Se describe el reporte del caso de una paciente sana con incompetencia labial portadora de un implante dental en la zona de 1.2, a la cual se le realizó un injerto de tejido conectivo utilizando la técnica del «sobre» para mejorar un leve defecto estético existente. El injerto sufrió una necrosis, posiblemente debido a la condición de deshidratación a la que están sometidos los tejidos en estos pacientes que presentan incompetencia labial y respiración bucal. Se describe la resolución quirúrgica del caso mediante una segunda cirugía de injerto de tejido conectivo, y se entrega el manejo clínico para evitar la aparición de esta complicación.
We describe a case report of a patient with lip incompetence and a healthy carrier of a dental implant in the tooth 1.2, which was performed using a connective tissue graft technique for improving an existing slight cosmetic defect. The graft necrosis was possibly due to the dehydration that the tissues are subjected to in these patients with mouth breathing and labial incompetence. The surgical resolution of the case by a second connective tissue graft, and its clinical management to prevent the occurrence of this complication is presented.
La evolución de la implantología como especialidad ha ido en constante avance. Las tasas de éxito y supervivencia de los implantes han demostrado que la oseointegración es una realidad indiscutible1. En la actualidad está teniendo especial importancia el manejo de la cirugía plástica periodontal y periimplantaria para mejorar defectos y en el desarrollo de sitios. No obstante, es importante no olvidar las diferencias naturales entre la encía de un diente y la mucosa de un implante en el momento de realizar cualquier técnica de injerto de tejido blando. Existen diferencias en la disposición y orientación de las fibras colágenas, como también en la irrigación, producto de la falta del plexo proveniente del ligamento periodontal; otro factor importante que se ha de considerar es la disposición tridimensional del implante. Antes de planificar una cirugía de tejido blando es indispensable evaluar las características anatómicas de la encía adyacente en cuanto a cantidad, calidad, textura, color, festoneo y biotipo.
El injerto de tejido conectivo subepitelial ha sido utilizado de forma predecible en el recubrimiento radicular de defectos clase i y ii de Miller como en el mejoramiento del contorno gingival, desde que fue introducido por Langer y Calagna en 19802,3.
La técnica del «sobre» de Raetzke, descrita hace ya más de 25 años, ha resultado ser una técnica predecible con porcentajes de éxito cercanos al 85%4,5. No obstante, han sido descritas diversas complicaciones en las técnicas de injerto de tejidos blandos; desde las más comunes como dolor, hemorragia, inflamación6,7, a las menos habituales como infecciones y reacciones al material de sutura6–8. Otras complicaciones descritas son las asociadas a la habilidad del cirujano, la presencia de factores sistémicos tales como enfermedades mucocutáneas y gastrointestinales, virus herpes y el hábito de fumar9. Entre las complicaciones descritas a largo plazo están la exostosis10, reabsorción radicular11,12, formación de quistes13,14 y cul-de-sac15.
El propósito de este trabajo es mostrar la resolución de un caso clínico de necrosis de injerto de tejido conectivo subepitelial asociado a la presencia de incompetencia labial y respiración bucal, entregando el manejo clínico realizado para prevenir la aparición de esta complicación.
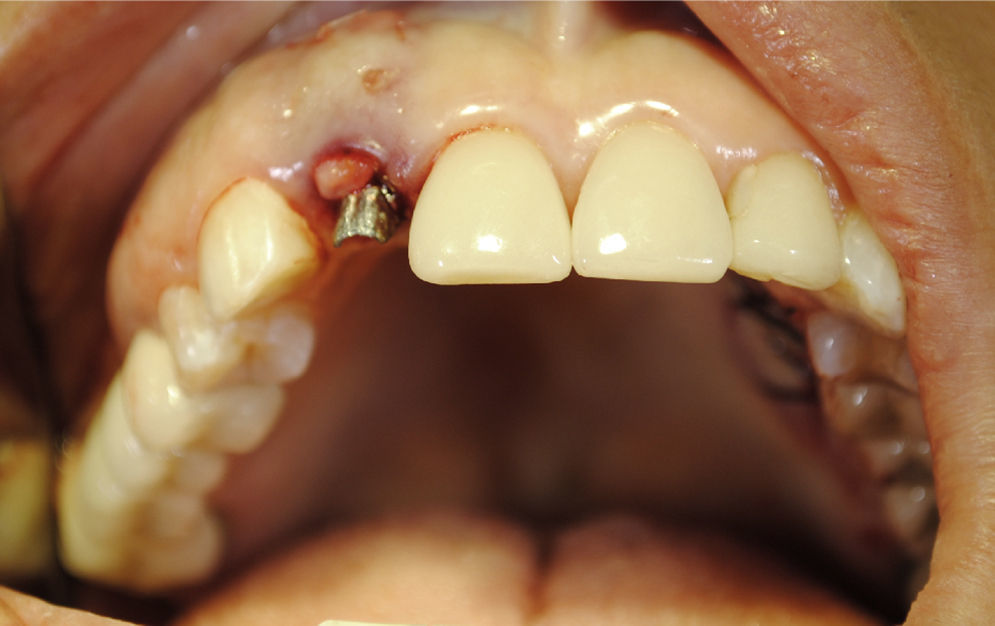
Caso clínico y tratamientoSe presenta el caso clínico de una paciente mujer de 44 años sin antecedentes mórbidos, sin consumo de fármacos ni tabaco, y que no refería ningún tipo de alergia. En el examen clínico se evidencia una dismorfosis clase ii esqueletal con incompetencia labial, respiradora bucal con un exceso vertical del maxilar superior, con línea de la sonrisa alta según Hochman et al.16 (fig. 1), con antecedente de cirugía de implante en la zona del diente 1.2. La paciente asiste a la rehabilitación luego de 10 meses de la cirugía, pero manifiesta incomodidad por el cambio de coloración en relación con la mucosa del implante 1.2. La historia clínica odontológica relata que producto de una fractura vertical de una antigua prótesis fija unitaria metal cerámica se le extrajo el diente 1.2 y se le instaló de forma inmediata un implante Replace Select 4,3×16 (Nobel Biocare) y la distancia entre la pared vestibular del implante y la tabla vestibular del alvéolo no fue rellenada con ningún tipo de sustituto óseo en el momento de la instalación del implante; después se realizó una provisionalización inmediata. A los 10 meses del período postoperatorio, en el margen gingival del implante realizado, se apreciaba cierta coloración violácea, y se evidenció que presentaba un defecto estético en el espesor y contorno vestibular del maxilar (figs. 1–3).
Paciente clase iiesqueletal con incompetencia labial, respiradora bucal con un exceso vertical del maxilar superior y línea de la sonrisa alta según Hochman et al.18.
La paciente fue premedicada con Optamox® 875mg (Laboratorio Pharma Investi, Chile), un comprimido recubierto cada 12h por 7 días, con un analgésico, Nefersil® 125mg (Laboratorio Pharma Investi, Chile) cada 8h por 3 días y colutorios de digluconato de clorhexidina, Eludril®, 200ml (Oral Care, Laboratorio Recalcine, Chile) cada 12h por 15 días a partir del día de la cirugía, previa anestesia infiltrativa (Septanest®, articaína 1/100.000, Septodont®, Francia).
Se inicia la cirugía de preparación del lecho en el sitio receptor; se efectuó un colgajo de espesor parcial tipo sobre en vestibular del implante 1.2 en forma de abanico o en 180°, sobrepasando la línea mucogingival para liberar el colgajo, dando así espacio al injerto que se iba a colocar; se respetaron las papilas de los dientes vecinos, manteniendo la irrigación y posición de las mismas, se mantuvo un espesor homogéneo en toda la extensión del sobre de acuerdo con la técnica descrita por Raetzke4.
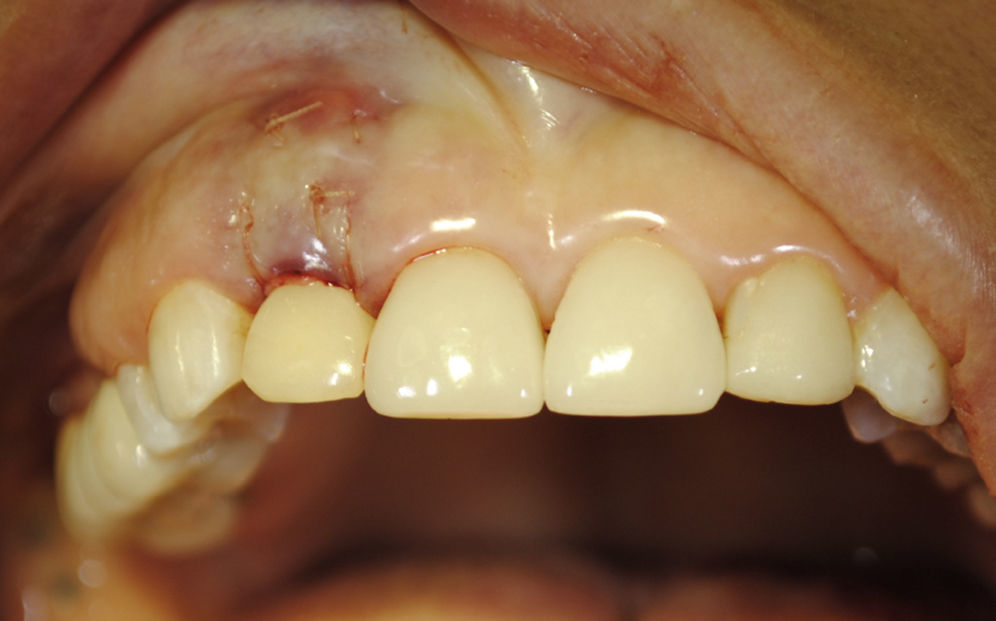
El tamaño del injerto fue determinado mediante una plantilla realizada con base en el sitio receptor, de acuerdo con las dimensiones del sobre creado para recibir el injerto de tejido conectivo subepitelial. Para la toma del injerto palatino se utilizó un bisturí 15C (Salvin®, Estados Unidos), realizando una incisión en dirección anteroposterior hasta contacto óseo, alejada 2-3mm del margen gingival desde el primer molar hasta los premolares del lado izquierdo; se levantó un colgajo de espesor total a través de la incisión para determinar el grosor total, luego se realizaron 2 incisiones paralelas para la toma de injerto de conectivo subepitelial, determinando un grosor homogéneo de la toma del injerto. Una vez acondicionado el injerto se procedió a introducirlo y posicionarlo en la zona receptora, en el sobre creado en vestibular con sutura tipo colchonero horizontal (fig. 4).
Finalmente, se procedió a estabilizar el injerto conectivo en el sobre mediante suturas simples discontinuas; además, se utilizó un doble colchonero vertical con ancla dentaria anudado en palatino del provisorio, para contener y estabilizar el injerto en el lecho receptor (fig. 5). El material de sutura utilizado fue Polysorb® reabsorbible 5-0, aguja de 16mm, reverso cortante (Syneture®, Estados Unidos). El sitio dador fue suturado con seda 3-0 con suturas tipo colchonero horizontal cruzado con ancla dentaria por vestibular de molares y premolares; la zona dadora fue protegida con cemento quirúrgico. La paciente fue instruida para evitar el cepillado de la zona intervenida por 15 días.
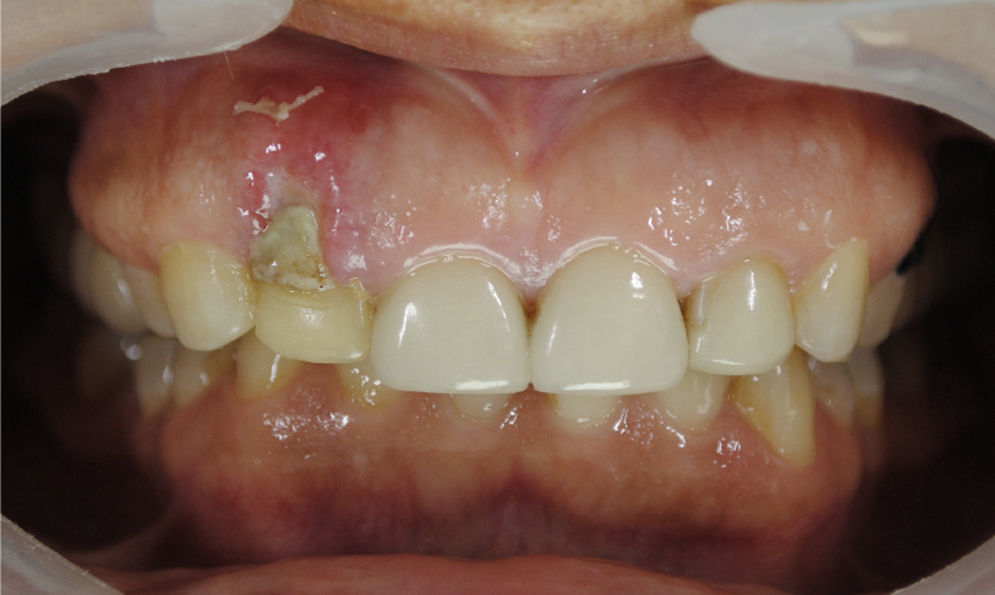
En el primer control postoperatorio, a los 5 días, se nota la zona del margen gingival necrosada, siendo claramente evidente en el control de los 10 días (fig. 6). La zona se empezó a poner isquémica desde el cénit hacia apical hasta el tercio medio radicular aproximadamente; no se presentaban los brotes angiogénicos característicos de los bordes de los injertos que evolucionan satisfactoriamente. Se indicó la aplicación de gel de gluconato de clorhexidina al 0,12% localmente, 2 veces al día. Este tejido necrótico se desprendió espontáneamente el día 11, dejando como consecuencia un defecto estético mucho más notorio que el inicial, con una recesión marcada, con déficit en sentido vertical y horizontal (fig. 7).
Después de 6 meses del primer tiempo quirúrgico, una vez estabilizado el defecto, cicatrizados los tejidos y analizados los factores que podrían haber afectado al resultado del injerto conectivo subepitelial, se planifica realizar una segunda intervención usando la técnica de injerto de tejido conectivo subepitelial con ribete epitelial descrita por Raetzke4.
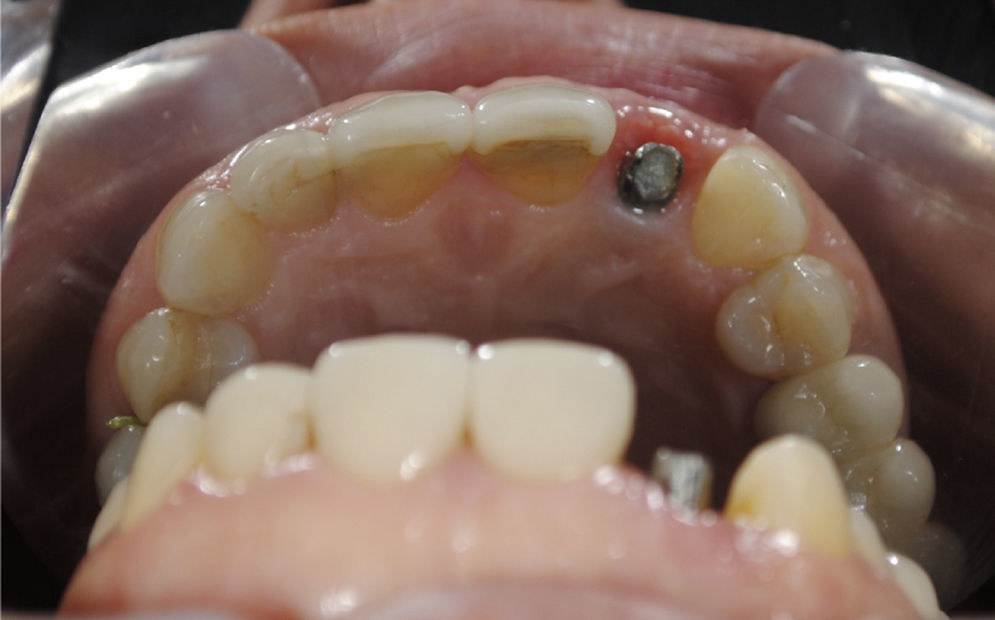
En el segundo tiempo quirúrgico se realizó un colgajo de espesor parcial en relación con la mucosa del implante 1.2; una vez definida la extensión del sobre se procedió a tomar el injerto de tejido conectivo de acuerdo con la técnica descrita por Raetzke4. El injerto fue introducido en el bolsillo mediante la tracción de suturas, y el empuje con el instrumento TKN1; el injerto se estabilizó en el defecto y fue suturado con una sutura absorbible (Polysorb 5-0), luego el provisorio fue ajustado en el abutment del implante y cementado de forma temporal (figs. 8 y 9). La paciente fue premedicada con Optamox® 875mg (Laboratorio Pharma Investi, Chile), un comprimido recubierto cada 12h por 7 días y Nefersil® 125mg (Laboratorio Pharma Investi, Chile) cada 8h por 3 días, comenzando 1h antes de la cirugía, y colutorios de digluconato de clorhexidina, Eludril®, 200ml (Oral Care, Laboratorio Recalcine, Chile) cada 12h por 15 días a partir del día anterior a la cirugía. Como medida adicional se le indicó aplicar en la zona injertada una mezcla de vaselina líquida con gel de clorhexidina (Oralgene gel. Laboratorio Maver®) en una proporción de 50/50, cada 8h por 15 días. Además, se le instruyó sobre la importancia de aplicar el gel durante el día, y especialmente en la noche, con el fin de proteger de la sequedad el sitio injertado, producto de la condición de la paciente de sonrisa gingival, incompetencia labial y respiración bucal.
Segundo tiempo quirúrgico: se realizó 7 meses después de la primera intervención. Esta vez se tomó un injerto de tejido conectivo subepitelial con ribete epitelial para mejorar el notorio defecto estético y recuperar el nivel de encía queratinizada perdido por la necrosis del primer injerto.
La evolución del caso fue satisfactoria. Se presenta el postoperatorio a los 5 días con los brotes angiogénicos (fig. 10); a los 15 días se aprecia la integración inicial del injerto (fig. 11). Al año postoperatorio se logra restablecer el contorno y la arquitectura gingival alterada previamente (figs. 12 y 13).
La reabsorción ósea de la tabla vestibular ha sido bien descrita; esta puede provocar defectos estéticos en el contorno gingival como en el presente caso16. Para mejorar ese defecto se realizó en primer lugar la técnica del sobre descrita por Raetzke, en la que se usó un injerto de tejido conectivo sin ribete epitelial4, ya que no había falta de encía queratinizada, sino solo un defecto en el volumen, espesor y contorno gingival. De acuerdo con lo descrito por Camargo et al.17 la incorporación de un injerto de tejido blando conlleva 3 fases: 1) circulación plasmática (0-3 días); 2) revascularización (4-11 días), y 3) unión orgánica (12-42 días). En el caso presentado el primer injerto sufrió problemas de revascularización en su porción cervical, ya que se necrosó a partir del día 5, desprendiéndose finalmente el día 11; de este modo, solo sobrevivió por circulación plasmática, produciendo un importante defecto estético en el implante 1.2. A pesar de que son diversas las complicaciones tanto inmediatas como tardías en relación con los injertos de tejidos blandos6–15, ninguna de ellas logra explicar la necrosis producida en este caso, ya que la necrosis del injerto es parcial y coincide con la línea de reposo del labio de la paciente, en donde hay incorporación del injerto en la zona media y apical del injerto cubierta por el labio, y necrosis en la zona cervical expuesta al medio. En este estudio, al analizar las posibles variables que podrían haber afectado a la supervivencia del injerto de tejido conectivo subepitelial, sobresale un factor que se pasó por alto en la primera cirugía, que corresponde a la incompetencia labial, sonrisa gingival alta y la respiración bucal de la paciente18, factores que están asociados a la sequedad mucosa que se produce en estos pacientes, que puede alterar la respuesta de los tejidos. La encía es constantemente expuesta a ataques mecánicos y bacterianos, no obstante es protegida por la superficie epitelial, la saliva, el fluido crevicular y los mecanismos inflamatorios e inmunes de la mucosa19. El epitelio gingival actúa como una efectiva barrera tanto para el traumatismo mecánico como para la invasión bacteriana19,20. La capacidad de autorrenovarse del epitelio de la encía contribuye a la defensa de la misma, ya que la continua descamación del epitelio previene la colonización bacteriana19. La saliva tiene un rol significativo como factor extrínseco en la protección contra las infecciones, proporcionando protección antimicrobiana, ya que limpia y lubrica las superficies epiteliales. La acción lubricante de la saliva y la constante descamación de las células epiteliales gingivales se considera como un factor de defensa local determinante contra ataques exógenos. Esto tiene especial importancia en pacientes con síndrome de Sjögren, así como en pacientes respiradores bucales, los cuales presentan cambios inflamatorios en la encía asociados a la deshidratación de las superficies expuestas21,22. La cirugía de resolución de este defecto fue la realización de la técnica del sobre descrita por Raetzke, pero esta vez con ribete epitelial, ya que el defecto requería tejido queratinizado; en esta oportunidad se le indicó a la paciente utilizar una mezcla de vaselina líquida más gel de clorhexidina (Oralgene gel, Laboratorio Maver®) en una proporción de 50/50, con la finalidad de proteger el injerto de la sequedad mucosa producida por la falta de lubricación que se genera en estos pacientes, principalmente durante la noche. Esta mezcla fue utilizada cada 8h por 15 días, durante el día, y principalmente durante la noche. En el segundo tiempo quirúrgico, a los 5 días, se apreciaron los brotes angiogénicos, signos de revascularización y, finalmente, una unión orgánica del injerto.
ConclusionesDebido a la importancia de la acción lubricante de la saliva y la constante descamación de las células epiteliales gingivales como factor de defensa local determinante contra ataques exógenos, se considera que factores como la incompetencia labial, la línea de la sonrisa alta y la respiración bucal deben ser tenidos en cuenta cuando se llevan a cabo injertos conectivos subepiteliales.
Los autores de este estudio recomiendan el uso de una mezcla de vaselina líquida y gel de clorhexidina en una proporción de 50/50 cada 8h por 15 días, asociada a la pre y posmedicación habitual, para prevenir la sequedad de los injertos, en especial en pacientes con sonrisa gingival, incompetencia labial y respiración bucal.
Conflicto de interesesLos autores no tuvieron conflicto de intereses con ninguna persona u organización que pudiese influir en el caso clínico presentado.