Los bloqueos del nervio pudendo poseen un amplio rango de utilidades clínicas en el manejo agudo de dolor POP en cirugía urológica, ginecológica, en coloproctología, así como en medicina del dolor en diagnóstico diferencial y manejo de las neuropatías del nervio pudendo. Sin embargo, su aplicación es relativamente infrecuente a pesar de los beneficios.
ObjetivoRealizar una descripción detallada de las técnicas más recientes guiadas por ultrasonografía con el objeto de motivar su aprendizaje de una manera segura y reproducible.
Materiales y métodosSe realizó una revisión amplia, no sistemática de la literatura a través de Medline, Embase y Science Direct desde 1985 hasta 2016, evaluando los artículos más relevantes, utilizando las palabras clave: anatomía del nervio pudendo, nervio pudendo, bloqueos del nervio pudendo, ultrasonido del nervio pudendo, neuralgia del pudendo, atrapamiento nervioso, dolor crónico, canal de Alcock y dolor pélvico. La búsqueda se limitó a artículos publicados en español, inglés y francés.
ResultadosSe encontraron recientes descripciones de una gran cantidad de variantes anatómicas, que se describen en detalle y muestran en documentos gráficos con el propósito de facilitar la correlación sonoanatómica de la localización del nervio como guía para la realización de bloqueos de nervio pudendo a través de los diferentes abordajes.
ConclusionesEl conocimiento profundo y detallado de la anatomía del nervio pudendo y sus variaciones es esencial para la realización de técnicas de anestesia regional guiada por imágenes. Estas técnicas promisorias deben continuar evaluándose con estudios clínicos.
Pudendal nerve blocks have a wide range of clinical applications for the management of acute post-operative pain in urologic and gynaecologic surgery, in coloproctology, as well as in pain medicine for differential diagnosis, and for the management of pudendal neuropathies. However, despite its benefits, it is infrequently used.
ObjectiveTo perform a detailed description of the most recent ultrasound-guided techniques with the aim of encouraging safe and reproducible learning.
Materials and methodsWe have performed a broad, non-systematic review of the literature through Medline, Embase and Science Direct between 1985 and 2016, to evaluate the most relevant articles, using the following key words: pudendal nerve anatomy; pudendal nerve; pudendal nerve blocks; pudendal nerve ultrasound; pudendal neuralgia; nerve entrapment; chronic pain; Alcock canal; and pelvic pain. The search was limited to articles published in Spanish; English and French.
ResultsRecent descriptions were found of a large number of anatomic variants, which are described in detail and shown in graphic documents in order to facilitate the sonoanatomic correlation of nerve location as a guide for the performance of the pudendal nerve block through the different approaches.
ConclusionsThe deep and detailed knowledge of the anatomy of the pudendal nerve and its variations is essential for the realization of Regional Anesthesia techniques guided by images. These promising techniques should continue to be evaluated with clinical studies.
El bloqueo del nervio pudendo presenta un amplio rango de aplicaciones clínicas1,2 que incluyen metas anestésicas/analgésicas: en cirugía de hemorroides3–6, anorrectal, vaginal, perineal7, en trabajo de parto8, episiotomías9,10, en biopsias de próstata11, braquiterapia de próstata12, cistitis intersticial13, cirugía peneana14, además es parte integral diagnóstica y terapéutica de la neuropatía del nervio pudendo, del cual se conoce poco pero cada vez se estudia más su fisiopatología y abordaje terapéutico2,14–20.
A pesar de lo anterior, el bloqueo del nervio pudendo no es una técnica popular dentro de la práctica cotidiana en salas de cirugía general, urológica o de obstetricia, probablemente por desconocimiento del bloqueo o por la frecuencia de bloqueos a ciegas con resultados variables o incompletos8. Actualmente con la popularidad de los bloqueos guiados por ultrasonido21–32 consideramos necesario revisar la anatomía, sonoanatomía y algunos aspectos técnicos relevantes que puedan hacer de su implementación una práctica segura y reproducible.
ObjetivoLos bloqueos del nervio pudendo son una alternativa a considerar en algunos procedimientos urológicos, ginecológicos, de coloproctología y más recientemente en medicina del dolor; debido al creciente desarrollo de la ultrasonografía como técnica de neurolocalización hemos decidido realizar una revisión de sus indicaciones y técnicas, teniendo en cuenta de manera detallada las recientes descripciones de su complejidad y variaciones anatómicas, las cuales pueden ser un factor determinante en el éxito de los bloqueos y en el proceso pedagógico para difundir sus beneficios.
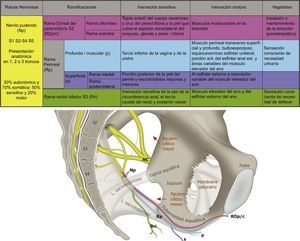
Anatomía del nervio pudendoEl nervio pudendo es el principal nervio del periné33, músculos del piso pélvico18,34 y órganos sexuales externos; fue descrito por Benjamín Alcock en 1836 al realizar sus estudios sobre el trayecto de la arteria pudenda interna35–37; después de lo cual se han descrito interesantes aportes de su complejidad y variabilidad anatómica35,38–44. El nervio recibe contribuciones de las raíces ventrales primarias de S2-S4 del plexo sacro, formando uno, 2 o 3 troncos antes de su ramificación final41,45, también se han descrito contribuciones variables de S1 y/o S546–49. Cuando las contribuciones del plexo son principalmente de S2 y S3 se denomina un plexo prefijado, y cuando las principales contribuciones son de S3 y S4 se denomina un plexo posfijado43.
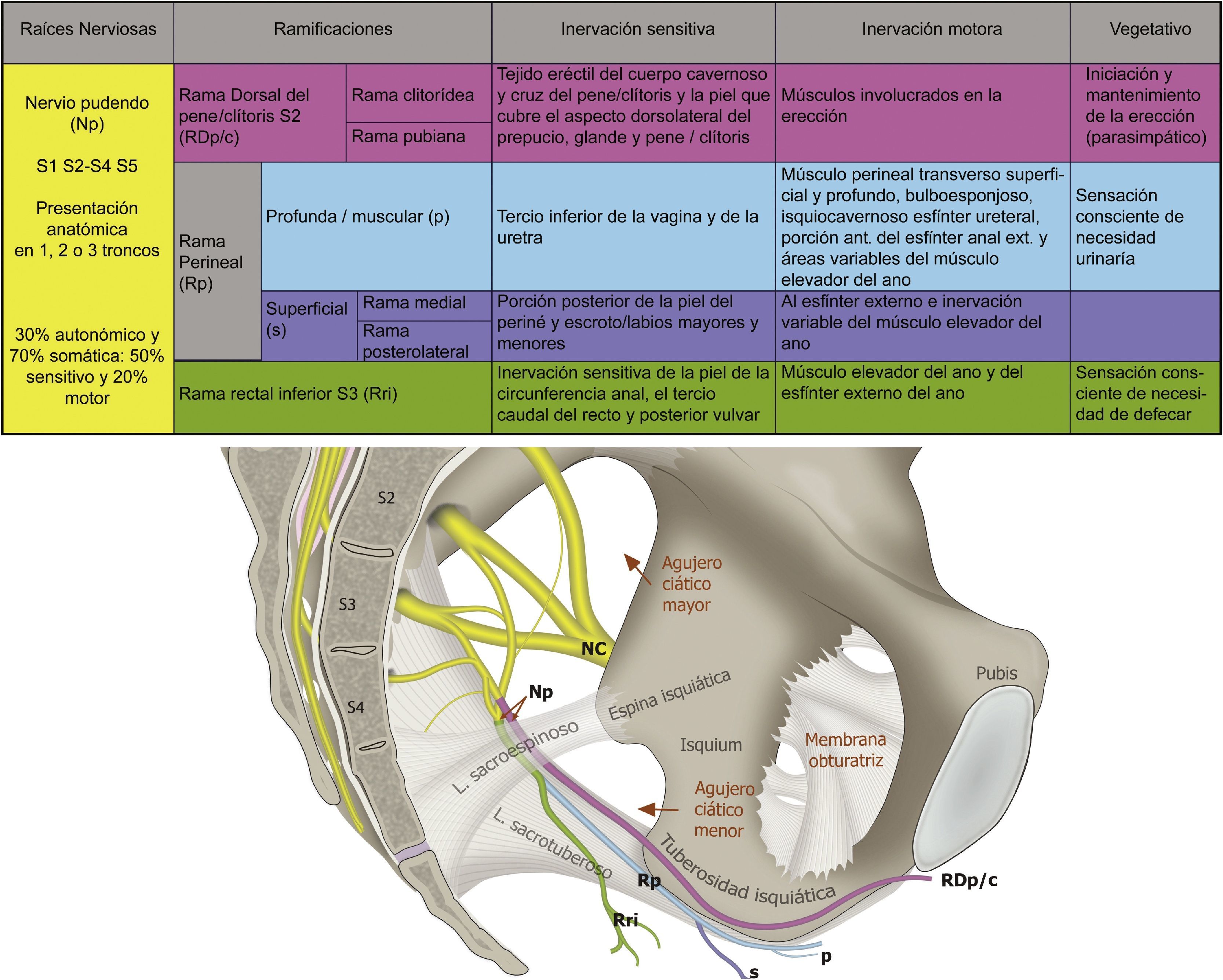
El nervio pudendo es mixto, el 70% de sus fibras son somáticas y el 30% autonómicas, la rama visceral tiene de 4 a 6 ramas que hacen anastomosis con las raíces de S2-S4 para formar el plexo simpático y parasimpático pélvico, como se muestra en la figura 148,50.
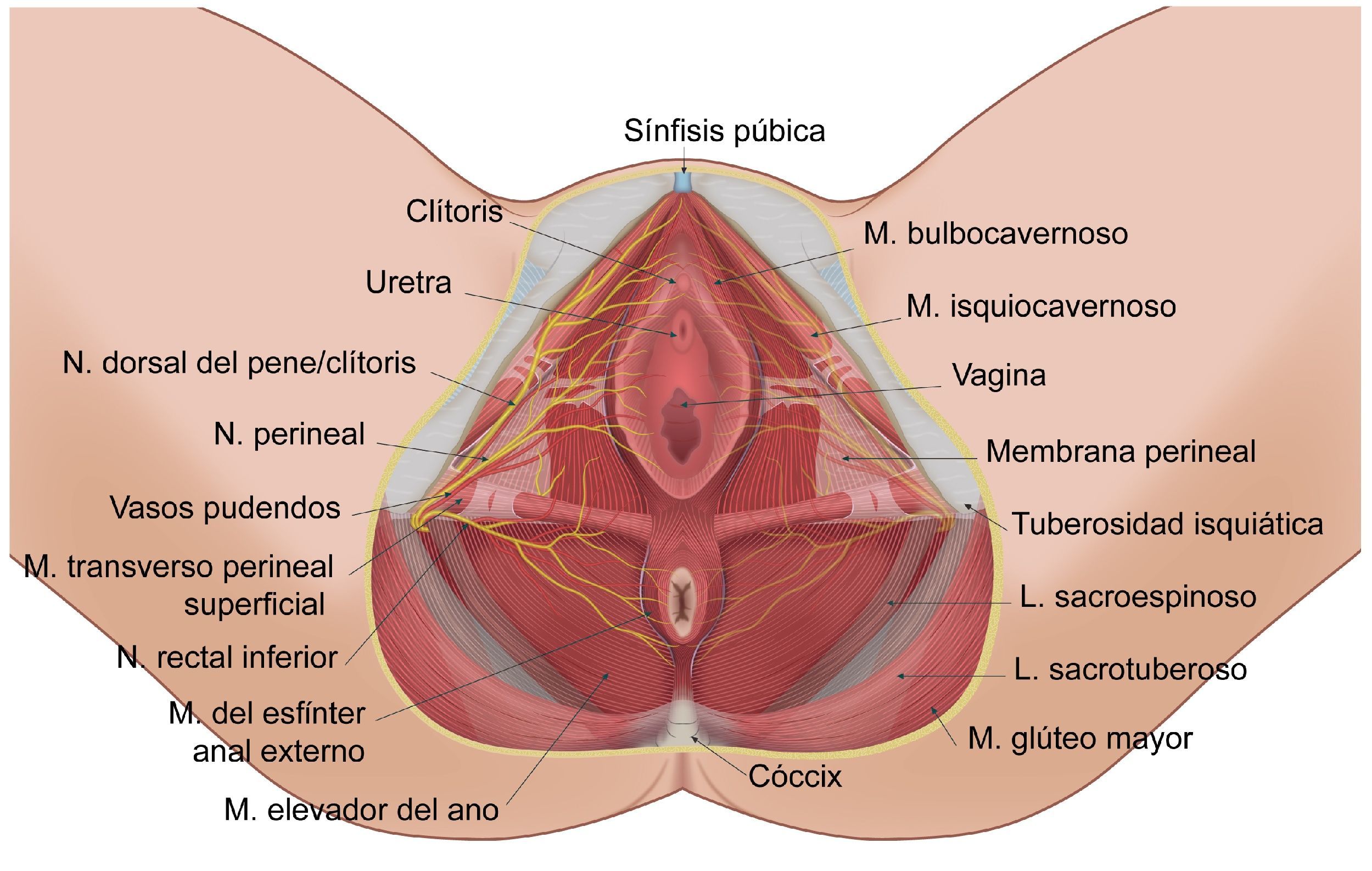
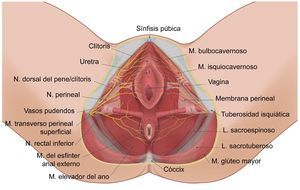
Anatomía y funcionalidad del nervio pudendo (Np), formado por las raíces S2-S4. Sus ramificaciones son la rama dorsal del pene/clítoris (RDp/c); la rama perineal (Rp) con sus ramificaciones profunda (p) y superficial (s), así como la rama rectal inferior (Rri) en su relación con el ligamento sacroespinoso, sacrotuberoso; el agujero ciático mayor y menor, la espina isquiática, la tuberosidad isquiática y en nervio ciático (NC).
Fuente: María Fernanda Rojas Gómez MD.
Se han descrito 3 ramificaciones del nervio: la rama rectal inferior, la rama perineal y la dorsal del pene/clítoris. La rama perineal se divide en superficial y profunda, la rama superficial se divide en medial y posterolateral del escroto/labios51. Son frecuentes las interconexiones entre la rama perineal, la rectal y el nervio femorocutáneo posterior52.
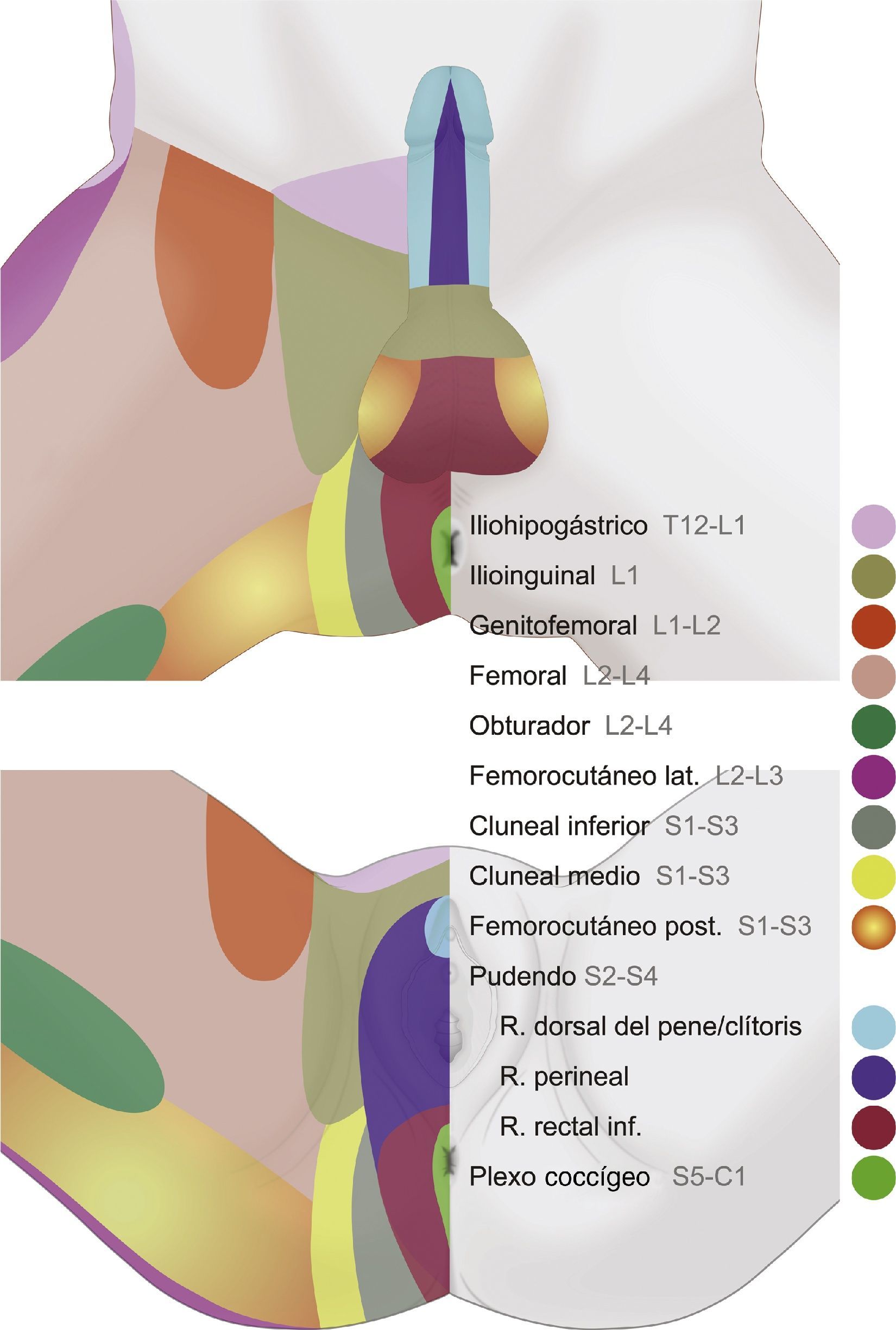
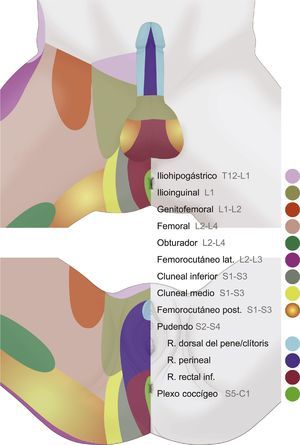
Es de destacar la importancia funcional en la micción, la defecación, la erección, la eyaculación y el parto14,38,41,53. Los territorios de distribución dérmica de los nervios del área genital se muestran en la figura 2.
Dermatomas de la zona perineal donde se muestran los territorios de distribución dérmica de los nervios iliohipogástrico, ilioinguinal, genitofemoral, femoral, pudendo, cluneal inferior, obturador, femorocutáneo posterior, femorocutáneo lateral y plexo coccígeo, los cuales pueden presentar frecuentes variaciones anatómicas e interconexiones nerviosas.
Fuente: María Fernanda Rojas Gómez MD.
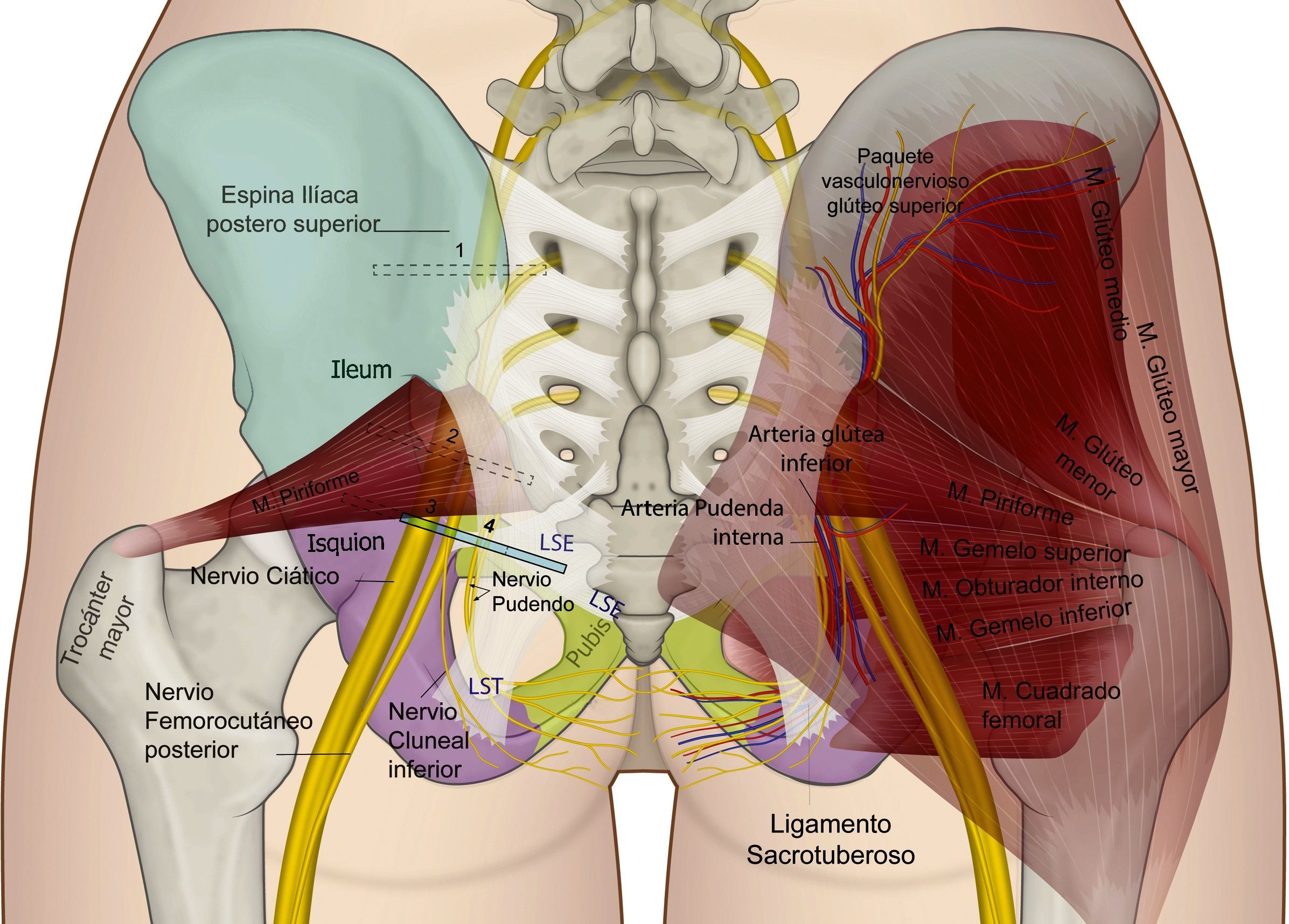
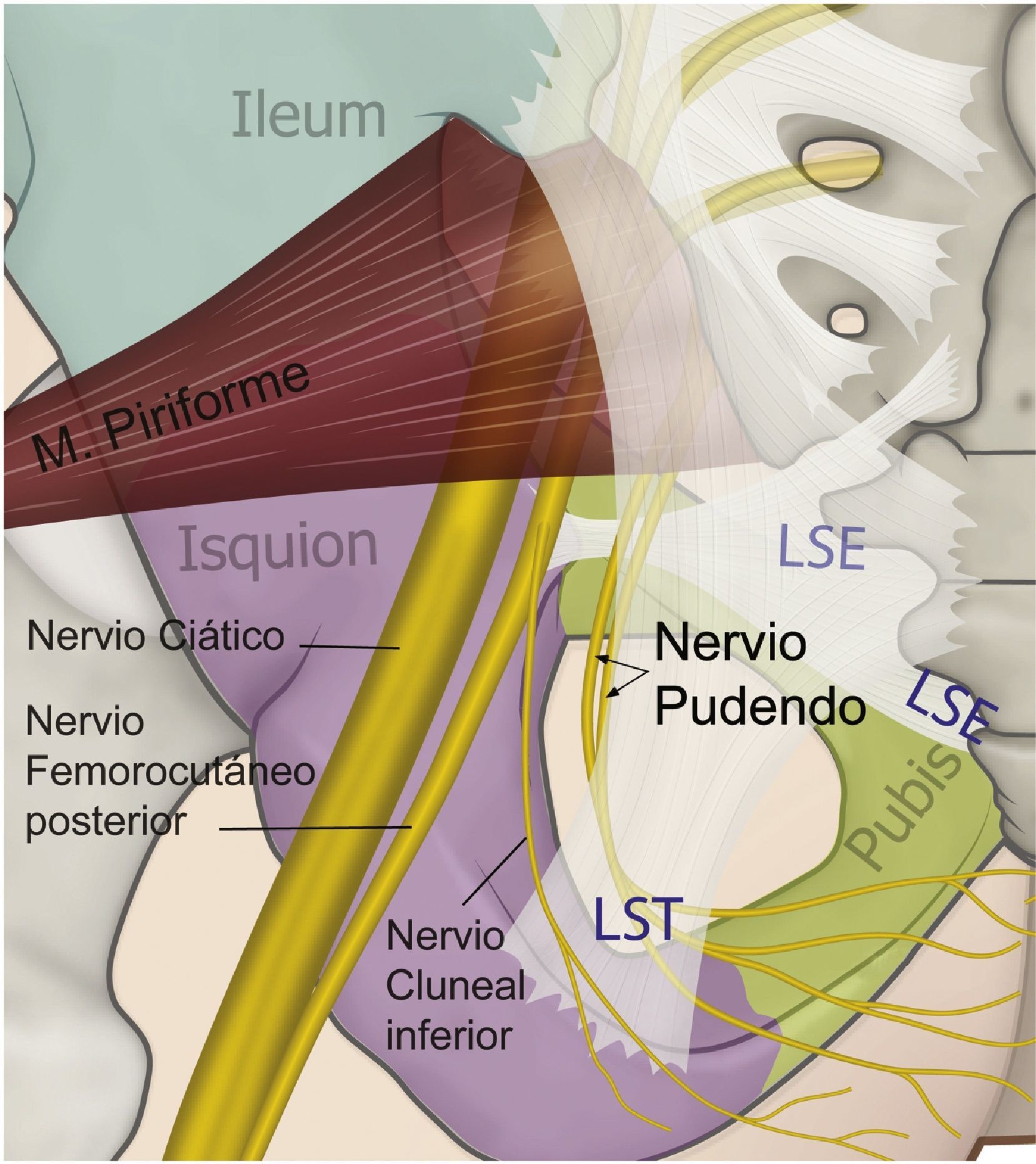
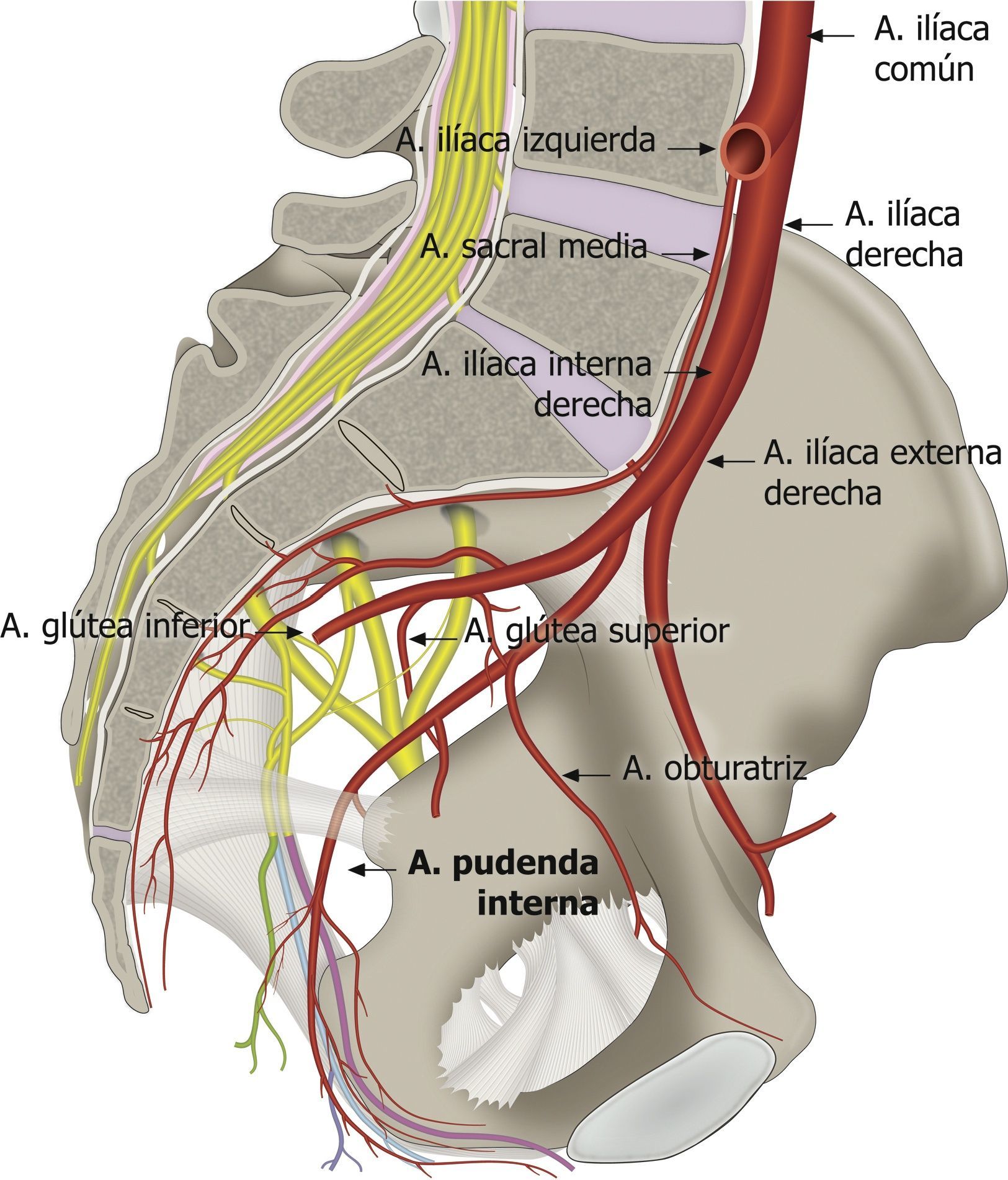
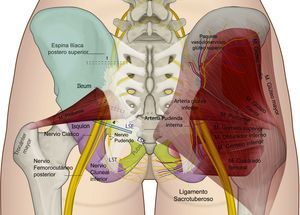
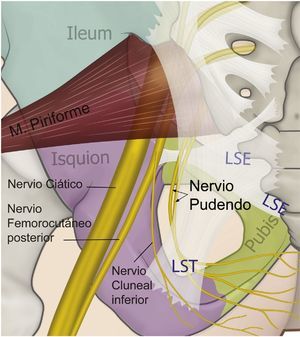
El nervio perineal emerge de la pelvis a través del foramen ciático mayor, con un trayecto caudal al músculo piriforme y al nervio ciático. Posteriormente reingresa a la pelvis a través del agujero ciático menor dorsal al ligamento sacroespinoso y ventral al ligamento sacrotuberoso8,35,41,44,54–57. En este trayecto interligamentoso es donde frecuentemente podemos encontrar patologías compresivas del nervio (figs. 3 y 4).
Anatomía glútea y posición recomendada para el transductor de ultrasonido en su evaluación: 1 al nivel de la espina ilíaca posterosuperior; 2 al nivel del agujero ciático mayor; 3 al nivel de la espina isquiática; y 4 medial a la espina isquiática.
Fuente: María Fernanda Rojas Gómez MD.
Esquema de la relación de los ligamentos sacroespinoso (LSE), sacrotuberoso (LST) —al cual se le ha dado un poco de transparencia para dejar ver las estructuras en profundidad—, el curso del nervio pudendo, el nervio ciático y femorocutáneo posterior.
Fuente: María Fernanda Rojas Gómez MD.
En las descripciones anatómicas realizadas por los Dres. Gabrielli y Olave43 se vio que el nervio puede presentarse como tronco único (53,3%), como 2 troncos (36,7%) y como 3 troncos (6,7%). Mahakkanuk et al.42 encontraron el nervio pudendo como un tronco (56,2%), 2 troncos (31,5%) y 3 troncos (12,3%). Furtmuller et al.44, en sus evaluaciones anatómicas, encontraron que en la mayoría de las veces la rama perineal y la rama rectal provienen de un tronco común; también encontraron tronco común entre la rama dorsal del pene y la perineal; menos frecuentemente entre la dorsal del pene y la rectal inferior, formando de esta manera 2 y hasta 3 troncos desde su origen.
En la parte posterior de la fosa isquiorrectal, inmediatamente después de pasar el ligamento sacroespinoso, el nervio da su primera rama: el nervio rectal inferior, que penetra la fascia interna del músculo obturador para distribuirse en su territorio anal47,58. Mahakkanukrauh et al. encontraron que en el 21% de las veces el nervio rectal inferior se origina independientemente de la raíz de S4 sin hacer parte del tronco del nervio pudendo41. La rama perineal penetra medialmente la fascia interna del músculo obturador deslizándose hacia la base del diafragma urogenital, donde se bifurca en sus ramas terminales superficial y profunda. La rama dorsal del pene/clítoris sale del canal de Alcock38 y continúa próxima a la rama púbica inferior del hueso púbico hacia la región anterior; el trayecto del nervio en el canal de Alcock es una de las zonas descritas más susceptible de presentar atrapamiento; O’Bichere et al. mostraron en sus trabajos que la rama dorsal del pene/clítoris puede originarse directamente de S2 en un 25% de las veces48.
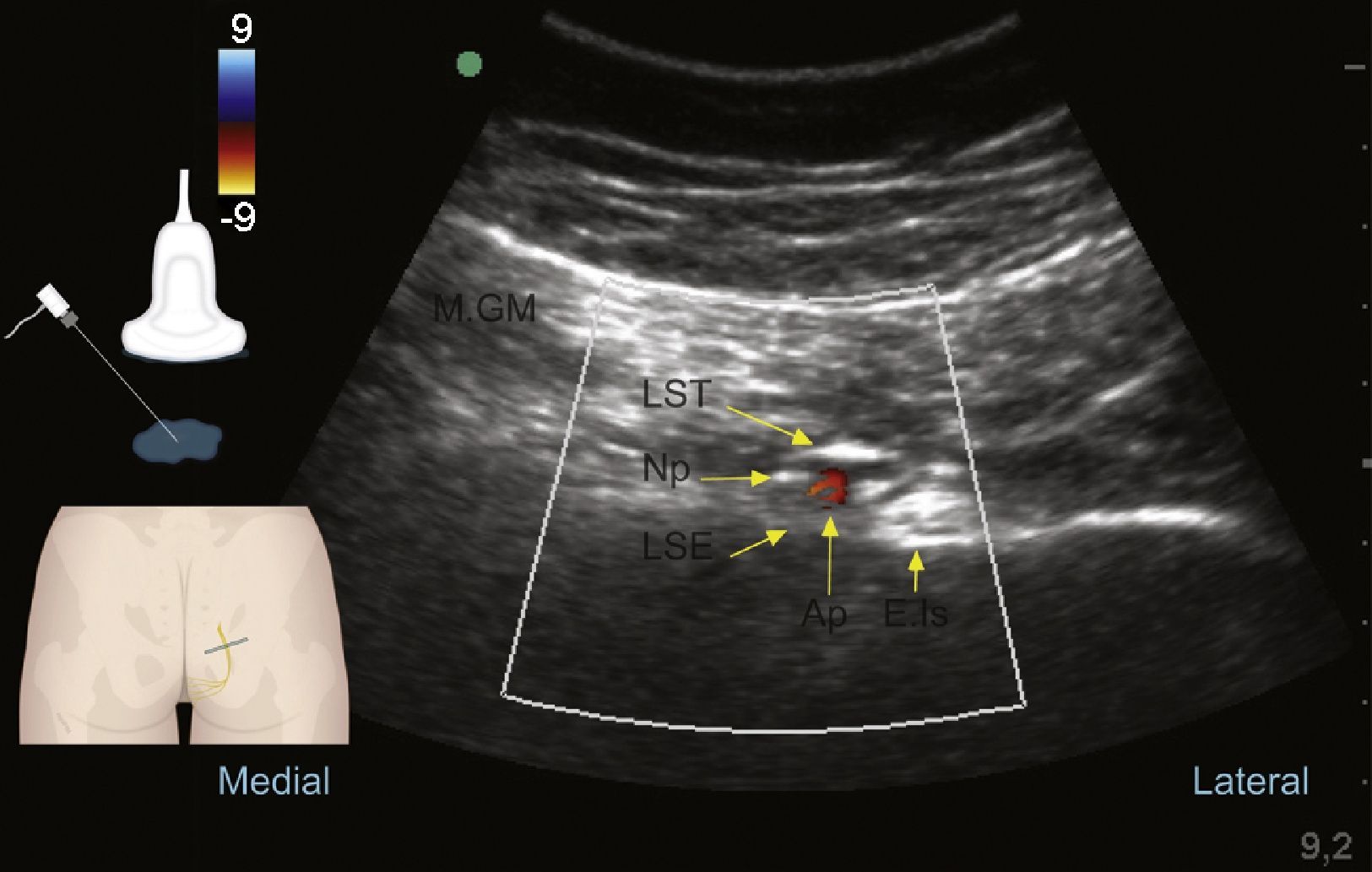
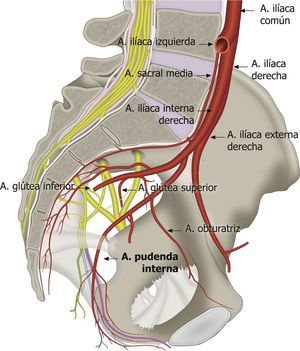
En el curso del nervio pudendo y sus ramificaciones también encontramos la arteria y la vena pudenda interna41. Esto es de gran utilidad para su identificación mediante el modo Doppler del ecógrafo (fig. 5)1,49,59. La arteria pudenda interna a nivel glúteo se encontró lateral a los nervios en el 60% de las veces, medial en el 35% y a cada lado de los nervios (doble) en el 5% de las veces en una posición ligeramente craneal y ventral a ellos2,53,57,60,61.
TécnicaEl bloqueo del nervio pudendo se puede realizar mediante 2 abordajes: anterior/perineal1,2,7,54 o posterior/transglútea2,49,56,59,62–65; la vía perineal se usa para atrapamientos distales o con fines anestésicos/analgésicos en cirugía ginecológica, urológica o colorrectal. La vía posterior ha sido usada en los últimos años en el síndrome de atrapamiento proximal del nervio, con una frecuencia de éxito elevada en su objetivo diagnóstico/terapéutico, aunque con un riesgo moderado de 21,7% de bloqueos del plexo sacro2.
Las técnicas descritas para el bloqueo del nervio incluyen: 1) guiadas por reparos anatómicos15; 2) por neuroestimulación6,66, 3) por fluoroscopia49; 4) por tomografía67–69; y 5) más recientemente por ultrasonografía1,7,49,59,70–72. Consideramos que el ultrasonido supera en practicidad y resultados a otras técnicas71, por lo que nos concentraremos en las descripciones sonoanatómicas que permitan una práctica depurada y reproducible con el objeto de incrementar la frecuencia de éxitos en términos de los objetivos específicos planteados para cada paciente60,61.
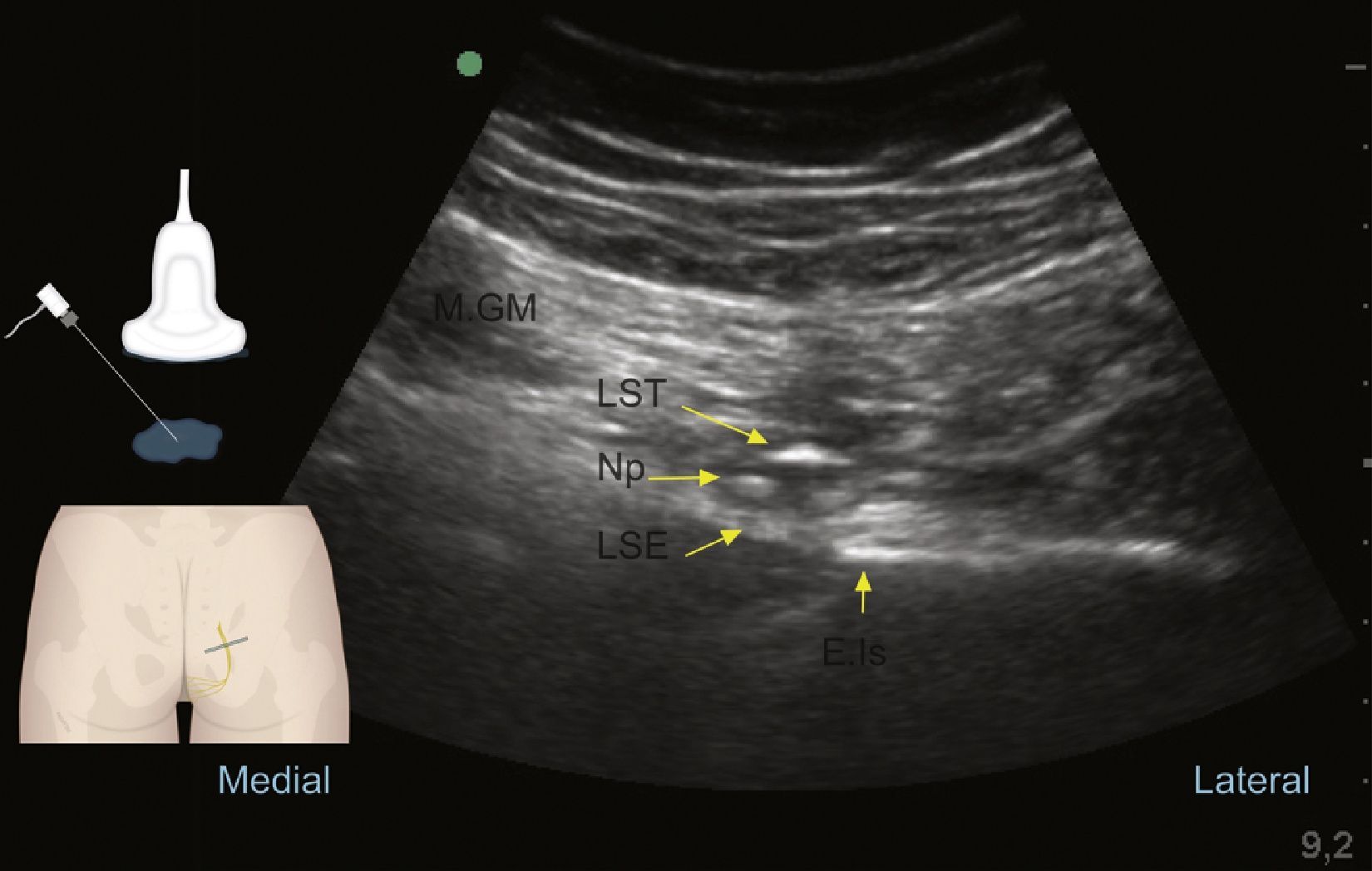
Abordaje posteriorKovacs et al. describieron la técnica del bloqueo a nivel de la espina isquiática guiada por ultrasonido en cadáveres en 200173 y Rofaeel en humanos en 200859. Después de ejecutado el protocolo de consentimiento informado, monitoria, posicionamiento, asepsia, antisepsia y sedación de todos los bloqueos, con el paciente ya sea en decúbito lateral con el área a bloquear hacia arriba y rodillas ligeramente flexionadas, o en posición prona con un soporte suave bajo la pelvis65, procedemos a realizar un escaneo de identificación con un transductor lineal o convexo acorde a la contextura del paciente; en un adulto promedio el nervio pudendo se encuentra a 5-6cm de la piel59, por lo que con mayor frecuencia se usan los transductores convexos, situándolo inicialmente en el área glútea proximal en posición transversa y posteriormente en posición oblicua como se muestra en la figura 3.
Realizados los ajustes al equipo y optimización de imagen, de proximal a distal se debe reconocer: en la posición 1 del transductor: la espina iliaca posterosuperior; en la posición 2: el agujero ciático mayor, el reborde del hueso sacro y del iliaco, el músculo piriforme, el plexo sacro, la arteria glútea superior y, en profundidad, se puede reconocer movimiento intestinal; en la posición 3 del transductor debe poder reconocerse la espina isquiática como una línea hiperecoica recta con insinuación de la sombra acústica profunda a ella74: el ligamento sacro espinoso, que se continúa con la línea hiperecoica de la espina isquiática con menor ecogenicidad que el hueso; el ligamento sacrotuberoso, superficial y paralelo al ligamento sacroespinoso, profundo al músculo glúteo mayor. Lateralmente debemos reconocer el músculo gemelo superior, el nervio ciático y la arteria glútea inferior. En esta posición del transductor, en el borde medial de la imagen, debemos concentrar la atención en la identificación de la arteria pudenda interna y el nervio pudendo cuyo pequeño tamaño, de aproximadamente 3,6mm73,75, lo hace difícil de visualizar; en el trabajo de Bellingham et al. solo identificaron el nervio en un 57% de las veces con un operador experimentado49; a este nivel se encuentra en el plano interfascial en posición medial a los vasos pudendos en la mayoría de los casos65. Una vez reconocidas estas últimas estructuras se debe desplazar el transductor en la misma angulación hasta situar el paquete vascular y nervioso pudendo en la mitad de la imagen ecográfica para obtener la posición 4 del transductor; en donde se procederá a puncionar, ya sea en plano de medial a lateral o fuera de plano, como se muestra en las figuras 6 y 7, con una aguja de 80-100mm×22G de bisel corto según la contextura del paciente. En la proximidad al nervio se puede utilizar neuroestimulación sensitiva o motora para determinar la presencia de parestesia/contracción motora en el territorio del nervio pudendo. Es importante buscar la intensidad a la cual desaparece en estímulo para confirmar que no estamos a nivel intraneural y que idealmente debe ser entre 0,2-0,3mAmp2. Una vez en la posición adecuada se procederá a la aplicación de la medicación según el objetivo trazado, de manera lenta y fraccionada, repitiendo la aspiración con frecuencia. En bloqueos para dolor crónico se usa una mezcla de anestésico local de larga duración y corticoide en un volumen que va de 4-6cc13,49. Fitchner et al. sugieren un técnica ligeramente más caudal en la entrada del canal de Alcock para disminuir el riesgo de bloqueos del nervio ciático2.
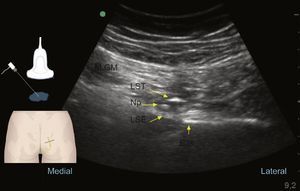
Ultrasonido al nivel glúteo durante el reconocimiento del nervio pudendo (Np), el cual se encuentra profundo al músculo glúteo mayor (M.GM), al ligamento sacrotuberoso (LST) y superficial al ligamento sacroespinoso (LSE); lateral a estas estructuras encontramos la espina isquiática (E.Is).
Fuente: autores.
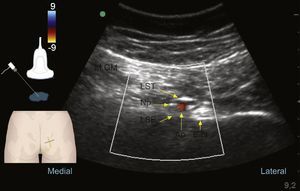
Ultrasonido en modo Doppler color a nivel glúteo: nervio pudendo (Np), músculo glúteo mayor (M.GM), al ligamento sacrotuberoso (LST) y superficial al ligamento sacroespinoso (LSE); lateral a estas estructuras encontramos la arteria pudenda interna (Ap) y la espina isquiática (E.Is).
Fuente: autores.
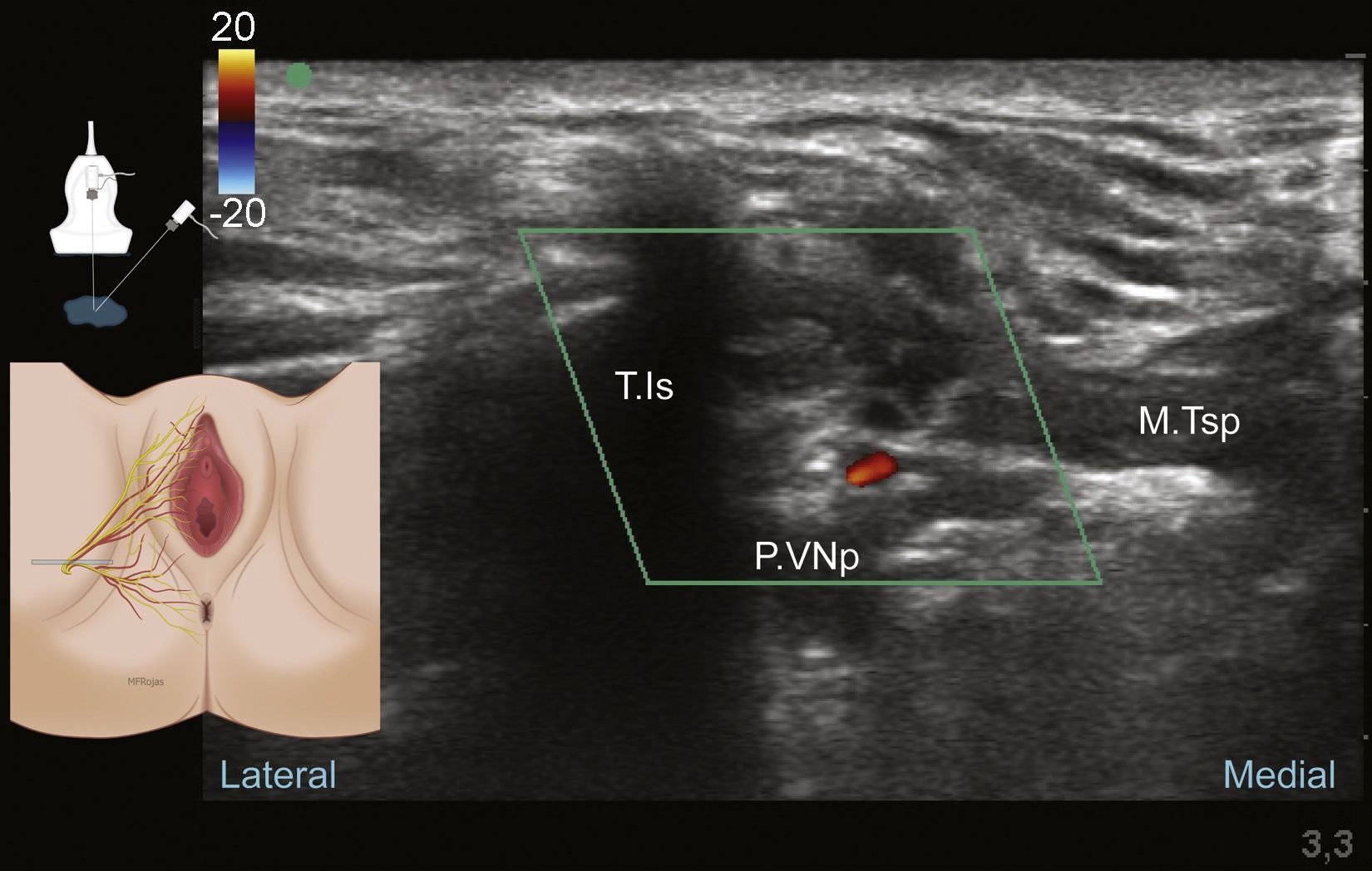
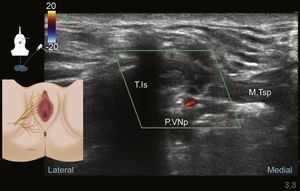
La técnica transperineal guiada por ultrasonido fue reportada por Parras y Blanco en el 20131, dada la superficialidad del nervio a nivel perineal se recomiendan transductores de alta o intermedia frecuencia 1,7,70. Previa monitoria con el paciente en posición de litotomía, sedación, asepsia de la piel y protección del transductor se sitúa este lateral a la unión vulvo/escroto-rectal en posición sagital oblicua o transversa, reconociendo la anatomía perineal y el paquete vasculonervioso pudendo a nivel distal (fig. 8).
El transductor debe situarse medial al reborde óseo de la rama isquiopúbica de la tuberosidad isquiática, y debemos concentrar nuestra atención en la búsqueda de estructuras hiperecoicas pequeñas de alrededor de 3mm76 que puedan corresponder a las ramas del nervio pudendo. Su diámetro pequeño puede hacer difícil su reconocimiento; se debe utilizar el Doppler color para la identificación de la arteria pudenda interna; una vez identificada la estructura vascular, regresamos a la evaluación en modo B y correlacionamos el Doppler color con la imagen hipoecoica de la arteria. Las ramas nerviosas del pudendo estarán próximas a las ramificaciones de la arteria1. Se debe situar el paquete vasculonervioso que es nuestro objetivo en la mitad de la pantalla (fig. 9).
Con una aguja delgada infiltramos la piel para disminuir la molestia que produce la penetración de la aguja roma de neuroestimulación de 22G×50mm. Esta se avanza hacia el objetivo en plano o fuera de plano; con el neuroestimulador a una intensidad de 0,6-0,4mAmp9, en la proximidad a la estructura nerviosa observamos contracción del esfínter anal, o de las estructuras perineales periféricas al esfínter, lo cual nos confirmaría la proximidad del nervio rectal inferior3; se deben aplicar las pautas de seguridad y evitar la punción intraneural. Roffaeel et al. demostraron que el uso de la neuroestimulación no es 100% confiable en la identificación del nervio pudendo59, probablemente tenga que ver con el bajo porcentaje de fibras motoras que contiene y por el pequeño tamaño de sus ramificaciones. Una vez satisfechos con la posición de la aguja y la obtención de la respuesta o el reconocimiento de la arteria pudenda interna, se debe aspirar suavemente para descartar la presencia de la punta de la aguja en la luz de un vaso sanguíneo, e iniciar la aplicación de la mezcla de anestésico local lentamente y repitiendo la aspiración de manera fraccionada, comprobando en la pantalla del ultrasonido la correcta distribución del anestésico local; posterior a la infiltración, la solución acuosa inyectada mejora el reconocimiento de las estructuras nerviosas debido al aumento de contraste ecogénico1.
El volumen recomendado de la mezcla elegida de anestésico local dependerá del objetivo del bloqueo, pero en general se recomiendan volúmenes de 0,1 a 0,15ml/kg por cada lado77. Se deben considerar fármacos de alto perfil de seguridad y duración prolongada como la levobupivacaína1,16, siempre en un contexto de analgesia multimodal. Lo mismo para cuando esté indicada la aplicación conjunta de corticoesteroides.
Aunque en estos abordajes la masa administrada de fármacos es baja, se recomienda mantener permanente alerta sobre el estado de conciencia del paciente, hemodinamia y distribución del anestésico local en la imagen ultrasonográfica.
ComplicacionesAunque el reporte de complicaciones es bajo se pueden presentar e incluyen: lesión nerviosa del pudendo, lesión vascular, aplicación de las mezclas farmacológicas intravasculares, debilidad muscular en el territorio del nervio ciático, dolor muscular, incontinencia urinaria o fecal y adormecimiento en el área del nervio pudendo16.
ConclusionesEl conocimiento profundo y detallado de la anatomía del nervio pudendo y sus variaciones es esencial para la realización de técnicas de anestesia regional guiada por imágenes.
El ultrasonido ha mostrado gran utilidad en la neurolocalización para guiar y controlar la aplicación de mezclas anestésicas o analgésicas de una manera más precisa, segura y eficiente. Se recomienda mantener especial atención en las medidas de seguridad general, en la correcta localización de la punta de la aguja respecto al nervio78 para obtener los beneficios de analgesia y comodidad en los procedimientos en que el bloqueo está indicado. Estas técnicas promisorias deben continuar evaluándose con estudios clínicos.
FinanciamientoLos autores declaran no haber recibido ningún tipo de apoyo financiero para la realización del presente trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la participación e interés de los doctores Alejandro Corujo, Antonio Bonilla, Ciro Alfonso Rodríguez y José Ariel Giraldo al revisar y hacer sus aportes el presente documento.