Existe un volumen importante de literatura dedicada al tema del manejo de la vía aérea difícil, y se han desarrollado una serie de algoritmos y recomendaciones para el manejo seguro de pacientes en riesgo de una intubación difícil. Sin embargo, solo recientemente se ha despertado una mayor conciencia acerca de la extubación de la vía aérea difícil, pues aun cuando sea un procedimiento programado, suele estar plagado de complicaciones. La importancia de desarrollar estrategias pre-programadas para la extubación de la vía aérea difícil a fin de aumentar la seguridad del paciente y sus desenlaces se hace evidente a partir de los datos del ASA Closed Claims Analysis y del reciente Cuarto Proyecto Nacional de Auditoría del Reino Unido sobre complicaciones mayores en el manejo de la vía aérea. La clave para un manejo exitoso de los pacientes en riesgo de extubación difícil es efectuar una evaluación precisa de riesgo, aplicar estrategias apropiadas y la preparación tanto del médico como de la institución.
A considerable amount of literature has been dedicated to the topic of difficult airway management and a number of algorithms and recommendations have been established to safely manage patients at risk for difficult intubation. Only recently, however, has extubation of the difficult airway gained more awareness since this procedure, although elective, is often fraught with complications. The importance of developing pre-planned strategies for extubation of the difficult airway to improve patient safety and outcomes is apparent from data from both the ASA Closed Claims Analysis and the UK's recent Fourth National Audit Project of major complications of airway management. The key to successful management of patients at risk for difficult extubation is accurate risk assessment, application of appropriate strategies, and preparedness by both the individual practitioner and the institution.
Durante los últimos 20años el tema del manejo de la vía aérea se ha concentrado en la intubación. El desarrollo de las Guías de Práctica para el Manejo de la Vía Aérea Difícil y del Algoritmo de la Vía Aérea Difícil por parte del Grupo de Trabajo en Vía Aérea Difícil de la Sociedad Americana de Anestesiología (ASA) en 1993 ha permitido mejores desenlaces asociados a las complicaciones relacionadas con la vía aérea al momento de la inducción1,2. Sin embargo, el manejo exitoso de la vía aérea difícil no termina con la colocación de una sonda endotraqueal. El análisis de la base de datos sobre Reclamos Cerrados de la ASA ha demostrado que la tendencia hacia mejores desenlaces al momento de la inducción y la intubación no se ha replicado para la extubación2. Las complicaciones en el manejo de la vía aérea no se limitan a Estados Unidos. Eso se evidenció en el reciente informe del 4.° Proyecto de Auditoría Nacional del Royal College of Anaesthetists en el Reino Unido: la extubación segura no está de manera alguna garantizada3,4. Este informe demostró que un tercio de las complicaciones mayores en el manejo de la vía aérea se produjeron durante la extubación o en la sala de recuperación, con una tasa de mortalidad del 5%. El problema más común fue la obstrucción de la vía aérea por causas que incluyen el laringoespasmo y el edema de la vía aérea3. Se vio que los factores que contribuyeron con mayor frecuencia a estos resultados fueron no prever el riesgo al momento de la extubación y una mala planificación del manejo después de la intubación3–5. Este tipo de datos ha generado una mayor conciencia sobre la necesidad de desarrollar estrategias que permitan una extubación segura y exitosa de los pacientes con vía aérea difícil.
En el 2012, la Sociedad de la Vía Aérea Difícil (Difficult Airway Society [DAS]) publicó las primeras guías integrales para el manejo de la extubación traqueal en el perioperatorio de adultos6. Si bien es cierto que no se refieren explícitamente a la extubación de la vía aérea difícil, las guías incluyen recomendaciones y estrategias para la extubación de paciente «a riesgo». En todas las versiones de las Guías de Práctica de la ASA para el Manejo de la Vía Aérea Difícil, incluyendo la última revisión de 2013, siempre se recomienda una estrategia de extubación para vía aérea difícil1,7,8. Dicha estrategia debe incluir un análisis de los factores clínicos que puedan afectar adversamente la ventilación postextubación, así como un plan para el manejo de la vía aérea que pueda ponerse en práctica en caso de que falle la extubación7.
El fallo de extubación se refiere a la incapacidad para tolerar el retiro de una sonda endotraqueal por causa de una obstrucción de la vía aérea luego de la intubación5,9. Los posibles mecanismos causantes de la obstrucción son laringoespasmo, edema laríngeo, traqueomalacia y colapso de la vía aérea superior por edema, hematoma o efectos residuales del anestésico5. Esta situación debe diferenciarse de la incapacidad para destetar del soporte ventilatorio10. Los pacientes que no cumplen con los criterios de extubación durante las pruebas de respiración espontánea no deben extubarse, independientemente de que sea o no una vía aérea difícil11. Por otra parte, los índices de destete anormales no son buenos predictores de fallo de la extubación porque no evalúan la permeabilidad de la vía aérea12.
La vía aérea difícil plantea múltiples desafíos al momento de la extubación. Muchas condiciones asociadas a la ventilación difícil con máscara o intubación pueden también predisponer a un mayor riesgo de extubación fallida5,13,14. La reintubación plantea entonces un mayor desafío en la vía aérea difícil. Debido al potencial de morbilidad grave por causa de una extubación fallida si no se logra la reintubación con rapidez, el anestesiólogo deberá: a) dominar técnicas que aborden exitosamente los desafíos específicos de la extubación de la vía aérea difícil, y b) ser consciente de las posibles complicaciones asociadas a la extubación. El objetivo central de esta revisión es determinar cuáles son los pacientes a riesgo de extubación fallida y discutir las estrategias disponibles para ayudar en la reintubación de la vía aérea difícil.
MétodosEl presente artículo es una revisión no sistemática de la literatura sobre extubación de la vía aérea difícil. Se hicieron búsquedas dirigidas de la literatura utilizando bases de datos (PubMed y Medline) y un motor de búsqueda (Google Scholar). Se incluyeron opiniones de expertos a manera de textos y editoriales.
Reconocer la vía aérea difícil al momento de extubarEl primer desafío cuando se formula un plan de extubación es determinar si se trata de una vía aérea difícil o no. Una vía aérea difícil, según la definición de las Guías de Práctica de la ASA, es «la situación clínica en la cual el anestesiólogo capacitado convencionalmente tiene dificultades con la ventilación con máscara facial de la vía aérea superior, tiene dificultad para la intubación de la tráquea, o ambas»7. Evidentemente, si resulta difícil la ventilación con máscara o la intubación endotraqueal al momento de la inducción, debe tenerse especial cuidado al momento de la extubación debido a la expectativa de que sea difícil reintubar, en caso de ser necesario. Con frecuencia se ve una mayor tasa de extubación fallida en este escenario debido a trauma de la vía aérea, a consecuencia de múltiples intentos para asegurar la vía aérea al momento de la inducción. El edema de la vía aérea y la inflamación producida por los múltiples intentos puede generar obstrucción después de la extubación e incapacidad para ventilar adecuadamente.
Por otra parte, puede que no haya habido dificultad alguna en el manejo inicial de la vía aérea, pero debido a los cambios que se producen en la vía aérea durante o después de una cirugía, puede haber dificultad para extubar. Es importante recordar que el simple hecho de que fuera fácil manejar la vía aérea al inicio de la anestesia no significa que el manejo de la vía aérea sea fácil después de que termine la cirugía. La tiroidectomía, la endarterectomía carotídea, los procedimientos de la columna cervical anterior y la cirugía maxilofacial son apenas algunos ejemplos de los procedimientos quirúrgicos alrededor de la vía aérea que pueden plantear una vía aérea difícil al momento de extubar15–18. Muchos de los problemas relacionados con estos procedimientos quirúrgicos implican hemorragia postoperatoria, daño nervioso o trauma directo a los tejidos. El anestesiólogo también debe ser cuidadoso con los dispositivos que se colocan cerca de la vía aérea durante y después de la operación (p. ej., collarines, fijación cervical o apósitos grandes sobre la cabeza o el cuello). Estos dispositivos pueden restringir el acceso a la vía aérea y dar lugar a una reintubación difícil19.
Los factores de riesgo de la vía aérea para la extubación se resumen en las guías de la DAS (tabla 1). La presencia de dificultades preexistentes de la vía aérea (tales como obesidad/apnea obstructiva del sueño y un alto riesgo de aspiración del contenido gástrico), deterioro perioperatorio de la vía aérea (distorsión anatómica, edema o hemorragia debida a factores quirúrgicos y no quirúrgicos) y acceso restringido a la vía aérea conlleva a un algoritmo de extubación «a riesgo» que trata de minimizar el riesgo de extubación fallida y ofrece una estrategia para la reintubación, de ser necesaria6.
Factores de riesgo de la vía aérea según las Guías de la Sociedad para la Vía Aérea Difícil, para el Manejo de la Extubación de la Tráquea
| Dificultades preexistentes de la vía aérea |
| Dificultad para la ventilación con máscara al momento de la inducción |
| Dificultad para la intubación de la tráquea al momento de la inducción |
| Historia del manejo de la vía aérea difícil |
| Obesidad/apnea obstructiva del sueño |
| Mayor riesgo de aspiración del contenido gástrico |
| Deterioro perioperatorio de la vía aérea |
| Factores quirúrgicos (distorsión anatómica, hemorragia, hematoma, edema) |
| Factores no quirúrgicos (edema dependiente debido a la posición, a trauma de la vía aérea por manejo previo de esta, manejo agresivo de fluidos) |
| Acceso restringido a la vía aérea |
| Fijación del halo |
| Fijación mandibulomaxilar |
| Implantes quirúrgicos |
| Collarín |
| Grandes apósitos en cabeza/cuello |
Adaptado de Popat et al.6.
Algunas condiciones médicas coexistentes también pueden ocasionar problemas al momento de extubar, incluyendo artritis reumatoide, apnea obstructiva del sueño, trastornos de hipoventilación, condiciones neuromusculares y niveles de conciencia deprimidos (tabla 2)5,20–24. La extubación también puede complicarse por factores de riesgo generales, tales como una función respiratoria o cardiovascular deteriorada, deterioro neuromuscular, hipo o hipertermia y desarreglos metabólicos6.
Condiciones médicas asociadas a un mayor riesgo de extubación fallida
| Obesidad y apnea obstructiva del sueño |
| Trastornos de hipoventilación |
| Síndrome de hipoventilación por obesidad |
| EPOC |
| Enfermedades neuromusculares |
| Patología de cabeza y cuello |
| Neoplasia de cabeza/cuello |
| Historia de radiación de cabeza/cuello |
| Embarazo |
| Artritis reumatoide |
| Movilidad reducida del cuello |
| Desviación de la laringe |
| Artritis de la articulación cricoaritenoidea |
| Nódulos reumatoides laríngeos |
| Niveles de conciencia deprimidos |
Adaptado de Cavallone y Vannucci5.
La decisión de extubar a un paciente con vía aérea difícil o donde hay sospecha de esta puede ser problemática. La meta fundamental es, de ser posible, evitar la reintubación. Esta meta es de suma importancia cuando nos enfrentamos a una vía aérea difícil, porque generalmente la reintubación resulta más peligrosa. Al momento de reintubar podemos encontrar situaciones emergentes tales como mala oxigenación y/o ventilación, un paciente que no coopera, una vía aérea comprometida y falta de un asistente experto en caso de que la reintubación tenga que hacerse fuera del quirófano25. Si no se abordan debidamente todos estos factores, combinados con una vía aérea difícil, puede producirse un desenlace no deseable.
Antes de la intubación deben cumplirse los criterios usuales, incluyendo estabilidad hemodinámica, adecuada capacidad de oxigenación, normotermia, frecuencia respiratoria y volumen corriente adecuados, buena saturación de oxígeno y un paciente consciente, alerta, que pueda aclarar las secreciones, proteger la vía aérea y mantener la permeabilidad de la misma (tabla 3)26,27. Los pacientes en alto riesgo de extubación fallida son los que pudieran desarrollar hipoventilación, desarreglo de la ventilación/perfusión, fallo de la limpieza pulmonar u obstrucción de la vía aérea. Siempre debemos tomar en consideración el programa de futuras cirugías del paciente: no tiene ningún sentido extubar a un paciente con vía aérea difícil para después descubrir que a la mañana siguiente el paciente va a regresar al quirófano para otra operación.
Criterios de extubación de rutina
| Frecuencia respiratoria <30 respiraciones/min |
| Fuerza inspiratoria negativa >20mmHg |
| Capacidad vital >15ml/kg |
| Volumen corriente >6ml/kg |
| Hemodinámicamente estable sin soporte ionotrópico significativo |
| Adecuado intercambio de gases (saturación basal de O2≥93%; no hay acidosis significativa según los gases arteriales, si aplica) |
| Adecuada reversión del bloqueo neuromuscular (levantar la cabeza de manera sostenida por 5 segundos) |
Adaptado de Ferrario27.
Con frecuencia se realizan 2 maniobras comunes a la práctica de la anestesia cuando se determina la factibilidad de la extubación. La primera es realizar una laringoscopia directa antes de la extubación28. Esta práctica suele citarse como forma de evaluar la vía aérea antes de la extubación, a fin de determinar la presencia de edema y evaluar la factibilidad de reintubación, y se recomienda en las guías de la DAS, en combinación con succión de la laringe antes de la extubación5,6. Si bien es cierto que la laringoscopia antes de la extubación puede facilitar la succión o aportar información sobre el grado de edema laríngeo cuando se utiliza una sonda endotraqueal pequeña5, los autores creen que en la mayoría de los casos esta práctica es de poco valor para evaluar la permeabilidad de la vía aérea o facilitar la reintubación. La razón de ello es que la sonda endotraqueal bloquea la visión del laringoscopista de la entrada de la laringe y la anatomía de la vía aérea se deforma con la colocación de la sonda endotraqueal, lo cual impide calibrar adecuadamente el grado de edema laríngeo y se subestima la dificultad para la reintubación. Ningún estudio ha demostrado que la laringoscopia antes de la extubación reduzca la incidencia de reintubación.
La segunda maniobra que se realiza comúnmente es la prueba de «fuga del manguito». Esta prueba cualitativa de fuga del manguito se hace retirando a un paciente con ventilación espontánea del circuito de ventilación, desinflando el manguito de la sonda endotraqueal y ocluyendo el extremo de la sonda con un dedo29,30. Si no hay un edema laríngeo significativo, el paciente podrá respirar alrededor de la sonda, como se evidenciará por auscultación de los sonidos de la respiración o midiendo el CO2 exhalado de la cavidad oral31. Esta prueba debe hacerse con precaución, pues puede producirse edema pulmonar por presión negativa si el paciente toma una respiración profunda y no hay filtraciones. Una prueba cuantitativa de filtración del manguito se logra comparando los volúmenes corrientes exhalados con el manguito inflado y desinflado, mientras el paciente está en ventilación mecánica con volumen controlado. Una diferencia entre los volúmenes corrientes con el manguito inflado y desinflado de al menos 10-25% o 110-130ml en un adulto sugiere una baja probabilidad de edema laríngeo32-34. Los mayores valores de corte pudieran ser útiles en pacientes con una vía aérea difícil en quienes se espera una reintubación difícil5. Un metaanálisis de la prueba de filtración del manguito ha demostrado una precisión moderada de la prueba para predecir estridor postextubación y baja precisión para predecir la necesidad de reintubación35. Sin embargo, en la vía aérea difícil, cuando la probabilidad previa a la prueba de extubación fallida es mayor, la prueba de filtración del manguito pudiera seguir ofreciendo información clínica valiosa para ayudar en la decisión de si extubar o no.
De acuerdo con el autor, la prueba de filtración del manguito debe hacerse en todos los pacientes que se consideren en riesgo de extubación fallida. Si bien es cierto que una filtración del manguito no necesariamente garantiza una extubación exitosa, la extubación estratégica de una vía difícil en presencia de una filtración de manguito es razonable. Cuando no haya filtración del manguito, debe considerarse la extubación controlada utilizando un catéter de intercambio de vía aérea (airway exchange catheter [AEC]); sin embargo, sería prudente retrasar la extubación si se espera que la reintubación sea especialmente difícil, particularmente cuando se considere que las condiciones pueden mejorar con el tiempo. Por ejemplo, si la posición del paciente durante la cirugía ha desencadenado edema de la vía aérea, colocar al paciente con la cabeza levantada durante varias horas pudiera disminuir la inflamación de la vía aérea y lograr que se desarrolle una filtración del manguito. También se puede retrasar la extubación cuando se considere que la falta de filtración del manguito se deba a la inflamación de la vía aérea por causa de una intubación traumática o de cirugía de las vías respiratorias superiores, cirugía maxilofacial o del cuello. En estas situaciones hay cierta evidencia a favor de la administración de corticoesteroides al menos 4h antes de la extubación36,37. Los pacientes con vía aérea difícil que fallan de manera persistente en la prueba de filtración del manguito pueden ser candidatos para traqueotomía.
Estrategias para extubar la vía aérea difícilUna vez que se haya decidido que el paciente con vía aérea difícil se puede destetar del soporte ventilatorio y extubarlo, pueden formularse estrategias para una extubación segura. El anestesiólogo debe comprender las distintas opciones para la extubación y formular un plan de acción para recuperar el control de la vía aérea en caso de que falle la extubación. Benumof38 considera que el abordaje óptimo de la extubación de la vía aérea difícil es un retiro controlado, paso a paso y reversible del soporte de la vía aérea —abordaje con el cual los autores concuerdan.
El Grupo de Trabajo para el Manejo de la Vía Aérea Difícil de la ASA recomienda tomar en consideración los riesgos y los beneficios de una extubación con el paciente despierto, versus una extubación con el paciente bajo anestesia profunda7. La llamada «extubación profunda» se ha descrito en pacientes con vías aéreas difíciles. La extubación de un paciente mientras se encuentra en un plano de anestesia profundo se ha enseñado de manera generalizada como medio para reducir el riesgo de laringoespasmo o de broncoespasmo, pero no hay buenos estudios que demuestren un real beneficio con este abordaje. Si bien es cierto que una extubación profunda pudiera disminuir el riesgo de toser y «encorvarse» antes de la extubación, el riesgo de obstrucción de la vía aérea por los efectos de la anestesia profunda sobre el tono del músculo faríngeo es considerable39. Una encuesta entre anestesiólogos en Estados Unidos identificó la vía aérea difícil como la contraindicación más común para la extubación profunda40, y los autores concuerdan con que esta práctica no deberá recomendarse en presencia de una vía aérea difícil. La extubación con el paciente despierto es el método más adecuado para retirar la sonda endotraqueal en la mayoría de los pacientes con una vía aérea difícil.
Algunos profesionales deciden no tomar precauciones especiales cuando extuban la vía aérea difícil, pensando que la reintubación será más fácil por el conocimiento adquirido en la primera intubación. Este razonamiento de «hundirse o nadar» no se recomienda especialmente porque es un error suponer que la técnica utilizada para la primera intubación exitosa va a ser igualmente exitosa para la reintubación. La vía aérea es dinámica, y la segunda vez podemos encontrar una vía aérea totalmente diferente.
Otra posible estrategia para extubar a pacientes con vía aérea difícil que se menciona en las Guías de Práctica de la ASA es la colocación de un dispositivo tipo estilete o introductor «bougie» a través de la sonda endotraqueal y retirar la sonda por encima del estilete7. El estilete se deja en la vía aérea hasta que el riesgo de extubación fallida ya no sea significativo; si es necesario reintubar, se usa el estilete como guía sobre la cual se avanza la sonda endotraqueal. Se han usado muchos dispositivos en la extubación de la vía aérea difícil, incluyendo broncoscopios, sondas nasogástricas, introductores elásticos y sondas de succión6,15,41. La mayoría de estos dispositivos se describieron originalmente para intercambio de la sonda endotraqueal, y muchos aún se utilizan para ese fin.
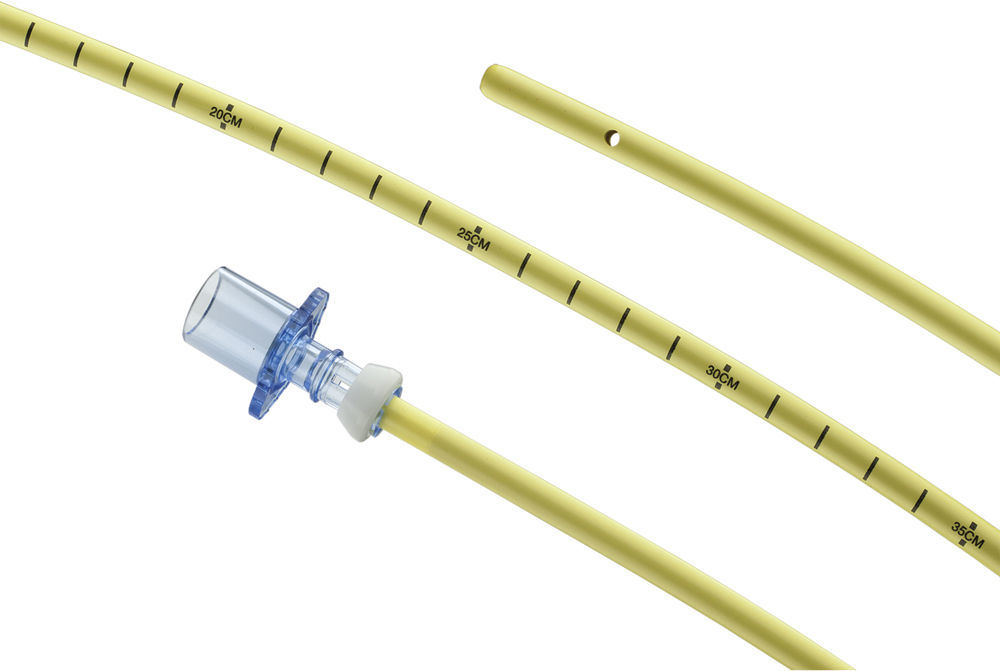
Los AEC son catéteres largos, huecos, semirrígidos, diseñados para intercambiar la sonda endotraqueal, pero son ideales para extubar la vía aérea difícil. Hay muchos fabricantes de estos tipos de catéteres, pero todos se basan en el mismo principio: una sonda larga y hueca que se inserta en la sonda endotraqueal in situ hasta una profundidad predeterminada, se retira la sonda endotraqueal sobre el catéter y el catéter se mantiene en su sitio para servir de guía en caso de ser necesaria una reintubación, para insuflar oxígeno a través de ventilación de chorro, o para medir de manera intermitente el CO2 corriente final de la tráquea18,42-45. Estos productos vienen en varios tamaños y tienen diferentes características dependiendo del fabricante. El AEC más utilizado es el Cook AEC (Cook Critical Care, Bloomington, IN; fig. 1). Un estudio en 51 pacientes reintubados sobre un Cook AEC después de extubación fallida mostró una tasa de éxito del 92%, donde el 87% se reintubaron en el primer intento44.
El tamaño recomendado de Cook AEC para uso en la mayoría de los pacientes adultos es 11Fr. Este tamaño de catéter es bien tolerado por un paciente despierto y permite la reintubación con una sonda endotraqueal pequeña de hasta 4,5mm de diámetro interno (DI). Los pacientes más grandes pueden generalmente soportar un AEC de 14Fr AEC, lo cual permitirá reintubar con una sonda endotraqueal de al menos 5,5mm de DI. Si se sabe que será necesario el cambio de la sonda endotraqueal (p.ej., a consecuencia de un manguito roto que produce filtración del manguito), sería prudente utilizar el AEC de mayor diámetro. Los AEC más pequeños pueden usarse fácilmente cuando hay posibilidad de reintubación sin aplicar anestésico tópico a la vía aérea44. De ser necesario, se puede instilar lidocaína al 4% a través del AEC para aplicar anestésico tópico a las cuerdas vocales, a fin de aumentar la tolerancia al catéter de cambio. Estas maniobras deben realizarse mientras el paciente está aún anestesiado, a fin de prevenir la tos forzada. Una vez colocado el AEC deberá fijarse con adhesivo para impedir su migración o una extubación accidental. El AEC debe estar bien etiquetado, pues se puede confundir fácilmente con la sonda de alimentación debido a su diámetro y color.
Los catéters Cook AEC vienen con 2 adaptadores Rapi-Fit®: uno con un conector de 15mm para conectarlo al circuito de anestesia o al Ambu Bag y otro con un conector Luer Lock para la ventilación a chorro. Antes de utilizar un AEC, bien sea para oxigenación, ventilación o reintubación, se debe confirmar visualmente su correcta colocación (con laringoscopia directa o indirecta) o por capnografía. Los catéteres tienen marcas a lo largo para que se pueda determinar correctamente su profundidad. Estos catéteres se deben insertar a una profundidad de 20-22cm (no más de 25cm) cuando se usen para intubación orotraqueal; si se usan para intubación nasotraqueal, lo apropiado es una profundidad de 27-30cm. Una colocación demasiado profunda pudiera ocasionar perforación de los bronquios y por ende neumotórax, que es la complicación más importante asociada al uso de AEC. Un estudio mostró una tasa del 1,5% de esta complicación46. Debido al riesgo de barotrauma, la insuflación de oxígeno o la ventilación a chorro solamente deberán usarse como medida de salvamento y únicamente en presencia de una vía aérea superior no obstruida6,47,48.
Cuando se intente reintubar sobre un catéter AEC, se recomienda realizar una laringoscopia simultánea directa o una videolaringoscopia a fin de retractar el tejido blando y facilitar el avance de la sonda endotraqueal sobre el AEC49. Debe usarse el tamaño efectivo más pequeño de sonda endotraqueal a fin de minimizar el impacto de la sonda endotraqueal sobre las estructuras de la laringe. Si se precisa una sonda más grande, puede usarse el catéter Aintree Intubation Catheter™ (Cook Critical Care, Bloomington, IN) para minimizar la brecha entre el AEC y la sonda endotraqueal, facilitando el avance de esta a través de la glotis50. Como alternativa puede usarse la sonda endotraqueal Parker Flex-Tip™ (Parker Medical, Englewood, CO), diseñada con un bisel blando, curvo en posición anterior, que minimiza la brecha entre el AEC y la luz de la sonda endotraqueal, permitiendo su paso suave hacia la tráquea27,51.
Monitorización después de la extubaciónEs importante destacar que la extubación fallida puede no ocurrir inmediatamente después de la extubación de la tráquea y, como tal, el paciente con una vía aérea difícil deberá monitorizarse estrechamente durante el transporte y en el área de recuperación. De lo contrario, la obstrucción de la vía aérea puede pasar inadvertida hasta que se presente un desenlace adverso severo. El estudio NAP4 atribuyó una cifra considerable de desenlaces adversos a la falta de monitorización postoperatoria3,5. Se requiere una monitorización estándar continua (telemetría, oximetría de pulso) y debe haber disponibilidad de capnografía5,6. Algunos pacientes en riesgo especialmente elevado (p.ej., pacientes con apnea obstructiva del sueño o con artritis reumatoide) pudieran necesitar una monitorización muy de cerca durante un tiempo prolongado, de hasta 24-48h5. Todo el equipo necesario para la reintubación deberá estar a la disposición en el área de recuperación, incluyendo los equipos para el acceso invasivo de la vía aérea.
ConclusiónLa extubación de la tráquea no está libre de riesgos. El anestesiólogo debe tener en cuenta muchos factores, incluyendo la facilidad de la intubación inicial, la condición médica del paciente, el entorno dentro del cual se llevará a cabo la extubación y, finalmente, sus habilidades y preferencias. Siempre está latente la posibilidad de tener que reintubar luego de la extubación de una vía aérea difícil. La estrategia de extubación debe implicar un riesgo bajo y una incomodidad mínima para el paciente, además de optimizar los objetivos del acceso de la vía aérea, la oxigenación y la ventilación. La reintubación de la tráquea sobre un AEC no deja de presentar complicaciones y no siempre es exitosa. Por lo tanto, quienes utilicen estos dispositivos deben estar familiarizados con el equipo y sus técnicas, conocer sus posibles complicaciones y las alternativas en caso de reintubación fallida. El anestesiólogo deberá estar familiarizado con las estrategias de extubación desarrolladas por el Grupo de Trabajo de ASA sobre Manejo de la Vía Aérea Difícil y por la Sociedad para la Vía Aérea Difícil. Finalmente, siempre que sea posible, deberán identificarse los pacientes de alto riesgo.
FinanciaciónNinguna.
Conflicto de interesesCarin Hagberg es una consultora no remunerada para Ambu A/S y ha recibido becas de investigación de Ambu A/S, Cadence Pharmaceuticals y King Systems. Carlos Artime es miembro del Speakers’ Bureau for Mylan Pharmaceuticals y ha recibido una beca de investigación de Cadence Pharmaceuticals.