Los defectos de tejidos blandos a nivel de región lumbosacra son comunes en la cirugía reconstructiva. El colgajo de perforantes de la arteria glútea superior (SGAP) es una herramienta muy útil para el cubrimiento de este tipo de defectos y se asocia con un menor porcentaje de efectos funcionales secundarios al respetar el músculo glúteo mayor y su inervación. El objetivo de este artículo es realizar el reporte de un caso describiendo las indicaciones, la técnica quirúrgica y el resultado postoperatorio de esta intervención en un paciente con un defecto de cubrimiento a nivel lumbosacro secundario a una resección oncológica.
The soft tissue defects at the level of lumbosacral region are common in reconstructive surgery. Superior gluteal artery (SGAP) perforator flap is a very useful tool for covering such defects and is associated with a lower percentage of secondary functional effects as regards the gluteus maximus muscle and its innervation. The objective of this paper is report a case, describing the indications, surgical technique, and postoperative outcome of this intervention in a patient with a soft tissue defect in lumbosacral region secondary to an oncological resection.
Los defectos de tejidos blandos en la región lumbosacra son un reto para la cirugía reconstructiva. Estos defectos a menudo son causados por úlceras por presión, aunque también pueden generarse después de una resección tumoral o como una complicación de la herida quirúrgica en cirugía de columna1. El colgajo músculo cutáneo de glúteo mayor ha sido considerado una herramienta base en la reconstrucción de este tipo de defectos. Sin embargo, las desventajas de usar este colgajo son: el sacrificio del músculo, una movilidad limitada y un incremento en la pérdida sanguínea2.
Con el advenimiento de las técnicas microquirúrgicas, los colgajos de perforantes de la arteria glútea descritos por Koshima3 han ganado popularidad en la reconstrucción de defectos localizados en la región lumbosacra. Estos colgajos pueden estar basados en perforantes de la arteria glútea superior o inferior, de tal manera que disecando completamente las perforantes y la isla de piel, se puede transferir tejido sano con una gran irrigación sanguínea sin sacrificar el músculo subyacente3.
Los estudios anatómicos han permitido identificar estos vasos perforantes y basar en ellos grandes colgajos cutáneos. La arteria glútea superior se origina de la atería iliaca interna, luego pasa a través del músculo glúteo mayor y termina en perforantes cutáneas que están localizadas en la región glútea superolateral. La arteria se localiza en el glúteo entre la espina ilíaca posterosuperior y el trocánter mayor, en la unión del tercio medio con los dos tercios laterales. El músculo piriforme, otra referencia anatómica, se localiza en una línea entre el trocánter mayor y el punto medio del sacro. Las perforantes se localizan lateral a la arteria glútea superior y por encima del músculo piriforme. La longitud de los vasos varía entre 3 y 8 cm y su diámetro entre 1 y 1,5 mm4.
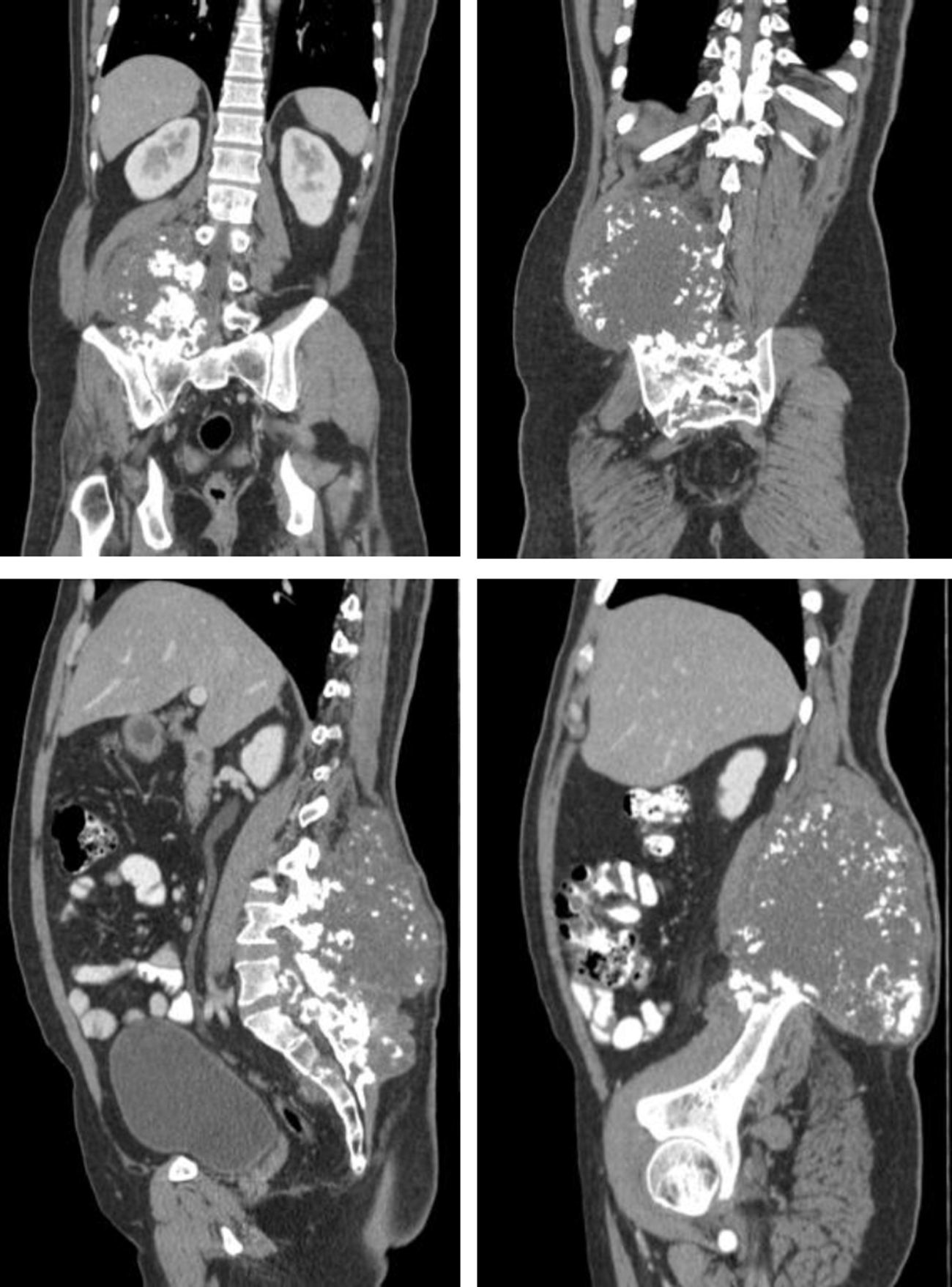
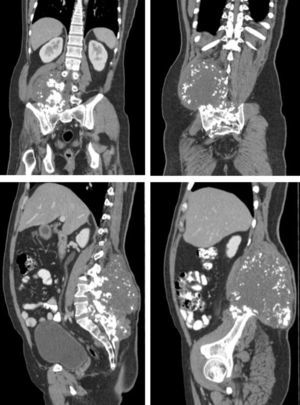
Descripción del casoPaciente masculino de 36 años de edad, con cuadro de 2 años de evolución de masa de crecimiento lento y progresivo en región lumbosacra, asociada a lumbalgia irradiada a miembro inferior derecho, reporte de biopsia inicial condrosarcoma bien diferenciado. El TAC evidenció una masa voluminosa de 20 cm de diámetro, localizada a nivel del músculo cuadrado lumbar derecho, con osteolisis en el arco posterior del cuerpo vertebral adyacente, del ilíaco y del sacro derechos. RMN de columna lumbosacra, mostró una neoplasia de 22 x 9 x 13 x 6 mm en la región sacrococcígea paramedial derecha, con compromiso de los músculos pre y paravertebrales e invasión de arcos vertebrales posteriores desde L2 hasta la región sacrococcígea, compromiso del foramen de conjugación derecho y extensión hacia el canal vertebral en L4-L5, desplazamiento de las estructuras de la línea media, compromiso del músculo psoas ipsilateral y aparente extensión hacia la cavidad pélvica (fig. 1). Tratamiento inicial con quimioterapia con doxorrubicina + ifosfamida (5 ciclos) extrainstitucional.
Posterior a la quimioterapia la lesión continuó creciendo, asociada a persistencia de dolor intenso en región lumbar y miembro inferior derecho, con limitación parcial para la deambulación, por lo cual fue remitido al Instituto Nacional de Cancerología (INC).
Al ingreso a la institución, se evidenció una masa prominente de 26 x 20 cm en la región lumbar y sacra derecha, de consistencia dura, firme, adherida a planos profundos. Con debilidad muscular para la dorsiflexión y plantiflexión del pie derecho, paresia 4/5 del tibial anterior y extensor de hallux derecho, hipostesia en dermatomas L4, L5 y S1, y alteración secundaria en la marcha.
Se realizó una nueva tomografía, que evidenció masa infiltrativa de contornos parcialmente definidos con: presencia de calcificaciones gruesas en su interior; compromiso del sacro en forma generalizada, la articulación sacroilíaca derecha en su aspecto superior y los cuerpos vertebrales L3, L4 y L5; invasión al canal medular a la altura del cuerpo vertebral L5 y S1, y ligera irregularidad del músculo ilíaco derecho.
Es llevado a cirugía por el servicio de ortopedia, en conjunto con neurocirugía y cirugía de seno y tejidos blandos. Se realiza abordaje por vía posterior, resección de los arcos vertebrales posteriores derechos desde L1 hasta L5 y de todo el arco posterior de S1 y S2, además de hueso iliaco y sacro, con exploración del canal medular para descompresión de estructuras nerviosas. La patología postoperatoria reportó un condrosarcoma convencional clásico, grado 1 y 2, de 21 cm de diámetro mayor, sin invasión linfovascular. Bordes de sección laterales libres de neoplasia, borde de sección profundo anterior y borde medial (tejido óseo) comprometidos por tumor. El estudio de inmunohistoquímica mostró positividad para s100, EMA y receptor de estrógenos.
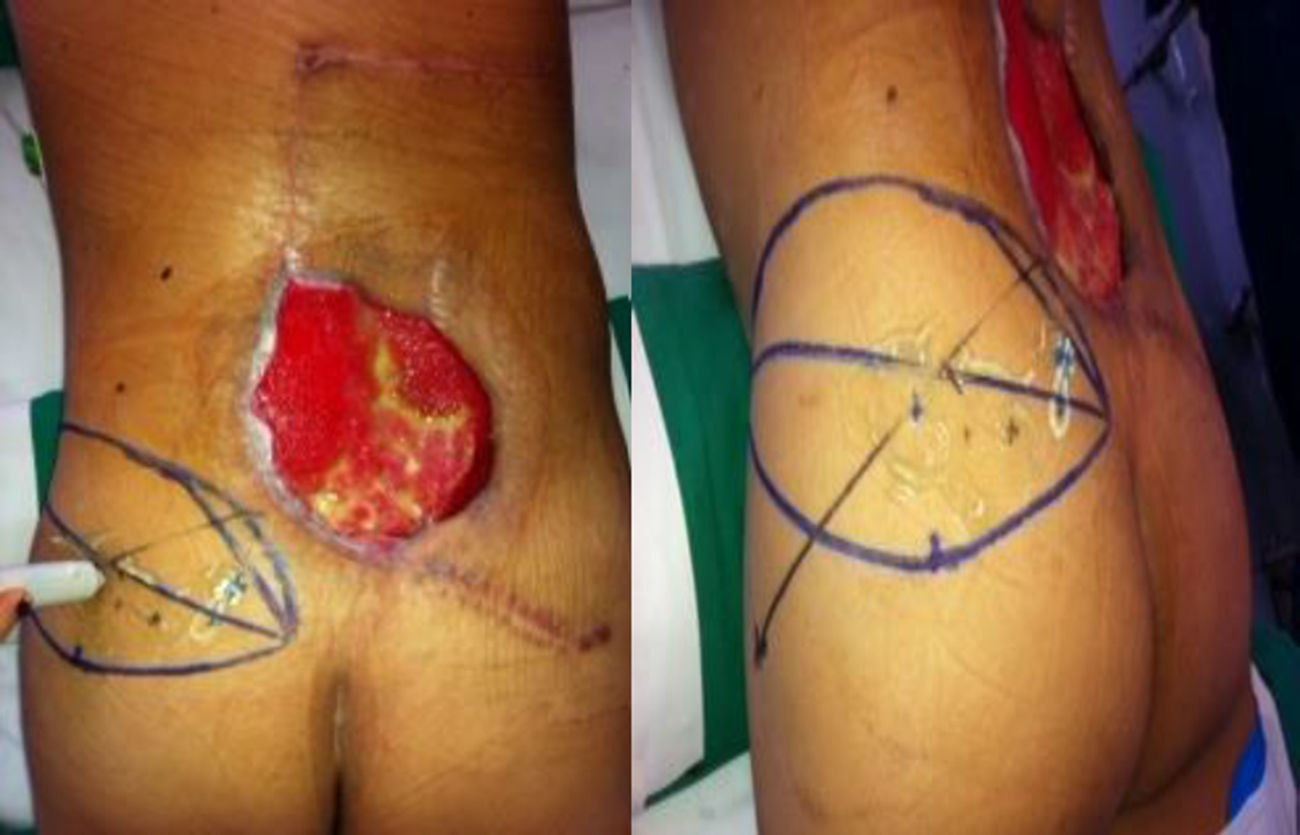
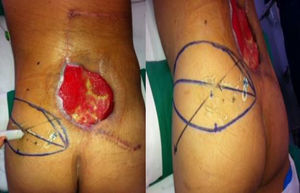
El paciente presentó infección del sitio operatorio con necrosis de los colgajos cutáneos, que incluían el abordaje quirúrgico en línea media posterior y un colgajo fascio cutáneo lateral derecho realizado previamente por el servicio de ortopedia oncológica en la resección tumoral. Posteriormente requirió múltiples lavados y desbridamientos quirúrgicos agresivos, con un área cruenta residual de gran tamaño en región lumbosacra, línea media, de 25 x 20 cm, con exposición parcial de apófisis espinosas y tejido de granulación irregular alrededor. Hacia el área superior y derecha se observaba un gran bolsillo cutáneo por debajo de los colgajos que habían sido anteriormente incididos y disecados. El paciente no presentaba lesión medular asociada, y por la presencia de tumor residual en el margen profundo sería llevado a radioterapia paliativa para evitar la invasión al canal medular, por lo cual solicitaron interconsulta a cirugía plástica reconstructiva para realizar cubrimiento del defecto con tejido adecuadamente vascularizado.
Esta área cruenta fue tratada con terapia de presión negativa, con el fin de obtener tejido de granulación sobre las apófisis espinosas expuestas y disminuir el tamaño del bolsillo.
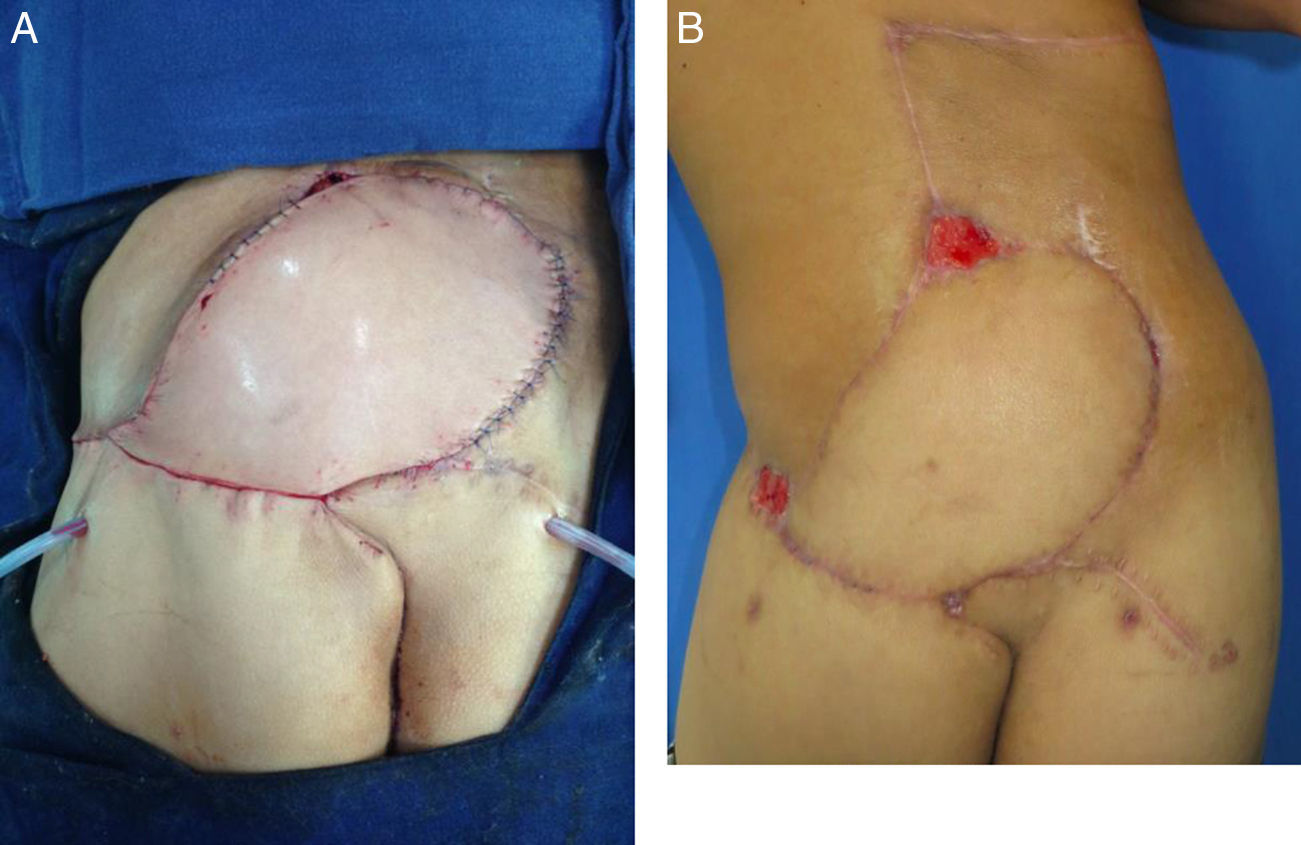
Posteriormente el paciente fue llevado a cirugía por parte del servicio de cirugía plástica reconstructiva para cubrimiento. Se le realizó un colgajo basado en perforantes de la arteria glútea superior izquierda, identificadas con señal doppler en el preoperatorio. El paciente no presentó complicaciones intra ni postoperatorias. Fue trasladado a la UCI durante una noche para vigilancia, y posteriormente a pisos por 5 días. Presentó dehiscencia en los dos puntos de máxima tensión, que fue manejada con curaciones logrando cicatrización. En el seguimiento POP a 2 meses, el paciente presenta evolución adecuada, con cubrimiento estable, con posibilidad de bipedestación y marcha con limitación leve, con áreas de dehiscencia cicatrizadas.
Técnica quirúrgicaCon el paciente en decúbito prono, se realizó marcación asistida por doppler de las perforantes de la arteria glútea superior izquierda, debido a las cicatrices e inadecuada vascularización de los colgajos al lado derecho. Se tomó como referencia una línea trazada desde la espina ilíaca postero-superior hasta el trocánter mayor, alrededor de la cual se encuentran las perforantes de mayor calibre. Se diseñó un colgajo en hélice basado en las perforantes adyacentes al defecto, sobre el borde superior del glúteo izquierdo (fig. 2).
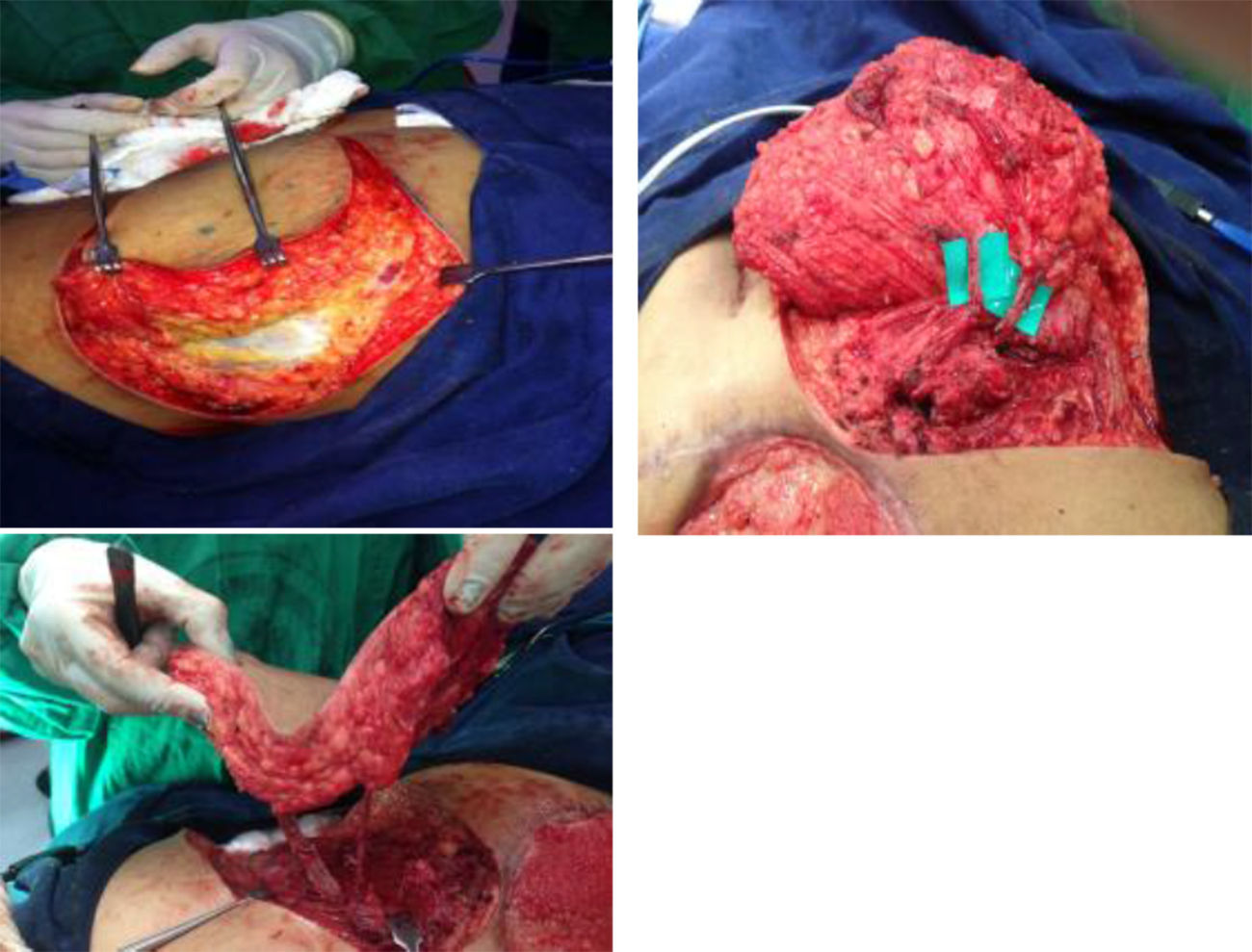
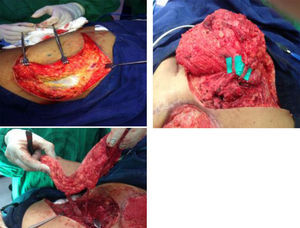
Se inició la disección de lateral a medial en el plano subfascial. Bajo magnificación con lupas se identificarón las perforantes de mayor calibre sobre el eje central del colgajo y se disecaron a través del músculo glúteo mayor hasta lograr la longitud del pedículo requerida para la rotación del colgajo: en este caso se identificaron tres perforantes que fueron disecadas hasta su origen común, cerca de su emergencia de la arteria glútea superior, y se liberaron hasta alcanzar una rotación del colgajo de 180¿ (fig. 3). Frecuentemente, como en el caso descrito, fue necesario seccionar algunas fibras musculares para lograr la liberación completa del pedículo y rotación sin tensión del colgajo y sin estrangulación del pedículo. El área receptora se preparó con un desbridamiento conservador, retirando el tejido de granulación redundante y los bordes con fibrosis cicatricial.
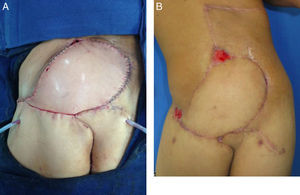
Se rotó el colgajo para cubrimiento del defecto. Se desepitelizó el extremo distal para obliteración del bolsillo cutáneo al lado derecho. Se dejó dren activo cerrado de presión negativa, en áreas donante y receptora. Se fijó el colgajo en su nueva posición y se reafrontaron fibras musculares seccionadas del glúteo mayor. Se realizó cierre primario por planos del área donante (fig. 4). Se cubrió con apósitos estériles. Se verificó la adecuada perfusión del colgajo, se identificó nuevamente la ubicación de las perforantes con señal doppler y se marcó para facilitar su monitoreo posterior.
DiscusiónLos defectos de cobertura localizados a nivel de la región lumbosacra pueden llevar a infecciones progresivas y dolor crónico. De tal manera que el desbridamiento quirúrgico y la subsecuente reconstrucción son el tratamiento indicado5,6,7.
El colgajo músculo cutáneo de glúteo mayor es útil en el cubrimiento de estos defectos. Sin embargo, su arco de rotación es limitado, puede causar mayor pérdida sanguínea y mayor morbilidad en al área donante, especialmente en pacientes con deambulación normal pues puede llevar a una inestabilidad en la marcha2–6,8.
En los últimos años, los colgajos de perforantes han ganado popularidad. Disecando y liberando completamente una isla de piel basada en una o más perforantes, el colgajo puede ser transferido con mínima tensión y preservando la musculatura de base3,4. Koshima3,4 en 1993 describió de 20 a 25 perforantes que irrigan toda la región glútea y realizó el cubrimiento de defectos sacros usando colgajos de perforantes de la arteria glútea superior, confirmando así la seguridad del flujo sanguíneo basado en perforantes en este origen. Grandes colgajos pueden ser transferidos basado en una o varias perforantes debido a su rica vascularización, con pedículos largos hasta de 12 cm que permite la movilización. Además, la preservación del músculo está asociado a una mínima morbilidad del área donante y un menor porcentaje de dehiscencias5. Verpaele9 describió el uso del colgajo SGAP igualmente para este tipo de defectos y Ahmadzadeth10, basado en estudios anatómicos identificó 5±2 perforantes constantes en la región glútea, todas ellas músculo cutáneas, con un diámetro promedio de 0,6 a 1,0 mm y una longitud del pedículo de 8,5 a 10 cm; lo que le da al colgajo una gran movilidad y la posibilidad de cubrir grandes defectos con un colgajo unilateral10,11.
Existen algunas desventajas de usar colgajos de perforantes. Primero, debido a la variedad en la distribución de las perforantes, se requiere una disección intramuscular más tediosa y mayor experiencia quirúrgica12. Segundo, cuando se diseña el colgajo en propela basado en una sola perforante, aunque se transfiere tejido sano, hay mayor riesgo de pérdida total del colgajo si no se posiciona de manera adecuada2.
Las limitaciones de esta técnica son las mismas que en otro colgajo de perforantes convencional13. Aunque la enfermedad vascular o la diabetes mellitus no son contraindicaciones para esta cirugía, algunas series recomiendan en estos pacientes realizar estudios para verificar la viabilidad de las perforantes, por ejemplo realizar una angiografía preoperatoria. Hay que tener precaución con los pacientes que han recibido radioterapia preoperatoria, por lo que se debe pensar en otra opción de cubrimiento por el daño tisular 13.
ConclusiónLos colgajos de perforantes se han vuelto muy populares en la cirugía reconstructiva debido a la baja morbilidad del área donante. Aunque es difícil el manejo de los defectos en la región lumbosacra, los colgajos de perforantes de la arteria glútea superior aportan una cobertura segura y estable con mínima pérdida sanguínea y menor morbilidad preservando la función muscular. Como con otros colgajos de perforantes, este requiere una disección meticulosa para evitar el compromiso de la vascularización y la supervivencia del colgajo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.