Estimar el gasto en el último año de vida de los pacientes diagnosticados con cáncer para Colombia.
MétodosEstudio retrospectivo descriptivo con datos de la facturación de dos EPS para los años 2011-2013. Se calculó el gasto en el último año de vida para la cohorte de pacientes fallecidos durante este tiempo. Se identificaron los pacientes que hubieran sido diagnosticados con cáncer en el año de la muerte usando códigos CIE-10. Se define gasto en el último año de vida como servicios prestados desde la fecha de muerte y los 360 días previos.
ResultadosEl 30,4% de los fallecidos de la cohorte tenían un diagnóstico de cáncer. Del total del gasto de todos los fallecidos en su último año de vida, el 43,6% del gasto correspondía a personas diagnosticadas con cáncer en 2012 y el 40% en 2013. El gasto medio para pacientes fallecidos por cáncer es entre 72% y 76% más alto que aquellos que no. El gasto mensual es más alto en los meses más cercanos a la muerte.
ConclusionesEl uso de recursos de los pacientes que fallecen por cáncer podría disminuirse con programas de cuidado paliativo que respetan la calidad de vida de los pacientes.
To estimate last-year-of-life expenditure for patients diagnosed with cancer in Colombia.
MethodsThis is a descriptive retrospective study. Using claims data for two HMO for years 2011-2013, last-year-of-life expenditure was estimated for all persons dying in 2012-2013. Cancer diagnoses were identified using ICD-10 codes. Last-year-of-life expenditure was defined as all-services provided between the date of death and the 360 days previous.
ResultsA cancer diagnosis was recorded in 30.4% of the deceased and accounted for 43.6% of total last-year-of-life expenditure in 2012, and 40% in 2013. The mean per deceased expenditure was between 72% and 76% higher for patients with cancer as compared to patients without cancer. Last-year-of-life expenditure increases with the proximity to death.
ConclusionThe use of resources for people dying with cancer diagnosis could be reduced with palliative care programs that give patients a quality of life.
El cáncer es una enfermedad que tiene un gran impacto social, económico y emocional, y es una de las principales causas de morbilidad y mortalidad según la Organización Mundial de la Salud (OMS). De acuerdo con la plataforma GLOBOCAN de la OMS para 2012 hubo 14,1 millones de casos nuevos de cáncer en el mundo, 8,2 millones de muertes y 32,6 millones de personas viviendo con 5 años de diagnóstico1. En Colombia, según registros del Departamento Administrativo Nacional de Estadística (DANE), para 2016 los tumores malignos se encuentran entre las primeras diez causas de muerte2. De acuerdo con estimaciones de la OMS (citadas por el Ministerio de Salud), se presentan 71.000 casos nuevos anuales de cáncer y las proyecciones para el 2035 prevén que habrá cerca de 150.000 casos nuevos por año.
Por otro lado, es importante resaltar desde el punto de vista de sostenibilidad financiera que el cáncer es considerado una enfermedad de alto costo, y su tratamiento se ve afectado por el creciente incremento de los precios de los medicamentos3,4. Para los países desarrollados (miembros de la Organización para la Cooperación y el Desarrollo - OCDE) el gasto en medicamentos para cáncer representa el 10% del gasto total en salud5. En Inglaterra los casos de cáncer de pulmón, mama, colorrectal y próstata corresponden aproximadamente al 45% de todos los casos de muertes por cáncer y su costo al final de la vida fue de 641 millones de libras6. Otro estudio para Inglaterra mostró que para los pacientes con cáncer en tratamiento paliativo y en su último año de vida el costo por cada uno en el año 2000 varió ampliamente, desde 1.816 libras para cáncer de colon hasta 4.789 libras para cáncer de ovario7.
El costo monetario total por muerte prematura por cáncer en el mundo ascendió a 895 billones de dólares en 2008, representando un 1,5% del PIB mundial8. En relación con el porcentaje del cáncer en el gasto total en salud, existe variación entre países. En la Unión Europea se estimó un 4% en 2009 variando desde un 2% para Dinamarca hasta 6% para Rumania, Estonia y Polonia9.
El incremento en los precios de los medicamentos ha sido un reto para el sistema de salud colombiano y ha estado ligado principalmente al crecimiento en el consumo10. Un estudio reciente11 estimó el costo directo del manejo de cada uno de los estadios del cáncer de mama en Colombia. Los resultados muestran que los estadios más costosos para el cáncer fueron el metastásico con un costo total de $144.400.865 pesos colombianos (que a la tasa de cambio de 1.838 pesos por dólar que se usa en este estudio equivalen a $78.564 dólares americanos), seguido del cáncer de mama regional que alcanzó un costo total de $65.603.537 pesos colombianos en 2010 (equivalentes a $35.693 dólares americanos). Los autores afirman que se observó una contribución importante de la quimioterapia en el costo total para los diferentes estadios y en la recaída sistémica y local, por lo que concluyen que la diferencia en los costos del cáncer de mama entre estadios está altamente influenciada por el valor de los costos asociados al tratamiento de quimioterapia.
Otro estudio para Colombia identificó, cuantificó y valoró los costos médicos directos correspondientes al diagnóstico y tratamiento del cáncer gástrico en adultos mayores, para los estadios 0 a IA, IB, II, IIIA y IIIB. Los costos por estadio son: estadio 0 $2.797.200 pesos colombianos (equivalentes a $1.522 dólares americanos), estadio IA $2.797.200 (equivalentes a $1.522 dólares americanos), estadio II $10.520.014 (equivalentes a $5.723 dólares americanos), estadio IIIA $24.446.830 (equivalentes a $13.301 dólares americanos) y estadio IIIB $25.337.370 (equivalentes a $13.785 dólares americanos). Este estudio muestra la necesidad de detección temprana como fuente de ahorros para el sistema de salud12.
La literatura también ha señalado el uso de recursos en el último año de vida como un tema importante de política pública13,14. Algunos estudios han mostrado que el costo mensual en servicios de salud se incrementa en los meses cercanos a la muerte, y para el caso de los pacientes diagnosticados con cáncer el gasto medio es mayor que el de aquellos que no. Para 2010, por ejemplo, se estimó en Inglaterra y Gales que el costo en los últimos 90 días de vida de los pacientes con cáncer fue superior en todos los servicios prestados por instituciones hospitalarias en comparación con personas sin el diagnóstico de cáncer15. Por otro lado, un estudio para el 2009 mostró que en Estados Unidos el gasto promedio en los últimos seis meses antes de la muerte para pacientes diagnosticados con cáncer fue de 74.212 dólares, siendo el gasto más alto aquel para personas diagnosticadas con leucemia (197.676 dólares)16.
No existen estudios similares en Latinoamérica. El objetivo de este estudio es hacer estimaciones del gasto en el último año de vida para Colombia de los pacientes diagnosticados con cáncer.
MétodosEste es un estudio de carácter retrospectivo descriptivo. En este trabajo utilizamos datos del reporte de suficiencia de dos empresas promotoras de salud (EPS) del régimen contributivo con 3,7 millones de afiliados en conjunto para los años 2011 a 2013. Por razones de confidencialidad no es posible revelar el nombre de las dos EPS, sin embargo, es importante anotar que en su conjunto tienen amplia representatividad nacional y que una de las EPS da cuenta del 24% de los afiliados de la muestra. La base de datos de suficiencia incluye: un identificador del afiliado, fecha de nacimiento y sexo; fecha de servicio, valor y diagnóstico según Código Internacional de Enfermedades versión 10 (CIE-10). Las EPS también proporcionaron las bases de datos de fallecidos. Para calcular el gasto en el último año de vida se tomaron los fallecidos en 2012 o 2013. Entre estos se tuvieron en cuenta para clasificar como pacientes con cáncer los neoplasmas malignos (C00-C96), neoplasmas in situ (D00-D09) y neoplasmas de comportamiento desconocido o incierto (D37-D48). Debe aclararse que se incluyeron los neoplasmas in situ para aumentar la sensibilidad de la búsqueda dentro de los fallecidos, de forma que personas con estos diagnósticos que no mueren en el periodo de análisis no quedan incluidas en el estudio.
El valor del servicio pagado por la EPS a la institución prestadora de servicios (IPS) es la variable de interés. Este valor corresponde a lo pactado entre estas dos instituciones y no al costo de producción para la IPS. De esta manera, la perspectiva del presente estudio es la del tercer pagador, que en últimas es la del sistema de salud cubierta con los recursos públicos. No se incluyen gastos de bolsillo, gastos incurridos por algún tipo de aseguramiento privado, ni tampoco los gastos indirectos incurridos por las familias. Dado que los valores monetarios son tomados de la base de datos de suficiencia, que corresponden a los recursos pagados con cargo a la Unidad de pago por capitación (UPC), no se incluyen tampoco los valores recobrados por tecnologías no incluidas en el Plan obligatorio de servicios de salud (POS). Se incluyeron todos los pagos hechos por las EPS por los servicios prestados a los individuos que fallecieron por todo concepto (i.e. procedimientos, imágenes, laboratorios, medicamentos), por lo tanto, el valor analizado debe interpretarse como gastos en el último año de vida, distribuidos mes a mes, para personas que mueren con el diagnóstico y no debido al diagnóstico. Para facilitar la comparación con estudios internacionales se utiliza una tasa de cambio de 1.838 pesos por dólares equivalente al promedio de los tres años de análisis. Los análisis se realizan en precios corrientes dado que la finalidad no es comparación histórica sino una comparación entre dos grupos en el mismo periodo de tiempo.
Debido al carácter retrospectivo del estudio y la disponibilidad de los datos (2011-2013), se toman los fallecidos del 2012 y 2013, puesto que para ellos se pueden observar todos los pagos hechos por las dos EPS en los 360 días anteriores a su muerte. Con base en la fecha de prestación del servicio y la fecha de muerte calculamos la diferencia en días de cada servicio. Así, un servicio entre 0 y 30 días es asignado al último mes de vida, uno entre 31 y 60 días al segundo mes antes de la muerte, y así sucesivamente hasta completar los 12 meses. En los gráficos la numeración va de 1 a 12, siendo 1 el último mes de vida. Por ejemplo, si una persona muere el 30 de abril de 2013 y un servicio médico fue prestado el 15 de abril del mismo año, la diferencia entre los dos será de 15 días, y el valor de este servicio quedará asignado al último mes de vida.
ResultadosEn 2012, el 1,6% de los afiliados tenían un diagnóstico de algún tipo de cáncer, y representaron el 8,1% del gasto total en servicios. Para 2013 estas cifras fueron 1,8% y 7,2%, respectivamente. Se encontró que el cáncer de piel fue el más frecuente en toda la población afiliada (26 por cada 10.000 afiliados), seguidos de mama (19 por cada 10.000), próstata (10 por cada 10.000) y, cérvix (9 por cada 10.000) y colorrectal (7 por cada 10.000). El 30,6% de los fallecidos murieron con un diagnóstico de cáncer en 2012 y el 30,3% en 2013. El número total de fallecidos que fueron diagnosticados con cáncer en los dos años fue de 4.960 y los que no de 11.329. El gasto medio en el último año de vida para los pacientes fallecidos por cáncer fue 11.045 dólares en 2012 y 11.618 dólares en 2013. Para los pacientes con otro tipo de diagnóstico fue respectivamente 7.104 y 7.165 dólares. El 30,6% de los fallecidos tenían un diagnóstico de cáncer en 2012 representaron el 43,6% del total del gasto de todos los fallecidos en su último año de vida; para 2013, el porcentaje de fallecidos fue similar 30,3% pero el peso en el gasto descendió a 39,8%. Finalmente, se encontró que en 2012 el 52,7% del gasto en el último año de vida de pacientes con cáncer ocurre en los últimos 5 meses, este porcentaje fue similar para 2013 (51,9%).
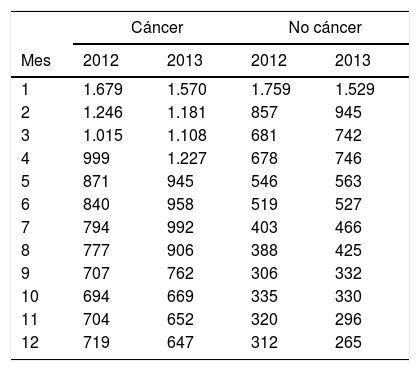
La tabla 1 muestra el gasto promedio de un paciente fallecido en 2012 y 2013 para cada uno de los últimos 12 meses de su vida. Como se puede observar, el gasto promedio por paciente en el último mes de vida es similar entre pacientes con o sin cáncer, sin embargo, para los demás meses el valor difiere ampliamente. Como era de esperarse, el costo crece para los meses más cercanos a la muerte.
Costo promedio mensual de pacientes que mueren con y sin diagnóstico de cáncer según mes antes de la muerte (dólares americanos corrientes)
| Cáncer | No cáncer | |||
|---|---|---|---|---|
| Mes | 2012 | 2013 | 2012 | 2013 |
| 1 | 1.679 | 1.570 | 1.759 | 1.529 |
| 2 | 1.246 | 1.181 | 857 | 945 |
| 3 | 1.015 | 1.108 | 681 | 742 |
| 4 | 999 | 1.227 | 678 | 746 |
| 5 | 871 | 945 | 546 | 563 |
| 6 | 840 | 958 | 519 | 527 |
| 7 | 794 | 992 | 403 | 466 |
| 8 | 777 | 906 | 388 | 425 |
| 9 | 707 | 762 | 306 | 332 |
| 10 | 694 | 669 | 335 | 330 |
| 11 | 704 | 652 | 320 | 296 |
| 12 | 719 | 647 | 312 | 265 |
Fuente: elaboración propia.
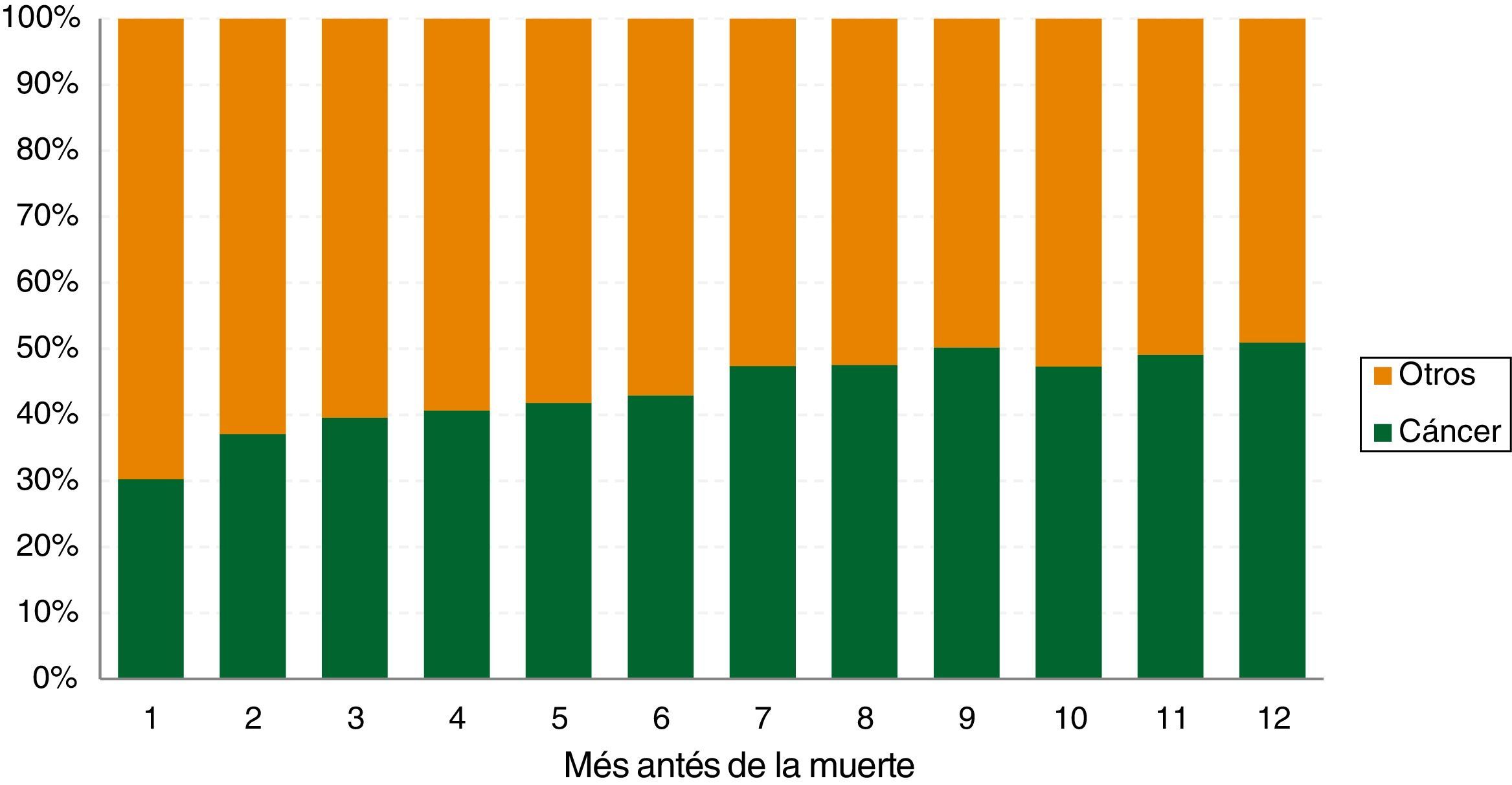
La figura 1 muestra la proporción del gasto total de cada mes en el último año de vida según presencia de cáncer o no. Para el último mes de vida de todas las personas incluidas en el estudio (N=16.289), el 30% del gasto total incurrido por las dos EPS se asocia a las personas con cáncer y 70% a los demás, con un comportamiento muy similar para cada uno de los años del estudio, 2012 y 2013. Esta proporción crece constantemente hasta el mes 12 antes de la muerte, donde aproximadamente el 50% del total del gasto en estos pacientes está asociado a personas con cáncer y 50% restante a las demás personas. Es importante recordar aquí que hay 2,3 fallecidos sin diagnóstico de cáncer por cada 1 con diagnóstico de cáncer. Esto explica que en el último mes de vida (la barra con el número 1 en la figura), dados que los costos medios son similares, el peso en el costo total ocasionado por todos los fallecidos sea 70% para los que no tienen cáncer y 30% para los que tienen. Esta desproporción no se da 12 meses antes de morir por el efecto contrario, los pacientes con cáncer son menos, pero cuestan 2,3 veces más un año antes de su fallecimiento.
DiscusiónEn Colombia cerca del 2% de los pacientes diagnosticados con cáncer dan cuenta de entre el 7 y 8% del total de los servicios médicos pagados en un año por aseguradores del régimen contributivo. Este porcentaje es el doble de lo encontrado para países desarrollados en la literatura (4% para la Unión Europea). Nuestros cálculos muestran que el 60,2% del gasto en el último año de vida para pacientes con cáncer ocurre en los últimos 6 meses de vida, similar a lo que se ha mostrado para países como Corea del Sur en que este gasto es del 69,5% para 200917.
El resultado más importante del estudio muestra que un paciente que muere con cáncer usa como mínimo 70% más recursos que uno que muere con otra enfermedad. Diversos estudios han mostrado que los pacientes en estas condiciones prefieren morir en su casa que en un hospital o un centro de salud18,19, y en los Estados Unidos se han llevado a cabo programas de cuidado paliativo en el hogar, tal que incrementa la comodidad de este tipo de cuidados20. El cuidado paliativo al final de la vida es una opción que reduce la utilización de recursos y respeta la calidad de vida de los pacientes. Sería deseable entonces mayor información en pacientes y en prestadores de programas de cuidado paliativo con el fin de incrementar su diseminación en el país.
Los resultados obtenidos tienen limitaciones. En primer lugar, no son representativos del país, puesto que corresponden a dos EPS de doce que operan en el régimen contributivo, es decir, se excluye información del régimen subsidiado. Sin embargo, los resultados son robustos en la medida que el número de afiliados de estas dos EPS equivale a 18,6% del total de afiliados de este régimen según datos de la Base de datos única de afiliación (BDUA). En segundo lugar, no es posible discernir qué gastos de los pacientes que mueren con cáncer son atribuibles a esta condición y cuáles no debido a que no se tuvo acceso a los registros de defunción por ser datos bajo Ley de protección de datos personales, por esta misma razón no es posible desagregar por causa de muerte, tanto para los que tienen diagnóstico de cáncer como para los que no. En tercer lugar, es posible que exista subregistro de pacientes con cáncer debido a la falta de una cultura en las EPS de detección temprana. En cuarto lugar, los pagos hechos por las EPS con respecto al diagnóstico de cáncer podrían depender de las modalidades más prevalentes de tratamiento, como respuesta a su modelo de gestión del riesgo. Esta es una pregunta empírica, muy interesante, pero que se encuentra por fuera del alcance de este estudio y se deja como parte de la agenda de investigación futura. No obstante, los resultados presentados son importante insumo y evidencia para la discusión de política pública respecto a la eficiencia en la asignación de recursos en el sistema de salud.
Fuente de financiaciónRecursos propios de la Universidad Icesi.
Conflicto de interésNingún conflicto de interés para declarar.
Los autores desean agradecer a las EPS que facilitaron los datos para el análisis.