La protrusión acetabular es una patología en que la cabeza femoral protruye hacia el interior de la pelvis. Puede ser primario o secundario a diversas patologías.
En pacientes jóvenes sin artrosis grave se puede manejar con osteotomías femorales o pélvicas, pero en el caso del paciente mayor con artrosis requiere manejo quirúrgico con artroplastia de cadera.
El objetivo de este artículo es describir la técnica del reemplazo total de cadera en el paciente con protrusión acetabular.
Nivel de evidencia clínica IV.
The acetabular protrusio is a condition in which the femoral head protrudes into the pelvis. It may be primary or secondary to several pathologies.
In young patients without severe osteoarthritis can be managed with femoral or pelvic osteotomies, but in the case of elderly patients with hip arthritis, requires a total hip arthroplasty.
The aim of this paper is to describe the technique of total hip replacement in patients with acetabular protrusio.
Evidence level IV.
La protrusión acetabular, también conocida como artrocatadisis, fue descrita por primera vez por el anatomopatólogo alemán Otto en 18241. Otto describió a un paciente, en el cual el acetábulo derecho se introducía en la pelvis como la mitad de una naranja y en el cual se había perdido el cartílago articular del lado femoral y acetabular. Por esta razón a la protrusión acetabular también se la conoce como pelvis de Otto.
Existen varias teorías acerca de la causa de la protrusión. Eppinger propuso la teoría de que la protrusión se debía a una condrodistrofia, en la cual el cartílago trirradiado se mantenía abierto y permitía la protrusión de la cabeza femoral en la pelvis. Macdonald2 y Venturo3 hablan de una teoría genética familiar.
Diversas patologías son causas etiológicas de protrusión acetabular secundaria4:
- •
Patologías infecciosas causadas por gonococos, equinococos, estafilococos, estreptococos y micobacterias.
- •
Neoplasias, como hemangiomas o metástasis.
- •
Enfermedades inflamatorias, como artritis reumatoidea, espondilitis anquilosante, artritis psoriásica y síndrome de Reiter.
- •
Patología metabólica, como enfermedad de Paget, osteogénesis imperfecta, ocronosis, osteomalacia e hiperparatiroidismo.
- •
Trastornos genéticos, como síndrome de Stickler, trisomía 18, síndrome de Ehler-Danlos, síndrome de Marfan y anemia de células falciformes.
Por lo tanto, el diagnóstico de protrusión primaria o idiopática se reserva para los pacientes en quienes no se encuentra un factor causal, pero siempre se requiere realizar el estudio completo y descartar las diferentes causas etiológicas antes de etiquetar a un paciente con un diagnóstico de protrusión acetabular idiopática.
Los pacientes presentan como manifestación clínica dolor en la región inguinal, muslo, rodilla o región glútea. A medida que la enfermedad progresa, el dolor se vuelve más intenso, hay limitación funcional de la cadera y cojera.
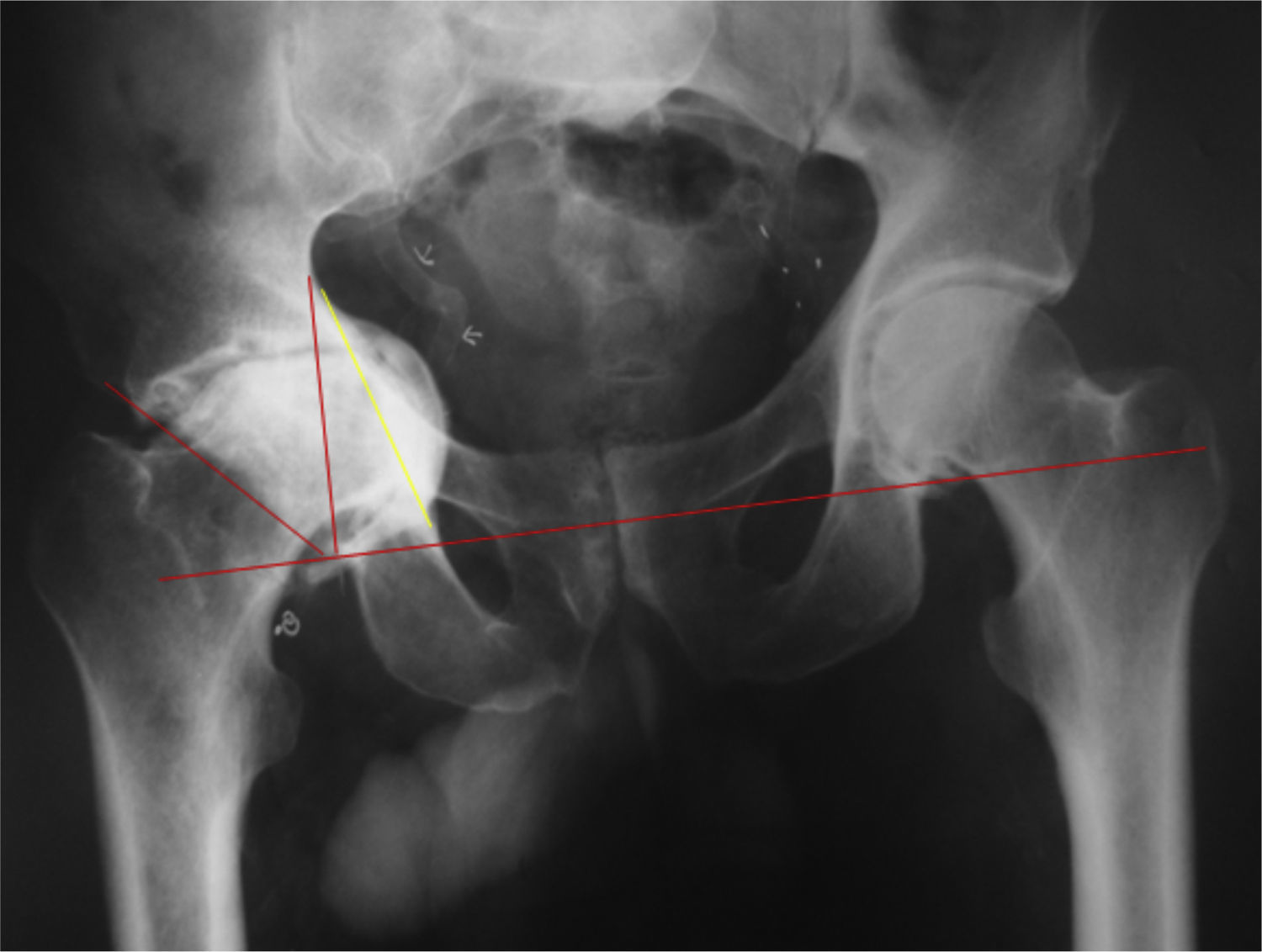
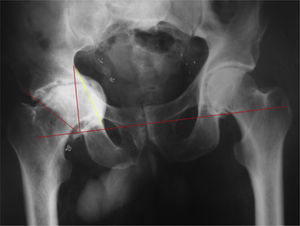
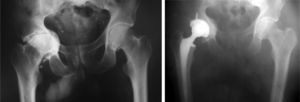
El diagnóstico radiológico se establece con una radiografía anteroposterior de la pelvis. Se considera protrusión cuando la pared medial del acetábulo pasa la línea ilioisquiática o línea de Kohler5. La mayoría de los autores considera que existe protrusión cuando el ángulo central del borde descrito por Wiberg6 es mayor de 40° (fig. 1).
Sotello-Galarza y Charnley7 describieron en 1978 una clasificación de la protrusión acetabular utilizando como referencia la línea ilioisquiática en una radiografía AP de la cadera. Se midió la distancia entre el trasfondo acetabular y la línea ilioisquiática. Se clasifico como I (leve) la distancia entre 1 y 5 mm; II (moderado), la distancia de 6 a 15 mm, y III (grave), la distancia mayor de 15 mm.
La mayoría de los autores describe la utilización de injerto molido impactado en el trasfondo acetabular y una copa cementada o no cementada.
Ranawat8 publicó en 1980 los resultados de 35 caderas cementadas con seguimiento de 4 años. El 66% de los pacientes presentó buenos resultados, un aflojamiento de la copa y tres aflojamientos del tallo.
Rosemberg9 publicó en 2007 los resultados de 36 caderas cementadas con seguimiento de 12 años y encontró buenos resultados en el 94% de los pacientes y sobrevida de la prótesis del 90% a 12 años.
Mullaji10 publicó en 2007 los resultados de 30 caderas en que se utilizó autoinjerto impactado de la cabeza femoral. Las copas no cementadas con seguimiento de 10 años mostraron buenos resultados en 27 caderas y no se presentó ningún aflojamiento durante el seguimiento.
Técnica quirúrgica recomendada por el autorSe realiza abordaje posterolateral en la mayoría de nuestros casos. En ocasiones, la protrusión no solamente se produce en la cabeza femoral sino que también hay migración hacia proximal del fémur. Esto hace que la incisión se deba realizar en sentido menos proximal, comparado con lo habitual, para evitar estar muy altos en el abordaje.
Identificamos los rotadores externos y los reparamos para posterior reinserción en el trocánter mayor. Hay que tener especial cuidado con el ciático que a menudo está más cerca del área quirúrgica debido a la protrusión de la cabeza femoral.
La luxación de la cadera puede ser difícil debido a la protrusión de la cabeza femoral. Se intenta una maniobra suave de luxación porque realizar maniobras forzadas puede terminar en una fractura del fémur. Si no se logra la luxación, hay dos posibilidades: si hay una buena visualización del cuello, se realizará la osteotomía del cuello con la cadera reducida, lo que se conoce como una osteotomía in situ y luego se extraerá la cabeza con un tirabuzón, como en las fracturas del cuello femoral. En cambio, si la protrusión es muy intensa y es difícil ver el cuello femoral, la opción es resecar completamente el lábrum acetabular y visualizar muy bien toda la pared posterior del acetábulo. Una vez identificada la pared posterior, se realiza una osteotomía de 3 o 4 mm del reborde acetabular posterior según el caso. Esto permite en la mayoría de los casos luxar la cabeza femoral. En caso de no poder luxar la cabeza femoral, la osteotomía permite visualizar el cuello femoral para realizar la osteotomía in situ de éste.
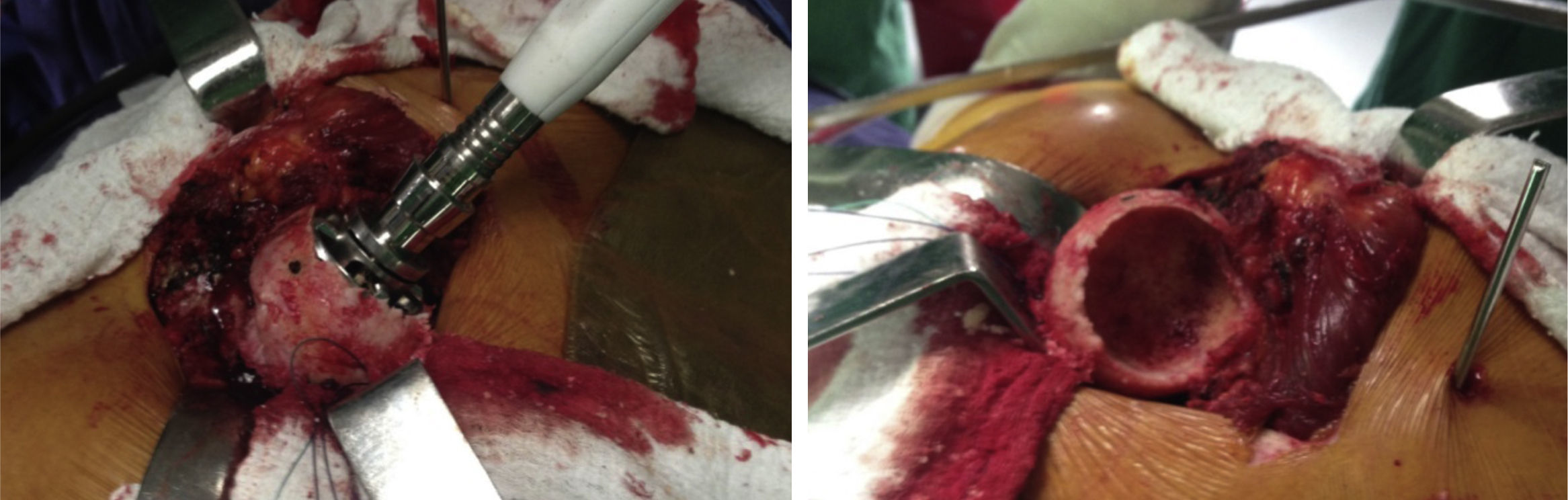
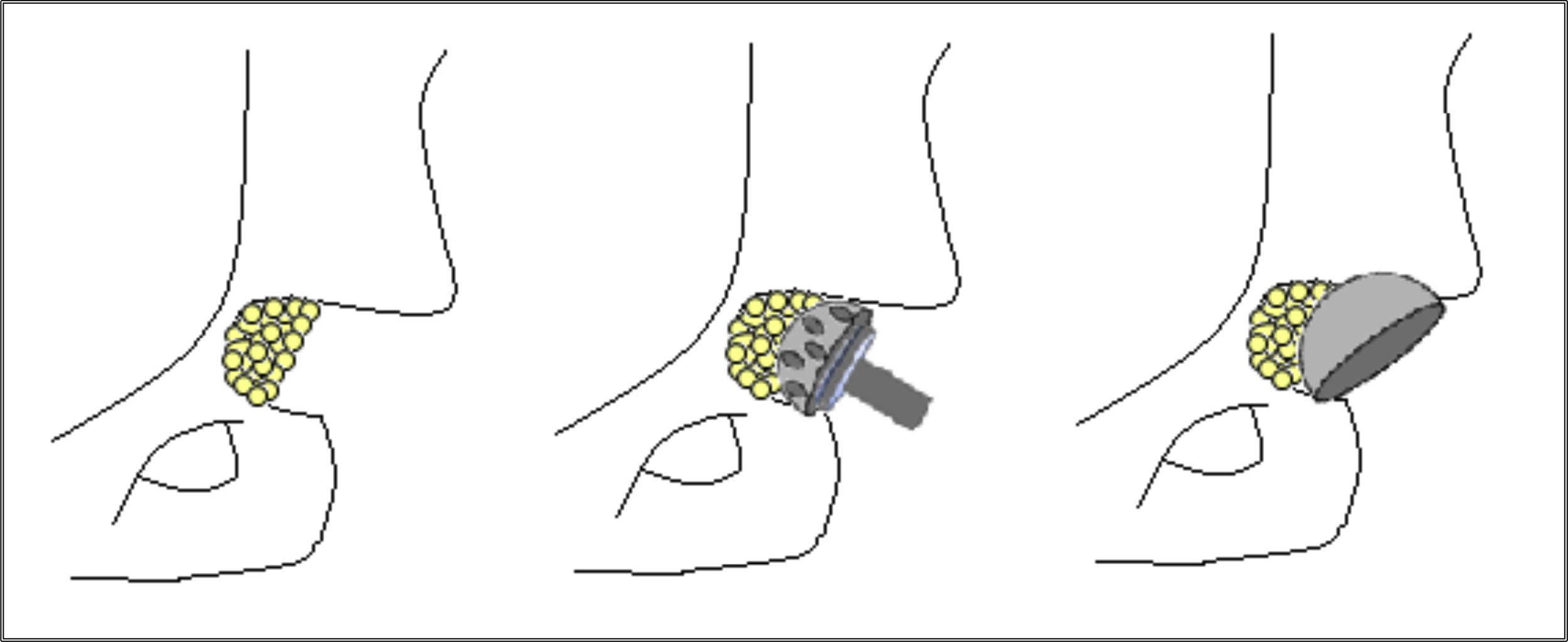
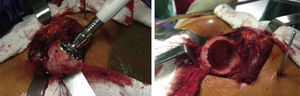
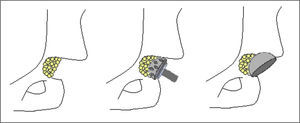
Una vez luxada la cabeza femoral y antes de realizar el corte del cuello femoral, se deben emplear los escarificadores acetabulares más pequeños, escarificar directamente sobre la cabeza femoral y tomar el injerto necesario para colocar en el trasfondo acetabular. Posteriormente se realiza el corte del cuello femoral (fig. 2).
Una vez identificado el trasfondo acetabular, no empleamos los escarificadores acetabulares pequeños como es usual para identificarlo sino que usamos los 3 últimos números de escarificador que utilizaríamos según el planeamiento preoperatorio. Esto se hace así para dar la forma circunferencial de la copa y obtener al mismo tiempo un soporte periférico de ésta.
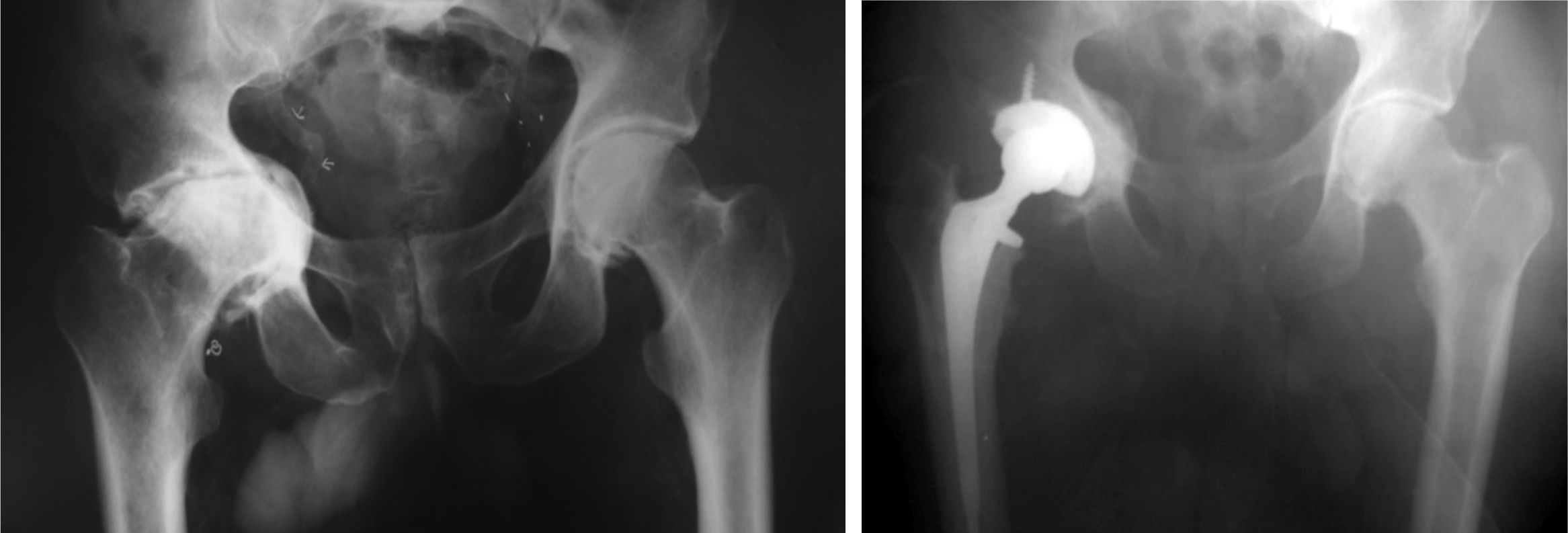
Se toma el injerto de la cabeza femoral y se coloca en el trasfondo acetabular. El injerto se impacta con un escarificador acetabular en reversa. Se coloca la copa de prueba evaluando su posición y, si es satisfactoria, se coloca el componente definitivo para obtener un soporte periférico adecuado (fig. 3)11.
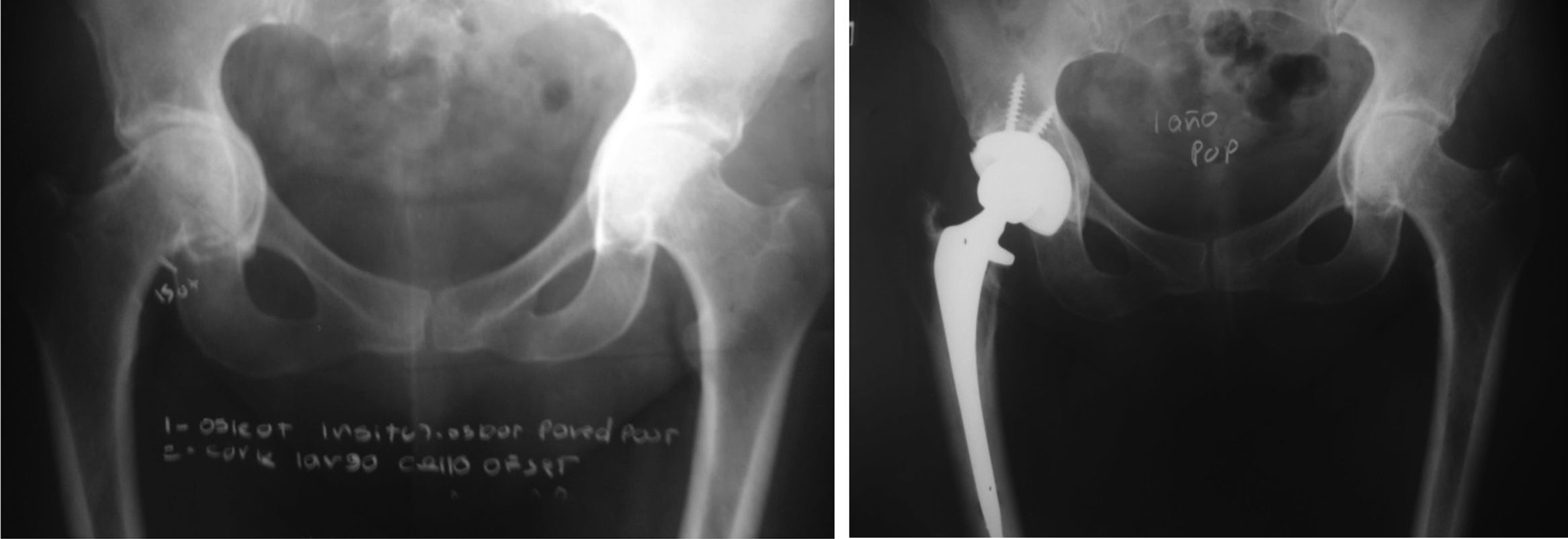
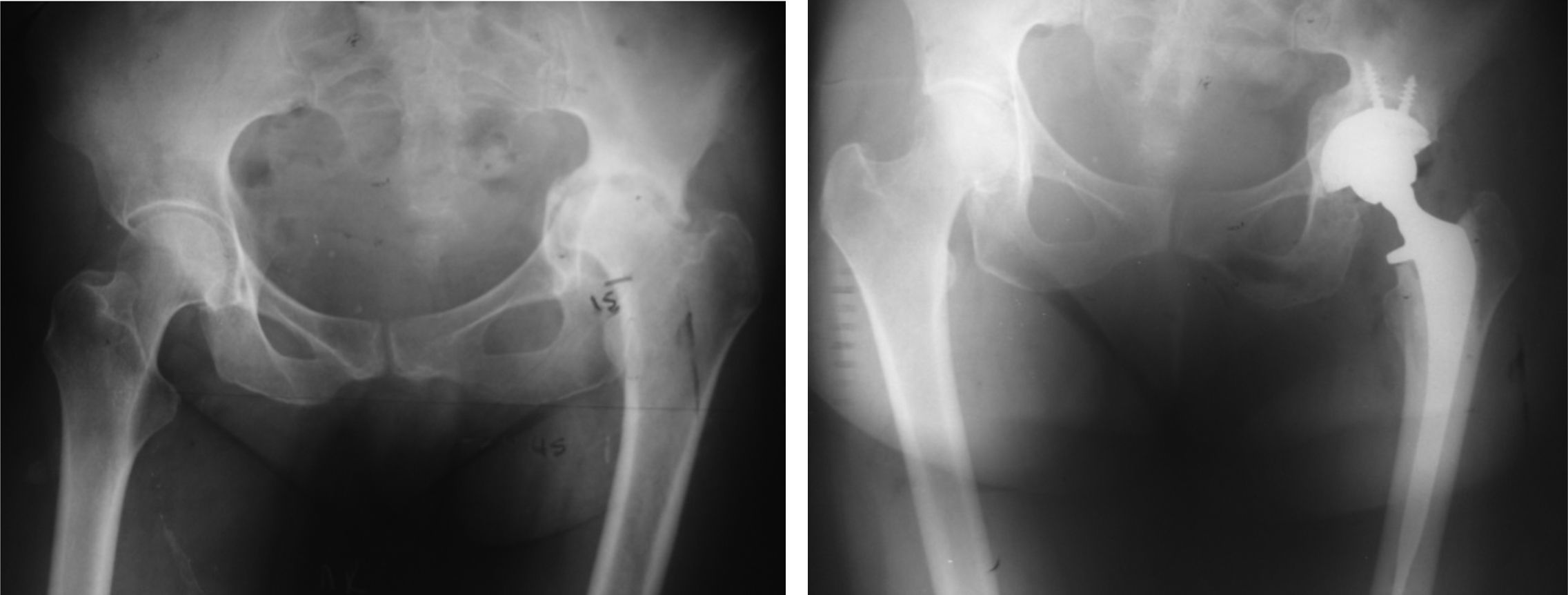
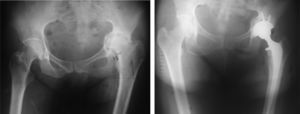
En la mayoría de nuestros casos colocamos tornillos a la copa (figs. 4-6).
Si el defecto es muy grave y no hay soporte periférico para la copa, ésta puede fallar12. Por esta razón se utilizará un anillo acetabular. El componente femoral se implanta de manera convencional. En ocasiones hay pérdida de offset por cierta medialización de la copa, por lo cual un tallo con offset aumentado puede ser útil.
Cuidado postoperatorioSe inicia fisioterapia el día siguiente de la cirugía. Se permite apoyo total con un caminador por un mes, pero si la protrusión era muy intensa o la calidad ósea muy mala, se deja carga parcial por 6 semanas
La protrusión acetabular es una patología que tiene diversas causas que deben descartarse antes de proceder al manejo quirúrgico. Diversos autores han mostrado buenos resultados de los reemplazos articulares de cadera por protrusión acetabular. La mayoría de los autores describe la utilización de injerto molido impactado en el trasfondo acetabular y una copa cementada o no cementada según el caso. La técnica quirúrgica tiene consideraciones específicas para esta patología que deben tenerse en cuenta.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.