El Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM) y la Clasificación Internacional de Enfermedades (CIE) integran los criterios diagnósticos comúnmente utilizados en la práctica psiquiátrica, pero debido a que el DSM-IV-TR era insuficiente para el trabajo clínico actual, el Congreso de la Asociación Psiquiátrica Americana ha hecho público el DSM-5, que incluye modificaciones a algunos aspectos de la psiquiatría infantil, ya que muchos de los trastornos que estaban en el capítulo de alteraciones de comienzo en la infancia, la niñez y la adolescencia pasan a otros capítulos, se añaden nuevos criterios diagnósticos o se introducen nuevos términos, de modo que resulta muy importante dar a conocer a los psiquiatras que evalúan a niños los cambios en la nomenclatura y la clasificación a los que se verán enfrentados.
The Diagnostic and Statistical Manual of Mental Disorders (DSM) and the International Statistical Classification of Diseases and related health problems (ICD) integrate the diagnostic criteria commonly used in psychiatric practice, but the DSM-IV-TR was insufficient for current clinical work. The DSM-5 was first made public in May at the Congress of the American Psychiatric Association, and it includes changes to some aspects of Child Psychiatry, as many of the conditions that were at the beginning in chapter of infancy, childhood and adolescence disorders have been transferred to other chapters and there are new diagnostic criteria or new terms are added. It is therefore important to provide it to Psychiatrists who attend children in order to assess the changes they will be facing in the nomenclature and classification in pursuit of a better classification of the childhood psychopathology.
Respecto a la anterior versión (DSM–IV-TR) publicada en 2000, el DSM–5 publicado en 2013 incluye cambios asociados a la organización de los trastornos dentro del manual según el ciclo vital, de manera que los trastornos del desarrollo quedan ubicados primero y los neurocognitivos, al final. Los trastornos se enmarcan en edad, sexo y características del desarrollo del paciente, y se elimina el sistema multiaxial que creaba distinciones artificiales.
En cuanto a los trastornos de la infancia, el DSM-IV-TR dedicaba una de sus clases diagnósticas a los «Trastornos de inicio en la infancia, la niñez o la adolescencia», en el que se agrupaba la mayoría de los trastornos de la especialidad; sin embargo, considerando que los trastornos continúan a través de la vida, el DSM–5 propone una visión evolutiva y cambia algunos de los criterios en cuanto a la edad de comienzo y la continuación de algunos trastornos después de los 18 años, por lo cual se reagrupan varios trastornos de la niñez y la adolescencia en otras metaestructuras diferentes de los «Trastornos del neurodesarrollo»1,2.
A continuación se enumeran los cambios más importantes en los trastornos principales manifestados en la infancia según las diferentes metaestructuras propuestas para el DSM–5.
Los trastornos del neurodesarrollo son un grupo de condiciones que se inician en el periodo del desarrollo. Típicamente se manifiestan temprano en el desarrollo, por lo general antes de que el niño ingrese al colegio, y se caracterizan porque generan deterioro del funcionamiento general.
En el grupo de trastornos del neurodesarrollo se incluyen varios: trastornos del desarrollo intelectual, trastornos de la comunicación, trastornos específicos del aprendizaje, trastornos del espectro autista, trastornos motores y trastorno por déficit de atención e hiperactividad (TDAH).
Los trastornos del desarrollo intelectual abarcan tres categorías diagnósticas, que son la discapacidad intelectual, el retraso general del desarrollo y la discapacidad intelectual no especificada.
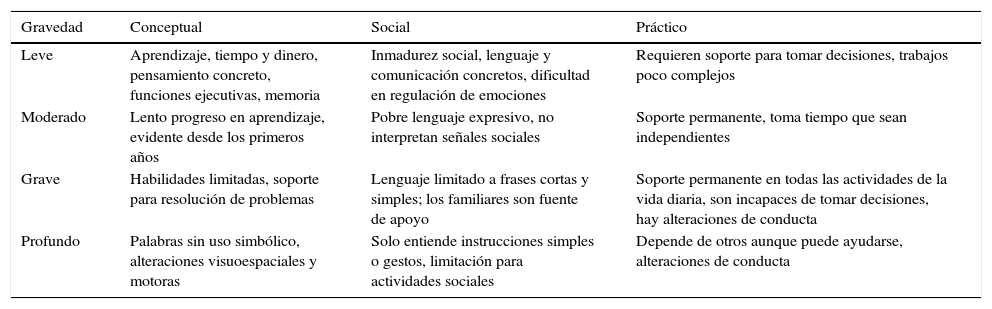
En cuanto a la discapacidad intelectual, una de las mayores modificaciones es el cambio del término retraso mental, que se venía usando desde 1961, por el de discapacidad cognitiva o intelectual, por considerarse que aquel no describe exactamente las dificultades que se presentan y además, aunque el valor del coeficiente intelectual (CI) medido por las pruebas estandarizadas sigue siendo útil desde el punto de vista legal y de psiquiatría forense, en esta clasificación se da más peso al funcionamiento con base en tres dominios: el conceptual, que se refiere a todas las habilidades necesarias para el aprendizaje de la lectura, la escritura, las matemáticas, la memoria, la capacidad para la resolución de problemas y el afrontamiento de situaciones nuevas; el social, que se refiere a la capacidad para generar empatía, el juicio social, las habilidades de comunicación interpersonal y para mantener amistades; y el práctico, que se refiere al autocuidado, la responsabilidad con el trabajo, el manejo del dinero, la creatividad y la organización de las tareas. El grado de gravedad se define con base en el funcionamiento adaptativo que determina el nivel de soporte requerido1,3,4 (tabla 1).
Dominios y niveles de gravedad en la discapacidad intelectual en el DSM–5
| Gravedad | Conceptual | Social | Práctico |
|---|---|---|---|
| Leve | Aprendizaje, tiempo y dinero, pensamiento concreto, funciones ejecutivas, memoria | Inmadurez social, lenguaje y comunicación concretos, dificultad en regulación de emociones | Requieren soporte para tomar decisiones, trabajos poco complejos |
| Moderado | Lento progreso en aprendizaje, evidente desde los primeros años | Pobre lenguaje expresivo, no interpretan señales sociales | Soporte permanente, toma tiempo que sean independientes |
| Grave | Habilidades limitadas, soporte para resolución de problemas | Lenguaje limitado a frases cortas y simples; los familiares son fuente de apoyo | Soporte permanente en todas las actividades de la vida diaria, son incapaces de tomar decisiones, hay alteraciones de conducta |
| Profundo | Palabras sin uso simbólico, alteraciones visuoespaciales y motoras | Solo entiende instrucciones simples o gestos, limitación para actividades sociales | Depende de otros aunque puede ayudarse, alteraciones de conducta |
Una de las ventajas de estos cambios es el énfasis en el aspecto clínico, más que en el valor del CI como se daba en otras versiones del DSM, y la valoración clínica del funcionamiento adaptativo supone que el tratante debe tener buenas habilidades clínicas para la clasificación y el diseño del plan terapéutico, y pone en evidencia las carencias en preparación clínica de los profesionales, sumado a que habrá casos limítrofes que continuarán siendo tierra de nadie, en los que indiscutiblemente se requerirá realizar pruebas neuropsicológicas estandarizadas para diseñar las intervenciones adecuadas.
Los términos retraso general del desarrollo y discapacidad intelectual no especificada se reservan para los casos en que no es posible ubicar a los pacientes en el diagnóstico de discapacidad intelectual, ya sea por su corta edad o por la presencia de trastornos asociados que no permiten realizar las pruebas (ceguera, sordera, incapacidad motora, problemas graves de comportamiento o trastorno mental), y se enfatiza que ambos deben ser diagnósticos temporales que se debe revaluar con el tiempo1.
En cuanto a los trastornos de la comunicación, hay varios cambios importantes tanto en la denominación como en la clasificación y se introduce una nueva categoría, el trastorno pragmático de la comunicación1.
Los diagnósticos anteriormente descritos separadamente como trastornos expresivos y los trastornos mixtos del lenguaje quedan reducidos a una sola categoría llamada trastornos del lenguaje, que permitirá una mejor detección de cualquier alteración en el desarrollo del lenguaje, con el consiguiente inicio temprano del abordaje terapéutico; quedan en evidencia lo complejo de evaluar el desarrollo del lenguaje y la incapacidad clínica para diferenciar cuándo una alteración es netamente expresiva o si también afecta a aspectos receptivos especialmente si los niños son muy pequeños o se presentan alteraciones sociales secundarias que podrían favorecer su clasificación como trastornos del espectro autista o trastorno pragmático de la comunicación1,5,6.
Los trastornos anteriormente conocidos como trastornos fonológicos cambian su nombre a trastornos de los sonidos del habla, y el tartamudeo cambia a trastorno de la fluencia. Aunque sin grandes variaciones en los criterios diagnósticos, se hace énfasis en la necesidad de evaluar correctamente la presencia de otras condiciones médicas, psicológicas o ambientales asociadas y la presencia de antecedentes familiares de dificultades similares, ya que hay una importante carga genética y, además, la edad de resolución de las alteraciones familiares puede servir de factor pronóstico a largo plazo1.
Lo más llamativo de los trastornos de la comunicación es la nueva categoría «trastorno pragmático de la comunicación» (trastorno de la comunicación social) (tabla 2), que demuestra la importancia del uso adecuado del lenguaje en el contexto social, cobra importancia la evaluación de las reglas en la comunicación verbal y no verbal y el cambio del lenguaje acorde a la situación; raramente se hace el diagnóstico antes de los 4 años debido a que antes de esa edad no se ha desarrollado un lenguaje suficiente para detectar falencias sin atribuirlas a un déficit cognitivo o estructural1,5–8. La mayor ventaja de esta categoría es que permitirá ubicar a los niños que, aparte de las dificultades en el lenguaje, muestren dificultades sociales sin cumplir criterios de trastorno del espectro autista, y de hecho se plantea que anteriormente se puede haber diagnosticado a muchos niños con esta alteración erradamente de síndrome de Asperger o trastorno generalizado del desarrollo no especificado que empobrecía su pronóstico. Sin embargo, una de las limitaciones de esta nueva categoría es que, en caso de alteraciones leves, las mayores dificultades solo se hacen evidentes en la adolescencia, cuando aumentan las exigencias sociales, con lo que se retarda la intervención y se confunde fácilmente con ansiedad social, de modo que el peso diagnóstico recae en la adecuada evaluación clínica y del desarrollo.
Criteros del DSM–5: trastorno pragmático de la comunicación
| A. | Dificultades persistentes en el uso social de la comunicación verbal y no verbal que se manifiesta por todos los siguientes factores: • Deficiencias en el uso de la comunicación para propósitos sociales, como saludar y compartir información, de manera que sea apropiada para el contexto social • Deterioro de la capacidad para cambiar la comunicación de forma que se adapte al contexto o las necesidades del que escucha, como hablar en un aula de forma diferente que en un parque, conversar con un niño de forma diferente que con un adulto y evitar el uso de un lenguaje demasiado formal • Dificultades para seguir las normas de conversación y narración, como respetar el turno en la conversación, expresarse de otro modo cuando no se es bien comprendido y saber cuándo utilizar signos verbales y no verbales para regular la interacción • Dificultades para comprender lo que no se dice explícitamente (por ejemplo, hacer inferencias) y significados no literales o ambiguos del lenguaje (por ejemplo, expresiones del idioma, humor, metáforas, múltiples significados que dependen del contexto para la interpretación) |
| B. | Las deficiencias causan limitaciones funcionales en la comunicación eficaz, la participación social, las relaciones sociales, los logros académicos o el desempeño laboral, ya sea individualmente o en combinación |
| C. | Los síntomas comienzan en las primeras fases del periodo de desarrollo (pero las deficiencias pueden no manifestarse totalmente hasta que la necesidad de comunicación social supera las capacidades limitadas) |
| D. | Los síntomas no se pueden atribuir a otra afección médica o neurológica ni a la baja capacidad en los dominios de morfología y gramática, y no se explican mejor por un trastorno del espectro autista, discapacidad intelectual (trastorno del desarrollo intelectual), retraso general del desarrollo u otro trastorno mental |
En cuanto a los trastornos de aprendizaje, se abandona la clasificación de los trastornos del aprendizaje de la lectura (dislexia), la escritura (disgrafía) o las matemáticas (discalculia) como trastornos individuales e independientes y se reúnen en un único término, «trastorno específico del aprendizaje», con algunos especificadores según el área con mayor afección. Este cambio facilita la evaluación y la clasificación, así como el inicio temprano de las intervenciones que mejorarían el pronóstico. Tiene especificadores de gravedad (leve-moderado-grave) según el deterioro y el impacto que la alteración genera en el funcionamiento global, con la que no se contaba en anteriores versiones del DSM, pero al igual que en otras alteraciones del neurodesarollo, hace falta experiencia clínica para su detección, especialmente cuando las dificultades son leves, porque se podría atribuirlas a la inadecuada actitud del niño, interpretarlas como alteraciones secundarias al TDAH o pasar por alto la presencia de trastornos de ansiedad debido al mayor esfuerzo que deben realizar estudiando para compensar las falencias1,5.
Los trastornos del espectro autista (TEA) son un amplio y hetereogéneo grupo de síntomas que típicamente se desarrollan durante los primeros 3 años de vida. Se caracterizan por una tríada de déficit del lenguaje y la comunicación, habilidades sociales y repertorio conductual con intereses inusuales1,9. Aunque la presentación clínica varía entre los distintos diagnósticos, todos muestran características de la tríada clásica y hasta el 75% presenta discapacidad intelectual. El DSM-IV-TR incluía cinco trastornos generalizados del desarrollo, pero los investigadores encontraron que no todos los clínicos y los diferentes centros de tratamiento usaban coherentemente estos subtipos, por lo cual los cambios hechos en el DSM–5 representan una forma más útil de realizar el diagnóstico de los trastornos relacionados con el autismo y se reduce el diagnóstico a un único grupo llamado TEA1 (tabla 3).
Criterios del DSM–5: trastornos del espectro autista
| A. | Déficit persistentes en la comunicación y la interacción social en diversos contextos y no atribuibles a un retraso general del desarrollo, manifestando simultáneamente los tres déficit siguientes: • Déficit en la reciprocidad social y emocional, que pueden abarcar desde un acercamiento social anormal e incapacidad para mantener la alternancia en una conversación, pasando por la reducción de intereses, emociones y afectos compartidos hasta la ausencia total de iniciativa en la interacción social • Déficit en las conductas de comunicación no verbal que se usan en la comunicación social, que pueden abarcar desde una comunicación poco integrada, tanto verbal como no verbal, pasando por anormalidades en el contacto visual y el lenguaje corporal o déficit en la comprensión y el uso de la comunicación no verbal, hasta la falta total de expresiones o gestos faciales • Déficit en el desarrollo y mantenimiento de relaciones adecuadas al grado de desarrollo (más allá de las establecidas con los cuidadores), que pueden abarcar desde dificultades para mantener un comportamiento apropiado para los diferentes contextos sociales, pasando por las dificultades para compartir juegos imaginativos hasta la aparente ausencia de interés en las otras personas |
| B. | Patrones de comportamiento, intereses o actividades restringidas y repetitivas que se manifiestan al menos en dos de los siguientes puntos: • Habla, movimientos o manipulación de objetos estereotipada o repetitiva (estereotipias motoras simples, ecolalia, manipulación repetitiva de objetos o frases idiosincrásicas) • Excesiva fijación con las rutinas, los patrones ritualizados de conducta verbal y no verbal o excesiva resistencia al cambio (como rituales motores, insistencia en seguir la misma ruta o tomar la misma comida, preguntas repetitivas o extrema incomodidad motivada por pequeños cambios) • Intereses altamente restrictivos y fijos de intensidad desmesurada (como una fuerte vinculación o preocupación por objetos inusuales y por intereses excesivamente circunscritos y perseverantes) • Hiperreactividad o hiporreactividad a los estímulos sensoriales o inusual interés en aspectos sensoriales del entorno (como aparente indiferencia al dolor/calor/frío, respuesta adversa a sonidos o texturas específicas, sentido exacerbado del olfato o del tacto, fascinación por las luces o los objetos que ruedan) |
| C. | Los síntomas deben estar presentes en la primera infancia (pero pueden no llegar a manifestarse plenamente hasta que las exigencias sociales exceden las limitadas capacidades) |
| D. | La conjunción de síntomas limita el funcionamiento cotidiano |
| E. | Estas alteraciones no se explican mejor por la discapacidad intelectual o por el retraso global del desarrollo. La discapacidad intelectual y el trastorno del espectro del autismo con frecuencia coinciden; para hacer diagnósticos de comorbilidades de un trastorno del espectro del autismo y discapacidad intelectual, la comunicación social ha de estar por debajo de lo previsto para el nivel general de desarrollo |
| Deben cumplirse los criterios A, B, C y D Especificar si: Con o sin déficit intelectual acompañante Con o sin deterioro del lenguaje acompañante Asociado a una afección médica o genética o a un factor ambiental conocidos Asociado a otro trastorno del desarrollo neurológico, mental o del comportamiento Asociado con catatonia |
Según el DSM–5, los individuos con un TEA deben presentar síntomas desde temprano en la infancia, aun si solo se los reconoce tiempo después, lo que permite diagnosticar a las personas que solo manifiestan los síntomas cuando las exigencias sociales exceden su capacidad. A diferencia del DSM–IV, cuyos criterios se centraban en la identificación de niños en edad escolar, este cambio del DSM–5 es útil para la identificación del trastorno en niños mayores1,9,10.
Una completa evaluación para los trastornos autistas debe tener en cuenta cualquier retraso cognitivo o alteraciones en el desarrollo del lenguaje, cualquier retroceso en habilidades ya adquiridas y la falta de atención a un objeto y a una persona al mismo tiempo, aislamiento, agresividad o autolesionismo, interés particular en un juguete, poca empatía o ecolalia12–14.
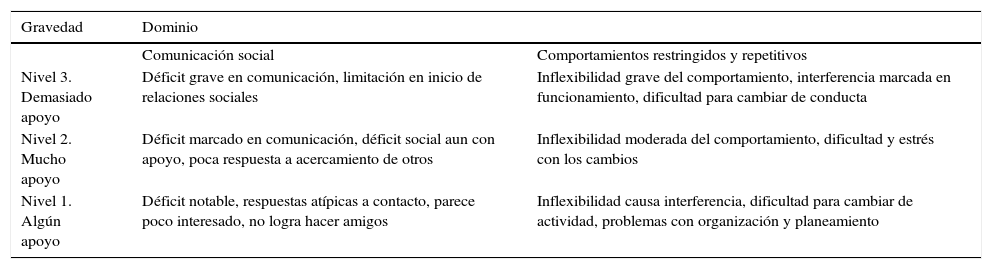
El DSM–5 no tiene una escala general de gravedad para el autismo, sino que su clasificación en leve, moderado o grave está dado por el nivel de soporte requerido, tal como se plantea para la discapacidad intelectual (tabla 4). También incluye un especificador cuando el autismo se asocia a una condición médica, genética o ambiental, lo cual alentará a los clínicos a incluir información sobre los potenciales factores etiológicos, como el síndrome X frágil, exposición fetal al alcohol y epilepsia7–14. El DSM–5 es más estricto en el diagnóstico, lo cual daría lugar a un aumento en la especificidad y disminución de falsos positivos a expensas de la disminución de la sensibilidad, especialmente para niños mayores, adolescentes y adultos, personas sin discapacidad intelectual e individuos con diagnóstico previo de Asperger o trastorno generalizado del desarrollo no especificado por DSM–IV9–16.
Dominios y gravedad de los trastornos del espectro autista en el DSM–5
| Gravedad | Dominio | |
|---|---|---|
| Comunicación social | Comportamientos restringidos y repetitivos | |
| Nivel 3. Demasiado apoyo | Déficit grave en comunicación, limitación en inicio de relaciones sociales | Inflexibilidad grave del comportamiento, interferencia marcada en funcionamiento, dificultad para cambiar de conducta |
| Nivel 2. Mucho apoyo | Déficit marcado en comunicación, déficit social aun con apoyo, poca respuesta a acercamiento de otros | Inflexibilidad moderada del comportamiento, dificultad y estrés con los cambios |
| Nivel 1. Algún apoyo | Déficit notable, respuestas atípicas a contacto, parece poco interesado, no logra hacer amigos | Inflexibilidad causa interferencia, dificultad para cambiar de actividad, problemas con organización y planeamiento |
La naturaleza dimensional de los dos criterios conductuales del TEA y la mejor organización para las descripciones sintomáticas son excelentes características del DSM–5. Asimismo, la evaluación de las necesidades individuales de soporte es útil para los clínicos, especialmente para garantizar la atención óptima educativa, social, de salud mental y de intervenciones médicas. Una de las críticas a esta aproximación dimensional es la limitación a la investigación, debido a la gran variedad de manifestaciones clínicas, grados de gravedad, deterioro cognitivo y mecanismos biológicos implicados en el trastorno15,16.
Se han generado varias críticas al amplio significado del término espectro en relación con el autismo; no incluye la respuesta a los estímulos sensoriales como criterio diagnóstico, sino que lo considera un ítem más del patrón restrictivo y estereotipado de comportamientos, lo cual podría excluir a muchos individuos de ser diagnosticados, por lo que se plantea como posible solución añadir una nota para aclarar que, si ciertas alteraciones sensoriales están presentes, debe prestarse especial atención al diagnóstico del espectro autista. Tampoco se encuentran bien definidos los subcriterios en términos de comportamientos observables, de modo tal que únicamente profesionales con cierto grado de experiencia en autismo pueden usar los nuevos criterios adecuadamente13.
Si bien el DSM–5 busca facilitar la observación de los criterios en la comunicación verbal y no verbal, podría ser difícil evaluarlos en los niños muy pequeños, al igual que la relación con pares si el niño menor de 2 años no asiste a un jardín infantil o no tiene interacción regular con pares; sucede lo mismo con las rutinas y los rituales fijos y restringidos, por lo cual se debe incluir en la evaluación aspectos del desarrollo como un patrón raro de comportamiento, disgusto o poca interacción social y problemas en el desarrollo de la comunicación, intereses limitados y específicos.
El trabajo clínico ha demostrado que las personas con autismo pueden tener cualquier tipo de alteración del desarrollo, psicológica o psiquiátrica (TDAH, trastornos del movimiento u otras condiciones como la esquizofrenia), pero a partir del DSM–5 es que se puede hacer los diagnósticos mencionados junto con el TEA13–16.
El DSM-IV-TR únicamente consideraba los diagnósticos de síndrome de Tourette y trastornos por tics pasajeros o crónicos, mientras que en el DSM–5 aparece la categoría trastornos motores, que abarca el trastorno de coordinación, el trastorno por movimientos estereotipados y el trastorno por tics, en el que quedan incluidos el síndrome de Tourette y los trastornos por tics1.
Dichos cambios suponen que el evaluador debe conocer los logros del desarrollo motor esperados para cada edad y evaluar si las características de los síntomas, la precisión y la ejecución de los movimientos son óptimas o no, para poder determinar si interfieren en el desempeño global, ya que podrían afectar tanto a las actividades del autocuidado como a los procesos lúdicos, de socialización y también al aprendizaje, porque frecuentemente se encuentra afectada la habilidad para escribir.
Por otra parte, la inclusión de los trastornos por movimientos estereotipados dirige la atención a una clase de movimientos a los que anteriormente se consideraba característicos de los TEA, pero que también pueden ocurrir de manera independiente, durante todo el día o por periodos, con lapsos libres de síntomas, cuya frecuencia en general aumenta cuando se está con estrés, cansancio, excitación o aburrimiento, y se debe especificar si los movimientos generan conductas autolesivas o se asocian a una condición médica como el síndrome Lesch-Nyhan, otros trastornos del neurodesarrollo o factores ambientales; además, se debe clasificar la gravedad de los síntomas en leves, moderados o graves cuando se requieran medidas para evitar el daño. Se debe diferenciarlos cuidadosamente de los trastornos por tics, que se presentan con mayor frecuencia en ojos, cabeza y hombros y son más variables en su presentación (rápidos, breves y fluctuantes), y también de los movimientos estereotipados del trastorno obsesivo compulsivo (TOC), en el que el paciente teiene urgencia por realizarlos según ciertas reglas como en la tricotilomanía o la excoriación cutánea17,18.
En cuanto al TDAH, en el DSM-5 el requisito en el criterio A de tener al menos seis síntomas de inatención y/o seis síntomas de hiperactividad-impulsividad para los niños cambia en el caso de los adolescentes y adultos, que pueden tener al menos cinco síntomas. Este cambio permite incluir en el diagnóstico algunos adultos a los que se clasificaba como TDAH en remisión parcial o TDAH no especificado y no recibían tratamiento (tabla 5).
Criterios del DSM–5: trastorno por déficit de atención con hiperactividad
| A. Un patrón persistente de inatención y/o hiperactividad-impulsividad que interfiere con el funcionamiento o el desarrollo, caracterizado por (1) y/o (2): |
| 1. Inatención: |
| Al menos 6 de los siguientes síntomas han persistido al menos 6 meses en un grado que no se corresponde con el nivel del desarrollo del sujeto y que repercuten directamente de manera negativa en las actividades sociales y académicas/ocupacionales. |
| Nota: los síntomas no son una manifestación de comportamiento oposicionista, desafiante, hostil o una falla para entender las tareas o instrucciones. Para los adolescentes mayores y adultos (17 años o más), se requiere de al menos cinco de los síntomas. |
| a) A menudo no presta atención suficiente a los detalles o comete errores por descuido en las tareas escolares, el trabajo u otras actividades (por ejemplo, se pasa por alto o pierde detalles, el trabajo no es exacto) |
| b) A menudo tiene dificultades para mantener la atención en tareas o actividades de juego (por ejemplo, tiene dificultad para permanecer concentrado durante las conferencias, conversaciones o la lectura de textos extensos) |
| c) A menudo parece no escuchar cuando se le habla directamente (su mente parece en otra parte, incluso en ausencia de cualquier distractor externo evidente) |
| d) Con frecuencia no sigue las instrucciones o no termina las tareas en la escuela, los oficios en casa o los deberes en el trabajo (comienza tareas, pero rápidamente pierde el objetivo y se desvía fácilmente) |
| e) A menudo tiene dificultades para organizar tareas y actividades (tiene dificultades para manejar las tareas secuenciales y mantener los materiales y pertenencias en orden; el trabajo es desordenado, tiene mala gestión del tiempo y tiende a incumplir los plazos) |
| f) A menudo evita, no le gusta o es renuente a hacer las tareas que requieren un esfuerzo mental sostenido (como trabajos escolares o domésticos o, para los adolescentes mayores y adultos, la elaboración de informes, llenar formularios o la revisión de documentos largos) |
| g) A menudo pierde los objetos necesarios para tareas o actividades (por ejemplo, útiles escolares, lápices, libros, herramientas, billeteras, llaves, documentos, anteojos o teléfonos móviles) |
| h) A menudo se distrae fácilmente con estímulos irrelevantes (para los adolescentes mayores y los adultos, esto puede incluir pensamientos no relacionados con la actividad que deben realizar) |
| i) A menudo es descuidado en las actividades diarias, las tareas y los mandados (para adolescentes y adultos mayores, devolver una llamada telefónica, pagar las cuentas y las citas). |
| 2. Hiperactividad e impulsividad: |
| Al menos seis de los siguientes síntomas han persistido al menos 6 meses en un grado que no se corresponde con el nivel del desarrollo del sujeto y que repercuten directa y negativamente en las actividades sociales y académicas/ocupacionales |
| Nota: los síntomas no son una manifestación de comportamiento oposicionista, desafiante, hostil o una falla para entender las tareas o instrucciones. Para los adolescentes mayores y adultos (17 años o más), se requiere de al menos cinco de los síntomas |
| a) A menudo mueve en exceso manos o pies o se remueve en su asiento |
| b) A menudo abandona su asiento en la clase o en otras situaciones en que se espera permanezca sentado (por ejemplo, abandona su asiento en el salón de clase, la oficina o el lugar de trabajo o en otras situaciones en que se requiere permanecer en el lugar) |
| c) A menudo corre o salta excesivamente en situaciones en que es inapropiado (en adolescentes o adultos puede limitarse a sentimientos subjetivos de inquietud interior) |
| d) A menudo tiene dificultades para jugar o dedicarse tranquilamente a actividades de ocio |
| e) A menudo «está en marcha» o suele actuar como si «tuviera un motor» (por ejemplo, le incomoda o no puede permanecer quieto durante un tiempo, como en un restaurante o una reunión, o los demás lo ven inquieto o incomodo) |
| f) A menudo habla en exceso |
| Impulsividad: |
| g) A menudo da respuestas precipitadas antes de haberse completado la pregunta (por ejemplo, completa las frases a los demás, no espera los turnos en la conversación) |
| h) A menudo tiene dificultades para respetar el turno (por ejemplo, esperar en una fila) |
| i) A menudo interrumpe o se inmiscuye en actividades de otros (por ejemplo, se entromete en conversaciones o juegos o usa las cosas de los demás sin pedir permiso; para adolescentes y adultos, se entromete en las actividades de los demás) |
| B. Varios síntomas de hiperactividad-impulsividad o desatención estaban presentes antes de los 12 años de edad |
| C. Varios de los síntomas de hiperactividad-impulsividad o desatención se presentan en dos o más ambientes (por ejemplo, en la casa, la escuela o el trabajo, con amigos o familiares y en otras actividades) |
| D. Evidencia clara de que los síntomas interfieren con la calidad del desempeño social, académico o laboral o la reducen |
| E. Los síntomas no aparecen exclusivamente en el transcurso de esquizofrenia u otro trastorno psicótico o de otro trastorno mental (por ejemplo, trastorno del estado de ánimo, trastorno de ansiedad, trastorno disociativo o trastorno de la personalidad, intoxicación por sustancias o abstinencia) |
| Nota: DSM-5 no excluye el diagnóstico de TDAH en personas con TEA |
| Especificar si: |
| Presentación combinada: si se satisfacen los criterios A1 y A2 durante los últimos 6 meses |
| Presentación con predominio del déficit de atención: si se satisface el criterio A1 pero no el A2 durante los últimos 6 meses |
| Presentación con predominio hiperactivo-impulsivo: si se satisface el criterio A2 pero no el A1 durante los últimos 6 meses |
| Especificar si: |
| En remisión parcial |
| Especificar la gravedad actual: |
| Leve, moderada, grave |
Algo positivo y muy conveniente en el criterio A es la presentación de ejemplos específicos para el ciclo vital (escolares, adolescentes y adultos)19,20, porque anteriormente solo se presentaban ejemplos de la etapa escolar. El DSM-IV-TR era criticado porque frente a un posible caso de TDAH en el adulto, el clínico se enfrentaba con la situación de verificar la presencia de síntomas como: a menudo no sigue instrucciones y no finaliza tareas escolares, evita o le disgusta dedicarse a tareas que requieran un esfuerzo mental sostenido, extravía objetos necesarios para tareas o actividades, corre o salta excesivamente en situaciones en que es inapropiado, tiene dificultades para jugar o dedicarse tranquilamente a actividades de ocio e interrumpe o se inmiscuye en actividades de otros21.
El cambio en el criterio de edad a la aparición de los síntomas < 7 años como se tenía en el DSM-IV-TR por «aparición de los síntomas antes de los 12 años» en el DSM–5 resulta ser un acierto, en especial para los casos de TDAH con predominio de inatención, en los cuales los síntomas se evidencian en los primeros grados escolares. También para algunos casos de niños que pueden responder a las exigencias de control de actividad y nivel de atención de los primeros años del colegio pero que, cuando aumentan, evidencian más el trastorno. Sin embargo, para los demás casos de TDAH, los síntomas se manifiestan desde edades tempranas21,22.
En el texto del DSM-5 se explica la variabilidad de los síntomas y la gravedad según el contexto. Es decir, que los síntomas del TDAH pueden ser mínimos o incluso estar ausentes cuando el individuo recibe refuerzos frecuentes por el comportamiento adecuado cuando está en supervisión estrecha, en un ambiente novedoso y atractivo para el paciente, en una actividad de especial interés, tiene un estímulo externo constante o está interactuando en situaciones de uno a uno.
El criterio D, que se refiere al impacto o las repercusiones del TDAH en el individuo, cambia del DSM-IV-TR —«Deben existir pruebas claras de un deterioro clínicamente significativo de la actividad social, académica o laboral»— a «Evidencia clara de que los síntomas interfieren con el desempeño social, académico o laboral o reducen su calidad». El DSM–5 plantea que los síntomas están produciendo interferencia o «reducen» la calidad del desempeño en las áreas mencionadas, lo que podría entenderse como un límite más flexible en cuanto al deterioro por los síntomas, y de dos maneras: una para permitir el diagnóstico en casos que apenas están teniendo afección e intervenir temprano y la otra es que, al disminuir la exigencia en cuanto a gravedad, se estaría regresando de alguna manera al DSM-III-R, que no enfatizaba el impacto de los síntomas en la vida del sujeto.
Con respecto al criterio E del DSM–5, el TEA ya no es criterio de exclusión para el diagnóstico de TDAH y ahora puede estudiarse, diagnosticarse y tratarse la comorbilidad entre ambos trastornos.
Hubo dos propuestas para el diagnóstico de TDAH que no fueron aceptadas. La primera de ellas es la presentación del TDAH inatento restrictivo, también conocida como «tempo cognitivo lento», que designaba una variedad de TDAH restringido casi exclusivamente a la inatención, y solo dos o menos síntomas de hiperactividad. Varios autores han descrito esta variedad y es diferente de la de predominio inatento del DSM-IV-TR, no solo por el número de criterios de hiperactividad-impulsividad que podía presentar, sino en otras características como menor respuesta a tratamiento, lentitud en el procesamiento y mayor deterioro en el área académica, entre otras23. La segunda propuesta no aceptada es la relacionada con los criterios de impulsividad, que pretendía realzar un poco mejor el papel que tiene esta característica en el TDAH. Algunos criterios propuestos fueron: tiende a actuar sin pensar, como por ejemplo iniciar las tareas sin escuchar las instrucciones; a menudo es impaciente, como demuestra mientras se conduce e ir más rápido que otros; se muestra incómodo haciendo las cosas con calma y de manera sistemática, y tiene dificultades para resistir las tentaciones y oportunidades, incluso si esto significa correr riesgos. Esta propuesta resultaba interesante a la hora del abordaje clínico en adolescentes y adultos.
Es posible que los cambios planteados en el DSM-5 para el diagnóstico de TDAH faciliten que: a) más adultos y adolescentes sean incluidos en los estudios de seguimiento y se pueda comprender mejor la evolución del trastorno; b) que se incluyan algunos casos de TDAH inatento que no eran diagnosticados por la falta de claridad de los síntomas antes de los 7 años; c) que se pueda verificar en cada etapa de la vida la presencia o ausencia de los síntomas al tener una lista de ejemplos de la psicopatología del TDAH (especialmente en adultos), y d) que algunos sujetos con TEA reciban diagnóstico y tratamiento para conductas asociadas como el déficit de atención y de hiperactividad.
Trastornos disruptivos, del control-impulsos y disocialesEl trastorno oposicional desafiante (TOD), conocido también como trastorno negativista y desafiante, se caracteriza por un patrón de conductas en las cuales el menor se opone a seguir las reglas, instrucciones o peticiones del adulto, las argumenta o llega a desafiar al adulto. Son conductas que se presentan en la interacción con los demás. En la nueva versión del DSM no se considera criterio las conductas desafiantes que ocurren en la interacción con algún hermano1.
Para el criterio A, se presenta una lista de ocho ítems, dividida en tres subgrupos: ánimo irritable/malhumorado, comportamiento argumentativo/desafiante y el vengativo (tabla 6). Es posible que en el futuro se estudie la utilidad de los subgrupos y su implicación para el pronóstico y el tratamiento.
Criterios del DSM–5: trastorno oposicional desafiante
| A. Un patrón de enfado/irritabilidad, discusiones/actitud desafiante o vengativa que dura por lo menos 6 meses, se manifiesta por lo menos con cuatro síntomas de cualquiera de las categorías siguientes y se presenta durante la interacción por lo menos con un individuo que no sea un hermano |
| Enfado/irritabilidad (malhumorado) |
| 1. A menudo pierde la calma (o el control) |
| 2. A menudo susceptible o se molesta con facilidad |
| 3. A menudo está enfadado y resentido |
| Discusiones/actitud desafiante |
| 4. Discute a menudo con la autoridad, o con los adultos en el caso de niños y adolescentes |
| 5. A menudo desafía activamente o rechaza satisfacer la petición de figuras de autoridad o las normas |
| 6. A menudo molesta a los demás deliberadamente |
| 7. A menudo culpa a los demás por sus errores o su mal comportamiento |
| Vengativo |
| 8. Ha sido rencoroso o vengativo por lo menos dos veces en los últimos 6 meses |
| Nota: se debe considerar la persistencia y la frecuencia de estos comportamientos para distinguir de los sintomáticos los que se considere dentro de los límites normales. En los niños de menos de 5 años, el comportamiento debe aparecer casi todos los días durante un periodo de 6 meses por lo menos (criterio A8). En los niños de 5 años o más, el comportamiento debe aparecer por lo menos una vez por semana durante al menos 6 meses, a menos que se observe otra cosa (criterio A8). Si bien estos criterios de frecuencia se consideran el grado mínimo orientativo para definir los síntomas, también se debe tener en cuenta otros factores, como que la frecuencia y la intensidad de los comportamientos rebasen los límites de lo normal para el grado de desarrollo del individuo, su sexo y su cultura |
| B. Este trastorno del comportamiento va asociado a un malestar en el individuo o en otras personas de su entorno social inmediato (es decir, familia, grupo de amigos, compañeros de trabajo) o tiene un impacto negativo en las áreas social, educativa, profesional u otras importantes |
| C. Los comportamientos no aparecen exclusivamente en el transcurso de un trastorno psicótico, un trastorno por consumo de sustancias, un trastorno depresivo o uno bipolar. Además, no se cumplen los criterios de un trastorno de desregulación perturbador del estado de ánimo |
| Especificar la gravedad actual: |
| Leve: los síntomas se limitan a un entorno (p. ej., en casa, en la escuela, en el trabajo o con los compañeros) |
| Moderado: algunos síntomas aparecen en al menos dos entornos |
| Grave: algunos síntomas aparecen en tres o más entornos |
El ítem vengativo tiene nuevas especificaciones, se requiere una frecuencia diaria si son preescolares y semanal si son escolares. Si bien es positivo intentar un mayor refinamiento en los criterios, la intensidad y la frecuencia, no es evidente una lógica para este ítem en particular porque es difícil que algún preescolar lo cumpla (al menos una conducta vengativa al día mínimo por 180 días).
Otro de los cambios que propone el DSM–5 es la clasificación de gravedad, la cual se plantea según el número de lugares donde se presentan las conductas o síntomas: leve (un lugar), moderado (dos lugares) y grave (tres o más). El TOD en general se presenta en un lugar en la mayoría de los casos, y los síntomas pueden ser tan graves que ocasionen la expulsión de la institución. De esta manera, es importante cuestionar este especificador, pues no necesariamente la gravedad se relaciona con el número de lugares.
En el trastorno explosivo intermitente (TEI), la característica principal es los episodios desproporcionados de agresión, también conocidos como arrebatos. El criterio A del DSM-IV-TR —«Varios episodios aislados de dificultad para controlar los impulsos agresivos, que dan lugar a violencia o a la destrucción de la propiedad»22— se describe más ampliamente en el DSM–5, y se consideran dos posibilidades para el criterio A según la conducta y su frecuencia1. El principal cambio es el tipo de arrebatos o brotes de agresión que se debe considerar: se requería agresión física en el DSM-IV-TR, pero para el DSM–5 se cumple el criterio si se presenta agresión verbal y física (así no cause heridas o destrucción).
El DSM–5 también da criterios más específicos para definir la frecuencia necesaria para reunir un criterio según el cual puede considerarse que los brotes agresivos son impulsivos y pueden causar malestar marcado, repercusión en el desempeño ocupacional o interpersonal y/o estar asociado con consecuencias financieras o legales. Además, como es difícil diferenciar estas pataletas de las normales, se añade una edad mínima de 6 años o su equivalente en el desarrollo.
El trastorno disocial de la conducta (TDC) pasa a la metaestructura trastornos disruptivos, del control-impulsos y los disociales.
Los criterios de TDC del DSM-524 no cambian con respecto al DSM-IV-TR22 en la mayoría de los ítems, pero sí se añaden unas características importantes de especificadores que afectan al curso y el pronóstico de este diagnóstico. Los dos nuevos especificadores son para calificar la presencia o ausencia de los rasgos emocionales «endurecidos» (sin emociones) y otro para especificar la gravedad del TDC.
El primero se refiere a un especificador que divide a los sujetos según la limitación en las emociones prosociales25 y se proponen ciuatro criterios para definir el especificador: falta de remordimiento o culpa (no se siente culpable de los hechos disociales que realiza ni tiene remordimientos cuando se lo confronta), «callosidad emocional» o falta de empatía (ignora los sentimientos de los demás y no se preocupa por ellos, así se les cause un daño importante), despreocupación por el desempeño (no muestra preocupación por el rendimiento en sus labores, no se esfuerza) y el afecto deficiente o superficial (no expresa sentimientos ni demuestra sus emociones a los demás)26.
Esta característica de rasgos emocionales endurecidos y sin emociones, llamada de otra manera «callosidad emocional», se ha identificado como una forma violenta, estable y grave de la conducta agresiva y antisocial27, y es una propuesta que tiene suficiente evidencia no solo neurobiológica y clínica, sino también para el pronóstico27,28. La propuesta es un acierto en cuanto a la delimitación de dos tipos de TD que ameritan posiblemente abordajes y tratamientos diferentes.
El segundo es el especificador de gravedad, que no solo define el número de síntomas, sino que propone ejemplos de síntomas que se puede considerar para cada nivel. Se considera leve si hay pocos síntomas y poca repercusión (mentiras, escaparse de clase, no asistir al colegio, quedarse fuera de casa e incumplir una regla), entre leve y moderado (robo sin confrontar a la víctima y vandalismo) y grave si se presentan muchos síntomas con repercusiones graves y daño a los demás (abuso sexual, crueldad física, uso de armas, robo confrontando a la víctima, invasión de propiedad, etc.).
Trastornos afectivosEn el DSM-5 se separan los trastornos afectivos y quedan según el orden de aparición: trastornos bipolares y trastornos relacionados, posteriormente los trastornos depresivos y de ansiedad y, en dos nuevos capítulos como categorías diferentes, el TOC y trastornos relacionados y los trastornos relacionados con trauma y factores de estrés29.
Con respecto a las enfermedades depresivas, por ejemplo, una de las expectativas más importantes era si en esta clasificación concebida de una manera más dimensional, se iba a tener en cuenta el criterio evolutivo para el establecimiento de los criterios diagnósticos y si los cambios para los criterios de los trastornos de ansiedad se iban a ajustar en cuestión de duración necesaria para establecer el diagnóstico según el momento de desarrollo del niño y el adolescente y se iba a mantener de manera coherente con las diferentes edades.
Una de las mayores controversias generadas es la clasificación de los criterios mixtos de bipolaridad y la aparición del trastorno depresivo con características mixtas, que se asemejan y hacen polémico el diagnóstico de trastorno afectivo bipolar episodio mixto y episodio depresivo con características mixtas, y se ha abierto la discusión dentro de los grupos de expertos específicamente en adolescentes, cuyas manifestaciones clínicas cursan con cambios en el comportamiento y alteraciones en el estado de ánimo con predominio de irritabilidad1,30 (tabla 7).
Diferencias clínicas entre el trastorno depresivo de carácterísticas mixtas y el trastorno afectivo bipolar-episodio mixto
| Trastorno depresivo de características mixtas | Trastorno afectivo bipolar, episodio mixto |
| Estado de ánimo elevado o expansivo | Disforia marcada o animo deprimido |
| Autoestima elevada o sentimientos de grandeza | Disminución del placer o interés |
| Más hablador de lo habitual o presión para mantener la conversación | Agitación o retraso psicomotor |
| Fuga de ideas o sensación de que las ideas viajan a gran velocidad | Sentimientos de inutilidad |
| Aumento de la energía dirigida a un objetivo | Fatiga y pérdida de la energía |
| Implicación aumentada en actividades con posibilidades de consecuencias dolorosas | Sentimientos de inutilidad |
| Disminución de la necesidad de sueño | Pensamientos sobre la muerte |
Entre los trastornos depresivos, aparece como nuevo diagnóstico el síndrome de desregulación destructiva del estado de ánimo como traducción oficial en el DSM–5 en español, pero se le ha dado varios nombres (como síndrome de disregulacion emocional, síndrome de disregulación afectiva) y también se ha considerado su traducción literal del inglés como trastorno de regulación alterada del ánimo y conducta disruptiva (disruptive mood dysregulation disorder) junto con el trastorno depresivo persistente (antes distimia y trastorno depresivo crónico) y el trastorno disfórico premenstrual1.
La conceptualización del síndrome de desregulación destructiva del estado de ánimo se genera luego de un gran debate en el campo de la psiquiatría de niños y adolescentes sobre el diagnóstico del trastorno bipolar, ya que este diagnóstico había aumentado de manera importante en los años recientes, hasta hacerse incluso mayor que en los adultos, con el consecuente aumento en la formulación de medicamentos. El aumento en la frecuencia del diagnóstico se atribuía a un mayor conocimiento sobre el trastorno bipolar, la poca adherencia a los criterios diagnósticos en niños debido a la presentación peculiar o a su fundamentación en síntomas alternativos, usando como síntoma principal la irritabilidad, que en muchos casos es inespecífica y nombrada en al menos seis trastornos de niños y adolescentes en el DSM-IV-TR31.
Este diagnóstico incluye a niños de entre 6 y 18 años y se caracteriza por irritabilidad extrema y episodios graves de descontrol de la conducta. La prevalencia en el momento no es clara, se estima que es de un 2–5% y mayor en escolares varones que en mujeres. A pesar del consenso para el diagnóstico, queda abierta la puerta para continuar los estudios en adolescentes y aclarar las características propias de la irritabilidad del trastorno (episódica frente a crónica), ya que su manifestación también es frecuente en otras enfermedades como el trastorno depresivo mayor, el TDAH y los trastornos de conducta31.
Cambia el término distimia por el de trastornos depresivos persistentes, manteniéndose el criterio de duración de 1 año para niños. El síndrome disfórico premenstrual, que antes aparecía ubicado en la sección B del DSM, ahora aparece como una categoría de los trastornos depresivos, dada la evidencia de la respuesta al tratamiento específico en este tipo de síntomas.
El capítulo de trastornos de ansiedad está elaborado de modo que se mencionan las diferentes entidades según su edad de aparición, cambio que favorece el desarrollo de estudios adecuados sobre el curso natural de la enfermedad, predictores pronósticos y estrategias de prevención1,30.
Entre los criterios de duración para establecer el diagnóstico, hay flexibilización de la duración de los síntomas y permite que en niños no tengan que durar 6 meses exactamente como en el trastorno de ansiedad de separación y en el mutismo selectivo1.
En agorafobia, pánico y fobias, desaparece el apartado en que las personas mayores de 18 años deberían reconocer que la ansiedad es excesiva o poco razonable, se deja la medición al médico tratante y el tiempo de duración se generaliza para todos a 6 meses, con el fin de evitar el sobrediagnóstico de estas enfermedades.
En el trastorno de ansiedad por separación, se mantienen los síntomas pero cambia el criterio de la edad, pues puede presentarse a lo largo de la vida; frente a la separación de las figuras significativas (no únicamente de los padres), la duración establecida es de 4 semanas en el niño y 6 en los adultos1,31,32.
El término trastorno de ansiedad social reemplaza el término fobia social y puede darse en varias situaciones sociales en que la persona se expone a la evaluación de otros. Para el diagnóstico la gravedad es un criterio clínico. En niños, nerviosismo, no sentirse capaz de hablar en situaciones sociales frente a conocidos o extraños, se elimina el término generalizado y cambia a ansiedad de desempeño, con lo que queda claro que se debe circunscribir a la situación específica en que esta se presenta y se pierde de esta manera la sobrestimación del daño o menoscabo que se deba sufrir para obtener un diagnóstico1,33,34.
Para el trastorno de ansiedad generalizada, como en todos los trastornos mencionados, se mantiene en niños el criterio de mínimo 6 meses de duración para hacer el diagnóstico. Hay controversia en la interferencia y la incapacidad que puede tener un niño con síntomas claros de ansiedad generalizada durante 6 meses, por lo que diferentes grupos científicos continúan proponiendo disminuir el tiempo necesario para el diagnóstico y evitar que continúe en la categoría de «no especificado», que genera limitaciones en el abordaje terapéutico y pronóstico.
Frente a los cambios establecidos para niños y adolescentes, aunque resulta útil tener en cuenta el nivel de desarrollo y la edad como factores esenciales de presentación y pronóstico, se plantea la duda de si realmente ayudará al diagnóstico y el tratamiento adecuados o se generará sobrediagnóstico con mayor intervención médica y farmacológica.
Trastornos de la conducta alimentariaLos trastornos de la conducta almentaria (TCA) comprenden un grupo de entidades caracterizadas por actitudes, comportamientos y emociones desadaptativas en torno a la alimentación, el peso y la figura corporal que dan lugar a cambios fisiológicos de tipo nutricional, hormonal y metabólico y ponen en riesgo la salud y la vida de quienes los padecen. Los más conocidos son la anorexia nerviosa (AN) y la bulimia nerviosa (BN), inicialmente clasificadas como trastornos de la niñez y la adolescencia en el DSM–III y en el DSM-III-R35,36.
Los criterios esenciales de la AN son la inanición autoinducida, el deseo incansable de delgadez y/o el temor mórbido a engordar. La BN se define por episodios discretos de sobreingesta y conductas compensatorias inadecuadas tendentes a evitar la ganancia de peso corporal. Ambas entidades comparten la influencia excesiva de la figura y el peso en la autoevaluación, pero el diagnóstico de AN precisa que el peso se encuentre por debajo de lo esperado para la edad. Las personas con BN, por el contrario, suelen tener un peso normal o levemente aumentado, sin que este sea un criterio que defina este trastorno.
En el DSM-IV se introdujo una tercera categoría residual, los trastornos de la conducta alimentaria no especificados (TCA NOES) que agrupa los casos que, sin reunir todos los criterios diagnósticos de AN y BN, comparten con ellos manifestaciones de relevancia clínica e impacto funcional suficientes para ser objeto de atención. Se propuso incluir entre ellos el trastorno por atracones (TA), caracterizado por episodios de ingesta excesiva y pérdida del control sobre la comida en ausencia de conductas encaminadas a evitar engordar como una categoría en investigación, frecuentemente asociada a obesidad y más común en hombres que la AN y BN.
Otros trastornos alimentarios menos estudiados, como pica, rumiación y trastornos de la ingesta (feeding disorders en el DSM-IV-TR), son bastante comunes en población internada en centros de protección infantil y en programas que atienden a personas con discapacidades neurológicas y del desarrollo22.
Mientras que en la mayoría de los casos de AN, BN y TCA NOES, especialmente en países de Occidente, la imagen corporal y la percepción del ideal de delgadez son fundamentales en la restricción de la ingesta y la utilización de conductas compensatorias inapropiadas para regular el peso, en individuos con trastornos de la ingesta (anteriormente feeding disorders), los mecanismos involucrados en la selección o el rechazo generalizado de los alimentos son muy diversos y de otro orden, entre ellos hipersensibilidad sensorial, antecedentes de procedimientos invasivos y de alimentación enteral prolongada, experiencias adversas de atoramiento o vómito, problemas emocionales de los cuidadores, privación afectiva y trastornos del vínculo37.
Con el tiempo se hicieron evidentes las limitaciones del DSM-IV-TR, lo que dio lugar a las modificaciones en la clasificación de los TCA en el DSM–5 que están relacionadas con la inestabilidad temporal, las transiciones en el diagnóstico y la alta proporción de casos diagnosticados de TCA NOS al aplicar sus criterios a personas que consultan por psicopatología relacionada con la alimentación, especialmente cuando se trata de niños y adolescentes.
Se han señalado igualmente deficiencias en la definición de los criterios psicológicos y fisiológicos para captar las particularidades del desarrollo y el crecimiento de esta población38.
Diversos estudios sobre el curso de los TCA muestran que el diagnóstico es inestable con el paso del tiempo, y es frecuente el entrecruzamiento de tipos y subtipos diagnósticos en una misma persona en distintos momentos de la vida. Así, se ha estimado que un 20–50% de los individuos con AN sufren BN con el transcurso del tiempo, un 10-27% con BN luego sufren AN y alrededor de dos tercios de los pacientes con AN de subtipo restrictivo, AN de subtipo atracón purgativo. No se han encontrado diferencias significativas en cuanto a comorbilidad, tasas de recuperación, recaídas y mortalidad entre AN restrictiva y AN atracón/purgativo, ni entre esta y la BN, lo cual ha puesto en duda la especificidad y la utilidad clínica de los subtipos planteados en el DSM-IV-TR. En cuanto a los tipos no especificados, que en la mayoría de los trastornos mentales constituyen una minoría respecto a las categorías «típicas», representan una alta proporción del total de casos de TCA. Según la literatura, aproximadamente el 60% de los pacientes derivados a servicios especializados en atención de niños, adolescentes y adultos con trastornos alimentarios son diagnosticados de TCA NOES39,40.
Una de las críticas al DSM-IV-TR es que siguiendo sus criterios la alta proporción de TCA NOES está representada en gran medida por personas con cuadros clínicos que podrían catalogarse como AN si el punto de corte del mínimo peso corporal promedio esperado —establecido en el 85%— fuera más alto, si se tuviera en cuenta la naturaleza dinámica de los parámetros antropométricos y la variabilidad de los «estirones» puberales o se hiciera caso omiso a la presencia de amenorrea41.
La relevancia de la amenorrea para el diagnóstico de AN también ha sido objeto de debate por la amplia variabilidad en la edad de aparición de la menarquia y la menopausia, por su presencia en jóvenes que utilizan métodos de regulación de la fertilidad, mujeres en remplazo hormonal y por la restricción de su aplicabilidad al sexo femenino.
De igual forma, la evidencia clínica indica que muchos casos de TCA NOES corresponden a fases evolutivas o de transición hacia la recuperación de individuos con AN y BN, que a algunos de ellos se los podría diagnosticar como BN de no ser por la frecuencia de dos veces a la semana, la duración de 3 meses de los atracones y las conductas compensatorias exigidas para el diagnóstico de esa entidad en el DSM-IV-TR. Al existir poca evidencia acerca de diferencias en el pronóstico en función de la frecuencia semanal de estos comportamientos, este criterio ha sido catalogado como arbitrario41.
En cuanto a los criterios psicológicos de los TCA en el DSM-IV-TR, las principales críticas se fundamentan en las limitaciones para reconocer la influencia del peso y la figura en la autoevaluación cuando el desarrollo del pensamiento abstracto aún no se ha consolidado y en la alta frecuencia de negación y minimización de los síntomas durante la niñez y la adolescencia. Dichas limitaciones, asociadas a procesos de maduración cognoscitiva y emocional, han conducido a plantear la inclusión de criterios conductuales basados en la observación, más que criterios psicológicos basados en la declaración del paciente, con el fin de mejorar la detección de casos de AN y BN.
Otras críticas a los criterios psicológicos del DSM-IV-TR aluden a las diferencias culturales en el valor concedido a la delgadez y el temor a ganar peso como factores determinantes de los comportamientos alimentarios desadaptativos. En algunas personas con cuadros clínicos de inanición autoimpuesta que reunirían todos los criterios para AN salvo el temor a engordar o ganar peso, la restricción alimentaria y el ayuno están motivados por asuntos espirituales, sacrificio y creencias excéntricas acerca de la nutrición36.
La inestabilidad diagnóstica de los tipos de TCA y la alta proporción de TCA NOES han llevado a postular que no se trata de entidades discretas, sino que es una misma entidad con manifestaciones diversas con el paso del tiempo. De ahí la propuesta de varios autores de sustituir la clasificación categórica de los TCA por una dimensional, que anularía las fronteras entre los subtipos y permitiría introducir el concepto de espectro.
Con la eliminación de la sección de trastornos mentales de inicio exclusivo en la infancia y la niñez temprana en el DSM–5, desaparece la categorización de los TCA en función de la edad a la aparición de los síntomas. Se retienen las categorías diagnósticas relacionadas con el acto de comer y alimentarse que no están asociadas a distorsiones cognitivas alrededor de la figura y el peso corporal y suelen comenzar a edades tempranas, con algunas modificaciones en los criterios clínicos y de duración, sin circunscribir su existencia a esta etapa del ciclo vital.
Pica, rumiación y trastornos de la ingesta o feeding disorders, ahora denominados trastornos evitativos/restrictivos de la ingesta (ARFID, por sus siglas en inglés), se agrupan con la AN, BN, TA y TCA NOS bajo un único capítulo: «Trastornos alimentarios y de la ingestión», que hace posible diagnosticarlos a cualquier edad. Los criterios de ARFID se presentan en la tabla 8.
Criterios del DSM–5: trastorno de evitación/restricción de la ingesta de alimentos
| A. Trastorno alimentario o de la ingestión de alimentos (p. ej., falta de interés aparente por comer o alimentarse; evitación a causa de las características organolépticas de los alimentos; preocupación acerca de las consecuencias repulsivas de la acción de comer) que se pone de manifiesto por el fracaso persistente para cumplir las adecuadas necesidades nutritivas y/o energéticas asociadas a uno (o más) de los hechos siguientes: |
| 1. Pérdida de peso significativa (o fracaso en alcanzar el aumento de peso esperado o crecimiento escaso en los niños) |
| 2. Deficiencia nutritiva significativa |
| 3. Dependencia de la alimentación enteral o de suplementos nutritivos por vía oral |
| 4. Interferencia importante en el funcionamiento psicosocial |
| B. El trastorno no se explica mejor por la falta de alimentos disponibles o por una práctica asociada culturalmente aceptada |
| C. El trastorno alimentario no se produce exclusivamente en el curso de la anorexia nerviosa o la bulimia nerviosa, y no hay pruebas de un trastorno en la forma en que se experimenta el propio peso o la constitución |
| D. El trastorno alimentario no se puede atribuir a una afección médica concurrente o no se explica mejor por otro trastorno mental. Cuando el trastorno alimentario se produce en el contexto de otra afección o trastorno, la gravedad del trastorno alimentario excede la que suele asociarse a la afección o trastorno y justifica la atención clínica adicional |
| Especificar si: |
| En remisión: después de haberse cumplido con anterioridad todos los criterios de los trastornos de la ingestión de alimentos, no se han cumplido durante un periodo continuo |
Este cambio concuerda con el curso clínico, ya que a pesar de su inicio predominante a edades tempranas, los estudios y la experiencia muestran que pueden aparecer en cualquier momento de la vida y suelen tener un patrón persistente o recurrente en algunos grupos vulnerables, como los pacientes con discapacidades intelectuales y del desarrollo42.
Respecto a la AN, el criterio alusivo al peso corporal se modificó en función de la edad, el sexo, el desarrollo y la salud física. Aunque se establecieron especificadores de gravedad a partir de parámetros de delgadez establecidos por la OMS con base en el índice de masa corporal (IMC) en adultos y sus respectivos percentiles, la definición es más amplia y permite la determinación del bajo peso en cada caso particular1. La amenorrea se ha eliminado y se han preservado los criterios psicológicos relacionados con la influencia indebida del peso y la figura en la autoevaluación y con el rechazo a mantener o ganar peso, con la inclusión de criterios basados en la observación.
En cuanto a los episodios de atracones y conductas compensatorias en BN, se mantuvo el criterio de duración de 6 meses y se disminuyó el de frecuencia de tres a dos veces por semana, con lo que aumenta la probabilidad de diagnosticar BN y se reduce la de TCA NOES.
La definición de los atracones se ha mantenido intacta respecto al DSM-IV-TR. No se aceptó la propuesta de privilegiar en la definición de atracón el componente subjetivo de pérdida de control de la ingesta, más que la duración de los episodios y la cantidad de comida ingerida. El TA se incorporó como una nueva categoría diagnóstica, con una duración mínima de 3 meses y una frecuencia de atracones de dos veces por semana.
Se incluye una categoría residual, denominada «Otros trastornos alimentarios o de la ingestión de alimentos especificado», para las presentaciones clínicas que no reúnen los criterios de AN, BN, TA, pica, rumiación y ARFID, pero que generan malestar importante o deterioro funcional en las áreas familiar, laboral u ocupacional. Hacen parte de dicha categoría la AN atípica, la BN de baja frecuencia o duración limitada, el TA de baja frecuencia o duración limitada, el trastorno por purgas y el síndrome de ingestión nocturna de alimentos1.
Se incluyeron especificadores de gravedad para TA y BN según la frecuencia de los episodios de atracones y conductas compensatorias respectivamente y se definieron especificadores de curso para todos los trastornos de remisión parcial y total, sin definir un límite de tiempo exacto.
ConclusionesMuchos de los trastornos descritos en las clasificaciones más frecuentemente usadas son condiciones heterogéneas dentro de un grupo diagnóstico único, por lo cual se requiere de una organización jerárquica de los síntomas y además definir claramente subtipos confiables. Esto se hace aún más difícil en el caso de los niños, ya que en ellos existen combinaciones de síntomas más amplias que en los adultos.
En esta revisión se resaltan los principales cambios realizados en el DSM, no solamente en comparación con el DSM-IV-TR, sino también basados en nuestra experiencia clínica, aunque en el momento los cambios propuestos en el DSM-5 son recientes y sería prematuro hablar de las implicaciones definitivas que tendrá en los trastornos psiquiátricos en cuanto a epidemiología, diagnóstico y tratamiento, entre otros.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este artículo se presentó como simposio en el 52.o Congreso Colombiano de Psiquiatría, realizado en Cartagena, Colombia, el 10-14 de octubre de 2013.