El síndrome orbitofrontal es un síndrome neuropsiquiátrico con síntomas que afectan a los dominios cognitivo, afectivo y conductual alterando algunos de los rasgos que nos definen como especie, como la flexibilidad cognitiva y la regulación afectiva. Para realizar una buena práctica, el clínico debe estar familiarizado con la neuroanatomía funcional y la semiología neuropsiquiátrica del síndrome. Se realiza una revisión de la literatura, haciendo énfasis en el amplio espectro de manifestaciones clínicas del síndrome; se presentan 3 viñetas clínicas que muestran los diferentes rostros que puede asumir el síndrome. Se discuten posibles factores que influyen en la heterogeneidad de la presentación clínica. Tomando un modelo de jerarquías neurales, se proponen dos ejes a partir de los cuales se puede buscar las invariantes del síndrome orbitofrontal, la pérdida de la integración de información interoceptiva y exteroceptiva y la pérdida de regulación afectiva.
Orbitofrontal syndrome is a neuropsychiatric syndrome composed of cognitive, affective and behavioural symptoms, disrupting some of the traits that define us as a species, like cognitive flexibility and affective regulation. In order to effectively treat the condition, the clinician needs to be familiar with both the functional neuroanatomy and the neuropsychiatric semiology of the syndrome. A review of the literature is presented, emphasising the broad spectrum of clinical manifestations of the syndrome, together with three clinical vignettes showing the many faces of the syndrome. Several factors influencing the heterogeneity of clinical presentation are discussed. Taking a hierarchical model of neural networks, two core concepts, loss of interoceptive/exteroceptive integration and loss of affective regulation, are proposed in looking for invariants in orbitofrontal syndrome.
El funcionamiento óptimo de los lóbulos prefrontales es esencial para que las llamadas funciones ejecutivas se pongan en marcha1, lo cual dota al pensamiento y la conducta de algunas de las características más humanas. La capacidad de distinguir lo que ocurre en el mundo interno de las percepciones externas, planear estratégicamente en pos de objetivos abstractos o la capacidad de inhibir una posible agresión según el contexto son algunas de las facultades que nos otorga el funcionamiento prefrontal. Algunas de estas funciones son precisamente las que se ven alteradas en la constelación de síntomas neuropsiquiátricos llamada síndrome orbitofrontal, que lleva en mayor o menor grado a un cambio en la personalidad secundario al daño neurológico2. Se revisan las características semiológicas principales del síndrome orbitofrontal y su correlato neuroanatómico; también se exploran las diferentes presentaciones clínicas o rostros que puede adoptar a partir de 3 viñetas clínicas de pacientes atendidos en una clínica psiquiátrica en Bogotá, Colombia, y se trata cuáles son las invariantes que pueden caracterizarlo.
Consideraciones neuroanatómicasBuena parte de los motivos de nuestro éxito como especie están en relación con el aumento del tamaño cerebral3-5. El tamaño cerebral relativo, calculado con el índice de encefalización, mide la diferencia entre el tamaño que debería tener el encéfalo de un animal y el tamaño que en realidad tiene. Esto muestra que el índice de encefalización del chimpancé, uno de nuestros parientes vivos más cercanos, es de 2,4 y el del humano, 7,6, esto es, que el cerebro humano es 7 veces mayor de lo que se esperaría para su peso corporal. Este aumento de tamaño cerebral se dio a expensas del desarrollo del neocórtex6. Y cuando se revisan las áreas neocorticales que más se han expandido, se encuentra que el córtex prefrontal lateral ocupa el 17% del neocórtex del chimpancé y el 29% del humano6. Otras áreas que también han aumentado de tamaño presentan amplia conectividad con el córtex prefrontal, como el córtex parietal posterior, lo que indica que no solo se ha producido un incremento en el volumen neocortical, sino que también el patrón de conectividad se ha complejizado. Para entender el orígen de los síntomas que constituyen el síndrome orbitofrontal, es esencial, además, conocer las áreas involucradas y su patrón de conectividad con otras regiones corticales y subcorticales. En su mapa citoarquitectónico, Brodmann asignó al córtex orbitofrontal (OFC) las áreas 47 (área de Brodmann 47 o BA 47) o área orbital; el área 46 o área frontal medial como zona de transición hacia el cortex orbital, y el área 11 que incluye la mayor parte del giro recto7. Consideraciones modernas incluyen las áreas 13 y 14, más mediales, y el área 11, más rostral, que consiste en su mayor parte de córtex granular. Este se caracteriza por tener gran densidad de cuerpos celulares en la capa IV o capa granular interna, que aparece en humanos y monos pero no en ratas. La zona más medial tiene córtex agranular, más simple citoarquitectónicamente y compartida con los demás mamíferos8. Mesulam opta por un enfoque funcional9, donde los subtipos de corteza cerebral se dividen de más antiguo en la evolución a más reciente, y de mayor cercanía con el medio interno a mayor proximidad con el espacio extrapersonal, en: córtex límbico, paralímbico, de asociación heteromodal, de asociación unimodal y sensoriomotor primario. El OFC incluye áreas paralímbicas, de transición entre áreas límbicas y áreas de asociación heteromodales que integran información de multiples modalidades sensoriales y, como consecuencia, al ser lesionadas producen también déficit multimodales.
El patrón de conectividad constriñe las funciones del OFC8. Algunas de las conexiones más representativas ocurren con:
- •
Núcleos basolaterales de la amígdala: hacen parte del circuito que media la respuesta de miedo o FEAR System10.
- •
Córtex agranular insular: recibe inputs del córtex olfatorio y el gustativo, así como inputs viscerales interoceptivos desde el tálamo y el tallo cerebral.
- •
Áreas somatosensoriales primaria y secundaria: dan inputs de boca, labios y lengua.
El OFC se presenta entonces como una zona de convergencia entre estímulos del medio externo (táctiles, visuales y olfatorios), estímulos viscerales e interoceptivos del medio interno y estímulos externos que entran al medio interno (gustatorios y somatosensoriales orales). Además, en el OFC y el córtex prefrontal ventromedial (VMPFC) se encuentran los nodos más altos, jerárquicamente hablando, de múltiples circuitos subcorticales que median el procesamiento afectivo primario, como el RAGE System, el sistema que media la respuesta, filogenéticamente antigua, de la ira11,12, de manera que estas redes parecen contribuir a un grado de inhibición conductual y de modulación afectiva único en el reino animal.
El OFC no trabaja aislado, intercambia y refina información proveniente de los ganglios basales, a través de circuitos córtico-estriado-tálamo-corticales, por lo que lesiones subcorticales en los nodos de este circuito para la inhibición conductual pueden producir también manifestaciones del síndrome orbitofrontal. Tiene además íntimas conexiones con el VMPFC y envía inputs al córtex prefrontal dorsolateral (DLPF), que media las funciones ejecutivas más cognitivas1. Aunque las funciones exactas del OFC son materia de debate8,13, parece acertado decir que trabaja como una unidad con el VMPFC y el DLPFC, sesgando la elección entre cursos de acción y la consecución de objetos en el medio externo, en una serie de cálculos hedónicos que toman en cuenta las necesidades del cuerpo en un momento dado, según los inputs de circuitos de procesamiento afectivo y homeostáticos.
Consideraciones semiológicasEl caso de Phineas Gage probablemente sea el primer reporte que enfatiza los cambios en la personalidad que el síndrome produce14. En 1848, el cráneo de Gage fue atravesado por una barra de hierro mientras trabajaba con dinamita extendiendo los rieles para el ferrocarril en Nueva Inglaterra. El accidente produjo una extensa lesión prefrontal bilateral, que dejó como secuelas una epilepsia estructural y los síntomas de un síndrome orbitofrontal: irritabilidad, conflictos interpersonales frecuentes, cognición social afectada, pobre tolerancia a la frustración e impulsividad, características todas que contrastaban con su personalidad premórbida, descrita como disciplinada, emprendedora y recursiva. El informe del médico que lo atendió, John Harlow, resaltaba que se había destruido «el equilibro entre sus facultades intelectuales y sus inclinaciones animales»15. La lapidaria frase mencionada por sus amigos y conocidos respecto a que el cambio era tal que «Gage ya no era Gage» recuerda una queja frecuente de las familias de estos pacientes. Algo profundo y difuso ha cambiado en su personalidad, y este asombro se acompaña de incredulidad y consternación ante el hecho de que una lesión cerebral pueda cambiar la esencia misma de lo que el sujeto es.
Los síntomas del síndrome orbitofrontal, o síndrome frontal de tipo desinhibido14, no tienen una descripción homogénea entre los diferentes autores. Cummings resalta la desinhibición social, ignorancia de las convenciones sociales, así como impulsividad, falta de empatía y conductas seudopsicopáticas. También señala las alteraciones afectivas, con labilidad, irritabilidad, moria y, en ocasiones, manía o hipomanía, en especial si está afectado el hemisferio derecho1. Lishman adiciona las conductas infantiles y formas particulares de agresividad, como en el síndrome de agresión orgánica. Este fue descrito por Yudofsky et al.2,16,17 como un subtipo de conducta agresiva que se caracteriza por accesos de ira explosivos que alcanzan su clímax en pocos segundos, reactivos ante estímulos triviales del medio, irreflexivos o sin premeditación previa, no propositivos en tanto no cumplen ninguna meta para el paciente, y periódicos y egodistónicos, es decir, que después del episodio de ira el paciente muestra arrepentimiento y no culpa a otros.
Salloway agrega la conducta ligada o dirigida por estímulos ambientales y el menoscabo social en el curso longitudinal, a medida que las conductas seudopsicopáticas se vuelven repetitivas14. La escuela argentina completa el cuadro con la distractibilidad y la jocosidad o tendencia a realizar chistes inapropiados (witzelsucht)18. Los síntomas psicóticos no se describen con regularidad, aunque diferentes líneas de investigación convergen en la asociación entre lesiones prefrontales orbitofrontales, ventromediales o ambas con la generación de delirios. Esto se observa en los síndromes de mala identificación descritos por Feinberg (delirios de Capgras, Fregoli) por afección del self relacional19 de predominio en lesiones derechas, así como en debilitamiento de la prueba de realidad y confusión del sueño/vigilia, en ocasiones con paramnesia reduplicativa, en lesiones orbitofrontales extensas20. La paramnesia reduplicativa es un síntoma en que el paciente tiene la convicción de que una persona, lugar o parte de su cuerpo ha sido duplicada y existe en una localización imposible; también se ha asociado más frecuentemente con lesiones prefrontales derechas21. El contenido de los delirios puede variar, aunque los temas paranoides y celotípicos son frecuentes. El síndrome de Otelo hace referencia a los celos patológicos con matiz delirante que pueden aparecer en psicosis funcionales o tras lesiones neurológicas de diferente etiología y localización variable; de nuevo el lóbulo prefrontal derecho se ha visto implicado en diferentes reportes de caso22,23. Los síntomas confusionales o psicóticos se ven más frecuentemente en las etapas agudas del insulto neurológico, como en casos de traumatismo craneoencefálico o accidente cerebrovascular, aunque en ocasiones persiten por meses.
Consideraciones etiológicas y diagnósticasDiferentes condiciones pueden causar los síntomas del síndrome de manera fugaz o permanente. En nuestro medio, las causas traumáticas son frecuentes, aunque también pueden ocurrir como secuela de un accidente cerebrovascular isquémico o hemorrágico o como parte de un trastorno neurodegenerativo primario, ya sea por afección cortical (variante conductual de la demencia frontotemporal, variantes frontales de la enfermedad de Alzheimer, etc.) o subcortical (demencia en la enfermedad de Huntington, demencia en la enfermedad de Parkinson, etc.)14. Menos frecuentemente puede haber causas oncológicas, infecciosas o autoinmunitarias18.
El diagnóstico del síndrome orbitofrontal sigue siendo clínico, pero la aplicación de una adecuada batería de pruebas neuropsicológicas es esencial no solo para ayudar a corroborar el diagnóstico, sino también para detectar afección prefrontal en otras áreas. Aunque en ocasiones se puede observar tipos puros, es más frecuente que, por la proximidad neuroanatómica, se encuentren elementos del síndrome disejecutivo o síndrome prefrontal dorsolateral o de la convexidad o elementos del síndrome ventromedial o medial frontal o apático-abúlico1,21. En general, las pruebas neuropsicológicas tradicionales son más sensibles a fallos cognitivos asociados a deterioro en el DLPFC. Algunos han propuesto separar las funciones ejecutivas en cognitivas o frías (cold executive functions) y afectivas o calientes (hot executive functions)24,25, las primeras asociadas al DLPFC y las segundas, al OFC. Entre las pruebas propuestas, se encuentran las dedicadas a evaluar la teoría de la mente del paciente, como los tests de lecturas de miradas, tests de falsas creencias de primer y segundo orden o tests que buscan evaluar la toma de decisiones a partir de la integración de inputs interoceptivos acordes con la hipótesis del marcador somático de Damasio, como el Iowa Gambling Task18. También se han utilizado los dilemas morales o tests de cribado de juicio moral, como el Moral Behavioral Inventory26, un cuestionario de 24 ítems que se utilizó inicialmente en pacientes con demencia frontotemporal.
No existen criterios estandarizados para el diagnóstico clínico. Se debe obtener información del paciente, sus familiares y la historia clínica previa acerca de la personalidad premórbida, las estrategias de afrontamiento y la historia personal y familiar, a fin de contar con un panorama general del funcionamiento social y relacional del paciente antes de la lesión y poderlo contrastar con el funcionamiento poslesional. Probablemente debido a la conectividad y las características funcionales del OFC, los síntomas pueden variar en su presentación de un paciente a otro (véase «Discusión»), aunque el eje del diagnóstico girará en torno a las conductas de desinhibición y la mala modulación de los afectos, que se traducirá en síntomas afectivos o conductuales que finalmente producirán menoscabo social, cambios poslesionales en la personalidad y un debilitamiento del juicio y el raciocinio. Estos cambios pueden ser lo suficientemente intensos para configurar un trastorno neurocognitivo mayor de acuerdo con los criterios del DSM-527; esta categoría incluye la antigua noción de demencia y fue creada ante el desarrollo neurocientífico en el estudio de los trastornos neurodegenerativos y neuropsiquiátricos. Para constituir un trastorno neurocognitivo mayor, el paciente debe tener un declive significativo en por lo menos un dominio cognitivo (atención, funciones ejecutivas, lenguaje, aprendizaje y memoria, habilidades perceptuales-motoras y cognición social); por definición, el paciente con un síndrome orbitofrontal tiene, al menos, menoscabo en el dominio de cognición social.
Caso 1: síndrome de OteloEl paciente P. tenía 50 años, vivía con su esposa, había terminado el bachillerato y se había desempeñado como guardia de seguridad y conductor de transporte público. Nunca había sufrido síntomas psicóticos ni tenía otros antecedentes psiquiátricos, tóxicos o patológicos de importancia. Veintidos días antes de su ingreso, tuvo un traumatismo craneoencefálico grave tras quedarse sin frenos mientras conducía. Requirió intubación orotraqueal y tratamiento en una unidad de cuidados intensivos. Tras su egreso, el paciente P., descrito como trabajador, disciplinado y con caracter fuerte, empezó a presentar ansiedad e irritabilidad. Antes había dado maltrato físico a su esposa, pero ahora presentaba mayor heteroagresión acompañada de un discurso psicótico: «Dijo que me estaba acostando con mi sobrino, con el yerno, con todo mundo, me pegaba y me acosaba». En urgencias refirió: «Mi mujer tiene muchos amantes y ellos me robaron todas las herramientas… Donde los encuentre, los mato a todos con un machete y los despedazo».
No se encontró afección en el examen neurológico, y el examen mental mostraba a un paciente con actitud colaboradora, con preservación de las pautas de interacción social y discurso fluido. Las alteraciones en el origen y el contenido del pensamiento se evidenciaban al tocar el tema de su esposa. Mostraba una construcción delirante paranoide y celotípica parcialmente estructurada, en la que él había sido víctima de su esposa, quien había aprovechado su accidente y estancia en el hospital para buscar una nueva pareja y vender las herramientas que P. guardaba en casa. Cuando recordaba la supuestra traición, su afecto se tornaba irritable y se evidenciaba que intentaba mantener la compostura.
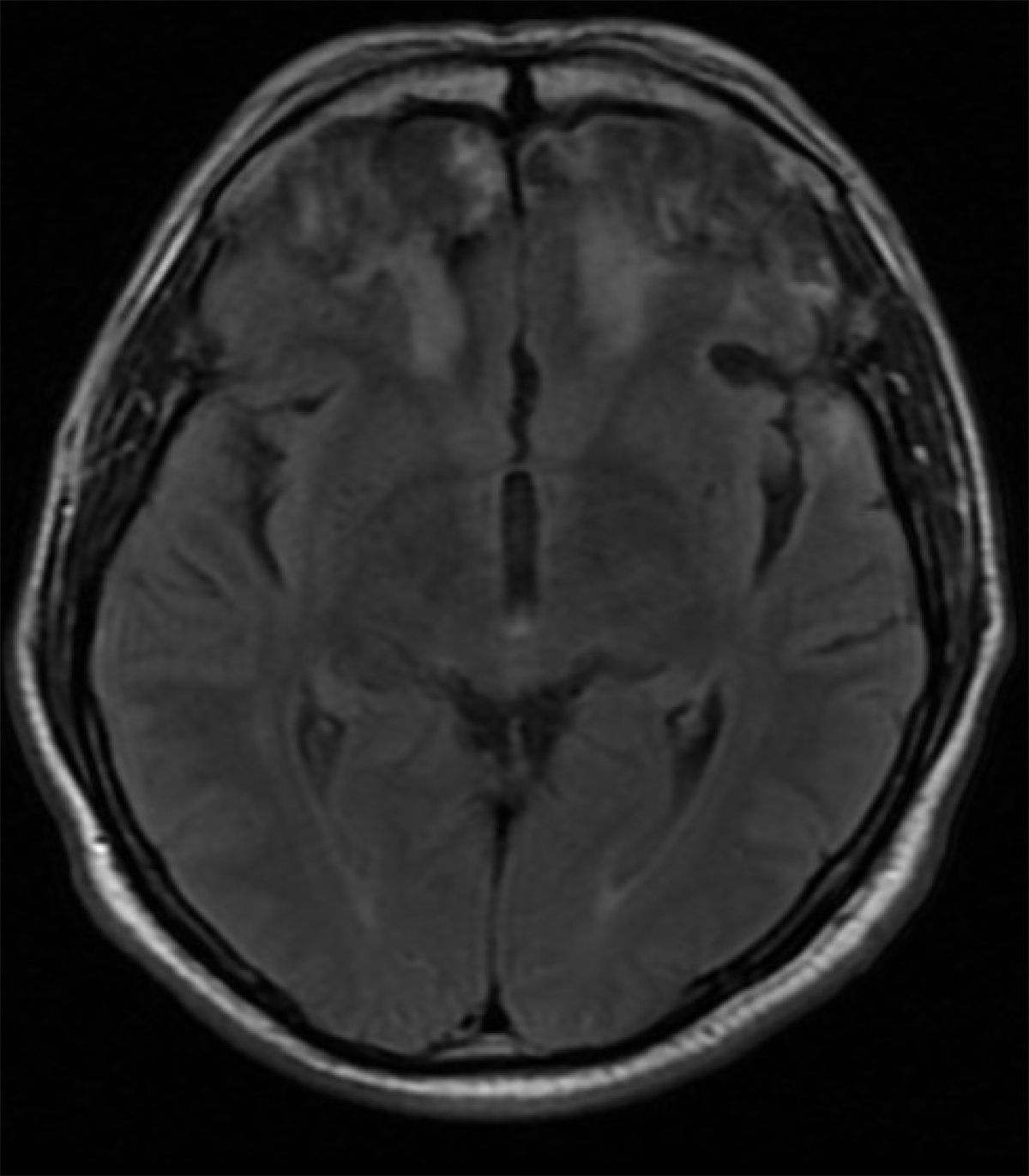
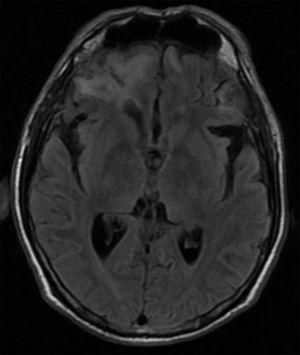
El cribado cognitivo mostró un Mini-Mental de 29/30, con un error en evocación diferida; no se apreciaron intrusiones significativas, pero sí dificultades para la abstracción. La aparente preservación de las funciones ejecutivas motivó un examen a mayor profundidad con el test de MoCA, que puntuó 23/30, a expensas de evocación diferida, fluidez verbal y abstracción, y se evidenciaban fallas en memoria de trabajo. Debido a la afección prefrontal clínica, se aplicó la Frontal Assesstment Battery (FAB), una escala de cribado de fácil aplicación utilizada para valorar funciones prefrontales28, que puntuó 12/18, a expensas de abstracción, fluidez verbal, programación y control inhibitorio. La resonancia cerebral mostró áreas de encefalomalacia en polos frontales bilaterales, BA 10, y córtex orbitofrontal, BA 11, de predominio derecho, con zonas hiperintensas de gliosis en sustancia blanca adyacente bilateral, además de una zona de contusión en el polo frontal derecho, BA 38, como suele ocurrir en traumatismos craneoencefálicos por aceleración-desaceleración (figura 1).
Se realizó manejo con titulación gradual de sertralina 150 mg/día, ácido valproico 1.500 mg/día para la irritabilidad y olanzapina hasta 20 mg/día como antipsicótico. En las visitas de su esposa se evidenció la persistencia de síntomas psicóticos y anosognosia, una incapacidad para reconocer el déficit neurológico que es común en las lesiones prefrontales29. «Sigue con lo de las herramientas, que se las robé, me dijo que me iba a sacar los ojos y que dijera que él está bien para poderse ir.» Ante el riesgo de heteroagresión, se adicionó un segundo antipsicótico, risperidona a 2 mg/día, y se realizaron intervenciones de psicoeducación respecto a la lesión neurológica, los síntomas neuropsiquiátricos y la importancia de continuar el tratamiento en casa. Tras 1 mes de hospitalización, se le dio el alta con indicaciones precisas a su familia de que no conviviera con su esposa, al menos en el periodo agudo, asistir a los controles y no suspender los psicofármacos, buscando minimizar el riesgo de heteroagresión, que es alto cuando se presenta el síndrome de Otelo30, y favorecer la adherencia al tratamiento. El seguimiento 6 meses después mostró que el delirio celotípico se había encapsulado parcialmente y persistía bajo la forma de una queja constante del paciente hacia su esposa para que le devolviera sus herramientas, pero las acusaciones de infidelidad habían desaparecido y no había vuelto a la heteroagresión.
Caso 2: síndrome de Otelo y paramnesia reduplicativaEl paciente W. tenia 55 años, se encontraba cesante, había terminado primaria, vivía con su esposa y no tenía antecedentes patológicos o psiquiátricos de importancia. Dos meses antes de su ingreso, sufrió un traumatismo craneoencefálico grave y traumatismo facial al ser atropellado por un bus de servicio público. Fue atendido en una unidad de cuidados intensivos, requirió intubación orotraqueal y múltiples intervenciones quirúrgicas en el rostro por fractura de huesos propios de nariz y fractura del esfenoides; también sufrió fractura frontal derecha, que no requirió intervención, neumoencéfalo y contusión frontal derecha. Al regresar a casa, se evidenció que tenía irritabilidad, delirios celotípicos hacia su esposa con heteroagresión física, desorientación temporoespacial y fallas en memoria de trabajo. En urgencias, su esposa refirió que «desde el accidente perdió toda la memoria, empezó a hablar de cosas del pasado, a decir que tenía los trabajos de hace unos años… Está muy agresivo, me voy a trabajar y dice que me voy con mis amantes».
No se encontró afección en el examen neurológico, y el examen mental mostró a un paciente parcialmente desorientado en tiempo, colaborador, por momentos sumiso, con un afecto modulado de fondo ansioso. Tenía un discurso coherente hasta que se tocaba el tema de su esposa; entonces se evidenciaba un pensamiento ilógico, con delirios celotípicos. «Le pegué a mi esposa, he estado mal desde el accidente… Es que me llegan ideas de que me es infiel.»
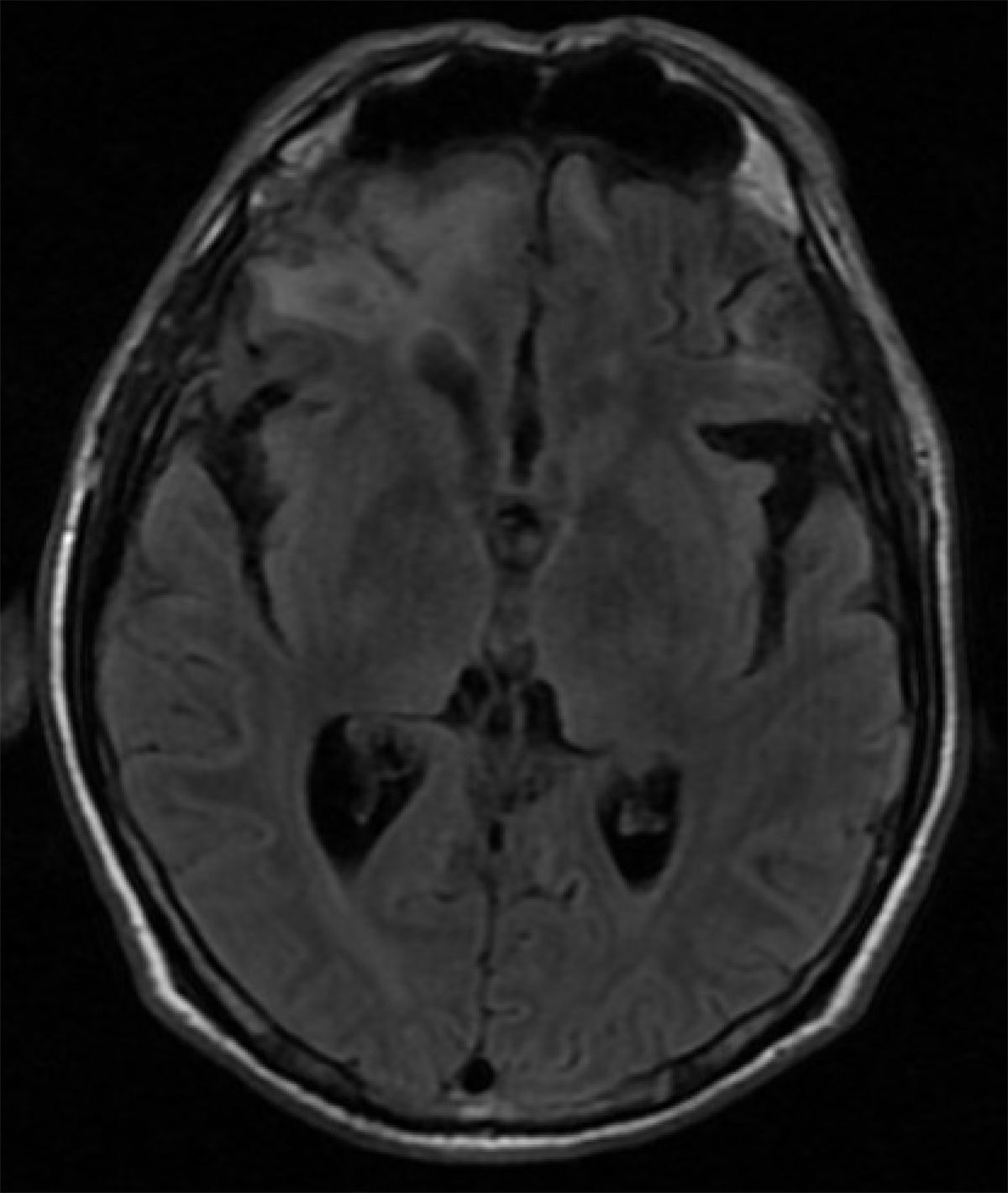
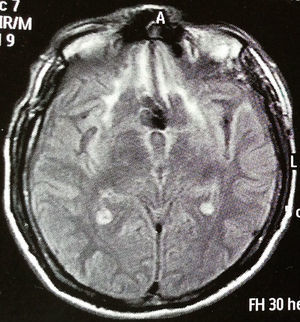
Se realizó un test de MoCA, que puntuó 14/30, a expensas de planeación, secuenciación, atención sostenida, praxis visuoconstruccional, evocación diferida y orientación temporoespacial. El deterioro cognitivo mostraba un patrón de predominio disejecutivo. La resonancia cerebral mostró una extensa zona de contusión hemorrágica en BA 10 y BA 11 en el hemisferio derecho y en giros rectos bilateralmente; se apreciaba extensión a la sustancia blanca profunda (figura 2).
Se indicó tratamiento con titulación gradual de sertralina 150 mg/día, ácido valprico 1.250 mg/día para la irritabilidad, rivastigmina transdérmica 9 mg/día como estimulador cognitivo y olanzapina hasta 15 mg/día como antipsicótico, ante la poca respuesta a haloperidol. Se realizaron intervenciones destinadas a obtener mayor conciencia de la enfermedad. Se le dio de alta 15 días después, sin que hubiera ejercido heteroagresión verbal o física durante su hospitalización y con mejoría de la irritabilidad. Sin embargo, 1 semana después su esposa lo llevó de nuevo a urgencias. El paciente refirió: «Mi esposa salió a las cinco de la mañana, me enojó que no me dijera, la perseguí y empecé a reclamarle y a golpear el carro… Luego me di cuenta de que no era el carro de ella, sino de una jovencita». La narrativa de su esposa permitió una mayor comprensión: «Se fue a buscarme al trabajo, pero se perdió, me llamó por el celular para que me fuera a la casa, entonces escuché cómo golpeaba un carro que se le pareció al mío, y le decía a una señora que saliera, que por qué estaba ahí; yo le gritaba: ¡Pero yo estoy acá, no allá!». Esa noche en su hogar confundió a su esposa con su exesposa, de la que se había separado 7 años antes. Además, había tenido confusión temporal: «Siempre cree que son las doce de la noche, llego de trabajar a las siete de la noche y dice que qué son esas horas de llegar; lo corrijo, pero insiste».
Se realizó ajuste farmacológico, con aumento de olanzapina a 15 mg/día y ácido valproico 1.500mg/día. Se realizó también una reunión conjunta con el paciente y su esposa para dar psicoeducación a ambos respecto a sus síntomas y servir de «Yo» auxiliar para la función de prueba de realidad que se encontraba debilitada en el paciente. Egresó 20 días después, sin nuevas conductas heteroagresivas hacia su esposa y sin nuevos episodios de paramnesia reduplicativa.
Caso 3: síndrome de agresión orgánicaEl paciente S. había tenido 10 años antes, a los 23, un accidente cerebrovascular por rotura de un aneurisma en la arteria comunicante anterior, lo que produjo cambios permanentes en su personalidad (un análisis neuropsicoanalítico del caso se encuentra en Muñoz Zúñiga31).
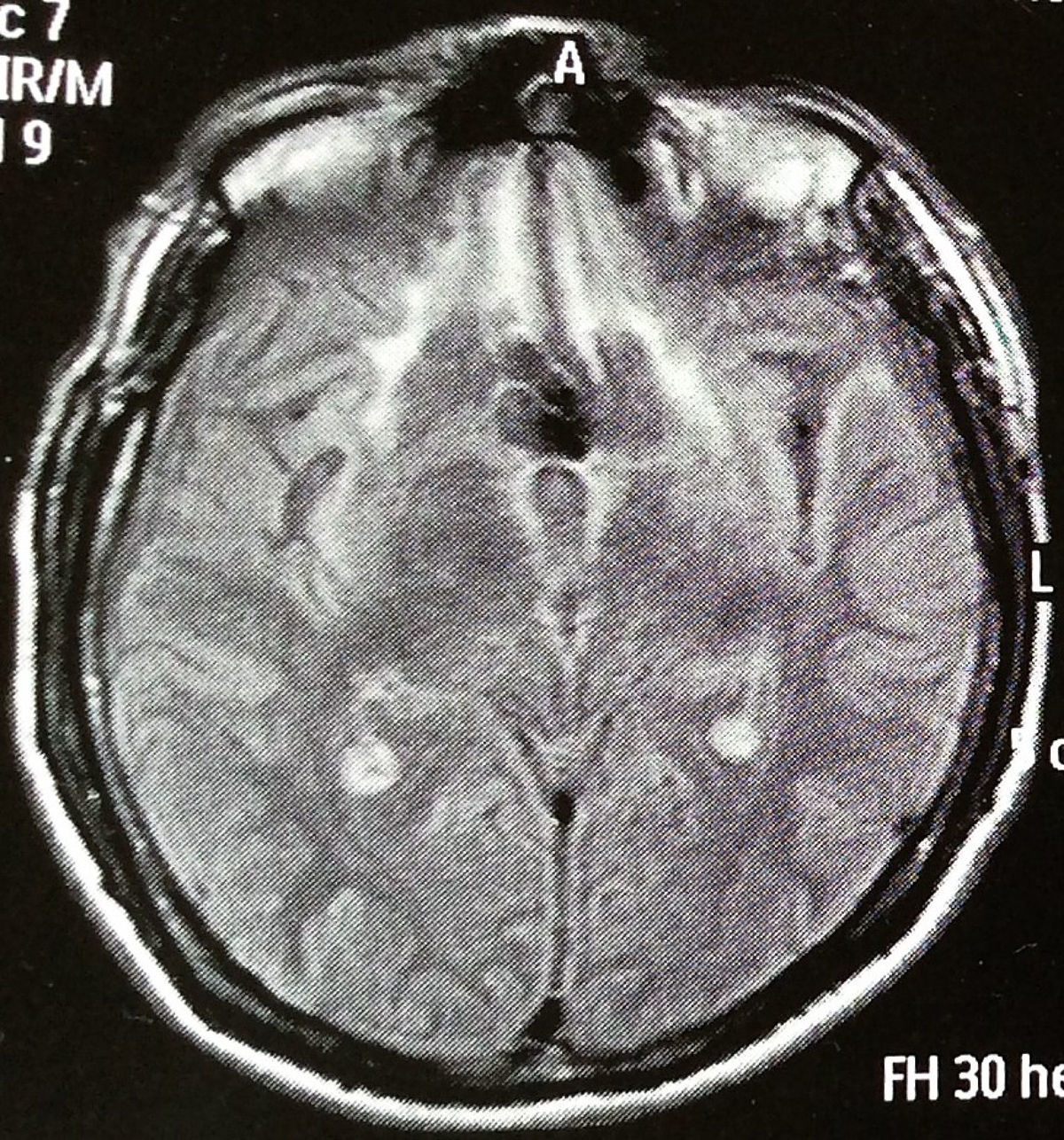
Como secuelas neurocognitivas, el paciente S. presentaba un síndrome prefrontal dorsolateral, con alteración predominantemente en la atención sostenida, la abstracción y la memoria de trabajo, y un síndrome orbitofrontal. Presentaba desinhibición conductual (p. ej., al robar objetos que llamaran su atención), jocosidad, conducta infantil y agresividad. El tipo de agresividad era el descrito en el síndrome de agresión orgánica, con explosiones de ira periódicas y súbitas, reactivas a estímulos aparentemente irrelevantes, sin planeación previa y con carácter egodistónico. Los estímulos disparadores eran de tipo interpersonal (p. ej., cuando el personal de enfermería le realizaba señalamientos con prosodia enojada). Esto podía ser suficiente para que en cuestión de segundos el paciente tuviera un episodio de agitación psicomotora con importante heteroagresión, que llegaba a comprometer su sentido de agencia y se acompañaba después de arrepentimiento. Los episodios eran más frecuentes hacia su madre, lo que generaba al paciente gran remordimiento, por lo que llegó a realizar múltiples intentos de suicidio. La resonancia cerebral mostraba extensas zonas de encefalomalacia en BA 11, 13 y 14, en la zona de transición entre OFC y VMPFC, así como gliosis en el córtex pregenual, BA 24 y 25, probablemente debido al vasospasmo secundario a la rotura aneurismática en la fase aguda (figura 3).
El paciente recibió tratamiento con agentes de prácticamente todos los grupos farmacológicos, antipsicóticos típicos y atípicos, orales y de depósito, moduladores del afecto, inhibidores de recaptación de serotonina, inhibidores de la aceticolinesterasa, benzodiacepinas y bloqueadores beta, con poca respuesta. Se realizó una terapia de apoyo dinámicamente orientada como complemento a la farmacoterapia, y se encontró que los disparadores aparentemente triviales tenían relación con su pasado relacional y con vivencias traumáticas de maltrato físico en la infancia. Este conocimiento se utilizó para dar al paciente una narrativa más aprehensible de sus síntomas, así como para trabajar la culpa. Finalmente requirió institucionalización en la clínica, ante el riesgo perenne de autoagresión y heteroagresión.
AnálisisLa integración de datos neuroanatómicos, neuropsicológicos y neuropsiquiátricos debería ayudar a una mejor comprensión de los síntomas que afectan a estos pacientes. También puede aportar información útil acerca de la organización cerebral y del funcionamiento mental humano. Desde que Darwin postuló una continuidad en las especies a través de un desarrollo de menor a mayor complejidad32, la aplicación de la perspectiva evolutiva al sistema nervioso permitió la conceptualización de modelos de jerarquías neurales y mentales, en las que el desarrollo de centros jerárquicamente superiores lleva a la inhibición y modificación de la expresión de centros jerárquicamente inferiores33. Jackson creía que las lesiones que afectaban a centros superiores como el neocórtex producían no solo una disolución de la función que habitualmente generaban dichas áreas (síntomas negativos), sino también una liberación de las funciones procedentes de estructuras filogenéticamente más antiguas (síntomas positivos o superpositivos)34. Paul MacLean retomó y refinó estos principios en su modelo del cerebro triuno, según el cual el cerebro humano contendría diferentes capas de funcionamiento neural, según el desarrollo filogenético de la especie, en mutuo diálogo33. Recientemente Panksepp ha propuesto un modelo jerárquico de las emociones que surge desde circuitos de procesamiento afectivo primario enraizados en el tronco cerebral ascendiendo por los ganglios basales para favorecer el aprendizaje por condicionamiento, hasta llegar al neocórtex, donde los afectos generan cogniciones que a su vez permiten un grado inédito de regulación ejecutiva de los afectos35,36.
Para los fines de nuestro análisis, se puede clasificar artificialmente los síntomas del síndrome orbitofrontal en síntomas de predominio cognitivo (distractibilidad, conducta ligada a estímulos, estados oniroides con confusión sueño/vigilia, paramnesia reduplicativa, delirios, anosognosia) y síntomas de predominio afectivo (irritabilidad, ira, labilidad, hipersexualidad, moria, estados hipomaniacos o maniacos). Los primeros serían síntomas generados por la pérdida de integración de la información multimodal interoceptiva (bottom-up) y exteroceptiva que, como indica el análisis de la conectividad del OFC, confiere un perfil único al momento de volver a representar estímulos que provienen de dentro y fuera del organismo e integrarlos en la conciencia para definir cursos de acción. Se trataría entonces de síntomas negativos por disolución de las funciones que normalmente lleva a cabo el OFC. Los segundos serían síntomas generados por la pérdida de regulación (top-down) de inputs afectivos provenientes de sistemas motivacionales subcorticales. Serían síntomas superpositivos, producto de la liberación de centros inferiores. Desde esta perspectiva, las lesiones neurológicas en el OFC pueden causar perturbaciones de la organización jerárquica de las redes neurales cuyo funcionamiento contribuye a la integración multimodal interoceptiva y exteroceptiva y a la regulación de inputs afectivos, modelo explicativo que se ha usado en otros síndromes neuropsiquiátricos, como los síndromes de mala identificación37 o el de Klüver-Bucy38. Este sería uno de los factores que contribuiría a explicar por qué se encuentran síntomas aparentemente tan dispares, esto es, por qué la constelación sintomática del síndrome orbitofrontal parece a primera vista tan extremadamente amplia. Un enfoque jerárquico tal puede ayudar también en el ejercicio clínico a buscar las invariantes del síndrome más allá de los síntomas particulares, ya sean por disolución o liberación, negativos o superpositivos, predominantemente cognitivos o afectivos. Así, cada caso tendría en principio una proporción variable de cada grupo sintomático.
Otro factor que probablemente influya en los multiples rostros que puede asumir el síndrome es la personalidad premórbida. A diferencia de otros circuitos cuya arquitectura está predominantemente precableada, la circuitería del OFC es permeable a influencias externas como el entorno social y el patrón de apego establecido con los cuidadores en la infancia temprana. Autores como Schore han conceptualizado el OFC como parte de una red corticolímbica que contribuye a regular la vida afectiva y la respuesta al estrés; esta red sería esculpida por experiencias tempranas de forma transgeneracional39. Diferentes autores han mencionado cómo ciertas lesiones en el OFC y VMPFC se acompañan en el paciente de un uso de estrategias de afrontamiento y mecanismos de defensa inmaduros o primitivos, que no eran característicos de su personalidad premórbida y parecen ser liberados por la lesión19,40. Esto indica que parte de lo que modifica el paisaje sintomático estará en relación con el grado de regulación afectiva premórbida que tenía el sujeto, así como el grado de regresión psicológica que sufra, en el sentido psicodinámico del término.
El síndrome orbitofrontal es entonces una ventana importante al funcionamiento jerárquico de las redes neurales y sus correlatos psicológicos. Nos muestra que, en lo afectivo y conductual, las capas más antiguas del desarrollo filogenético y ontogenético no desaparecen, solo se modifican y se regulan al entrar en diálogo con las capas más recientes. Los síntomas conductuales y afectivos pueden llegar a ser potencialmente muy perturbadores, por lo que requieren rápida identificación y un tratamiento, lo que a menudo implica hospitalización en la fase aguda. Aunque el tratamiento farmacológico sigue siendo un pilar de la asistencia, cada vez más se está dando importancia al acompañamiento terapéutico con modelos eclécticos que incorporan la psicoeducación del paciente y sus familiares, técnicas cognitivo-conductuales y escucha psicodinámicamente orientada, ajustados al perfil neuropsicológico del sujeto41,42. Comprender que el síndrome orbitofrontal afecta no solo al desempeño cognitivo y la regulación conductual, sino que también produce cambios radicales en el mundo interno del paciente, debería ayudar a un ejercicio clínico más profundo y empático.
ConclusionesLa corteza orbitofrontal es un territorio extenso, cuyo patrón de conectividad la implica en las múltiples funciones mentales que han llevado a ampliar la noción de funciones ejecutivas más allá del dominio puramente cognitivo.
Por lo anterior, el síndrome orbitofrontal presenta una amplia constelación de síntomas que es importante que el clínico conozca para un mejor abordaje terapéutico.
A partir de un modelo evolucionista de jerarquías neurales y mentales, se plantea que sus síntomas pueden ubicarse alrededor de 2 ejes. El primero sería un eje cognitivo que da origen a síntomas negativos, donde predomina una contextualización neural anómala de estímulos interoceptivos y afectivos bottom-up y una integración defectuosa con estímulos sensoperceptivos externos. El segundo eje afectivo-conductual daría lugar a síntomas superpositivos, con un constreñimiento neural top-down anómalo sobre inptus de circuitos de procesamiento afectivo subcorticales.
Se puede entender mejor los cambios en la personalidad que el síndrome orbitofrontal produce a partir de un continuum Jackson-Freud de disolución neuropsicológica de la función y regresión del aparato mental a modos más primitivos de funcionamiento.
El tratamiento farmacológico continúa siendo sintomático y debería acompañarse de la psicoeducación del paciente y sus familiares, así como de acompañamiento psicoterapéutico adaptado a los déficit neuropsicológicos del paciente.
Conflicto de interesesNinguno.