El síndrome de Fahr (SF) es un raro trastorno neurológico caracterizado por depósito anormal de calcio en áreas del cerebro que controlan el movimiento.
ObjetivoPresentar el caso de una mujer de 41 años con un síndrome convulsivo, trastorno psicótico, trastorno neurocognitivo y discapacidad intelectual asociado a calcificaciones cerebrales bilaterales con alteración del metabolismo fosfocálcico en el contexto de un hipoparatiroidismo.
MétodoInforme de caso
ResultadosLas calcificaciones encontradas en la paciente podrían ser la causa de los síntomas psicóticos y del deterioro cognitivo. Se presentan las imágenes diagnósticas y las pruebas de laboratorio, así como la evaluación psiquiátrica y la evaluación neuropsicológica. Se compara la presentación clínica de este caso con otros similares informados en la literatura. Se describen las modalidades terapéuticas y se muestra la evolución clínica.
ConclusionesEl síndrome de Fahr se debe sospechar en pacientes con alteraciones neuropsiquiátricas y convulsiones. Los estudios de neuroimagen, la evaluación del metabolismo fosfocálcico y la concentración de hormona paratiroidea son importantes en este tipo de paciente
Fahr syndrome (SF) is a rare neurological disorder, characterized by abnormal deposition of calcium in brain areas that control movement.
ObjectiveThe case is presented of a 41-year-old female with a convulsive syndrome, psychotic disorder, neurocognitive disorde,r and intellectual disability associated with bilateral brain calcifications and altered calcium/phosphorus metabolism in the context of hypoparathyroidism.
MethodCase report.
ResultsThe calcifications found in the patient could be the cause of psychotic symptoms and cognitive impairment. Diagnostic imaging, laboratory tests, psychiatric and neuropsychological assessments are presented. The clinical presentation of this case is compared with similar ones reported in the literature. Therapeutic approaches and clinical outcomes are described.
ConclusionsFahr's syndrome should be suspected in patients with neuropsychiatric disorders and seizures. Neuroimaging studies, and the determining of phosphorus and calcium metabolism and parathyroid hormone levels are important in this type of patient.
El síndrome de Fahr (SF) es un raro trastorno neurológico caracterizado por depósito anormal de calcio en áreas del cerebro que controlan el movimiento1. Las calcificaciones simétricas bilaterales se observan primariamente en los ganglios basales y en otras áreas como la corteza cerebral2. En SF, estas calcificaciones usualmente se asocian con alteraciones del metabolismo fosfocálcico3. Los síntomas se desarrollan cuando los depósitos se acumulan: deterioro progresivo de las funciones mentales, pérdida del desarrollo motor previo, parálisis espástica y atetosis4. La enfermedad usualmente se manifiesta entre la tercera y la quinta década de la vida5. Los síntomas neuropsiquiátricos pueden ser la primera o la más prominente manifestación, empezando con dificultades en la concentración, cambios en la memoria y la personalidad, psicosis franca y demencia6.
El síndrome de Fahr es una entidad infrecuente y además no se han publicado casos de trastornos psicóticos asociados a síndrome de Fahr en Colombia. En este artículo presentamos un caso de trastorno psicótico asociado a síndrome de Fahr secundario a hipoparatiroidismo. Se garantizó el anonimato de la paciente, quien autorizó que su historia clínica fuera publicada firmando un consentimiento informado.
Caso clínicoMujer de 41 años de edad, procedente de un municipio de la costa atlántica Colombiana, soltera, que ingresó a la institución por control del servicio de neurología, donde se observó a una paciente mutista, con mirada fija y movimientos estereotipados de extremidades superiores, por lo que se la remite a urgencias con diagnóstico de crisis parciales. El acompañante refirió alteración del comportamiento en las últimas 4 semanas, limitaciones para realizar actividades instrumentales de la vida diaria y que esta crisis era diferente de las ocurridas previamente en su casa. Tiene historia de epilepsia desde 15 años antes, tratada con fenobarbital, fenitoína y levetiracetam; fue hospitalizada en una ocasión en unidad de cuidados intensivos por crisis epiléptica. No hay datos de antecedentes familiares de alteraciones neurológicas ni psiquiátricas.
A la exploración objetiva, los signos vitales estaban dentro de rango normal, paciente alerta, orientada en persona, espacio y tiempo; motilidad ocular espontánea, pupilas reactivas e isocóricas, pares craneales sin déficit aparente, reflejos osteotendinosos ++ bilaterales, sensibilidad superficial y profunda sin alteraciones, fuerza muscular en extremidades 5/5, hipertonía muscular rígida en manos y antebrazos de distribución bilateral. Alteración en la marcha con aumento en la base de sustentación sin lateralización, incapacidad para marchar en tándem, dismetría y disdiadococinesia. Obedecía órdenes habladas y escritas, con discurso fluente pero con tendencia a la disgregación, dificultad para evocar recuerdos pasados y discalculia leve, con Minimental de Folstein 23/30. Se la observó colaboradora con la entrevista, hipoproséxica, sin alteraciones sensoperceptivas, pensamiento concreto, sin evidencia de ideas delirantes, bradipsíquica, juicio y raciocinio debilitados, hipobulia, ánimo con un fondo triste, afecto adecuadamente modulado, introspección deficiente y prospección lógica.
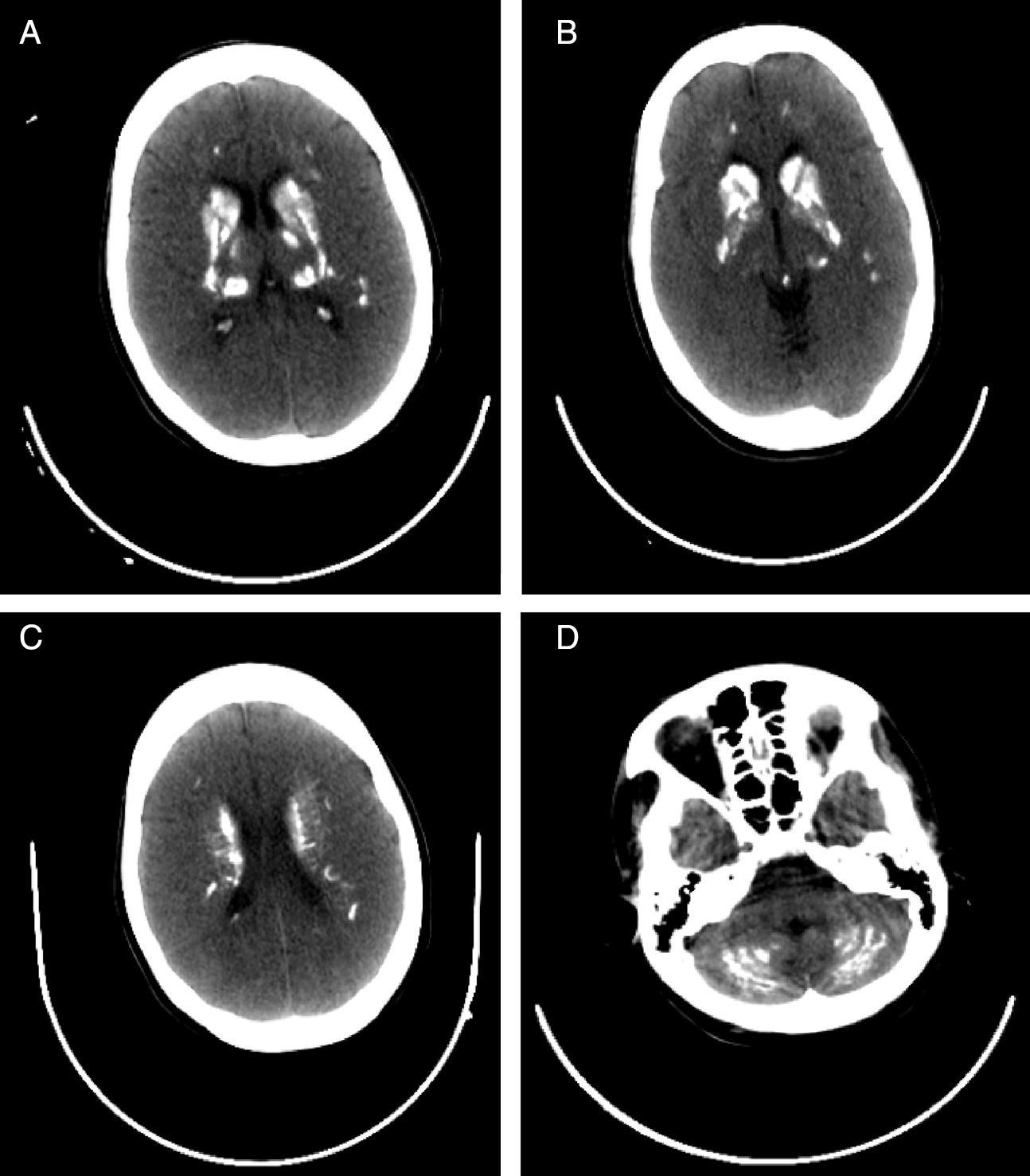
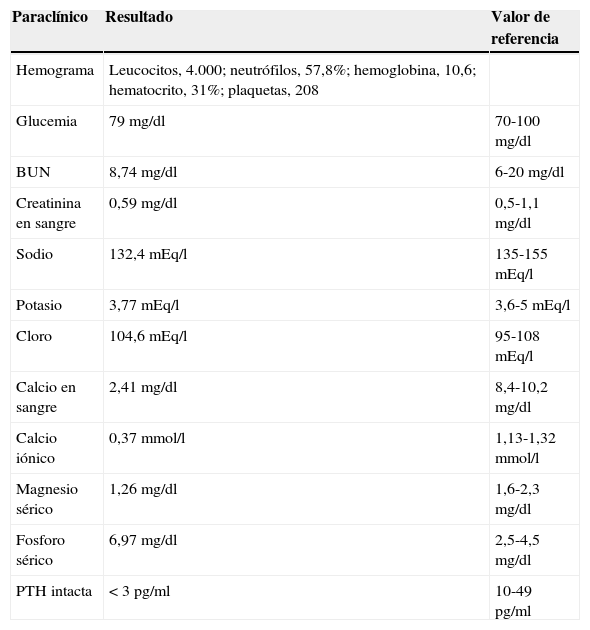
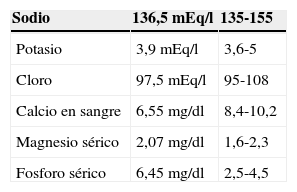
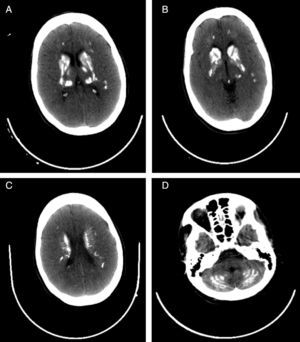
Al ingreso se le realizaron paraclínicos que evidenciaron hipocalcemia, hipomagnesemia, hiperfosfatemia e hipoparatiroidismo (tabla 1). La tomografía computarizada (TC) craneal simple mostró calcificaciones bilaterales en núcleo caudado, núcleo lenticular y corteza cerebelosa (figura 1) y electroencefalograma de vigilia, en el que no se hallaron elementos irritativos.
Paraclínicos iniciales
| Paraclínico | Resultado | Valor de referencia |
|---|---|---|
| Hemograma | Leucocitos, 4.000; neutrófilos, 57,8%; hemoglobina, 10,6; hematocrito, 31%; plaquetas, 208 | |
| Glucemia | 79mg/dl | 70-100mg/dl |
| BUN | 8,74mg/dl | 6-20mg/dl |
| Creatinina en sangre | 0,59mg/dl | 0,5-1,1mg/dl |
| Sodio | 132,4 mEq/l | 135-155 mEq/l |
| Potasio | 3,77 mEq/l | 3,6-5 mEq/l |
| Cloro | 104,6 mEq/l | 95-108 mEq/l |
| Calcio en sangre | 2,41mg/dl | 8,4-10,2mg/dl |
| Calcio iónico | 0,37mmol/l | 1,13-1,32mmol/l |
| Magnesio sérico | 1,26mg/dl | 1,6-2,3mg/dl |
| Fosforo sérico | 6,97mg/dl | 2,5-4,5mg/dl |
| PTH intacta | < 3pg/ml | 10-49pg/ml |
Se le administró fenitoína 100 mg i.v. en 30 min, y mantenimiento con 125 mg i.v./8 h, diazepam 10 mg por convulsión, gluconato de calcio 10 ml i.v./6 h, y alprazolam 0,5 mg en la noche.
Por poca mejoría en las pruebas de laboratorio, se administró gluconato de calcio i.v., calcitriol 0,5 vía oral, carbonato de calcio vía oral y sulfato de magnesio i.v., con mejoría de los parámetros de laboratorio.
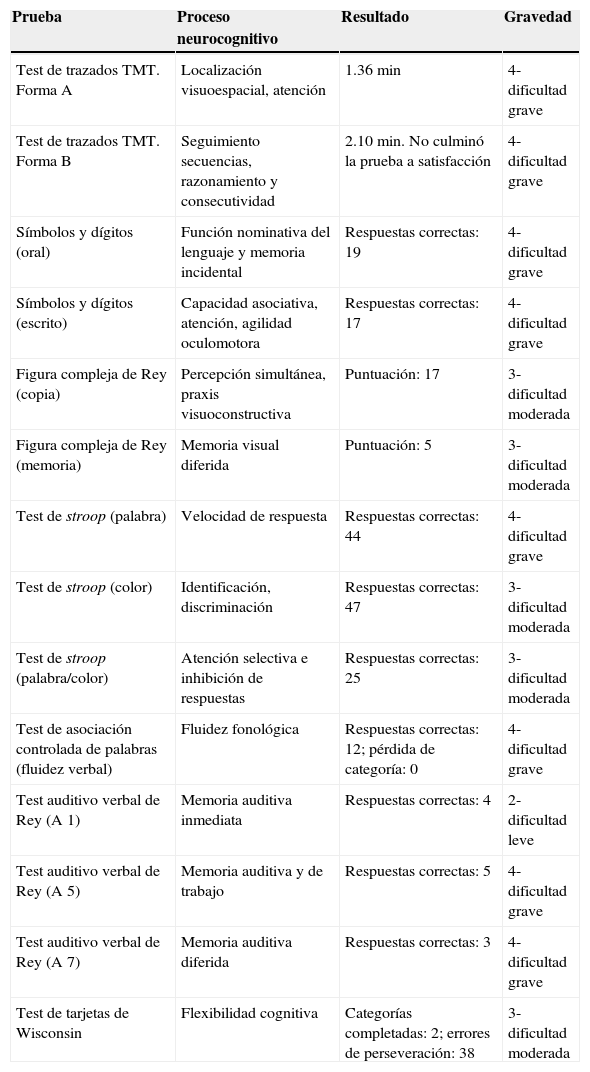
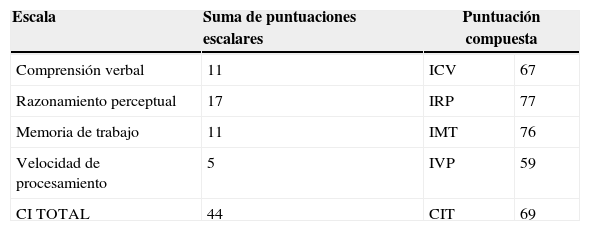
Dos semanas tras el ingreso, la paciente presentó ideas delirantes primarias de contenido persecutorio (“el señor me quiere violar”, “el doctor quiere matar a mi hijo”), con comportamiento agresivo, alucinaciones visuales y auditivas complejas, alucinaciones cenestésicas (sensación de ser penetrada vaginalmente), conducta sexual inapropiada (se masturbaba delante de las demás personas) y alteraciones del patrón de sueño, por lo que la evaluó el servicio de psiquiatría, que ordenó haloperidol oral 5 gotas/8 h, carbamazepina oral 200 mg/12 h y trazodona oral 50 mg/día, con lo cual presentó mejoría de las alteraciones sensoperceptivas. Sin embargo, 3 días después presentó agitación psicomotriz y ansiedad, por lo que se aumentó la dosis de haloperidol a 10 gotas/8 h; al siguiente día presentó alucinaciones auditivas y visuales, asociadas a inquietud motora, por lo se aplicó haloperidol 2,5 g intramuscular. Por el compromiso del estado mental, se aplicó evaluación neuropsicológica (la cual se realizó después de la resolución del episodio psicótico), cuyos resultados eran compatibles con trastorno neurocognitivo leve debido a etiologías múltiples (epilpesia, SF) con alteración del comportamiento (tabla 2). Además, se aplicó una prueba de inteligencia, que indicó un perfil de discapacidad intelectual leve pero como consecuencia del trastorno neurocognitivo. Los resultados de las pruebas de inteligencia en este caso, equivalen a las dificultades neuropsicológicas encontradas en el contexto del trastorno neurocognitivo leve (tabla 3).
Pruebas neuropsicológicas aplicadas y resultados
| Prueba | Proceso neurocognitivo | Resultado | Gravedad |
|---|---|---|---|
| Test de trazados TMT. Forma A | Localización visuoespacial, atención | 1.36 min | 4- dificultad grave |
| Test de trazados TMT. Forma B | Seguimiento secuencias, razonamiento y consecutividad | 2.10 min. No culminó la prueba a satisfacción | 4- dificultad grave |
| Símbolos y dígitos (oral) | Función nominativa del lenguaje y memoria incidental | Respuestas correctas: 19 | 4- dificultad grave |
| Símbolos y dígitos (escrito) | Capacidad asociativa, atención, agilidad oculomotora | Respuestas correctas: 17 | 4- dificultad grave |
| Figura compleja de Rey (copia) | Percepción simultánea, praxis visuoconstructiva | Puntuación: 17 | 3- dificultad moderada |
| Figura compleja de Rey (memoria) | Memoria visual diferida | Puntuación: 5 | 3- dificultad moderada |
| Test de stroop (palabra) | Velocidad de respuesta | Respuestas correctas: 44 | 4- dificultad grave |
| Test de stroop (color) | Identificación, discriminación | Respuestas correctas: 47 | 3- dificultad moderada |
| Test de stroop (palabra/color) | Atención selectiva e inhibición de respuestas | Respuestas correctas: 25 | 3- dificultad moderada |
| Test de asociación controlada de palabras (fluidez verbal) | Fluidez fonológica | Respuestas correctas: 12; pérdida de categoría: 0 | 4- dificultad grave |
| Test auditivo verbal de Rey (A 1) | Memoria auditiva inmediata | Respuestas correctas: 4 | 2- dificultad leve |
| Test auditivo verbal de Rey (A 5) | Memoria auditiva y de trabajo | Respuestas correctas: 5 | 4- dificultad grave |
| Test auditivo verbal de Rey (A 7) | Memoria auditiva diferida | Respuestas correctas: 3 | 4- dificultad grave |
| Test de tarjetas de Wisconsin | Flexibilidad cognitiva | Categorías completadas: 2; errores de perseveración: 38 | 3- dificultad moderada |
Escala de inteligencia Wechsler para adultos (WAIS) IV. Conversión de la suma de puntuaciones escalares a puntuaciones compuestas
| Escala | Suma de puntuaciones escalares | Puntuación compuesta | |
|---|---|---|---|
| Comprensión verbal | 11 | ICV | 67 |
| Razonamiento perceptual | 17 | IRP | 77 |
| Memoria de trabajo | 11 | IMT | 76 |
| Velocidad de procesamiento | 5 | IVP | 59 |
| CI TOTAL | 44 | CIT | 69 |
En los días posteriores hubo resolución de las alucinaciones y se realizó control de paraclínicos (tabla 4).
El servicio de endocrinología la evaluó, y recomendó comenzar tratamiento con teriparatida subcutánea 20 μg una vez al día. La paciente presentó resolución del cuadro psicótico y mejoría de las alteraciones del calcio y magnesio, por lo que se le dio el alta con el siguiente manejo: fenitoína 4 ml/8 h, trazodona 50 mg, calcitriol 0,5 μg×2 y calcio+vitamina D 2×3, teriparatida subcutánea 20 mg/día por 3 meses y controles ambulatorios por endocrinología, psiquiatría, medicina interna y neurología.
Un mes después, asistió a un control llevando pruebas de laboratorio, que muestran normalización de las concentraciones séricas de calcio iónico y vitamina D; no había evidencia de síntomas psicóticos, cambios significativos en el funcionamiento cognitivo o alteraciones del estado de ánimo, aunque persistía con movimientos estereotipados de las extremidades superiores y alteración leve en pruebas cerebelosas. Continuaba con el mismo manejo pautado al egreso.
DiscusiónLa enfermedad de Fahr es una entidad de origen genético, caracterizada por calcificaciones bilaterales y simétricas en el parénquima cerebral, con mayor compromiso de los núcleos de la base, que cursa sin alteraciones bioquímicas, infecciosas, traumáticas, toxicas u otro trastorno sistémico7. Mientras que el SF se caracteriza por calcificaciones de los ganglios de la base secundarias a múltiples factores etiológicos; entre los más comunes, los trastornos endocrinos como el hipoparatiroidismo idiopático y secundario. En esta paciente las calcificaciones estaban asociadas a alteraciones del metabolismo fosfocálcico, sin aparente historia familiar, por lo que se lo considera un caso de SF.
Para hacer el diagnóstico de SF deben cumplirse los siguientes criterios: la calcificación debe tener una distribución característica que como mínimo incluya el globo pálido, con o sin calcificaciones cerebelosas, deben ser visibles en la TC, tener un tamaño suficiente para detectarlas en un examen macroscópico, presentar una clínica específica y un trastorno metabólico subyacente5.
El diagnóstico se realiza por TC sin contraste en la que se observan calcificaciones simétricas y bilaterales que afectan simultáneamente, en orden de frecuencia, a globo pálido, núcleo dentado del cerebelo, núcleo caudado, putamen, tálamo y sustancia blanca subcortical hemisférica8; en este informe de caso, las calcificaciones tenían un patrón simétrico y comprometían los núcleos caudado y lenticular y la corteza cerebelosa.
El diagnóstico de SF de esta paciente se realizó en la cuarta década, lo que es coherente con la literatura mundial, que revela que en esta entidad los síntomas se inician habitualmente entre la tercera y la cuarta década de la vida9.
La forma más común de presentación clínica son los trastornos del movimiento (el 55% de los casos): parkinsonismo (57%), distonía (8%), temblor (8%), atetosis (5%) y discinesia orofacial (3%)9; asimismo, el 40% de los pacientes presentan síntomas neuropsiquiátricos y cognitivos que se inician con trastornos psicóticos y del estado del ánimo10. También se ha descrito deterioro de la atención, cambios en la personalidad o el comportamiento, demencia o desorientación7. En el SF los rasgos paranoides y psicóticos se presentan a menudo entre los 20 y los 40 años8. Los síntomas psicóticos observados incluyen alucinaciones auditivas y visuales, distorsiones perceptivas complejas, delirios paranoides, delirios de referencia, estados de fuga y catatonia. Los casos de SF que se presentan con psicosis muestran dos patrones clínicos, a saber: uno de aparición temprana (media de edad, 30,7 años) con trastorno mínimo del movimiento y otro de aparición tardía (media, 49,4 años) asociada con demencia y trastornos del movimiento11. El cuadro clínico de esta paciente se asemeja más al último, ya que mostró una psicosis de aparición tardía con compromiso motor y de las funciones cognitivas, tal como se evidencia en la puntuación de la evaluación neuropsicológica. En un reporte de caso de SF, un hombre de 62 años que consultó por delirio paranoide y agitación psicomotora igualmente presentaba deterioro cognitivo leve de 20/30 puntos en el Minimental12. En este caso, al cuadro clínico se asocia discapacidad intelectual, fenómeno también se ha reportado en la literatura, aunque en pacientes más jóvenes y asociados a hiperparatiroidismo13. El curso es generalmente progresivo, ya que los depósitos de calcio suelen empezar en la tercera década de la vida y el deterioro neurológico, dos décadas después14. Sin embargo, de la historia de esta paciente no se obtuvieron datos que hicieran pensar que la alteración del metabolismo fosfocálcico precedieran a las manifestaciones neuropsiquiátricas.
Los trastornos endocrinos, particularmente las alteraciones de la glándula paratiroidea, están frecuentemente asociados al SF15. Estas anomalías endocrinas incluyen el hipoparatiroidismo, idiopático o secundario, el seudohipoparatiroidismo, el seudoseudohipoparatiroidismo y el hiperparatiroidismo7,16. En el presente caso clínico, la alteración observada es un hipoparatiroidismo idiopático con reducción del calcio, concentración sérica de paratohormona e hiperfosfatemia. En una revisión de 150 casos, se encontró que 35 (23%) tenían hipoparatiroidismo idiopático, mientras que 23 (15,3%) tenían antecedente de tiroidectomía u otra forma de hipoparatiroidismo secundario17. En otro estudio, se encontró que el SF se diagnosticó en 20 (21,5%) de 93 pacientes con hipoparatiroidismo idiopático y 26 (42,6%) de 61 pacientes con seudohipoparatiroidismo18.
El hipoparatiroidismo se manifiesta en las primeras seis décadas de la vida, y se puede reconocer clínicamente por convulsiones y otra serie de manifestaciones sistémicas10. En este caso, el síndrome convulsivo pudo estar relacionado con un hipoparatiroidismo crónico no diagnosticado, como en un informe de casos de un paciente con SF que sufría convulsiones y trastornos del estado de ánimo, en cuya autopsia se encontró una paratiroiditis autoinmunitaria como posible causa del hipoparatiroidismo de larga evolución19.
El tratamiento del SF se dirige a la causa identificable junto con un tratamiento sintomático20. El tratamiento actual del hipoparatiroidismo consiste en la administración de suplementos de calcio y vitamina D. Más recientemente, la administración subcutánea de hormona paratiroidea (PTH) intacta se ha mostrado segura y eficaz, tal como ocurrió en este caso21. Se ha señalado que la corrección del calcio sérico mejora el estado neurológico de los pacientes con SF, como fue evidente en esta paciente22.
El tratamiento también va dirigido a minimizar los síntomas y mejorar la calidad de vida; para este propósito, los antipsicóticos atípicos son los más utilizados para los síntomas psiquiátricos, por el riesgo de extrapiramidalismo23. Sin embargo, esta paciente mostró una adecuada respuesta al haloperidol sin evidencia de síntomas extrapiramidales.
Hay evidencia que asocia la presencia de anormalidades metabólicas con el uso de antiepilépticos. La paciente de este informe se ha medicado durante 15 años con fenitoína, fenobarbital y levetiracetam, por lo que es posible que estos medicamentos hayan empeorado el trastorno metabólico24, como el caso de un paciente con SF secundario a hipoparatiroidismo, que empeoró con el uso de carbamazepina durante 8 años25.
En el SF únicamente un diagnóstico precoz del hipoparatiroidismo evitaría el depósito de calcio en los ganglios basales y, por lo tanto, las alteraciones derivadas de dicha calcificación cerebral26. El deterioro neurológico progresivo acaba en incapacidad y muerte27. Sin embargo, se requieren más investigaciones para aclarar la fisiopatología y las implicaciones pronósticas de estrategias terapéuticas.
ConclusionesEl SF se debe sospechar en pacientes con alteraciones neuropsiquiátricas y convulsiones. Los psiquiatras deberían considerar el SF dentro del diagnóstico diferencial de la psicosis asociada con presentación atípica y anormalidades motoras. La bioquímica sanguínea habitual se debería realizar siempre para descartar causas metabólicas. Este caso enfatiza el papel crucial de los estudios de neuroimagen, la importancia de la evaluación del metabolismo fosfocálcico y de las concentraciones de hormona paratiroidea en pacientes con síntomas psicóticos atípicos. El estudio de las condiciones asociadas con el SF se ha de dirigir a corregir las causas tratables y prevenir el tratamiento innecesario de otras condiciones.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosAl Departamento de Radiología e Imágenes Diagnósticas y al Laboratorio Clínico del Hospital Universitario de Cartagena por permitirnos el acceso a información clínica de la paciente.