El síndrome neuroléptico maligno (SNM) es una rara y potencialmente fatal reacción adversa medicamentosa. Aún son pocos los estudios de esta entidad en la población infanto-juvenil.
ObjetivosDescribir las características clínicas, de laboratorio y terapéuticas de los pacientes niños y adolescentes con SNM. Analizar la agrupación de síntomas presentes en el SNM en la misma población.
Material y métodosSe realizó una búsqueda en MEDLINE/PubMed de todos los casos reportados de SNM desde enero del 2000 hasta noviembre del 2018 y se identificaron las variables demográficas, clínicas, laboratoriales y terapéuticas. Se realizó un análisis factorial de los síntomas.
ResultadosSe incluyó a 57 pacientes (42 varones y 15 mujeres), con edad promedio de 13,65±3,89 años. La aparición del SNM ocurrió a los 11,25±20,27 días (con antipsicóticos típicos) y a los 13,69±22,43 días (con antipsicóticos atípicos). Los síntomas más frecuentes fueron la rigidez muscular (84,2%), inestabilidad autonómica (84,2%) y fiebre (78,9). Los hallazgos de laboratorio más frecuentes fueron la elevación del CK y leucocitosis (42.1%). El tratamiento más usado fue la indicación de benzodiacepinas (28,1%). En el análisis factorial exploratorio de los síntomas encontramos 3factores: 1) «catatónico», con mutismo (0,912), negativismo (0,825) y flexibilidad cérea (0,522); 2) «extrapiramidal», con alteración de la marcha (0,860), movimientos anormales involuntarios (0,605), rigidez muscular (0,534) y sialorrea (0,430), y 3) «inestabilidad autonómica», con fiebre (0,798), alteración de la consciencia (0,795) e inestabilidad autonómica (0,387).
ConclusionesEl SNM en niños y adolescentes podría ser de 3tipos: catatónico, extrapiramidal e inestable autonómico.
Neuroleptic malignant syndrome (NMS) is a rare and potentially fatal drug adverse reaction. There are still few studies of this entity in the child-adolescent population.
ObjectivesDescribe the clinical, laboratory and therapeutic characteristics of children and adolescent patients with NMS. Analyse the grouping of symptoms present in NMS in the same population.
Material and methodsA MEDLINE/PubMed search of all reported cases of NMS from January 2000 to November 2018 was performed and demographic, clinical, laboratory and therapeutic variables were identified. A factorial analysis of the symptoms was performed.
Results57 patients (42 males and 15 females) were included, (mean age 13.65±3.89 years). The onset of NMS occurred at 11.25±20.27 days with typical antipsychotics and at 13.69±22.43 days with atypical antipsychotics. The most common symptoms were muscle stiffness (84.2%), autonomic instability (84.2%) and fever (78.9). The most common laboratory findings were CPK elevation and leucocytosis (42.1%). The most used treatment was benzodiazepines (28.1%). In the exploratory factorial analysis of the symptoms we found 3factors: 1) “Catatonic” with mutism (0.912), negativism (0.825) and waxy flexibility (0.522); 2) “Extrapyramidal” with altered gait (0.860), involuntary abnormal movements (0.605), muscle stiffness (0.534) and sialorrhoea (0.430); and 3) “Autonomic instability” with fever (0.798), impaired consciousness (0.795) and autonomic instability (0.387).
ConclusionsNMS in children and adolescents could be of 3types: catatonic, extrapyramidal and autonomic unstable.
Los síntomas asociados al síndrome neuroléptico maligno (SNM) fueron descritos por primera vez en 1956 por Ayd, y definido como tal por Delay y Deniker en 1968 al reportar una respuesta inusual al haloperidol1. En un inicio, el término neuroléptico se empleó para describir aquellos psicofármacos que controlaban los síntomas psicóticos y producían como efecto secundario síntomas extrapiramidales, en otras palabras, los antipsicóticos de primera generación2. De esta manera, se describió el SNM como un conjunto de signos y síntomas que se presentan como una reacción adversa, potencialmente severa, secundaria al empleo de antipsicóticos de primera generación. Sin embargo, en el tiempo se ha visto que se puede presentar también secundario al empleo de antipsicóticos atípicos, estabilizadores del humor y hasta medicación distinta de los psicofármacos.
Inicialmente, se describió una prevalencia alrededor del 0,2 al 3% en 19933, pero en los últimos años se ha observado una disminución de esta, hasta el 0,01 al 0,02%4, posiblemente debido a un mayor cuidado en la prescripción y la titulación de la medicación. Para su diagnóstico se suelen considerar 4síntomas principales: hipertermia, rigidez, alteración de la consciencia y alteración autonómica; a ellos se les suman diaforesis, tremor, incontinencia, leucocitosis y elevación de la creatincinasa (CK). A pesar de esto, hasta la fecha no existe un consenso para brindar criterios diagnósticos universales5.
Si bien esta reacción adversa puede presentarse en cualquier etapa de la vida, cualquier sexo y en personas con enfermedad tanto psiquiátrica como no psiquiátrica, se han identificado algunos factores de riesgo asociados a su aparición, tales como edad avanzada, sexo masculino, polifarmacia, deshidratación, malnutrición, administración rápida de antipsicóticos, daño cerebral estructural y trastornos afectivos1,5. Entre las principales complicaciones asociadas están el desarrollo de rabdomiólisis, fallo respiratoria, fallo renal y sepsis, teniendo una mortalidad del 5,6%. Por otra parte, entre los factores predictores de mortalidad se encuentran la edad avanzada, fallo respiratorio, renal y cardiovascular6. Se trata entonces de un síndrome ampliamente descrito y estudiado, con diversas complicaciones mortales. A pesar de esto, aún existen pocos estudios en la población infanto-juvenil. Aparentemente, se postula que el curso y el tratamiento en niños y adolescentes suele ser igual que en adultos; sin embargo, son necesarios más estudios al respecto1,2. Por este motivo, el presente trabajo tiene como objetivo describir las características clínicas, de laboratorio y el tratamiento de los pacientes niños y adolescentes con SNM, además analizaremos la agrupación de dichos síntomas.
MétodosSe siguieron los lineamientos de la guía PRISMA Statement7. Se realizó una búsqueda en el motor de búsqueda MEDLINE/PubMed de todos los casos reportados de SNM desde el 1 de enero del 2000 hasta el 3 de noviembre del 2018, introduciendo los términos: (children OR child OR paediatric OR pediatric OR school child OR adolescents OR adolescence OR teenage) AND (case OR report OR case report OR case reports) AND (neuroleptic malignant syndrome). Seleccionamos los artículos que cumplieron las siguientes características: artículos escritos en inglés o castellano y reportes de caso o series de casos de SNM en personas<18 años de edad.
La identificación y el cribado inicial de los artículos fueron realizados por el coautor (JHV). Se revisaron primero los títulos y los resúmenes de todos los artículos encontrados; luego, 2investigadores (DLA, JHV) revisaron el texto completo de los artículos potencialmente relevantes.
Después de una revisión bibliográfica se decidió buscar en cada caso las siguientes variables: 1) demográficas: edad; sexo; 2) clínicas: fiebre; rigidez muscular; flexibilidad cérea; ecofenómenos (ecopraxia, ecolalia); mutismo; negativismo; movimientos anormales involuntarios; alteración de la marcha; disartria; disfagia; sialorrea; alteración de la consciencia; inestabilidad autonómica; 3) exámenes de laboratorio: mioglobinuria; leucocitosis; trombocitosis; alteraciones hidroelectrolíticas; enzimas hepáticas alteradas; pico de CK; incremento de LDH; 4) historia del SNM: fármaco responsable del SNM; aparición de los síntomas (días); diagnóstico, y tratamiento del SNM. Los datos fueron extraídos por los 2investigadores (DLA, JHV) independientemente, para luego resolver las discrepancias mediante consenso.
El análisis estadístico fue realizado por un investigador (JHV). Se hallaron los porcentajes de cada variable, así como las edades promedio mediante el uso de técnicas de estadística descriptiva. Se buscaron diferencias en la clínica, los exámenes de laboratorio y el tratamiento del SNM entre los diferentes antipsicóticos responsables mediante la prueba de diferencia de 2proporciones y el análisis de varianza (ANOVA).
Se llevó a cabo un análisis factorial exploratorio con los síntomas como variables, utilizando el método de análisis de componentes principales, y luego se ajustó mediante rotación Varimax con normalización Kaiser. La viabilidad de realizar un análisis factorial de los síntomas se evaluó mediante el criterio de adecuación factorial de Keiser-Meyer-Olkin (KMO) y la prueba de esfericidad de Bartlett. El número de factores se determinó utilizando el criterio de autovalor>1. El nivel de significación de este estudio fue de 0,05. Los datos se analizaron con el programa estadístico SPSS versión 23 de IBM.
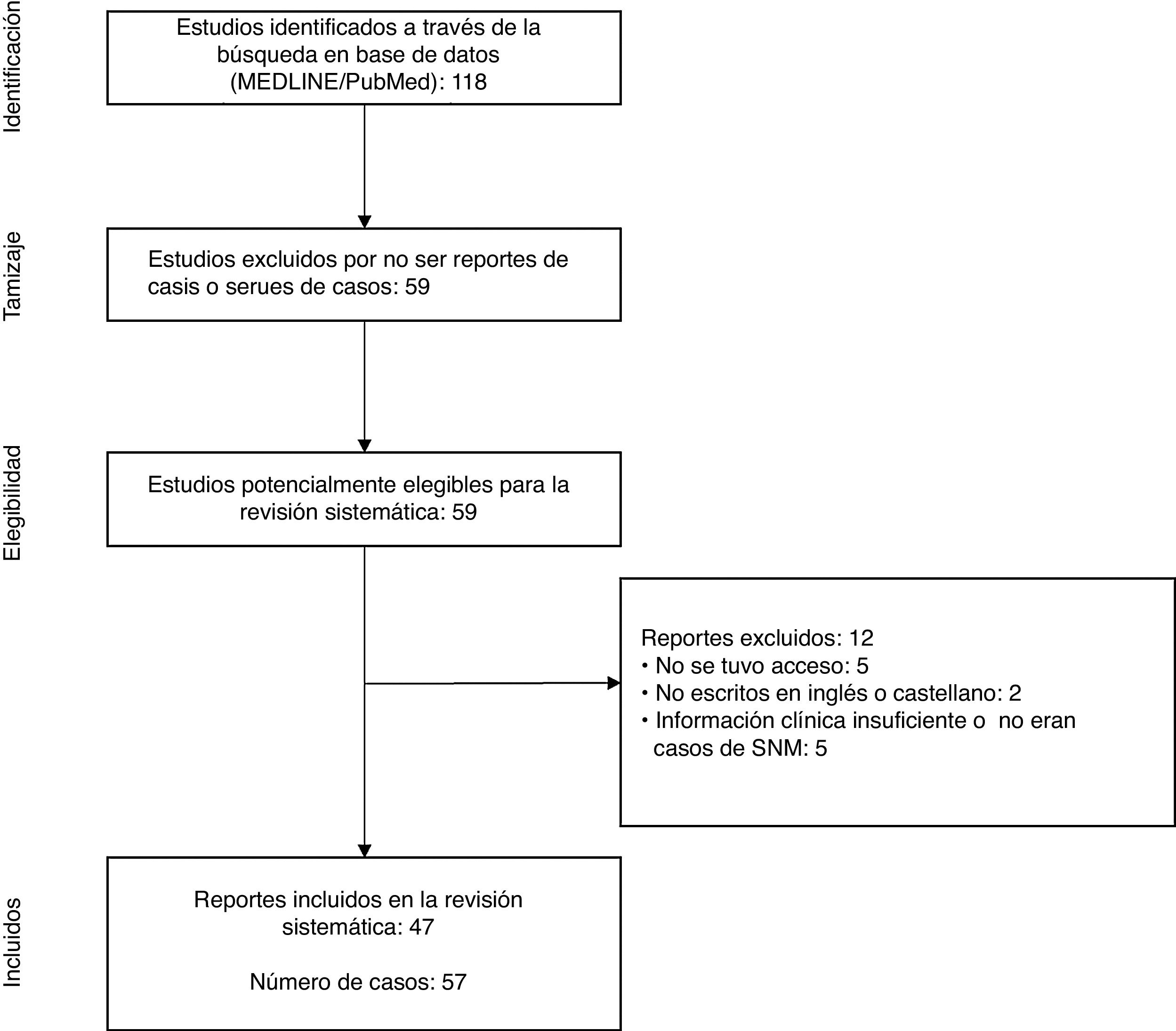
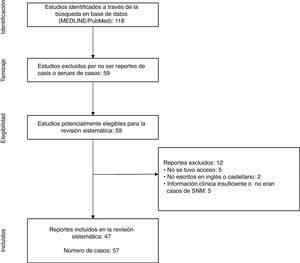
ResultadosLa búsqueda inicial nos dio un total de 118 artículos. Se descartaron 59 artículos que no era reportes o series de casos, quedando 59 artículos con reportes de casos de SNM en niños y adolescentes publicados desde el 1 de enero del 2000 hasta el 3 de noviembre del 20181,3,8–64.
A partir de la revisión de dichos reportes de caso, se excluyeron un total de 12 artículos debido a que no se tuvo acceso al reporte56,60–63, no estaban escritos en inglés o castellano57,64 y no tener suficientes datos clínicos o no ser casos de SNM53–55,58,59. Con acuerdo de los investigadores, 47 artículos resultaron incluidos en el presente estudio1,3,8–52 (fig. 1).
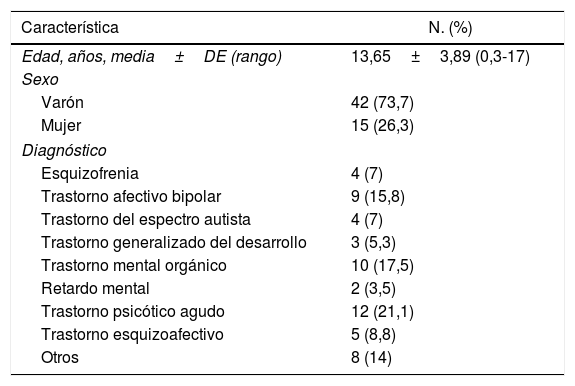
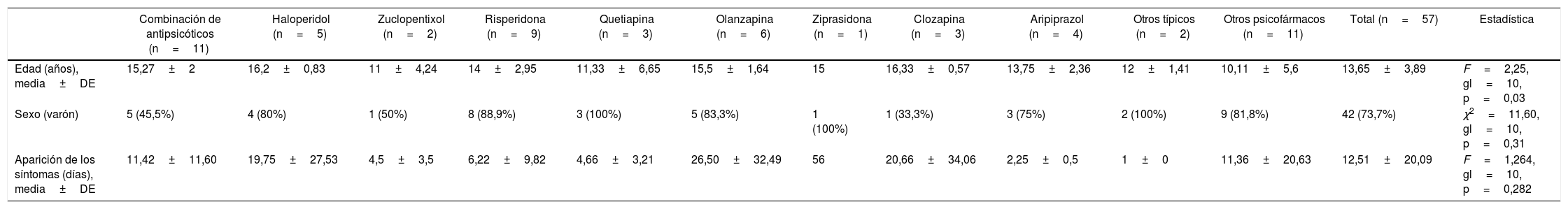
La muestra incluyo a 57 pacientes (42 varones y 15 mujeres), con una edad promedio de 13,65±3,89 años. El diagnóstico más frecuente fue el de trastorno psicótico agudo (21,1%) (tabla 1). La aparición del SNM ocurrió a los 11,25±20,27 días cuando se usó únicamente antipsicóticos típicos (n=8) y a los 13,69±22,43 días cuando se usó antipsicóticos atípicos (n=26) (tabla 2).
Edad, género y diagnóstico de 57 pacientes menores de 18 años con síndrome neuroléptico maligno reportados desde 2005 hasta 2018
| Característica | N. (%) |
|---|---|
| Edad, años, media±DE (rango) | 13,65±3,89 (0,3-17) |
| Sexo | |
| Varón | 42 (73,7) |
| Mujer | 15 (26,3) |
| Diagnóstico | |
| Esquizofrenia | 4 (7) |
| Trastorno afectivo bipolar | 9 (15,8) |
| Trastorno del espectro autista | 4 (7) |
| Trastorno generalizado del desarrollo | 3 (5,3) |
| Trastorno mental orgánico | 10 (17,5) |
| Retardo mental | 2 (3,5) |
| Trastorno psicótico agudo | 12 (21,1) |
| Trastorno esquizoafectivo | 5 (8,8) |
| Otros | 8 (14) |
DE: desviación estándar.
Casos de SNM producido por antipsicóticos y otros psicofármacos en 57 pacientes menores de 18 años
| Combinación de antipsicóticos (n=11) | Haloperidol (n=5) | Zuclopentixol (n=2) | Risperidona (n=9) | Quetiapina (n=3) | Olanzapina (n=6) | Ziprasidona (n=1) | Clozapina (n=3) | Aripiprazol (n=4) | Otros típicos (n=2) | Otros psicofármacos (n=11) | Total (n=57) | Estadística | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Edad (años), media±DE | 15,27±2 | 16,2±0,83 | 11±4,24 | 14±2,95 | 11,33±6,65 | 15,5±1,64 | 15 | 16,33±0,57 | 13,75±2,36 | 12±1,41 | 10,11±5,6 | 13,65±3,89 | F=2,25, gl=10, p=0,03 |
| Sexo (varón) | 5 (45,5%) | 4 (80%) | 1 (50%) | 8 (88,9%) | 3 (100%) | 5 (83,3%) | 1 (100%) | 1 (33,3%) | 3 (75%) | 2 (100%) | 9 (81,8%) | 42 (73,7%) | χ2=11,60, gl=10, p=0,31 |
| Aparición de los síntomas (días), media±DE | 11,42±11,60 | 19,75±27,53 | 4,5±3,5 | 6,22±9,82 | 4,66±3,21 | 26,50±32,49 | 56 | 20,66±34,06 | 2,25±0,5 | 1±0 | 11,36±20,63 | 12,51±20,09 | F=1,264, gl=10, p=0,282 |
DE: desviación estándar; gl: grados de libertad.
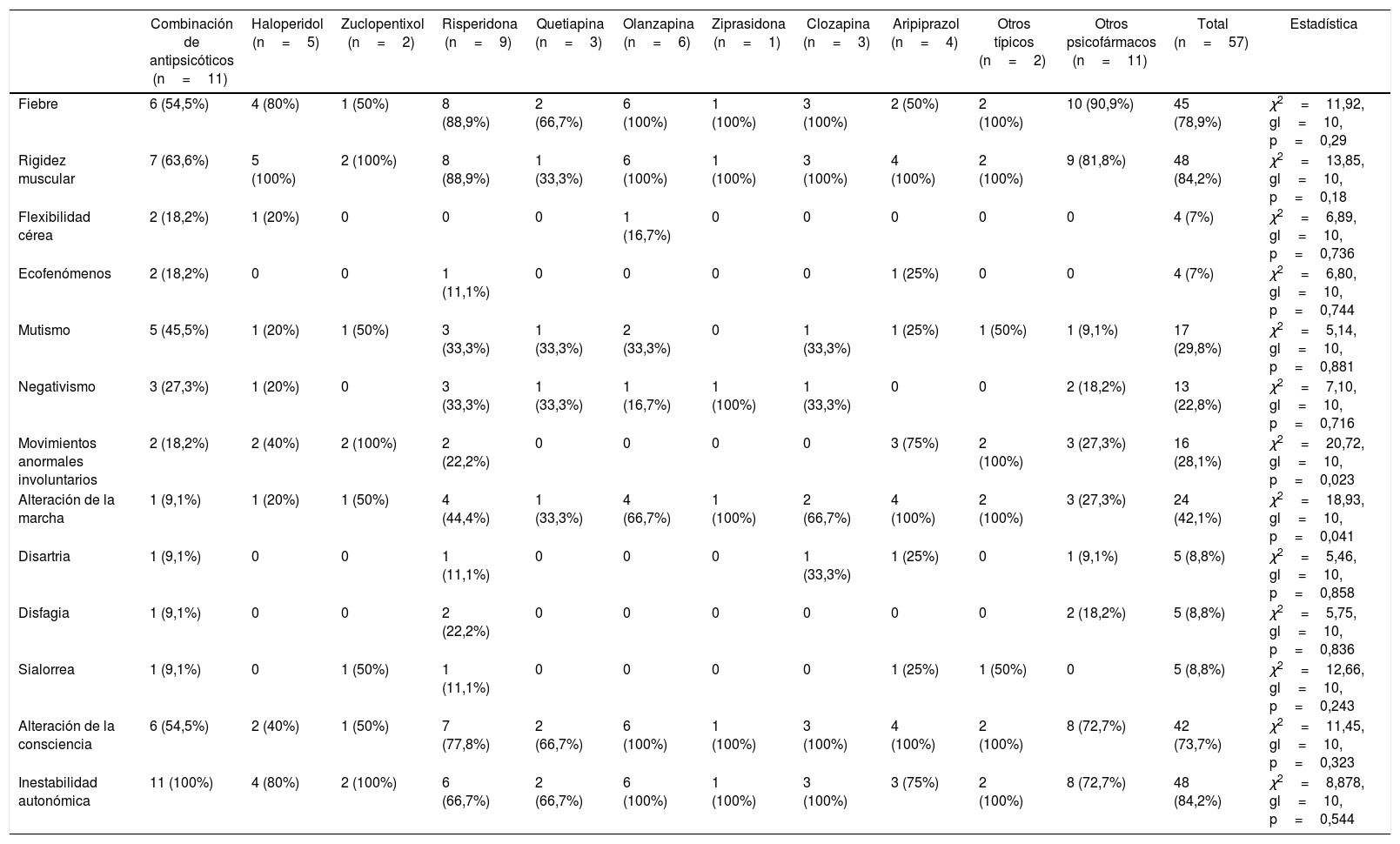
La tabla 3 expone la frecuencia de los síntomas clínicos por antipsicótico. Los síntomas más frecuentes fueron la rigidez muscular (84,2%), inestabilidad autonómica (84,2%) y fiebre (78,9%). La presentación clínica del SNM muestra diferencias respecto al antipsicótico utilizado, siendo los movimientos anormales involuntarios (p=0,023) y la alteración de la marcha (p=0,023) los que están relacionados con el antipsicótico administrado. La fiebre fue observada en todos los casos en los cuales se administró olanzapina, ziprasidona y clozapina; sin embargo, estas diferencias no fueron estadísticamente significativas (p=0,29). No encontramos casos fatales.
Frecuencia de síntomas de 57 casos de pacientes menores de 18 años con SNM por antipsicótico
| Combinación de antipsicóticos (n=11) | Haloperidol (n=5) | Zuclopentixol (n=2) | Risperidona (n=9) | Quetiapina (n=3) | Olanzapina (n=6) | Ziprasidona (n=1) | Clozapina (n=3) | Aripiprazol (n=4) | Otros típicos (n=2) | Otros psicofármacos (n=11) | Total (n=57) | Estadística | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Fiebre | 6 (54,5%) | 4 (80%) | 1 (50%) | 8 (88,9%) | 2 (66,7%) | 6 (100%) | 1 (100%) | 3 (100%) | 2 (50%) | 2 (100%) | 10 (90,9%) | 45 (78,9%) | χ2=11,92, gl=10, p=0,29 |
| Rigidez muscular | 7 (63,6%) | 5 (100%) | 2 (100%) | 8 (88,9%) | 1 (33,3%) | 6 (100%) | 1 (100%) | 3 (100%) | 4 (100%) | 2 (100%) | 9 (81,8%) | 48 (84,2%) | χ2=13,85, gl=10, p=0,18 |
| Flexibilidad cérea | 2 (18,2%) | 1 (20%) | 0 | 0 | 0 | 1 (16,7%) | 0 | 0 | 0 | 0 | 0 | 4 (7%) | χ2=6,89, gl=10, p=0,736 |
| Ecofenómenos | 2 (18,2%) | 0 | 0 | 1 (11,1%) | 0 | 0 | 0 | 0 | 1 (25%) | 0 | 0 | 4 (7%) | χ2=6,80, gl=10, p=0,744 |
| Mutismo | 5 (45,5%) | 1 (20%) | 1 (50%) | 3 (33,3%) | 1 (33,3%) | 2 (33,3%) | 0 | 1 (33,3%) | 1 (25%) | 1 (50%) | 1 (9,1%) | 17 (29,8%) | χ2=5,14, gl=10, p=0,881 |
| Negativismo | 3 (27,3%) | 1 (20%) | 0 | 3 (33,3%) | 1 (33,3%) | 1 (16,7%) | 1 (100%) | 1 (33,3%) | 0 | 0 | 2 (18,2%) | 13 (22,8%) | χ2=7,10, gl=10, p=0,716 |
| Movimientos anormales involuntarios | 2 (18,2%) | 2 (40%) | 2 (100%) | 2 (22,2%) | 0 | 0 | 0 | 0 | 3 (75%) | 2 (100%) | 3 (27,3%) | 16 (28,1%) | χ2=20,72, gl=10, p=0,023 |
| Alteración de la marcha | 1 (9,1%) | 1 (20%) | 1 (50%) | 4 (44,4%) | 1 (33,3%) | 4 (66,7%) | 1 (100%) | 2 (66,7%) | 4 (100%) | 2 (100%) | 3 (27,3%) | 24 (42,1%) | χ2=18,93, gl=10, p=0,041 |
| Disartria | 1 (9,1%) | 0 | 0 | 1 (11,1%) | 0 | 0 | 0 | 1 (33,3%) | 1 (25%) | 0 | 1 (9,1%) | 5 (8,8%) | χ2=5,46, gl=10, p=0,858 |
| Disfagia | 1 (9,1%) | 0 | 0 | 2 (22,2%) | 0 | 0 | 0 | 0 | 0 | 0 | 2 (18,2%) | 5 (8,8%) | χ2=5,75, gl=10, p=0,836 |
| Sialorrea | 1 (9,1%) | 0 | 1 (50%) | 1 (11,1%) | 0 | 0 | 0 | 0 | 1 (25%) | 1 (50%) | 0 | 5 (8,8%) | χ2=12,66, gl=10, p=0,243 |
| Alteración de la consciencia | 6 (54,5%) | 2 (40%) | 1 (50%) | 7 (77,8%) | 2 (66,7%) | 6 (100%) | 1 (100%) | 3 (100%) | 4 (100%) | 2 (100%) | 8 (72,7%) | 42 (73,7%) | χ2=11,45, gl=10, p=0,323 |
| Inestabilidad autonómica | 11 (100%) | 4 (80%) | 2 (100%) | 6 (66,7%) | 2 (66,7%) | 6 (100%) | 1 (100%) | 3 (100%) | 3 (75%) | 2 (100%) | 8 (72,7%) | 48 (84,2%) | χ2=8,878, gl=10, p=0,544 |
gl: grados de libertad.
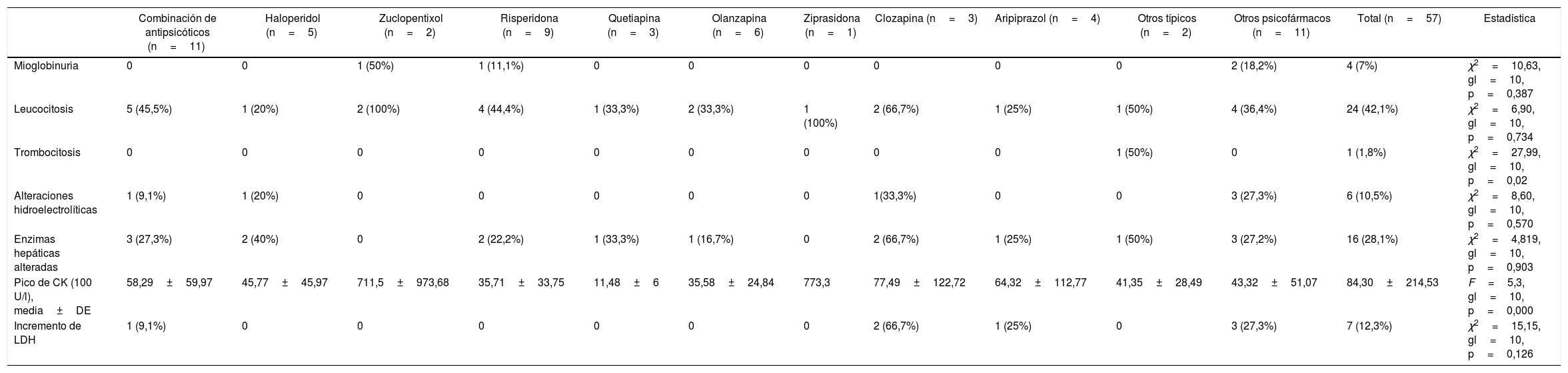
La tabla 4 presenta los principales hallazgos de laboratorio por antipsicótico. La media de CK (100 UI/l) fue de 84,30±214,53. En varones encontramos una media de CK de 96,64±248,72, mientras que en las mujeres fue de 52,20±69,22; sin embargo, estas diferencias no fueron significativas (p=0,314). El hallazgo de laboratorio más frecuente, luego de la elevación de la CK, fue la leucocitosis (42,1%).
Exámenes de laboratorio de 57 casos de pacientes menores de 18 años con SNM por antipsicótico
| Combinación de antipsicóticos (n=11) | Haloperidol (n=5) | Zuclopentixol (n=2) | Risperidona (n=9) | Quetiapina (n=3) | Olanzapina (n=6) | Ziprasidona (n=1) | Clozapina (n=3) | Aripiprazol (n=4) | Otros típicos (n=2) | Otros psicofármacos (n=11) | Total (n=57) | Estadística | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Mioglobinuria | 0 | 0 | 1 (50%) | 1 (11,1%) | 0 | 0 | 0 | 0 | 0 | 0 | 2 (18,2%) | 4 (7%) | χ2=10,63, gl=10, p=0,387 |
| Leucocitosis | 5 (45,5%) | 1 (20%) | 2 (100%) | 4 (44,4%) | 1 (33,3%) | 2 (33,3%) | 1 (100%) | 2 (66,7%) | 1 (25%) | 1 (50%) | 4 (36,4%) | 24 (42,1%) | χ2=6,90, gl=10, p=0,734 |
| Trombocitosis | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 1 (50%) | 0 | 1 (1,8%) | χ2=27,99, gl=10, p=0,02 |
| Alteraciones hidroelectrolíticas | 1 (9,1%) | 1 (20%) | 0 | 0 | 0 | 0 | 0 | 1(33,3%) | 0 | 0 | 3 (27,3%) | 6 (10,5%) | χ2=8,60, gl=10, p=0,570 |
| Enzimas hepáticas alteradas | 3 (27,3%) | 2 (40%) | 0 | 2 (22,2%) | 1 (33,3%) | 1 (16,7%) | 0 | 2 (66,7%) | 1 (25%) | 1 (50%) | 3 (27,2%) | 16 (28,1%) | χ2=4,819, gl=10, p=0,903 |
| Pico de CK (100 U/l), media±DE | 58,29±59,97 | 45,77±45,97 | 711,5±973,68 | 35,71±33,75 | 11,48±6 | 35,58±24,84 | 773,3 | 77,49±122,72 | 64,32±112,77 | 41,35±28,49 | 43,32±51,07 | 84,30±214,53 | F=5,3, gl=10, p=0,000 |
| Incremento de LDH | 1 (9,1%) | 0 | 0 | 0 | 0 | 0 | 0 | 2 (66,7%) | 1 (25%) | 0 | 3 (27,3%) | 7 (12,3%) | χ2=15,15, gl=10, p=0,126 |
CK: creatincinasa; DE: desviación estándar; LDH: lactato deshidrogenasa; gl: grados de libertad.
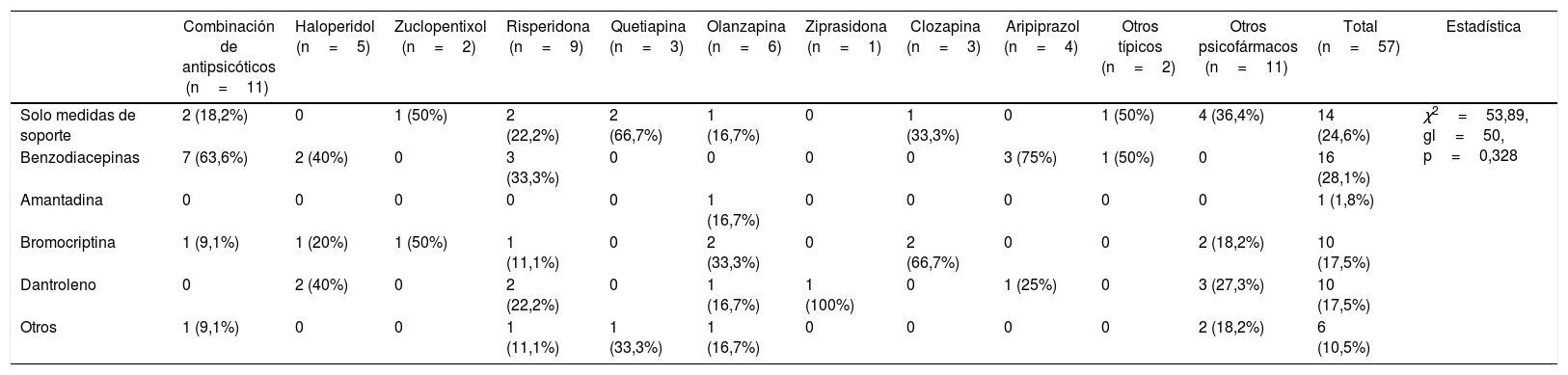
La tabla 5 reporta los diferentes tratamientos del SNM en la muestra estudiada, siendo el más frecuente la utilización de benzodiacepinas (28,1%) seguido de medidas de soporte (24,6%).
Manejo de 57 casos de pacientes menores de 18 años con SNM por antipsicótico
| Combinación de antipsicóticos (n=11) | Haloperidol (n=5) | Zuclopentixol (n=2) | Risperidona (n=9) | Quetiapina (n=3) | Olanzapina (n=6) | Ziprasidona (n=1) | Clozapina (n=3) | Aripiprazol (n=4) | Otros típicos (n=2) | Otros psicofármacos (n=11) | Total (n=57) | Estadística | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Solo medidas de soporte | 2 (18,2%) | 0 | 1 (50%) | 2 (22,2%) | 2 (66,7%) | 1 (16,7%) | 0 | 1 (33,3%) | 0 | 1 (50%) | 4 (36,4%) | 14 (24,6%) | χ2=53,89, gl=50, p=0,328 |
| Benzodiacepinas | 7 (63,6%) | 2 (40%) | 0 | 3 (33,3%) | 0 | 0 | 0 | 0 | 3 (75%) | 1 (50%) | 0 | 16 (28,1%) | |
| Amantadina | 0 | 0 | 0 | 0 | 0 | 1 (16,7%) | 0 | 0 | 0 | 0 | 0 | 1 (1,8%) | |
| Bromocriptina | 1 (9,1%) | 1 (20%) | 1 (50%) | 1 (11,1%) | 0 | 2 (33,3%) | 0 | 2 (66,7%) | 0 | 0 | 2 (18,2%) | 10 (17,5%) | |
| Dantroleno | 0 | 2 (40%) | 0 | 2 (22,2%) | 0 | 1 (16,7%) | 1 (100%) | 0 | 1 (25%) | 0 | 3 (27,3%) | 10 (17,5%) | |
| Otros | 1 (9,1%) | 0 | 0 | 1 (11,1%) | 1 (33,3%) | 1 (16,7%) | 0 | 0 | 0 | 0 | 2 (18,2%) | 6 (10,5%) |
gl: grados de libertad.
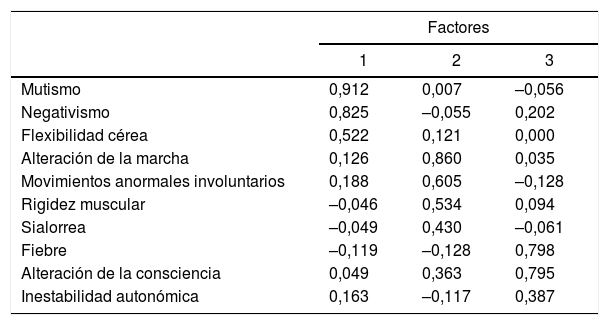
Las pruebas de viabilidad para realizar el análisis factorial fueron satisfactorios (prueba de esfericidad de Bartlett: χ2=114,92, p=0,004; medida KMO=0,555). Los síntomas se reducen al agruparlos en 3 factores: 1) «catatónico» (autovalor 1,884, con una varianza del 18,837%); 2) «síndrome extrapiramidal» (autovalor 1,755, con una varianza del 17,54%), y 3) «inestabilidad autonómica» (autovalor 1,493, con una varianza del 14,92%). En la tabla 6 encontramos la agrupación de los síntomas en los 3 factores.
Análisis factorial exploratorio de los síntomas de 57 casos de pacientes menores de 18 años con SNM
| Factores | |||
|---|---|---|---|
| 1 | 2 | 3 | |
| Mutismo | 0,912 | 0,007 | –0,056 |
| Negativismo | 0,825 | –0,055 | 0,202 |
| Flexibilidad cérea | 0,522 | 0,121 | 0,000 |
| Alteración de la marcha | 0,126 | 0,860 | 0,035 |
| Movimientos anormales involuntarios | 0,188 | 0,605 | –0,128 |
| Rigidez muscular | –0,046 | 0,534 | 0,094 |
| Sialorrea | –0,049 | 0,430 | –0,061 |
| Fiebre | –0,119 | –0,128 | 0,798 |
| Alteración de la consciencia | 0,049 | 0,363 | 0,795 |
| Inestabilidad autonómica | 0,163 | –0,117 | 0,387 |
Método de extracción: análisis de componentes principales. Solución rotada Varimax con normalización Kaiser.
Factor 1: catatónico; factor 2: extrapiramidal; factor 3: inestable autonómico.
El estado actual del conocimiento del SNM se basa en reportes y series de casos, pocos de los cuales fueron realizados en población infanto-juvenil. En este estudio se encontró que fueron reportados más casos en varones, similar resultado dado por Silva et al.2, quienes hallaron, en reportes de caso de niños y adolescentes, una mayor frecuencia de SNM en varones (63,63%). Probablemente, sea debido a que esta población se encuentra más frecuentemente expuesta a antipsicóticos, ya que muchas de las enfermedades en psiquiatría infanto-juvenil tienen predominio por el sexo masculino65.
La aparición de los síntomas se dio a los 11,25±20,27, días cuando se usó únicamente antipsicóticos típicos, y a los 13,69±22,43 días, cuando se usó antipsicóticos atípicos; no obstante, esta diferencia no es significativa. En la literatura se ha reportado que el tiempo de inicio de síntomas fue de 8,7±16,2 días en una muestra de pacientes infanto-juveniles que desarrollaron un SNM luego de la administración de antipsicóticos atípicos66. Estas diferencias podrían explicarse por los tamaños de muestra distintos. Estos resultados son similares a lo descrito en población adulta; de acuerdo con lo reportado por Caroff y Mann67, el 16% de los pacientes desarrollan los síntomas del SNM dentro de las primeras 24h, el 66% dentro de la primera semana y el 96% dentro del mes. Las implicancias clínicas de este resultado sugieren que debemos mantener una conducta expectante a la aparición de síntomas del SNM alrededor de 2semanas.
Los síntomas más frecuentemente reportados fueron: rigidez muscular, inestabilidad autonómica, fiebre y alteración de la consciencia. Estos resultados son similares a los reportados en otros estudios en población infanto-juvenil expuesta a antipsicóticos típicos y atípicos2, así como a atípicos solamente66. También se encontraron síntomas catatónicos, como el mutismo y el negativismo, entre otros, los cuales han sido descritos en la bibliografía desde la década de 1980; sin embargo, desde entonces ya se le daba más importancia a las manifestaciones sistémica sobre las catatónicas68. Según algunos autores, la catatonía maligna y el SNM son 2entidades distintas con características clínicas superpuestas, mientras que para otros son el mismo trastorno68. Se ha relacionado la aparición de síntomas catatónicos en población adulta con una mayor severidad y peor pronóstico. Esta asociación no queda del todo clara en la población infanto-juvenil69,70.
Los movimientos anormales involuntarios se encontraron más frecuentemente en los pacientes que recibieron antipsicóticos típicos, siendo estas diferencias estadísticamente significativas. Este era un hallazgo esperable, ya que el bloqueo dopaminérgico en la vía nigroestriada, causado por los antipsicóticos típicos, tiende a ocasionar dichas manifestaciones clínicas. Si bien el bloqueo dopaminérgico a nivel del hipotálamo explicaría la alteración autonómica, así como la termorregulación, encontramos que estos hallazgos no están relacionados con algún antipsicótico en especial5.
Se encontró que el principal tratamiento para los casos de SNM en nuestra muestra fue el uso de benzodiacepinas, seguido del uso exclusivo de medidas de soporte vital. Estos resultados son diferentes de lo reportado en otra revisión, en la cual se encontró que el uso de dantroleno fue mayor que el de benzodiacepinas (39% vs. 30%)66. Una posible explicación a esta diferencia podría ser que los casos de nuestro estudio son menos severos, no requiriendo el uso de dantroleno, el cual se reserva para casos de SNM graves. Esto se podría explicar debido a que en las últimas 2décadas se ha tenido un mayor cuidado a la hora de titular los antipsicóticos en niños y adolescentes4.
El uso de la ECT en la población infanto-juvenil es una práctica poco realizada71, por lo cual se explicaría el que sea la medida terapéutica menos empleada en nuestra muestra. La ECT puede ser considerada como un tratamiento de segunda línea, administrándose si las medidas de soporte y tratamiento farmacológico fallan durante los primeros 7días. Además, se utiliza en aquellos casos en los que el diagnóstico psiquiátrico subyacente es la depresión psicótica o la catatonía, lo cual difiere de los diagnósticos de los casos que fueron revisados en este estudio72.
En el análisis factorial de los síntomas, encontramos 3factores: factor 1 (catatonía), factor 2 (extrapiramidal) y factor 3 (inestabilidad autonómica). En el SNM catatónico encontramos a pacientes con predominio de síntomas catatónicos, lo cual explicaría en parte el solapamiento entre el SNM y la catatonía letal. En el SNM extrapiramidal el predominio ocurre en las usuales reacciones adversas extrapiramidales, mientras que en el SNM inestable autonómico hay una mayor agrupación de síntomas sistémicos. Estos hallazgos podrían tener implicancias terapéuticas, siendo el tratamiento en el SNM con predominio catatónico la ECT y benzodiacepinas, mientras que en el síndrome extrapiramidal la utilización de bromocriptina o dantroleno y en la inestabilidad autonómica medidas de soporte.
Este estudio debe ser entendido ante sus potenciales limitaciones. El principal está relacionado con la poca representatividad y el pequeño número de casos reportados, esto debido a que hemos analizado fuentes secundarias no controladas. Una revisión sistemática de reportes de caso no puede aportar asociaciones fuertes; sin embargo, podría reportar algunas hipótesis para estudios posteriores. Además, debemos recalcar que cualquier intento de aplicar el método científico de forma rigurosa al estudio del SNM debe afrontar los desafíos intrínsecos de esta entidad: es impredecible y de presentación poco frecuente, no tiene marcadores clínicos establecidos y, a menudo, se presenta como un trastorno emergente que amenaza la vida del paciente, por lo que es dificultoso obtener un consentimiento informado para participar en protocolos de investigación.
ConclusionesEl SNM en esta muestra fue más frecuente en varones. Los síntomas más frecuentemente reportados fueron rigidez muscular, inestabilidad autonómica y fiebre. De acuerdo con el análisis factorial de los síntomas, el SNM podría ser de 3tipos: catatónico, extrapiramidal e inestable autonómico.
FinanciaciónAutofinanciado.
Conflicto de interesesLos autores declaran no tener conflictos de interés.