Evaluar la asociación entre la calidad del sueño y la depresión perinatal en gestantes que cursan entre las semanas de gestación 12 y 36 en un centro materno-infantil de Lima.
MétodosEstudio transversal analítico en gestantes atendidas en un centro de atención primaria entre agosto y diciembre de 2019. Los datos se recogieron mediante una encuesta autoaplicada. Se empleó el Índice de calidad del sueño de Pittsburgh (PSQI) para la evaluación de la calidad de sueño. La depresión perinatal se evaluó con la Escala de Depresión Posnatal de Edimburgo (EPDS). Para el análisis multivariado, se utilizó la regresión de Poisson con varianzas robustas a fin de calcular las razones de prevalencia brutas y ajustadas y sus respectivos intervalos de confianza.
ResultadosSe incluyó a 200 participantes. La mediana de edad [intervalo intercuartílico] fue 26 [22-32] años y 111 gestaciones (55,5%) fueron no planificadas. El 52% tenía mala calidad del sueño, y el riesgo de depresión perinatal fue del 31,5%. La mala calidad del sueño se asoció con una frecuencia significativamente mayor de depresión perinatal (con mala calidad de sueño que merece atención médica, RPa=4,8; con mala calidad de sueño que merece atención y tratamiento médico, RPa=6,6).
ConclusionesExiste una posible asociación entre la mala calidad del sueño y la depresión perinatal en gestantes entre las semanas 12 y 36 de gestación. Se debe promover investigaciones operativas a fin de evaluar si intervenciones para mejorar la calidad del sueño podrían tener un impacto positivo en la reducción de la depresión perinatal.
The aim is to evaluate the association between sleep quality and perinatal depression in pregnant women between the 12th week of gestation and the 36th week of gestation in a maternity and child centre in Lima.
MethodsAnalytical cross-sectional study in pregnant women cared for in a primary care centre between August and December 2019. The data were collected through a self-administered survey. The Pittsburgh Sleep Quality Index (PSQI) was used to assess sleep quality. The evaluation of perinatal depression was performed with the Edinburgh Postnatal Depression Scale (EPDS). For the multivariate analysis, Poisson regression with robust variances was used to calculate the crude and adjusted prevalence ratios and their respective confidence intervals.
ResultsThe sample was composed of 200 participants. The median [IQR] age was 26 [22-32] years, and 111 (55.5%) pregnancies were unplanned. 52% presented a poor quality of sleep and the risk of perinatal depression was 31.5%. Poor quality of sleep was associated with a significantly higher frequency of perinatal depression (aPR=4.8 for those with poor quality of sleep warranting medical attention, and aPR=6.6 for those with poor quality of sleep warranting medical attention and treatment).
ConclusionsThere is a possible association between poor sleep quality and perinatal depression in pregnant women between weeks 12 and 36 of gestation. Operational research should be promoted to assess whether interventions to improve sleep quality could have a positive impact on reducing perinatal depression.
La depresión durante el embarazo y el posparto es un problema grave de salud pública1. Se define la depresión perinatal como el trastorno depresivo de inicio en el embarazo que puede persistir hasta las primeras 4 semanas posparto2.
La Organización Mundial de la Salud (OMS) reporta que la prevalencia mundial de depresión perinatal en países de ingresos medios y bajos está entre el 10 y el 41%, según la ubicación, el trimestre gestacional y el instrumento de cribado3. En Latinoamérica, Rodríguez-Baeza et al.4 encontraron una prevalencia de depresión perinatal del 16,66% en Yucatán, México. En Chile reportan una prevalencia cercana al 10%5. En Perú, Luna et al.6, en un estudio transversal realizado en el Instituto Nacional Materno Perinatal, encontraron que la prevalencia de depresión perinatal era del 40,1%. En Estados Unidos, no se detecta ni se diagnostica a un 50-70% de las mujeres con depresión perinatal, y casi el 85% no recibe tratamiento7. El Ministerio de Salud de Perú no ha publicado cifras oficiales nacionales o regionales sobre esta condición.
Existen factores asociados con el estilo de vida, como mala calidad de la dieta, mala calidad del sueño, inactividad física, insuficiencia de vitamina D, tabaquismo antes o durante el embarazo y la necesidad percibida de apoyo social, que pueden asociarse con la depresión perinatal8. El sueño en particular tiene un impacto importante en la salud de las personas. Trabajos anteriores han demostrado que existen problemas relacionados con el sueño en varias poblaciones. Sedov et al.9, en un metanálisis, informan que los médicos deben ser conscientes de que se espera alguna reducción en la calidad del sueño durante el embarazo.
Sorprendentemente, pocos estudios en Sudamérica se han centrado en identificar la calidad de sueño como un factor de riesgo de depresión perinatal a pesar de que: a) las mujeres de los países de ingresos bajos y medios tienen mayor prevalencia de depresión perinatal que las de los países de ingresos altos10; b) la mala calidad del sueño de las gestantes se asocia con ideación suicida11,12; c) 2 metanálisis y revisiones han demostrado que la mala calidad del sueño incrementa el riesgo de depresión perinatal13,14, y d) está reconocido que el insomnio es un factor de riesgo de depresión15.
En otras palabras, estudiar esta asociación en Perú contribuiría al desarrollo de un nuevo enfoque en la atención de las gestantes, aumentando la conciencia de los profesionales sanitarios sobre la calidad de sueño y el tratamiento preventivo o terapéutico con el objetivo de reducir la alta prevalencia de depresión perinatal. No hemos encontrado ningún estudio en Perú que examine la relación entre la calidad del sueño de las embarazadas y el riesgo de depresión perinatal.
El objetivo del estudio es evaluar la asociación entre la calidad del sueño y la depresión perinatal en gestantes que cursan entre las semanas 12 y 36 de gestación en un centro materno infantil de Lima. Los objetivos específicos incluyeron describir la calidad del sueño de las gestantes, explorar la prevalencia de depresión perinatal y evaluar las asociaciones bruta y ajustada por posibles variables confusoras entre la calidad del sueño y la depresión perinatal de las gestantes.
MétodosDiseño del estudio y contextoSe realizó un estudio transversal analítico en gestantes que acudieron durante los meses de agosto a diciembre del año 2019 al Centro Materno Infantil Virgen del Carmen, un centro de salud de atención primaria ubicado en el distrito de Chorrillos de Lima (Perú). Los datos se recogieron mediante una encuesta autoaplicada.
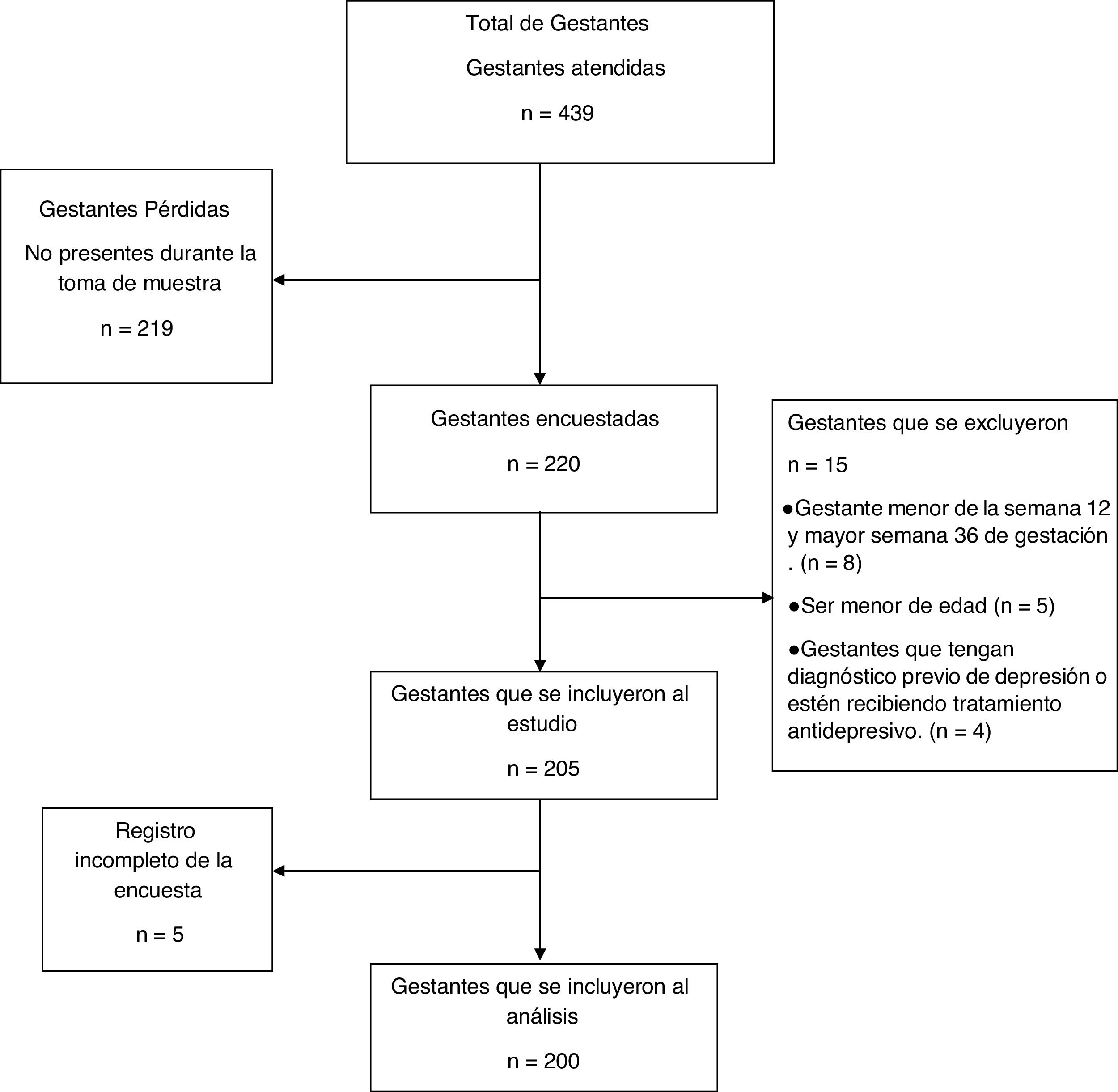
ParticipantesSe invitó a participar a todas las gestantes que acudieron al Centro Materno Infantil Virgen del Carmen de lunes a viernes en el horario de 8.00 a 13.00, entre el 1 de agosto y el 19 de diciembre de 2019. Los registros del Centro de Salud confirman que durante esas fechas acudieron 439 gestantes, y se encuestó a 220 de ellas (fig. 1).
Los criterios de inclusión fueron: gestantes entre las semanas 12 y 36 de gestación; participar voluntariamente en el estudio, firmar el consentimiento informado y ser mayor de edad. Los criterios de exclusión fueron: gestantes con diagnóstico previo de depresión o en tratamiento antidepresivo; iletrada o no hispanohablante o incapaz de responder a la encuesta y gestante con trastornos mentales (que esté tomando medicación o en tratamiento de la ansiedad u otro trastorno de salud mental).
Cálculo del tamaño muestralMediante el software Epidat 4.2, se calculó el tamaño muestral utilizando la fórmula para contraste de hipótesis para diferencia de proporciones independientes con un nivel de confianza del 95%, una potencia del 90% y una razón expuestos:no expuestos de 1. Se tomó como referencia el estudio de Zahra et al.16, el cual mostró una proporción de gestantes con depresión perinatal del 37,5% de aquellas con buena calidad de sueño frente al 71,7% de aquellas con mala calidad de sueño. El tamaño muestral obtenido fue 192. El tipo de muestreo fue no probabilístico.
Procedimiento del estudioLa encuesta recopiló información detallada sobre las características sociodemográficas maternas y la historia reproductiva. Las variables incluidas fueron edad, grado de instrucción (sin nivel, educación inicial, primaria, secundaria, superior no universitaria incompleta, superior no universitaria completa, superior universitaria incompleta, superior universitaria incompleta), estado civil (soltera, casada, viuda o divorciada), número de gestaciones, embarazo planificado (sí/no), madre soltera (sí/no) y edad gestacional al momento en la entrevista.
Para la evaluación de la calidad del sueño, se utilizó el Índice de calidad del sueño de Pittsburgh (PSQI). El PSQI es una encuesta autoaplicable de 19 ítems, diseñada para la evaluación subjetiva de la calidad del sueño y las alteraciones durante el último mes en diferentes poblaciones17. Una distinción entre dormir bien y dormir mal se basa en una puntuación general del PSQI > 5, que produce una sensibilidad del 89,6% y una especificidad del 86,5%17. El instrumento PSQI esta validado en Perú y en población gestante18. Asimismo, con la suma de la puntación total se puede clasificar en 4 categorías: 0-5, sin problemas de sueño; 5-7, merece atención médica; 8-14, merece atención y tratamiento, y ≥ 15 se trata de un problema de sueño grave19.
Se evaluó la depresión perinatal con la Escala de Depresión Posnatal de Edimburgo (EPDS). La EPDS es una escala de detección de 10 ítems ampliamente utilizada para la depresión antes y después del parto20. Los elementos de la EPDS pedirán a las participantes que califiquen cómo se sintieron durante los 7 días anteriores. La puntuación general va de 0 a 30; una puntuación ≥ 13 puntos indica sospecha de depresión perinatal21. El EPDS se encuentra validado para su uso en la población de gestantes peruanas22.
Análisis estadísticoLas variables categóricas se describen mediante frecuencias absolutas y relativas y las numéricas, con la mediana [intervalo intercuartílico]. El análisis de la asociación bivariada entre las variables sociodemográficas se obtuvo mediante las pruebas estadísticas de Kruskall-Wallis y Fisher. Para el análisis multivariado se utilizó la regresión de Poisson (bruta y ajustada) con varianzas robustas a fin de calcular las razones de prevalencia ajustadas (RPa) y sus respectivos intervalos de confianza del 95% (IC95%). Se utilizó el paquete estadístico STATA versión 15 (StataCorp LP, Estados Unidos). Se consideró estadísticamente significativo un valor de p < 0,05.
Aspectos éticosTodas las participantes del estudio firmaron un consentimiento informado. El protocolo fue aprobado por el Centro de Salud y el Comité de Ética de la Facultad de Ciencias de la Salud de la Universidad Peruana de Ciencias Aplicadas.
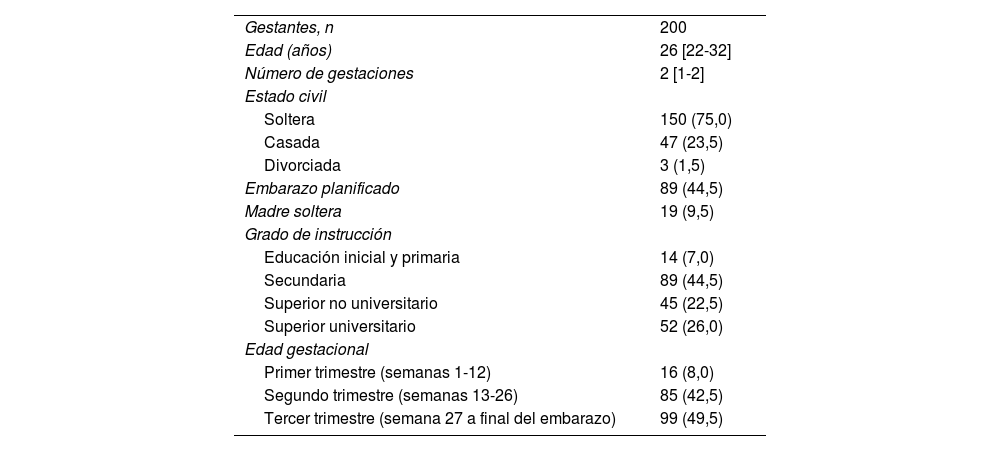
ResultadosSe encuestó a 220 gestantes. Se exluyó de la base de datos a 20 personas por criterios de exclusión o registro incompleto de la encuesta. La tabla 1 muestra las características sociodemográficas y los componentes de la PSQI de las 200 gestantes incluidas en el análisis. La mediana de la edad fue 26 [22-32] años y las gestaciones no planificadas, 111 (55,5%). La mayoría de las gestantes, 181 (90,5%) tenían pareja y 19 (9,5%) eran madres solteras. Del total de gestantes, 97 (48,5%) contaban con un grado de instrucción superior. La mayoría de las gestantes estaban en el tercer trimestre (49,5%).
A – Características sociodemográficas de las gestantes en el Centro Materno Infantil Virgen del Carmen de Lima, Perú, 2019
| Gestantes, n | 200 |
| Edad (años) | 26 [22-32] |
| Número de gestaciones | 2 [1-2] |
| Estado civil | |
| Soltera | 150 (75,0) |
| Casada | 47 (23,5) |
| Divorciada | 3 (1,5) |
| Embarazo planificado | 89 (44,5) |
| Madre soltera | 19 (9,5) |
| Grado de instrucción | |
| Educación inicial y primaria | 14 (7,0) |
| Secundaria | 89 (44,5) |
| Superior no universitario | 45 (22,5) |
| Superior universitario | 52 (26,0) |
| Edad gestacional | |
| Primer trimestre (semanas 1-12) | 16 (8,0) |
| Segundo trimestre (semanas 13-26) | 85 (42,5) |
| Tercer trimestre (semana 27 a final del embarazo) | 99 (49,5) |
Los valores expresan n (%) o mediana [intervalo intercuartílico].
La tabla 1B muestra los componentes de la calidad del sueño de las gestantes. El 82% mencionó una buena calidad subjetiva del sueño, pero en el score final de Pittsburg se aprecia que solo un 48% de las participantes se clasifican como con buena calidad de sueño. Con respecto a la latencia del sueño, solo el 25% tardaba menos de 15 min en conciliar el sueño. Además, el 60% de las gestantes reportaron dormir más de 7 h. La mayoría (73%) reportó una eficacia habitual del sueño > 85%. Asimismo, las participantes que tenían una moderada cantidad de perturbaciones del sueño eran el 36%. También en respuesta a la utilización de medicamentos para dormir, un 99,5% no había consumido ninguno en el último mes. Por otro lado, un 72% de las participantes declaró alguna disfunción diurna. Al categorizar las puntuaciones totales de la PSQI, se encontró que en general las gestantes tienden a tener una calidad de sueño que merece atención médica (27%) o atención y tratamiento médico (25%). Ninguna de las gestantes tenía una calidad del sueño con un problema grave (PSQI > 15).
Componentes de la escala de calidad de sueño de Pittsburg de las gestantes en el Centro Materno Infantil Virgen del Carmen de Lima, Perú, 2019
| Componentes de la escala de Pittsburg | n (%) |
|---|---|
| Sin problemas de sueño | 96 (48,0) |
| Con problemas de sueño | 104 (52,0) |
| Ítems de la escala de Pittsburg | |
| Calidad subjetiva del sueño | 17 (8,5) |
| Muy buena | 147 (73,5) |
| Bastante buena | 30 (15,0) |
| Bastante mala | 6 (3,0) |
| Muy mala | |
| Latencia del sueño | 50 (25,0) |
| < 15 min | 58 (29,0) |
| 16-30 min | 70 (35,0) |
| 31-60 min | 22 (11,0) |
| > 60 min | |
| Duración del sueño | 120 (60,0) |
| > 7 h | 65 (32,5) |
| 6-7 h | 8 (4,0) |
| 5-6 h | 7 (3,5) |
| < 5 h | |
| Eficiencia habitual del sueñoa | 146 (73,0) |
| > 85% | 27 (13,5) |
| 75-84% | 20 (10,0) |
| 65-74% | 7 (3,5) |
| < 65% | |
| Puntuación relacionada con perturbaciones del sueñob | 2 (1,0) |
| 0 | 126 (63,0) |
| 1-9 | 70 (35,0) |
| 10-18 | 2 (1,0) |
| 19-27 | |
| Toma de medicación para dormir | 199 (99,5) |
| Ninguna vez en el último mes | 1 (0,5) |
| Menos de 1 vez a la semana | |
| Puntuación relacionada con disfunción durante el díac | 56 (28,0) |
| 0 | 77 (38,5) |
| 1-2 | 49 (24,5) |
| 3-4 | 18 (9,0) |
| 5-6 | |
| Tipo de calidad de sueño (puntos) | 96 (48,0) |
| Sin problemas de sueño (0-5) | 54 (27,0) |
| Merece atención médica (5-7) | 50 (25,0) |
| Merece atención y tratamiento médico (8-14) | 0 |
| Se trata de un problema de sueño grave (> 15) |
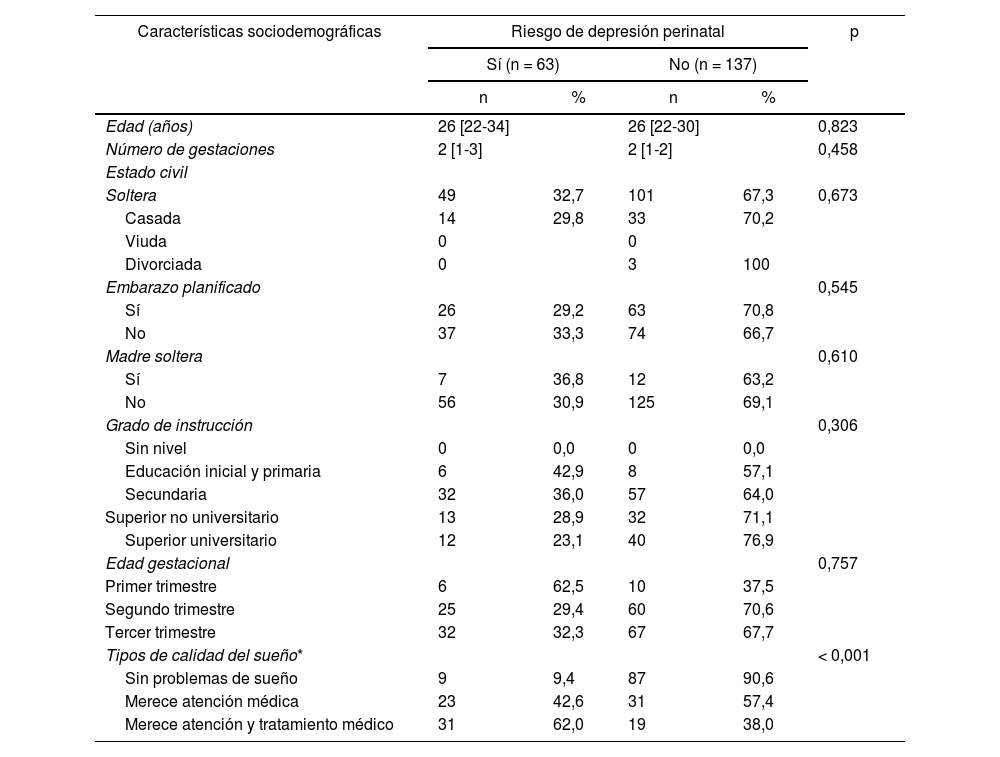
La tabla 2 presenta la cantidad de gestantes con riesgo de depresión perinatal: 63 (31,5%). El análisis bivariado encontró una asociación entre el riesgo de depresión perinatal y la calidad del sueño (p < 0,001). No se encontraron asociaciones en el análisis bivariado entre el riesgo de depresión perinatal y la edad, el número de gestaciones, el estado civil, el embarazo planificado, ser madre soltera, el grado de instrucción y la edad gestacional.
Riesgo de depresión perinatal según la escala de Edimburgo y su asociación con las características sociodemográficas y su asociación con el tipo de calidad de sueño de las gestantes en el Centro Materno Infantil Virgen del Carmen de Lima, Perú
| Características sociodemográficas | Riesgo de depresión perinatal | p | |||
|---|---|---|---|---|---|
| Sí (n = 63) | No (n = 137) | ||||
| n | % | n | % | ||
| Edad (años) | 26 [22-34] | 26 [22-30] | 0,823 | ||
| Número de gestaciones | 2 [1-3] | 2 [1-2] | 0,458 | ||
| Estado civil | |||||
| Soltera | 49 | 32,7 | 101 | 67,3 | 0,673 |
| Casada | 14 | 29,8 | 33 | 70,2 | |
| Viuda | 0 | 0 | |||
| Divorciada | 0 | 3 | 100 | ||
| Embarazo planificado | 0,545 | ||||
| Sí | 26 | 29,2 | 63 | 70,8 | |
| No | 37 | 33,3 | 74 | 66,7 | |
| Madre soltera | 0,610 | ||||
| Sí | 7 | 36,8 | 12 | 63,2 | |
| No | 56 | 30,9 | 125 | 69,1 | |
| Grado de instrucción | 0,306 | ||||
| Sin nivel | 0 | 0,0 | 0 | 0,0 | |
| Educación inicial y primaria | 6 | 42,9 | 8 | 57,1 | |
| Secundaria | 32 | 36,0 | 57 | 64,0 | |
| Superior no universitario | 13 | 28,9 | 32 | 71,1 | |
| Superior universitario | 12 | 23,1 | 40 | 76,9 | |
| Edad gestacional | 0,757 | ||||
| Primer trimestre | 6 | 62,5 | 10 | 37,5 | |
| Segundo trimestre | 25 | 29,4 | 60 | 70,6 | |
| Tercer trimestre | 32 | 32,3 | 67 | 67,7 | |
| Tipos de calidad del sueño* | < 0,001 | ||||
| Sin problemas de sueño | 9 | 9,4 | 87 | 90,6 | |
| Merece atención médica | 23 | 42,6 | 31 | 57,4 | |
| Merece atención y tratamiento médico | 31 | 62,0 | 19 | 38,0 | |
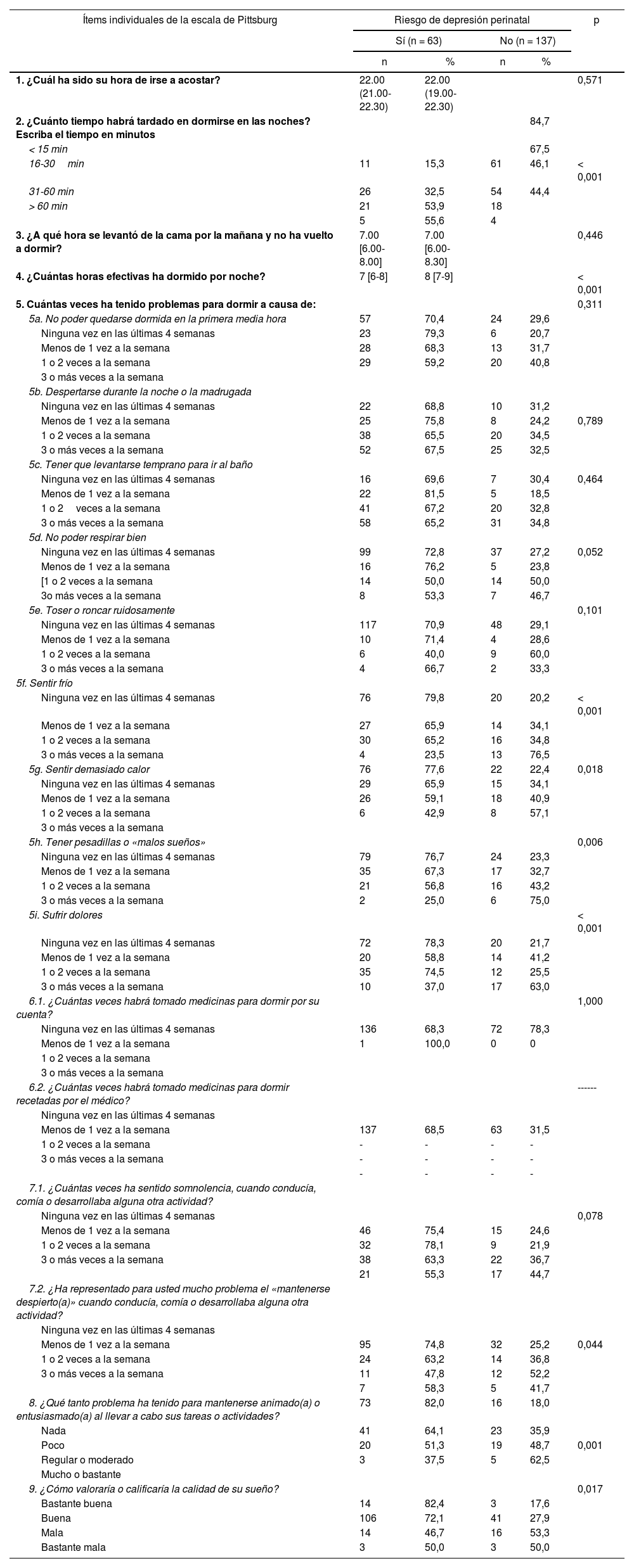
La asociación de los ítems individuales de la escala de Pittsburg con el riesgo de depresión perinatal se muestra en la tabla 3: el tiempo hasta dormirse en las noches (p < 0,001), las horas efectivas que se ha dormido por noche (p < 0,001), los problemas para dormir a causa de sentir frío (p < 0,001), los problemas para dormir a causa de sufrir dolores (p < 0,001) y los problemas para mantenerse animada o entusiasmada al llevar a cabo sus tareas o actividades (p = 0,001).
Asociación de los ítems individuales de la escala de Pittsburg con el riesgo de la depresión perinatal en el Centro Materno Infantil Virgen del Carmen de Lima, Perú, 2019
| Ítems individuales de la escala de Pittsburg | Riesgo de depresión perinatal | p | |||
|---|---|---|---|---|---|
| Sí (n = 63) | No (n = 137) | ||||
| n | % | n | % | ||
| 1. ¿Cuál ha sido su hora de irse a acostar? | 22.00 (21.00-22.30) | 22.00 (19.00-22.30) | 0,571 | ||
| 2. ¿Cuánto tiempo habrá tardado en dormirse en las noches? Escriba el tiempo en minutos | 84,7 | ||||
| < 15 min | 67,5 | ||||
| 16-30min | 11 | 15,3 | 61 | 46,1 | < 0,001 |
| 31-60 min | 26 | 32,5 | 54 | 44,4 | |
| > 60 min | 21 | 53,9 | 18 | ||
| 5 | 55,6 | 4 | |||
| 3. ¿A qué hora se levantó de la cama por la mañana y no ha vuelto a dormir? | 7.00 [6.00-8.00] | 7.00 [6.00-8.30] | 0,446 | ||
| 4. ¿Cuántas horas efectivas ha dormido por noche? | 7 [6-8] | 8 [7-9] | < 0,001 | ||
| 5. Cuántas veces ha tenido problemas para dormir a causa de: | 0,311 | ||||
| 5a. No poder quedarse dormida en la primera media hora | 57 | 70,4 | 24 | 29,6 | |
| Ninguna vez en las últimas 4 semanas | 23 | 79,3 | 6 | 20,7 | |
| Menos de 1 vez a la semana | 28 | 68,3 | 13 | 31,7 | |
| 1 o 2 veces a la semana | 29 | 59,2 | 20 | 40,8 | |
| 3 o más veces a la semana | |||||
| 5b. Despertarse durante la noche o la madrugada | |||||
| Ninguna vez en las últimas 4 semanas | 22 | 68,8 | 10 | 31,2 | |
| Menos de 1 vez a la semana | 25 | 75,8 | 8 | 24,2 | 0,789 |
| 1 o 2 veces a la semana | 38 | 65,5 | 20 | 34,5 | |
| 3 o más veces a la semana | 52 | 67,5 | 25 | 32,5 | |
| 5c. Tener que levantarse temprano para ir al baño | |||||
| Ninguna vez en las últimas 4 semanas | 16 | 69,6 | 7 | 30,4 | 0,464 |
| Menos de 1 vez a la semana | 22 | 81,5 | 5 | 18,5 | |
| 1 o 2veces a la semana | 41 | 67,2 | 20 | 32,8 | |
| 3 o más veces a la semana | 58 | 65,2 | 31 | 34,8 | |
| 5d. No poder respirar bien | |||||
| Ninguna vez en las últimas 4 semanas | 99 | 72,8 | 37 | 27,2 | 0,052 |
| Menos de 1 vez a la semana | 16 | 76,2 | 5 | 23,8 | |
| [1 o 2 veces a la semana | 14 | 50,0 | 14 | 50,0 | |
| 3o más veces a la semana | 8 | 53,3 | 7 | 46,7 | |
| 5e. Toser o roncar ruidosamente | 0,101 | ||||
| Ninguna vez en las últimas 4 semanas | 117 | 70,9 | 48 | 29,1 | |
| Menos de 1 vez a la semana | 10 | 71,4 | 4 | 28,6 | |
| 1 o 2 veces a la semana | 6 | 40,0 | 9 | 60,0 | |
| 3 o más veces a la semana | 4 | 66,7 | 2 | 33,3 | |
| 5f. Sentir frío | |||||
| Ninguna vez en las últimas 4 semanas | 76 | 79,8 | 20 | 20,2 | < 0,001 |
| Menos de 1 vez a la semana | 27 | 65,9 | 14 | 34,1 | |
| 1 o 2 veces a la semana | 30 | 65,2 | 16 | 34,8 | |
| 3 o más veces a la semana | 4 | 23,5 | 13 | 76,5 | |
| 5g. Sentir demasiado calor | 76 | 77,6 | 22 | 22,4 | 0,018 |
| Ninguna vez en las últimas 4 semanas | 29 | 65,9 | 15 | 34,1 | |
| Menos de 1 vez a la semana | 26 | 59,1 | 18 | 40,9 | |
| 1 o 2 veces a la semana | 6 | 42,9 | 8 | 57,1 | |
| 3 o más veces a la semana | |||||
| 5h. Tener pesadillas o «malos sueños» | 0,006 | ||||
| Ninguna vez en las últimas 4 semanas | 79 | 76,7 | 24 | 23,3 | |
| Menos de 1 vez a la semana | 35 | 67,3 | 17 | 32,7 | |
| 1 o 2 veces a la semana | 21 | 56,8 | 16 | 43,2 | |
| 3 o más veces a la semana | 2 | 25,0 | 6 | 75,0 | |
| 5i. Sufrir dolores | < 0,001 | ||||
| Ninguna vez en las últimas 4 semanas | 72 | 78,3 | 20 | 21,7 | |
| Menos de 1 vez a la semana | 20 | 58,8 | 14 | 41,2 | |
| 1 o 2 veces a la semana | 35 | 74,5 | 12 | 25,5 | |
| 3 o más veces a la semana | 10 | 37,0 | 17 | 63,0 | |
| 6.1. ¿Cuántas veces habrá tomado medicinas para dormir por su cuenta? | 1,000 | ||||
| Ninguna vez en las últimas 4 semanas | 136 | 68,3 | 72 | 78,3 | |
| Menos de 1 vez a la semana | 1 | 100,0 | 0 | 0 | |
| 1 o 2 veces a la semana | |||||
| 3 o más veces a la semana | |||||
| 6.2. ¿Cuántas veces habrá tomado medicinas para dormir recetadas por el médico? | ------ | ||||
| Ninguna vez en las últimas 4 semanas | |||||
| Menos de 1 vez a la semana | 137 | 68,5 | 63 | 31,5 | |
| 1 o 2 veces a la semana | - | - | - | - | |
| 3 o más veces a la semana | - | - | - | - | |
| - | - | - | - | ||
| 7.1. ¿Cuántas veces ha sentido somnolencia, cuando conducía, comía o desarrollaba alguna otra actividad? | |||||
| Ninguna vez en las últimas 4 semanas | 0,078 | ||||
| Menos de 1 vez a la semana | 46 | 75,4 | 15 | 24,6 | |
| 1 o 2 veces a la semana | 32 | 78,1 | 9 | 21,9 | |
| 3 o más veces a la semana | 38 | 63,3 | 22 | 36,7 | |
| 21 | 55,3 | 17 | 44,7 | ||
| 7.2. ¿Ha representado para usted mucho problema el «mantenerse despierto(a)» cuando conducía, comía o desarrollaba alguna otra actividad? | |||||
| Ninguna vez en las últimas 4 semanas | |||||
| Menos de 1 vez a la semana | 95 | 74,8 | 32 | 25,2 | 0,044 |
| 1 o 2 veces a la semana | 24 | 63,2 | 14 | 36,8 | |
| 3 o más veces a la semana | 11 | 47,8 | 12 | 52,2 | |
| 7 | 58,3 | 5 | 41,7 | ||
| 8. ¿Qué tanto problema ha tenido para mantenerse animado(a) o entusiasmado(a) al llevar a cabo sus tareas o actividades? | 73 | 82,0 | 16 | 18,0 | |
| Nada | 41 | 64,1 | 23 | 35,9 | |
| Poco | 20 | 51,3 | 19 | 48,7 | 0,001 |
| Regular o moderado | 3 | 37,5 | 5 | 62,5 | |
| Mucho o bastante | |||||
| 9. ¿Cómo valoraría o calificaría la calidad de su sueño? | 0,017 | ||||
| Bastante buena | 14 | 82,4 | 3 | 17,6 | |
| Buena | 106 | 72,1 | 41 | 27,9 | |
| Mala | 14 | 46,7 | 16 | 53,3 | |
| Bastante mala | 3 | 50,0 | 3 | 50,0 | |
Salvo otra indicación, los valores expresan mediana [intervalo intercuartílico].
La tabla 4 muestra el análisis multivariado. La probabilidad de depresión perinatal en gestantes con mala calidad de sueño que merecen atención médica es 4,8 (IC95%, 2,44-9,51) veces mayor que para aquellas sin problemas de sueño, y la probabilidad aumenta 6,6 (IC95%, 3,48-12,73) veces más si la gestante tiene una calidad del sueño que merece atención y tratamiento médico en comparación con las gestantes con una calidad del sueño sin necesidad de atención médica.
Asociación entre calidad del sueño y riesgo de depresión perinatal en el Centro Materno Infantil Virgen del Carmen de Lima, Perú, 2019. Resultados del análisis bruto y ajustado
| Factores de riesgo en la prevalencia de depresión perinatal | RP | IC95% | p | RPaa | IC95% | p |
| Tipos de calidad de sueñob | ||||||
| Sin problemas de sueño | 1 | 1 | ||||
| Merece atención médica | 4,5 | (2,28-9,18) | < 0,001 | 4,8 | (2,44-9,51) | < 0,001 |
| Merece atención y tratamiento médico | 6,5 | (3,41-12,73) | < 0,001 | 6,6 | (3,48-12,73) | < 0,001 |
RP: razón de prevalencia; RPa: razón de prevalencia ajustada.
En este estudio, de 104 gestantes con problemas de sueño, el 51,9% tenía riesgo de depresión perinatal, y de 96 sin problemas del sueño, solo el 9,4%. Las gestantes con una calidad de sueño que merece atención médica presentaron 4,8 (IC95%, 2,44-9,51) veces mayor frecuencia de depresión perinatal, y la probabilidad aumenta 6,6 (IC95%, 3,48-12,73) veces más si la gestante tiene una calidad del sueño que merece atención y tratamiento médico.
En nuestro conocimiento, este estudio es el primero en Perú que aborda la asociación entre la calidad del sueño y el riesgo de depresión perinatal en gestantes y muestra resultados positivos de asociación. Nuestros hallazgos, sin embargo, en general coinciden con la literatura existente que documenta esta asociación13,14. Yang et al.13 encontraron que los trastornos del sueño en gestantes incrementaron por 3,98 (IC95%, 2,74-5,77) el riesgo de depresión. González-Mesa et al.14 reportaron que la mala calidad del sueño aumentaba por 1,49 (IC95%, 1,19-1,79) el riesgo de depresión perinatal. Además, nuestro hallazgo de una asociación estadísticamente significativa de la mala calidad del sueño con la depresión perinatal se aproxima a las observaciones de MacLean et al., aunque ellos evaluaron los trastornos mentales comunes23. En su estudio de gestantes brasileñas de bajo nivel socioeconómico, los autores informaron que la presencia de trastornos del sueño durante el embarazo se asoció con un aumento de 1,4 veces (RR = 1,36; IC95%, 1,01-1,84) el riesgo de tener un trastorno mental común persistente (evaluado mediante cuestionario autoaplicado de 20 ítems [SRQ-20]).
La explicación de la asociación entre la mala calidad del sueño y el aumento de la probabilidad de depresión perinatal tiene diversos mecanismos. En primer lugar, las vías neurales del sueño están estrechamente conectadas y en parte se superponen a las vías neurales que regulan el afecto, la cognición y otras funciones cerebrales importantes24. En segundo lugar, la calidad deficiente del sueño y su corta duración se asocian con una peor regulación de las emociones25. Las dificultades en la regulación de las emociones son predictores estables de episodios depresivos26. Se ha observado una fuerte relación entre inflamación y depresión27. La mala calidad del sueño contribuye a un aumento de las citocinas inflamatorias e incrementa la inflamación celular, y estos efectos son más evidentes en las mujeres28.
Nuestro estudio muestra que las prevalencias de las gestantes con mala calidad de sueño (PSQI > 5) son altas (52%), con valores son similares a los de estudios previos en Perú29,30.
En cuanto al riesgo de depresión perinatal, nuestros hallazgos son acordes con los de otros estudios peruanos. Lam et al.31, en un estudio multicéntrico en 3 hospitales peruanos, encontraron una prevalencia de casos probables de depresión perinatal del 34,1%. Las prevalencias obtenidas en estudios peruanos son superiores a las de otros países como Brasil32 y Colombia33, donde son del 16 y el 22,36%. No obstante, estos resultados concuerdan con las prevalencias estimadas por la OMS3. Una posible explicación a la alta prevalencia podría ser que las mujeres peruanas, aparte de una posible mala calidad del sueño, estén expuestas a otros factores de riesgo de depresión perinatal establecidos por el Grupo de Trabajo sobre Servicios Preventivos de Estados Unidos34. Estos son: antecedentes personales o familiares de depresión, antecedentes de abuso físico o sexual, tener un embarazo no planeado o no deseado, eventos de la vida estresantes actuales, diabetes pregestacional o gestacional, complicaciones durante el embarazo, nivel socioeconómico bajo, falta de apoyo social o financiero y paternidad adolescente. Algunos de estos factores de riesgo se han publicado con concomitancia de varios de ellos en gestantes peruanas en el estudio de Mercado et al.35.
Según el Manual diagnóstico y estadístico de los trastornos mentales V (DSM-V), para el diagnóstico de depresión perinatal se deben cumplir 5 o más de los criterios establecidos en un tiempo > 2 semanas2. A partir de ello, se realizó un análisis complementario de los ítems individuales del PSQI, donde algunas preguntas mostraron una asociación con el riesgo de depresión perinatal. Es posible plantear la hipótesis de que algunas preguntas del PSQI guardan relación con los criterios establecidos por la DSM-V. «La disminución del interés o placer en todas o casi todas las actividades la mayor parte del día, casi todos los días»2 podría guardar relación con la pregunta respecto a tener problemas para mantenerse animada o entusiasmada al llevar a cabo sus tareas o actividades, la cual tuvo un valor estadístico significativo en la asociación con el riesgo de depresión perinatal (p = 0,001) Además, otro criterio es «insomnio o hipersomnia casi todos los días»2, que se podría asociar con las preguntas sobre el tiempo que tarda en dormirse en las noches (p < 0,001), las horas efectivas que se ha dormido por noche (p < 0,001), los problemas para dormir a causa de sentir frío (p < 0,001) y los problemas para dormir a causa de sufrir dolores (p < 0,001). Todas estas preguntas también tienen un valor estadístico significativo en la asociación con el riesgo de depresión perinatal. En general, estos resultados subrayan la importancia del cuidado de la calidad del sueño de toda gestante. Estos síntomas indican la necesidad de más estudios sobre la utilidad de algunas preguntas del PSQI para sospecha diagnóstica y descarte de un cuadro de depresión perinatal.
Todos los estudios previamente mencionados dejan en claro que la mala calidad del sueño es una etiología por abordar para evitar casos de depresión perinatal. Nuestros resultados indican que se debería considerar el cribado de calidad del sueño y depresión perinatal en las gestantes. Incluso se ha visto que la mala calidad del sueño puede ser un factor de riesgo independiente de ideación suicida entre las embarazadas11,12.
Una revisión de estudios sobre los trastornos del sueño se asoció con un mayor riesgo de preeclampsia (odds ratio ajustada [ORa] = 2,77; IC95%, 1,81-4,24), diabetes mellitus gestacional (ORa = 1,96; IC95%, 1,62-2,38), parto por cesárea (ORa = 1,99; IC95%, 1,70-2,33) y parto prematuro (ORa = 1,95; IC95%, 1,55-2,45)13. Los hijos de madres con depresión perinatal tienen alteraciones antropométricas y en el desarrollo cognitivo y motor, del lenguaje y emocional36. Por otro lado, la depresión prenatal es el factor de riesgo más importante de un estado de ánimo depresivo durante el posparto, y el 50% de las mujeres con depresión durante el embarazo estaban deprimidas después del parto37. Dos revisiones sistemáticas encontraron evidencia del impacto de la falta de sueño autoinformada durante el embarazo y el posparto en el desarrollo de la depresión posparto38,39. Zlotnick et al.40 comprobaron que, al intervenir en la madre con sesiones grupales antes del parto y con un refuerzo posparto, se evidenciaron solo 2 casos de depresión posparto de 46 gestantes frente a 8 de 40 gestantes que no recibieron la intervención. Rezaei et al.41 demostraron que la instrucción sobre los comportamientos de sueño saludable son eficaces en la calidad de vida de las embarazadas con trastornos del sueño.
Nuestro estudio es el primero en Perú en evaluar la asociación de la calidad del sueño con la depresión perinatal. Otros estudios que exploraron la misma asociación en otros países no usaron nuestra metodología para categorizar la calidad del sueño. Por último, nuestro estudio es fácil de repetir en otros contextos debido a que las escalas de PSQI y EPDS son métodos de cribado sencillos y validados en población gestante peruana que no requieren una capacitación compleja para aplicarlos. Sin embargo, nuestro trabajo presenta algunas limitaciones. El instrumento para evaluar la calidad del sueño es subjetivo. No fueron posibles métodos objetivos, como la actigrafía de muñeca. En segundo lugar, la naturaleza transversal del estudio limita la inferencia causal. En particular debe mencionarse la posibilidad de causalidad inversa, consideración relevante en estudios transversales donde la posible exposición podría en realidad ser consecuencia de la variable postulada como efecto42. Sin embargo, nuestro estudio, más que una asociación causal, busca llamar la atención sobre la relación entre calidad del sueño y depresión perinatal a efectos de que se tenga en cuenta en la evaluación de las gestantes. Por otro lado, los hallazgos se basan en una población local, y es posible que no sean generalizables a otros entornos sanitarios.
ConclusionesExiste una posible asociación entre la mala calidad del sueño y la depresión perinatal en gestantes entre las semanas 12 y 36 de gestación. La alta frecuencia de alteraciones en la calidad del sueño y depresión perinatal justifican su abordaje en salud pública. Se propone evaluar el impacto de cribar la calidad del sueño de las gestantes durante sus controles con el fin de ofrecer intervenciones preventivas o terapéuticas según sea necesario. Se debe promover investigaciones operativas a fin de evaluar si las intervenciones para mejorar la calidad del sueño tienen un impacto positivo en la reducción de la depresión perinatal.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.