La pandemia de COVID-19 genera impactos en múltiples niveles, uno de ellos es la forma de prestar servicios de atención en salud mental. Este estudio se planteó con el fin de identificar las posturas sobre el rol que debemos asumir como psiquiatras en el marco de la pandemia de COVID-19 en Colombia.
MétodosSe desarrolló un estudio mediante metodología tipo Delphi. Para la aplicación del instrumento, se incluyeron 3 tipos de participantes: psiquiatras directores de programas académicos de psiquiatría, psiquiatras directores de instituciones de salud mental y psiquiatras que ejercieran su labor clínica fuera del contexto académico.
ResultadosRecolectaron las respuestas en el transcurso de 1 mes (entre abril y mayo) 24 participantes: 14 psiquiatras clínicos (58,3%), 6 directores de residencia (25,1%) y 4 coordinadores de servicios de salud mental (16,6%). Se describen los resultados agrupados en torno al quehacer psiquiátrico, el impacto generado por la pandemia y el posible rol del especialista.
ConclusionesSe identificó consistencia en torno a la necesidad de brindar un abordaje diferencial acorde con las vulnerabilidades propias de cada grupo de personas expuestas a la pandemia, así como la implementación de estrategias de atención psiquiátrica a distancia.
The COVID-19 pandemic is having an impact on multiple levels, one being the way of providing mental health care services. A study was proposed in order to identify the standpoints regarding the role we must assume as psychiatrists in the setting of this pandemic in Colombia.
MethodsA study was developed employing a Delphi-type methodology. Three types of psychiatrist were included for the application of the instrument: directors of academic psychiatry programmes, directors of mental health institutions and private practitioners.
ResultsResponses were collected over the course of a month (between April and May) by 24 participants corresponding to 14 private practitioners (58.3%), 6 heads of academic programmes (25.1%) and 4 directors of mental health services (16.6%). The results, grouped around the psychiatric work, describe the impact generated by the pandemic and the possible role of the specialist.
ConclusionsConsistency was identified around the need to provide a differential approach according to the vulnerabilities of each group of people exposed to the pandemic; as well as the remote provision of health care through technology, often using videoconferencing.
El impacto directo de la COVID-19 en la salud física, las medidas de salud pública necesarias para su control (que involucran cuarentenas, cierres y distanciamiento social) y sus consecuencias económicas han traído consigo un efecto negativo en la salud emocional de los individuos y las poblaciones. La evidencia acumulada tras 1 año de pandemia ha mostrado que entre el 25 y el 40% de la población ha tenido problemas de sueño, estrés, ansiedad y depresión, especialmente los pacientes que han sufrido la enfermedad, los trabajadores de la salud y las personas con enfermedad mental1–3.
Las tensiones que la pandemia ha impuesto a los sistemas de atención de la salud han conllevado la puesta en marcha de estrategias para mitigar su efecto a mediano y largo plazo. Por ello ha sido necesario aunar esfuerzos en mantener la continuidad de la atención de los usuarios, contener los brotes infecciosos hospitalarios y facilitar el acceso de las personas más vulnerables, entre otras acciones intersectoriales3–5. En este sentido, existen múltiples frentes de acción en los cuales el especialista en psiquiatría y salud mental puede desenvolverse, como instruir sobre eventos adversos psicológicos y sus consecuencias, promover comportamientos saludables, reforzar la importancia de la salud mental en los sistemas de cuidado, facilitar la resolución de problemas, empoderar a pacientes, familias y proveedores en salud para disminuir miedos e incertidumbre y promover el autocuidado desde los prestadores de servicios en salud6,7.
Otro frente de acción está en el cuidado de las personas con antecedentes de enfermedad mental, que debe enfocarse en minimizar los riesgos de recaídas, prevenir ingresos a medios hospitalarios donde el distanciamiento social sea más difícil de alcanzar y estar al tanto de interacciones entre los psicofármacos y los medicamentos indicados para una eventual afección grave por COVID-195. Tampoco se debe descuidar la atención de las consecuencias psicosociales directas en los pacientes infectados por el virus, que va desde las alteraciones conductuales hasta los síndromes confusionales7.
Ante la necesidad de minimizar el contacto cara a cara tanto en salud mental como en investigación clínica, esta pandemia ha obligado a la atención sanitaria a un rápido vuelco al empleo de las plataformas virtuales. La inmediatez de dicho cambio ha enfrentado a facultativos, pacientes, instituciones y aseguradoras a incontables retos. No en vano, aunque la psiquiatría ha sido una de las áreas de la medicina con mayor experiencia en este campo, el paso de la atención presencial a la telemedicina no ha estado exento de obstáculos8–10.
En este contexto, el objetivo del presente estudio es identificar las posturas sobre el rol que debemos asumir como psiquiatras en el marco de la pandemia de COVID-19 en Colombia.
MétodosSe desarrolló una metodología tipo Delphi con un formulario prediseñado con preguntas en torno al quehacer psiquiátrico, el impacto generado por la pandemia y el posible rol del especialista ante tales retos. Para la aplicación del instrumento se incluyeron 3 tipos de participantes: psiquiatras directores de programas académicos de psiquiatría, psiquiatras directores de instituciones de salud mental y psiquiatras que ejercieran su labor clínica preferiblemente en ciudades donde no existieran programas de especialización en psiquiatría.
Se realizó una evaluación en 2 rondas. La primera consistió en una encuesta de 5 preguntas abiertas en torno a la perspectiva del especialista frente a las expectativas de la sociedad respecto a su papel, las expectativas como especialistas en nuestra capacidad de brindar ayuda, las dudas sobre la capacidad de llevar a cabo nuestra labor profesional, el impacto de la pandemia en la continuidad del tratamiento psiquiátrico y la calidad de la atención en salud mental, y las posibles modificaciones en la prestación de los servicios durante la pandemia. Ante lo disímil de las respuestas en esta primera ronda y con miras a obtener mayor consenso, se envió una segunda serie de preguntas cerradas a los psiquiatras que participaron en la primera ronda.
Los cuestionarios se diseñaron en la plataforma Google Forms y se divulgaron por correo electrónico a todos los potenciales participantes en el estudio. Tres de los autores categorizaron las respuestas de la primera ronda de preguntas para posteriormente definir las preguntas cerradas a partir de las cuales se evaluaría el consenso. Una vez recolectada la información, las respuestas fueron tabuladas y descargadas en archivos de Microsoft Excel para su posterior análisis.
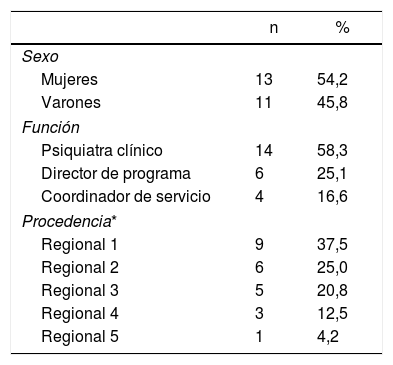
ResultadosSe envió la encuesta a los directores de los 16 programas de posgrado en Psiquiatría en Colombia y a 32 especialistas adicionales (entre administrativos y clínicos). En la tabla 1 se encuentran las características de los participantes incluidos. Entre abril y mayo de 2020, se recolectaron las respuestas de 24 participantes: 14 psiquiatras clínicos (58,3%), 6 directores de residencia (25,1%) y 4 coordinadores de servicios de salud mental (16,6%). Aunque se procuró una representatividad homogénea entre las regiones colombianas, el 37,5% de los participantes provenían de Bogotá; el 25%, de Antioquia y el eje cafetero; el 20,8%, de Cali y Neiva, y el 16,7% restante, de Bucaramanga, los llanos orientales y el Caribe. La relación mujeres:varones resultó 1:1.
Características de los participantes
| n | % | |
|---|---|---|
| Sexo | ||
| Mujeres | 13 | 54,2 |
| Varones | 11 | 45,8 |
| Función | ||
| Psiquiatra clínico | 14 | 58,3 |
| Director de programa | 6 | 25,1 |
| Coordinador de servicio | 4 | 16,6 |
| Procedencia* | ||
| Regional 1 | 9 | 37,5 |
| Regional 2 | 6 | 25,0 |
| Regional 3 | 5 | 20,8 |
| Regional 4 | 3 | 12,5 |
| Regional 5 | 1 | 4,2 |
Según la división territorial de la Asociación Colombiana de Psiquiatría. Regional 1: Bogotá y Cundinamarca; Regional 2: Antioquia, Caldas, Risaralda, Quindío y Chocó; Regional 3: Valle, Cauca, Nariño, Tolima y Huila; Regional 4: Boyacá, Santander del Norte, Santander, Meta, Arauca, Casanare, Vichada, Guaviare, Guainía, Vaupés, Amazonas, Putumayo y Caquetá; Regional 5: Atlántico, Bolívar, Magdalena, Sucre, Córdoba, Cesar, Guajira y San Andrés.
Con respecto a las expectativas de la sociedad frente al papel del médico especialista en psiquiatría, las alternativas en las que se obtuvo mayor acuerdo fueron: desarrollar programas de atención al trastorno mental para pacientes con diagnósticos previos ajustados a las condiciones de la pandemia (81%); brindar acompañamiento emocional para la población general frente a los estresores propios de la pandemia (71,5%); diseñar programas de atención en salud mental para poblaciones especiales como niños y adolescentes y trabajadores de la salud, entre otros (66,7%) y realizar estrategias de promoción y prevención de la salud mental para la población en medio de la pandemia (61,9%).
Frente a la pregunta «¿Qué podemos hacer para ayudar a la población general y a las personas con enfermedad mental establecida?», se encontró mayor consenso en: capacitarse en respuestas emocionales al desastre con enfoque diferencial por grado de vulnerabilidad (95,2%); brindar apoyo emocional y promover resiliencia con el apoyo de plataformas virtuales y estrategias de telemedicina (90%); cribar y evaluar la presencia de síntomas en la población para poder generar estrategias basadas en la evidencia (76,2%), y gestionar la movilización de recursos institucionales que permitan asegurar la atención clínica (47,6%).
En relación con las dudas o temores respecto a la capacidad de ejercer la práctica profesional, hubo acuerdo en el temor por la crisis económica y social que se avecina (71,4%) y el reto que implican la implementación y ejecución de la atención virtual en comparación con la atención presencial (47,7%). Es de anotar que poco más de la mitad de los encuestados no refirieron dudas ni temores con respecto a la capacidad de ejercer su práctica profesional (52,4%), que alrededor de la cuarta parte expresó temor por no disponer de elementos de protección adecuados y suficientes para la atención presencial de los pacientes (23,3%) y una minoría reportó sensación de impotencia y capacidad de afrontamiento insuficientes por parte de los psiquiatras (19%).
Con respecto a las consecuencias de la pandemia en la atención directa a los pacientes, se diversificaron las respuestas en 2 grupos. El primero relacionado con la continuidad del tratamiento (farmacológico y psicoterapéutico), con el consecuente incremento de recaídas y uso de servicios hospitalarios y eventual incremento en el riesgo de contagio, exhibiendo mayor acuerdo en las siguientes afirmaciones: posibilidad de pérdida de la continuidad del tratamiento (76,2%), limitación en el suministro de psicofármacos (66,7%) y abandono de los controles ambulatorios por temor al contagio (66,7%); es de anotar que un 33% de los encuestados no percibían ningún tipo de inquietudes con respecto a la continuidad del tratamiento. El segundo grupo se relacionaba con el impacto de los cambios por la situación sanitaria actual en la calidad de la atención en salud mental durante y después de la pandemia, con respuestas que incluían posturas pesimistas (la calidad del vínculo médico-paciente se verá afectada por la telemedicina, un 62%; la calidad se deteriorará por la alta demanda de servicios de salud mental y la falta de recursos para suplirla, un 42,8%) en contraste con otras posturas más favorables (la calidad no se afectará siempre y cuando se establezcan políticas para responder a las necesidades de los pacientes y sus familias, el 57,2%; la calidad se mantendrá a través de la telemedicina y se ampliará la cobertura de servicios de salud mental en regiones alejadas de la geografía nacional, el 47,6%).
En contraste con el 23,8% de los participantes que consideraron que la prestación de los servicios en psiquiatría no variará luego de la pandemia, con respecto a la última pregunta se encontró mayor acuerdo en que se incrementará el empleo de canales virtuales y se facilitará el acceso a más personas (71,5%), se incrementará la teleconsulta pero no habrá mayores cambios en la atención presencial (57,1%) y se incrementará el empleo de canales virtuales, se facilitará el acceso a la población y las personas velarán en mayor medida por sus derechos (52,3%).
Para una lectura más amena, las diferentes respuestas encontradas fueron graficadas junto con su proporción de acuerdo y se dejan a disposición como material adicional.
DiscusiónDurante esta época particular se ha identificado un incremento en los problemas de salud mental11,12, motivo suficiente para propender a una adecuada atención a la población general y la continuidad en la prestación de los servicios profesionales a quienes ya asisten a consultas de psiquiatría. En los hallazgos del presente estudio se identifica la relevancia percibida del papel del psiquiatra durante la pandemia, así como los temores relacionados con la continuidad en la atención y los retos que esta situación sanitaria impone a todos los actores del sistema de salud. En efecto, solo una pequeña proporción de los profesionales consideran que no se observarían modificaciones de gran impacto en el quehacer habitual de nuestra profesión, percepción que se ha corroborado con el aumento de la demanda de servicios de salud mental en el mundo, así como con la alteración de algunos dispositivos de prestación de servicios de salud mental13.
Una óptima respuesta en salud pública durante una pandemia implica disminuir la carga de los síntomas mentales asociados (trauma psíquico, desgaste profesional, trastornos mentales propiamente dichos) y evitar la interrupción del tratamiento de las condiciones crónicas con el objetivo de mejorar la capacidad de respuesta de los sistemas de salud y mitigar el impacto global de la enfermedad13. En consecuencia, se debe propender a una adaptación sostenible de la provisión de los servicios de salud mental, identificando de manera temprana las estrategias más efectivas para cada comunidad particular, realizando evaluaciones frecuentes de las expectativas tanto en la población general como en los profesionales en salud mental13. Por ello, la pandemia puede verse como una oportunidad para flexibilizar los sistemas de atención, promoviendo la creación de infraestructuras adecuadas para la atención temprana de personas vulnerables y disminuyendo las barreras de acceso mediante el empleo de nuevas tecnologías3,8,10.
Las respuestas recolectadas mostraron consistencia en torno a la necesidad de brindar un abordaje diferencial acorde a las vulnerabilidades propias de cada grupo de personas expuestas a la pandemia: trabajadores de la salud, pacientes con COVID-19 y sus familias y personas con enfermedad mental, consumo de sustancias psicoactivas o en riesgo de suicidio14. Esta propuesta concuerda con la noción cada vez más documentada de la COVID-19 como una sindemia, un fenómeno que va más allá de la enfermedad en sí misma y tiene en cuenta las interacciones entre los determinantes sociales, los diversos grados de exposición y las comorbilidades médicas basales tanto en la expresión sintomática, como en el tratamiento y el pronóstico de la enfermedad15. En otras palabras, la experiencia individual de esta pandemia global no es homogénea, sino que está atravesada por las vulnerabilidades individuales impuestas por cada contexto comunitario16, por lo que se hace un llamado a una atención diferencial a ancianos, niños, cuidadores, trabajadores de la salud, personas con trastornos mentales preexistentes y víctimas de violencia doméstica o conflicto armado.
Asimismo el impacto de las medidas para el control de la pandemia (como las cuarentenas) en las dinámicas sociales y la economía puede constituirse en una fuente de estrés de importancia clínica. Debido al alto grado de informalidad de la fuerza laboral, la inequidad, los frágiles sistemas de salud y las condiciones en que vive gran parte de la población, Latinoamérica es particularmente vulnerable al impacto económico de la pandemia, por lo que se requieren acciones estatales eficaces que combinen políticas económicas, sociales y sanitarias17. No en vano, ya se han reportado varios suicidios relacionados con la recesión económica, además del temor a la infección propiamente dicha18-20. En este sentido, los participantes destacaron que, además de promover una atención óptima de los problemas y trastornos mentales, es primordial el compromiso de todos los actores implicados en el sistema de salud para asegurar la continuidad en la prestación de los servicios y el suministro de psicofármacos.
El impacto de la pandemia de COVID-19 en la salud mental ha obligado a los servicios de salud de todo el mundo a realizar ajustes, incluyendo nuevas formas de interacción en la relación médico-paciente21. A pesar de un marco legal estructurado (actualizado ante las contingencias de la pandemia) y reportes previos de programas exitosos de telepsiquiatría en Colombia22,23, el uso de las nuevas tecnologías en el consultorio del psiquiatra estaba lejos de ser habitual. A falta de una buena conexión de internet para realizar videoconsultas, en algunos casos la opción viable ha sido la consulta telefónica, más accesible pero con limitaciones para la relación terapéutica24. De todos modos, el incremento de estrategias de atención psiquiátrica a distancia podría convertirse en un punto de partida para su implementación en áreas donde hasta ahora había sido marginal25, haciendo de un reto inicial26 una verdadera oportunidad para disminuir las barreras de atención en salud mental.
Fueron pocos los psiquiatras que reportaron sentimientos de incapacidad o impotencia. Es posible que dicho hallazgo esté en relación con el proceso mismo de formación de los especialistas, que está encaminado a tener en cuenta elementos básicos de gestión de la incertidumbre, orientado a la promoción y aceptación de situaciones retadoras, teniendo en cuenta la generación de esperanza, con una forma de tratamiento diferente y holística27. No obstante, cuando dichos fenómenos fallan es posible que aparezca el sentimiento de capacidad de afrontamiento insuficiente en el especialista, por lo que es fundamental asegurar una adecuada red entre colegas, estrategias de intervención y cuidado al «cuidador», así como estar atentos a la salud mental propia identificando el momento adecuado de pedir ayuda28.
Entre las limitaciones de nuestro estudio, la tasa de respuesta fue menor que la esperada y fue imposible realizar un estudio que incluyera la postura de todos los especialistas. Asimismo, este proyecto solo tuvo en cuenta opiniones de especialistas, dejando de lado intervenciones de otros actores en el acto médico como pacientes y familiares. No obstante, consideramos que este ejercicio puede funcionar como punto de partida para establecer objetivos claros que permitan responder a los retos psicosociales impuestos por esta pandemia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.