El trastorno conversivo es un reto para los clínicos por los vacíos conceptuales en lo que respecta a la patogenia y cómo confluyen otras entidades psiquiátricas y la falta de aproximaciones a las vivencias tanto de pacientes como de familiares con la enfermedad.
ObjetivoDescribir los modelos explicativos (ME) que utilizan los cuidadores de niños y adolescentes con trastorno conversivo que consultan al Hospital Pediátrico de La Misericordia.
MétodosSe realizó un estudio cualitativo con una muestra por conveniencia de 10 casos atendidos entre mayo de 2014 y abril de 2015. La herramienta usada fue una entrevista en profundidad con padres y/o cuidadores.
ResultadosLos cuidadores tienen diversas creencias en torno al origen de los síntomas, y consideran principalmente enfermedad, factores mágico místicos y factores psicosociales. Se explican los síntomas en cada caso de varias maneras, y no se encontró una relación directa entre estas creencias, el patrón de síntomas y los comportamientos de búsqueda de ayuda. La presentación sintomática es polimorfa y genera interferencia principalmente en la actividad escolar de los pacientes. La atención médica se percibe como pertinente y la atención psiquiátrica, como insuficiente. Entre los itinerarios terapéuticos, se describen consultas con diversos agentes, además de la atención médica, incluidas medicinas alternativas y enfoques mágico-religiosos.
ConclusionesLos ME en trastorno conversivo son variados, pero incluyen con frecuencia elementos mágico-religiosos y factores psicosociales. Las creencias subyacentes no se relacionan directamente con la búsqueda de ayuda u otras variables.
Conversion disorder is a challenge for clinicians due to the conceptual gaps as regards its pathogenesis, the way in which it converges with other psychiatric disorders, and the lack of approaches to the experiences of both patients and family members with the disease.
ObjectiveTo describe Explanatory Models (EM) offered to caregivers of paediatric patients with conversion disorder who attended the Hospital de la Misericordia.
MethodsA qualitative study was conducted with a convenience sample of 10 patients who attended the Hospital de La Misericordia, ¿Bogota? between May 2014 and April 2015. The tool used was an in-depth interview applied to parents and/or caregivers.
ResultsCaregivers have different beliefs about the origin of the symptoms, especially considering sickness, magical-mystical factors, and psychosocial factors. The symptoms are explained in each case in various ways and there is no direct relationship between these beliefs, the pattern of symptoms, and help-seeking behaviours. Symptomatic presentation is polymorphous and mainly interferes in the patient's school activities. The medical care is perceived as relevant, and psychiatric care as insufficient. Among the therapeutic routes, consultations with various agents are described, including medical care, alternative medicine, and magical-religious approaches.
ConclusionsEMs in conversion disorder are varied, but often include magical-religious elements and psychosocial factors. The underlying beliefs are not directly related to help-seeking behaviours or other variables.
Los trastornos por síntomas somáticos se caracterizan por signos o síntomas físicos que hacen pensar en alguna enfermedad «médica»; sin embargo, en la exploración no se encuentra ningún trastorno que los explique plenamente1. Cuando dichos síntomas indican una condición neurológica, se habla de trastornos conversivos2. Esta categoría diagnóstica es un gran reto en la práctica médica a pesar de que tiene un largo trasegar en la historia de la humanidad, por los vacíos conceptuales en aspectos como la patogenia o la psicopatología, las pocas respuestas concretas que ofrecen los médicos y el sufrimiento que conlleva para pacientes y familiares.
Este grupo de trastornos ha tenido diversas explicaciones a lo largo de la historia, acordes con las teorías con mayor consenso en el momento3, pero este esfuerzo ha dejado de lado la vivencia de la enfermedad para el sufriente y su entorno, lo cual distancia al personal clínico de su experiencia y lo limita a la hora de responder a sus problemas particulares4. La experiencia de la enfermedad, del sufrimiento, trasciende la mera vivencia individual de tal o cual síntoma para constituirse en una experiencia que sacude diversos aspectos de la vida del sujeto, más allá de su cuerpo y aun de su individualidad, y afecta a todo su entorno. En este sentido, el sufrimiento pasa a un plano interpersonal, relacional, fuertemente mediado por las representaciones culturales de la salud y la enfermedad. Nos situamos, dentro de las iniciativas surgidas para comprender este tema, en las ciencias sociales y específicamente en el concepto conocido como modelos explicativos (ME), desarrollado por Kleinman5, que hace referencia a: “… las nociones acerca de un episodio de enfermedad y su tratamiento, que es empleado por todos los involucrados en el proceso clínico”.
Tanto pacientes como familiares y/o cuidadores explican los problemas de salud de diferentes modos: esto incluye explicaciones en torno al origen de los síntomas, sus causas y la evolución; asimismo se relaciona estrechamente con los comportamientos de búsqueda de ayuda y las expectativas con los tratamientos. Dichos modelos se encuentran influidos por factores socioculturales tales como el país o la región de origen, el sistema de creencias religiosas y la experiencia vital, entre otros. Conocer esos modelos en la práctica psiquiátrica permite tener una mejor comprensión de la experiencia subjetiva de la enfermedad, las actitudes frente a la atención, las expectativas sobre esta y aspectos prácticos relacionados con los itinerarios terapéuticos. Asimismo aporta valiosa información para orientar programas psicoeducativos tanto para los familiares como para los pacientes y, finalmente, permite tener una mayor cercanía a los pacientes y con ello una mayor satisfacción en la atención, una mejor adherencia a los tratamientos6 y menores tasas de rehospitalizaciones, con lo cual, en última instancia, mejoraría el pronóstico clínico7.
El presente artículo describe los ME que informan los cuidadores de niños con trastorno conversivo atendidos por el Departamento de Psiquiatría de la Universidad Nacional de Colombia en un hospital pediátrico de la ciudad de Bogotá. Investigaciones de este tipo se han llevado a cabo en psiquiatría de adultos sobre trastornos como esquizofrenia8,9, enfermedad bipolar10–12 o depresión13,14, y en psiquiatría infantil, sobre trastorno por déficit de atención con hiperactividad (TDAH)15–17, depresión14,13, autismo18, trastorno obsesivo compulsivo19 y, de manera más general, grupos de trastornos no discriminados, buscando la relación con otras variables como raza y etnia20. También hay estudios en otras áreas de la medicina como oncología clínica21 y ortopedia22. Sin embargo, hasta donde se revisó la literatura, no se encuentran estudios de este tipo en población pediátrica con trastorno conversivo.
MétodosSe trata de un estudio cualitativo, orientado en diseño de teoría fundamentada y fenomenología, que utiliza como herramienta una entrevista semiestructurada aplicada a padres y/o cuidadores, la cual fue conducida en todos los casos por el investigador principal. No se incluyó a los pacientes porque, según la edad y la etapa del desarrollo cognitivo, las respuestas aportadas variarían no necesariamente en función de la individualidad, se dificultaría la evaluación de todos los tópicos en todos los casos (o no de la misma manera) y, por ende, habría dificultades para una comparación de todas las narrativas, con lo cual se afectaría la credibilidad, uno de los aspectos clave en el rigor metodológico de los estudios cualitativos. Por otra parte, se prefirió la entrevista a los padres, sobre otros cuidadores, dado que son ellos quienes usualmente están a cargo de la crianza, el cuidado y la custodia de los menores. El abordaje por medio de una entrevista semiestructurada permite realizar una investigación más abierta y flexible que con las entrevistas estructuradas, y se evitarían las dificultades logísticas propias de las entrevistas de grupos focales23.
Se tomaron 10 casos con diagnóstico de trastorno conversivo realizado por un psiquiatra infantil, mediante muestreo no aleatorio, intencional y no probabilístico de pacientes y sus respectivas familias en la consulta externa y/o en el servicio de hospitalización de la Fundación Hospital Pediátrico de La Misericordia. En todos los casos se contó también con valoración exhaustiva de neurología pediátrica y otras especialidades, esto último orientado por las particularidades de cada caso y como parte del estudio para descartar enfermedades somáticas.
Criterios de inclusión y exclusiónLos criterios de inclusión fueron ser padre y/o cuidador de niños y adolescentes de entre 6 y 17 años que tuvieran diagnóstico de trastorno conversivo hecho por un psiquiatra infantil, cumpliendo con los criterios del DSM-5. Los criterios de exclusión fueron ser padre y/o cuidador de niños y adolescentes afectados de seudocrisis diagnosticada por neuropediatra, rehusar la participación en el estudio o no aceptar la grabación de la entrevista en audio.
Procedimiento de recolección de datosPrevia revisión de la historia clínica para verificar diagnósticos, edades y elegibilidad para el estudio, así como para verificar los conceptos emitidos por psiquiatría infantil certificando el diagnóstico de trastorno conversivo y por neurología pediátrica descartando las seudocrisis, se procedió a explicar a los acudientes la naturaleza de la investigación, la metodología, los beneficios esperados y los riesgos y las medidas tomadas para minimizarlos; finalmente se resolvieron todas las dudas que tuvieran. De estar de acuerdo, se procedió a la firma del consentimiento informado, para lo cual se dejó un tiempo prudencial que permitiera la lectura de la totalidad del documento, del cual se les suministró copia; luego se continuó con la toma de datos de identificación (número de historia clínica), que se consignaron en una tabla maestra, a la cual solo tuvo acceso el investigador principal, encargado de llevar a cabo las entrevistas; asimismo se tomaron algunos datos demográficos que se consignaron en el instrumento de recolección de información. Para cada caso se asignó un número serial de 1 a 10, según el orden en que se realizaron las entrevistas, que quedó consignado en los consentimientos, la tabla maestra, el instrumento de recolección de información y al inicio de cada grabación de audio. La entrevista se llevó a cabo con los cuidadores a cargo del paciente, teniendo como escenario los consultorios del servicio de consulta externa del Hospital de la Misericordia o las habitaciones de los diferentes servicios de hospitalización, con una duración aproximada de 60 minutos. Dicha entrevista fue grabada en formato digital para su posterior transcripción y análisis.
Los temas abordados en las entrevistas fueron:
- 1.
Las creencias en cuanto a la etiología del trastorno y su relación con los comportamientos de búsqueda de ayuda, así como la información suministrada por el personal médico a cargo.
- 2.
La aparición cronológica de los síntomas, así como su descripción fenomenológica.
- 3.
El impacto de los síntomas tanto en el paciente como en la vida familiar.
- 4.
Los tratamientos buscados, la opinión sobre ellos y la opinión específica sobre los tratamientos médicos y psiquiátricos.
- 5.
Las conductas tomadas por el grupo familiar ante una situación hipotética de enfermedad de alguno de sus miembros.
En las entrevistas se procuró que no se identificara con nombres a los pacientes y que no se particularizaran aspectos emocionalmente sensibles que fueran irrelevantes para la presente investigación.
Análisis de la informaciónSe tuvieron en cuenta algunas variables (edad, sexo, procedencia, estrato socioeconómico y convivientes), para las cuales se realizó un análisis descriptivo junto con sus respectivas medidas de dispersión en variables continuas y sus respectivos porcentajes para variables categóricas. Los análisis se realizaron con el programa estadístico R, versión 3.2.0 para Mac, por medio de la interfaz gráfica R commander.
Para el análisis cualitativo, se realizaron las transcripciones de las entrevistas por parte de una antropóloga con experiencia en métodos cualitativos de investigación. A efectos de la protección de la confidencialidad, se omiten palabras que permiten la identificación del paciente y/o sus familiares y se identificó a cada caso con la etiqueta «Trastorno conversivo n», siendo n el número serial asignado.
Inicialmente se realizó un análisis temático inductivo, proceso para el cual se contó con la colaboración de un psiquiatra ajeno a la investigación, en formación como psiquiatra de niños y adolescentes, además del investigador principal. Las transcripciones fueron leídas por ambos, con el propósito de comprender completamente el contenido y esbozar un plan de análisis que incluyera los tópicos tratados. A continuación, estas 2 personas precodificaron independientemente las transcripciones, y luego discutieron entre ellos estas precodificaciones, para llegar a un esquema de codificación definitivo. Con dicho esquema, se procedió a realizar una nueva lectura de las transcripciones con el fin de identificar cada una de las posibles explicaciones dadas al origen de los síntomas, así como los recorridos terapéuticos, las consecuencias percibidas tanto por los familiares como por el paciente, contextualizado en el desarrollo cronológico de los síntomas, así como las percepciones en relación con la atención médico-psiquiátrica, haciendo uso de las categorías acordadas. Finalmente se procedió a identificar tópicos emergentes. No se propusieron de antemano categorizaciones en aras de evitar sesgos en la realización de entrevistas y/o en el análisis como tal, a pesar de que en ocasiones se requirió proponer ciertos tópicos en las entrevistas para lograr información más amplia.
Para facilitar la gestión del material de trabajo, la manipulación de los códigos dentro de las transcripciones y para evaluar aspectos como las frecuencias de citación y la relación entre las diferentes categorías, se hizo uso del software de análisis de datos cualitativos Atlas.ti versión 1.0.24 (94) para Mac.
Posteriormente se llevó a cabo un análisis de las narrativas, cuya base fue la codificación previamente realizada. Las narrativas llevan implícitamente codificaciones sobre diversas representaciones culturales; para efectos del presente estudio y basados solamente en la evidencia etnográfica, se abordaron las representaciones en torno al concepto de salud y enfermedad y las causas percibidas de los síntomas, lo cual se describió, se analizó y se usó como punto de correlación con los comportamientos de búsqueda de ayuda, las percepciones sobre la atención médica y psiquiátrica y el impacto en la vida diaria, esto desde la perspectiva vivencial de los cuidadores.
Aspectos éticosSe tuvieron en cuenta las «Normas Científicas, Técnicas y Administrativas para la Investigación en Salud», establecidas en la Resolución N.o 8430 de 1993 del Ministerio de salud24. Para la elaboración del consentimiento informado, se tuvieron en cuenta los parámetros del Artículo 15 de la misma Resolución. El estudio fue aprobado por el comité de ética de la Universidad El Bosque, centro educativo donde uno de los investigadores se encontraba completando sus estudios de especialización en psiquiatría infantil y del adolescente.
ResultadosInformación general de la muestraSe realizaron 10 entrevistas, 9 mamás y 1 papá. Nueve familias procedían de Bogotá y 1 paciente venía del casco urbano del municipio de Simijaca (Cundinamarca). El estrato socioeconómico 2 fue el predominante (n = 7), solo 1 familia vivía en el estrato 1, otra en el 3 y otra desconocía dicha categorización. La edad de los pacientes estaba entre los 9 y los 17 años, con una mediana de 13,5 años.
La distribución por sexo fue equivalente: 5 mujeres y 5 varones. El estudio incluye una distribución por sexos igualada, lo cual debe entenderse por el uso de una muestra escogida por conveniencia y no de manera aleatoria, aunque ello sin detrimento de la representatividad. En cuanto a los convivientes, 6 vivían con ambos padres y 4, solamente con la madre; 9 vivían con sus hermanos; solo en 1 caso, aparte del grupo familiar primario, el paciente vivía con otros familiares diferentes y en 1 caso, con personas que no eran familiares.
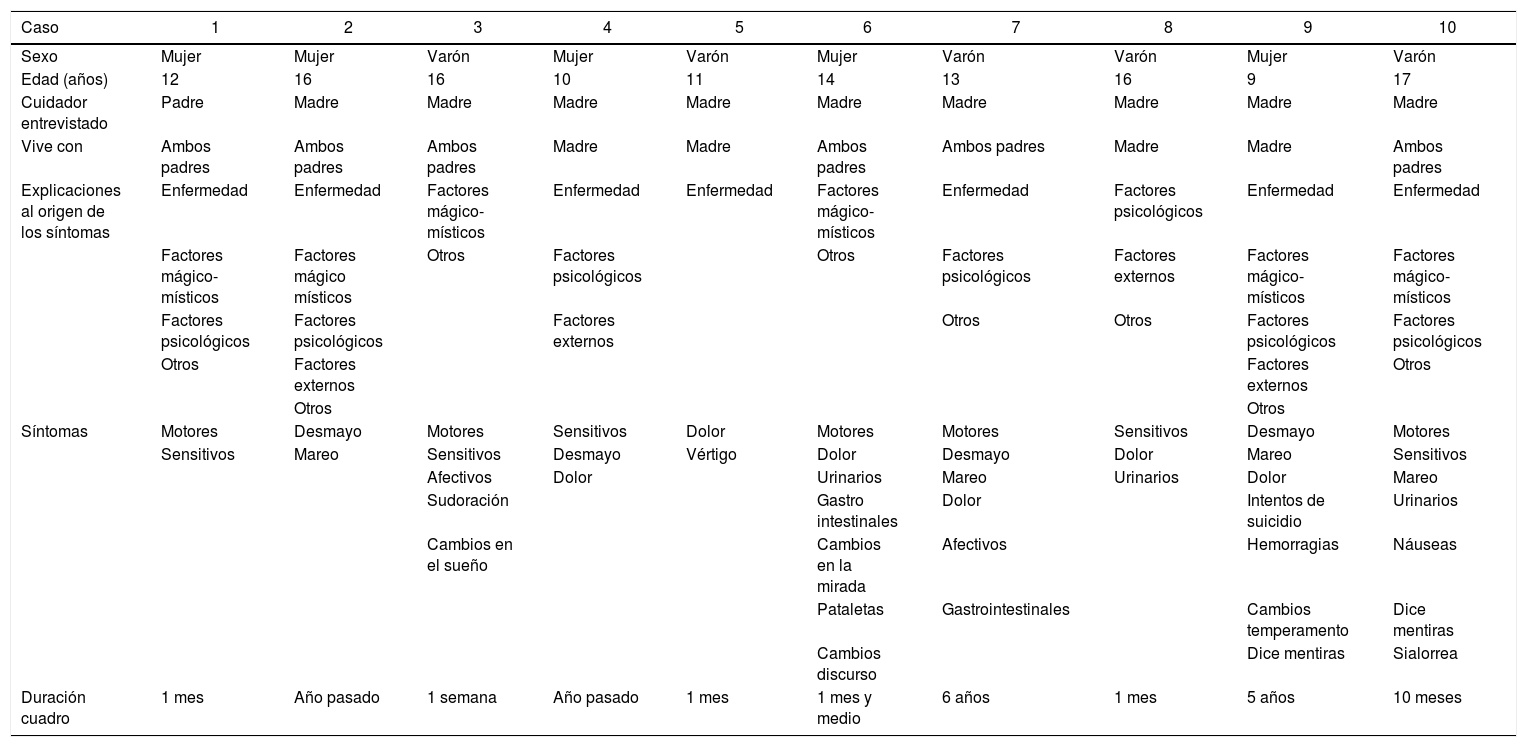
Creencias en torno al origen de los síntomasLos cuidadores tienen diversas creencias en torno a las causas de los síntomas. En la tabla 1 se presenta un resumen de las explicaciones comunicadas en cada una de las entrevistas y se relacionan con los datos demográficos, los síntomas referidos y la duración del cuadro.
Explicaciones al origen de la enfermedad
| Caso | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 |
|---|---|---|---|---|---|---|---|---|---|---|
| Sexo | Mujer | Mujer | Varón | Mujer | Varón | Mujer | Varón | Varón | Mujer | Varón |
| Edad (años) | 12 | 16 | 16 | 10 | 11 | 14 | 13 | 16 | 9 | 17 |
| Cuidador entrevistado | Padre | Madre | Madre | Madre | Madre | Madre | Madre | Madre | Madre | Madre |
| Vive con | Ambos padres | Ambos padres | Ambos padres | Madre | Madre | Ambos padres | Ambos padres | Madre | Madre | Ambos padres |
| Explicaciones al origen de los síntomas | Enfermedad | Enfermedad | Factores mágico-místicos | Enfermedad | Enfermedad | Factores mágico-místicos | Enfermedad | Factores psicológicos | Enfermedad | Enfermedad |
| Factores mágico-místicos | Factores mágico místicos | Otros | Factores psicológicos | Otros | Factores psicológicos | Factores externos | Factores mágico-místicos | Factores mágico-místicos | ||
| Factores psicológicos | Factores psicológicos | Factores externos | Otros | Otros | Factores psicológicos | Factores psicológicos | ||||
| Otros | Factores externos | Factores externos | Otros | |||||||
| Otros | Otros | |||||||||
| Síntomas | Motores | Desmayo | Motores | Sensitivos | Dolor | Motores | Motores | Sensitivos | Desmayo | Motores |
| Sensitivos | Mareo | Sensitivos | Desmayo | Vértigo | Dolor | Desmayo | Dolor | Mareo | Sensitivos | |
| Afectivos | Dolor | Urinarios | Mareo | Urinarios | Dolor | Mareo | ||||
| Sudoración | Gastro intestinales | Dolor | Intentos de suicidio | Urinarios | ||||||
| Cambios en el sueño | Cambios en la mirada | Afectivos | Hemorragias | Náuseas | ||||||
| Pataletas | Gastrointestinales | Cambios temperamento | Dice mentiras | |||||||
| Cambios discurso | Dice mentiras | Sialorrea | ||||||||
| Duración cuadro | 1 mes | Año pasado | 1 semana | Año pasado | 1 mes | 1 mes y medio | 6 años | 1 mes | 5 años | 10 meses |
De los 10 casos, en 7 los acudientes explican el cuadro por diversos factores que denominamos de manera genérica como «psicológicos» (entre los que se cuentan temas como «manipulación», «nervios», «enfermedad mental», «llamar la atención»); también en 7 casos lo explican como lo que se podría denominar «enfermedad» (en algunos casos particularizado como «efectos de la anestesia», efecto de «caídas», «baja de defensas»); 6 entrevistados incluyen entre las explicaciones a los síntomas factores mágico-místicos, los cuales comprenden temas como «brujería», maleficios por terceros, posesión por espíritus o «prueba de Dios»; 4 los explican como consecuencia de factores externos como abuso sexual, separación de los padres, «mucho trabajo» o cambio de vivienda. Otras maneras de explicar los síntomas incluyen que no sea una enfermedad (n = 3), origen desconocido (n = 3), efectos de medicamentos (n = 1), herencia (n = 1) y por «no comer» (n = 1). No se observa un patrón específico de explicaciones según el sexo del paciente o su edad (tabla 2).
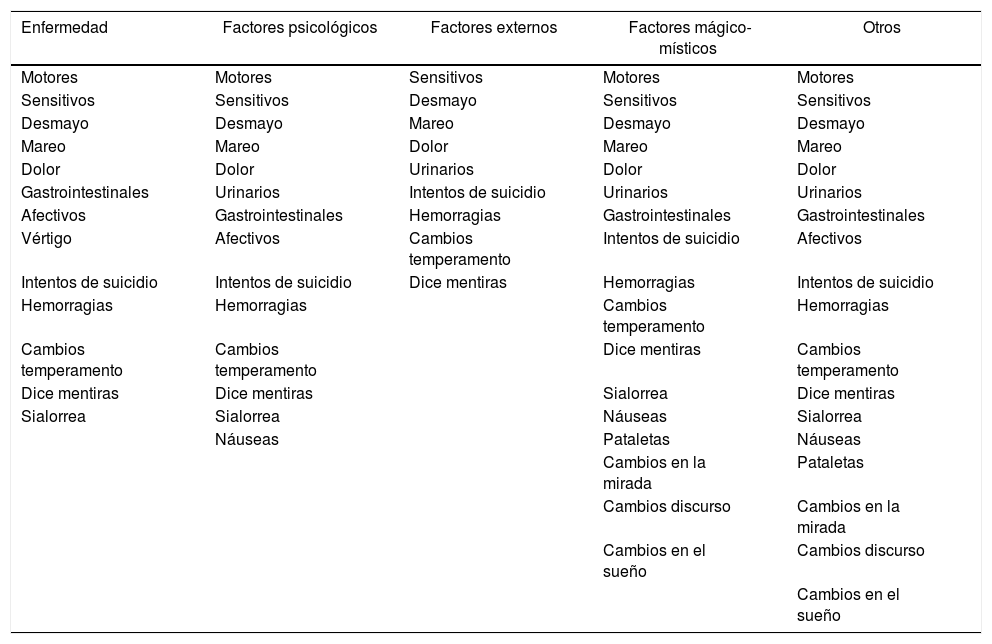
Síntomas según el origen de la enfermedad
| Enfermedad | Factores psicológicos | Factores externos | Factores mágico-místicos | Otros |
|---|---|---|---|---|
| Motores | Motores | Sensitivos | Motores | Motores |
| Sensitivos | Sensitivos | Desmayo | Sensitivos | Sensitivos |
| Desmayo | Desmayo | Mareo | Desmayo | Desmayo |
| Mareo | Mareo | Dolor | Mareo | Mareo |
| Dolor | Dolor | Urinarios | Dolor | Dolor |
| Gastrointestinales | Urinarios | Intentos de suicidio | Urinarios | Urinarios |
| Afectivos | Gastrointestinales | Hemorragias | Gastrointestinales | Gastrointestinales |
| Vértigo | Afectivos | Cambios temperamento | Intentos de suicidio | Afectivos |
| Intentos de suicidio | Intentos de suicidio | Dice mentiras | Hemorragias | Intentos de suicidio |
| Hemorragias | Hemorragias | Cambios temperamento | Hemorragias | |
| Cambios temperamento | Cambios temperamento | Dice mentiras | Cambios temperamento | |
| Dice mentiras | Dice mentiras | Sialorrea | Dice mentiras | |
| Sialorrea | Sialorrea | Náuseas | Sialorrea | |
| Náuseas | Pataletas | Náuseas | ||
| Cambios en la mirada | Pataletas | |||
| Cambios discurso | Cambios en la mirada | |||
| Cambios en el sueño | Cambios discurso | |||
| Cambios en el sueño |
En la mayoría de los casos coexistían varias maneras de explicar los síntomas: solamente en 1 caso se encontró una única forma de explicarlos y en 2 se usaban 2 maneras, en las demás (n = 7) coexistían 3, 4 o 5 ME del trastorno conversivo. En esto tampoco influyen la edad o el sexo del paciente, aunque sí influye el tiempo de evolución: cuanto más tiempo de evolución del cuadro, mayor cantidad de explicaciones, lo cual se ejemplifica en los pacientes 1, 5 y 3. Además se evidencia que atribuir factores externos siempre se acompaña de alteraciones del comportamiento.
Se percibe en la mayoría de los casos afección del sistema nervioso central (n = 4), aunque también se mencionan como afectados otros órganos o sistemas como «la columna» (n = 1), el corazón (n = 1), las extremidades (n = 2) o los riñones (n = 1).
Vivencia de los síntomasLa duración del cuadro es altamente variable, entre 5 años y 1 semana. También los síntomas son variados; el dolor (n = 6) es el más frecuente, seguido de los síntomas motores (n = 5) y sensitivos (n = 5), los desmayos (n = 4) y los mareos (n = 4). En 5 casos se encontraron síntomas que claramente se pueden catalogar como psiquiátricos, como intentos de suicidio (n = 1), pataletas (n = 1), cambios afectivos (n = 2), cambios en el temperamento (n = 1) y mentir (n = 2). En 5 casos también se reportan, además de los síntomas neurológicos y psiquiátricos, síntomas que afectan a otros sistemas, como por ejemplo los síntomas urinarios (n = 3), gastrointestinales (n = 2) y hasta hemorragias (n = 1). Se debe tener presente que para el diagnóstico del trastorno conversivo, es obligatoria la presencia de síntomas motores y/o sensitivos2, aunque ello no excluye la presencia de otros síntomas en sistemas diferentes.
El número de síntomas en cada caso varía entre 2 y 7. Un paciente tenía 7 síntomas; 3 tenían 6; 2 tenían 4; 1 caso tenía 3, y 3 casos tenían solo 2. En cuanto al patrón de síntomas, en 4 casos se describe un patrón constante y en 5, episódico.
Al intentar correlacionar los síntomas y las explicaciones para el origen de la enfermedad, como único hallazgo significativo se encontró que aquellos que la atribuyen a factores externos tienen menor número de síntomas, no reportan síntomas motores y reportan con mayor frecuencia el «desmayo» (tabla 2).
Repercusiones en la vida diariaEn la mayoría de los casos, las dificultades del paciente se expresan en el ambiente escolar: ausentismo (n = 7), bajo rendimiento académico (n = 2) y abandono (n = 1); otras consecuencias son cambios en el estado de ánimo, separación de amigos, no salir de la casa, no poder hacer actividad física, «sentirse observada» y «conocer quiénes son sus verdaderos amigos».
Para las familias, las alteraciones de la vida cotidiana son imprecisas: se mencionan desplazamiento (n = 1), que «los hermanos viven pendientes» (n = 1), inasistencia al trabajo (n = 2), más unión (n = 2), trauma emocional (n = 2), ninguna (n = 2) o no precisada (n = 2). Es llamativo que la percepción de consecuencias para la familia puede tener una connotación benéfica en una parte significativa de los casos: en 2 casos se habla de los síntomas como motivo de unión para la familia y en otro, de que los hermanos tienen la posibilidad de estar más cerca del paciente. No se observa ninguna relación particular entre las explicaciones al origen de los síntomas y las repercusiones en la vida diaria.
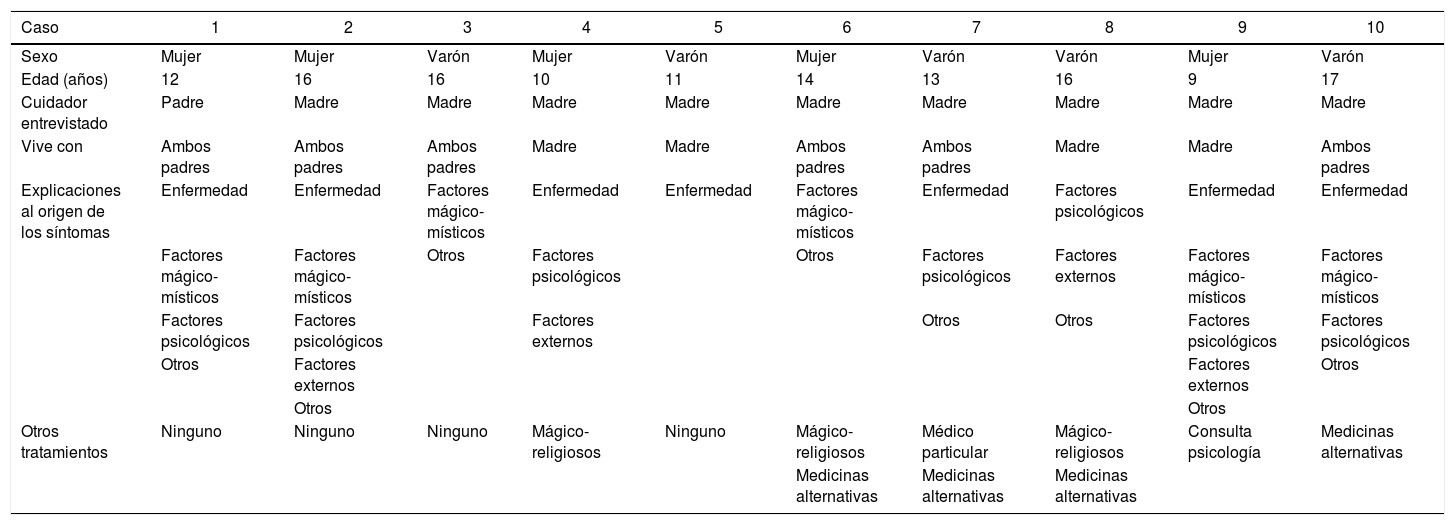
Aspectos relacionados con los tratamientosLa mayoría de los entrevistados (7) mencionan haber buscado otras opciones diferentes de la atención médico-psiquiátrica. Se relaciona el uso de tratamientos con un componente mágico religioso en 3 casos (lo cual comprende rezos, oraciones, misas de sanación, exorcismos o consultas a centros que se identifican con «San Gregorio») y medicinas alternativas en 4 casos («medicina natural», homeopatía); otras medidas implementadas son la consulta a médico particular (1 caso) y la consulta a psicología (1 caso). En cuanto a la relación con las explicaciones al origen de la enfermedad, es llamativo que el hecho de recurrir a tratamientos mágico-místicos no se encuentra necesariamente relacionado con explicar los síntomas por factores de ese tipo, lo que se puede ver en los pacientes 4 y 8 (tabla 3).
Búsqueda de ayuda y explicaciones
| Caso | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 |
|---|---|---|---|---|---|---|---|---|---|---|
| Sexo | Mujer | Mujer | Varón | Mujer | Varón | Mujer | Varón | Varón | Mujer | Varón |
| Edad (años) | 12 | 16 | 16 | 10 | 11 | 14 | 13 | 16 | 9 | 17 |
| Cuidador entrevistado | Padre | Madre | Madre | Madre | Madre | Madre | Madre | Madre | Madre | Madre |
| Vive con | Ambos padres | Ambos padres | Ambos padres | Madre | Madre | Ambos padres | Ambos padres | Madre | Madre | Ambos padres |
| Explicaciones al origen de los síntomas | Enfermedad | Enfermedad | Factores mágico-místicos | Enfermedad | Enfermedad | Factores mágico-místicos | Enfermedad | Factores psicológicos | Enfermedad | Enfermedad |
| Factores mágico-místicos | Factores mágico-místicos | Otros | Factores psicológicos | Otros | Factores psicológicos | Factores externos | Factores mágico-místicos | Factores mágico-místicos | ||
| Factores psicológicos | Factores psicológicos | Factores externos | Otros | Otros | Factores psicológicos | Factores psicológicos | ||||
| Otros | Factores externos | Factores externos | Otros | |||||||
| Otros | Otros | |||||||||
| Otros tratamientos | Ninguno | Ninguno | Ninguno | Mágico-religiosos | Ninguno | Mágico-religiosos | Médico particular | Mágico-religiosos | Consulta psicología | Medicinas alternativas |
| Medicinas alternativas | Medicinas alternativas | Medicinas alternativas |
Al preguntarse sobre el tratamiento ideal, hay diversas respuestas: se habla de continuar los estudios (n = 1), «que sea en una sola parte» (n = 1), exorcismo (n = 1), terapias por psicología (n = 1), terapias (n = 1) o simplemente no saben (n = 2).
Ocho de los entrevistados se encuentran conformes con la atención médica recibida: solo 2 mencionan incertidumbre, no conformidad o insuficiencia en la atención. En cuanto a la atención recibida de psicología y/o psiquiatría, en general se encuentra una percepción negativa, dada por no conformidad (n = 2), insuficiencia-«falta hablar» (n = 2), no pertinencia (n = 1), mala relación con el personal (n = 1) o mejoría temporal (n = 1). Solo 3 casos se encontraban conformes con dicha atención.
Se consideró de utilidad conocer los estilos familiares ante alguna dolencia. En 3 casos el contacto con el personal médico es la primera opción, los demás «consultan con el farmaceuta» (n = 3), hacen remedios «caseros» (n = 3) o simplemente «se aguantan» (n = 2). Es de resaltar que toda la población incluida en el estudio tiene acceso al sistema de salud, de lo contrario no estarían siendo atendidos en el centro hospitalario donde se realizó el estudio.
DiscusiónLos principales hallazgos del presente estudio se resumirían en:
- •
Los cuidadores de niños con trastorno conversivo dan múltiples explicaciones al origen de los síntomas, y predomina la noción de una «especie de enfermedad» como causa, con afección del sistema nervioso.
- •
Con una alta frecuencia, se citan también factores psicosociales y factores mágico-místicos y coexisten varios modelos en un mismo caso percibiendo al paciente como un ente pasivo, víctima de tales factores.
- •
No se encuentra una relación directa entre las diferentes explicaciones en cuanto al origen del cuadro y variables como sexo y edad del paciente, perfil de síntomas o su tiempo de evolución.
- •
Tampoco hay una correlación entre dichas explicaciones y las interferencias generadas en la vida cotidiana.
- •
Los niños con este trastorno presentan una gran cantidad de síntomas, además de los que parecen ser neurológicos.
- •
El principal impacto de los síntomas en la vida diaria de los pacientes percibido por los cuidadores es la alteración del funcionamiento escolar, dado por ausentismo, abandono del colegio o bajo rendimiento académico.
- •
La alteración en la vida cotidiana de la familia es menos clara y puede tener una connotación de beneficio en algunos casos.
- •
Con mucha frecuencia los acudientes buscan otras opciones de tratamiento, específicamente entre las medicinas alternativas y desde enfoques mágico-religiosos, lo cual no está necesariamente relacionado con alguna manera particular de explicar el origen de los síntomas.
- •
En general hay conformidad con la atención médica, no así con la atención psiquiátrica, la cual es percibida como insuficiente.
En el abordaje clínico de estos pacientes se debe tener en cuenta que no existen ME únicos y que dentro de los itinerarios terapéuticos, el concepto médico o psiquiátrico es tan solo un paso más en la búsqueda de respuestas y soluciones. Los ME involucran factores claramente culturales como la religión o creencias mágicas, aunque también se encuentran factores de orden intrapsíquico y psicosocial, los cuales es pertinente abordar de manera directa y activa. Se debe reconocer las limitaciones existentes en el proceso de reconstruir una vivencia de la enfermedad solamente bajo la óptica del paciente (o su familia, en el caso de la atención en niños) en el contexto de una atención médico-psiquiátrica, pero este artículo pretende abrir una nueva perspectiva para entender esta condición.
En la búsqueda realizada en la literatura por el autor, no se encontraron otros estudios que indaguen ME en trastorno conversivo ni en niños y adolescentes ni en adultos, de manera que no es posible contrastar estos hallazgos con estudios similares. También se debe tener en cuenta que este es un tema con una alta sensibilidad al entorno cultural y que, dentro de la búsqueda, los estudios que evalúan ME e incluyen población psiquiátrica hispanohablante y latinoamericana son pocos, solamente 5, 2 en TDAH15,16, 1 en depresión13 y 2 en enfermedad bipolar12,25. Solamente los 2 primeros se relacionan con población pediátrica y los demás se realizaron en adultos.
Todos los estudios reportan multiplicidad de formas para explicar la enfermedad. Evaluando con detalle los dos estudios representativos, en población pediátrica latinoamericana, se encuentra uno efectuado en padres de niños con otros cuadros clínicos, el TDAH, por el Departamento de Psiquiatría de la Universidad Nacional de Colombia en este mismo hospital y publicado en 200815, el cual evalúa los ME en torno a esa enfermedad y los itinerarios terapéuticos, centrado en las narrativas. Dicho estudio encuentra más explicaciones en relación con las etapas antenatal y perinatal, lo cual no se encuentra en el presente estudio; además se encontraron más interferentes familiares y, por las características de la enfermedad, los itinerarios terapéuticos son diferentes e incluyen consultas con psicología, terapia ocupacional y del lenguaje, así como refuerzos escolares. De todas maneras, los elementos mágico-místicos también están presentes, así como un papel relevante de los estresores externos y el concepto de trauma. El otro estudio, publicado en 2004 y realizado en Estados Unidos, explora también las creencias de padres de niños con TDAH, según la raza y la etnia16. En dicho estudio se reporta que la población latina tiende a usar con mayor frecuencia la explicación del trauma y de alteraciones del comportamiento (agrupados en ese estudio en la categoría «personalidad»); sin embargo, en una proporción muy baja se habla de causas «espirituales», a diferencia del presente estudio. Se concluye entonces que las explicaciones mediadas por factores externos y/o traumas y las dadas por alteraciones del comportamiento son explicaciones dadas también con frecuencia por los padres de niños con otros trastornos psiquiátricos, no así las explicaciones mediadas por factores mágico-místicos.
Entre las particularidades de los hallazgos, se encuentra la multiplicidad de explicaciones en cada caso en torno al origen de los síntomas, algo que pareciera además estar relacionado con el tiempo y la tendencia a la cronificación: hay una correlación positiva entre el tiempo de evolución de la enfermedad y el número de explicaciones. Por demás, es también llamativo que no se encontrara ninguna correlación entre estas explicaciones y la mayoría de los elementos analizados, lo que incluye variables como el sexo o la edad del paciente, el estrato socioeconómico y aspectos como la caracterización de los síntomas, los tratamientos buscados y las consecuencias del cuadro. De esta tendencia se excluyen los casos explicados por factores externos, en los cuales, como se mencionaba previamente, se encuentra una asociación con alteraciones del comportamiento, menor número de síntomas, ausencia de síntomas motores y mayor frecuencia de «desmayos». Las diferencias en este grupo de pacientes son eminentemente clínicas. No es posible con la información obtenida buscar explicaciones para ello, pero no se descartaría que esto fuera un artificio producto de dividir en 2 categorías distintas factores psicológicos y factores externos, teniendo en cuenta la concurrencia de ambas. De todas maneras, sería un aspecto que tener en cuenta en futuros estudios.
Que no se haya encontrado un camino común que conecte las concepciones acerca del origen de la enfermedad, los síntomas y sobre todo los comportamientos de búsqueda de ayuda indica que buena parte del proceso está mediada más por la incertidumbre y la impotencia que por claras convicciones.
Por otra parte, es llamativo que el tema mágico-místico se encuentra orbitando ya sea el origen de los síntomas, los tratamientos o ambos en 8 de los 10 casos analizados. En ello hay influencia cultural y aun neurobiológica26, pero podría también relacionarse con los altos niveles de incertidumbre y cierta tendencia a concebir la enfermedad o el síntoma como producto de diversos factores que toman posesión del paciente, el cual se convierte en una víctima silenciosa y pasiva, algo que es más evidente en el análisis de las narrativas. De todas maneras, con la información obtenida en el presente estudio, no es posible concluir nada acerca de ello, y en este sentido este tema merece estudio en particular en futuras investigaciones.
ConclusionesLos ME tienden a conformarse de diferentes teorías en relación con el origen de los síntomas, pero de una manera poco estructurada y fragmentada; sin embargo, predomina el concepto de que se trata de una enfermedad relacionada con una lesión en el sistema nervioso central. También se citan frecuentemente factores psicosociales y explicaciones mágico-místicas.
En los ME es frecuente el tema mágico-místico, no solo desde las explicaciones a la enfermedad, sino también desde los tratamientos, y dentro de este modelo se ve al paciente como víctima de fuerzas mágicas que actúan como motor de los síntomas.
En los ME también es frecuente causa de los síntomas el concepto de «trauma» emocional, dentro del cual un evento vital negativo causa una ruptura en la normalidad de la vida, genera un impacto emocional y esto actúa como detonante de los síntomas.
La presentación sintomática es polimorfa y crónica e incluye síntomas que sobrepasan la esfera neurológica.
La principal interferencia de los síntomas que afecta al paciente es su funcionamiento escolar, según la visión de las familias, pero en algunos casos hay pacientes con síntomas pero sin interferencia, lo que sin duda es llamativo.
Las consecuencias en el ámbito familiar tienden a ser menos notorias y en no pocas veces sin una connotación negativa, en relación con un fortalecimiento de los lazos de unión.
Los itinerarios terapéuticos incluyen varios nodos, y la atención médica es uno más; sin embargo, estos nodos no necesariamente guardan relación con cómo se explica el origen de los síntomas.
Este estudio es tan solo una primera aproximación al tema. Sería útil complementar este conocimiento con otras investigaciones que se aproximen al diario vivir no solo de los familiares, sino también de los pacientes, desde una perspectiva etnográfica. También se considera importante abordar en futuras investigaciones la relación del síntoma, la enfermedad, el pensamiento mágico y los sistemas de creencias; igualmente, el estudio con más detalle de la población que explica los síntomas por eventos traumáticos.
La atención en salud debe ir más allá del proceso diagnóstico y el tratamiento del síntoma, también debe incluir el conocimiento de primera mano sobre las experiencias y el sufrimiento de los pacientes y sus familiares. En este sentido, explorar cómo ellos explican sus problemas de salud constituye un primer paso en la consecución de una atención más humanizada.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste trabajo fue financiado por el Departamento Administrativo de Ciencia, Tecnología e Innovación (COLCIENCIAS), código 110165745043.
Conflicto de interesesNinguno.
Al Dr. José Daniel Toledo Arenas, médico psiquiatra y epidemiólogo, por su gran colaboración en el análisis de la información, y al Dr. Carlos Uribe, antropólogo, por sus sugerencias y aportes.