El Pioderma Gangrenoso (PG) es un tipo de dermatosis neutrofílica que tiene un componente idiopático, o puede tener asociación con patologías subyacentes sistémicas. Es el resultado de una respuesta exagerada contra estímulos específicos y no específicos. Su primera línea de terapia son los GC; sin embargo, en algunos pacientes, no se logra control de su patología con éste tratamiento (local o sistémico), y se debe recurrir al uso de medicamentos inmunomoduladores, agentes biológicos Anti-TNFα, y en casos refractarios, esquemas no convencionales, como el uso de la terapia hiperbárica con oxígeno (THBO). En el caso actual, un varón de 42 años de edad previamente sano, debuta con lesión ulcerada en extremidad inferior derecha, manejado inicialmente con GC con mala respuesta. Requirió cambio de manera secuencial a múltiples inmunomoduladores sintéticos sin eficacia terapéutica. Se opta por inicio de terapia Anti-TNFα con fracaso terapéutico al uso de etanercept, infliximab y adalimumab en esquema regular. Finalmente, se modifica la temporalidad de adalimumab a uso semanal sin respuesta favorable; se adiciona: mofetilmicofenolato, y cincuenta sesiones de THBO, con control exitoso de la patología.
Pyoderma gangrenosum is a type of neutrophilic dermatosis that has an idiopathic component, or can be associated with other underlying systemic pathologies. It is the result of an exaggerated response against specific and non specific stimuli. The first line of therapy are glucocorticoids (GC); however, in some patients, control of the pathology is not achieve with this treatment (local or systemic), and it is needed a step-up therapy going through several immuno-modulating treatments, biologic agents Anti – TNFα, and in refractory cases, the use of non conventional therapies such as Hyperbaric Oxygen Therapy (THBO). In this case, a previously healthy 42 year old man, debuts with an ulcerated lesion in his right lower limb, and he is initially treated with GC with poor response. He then required the use of several synthetic immune modulators without therapeutic efficacy. We opted to iniciate Anti-TNFα therapy obtaining therapeutic failure with the use of etanercept, infliximab, and adalimumab given in regular drug regimens. Finally, it is modify the frecuency of adalimumab to one dose per week without appropriate response; it is then added micofenolate mofetil, and fifty sessions of THBO, achieving successful control of this pathology.
El pioderma gangrenoso (PG) es una enfermedad inflamatoria de etiología incierta, caracterizada por la infiltración neutrofílica de la dermis y destrucción tisular amplia1. Fue descrita en 1916 por Brocq et al., como «phagedenisme geometrique» y, posteriormente, Brunsting et al., la denominaron PG2, e indicaron que dicha enfermedad se desencadenaba por la diseminación de un foco infeccioso a distancia (intestino en pacientes con enfermedad inflamatoria intestinal, o pulmones en pacientes con empiema)3. Actualmente, el PG es considerado una dermatosis inflamatoria reactiva y hace parte del espectro de las dermatosis neutrofílicas4.
Esta condición tiene una forma idiopática. Algunos pacientes tienen patologías subyacentes de base, como la enfermedad inf lamatoria intestinal (EII), artritis reumatoide (AR), enfermedades hematológicas, síndromes de inmunodeficiencia humana y tumores sólidos5,6. Sin embargo, también existen algunas formas asociadas con reacciones adversas a medicamentos7.
La lesión clásica cutánea del PG, usualmente, inicia con una pústula central o como nódulos fluctuantes con un halo inflamatorio, que se expande periféricamente hasta formar una úlcera con borde levantado violáceo4. Las lesiones típicamente afectan extremidades inferiores y tronco7. La aparición tan variada de dichas úlceras ha llevado a proponer una clasificación clínica, que incluye cuatro variantes: ulcerativa, pustular, bulosa y vegetativa. Las últimas tres raramente tienen asociación sistémica, y entre ellas pueden variar hasta convertirse en formas ulcerativas7,8. El diagnóstico es clínico, no depende de los hallazgos en la biopsia, y puede ser un reto en sus fases tempranas. La aproximación histológica se realiza para excluir otras causas que puedan comportarse de manera similar y requieran otros enfoques, como las diferentes dermatosis neutrofílicas conocidas. Adicionalmente, se debe tener precaución con la realización de biopsias, por el fenómeno de «patergia» que puede empeorar la reacción local de la enfermedad7. Esta patología alcanza una mortalidad de hasta 30%, existen algunos predictores de mal pronóstico como son: sexo masculino, edad avanzada y la variedad de PG buloso (relacionado más con malignidad hematológica)8.
El tratamiento se basa en el uso de medicamentos tópicos y sistémicos, dentro de los cuales sobresalen los glucocorticoides (GC) y los inmunomoduladores. Recientemente, se ha utilizado la terapia biológica anti-TNFα, con buena respuesta. Existe un porcentaje de enfermos que es refractario a estas medidas terapéuticas y en el cual se recurre al uso de terapias alternativas como la hiperbárica con oxígeno (THBO).
El uso de la THBO, ha llamado la atención en el tratamiento de los pacientes con fenómenos refractarios, gracias a sus efectos de proliferación y diferenciación fibroblástica, formación de colágeno, aumentando la neovascularización y estimulación de la acción linfocitaria9–11. En la literatura se han reportado algunos casos exitosos con su uso y que han sido refractarios a las terapias convencionales12–20. En nuestro caso, se trata de un paciente que cursó con múltiples tratamientos y con la THBO tuvo una respuesta tanto rápida como favorable.
Presentación del casoPaciente masculino de 36 años de edad, sin antecedentes previos de importancia, quien presenta una lesión ulcerada en miembro inferior, de una semana de evolución, de aproximadamente 3×3cm, asociada a dolor y secreción serosa por la herida, sin fiebre o compromiso sistémico. Evaluado inicialmente por dermatología quienes, consideran tomar biopsia de piel y continuar seguimiento ambulatorio, con la administración de antibiótico oral. El informe de la biopsia de piel describe: hiperqueratosis focal, ulceración con polimorfonucleares (PMN) neutrófilos y detritus celulares, dermis superficial con edema e infiltrado PMN neutrófilo, mezclado con áreas de necrosis y hemorragia, más trombo focal de pequeño calibre, compatible con PG.
Inicialmente, recibió tratamiento con prednisolona 1mg/kg/día, sin respuesta. Se hospitalizó para ampliar estudios y buscar alternativas de tratamiento. Se descartó infección sistémica (hemocultivos negativos, ELISA VIH negativa, hepatitis B negativa, hepatitis C negativa, PPD negativa, cultivo de secreción negativo). El resultado de los exámenes inmunológicos estuvo dentro de los parámetros normales (ANAS 1/80, ENAS negativos, complemento no consumido, ANCAS negativos, antiDNA negativo). Una colonoscopia total fue considerada normal descartando EII. Los marcadores tumorales, electroforesis de proteínas (con medición de fracciones Kappa y Lambda libres en suero y orina) y TAC toracoabdominal fueron normales, descartando patología tumoral. Se adicionó al tratamiento ciclosporina A, dosis que se aumentó progresivamente hasta alcanzar 300mg día, sin eficacia terapéutica. Fue valorado por reumatología, indicando el cambio del inmunomodulador por metotrexate (MTX) a dosis de 15mg semanales por vía oral, sin respuesta y con la aparición de intolerancia gastrointestinal. Se suspendió el MTX y se inició azatioprina 100mg diarios, por espacio de 6 meses sin obtener buenos resultados. Ante lo refractario del cuadro clínico se inició tratamiento con infliximab a dosis de 5mg/kg cada seis semanas, con respuesta favorable y remisión del cuadro clínico por aproximadamente siete meses, al cabo de los cuales reaparecen las lesiones en piel sin que existan factores desencadenantes. Se cambió el agente anti-TNFα por etanercept a dosis de 50mg semanales. Al igual que con su predecesor, se alcanzó la remisión por 20 meses, después de los cuales presenta nueva recaída, que justificó el cambio a adalimumab 40mg cada dos semanas, con el cual se obtiene buena respuesta por espacio de seis meses.
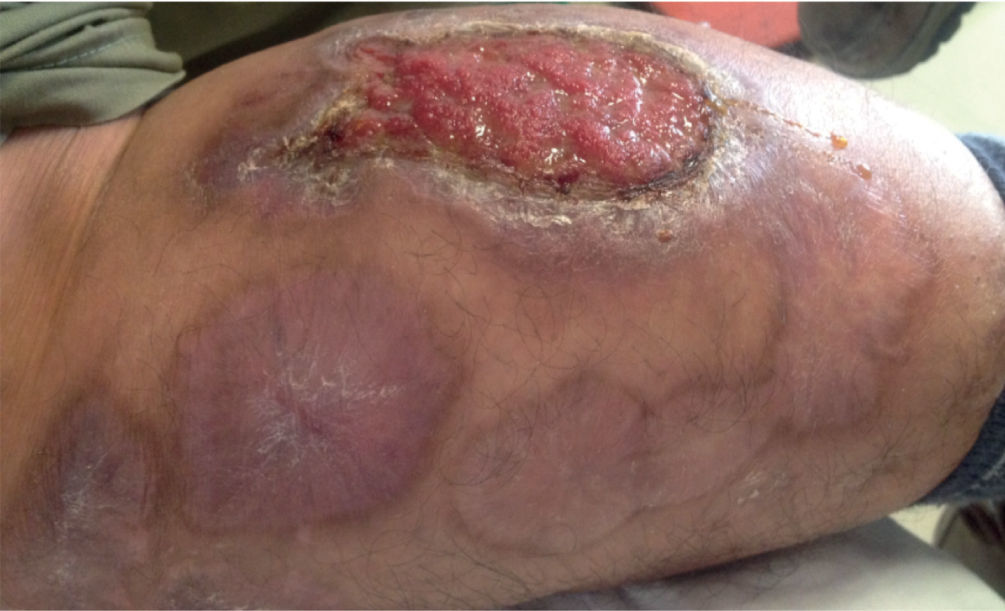
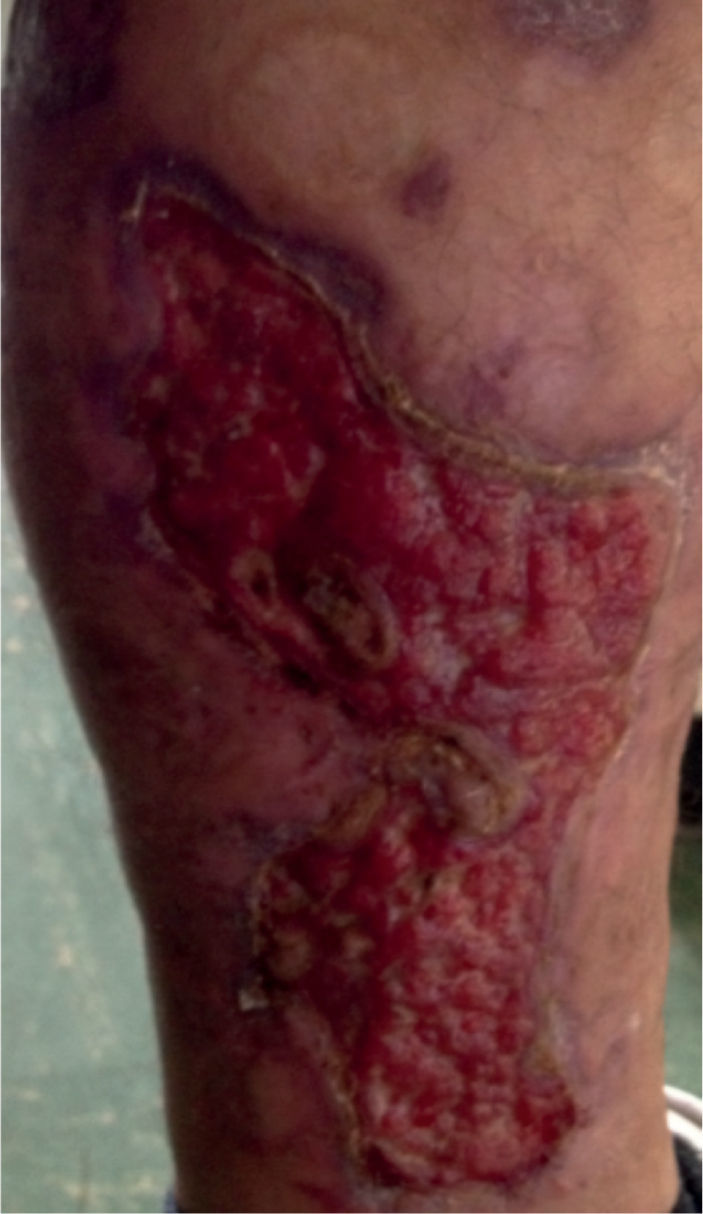
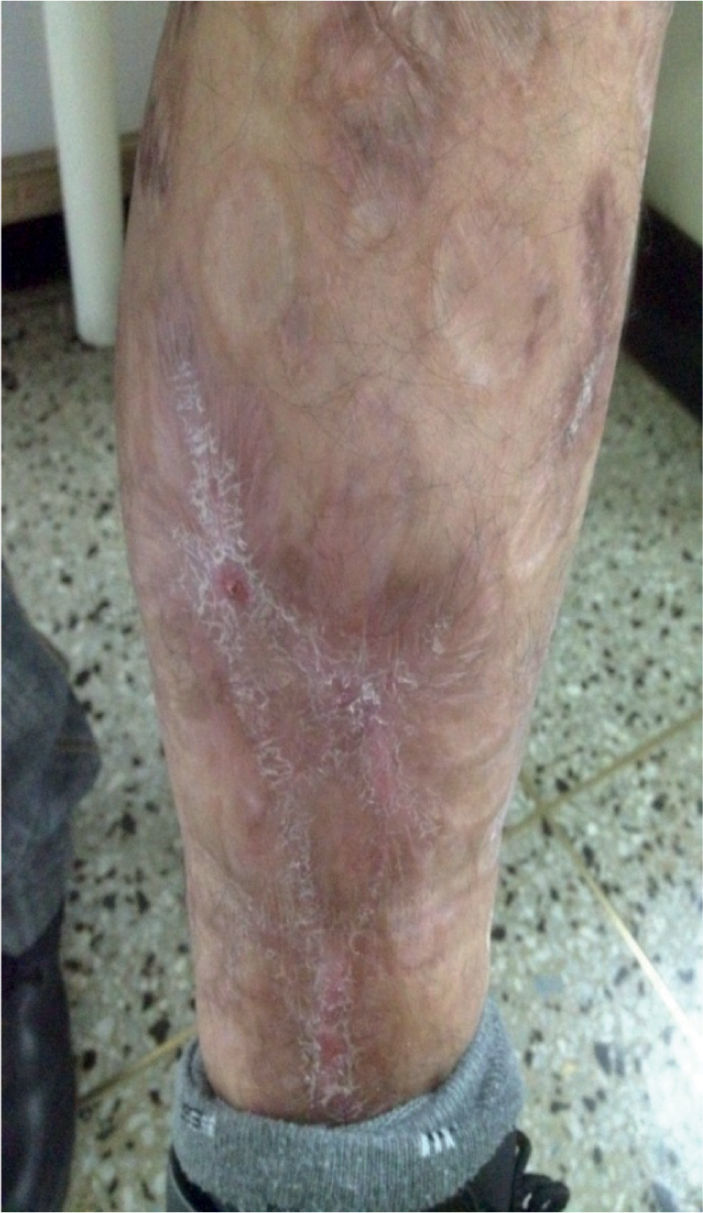
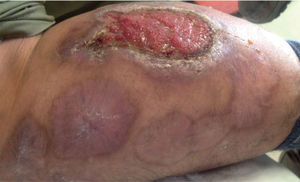
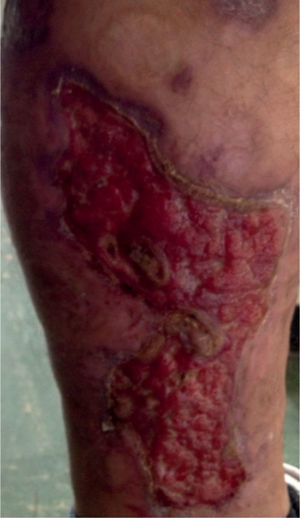
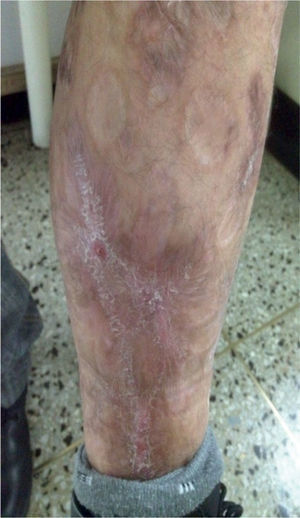
Por reaparición de las lesiones del PG (fig. 1); se aumentó la frecuencia de administración a 40mg semanales, con pobre respuesta. Luego de 12 semanas de tratamiento, se adicionó mofetilmicofenolato un gramo diario y se inició THBO, entre 3 y 5 veces por semana, con rápida respuesta (fig. 2). Posterior a las primeras ocho sesiones de THBO se observa disminución de las lesiones, de la secreción y del dolor. Se logra la remisión completa de la enfermedad luego de 50 sesiones de THBO (fig. 3). Se disminuye paulatinamente la dosis de adalimumab hasta suspenderlo. Actualmente, recibe tratamiento con mofetilmicofenolato 500mg por vía oral diarios, sin recaída de la enfermedad en 14 meses de seguimiento, no ha requerido nuevas sesiones de THBO.
El tratamiento del PG es uno de los grandes retos al que se enfrentan las especialidades relacionadas con su manejo. En ausencia de ensayos clínicos que permitan determinar de manera definitiva cuál es el tratamiento de elección en esta enfermedad, se debe considerar, en el manejo de estos pacientes, la instauración de terapias tanto locales como sistémicas de manera concomitante.
El tratamiento de esta condición va desde el manejo tópico con GC intralesionales (aunque se evitan por el riesgo de patergia), ácido 5 aminosalicílico, benzoil peróxido, cromoglicato de sodio, ciclosporina intralesional, y nitrógeno21–27. En la mayoría de pacientes, los tratamientos sistémicos son de elección, entre los cuales se prefiere el uso de corticosteroides, en especial en la fase aguda y rápidamente progresiva del PG28. Inicialmente, se requieren dosis altas de prednisolona, en combinación con medicamentos inmunomoduladores, favoreciendo el ahorro de GC y promoviendo el efecto de curación sostenida29. Los GC han demostrado mayor efectividad y parecen ser la mejor opción de tratamiento, sin embargo, otros inmunomoduladores han mostrado buenos resultados en los pacientes que fallan a monoterapia con glucocorticoides.
Inicialmente, se emplearon las sulfas sin adecuada respuesta: sulfasalazina, sulfapiridina, sulfametoxi-piridazina y dapsona29–31. Posteriormente, se han descrito múltiples medicamentos entre los cuales se destacan: la clofazimina, fármaco utilizado en el manejo de la lepra, con reportes aislados de éxito terapéutico en el PG29–32 y la minociclina, por su efecto antimicrobiano e inhibidor de quimiotaxis33. Entre otras terapias utilizadas se encuentran: azatioprina, 6-mercaptopurina, ciclofosfamida, clorambucilo, colchicina, daunorrubicina29,34–36, las cuales tienen poca eficacia y alto riesgo de efectos adversos. Recientemente, se ha administrado la ciclosporina como medicamento coadyuvante, sin embargo, sus efectos tóxico, hematológico y renal, limitan su uso37. El mofetilmicofenolato ha demostrado ser efectivo en el tratamiento asociado con GC y ciclosporina38,39.
Últimamente, la terapia biológica anti-TNFα se ha utilizado con muy buenos resultados en los pacientes con enfermedad refractaria a los medicamentos anteriormente mencionados o con cuadros clínicos muy severos y rápidamente progresivos. Reportes de series de casos con la administración de infliximab describen buena respuesta, incluso con la aplicación tópica40–42. El uso de adalimumab ha demostrado ser efectivo en casos sin respuesta al infliximab, asociados con producción aumentada de anticuerpos contra el medicamento43. El etanercept, administrado a pacientes con falla a los tratamientos convencionales, mostró mejoría en el 73% de los pacientes en los cuales se usó44. Un porcentaje bajo de pacientes requiere la instauración de terapias más avanzadas como agentes biológicos anti-TNFα con respuesta favorable.
Es rara la presencia de no respuesta a los anti-TNFα, y la aplicación de otras terapias adyuvantes, como la THBO, han demostrado su utilidad recientemente, ganando progresivamente más protagonismo en el tratamiento de esta entidad y otros tipo de lesiones dérmicas como úlceras isquémicas, lesiones traumáticas e implantación de injertos cutáneos9–11,45,46.
En este caso, con resistencia a las terapias sistémicas instauradas previamente, la mejoría fue rápida con la instauración de THBO. Este reporte se suma a los 9 existentes en la literatura, lo cual obliga a considerar su administración en los casos de PG refractario, rápidamente progresivos o con factores de mal pronóstico. Hasta el momento la THBO debe ser asociada al tratamiento sistémico, mas no debe ser considerada como sustituto del mismo. La THBO produce una respuesta rápida de las lesiones dérmicas a las pocas sesiones de su instauración, mientras que las terapias sistémicas convencionales, incluyendo el mofetilmicofenolato, parecen favorecer la remisión a largo plazo10,45,46 (tabla 1).
Evidencia de THBO en el manejo del PG.
| Reportes de caso | Terapia previa | THBO número sesiones |
| 199210 | Dapsona, Prednisolona, CYC, MTX, Minociclina | 2.4 ATM por 90 minutos/sesión |
| 33 sesiones con resolución, completan 68 sesiones | ||
| 199316 | Prednisolona, esteroide local, clofazimina, minociclina, CsA | 2 ATM por 30 minutos/sesión. 14 sesiones |
| 200617 | Prednisolona | 2.4 ATM por 60 minutos/sesión |
| 11 sesiones con mejoría | ||
| 200612 | Caso 1: Esteroides locales, debridamiento | Caso 1: No tolera THBO |
| Caso 2: Esteroides locales, debridamiento, MMF | Caso 2: 40 sesiones | |
| Caso 3: Esteroides locales, prednisolona | Caso 3: No menciona número sesiones | |
| 200913 | Azathioprina, mesalazina, prednisolona | 40 sesiones con resolución del cuadro |
| 201018 | Prednisolona | 34 días presión subatmosférica |
| 201115 | Prednisolona, CsA, etanercept, manejo local | 1.8 ATM por 22 sesiones, luego 2 ATM por 10 sesiones, 90 minutos/sesión |
| 32 sesiones con resolución completa | ||
| 201120 | Prednisolona, CsA, hidrocortisona | 2.4 ATM por 90 minutos/sesión |
| 10 sesiones con resolución completa | ||
| 201114 | Prednisolona, rifampicina | 30 sesiones con mejoría, asociado a terapia de presión negativa |
ATM: Atmósferas de presión; CsA: Ciclosporina; CYC: Ciclofosfamida; MMF: Mofetil Micofenolato; MTX: metotrexato; THBO: terapia hiperbárica con oxígeno
Así mismo, la THBO tiene pocos efectos adversos, demostrado en varios estudios, dando mención que su mayor efecto está relacionado con la sensación de claustrofobia y cuadros de ansiedad, que se resuelven de manera rápida en la medida en que se realizan las sesiones. Entre otros efectos documentados se menciona que hasta el 17% de los pacientes puede presentar disconfort ótico, con 3.8% de los casos con barotrauma demostrado como trauma y ruptura timpánica, y mucho más rara es la presencia de toxicidad en el sistema nervioso central (SNC) asociada al uso de la misma y manifestada por convulsiones, sin secuelas ni recurrencias posteriores al uso de la THBO (< 0.5% de los casos)47,48.
Se podría concluir, que la adición de la THBO al tratamiento sistémico con inmunomoduladores, puede tener un efecto benéfico importante, especialmente cuando se ponderan los pocos efectos adversos que puede producir, a diferencia de los tratamientos inmunosupresores tradicionales. Sin embargo, se deberá acumular más experiencia y estudios aleatorizados para establecer su eficacia de manera definitiva.
Es importante mencionar que la disponibilidad de este mecanismo terapéutico es limitada, en nuestro caso en Bogotá, se cuenta sólo con el servicio de THBO en el Hospital Militar Central, donde existen 6 cámaras individuales, de marca Galeazzi, y Colaminas, con ejecución de la THBO entre 1.5 y 3 atmósferas de presión, entre 60 y 90 minutos, según el tipo de patología.