En el seguimiento de los pacientes con artritis reumatoide (AR) el examen articular (determinar el número de articulaciones dolorosas e inflamadas) es la piedra angular para determinar la actividad. El objetivo del estudio fue conocer la opinión de un grupo de reumatólogos acerca del examen articular de los pacientes con AR al definir la articulación tumefacta o dolorosa y, de la misma manera, evaluar la variación en el examen articular entre los participantes.
MétodosSe aplicó un cuestionario, desarrollado por los autores, a un grupo de reumatólogos para explorar aspectos generales y específicos al examinar cada una de las articulaciones, además de conceptos de las definiciones de dolor y de inflamación en el examen físico.
ResultadosEl 78% de los entrevistados consideró que todos los aspectos eran importantes, como evaluar la movilización pasiva de la articulación, explorar el dolor a la palpación y el dolor espontáneo. El 53,8% consideró la movilidad pasiva sin que haya dolor o edema articular a la palpación. El 62,6% estaba de acuerdo con realizar la presión hasta cuando comienza a palidecer el lecho ungular del dedo del examinador. En el momento de palpar el margen articular para determinar la inflamación, el 55% estuvo de acuerdo y el 14,3% no estuvo seguro. Para el 47,2% eran importantes el derrame articular, la fluctuación y la alteración del rango del movimiento para definir la inflamación en el examen articular. Cerca de las tres cuartas partes estuvo de acuerdo con la técnica de las articulaciones temporomandibular, acromioclavicular, esternoclavicular, hombro y tobillo. Se evidenció que pocos estaban de acuerdo con la técnica en la articulación de la cadera. Al preguntarse por más de una técnica en algunas articulaciones, como las MCF (57,1%) y del tarso medio (45%), el porcentaje de los que estuvieron de acuerdo con una de las 2 técnicas disminuyó.
DiscusiónAl parecer no existe un método de examen formal, ya que hubo diferentes opiniones en las técnicas propuestas. Esto puede ser crítico, ya que el examen articular es la base de la clinimetría de la AR. Un porcentaje importante del grupo no estuvo de acuerdo o seguro acerca de algunos conceptos sobre componentes del examen, lo que denota una variación en los conceptos y esto podría llevar a la mala clasificación de los pacientes al determinar la actividad de la enfermedad, lo que impactaría en la estrategia T2T o treat to target.
ConclusiónExistió una gran variación en la opinión acerca de los conceptos relacionados con el examen articular del paciente que padece AR al definir articulaciones tumefactas o dolorosas, por lo que se recomienda a futuro un proceso de estandarización como la mejor alternativa.
In the follow-up of rheumatoid arthritis (RA) patients, the physical examination of the joints in order to determine the number of painful and swollen joints is the cornerstone for determining activity. The objective of this study was to find out the opinion of a group of rheumatologists as regards the examination of joints of patients with RA to define the swollen or painful joint. At the same time an evaluation was made on the variation in the joints examination between the participants.
MethodsA questionnaire was administered to a group of rheumatologists in order to determine general issues and examining each of the joints, as well as concepts of definitions of pain and inflammation in the joints.
ResultsThe majority of the participants (78%) stated that all aspects were important, such as evaluating passive joint mobilisation, pain to palpation, and spontaneous pain. Passive mobility without having pain or swollen joint tenderness was said to be important by 53.8% of the participants, and 62.6% agreed with observing the pressure exerted by the examiner until the nail bed of the finger started to turn pale. As regards touching the margin of joint to determine swelling, 55% agreed, and 14.3% were not sure. Synovial effusion, fluctuation, and the alteration in the range of motion to define inflammation in the examination of joint were important for 47.2% of the examiners. Almost three-quarters agreed with the temporomandibular, acromioclavicular, sternoclavicular, shoulder and ankle joint technique. It was obvious that few were in accordance with the technique in the hip joint. When asked about more than one technique in some joints such as the MCF (57.1%) and mid-tarsal (45%) joints, there was a decrease in the percentage of those who agreed with one of the 2 techniques.
DiscussionApparently, there is no standard joint assessment method, since there were different opinions in the techniques proposed. This could be critical since examination of joints is the basis of the clinimetric examination in RA. A significant percentage of the group did not agree or were unsure of some components of the examination. This could lead to a variation in the concepts and a misclassification of patients in order to determine the activity of RA. This would also have an impact on the T2T or treat to target strategy.
ConclusionThere was a wide variation in opinions about the concepts related to the examination of joints, such as defining swollen or painful joints in patients suffering RA. This requires a process of standardisation as the best recommended alternative.
La artritis reumatoide (AR) es una enfermedad autoinmune, crónica, sistémica y multifactorial que se caracteriza por inflamación y dolor de las articulaciones llevando a la limitación en el movimiento, la disminución de la funcionalidad y un riesgo aumentado de muerte asociado a manifestaciones extraarticulares1. En el seguimiento de los pacientes con AR, el conteo articular (mediante la determinación del número de articulaciones dolorosas e inflamadas) es la piedra angular para determinar la actividad de la enfermedad y clasificar su severidad, siendo una parte principal en las diferentes escalas, sin embargo, es una medida muy variable y poco reproducible2–4. Se ha descrito que con un adecuado entrenamiento de los pacientes, ellos mismos pueden detectar articulaciones inflamadas con una adecuada correlación al comparar con un reumatólogo experto5. No existe una técnica definida al realizar el examen articular con el fin de determinar la actividad de la enfermedad, y uno de los mayores problemas con el conteo articular en la clinimetría de la AR es la variación entre los clínicos, incluso entre los reumatólogos, tanto en el examen osteomuscular como en el examen general del paciente. En consecuencia, se afectan los puntajes totales de las diferentes escalas empleadas en la práctica para definir actividad6,7.
El objetivo del estudio fue conocer la opinión de un grupo de reumatólogos acerca de la técnica para realizar el examen articular de los pacientes con AR, al definir la articulación tumefacta o dolorosa y, de la misma manera, conocer la variación en la evaluación clínica articular entre los participantes.
MétodosSe construyó y diseñó un cuestionario para explorar 3 áreas de interés: aspectos generales, evaluación del dolor y la inflamación, aspectos de definiciones relacionados con el examen articular y la exploración de cada una de las articulaciones incluidas en los índices de clinimetría, para determinar cuáles estaban tumefactas o dolorosas, basados en el manual oficial de la Liga Europea contra el Reumatismo sobre la evaluación clínica en la AR8.
Los ítems de la encuesta se desarrollaron con base en la discusión previa del tema con algunos reumatólogos, teniendo en cuenta los artículos obtenidos de la revisión sistemática realizada del tema7, y el libro de la Liga Europea contra el Reumatismo8. Se presentaron preguntas cerradas y abiertas para poder ampliar en profundidad el tema, si los encuestados lo querían. El cuestionario fue autoadministrado y presentado en papel, con una extensión de 7 páginas. Se les solicitó que rellenaran la encuesta al total de los 92 reumatólogos que asistieron a la asamblea general de la Asociación Colombiana de Reumatología, celebrada en el Congreso Colombiano de Reumatología en la ciudad de Bucaramanga en el 2018. El cuestionario comprendía 30 preguntas distribuidas en 4 temas de interés y preguntas generales: preguntas acerca del dolor articular en el examen de la actividad de la AR (de la 1 a la 3), preguntas acerca de la inflamación articular (de la 4 a la 6), preguntas acerca del examen general (de la 7 a la 10), preguntas acerca del examen de cada una de las articulaciones (de la 11 a la 27) y preguntas generales (de la 28 a la 30). Las preguntas y respuestas fueron presentadas con base en escalas de variables categóricas de elección múltiple que variaron en número de acuerdo con el tema preguntado. Se realizó una prueba piloto con 5 reumatólogos para refinar las preguntas, los temas y corregir posibles problemas de redacción. Se solicitó que se escribiera el nombre del encuestado para efectos de control de la votación, pero se mantuvo su confidencialidad, no se realizaron preguntas demográficas y no se ofrecieron incentivos. Se consideró la aceptación de rellenar el cuestionario como un consentimiento informado y por no existir intervención ni temas sensibles para los encuestados, se consideró no someter el protocolo a un comité de ética.
ResultadosLos reumatólogos asistentes (92) provenían de todas las regiones de donde ejercen reumatólogos en el país y representaban la mayoría del total de los miembros de la Asociación (165 miembros). Respondieron la encuesta el 99% (91) de los reumatólogos asistentes, los cuales diligenciaron los formularios completamente en su totalidad (existieron algunos cuestionarios que no fueron contestados hasta en el 8,8% del total de las preguntas, por lo que se consideró como diligenciados completamente). La mayoría de los encuestados, al responder el componente general, estuvo de acuerdo en que se debe hacer un consenso acerca del tema (86,8%). Cuarenta y siete de 91 (51%) encuestados opinó que no existe suficiente literatura y el 34% opinó lo contrario, mientras que el 11% no estuvo seguro y el 3% no contestó. No hubo respuesta al preguntar si había alguna técnica de examen que no estuviera expuesta.
En cuanto al componente de la evaluación del examen del dolor articular, el 78% consideró que todos estos tópicos eran importantes, como evaluar la movilización pasiva de la articulación, explorar el dolor a la palpación, además del dolor espontáneo, y el 13% consideró que únicamente la palpación es importante. Al preguntar si se debe evaluar la movilidad pasiva sin que haya dolor o edema articular a la palpación, cerca de la mitad (53,8) estaba de acuerdo y el 16% no estaba de acuerdo. El 62,6% estaba de acuerdo con realizar la presión hasta cuando comience a palidecer el lecho ungular del dedo del examinador (la técnica del pulgar), el 27,5% estuvo en desacuerdo y el 8,8% no estuvo seguro.
En relación con a el componente de la evaluación de la inflamación articular, a la pregunta acerca de si se debe palpar el margen articular para determinar inflamación, el 55% estuvo de acuerdo, el 26,4% no estuvo de acuerdo y el 14,3% no estuvo seguro. Cuando se interrogó acerca de incluirla en la definición de hinchazón, edema o tumefacción articular, para el 47,2% eran importantes las opciones de que cuando hay derrame articular, fluctuación a la palpación y cuando hay alteración del rango del movimiento, pero sin que exista deformidad articular. Ninguno estuvo de acuerdo con que hay hinchazón cuando hay alteración del rango del movimiento en ausencia de deformidad. El 22% estuvo de acuerdo con todas las opciones. En la pregunta referente en la determinación de la inflamación articular, acompañada de una deformidad, el 2,2% estaba de acuerdo en incluir adicionalmente la inflamación de tejidos blandos, el 5,5% el derrame articular, el 6,6% alteraciones en el rango del movimiento, el 20,9% con todas las anteriores y el 11% con ninguna.
Con respecto al componente acerca del examen general articular, el 54% estuvo en desacuerdo con explorar primero la inflamación de cada articulación y posteriormente el dolor para evitar el sesgo del examinador por el dolor, y el 35,2% estuvo de acuerdo. En cuanto a la preferencia del encuestado a la posición del paciente al examinarlo, el 83,5% prefirió sentado para examinar el cuerpo superior y luego acostado para examinar el cuerpo inferior, el 8,8% todo el tiempo acostado y el 7,7% otra opción, no contestó o no estaba seguro. En cuanto al orden o la secuencia del examen de las articulaciones, el 36,3% prefirió examinar al paciente en forma descendente, el 11% en forma ascendente, el 19,8% por regiones alternadamente, el 3,3% un hemicuerpo lateral primero y luego el otro hemicuerpo, y el 16,5% en forma descendente y alternada. Al preguntar al grupo si se debería excluir del conteo articular una articulación que tenga prótesis, trauma o cirugía reciente con dolor, el 82,4% estuvo de acuerdo, el 11% no lo estuvo y el 5,5% no estuvo seguro.
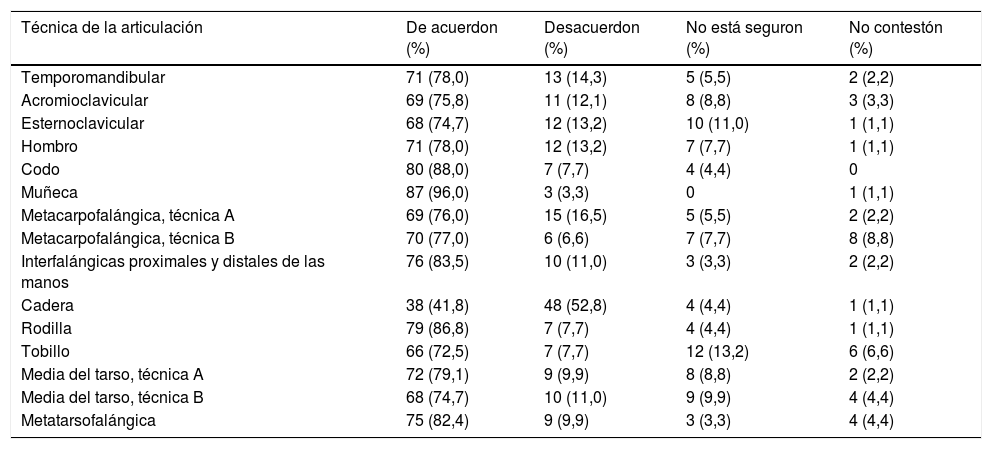
En cuanto a la pregunta del componente acerca de la técnica de examen de cada una de las articulaciones, los resultados variaron de acuerdo con la técnica para cada articulación (tabla 1) y cuando se contemplaron 2 técnicas para una articulación (tablas 2 y 3).
Resultados acerca de emplear solo una técnica para cada una de las articulaciones (n=91)
| Técnica de la articulación | De acuerdon (%) | Desacuerdon (%) | No está seguron (%) | No contestón (%) |
|---|---|---|---|---|
| Temporomandibular | 71 (78,0) | 13 (14,3) | 5 (5,5) | 2 (2,2) |
| Acromioclavicular | 69 (75,8) | 11 (12,1) | 8 (8,8) | 3 (3,3) |
| Esternoclavicular | 68 (74,7) | 12 (13,2) | 10 (11,0) | 1 (1,1) |
| Hombro | 71 (78,0) | 12 (13,2) | 7 (7,7) | 1 (1,1) |
| Codo | 80 (88,0) | 7 (7,7) | 4 (4,4) | 0 |
| Muñeca | 87 (96,0) | 3 (3,3) | 0 | 1 (1,1) |
| Metacarpofalángica, técnica A | 69 (76,0) | 15 (16,5) | 5 (5,5) | 2 (2,2) |
| Metacarpofalángica, técnica B | 70 (77,0) | 6 (6,6) | 7 (7,7) | 8 (8,8) |
| Interfalángicas proximales y distales de las manos | 76 (83,5) | 10 (11,0) | 3 (3,3) | 2 (2,2) |
| Cadera | 38 (41,8) | 48 (52,8) | 4 (4,4) | 1 (1,1) |
| Rodilla | 79 (86,8) | 7 (7,7) | 4 (4,4) | 1 (1,1) |
| Tobillo | 66 (72,5) | 7 (7,7) | 12 (13,2) | 6 (6,6) |
| Media del tarso, técnica A | 72 (79,1) | 9 (9,9) | 8 (8,8) | 2 (2,2) |
| Media del tarso, técnica B | 68 (74,7) | 10 (11,0) | 9 (9,9) | 4 (4,4) |
| Metatarsofalángica | 75 (82,4) | 9 (9,9) | 3 (3,3) | 4 (4,4) |
Resultados al evaluar el uso de las 2 técnicas existentes en una misma articulación (n=91)
| Técnica de examen articular | Usar cualquier técnican (%) | Se deben usar las 2n (%) | Se debe usar la An (%) | Se debe usar la Bn (%) | No estoy seguron (%) | No contestón (%) |
|---|---|---|---|---|---|---|
| Metacarpofalángicas de las manos | 52 (57,1) | 13 (14,3) | 8 (8,8) | 6 (6,6) | 8 (8,8) | 4 (4,4) |
| Media del tarso | 41 (45,0) | 19 (20,9) | 11 (12,1) | 7 (7,7) | 10 (11,0) | 3 (3,3) |
Descripción de las técnicas A y B en metacarpofalángicas y media del tarso
| Técnica A metacarpofalángica: palpación con la articulación flexionada 50̊ en márgenes articulares, izquierdo y derecho con los dedos índice y pulgar, mientras la otra mano del examinador sostiene la mano del pacienteTécnica B metacarpofalángica: con la mano del examinado extendida se palpan los márgenes articulares de la articulación con los dedos pulgares del examinador, mientras los otros dedos del examinador sostienen la mano del paciente |
| Técnica A media del tarso: se fija el tobillo anteriormente con una mano, los dedos índice, medio y pulgar de la otra mano a los 2 lados del medio pie con realización de movimientos de eversión e inversión |
| Técnica B media del tarso: se usan ambas manos para examinar con los pulgares la superficie dorsal de la articulación media del tarso |
Hubo más acuerdo en las técnicas empleadas para muñeca, codo, rodilla, interfalángicas de las manos y metatarsofalángicas. Existió menor acuerdo en la técnica de las articulaciones temporomandibular, acromioclavicular, esternoclavicular, hombro y tobillo. El menor acuerdo se encontró en la técnica para evaluar la articulación de la cadera. Cuando se averiguó sobre 2 técnicas para una misma articulación, hubo opiniones contradictorias y un poco más de la mitad (57; 62,6%) de los reumatólogos refirió que se puede usar ya sea la técnica A o la B (tabla 3) en las metacarpofalángicas de las manos y un poco menos de la mitad (45; 49,4%) en la articulación media del tarso. Alrededor del 10% de los encuestados no estuvo seguro al contemplar ambas técnicas.
DiscusiónA pesar de la importancia del examen articular para determinar la actividad de la AR, no existen artículos en la literatura que describan de forma detallada cada una de las técnicas de acuerdo con una revisión sistemática de la literatura acerca del tema7, debido en parte a que se asume que en los programas de formación se realizan9,10 o que existen métodos diagnósticos que han reemplazado el examen físico articular11.
Los resultados del presente estudio muestran que solo el 31/91 (34%) del grupo considera que existe literatura suficiente sobre el tema y la mayoría considera que se requiere de un consenso y esto denota que al parecer no existe un método de examen formal. Esto puede ser crítico, ya que el examen de las articulaciones es la base de la clinimetría, en la valoración de actividad para los pacientes con AR, lo que, a su vez, es parte fundamental de las estrategias T2T (del inglés, treat to target), propuesta para buscar desenlaces adecuados de la enfermedad y disminuir los costos de esta, que en el sistema de salud colombiano está definida como de alto costo. Un porcentaje importante de reumatólogos no estaba de acuerdo o seguro con los aspectos de la inflamación (tumefacción o edema) y del concepto de dolor articular. Conceptos importantes en la palpación articular, como la técnica del pulgar12 y el margen articular8, fueron contradictorios. La movilidad pasiva es un componente del examen articular, pero alrededor de la mitad de los encuestados opinaron que no era esencial. Hubo contradicciones en conceptos como el rango de movimiento articular y las deformidades, al incorporarlas en la definición de la clinimetría. En cuanto al examen articular general en un paciente, cerca de una cuarta parte de los encuestados consideró que se debe hacer inicialmente con el paciente sentado y luego acostado. En cuanto a la secuencia del examen, hubo diferentes conceptos y la más frecuente fue en forma descendente para la tercera parte de los reumatólogos. Al interrogar por una técnica en cada una de las articulaciones, se encontró mayor acuerdo en la muñeca, el codo, la rodilla, las interfalángicas y las metatarsofalángicas; el resto de las articulaciones obtuvo un menor acuerdo, excepto en la técnica de la cadera, donde menos del 46% estaba de acuerdo. Al preguntarse por más de una técnica en algunas articulaciones como las metacarpofalángicas en manos y del tarso medio, hubo mayor desacuerdo, probablemente reflejando que las técnicas de examen de cada articulación no están adecuadamente estandarizadas, lo que quedó confirmado al preguntarle al grupo si creía en la necesidad de realizar un consenso, contestando afirmativamente la mayoría.
Los resultados muestran que hay variación en los conceptos de la técnica del examen de las articulaciones para la clinimetría de la AR, por lo que se ha propuesto una estandarización como la mejor alternativa6,7. Esta diferencia en los conceptos ha sido demostrada y no es exclusiva del escenario definido en el presente estudio13,14. Esta heterogeneidad en el examen y en los conceptos podría conllevar una mala clasificación de la actividad de la enfermedad, lo que tiene una gran implicación para el sistema de salud y para las personas, además de los riesgos asociados al uso o no uso de medicamentos biológicos (en el caso de que se usen sin requerirlos o que no se usen en caso de requerirlos).
La fortaleza del presente estudio es que se encuestó a un gran grupo de reumatólogos, en donde estuvieron representadas las diferentes regiones del país, ya que asistieron a la asamblea de la Asociación Colombiana de Reumatología.
Las debilidades del estudio son que no se conoce la opinión de los no encuestados o los que no respondieron al no asistir a la asamblea, lo que podría llevar a unos resultados más representativos de la población de reumatólogos del país, aunque no hay razones para pensar que los no encuestados tuvieran un concepto diferente a los encuestados. No se exploraron los datos demográficos y de experiencia en la profesión de los encuestados, que podrían influir en las respuestas, aunque hay alguna evidencia de que algunos factores como los años de experiencia del examinador no afectan los resultados en el examen15. Otra debilidad es que el cuestionario se rellenó durante la asamblea, lo que podría haber influido en su adecuado diligenciamiento, y al no ser la encuesta anónima (se pidió al encuestado escribir el nombre a efectos de que fueran todos los cuestionarios recolectados), podrían haber cambiado las respuestas por el temor a ser identificados. Finalmente, es claro que no tener una adecuada estandarización del examen articular es un problema crítico en el rendimiento de los índices de evaluación de actividad de la enfermedad; sin embargo, no se puede demostrar dicha diferencia por ser una encuesta, pero los resultados podrían ser de ayuda en un futuro estudio que intente determinar la real variación entre los profesionales.
ConclusiónExistió gran variación en la opinión acerca de los conceptos relacionados con el examen articular del paciente que padece AR al definir articulaciones tumefactas o dolorosas, por lo que es necesario un proceso de estandarización como la mejor alternativa.
Conflicto de interesesLa Asociación Colombiana de Reumatología recibió una beca irrestricta de Laboratorios Abbvie. El Dr. Yimy F. Medina es el ejecutor de la beca. El resto de los autores declara no tener ningún conflicto de intereses.