Evaluar la capacidad de procalcitonina (PCT), proteína C reactiva (PCR), interleucina-6 (IL-6) y proteína ligadora del lipopolisacárido (LBP), para discriminar entre sepsis y síndrome de respuesta inflamatoria sistémica (SIRS) de origen no infeccioso, y para predecir el riesgo de desarrollar shock séptico o muerte.
Material y métodosEstudio prospectivo de cohortes observacional. Población de 191 pacientes con SIRS (115 varones y 76 mujeres; edad media: 62±19). En todos ellos se analizó la concentración de PCR, PCT, IL-6 y LBP.
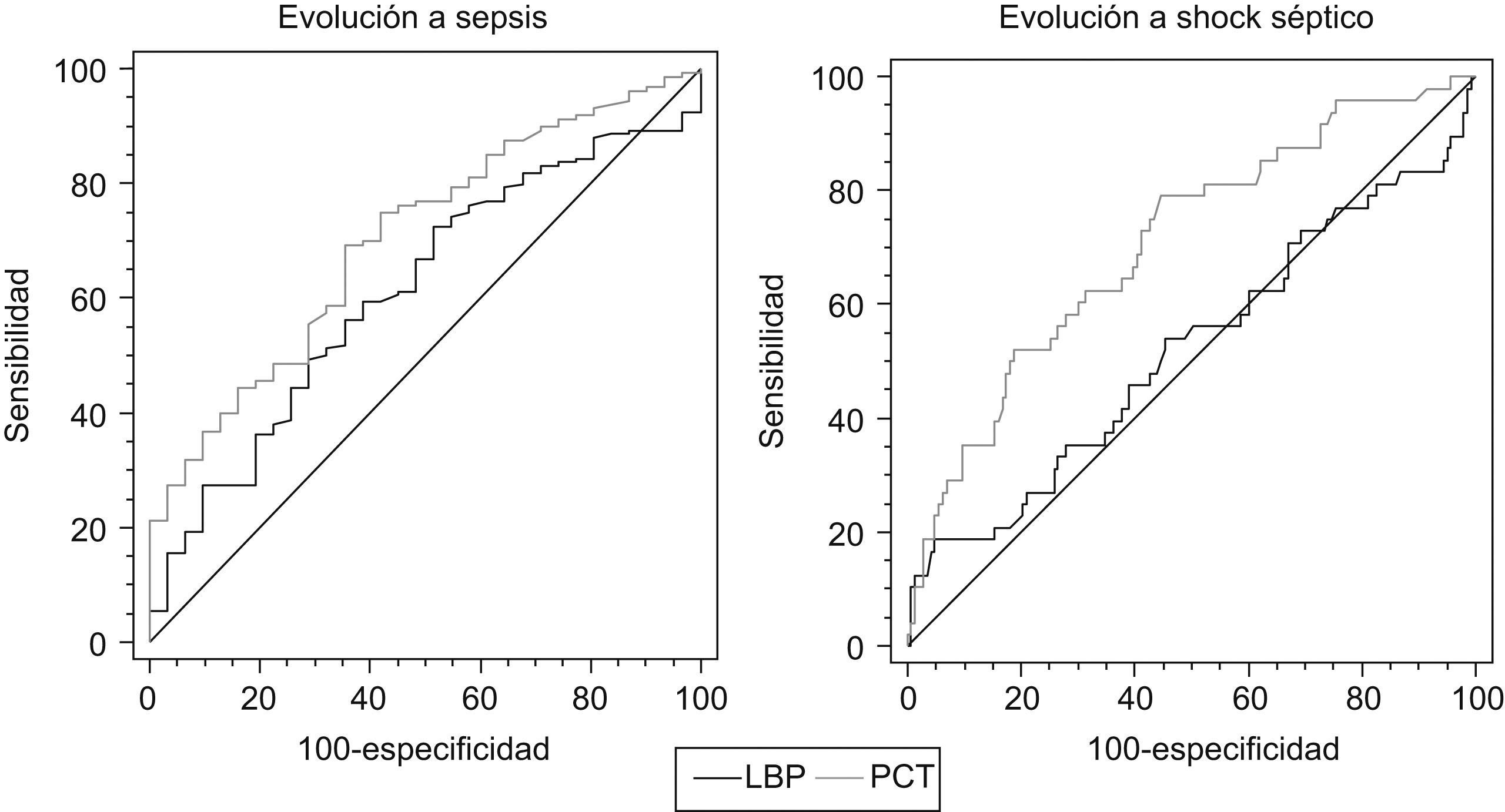
ResultadosSólo IL-6 y PCT son capaces de diferenciar entre SIRS y sepsis. El análisis de las curvas ROC (Receiver Operating Characteristic) nos muestra que las áreas bajo la curva (AUC) más significativas fueron las de la PCT, con valores de 0,703 para sepsis (p=0,0001), de 0,707 para shock séptico (p=0,0001) y de 0,682 para muerte (p=0,0001), seguidas de las AUC de la IL-6 para sepsis, shock séptico y muerte, con valores de 0,692 (p=0,0001), 0,617 (p=0,0155) y 0,613 (p=0,022), respectivamente. Las AUC de PCR fueron de 0,631 (p=0,014) para sepsis, de 0,574 (p=0,127) para shock séptico y de 0,576 (p=0,123) en el caso de muerte. La LBP presenta una AUC de 0,612 (p=0,03) para sepsis. Los puntos de corte obtenidos para cada biomarcador a partir de las curvas ROC fueron de 109pg/ml, 584pg/ml y 1.769pg/ml en el caso de IL-6; de 17μg/ml, 56,8μg/ml y 54,1μg/ml para LBP; de 17,4mg/dl, 11mg/dl y 10,7mg/dl para PCR, y de 0,55ng/ml, 0,98ng/ml y 2,36ng/ml en el caso de la PCT para sepsis, shock séptico y muerte, respectivamente.
ConclusionesTanto la PCT como la IL-6 fueron marcadores biológicos fiables en la detección de sepsis en nuestra población de pacientes con SIRS. La PCT resultó ser el mejor marcador de mala evolución (shock séptico o muerte).
To analyze the capacity of procalcitonin (PCT), C reactive protein (CRP), interleukin-6 (IL-6) and lipopolysaccharide binding protein (LBP) to discriminate between sepsis and systemic inflammatory response syndrome (SIRS) of non- infectious origin, and to predict the risk of developing septic shock or death.
Material And MethodsProspective cohorts observational study. Population of 191 patients with SIRS (115 men and 76 women; mean age 62±19). Blood levels of CRP, PCT, IL-6 and LBP were measured in all patients.
ResultsOnly PCT and IL-6 were able to discriminate between SIRS and sepsis. The analysis of ROC (Receiver Operating Characteristic) curves show that the areas under the curve (AUC) were more significant in procalcitonin with values of 0.703 in the case of sepsis (P=0.0001), 0.707 for septic shock (P=0.0001) and 0.682 in case of death (P=0.0001), followed by the AUC of IL-6 for sepsis, septic shock and death with a value of 0.692 (P=0.0001), 0.617 (P=0.0155) and 0,613(P=0.022), respectively. The AUC of CRP were 0.631 (P=0.014) for sepsis, 0.574 (P=0.127) for septic shock and 0.576 with P=0.123 for death. LBP has an AUC of 0.612 (P=0.03) for sepsis. The cut points of each biomarker from the ROC curves were: 109pg/ml, 584pg/ml and 1769pg/ml for IL-6; 17μg/ml, 56.8μg/ml and 54.1μg/ml for LBP; 17.4mg/dl, 11mg/dl and 10.7mg/dl for CRP and 0.55ng/ml, 0.98ng/ml and 2.36ng/ml for PCT in the cases of sepsis, septic shock and death, respectively.
ConclusionProcalcitonin and interleukin 6 were good biological markers for the detection of sepsis in our population of patients with SIRS. PCT was the best biomarker of poor outcome (septic shock or death).
En la actualidad, la sepsis se puede considerar como el síndrome de respuesta inflamatoria sistémica (SIRS) secundario a una infección, desencadenada por la entrada de microorganismos o sus toxinas en el torrente circulatorio. La sepsis provoca una respuesta inflamatoria por parte del huésped con pérdida de la autorregulación de los mecanismos de defensa, con tendencia a la hiperproducción de sustancias proinflamatorias o mediadores, activadores de la coagulación y fibrinólisis, que interrelacionan suscitando el control de la infección o su evolución a sepsis grave o shock séptico1.
Estudios epidemiológicos recientes señalan que parece estar comportándose como una enfermedad emergente con una frecuencia alarmantemente creciente y una mortalidad que persiste elevada, a pesar de los avances en las técnicas de apoyo vital y la aparición de nuevos tratamientos2. Además, la sepsis parece ser ahora más grave que hace 20 años, ya que la proporción de estos pacientes que presentan algún fallo orgánico (criterio de sepsis grave) ha pasado de un 16,8 hasta un 33,6%3. La ausencia de pruebas diagnósticas suficientemente sensibles y específicas, junto con la limitación de las capacidades clínicas para efectuar un diagnóstico precoz puede influir negativamente en la morbimortalidad de este proceso4,5.
La incidencia de sepsis se sitúa actualmente entre 50 y 300 casos por 100.000 habitantes por año, y la mortalidad de la sepsis grave se encuentra actualmente entre el 28 y el 50%. Las cifras de incidencia y mortalidad de la sepsis grave ya superan a las de otras enfermedades con gran impacto social, como el cáncer de mama o el sida. En España, la incidencia puede ser incluso mayor; de hecho, algunos autores en un estudio reciente6 observaron una incidencia de sepsis de 367 casos por 100.000 habitantes por año, lo que situaría a la sepsis grave como la quinta causa de muerte en nuestro país.
Para frenar esta avalancha de datos epidemiológicos negativos, 3 sociedades científicas internacionales, la European Society of Intensive Care Medicine (ESICM), el Internacional Sepsis Forum y la Society of Critical Care Medicine, diseñaron la Surviving Sepsis Campaign (SSC), cuyo principal objetivo es conseguir una reducción de la mortalidad por sepsis grave del 25% durante el período 2005–2009, lo que en nuestro país supondría evitar la muerte de 3.000 pacientes cada año.
Por este motivo se ideó el “perfil de sepsis grave”, que consta de las siguientes pruebas: hemograma, bioquímica básica, bilirrubina, lactato venoso, saturación venosa central de oxígeno, procalcitonina (PCT), proteína C reactiva (PCR) y 2 hemocultivos7. A pesar de que actualmente se están utilizando las determinaciones de PCT y PCR, no se conoce con seguridad el valor predictivo de los resultados de estos parámetros y de otros marcadores biológicos de sepsis, por lo que en este trabajo se analizó el valor diagnóstico y pronóstico de diferentes marcadores biológicos (PCR, PCT, interleucina-6 [IL-6] y proteína ligadora del lipopolisacárido [LBP]) con respecto a diferentes resultados de la evolución del proceso de sepsis.
Material y métodosEn el estudio se compararon los valores iniciales de distintos marcadores biológicos de sepsis (PCT, PCR, IL-6 y LBP) en un grupo de pacientes con SIRS y sospecha de sepsis, en función de su evolución a distintas situaciones clínicas finales (SIRS sin infección, sepsis, shock séptico, muerte) y evaluamos la capacidad de las concentraciones plasmáticas de PCT, PCR, IL-6 y LBP, obtenidas inmediatamente después de establecerse un diagnóstico de sospecha de sepsis, para discriminar entre sepsis y SIRS de origen no infeccioso, y para predecir el riesgo de desarrollar un shock séptico o muerte.
Procedimiento. Estudio prospectivo de cohortes observacional. Se incluyeron consecutivamente todos los pacientes médicos y quirúrgicos mayores de 14 años que ingresaron en urgencias o en la unidad de cuidados intensivos (UCI), o que estando hospitalizados presentaron un cuadro de SIRS con sospecha de infección o criterios de shock séptico según las definiciones propuestas por la Conferencia de Consenso SCCM/ESICM/ACCP/ATS/SIS de 2001 (tabla 1), entre febrero y septiembre de 2007. La sospecha de infección se basó en la presencia de un foco infeccioso documentado por hallazgos radiográficos o analíticos compatibles con infección, un síndrome clínico asociado con una alta probabilidad de infección o un shock de perfil distributivo inexplicado. Dos observadores independientes seleccionaron los pacientes.
Definiciones y criterios de síndrome de respuesta inflamatoria sistémica/sepsis propuestas por la Conferencia de Consenso SCCM/ESICM/ACCP/ATS/SIS 2001
| SIRS: presencia de 2 o más de los siguientes criterios: |
|
| Se define como “sepsis” cualquier infección documentada o sospecha con 2 o más de los siguientes criterios: |
|
| Se define como “sepsis grave” la presencia de sepsis asociada con disfunción orgánica aguda y achacable a la sepsis, hipotensión o hipoperfusión tisular con los siguientes criterios: |
|
| Se define como “shock séptico” |
|
FiO2: fracción inspiratoria de oxígeno; INR: razón internacional normalizada; PaCO2: presión parcial de dióxido de carbono; PAM: presión arterial media; SIRS: síndrome de respuesta inflamatoria sistémica; SvO2: saturación venosa de oxígeno; PaO2: presión arterial de oxígeno; PAS: presión arterial sistólica; TTPa: tiempo parcial de tromboplastina activada.
Se excluyeron del estudio los pacientes con edad igual o menor de 14 años y aquellos con las siguientes características: haber tenido una parada cardíaca prehospitalaria, presentar enfermedad vascular periférica grave definida por la presentación de claudicación intermitente diagnosticada o la necesidad de cirugía de revascularización, aquellos que en su historia clínica figuren órdenes de limitación del esfuerzo terapéutico o se demuestre un diagnóstico diferente a la sepsis.
En total, se seleccionaron 191 pacientes (115 varones y 76 mujeres; edad media: 62±19). En todos los pacientes se analizó inmediatamente la concentración de PCR con el resto de los parámetros del perfil de sepsis, y el suero restante se repartió en alícuotas que se congelaron hasta el momento de su análisis. El análisis de los marcadores mencionados (PCT, IL-6 y LBP) se realizó de forma ciega (sin conocer datos de la evolución de los pacientes, sólo identificados por el número de identificación de muestra) en 2 series de aproximadamente 100 muestras cada una.
A cada paciente se le asignó uno de los diagnósticos utilizados en el estudio: SIRS sin infección, sepsis confirmada, shock séptico o muerte, según las definiciones aceptadas en la Conferencia de Consenso SCCM/ESICM/ACCP/ATS/SIS, de 2001 (tabla 1)8–11.
Se pidió consentimiento informado a todos los pacientes que participaron en el estudio. En el caso de los pacientes que no presentaron el grado de consciencia necesario para la obtención de éste, se pidió el consentimiento a un familiar cercano. El comité de ética de nuestro hospital aprobó el estudio.
Instrumentación. La PCT se determinó utilizando el KRYPTOR compact (BRAHMS)® que emplea tecnología TRACE con una sensibilidad de 0,1ng/ml. La PCR se cuantificó en Dimension RxL (Siemens)® mediante inmunoturbidimetría (PETIA) con una sensibilidad de 0,05mg/dl. La LBP y la IL-6 se determinaron en IMMULITE 1.000 System (Siemens)® por inmunoquimioluminiscencia en fase sólida, con una sensibilidad de 0,2μg/ml y 2pg/ml, respectivamente.
Tratamiento estadístico. La comparación de los resultados obtenidos para la concentración plasmática de cada marcador biológico en función de la clasificación de los pacientes (peor evolución) en cada uno de los grupos definidos en la tabla 1, se realizó mediante el análisis estadístico ANOVA tras transformación logarítmica de los datos y contrastes de Student-Newman-Keuls para las comparaciones entre grupos. Los valores predictivos se determinaron con el análisis de las curvas ROC (Receiver Operating Characteristic), y se utilizó en ambos casos el programa estadístico MedCalc®. Las variables cuantitativas se expresan como medianas y rango intercuartílico, ya que las concentraciones de los marcadores biológicos medidos no siguen una distribución normal.
ResultadosEn el estudio se seleccionaron 191 pacientes con SIRS (115 varones y 76 mujeres; edad media: 62±19) y con sospecha de sepsis. Se analizaron mediante los test estadísticos anteriores los resultados obtenidos para las concentraciones plasmáticas de los 4 marcadores biológicos (PCR, PCT, IL-6 y LBP) para cada evolución clínica final (SIRS sin infección, sepsis, shock séptico y muerte). El número de pacientes de cada grupo fue de 28 (15%) para SIRS sin infección, de 99 (52%) para sepsis, de 37 (19%) para shock séptico y de 27 (14%) para muerte. La población estudiada estuvo formada por un 32% de ingresos en UCI y un 68% de ingresos en hospitalización.
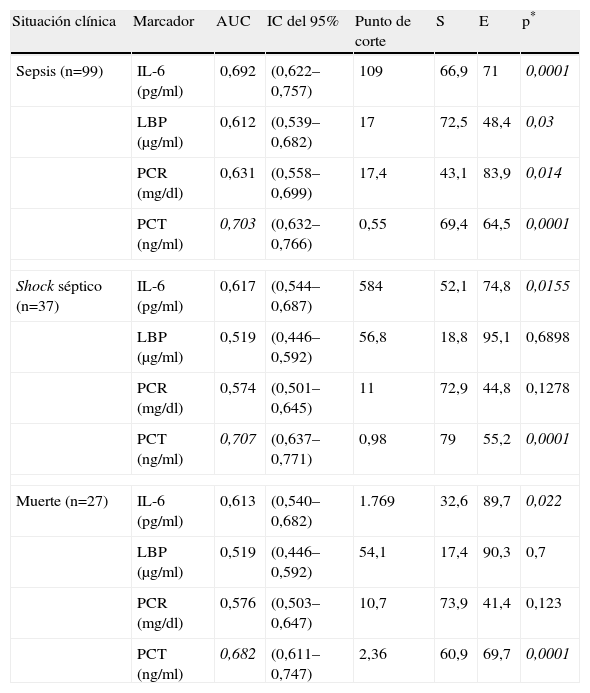
En el análisis estadístico de las curvas ROC (tabla 2) se observó que los diferentes marcadores medidos tenían área bajo la curva (AUC) significativamente superiores a 0,5, y se consideró la sepsis como evolución clínica final. Destacaron las AUC de la PCT y de la IL-6, de 0,703 y de 0,692, respectivamente, con una p=0,0001 en ambos casos. Las AUC de PCR y de la LBP también fueron significativamente superiores a 0,5 pero con una p inferior (0,631 [p=0,014] para PCR y 0,612 [p=0,03] en el caso de la LBP).
Curvas ROC (Receiver Operating Characteristic) comparativas de interleucina-6 (IL-6), proteína ligadora del lipopolisacárido (LBP), proteína C reactiva (PCR) y procalcitonina (PCT) para las 3 situaciones clínicas finales (sepsis, shock séptico y muerte) en pacientes con síndrome de respuesta inflamatoria sistémica
| Situación clínica | Marcador | AUC | IC del 95% | Punto de corte | S | E | p* |
| Sepsis (n=99) | IL-6 (pg/ml) | 0,692 | (0,622–0,757) | 109 | 66,9 | 71 | 0,0001 |
| LBP (μg/ml) | 0,612 | (0,539–0,682) | 17 | 72,5 | 48,4 | 0,03 | |
| PCR (mg/dl) | 0,631 | (0,558–0,699) | 17,4 | 43,1 | 83,9 | 0,014 | |
| PCT (ng/ml) | 0,703 | (0,632–0,766) | 0,55 | 69,4 | 64,5 | 0,0001 | |
| Shock séptico (n=37) | IL-6 (pg/ml) | 0,617 | (0,544–0,687) | 584 | 52,1 | 74,8 | 0,0155 |
| LBP (μg/ml) | 0,519 | (0,446–0,592) | 56,8 | 18,8 | 95,1 | 0,6898 | |
| PCR (mg/dl) | 0,574 | (0,501–0,645) | 11 | 72,9 | 44,8 | 0,1278 | |
| PCT (ng/ml) | 0,707 | (0,637–0,771) | 0,98 | 79 | 55,2 | 0,0001 | |
| Muerte (n=27) | IL-6 (pg/ml) | 0,613 | (0,540–0,682) | 1.769 | 32,6 | 89,7 | 0,022 |
| LBP (μg/ml) | 0,519 | (0,446–0,592) | 54,1 | 17,4 | 90,3 | 0,7 | |
| PCR (mg/dl) | 0,576 | (0,503–0,647) | 10,7 | 73,9 | 41,4 | 0,123 | |
| PCT (ng/ml) | 0,682 | (0,611–0,747) | 2,36 | 60,9 | 69,7 | 0,0001 | |
*p: significación estadística del AUC respecto al valor de 0,5. En cursiva la mejor AUC para cada situación clínica
AUC: área bajo la curva ROC; E: especificidad para el punto de corte indicado; IC: intervalo de confianza; S: sensibilidad para el punto de corte indicado.
Al estudiar shock séptico como evolución clínica final sólo fueron buenos predictores la PCT y la IL-6 con unas AUC de 0,707 (p=0,0001) y de 0,617 (p=0,015), respectivamente. El resto de los marcadores, PCR y LBP, presentaron menores AUC y una p superior a 0,05 (frente a una AUC de 0,5); por lo tanto, no fueron indicativos de mala evolución, puesto que sólo resultaron capaces de predecir sepsis. Al estudiar la muerte como evolución clínica final, se encontraron unas AUC de 0,682 (p=0,0001) y de 0,613 (p=0,0220) para PCT e IL-6, respectivamente. Tanto la PCR como la LBP tuvieron las AUC próximas a 0,5, por lo tanto, no resultaron buenos marcadores para este punto final. Se destacó que la PCT fue el parámetro con mejor AUC en las distintas evoluciones clínicas finales. En la figura 1 se ilustran las curvas ROC para mejor y peor predictores de sepsis y shock séptico.
Los puntos de corte obtenidos para cada biomarcador a partir de las curvas ROC fueron de 109pg/ml, 584pg/ml y 1.769pg/ml en el caso de IL-6; de 17μg/ml, 56,8μg/ml y 54,1μg/ml para LBP, de 17,4mg/dl, 11mg/dl y 10,7mg/dl para PCR, y de 0,55ng/ml, 0,98ng/ml y 2,36ng/ml en el caso de PCT para sepsis, shock séptico y muerte, respectivamente.
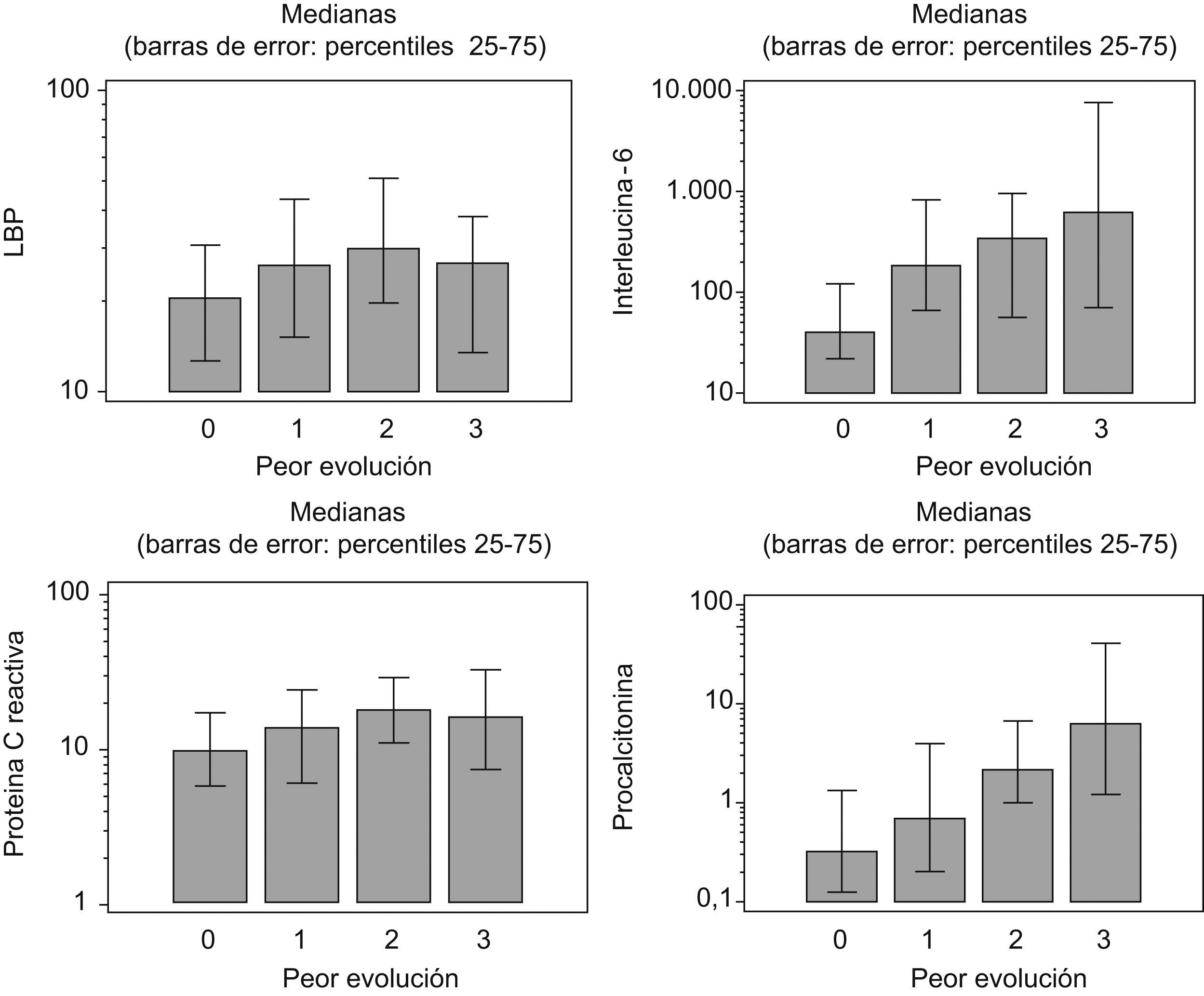
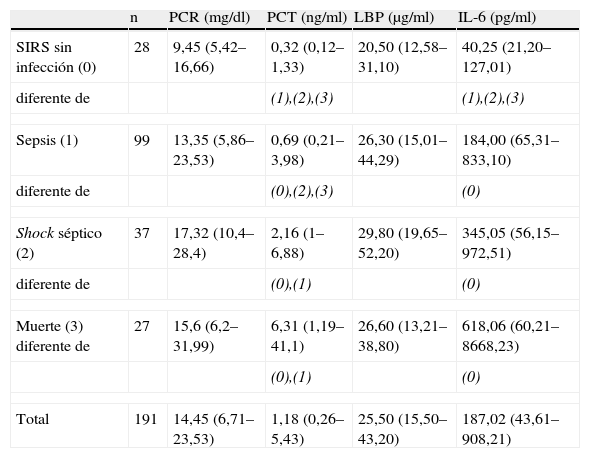
Con el análisis de ANOVA tras transformación logarítmica y contrastes de Student-Newman-Keuls (tabla 3, fig. 2) comparamos las concentraciones iniciales de los distintos marcadores en función de la evolución clínica final de cada paciente. Las evoluciones clínicas finales fueron SIRS sin infección, sepsis, shock séptico y muerte. La PCR y la LBP se comportaron de la misma manera, ya que no fueron capaces de discriminar entre ninguna de las evoluciones clínicas. La IL-6 se comportó de forma diferente, ya que sí resultó capaz de discriminar entre el SIRS sin infección y el resto de los grupos, aunque no fue capaz de diferenciar entre sepsis, shock séptico y muerte.
Comparación de las concentraciones de los marcadores estudiados en el ingreso de los pacientes y en función de su evolución*
| n | PCR (mg/dl) | PCT (ng/ml) | LBP (μg/ml) | IL-6 (pg/ml) | |
| SIRS sin infección (0) | 28 | 9,45 (5,42–16,66) | 0,32 (0,12–1,33) | 20,50 (12,58–31,10) | 40,25 (21,20–127,01) |
| diferente de | (1),(2),(3) | (1),(2),(3) | |||
| Sepsis (1) | 99 | 13,35 (5,86–23,53) | 0,69 (0,21–3,98) | 26,30 (15,01–44,29) | 184,00 (65,31–833,10) |
| diferente de | (0),(2),(3) | (0) | |||
| Shock séptico (2) | 37 | 17,32 (10,4–28,4) | 2,16 (1–6,88) | 29,80 (19,65–52,20) | 345,05 (56,15–972,51) |
| diferente de | (0),(1) | (0) | |||
| Muerte (3) diferente de | 27 | 15,6 (6,2–31,99) | 6,31 (1,19–41,1) | 26,60 (13,21–38,80) | 618,06 (60,21–8668,23) |
| (0),(1) | (0) | ||||
| Total | 191 | 14,45 (6,71–23,53) | 1,18 (0,26–5,43) | 25,50 (15,50–43,20) | 187,02 (43,61–908,21) |
IL-6: interleucina-6; LBP: proteína ligadora de lipopolisacárido; PCR: proteína C reactiva; PCT: procalcitonina; SIRS: síndrome de respuesta inflamatoria sistémica.
* Los valores indican la mediana (percentiles 25-75). Entre paréntesis, los grupos de individuos que presentaron la situación clínica indicada. Cada paciente está incluido en 1 solo grupo, ya que la situación clínica indica la evolución clínica final (v. definiciones). Los números entre paréntesis de la fila “diferente de” indican con qué grupos existen diferencias significativas (p < 0,05).
La PCT fue el marcador que consiguió diferenciar mejor entre sí a los diferentes grupos evolutivos, pero no consiguió discriminar entre shock séptico y muerte.
DiscusiónEl concepto de SIRS comprende desde una respuesta inflamatoria no infecciosa hasta la sepsis grave. La sepsis es el SIRS de causa infecciosa. La sepsis grave se caracteriza o bien por la alteración aguda de la función de uno o más órganos (función hemodinámica, renal, respiratoria, hepática, hematológica o neurológica), o bien por mala perfusión tisular (hiperlactacidemia) o hipotensión arterial (transitoria o persistente). El shock séptico se define por la presencia de hipotensión arterial que no responde a expansión del volumen intravascular y requiere perfusión de aminas para su tratamiento1.
A pesar de los potentes antimicrobianos y de los avances en las técnicas de soporte hemodinámico, renal y respiratorio, la mortalidad de la sepsis grave y del shock séptico continúan siendo muy elevadas. En algunos de ellos, las enfermedades previas pueden explicar la mala evolución; sin embargo, en muchos casos no tenemos una explicación clara de por qué algunos pacientes que tienen una infección evolucionan mal, mientras que otros con un tratamiento similar no lo hacen12.
Algunos autores13 destacan que las concentraciones de PCT en pacientes con sepsis han mostrado elevaciones significativas, que no sólo detecta tempranamente la infección, sino que podrían servir como marcador pronóstico al revelar aquellos pacientes que no sobrevivieron al estado séptico grave. Estas afirmaciones concuerdan con nuestros resultados, ya que en nuestro grupo de población, los pacientes con sepsis presentan valores elevados de PCT y, además, este marcador permanece elevado o incrementa su valor cuando el pronóstico es desfavorable.
No obstante, el valor diagnóstico y pronóstico de la PCT, en comparación con otros marcadores de infección y sepsis, ha sido controvertido. Algunos autores14 estudiaron pacientes oncológicos con infección postoperatoria y encontraron que tanto la PCT como la IL-6 eran excelentes marcadores tempranos de infección, con un punto de corte para la PCT de 1,1ng/ml, con valores de sensibilidad del 81% y valores de especificidad del 72%, y cuando se comparó una población de pacientes graves (fundamentalmente shock séptico) con individuos completamente normales se observó que con un punto de corte para PCT >1,5ng/ml15 se conseguía una especificidad del 72% y una sensibilidad del 100%. Otros16 utilizaron un punto de corte superior a 1ng/ml con una sensibilidad y especificidad del 89 y el 94%, respectivamente, para diagnosticar sepsis. Además, destacan que concentraciones más elevadas se asocian con mal pronóstico. En nuestro trabajo se obtuvo un punto de corte de 0,55ng/ml con una sensibilidad y una especificidad del 69 y el 64%, respectivamente, en el caso de la sepsis. Por otra parte, nuestros pacientes presentaban un punto de corte de 0,98ng/ml en el caso del shock séptico con una sensibilidad del 79% y una especificidad del 55%, puntos de corte más bajos que en los estudios mencionados previamente, debido, probablemente, a que nuestra población estaba formada por pacientes con SIRS y que la determinación se realizaba en el momento de establecerse la sospecha de sepsis, sin confirmación previa de la existencia de infección. Obviamente, la mayoría de nuestros pacientes (debido a la mala evolución) alcanzaron valores elevados de éste y otros marcadores en momentos posteriores.
Con respecto a la evolución de los marcadores biológicos, otro estudio demostró que la PCT disminuye más rápidamente que la PCR, y que la persistencia de valores elevados indica la existencia de infección activa, lo que concuerda con el valor predictivo de mala evolución que encontramos en nuestros pacientes para la PCT y no para la PCR. Además, identifican a la PCT como un biomarcador bien establecido para infección, que cumple criterios que permiten no sólo el seguimiento del proceso inflamatorio, sino de la infección, y que guía, al mismo tiempo, el tratamiento antibiótico, ya que resaltan que la PCT es un buen marcador de la evolución de la infección hacia la curación o el empeoramiento17.
Asimismo, en un metaanálisis18 que incluyó 25 publicaciones y un total de 2.966 pacientes, se concluyó que la PCT tenía 16 veces más poder predictivo de sepsis que la PCR. La conclusión de este estudio se basaba en que la determinación de los niveles de PCT es un método rápido y seguro para evaluar la evolución en los pacientes sépticos con complicaciones, así como para determinar el pronóstico en los pacientes, lo que concuerda con nuestras conclusiones. La PCT les resultó útil también para evaluar la respuesta favorable a un tratamiento con antibióticos, y en los 3 o 4 días de evolución fue de ayuda para detectar pacientes portadores de un proceso infeccioso activo: la disminución de los niveles del marcador indicó el éxito en el tratamiento antimicrobiano, y la persistencia de niveles elevados indicó el fracaso del esquema antibiótico o la presencia de reinfección.
Algunos autores19 evaluaron el valor predictivo de la PCT en la infección bacteriana, comparándolo con la PCR y la IL-6, y llegaron a la conclusión de que los niveles de PCT eran más altos en los pacientes con infección bacteriana. Además, vieron que en los pacientes con shock séptico la PCT estaba más elevada cuando la infección bacteriana se había diagnosticado. Correlacionaron también a la PCT con la gravedad, mientras que a la PCR sólo con la infección. Además, indicaron que la PCT es el único marcador de infección en pacientes con shock séptico.
Otros autores20 determinaron el valor de la PCT en el diagnóstico (y diferenciación) temprano de pacientes con SIRS, sepsis, sepsis grave y shock séptico comparándola con la PCR, el recuento de células blancas y trombocitarias y la escala APACHE II, y llegaron a la conclusión de que los valores de PCT fueron los más elevados en pacientes con shock séptico (4,39–12,89ng/ml). Además, los pacientes con sepsis grave tuvieron valores más altos que los que tenían sepsis o SIRS (3,87–6,91ng/ml, 0,53–2,9ng/ml y 0,41–3,04ng/ml, respectivamente). La escala APACHE II no presentó diferencias significativas entre sepsis, sepsis grave y SIRS, pero fue significativamente más alta en pacientes con shock séptico. Ni la PCR ni el recuento de células blancas ni la fiebre presentaron diferencias significativas entre sepsis y sepsis grave. La PCT parecía ser un marcador temprano útil para discriminar entre sepsis y sepsis grave. Estos resultados también apoyan la hipótesis de que la PCR es un buen marcador de inflamación, pero no de la evolución de ésta, y así puede explicarse que en nuestro estudio la PCR, aunque con un poder predictivo algo menor, es capaz de ayudarnos en el diagnóstico de infección y sepsis, pero que discrimina mal a los pacientes que van a tener una mala evolución.
Algunos autores21 indican que la PCT se ha propuesto como un marcador diagnóstico para que se la incluya en la definición internacional de sepsis, aunque hay estudios con resultados conflictivos, que apuntan que no parece ser precisa para distinguir entre SIRS y sepsis en los adultos graves. Con sus resultados, consideran que la PCT es insuficiente para influenciar la decisión del tratamiento. Destacan que hay variables, como la edad y la sintomatología clínica, que pueden hacer variar el valor diagnóstico de la PCT.
Sin embargo, sí destacan que es mejor marcador que la PCR en el diagnóstico de la infección bacteriana. Su grupo de población se centró en pacientes críticos con SIRS, por eso no extrapolan sus resultados a enfermedades específicas como la pancreatitis o los quemados ni a pacientes concretos como los neonatos o los pediátricos. La variación de la prevalencia y la gravedad en estos pacientes se traduce en que la precisión en el diagnóstico de la PCT parece ser diferente, dependiendo de la población de partida y de los síntomas. No incluyeron estudios para ver la capacidad de la PCT de diagnosticar el shock séptico, ya que consideraron que puede hacerse simplemente con criterios clínicos, ni del valor pronóstico de este marcador. Su objetivo fundamental fue el papel de la PCT para distinguir sepsis de SIRS en pacientes adultos críticos y, según sus conclusiones, el valor diagnóstico fue bajo21.
En su conjunto, la heterogeneidad de los resultados que hemos ido discutiendo puede deberse a la heterogeneidad de las poblaciones en las que se han realizado estudios y a conceptos funcionales: la PCR es una proteína que participa en el proceso de fase aguda como un actor importante22,23, y se consume en el momento de realizar su acción (eliminación de residuos celulares, microorganismos o células alteradas), razón por la que el significado de sus elevaciones puede estar vehiculizado por la capacidad de respuesta del paciente y la intensidad de la agresión. Puede ser un buen marcador de infección o sepsis, pero puede perder su capacidad predictiva en pacientes en los que el proceso evoluciona en forma negativa y supera la capacidad defensiva de la PCR (y, por tanto, sin que su elevación sea consistente con la gravedad de la situación). Por su parte, no se conoce que la PCT participe fisiológicamente en el proceso infección-sepsis, pero sí se sabe que sus elevaciones podrían ejercer un efecto negativo24,25 adicional sobre el paciente, y de ahí probablemente se derive su alto valor predictivo de mala evolución.
En resumen, podríamos concluir que sobre la base de nuestros resultados, en pacientes que ya tienen un proceso inflamatorio, la PCR pierde su capacidad de detectar la presencia de una infección añadida. Sin embargo, la PCT o la IL-6 serían marcadores biológicos fiables en la detección de sepsis en nuestra población de pacientes con SIRS en el momento de establecerse la sospecha de sepsis. Por su parte, sólo la PCT resultó ser un buen marcador de mala evolución (shock séptico o muerte), en una población heterogénea de pacientes con sospecha de sepsis.
Este trabajo ha sido posible gracias a BRAHMS AG, que nos ha facilitado los reactivos para la determinación de procalcitonina y a Siemens Healthcare Diagnostics que nos ha aportado los reactivos de proteína C reactiva, interleucina-6 y proteína ligadora del lipopolisacárido.
Este trabajo corresponde a una comunicación científica presentada y premiada en el II Congreso Nacional del Laboratorio Clínico celebrado en La Coruña del 4 al 7 de junio de 2008.