Identificar marcadores potenciales durante el ingreso que predigan la necesidad de cuidados críticos en pacientes con neumonía causada por COVID-19.
Material y métodosEstudio autorizado, observacional y retrospectivo realizado entre el 15 de marzo y el 15 de abril de 2020; incluyó a 150 pacientes adultos menores de 75años con índice de comorbilidad de Charlson ≤6 diagnosticados de neumonía por COVID-19. Se seleccionaron aleatoriamente 75 pacientes de entre los ingresados en las unidades de cuidados críticos (grupo de cuidados críticos [GC]) y 75 pacientes hospitalizados que no requirieron cuidados críticos (grupo de cuidados no críticos [GnC]) que representaron el grupo control. Se utilizó una cohorte adicional de pacientes hospitalizados con COVID-19 para validar la escala.
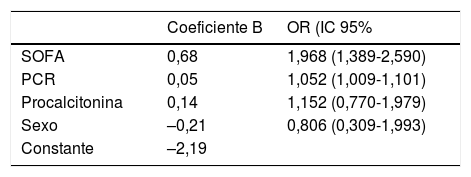
Medidas y resultados principalesLa regresión multivariante reflejó unos incrementos de los odds ratio de cuidados críticos hospitalarios asociados al incremento de proteínaC reactiva (PCR) (odds ratio: 1,052 [1,009-1,101]; p=0,0043) y puntuaciones en Sequential Organ Failure Assessment (SOFA) más altas (1,968 [1,389-2,590]; p<0,0001) en el momento del ingreso hospitalario. El valor de la curva AUC-ROC para el modelo combinado fue de 0,83 (0,76-0,90) (frente a AUC-ROC SOFA p<0,05). El valor de AUC-ROC para la cohorte de validación fue de 0,89 (0,82-0,95) (p>0,05 frente a AUC-ROC de la cohorte desarrollo).
ConclusiónLos pacientes de COVID-19 que presentan al ingreso una puntuación SOFA ≥2 combinada con PCR ≥9,1mg/ml podrían ser de alto riesgo a la hora de requerir cuidados críticos.
To identify potential markers at admission predicting the need for critical care in patients with COVID-19 pneumonia.
Material and methodsAn approved, observational, retrospective study was conducted between March 15 to April 15, 2020. 150 adult patients aged less than 75 with Charlson comorbidity index ≤6 diagnosed with COVID-19 pneumonia were included. Seventy-five patients were randomly selected from those admitted to the critical care units (critical care group [CG]) and seventy-five hospitalized patients who did not require critical care (non-critical care group [nCG]) represent the control group. One additional cohort of hospitalized patients with COVID-19 were used to validate the score.
Measurements and main resultsMultivariable regression showed increasing odds of in-hospital critical care associated with increased C-reactive protein (CRP) (odds ratio 1.052 [1.009-1.101]; P=.0043) and higher Sequential Organ Failure Assessment (SOFA) score (1.968 [1.389-2.590]; P<.0001), both at the time of hospital admission. The AUC-ROC for the combined model was 0.83 (0.76-0.90) (vs AUC-ROC SOFA P<.05). The AUC-ROC for the validation cohort was 0.89 (0.82-0.95) (P>0.05 vs AUC-ROC development).
ConclusionPatients COVID-19 presenting at admission SOFA score ≥2 combined with CRP ≥9,1mg/mL could be at high risk to require critical care.
En diciembre de 2019 apareció una neumonía atípica, y posteriormente se supo que estaba causada por un nuevo coronavirus (SARS-CoV-2). En abril de 2020 el virus se había extendido por 212 países a nivel mundial, infectando a más de 1.607.467 personas y causando más de 98.866 muertes1. El día 9 de mayo se habían diagnosticado en España 223.578 casos de infección, con 26.478 muertes relacionadas2. Al inicio de la enfermedad los pacientes pueden experimentar poca fiebre o síntomas parecidos a los de la gripe, pero puede aparecer repentinamente insuficiencia respiratoria grave3. Los pacientes con infección por SARS-CoV-2 tienen altas tasas de hospitalización e ingreso en la unidad de cuidados intensivos (UCI)4. Ha existido un gran número de parámetros que han sido relacionados con la morbimortalidad3,5-8, desde el sexo9 al incremento de los niveles circulantes de dímerosD3, lo cual puede sugerir activación endotelial. Además, en muchos informes se ha descrito la asociación entre el deterioro clínico grave y una posible tormenta de citocinas, caracterizada por la liberación de citocinas de tipo IL-6 e IL-1, pero también marcadores clásicos de la inflamación, como proteínaC reactiva (PCR) y niveles de ferritina10,11. Además, algunos informes sugieren la posibilidad de que la gravedad sea predicha por diferentes perfiles de la inflamación que pueden identificarse a nivel sérico.
Por otro lado, algunos pacientes infectados por SARS-CoV-2 pueden requerir cuidados críticos, lo cual se convierte en una de las limitaciones principales de los sistemas de salud en casos de pandemia12. Hasta la fecha no sabemos con claridad qué comorbilidades, resultados de las pruebas de laboratorio o características de la gravedad son capaces de predecir la necesidad potencial de estos recursos, lo cual deriva en el colapso del sistema sanitario. Las herramientas adecuadas de triaje, así como la identificación de los perfiles de los pacientes de alto riesgo, podrían ser esenciales para individualizar el manejo13.
Sobre la base de estos antecedentes decidimos evaluar nuestras series de pacientes de COVID-19 a fin de identificar marcadores, en el momento del ingreso hospitalario, con capacidad de predecir la necesidad de cuidados críticos.
Material y métodosSelección de los pacientesRealizamos un estudio retrospectivo recopilando datos de 150 pacientes diagnosticados de neumonía por COVID-19. Todos ellos tenían diagnóstico confirmado de SARS-CoV-2. Se seleccionaron aleatoriamente 75 pacientes de entre los ingresados en las unidades de cuidados críticos del Hospital Universitario de Salamanca (grupo de pacientes críticos [GC]) entre el 15 de marzo y el 15 de abril de 2020. A partir de un estudio piloto previo de 10 pacientes sabíamos que la edad de los pacientes ingresados en la unidad de cuidados críticos era inferior a 75años y que su índice de comorbilidad de Charlson14 era inferior a 6, por lo que del mismo modo y durante el mismo periodo de tiempo seleccionamos a 75 pacientes hospitalizados que no requirieron cuidados críticos, con edades inferiores a 75años y con un índice de comorbilidad de Charlson igual o inferior a 6 (grupo de pacientes no críticos [GnC]). Dicho grupo representa nuestro grupo control para comparación con el grupo que requirió ingreso en la unidad de cuidados críticos.
Se excluyó a los pacientes menores de 18 o mayores de 76años, así como a los pacientes con un índice de comorbilidad de Charlson superior a 6, o con ausencia de resultados de laboratorio esenciales para evaluar la gravedad.
Los criterios de admisión en la unidad de cuidados críticos fueron insuficiencia respiratoria refractaria grave secundaria a neumonía por COVID-19, con o sin distrés respiratorio15, con necesidad de intubación y ventilación mecánica, tras sopesar los beneficios del ingreso en la UCI con las comorbilidades y la fragilidad subyacentes.
El estudio fue aprobado por el Comité de Ética de investigación del Hospital Clínico de Salamanca (PI 2020 05 487), siendo exonerado el requisito de consentimiento informado por parte del Comité de Ética.
Recopilación de los datosEn cada grupo recopilamos todos los datos de las historias médicas, incluyendo variables clínicas y antropométricas, así como los resultados de laboratorio a la llegada a la unidad de urgencias del hospital, con anterioridad al ingreso. Registramos la sintomatología reportada por los pacientes, el inicio de los síntomas, la fecha de ingreso hospitalario y la fecha del ingreso en la unidad de cuidados críticos, así como los tratamientos recibidos. Se recopiló la Sequential Organ Failure Assessment (SOFA), o evaluación de fallo orgánico secuencial, como escala de la gravedad a la llegada al hospital16. Todos los datos fueron revisados por dos médicos (PAP y ESB), y un tercer investigador (LMVR) resolvió las discrepancias.
Se seleccionaron PCR y ferritina como biomarcadores de la activación de las diferentes rutas de la inflamación, que podrían estar relacionados con el deterioro clínico10,11. Dependiendo de sus valores en el análisis de sangre, creamos cuatro perfiles de la inflamación.
Procedimientos de laboratorioSe realizó a todos los pacientes en el momento del ingreso una prueba diagnóstica rRT-PCR (reacción en cadena de la polimerasa con transcriptasa inversa en tiempo real) para SARS-CoV-2, con una torunda nasofaríngea. El análisis de sangre incluyó hemograma completo, perfil de coagulación, pruebas bioquímicas séricas (incluyendo función renal y hepática, creatina quinasa, lactato deshidrogenasa y electrólitos), PCR, interleucina-6 (IL-6), ferritina sérica y procalcitonina. Se realizaron a todos los pacientes radiografías de tórax y tomografías computarizadas (TAC) cuando lo requirieron durante su estancia.
DefinicionesSe definió la fiebre como la temperatura axilar de al menos 38°C. La neumonía por COVID-19 se describió como síntomas respiratorios (fiebre, tos seca, disnea…) más infiltrados en la imagen torácica2,3. El síndrome de distrés respiratorio agudo (SDRA) se definió conforme a las directrices internas de la OMS para el nuevo coronavirus15. La hipoxemia se definió como tensión de oxígeno arterial (PaO2) sobre fracción inspirada de oxígeno (FIO2) inferior a 300mmHg17, o SpO2 sobre FIO2 inferior a 22018,19. La hipoxemia grave se definió como PaO2/FIO2 inferior a 150mmHg20. La insuficiencia respiratoria refractaria grave se definió como fallo (incremento de trabajo respiratorio o hipoxemia) de la terapia de oxígeno estándar, aun con administración de O2 a través de una mascarilla facial con reservorio (tasas de flujo de 10-15l/min y FiO2 de 0,60-0,95)15.
Análisis estadísticoSe realizó un análisis descriptivo para resumir los datos. No se realizó imputación de los datos ausentes. Se evaluó la normalidad de las variables continuas con la prueba de Kolmogorov-Smirnov. Las variables cuantitativas se expresaron como media y desviación estándar o mediana y rango intercuartílico (RIC: 25-75), y los valores cualitativos como porcentajes y cifras absolutas. Para comparar las variables cuantitativas utilizamos pruebas no paramétricas cuando la distribución no fue normal (prueba U de Mann-Whitney) y paramétricas cuando fue normal (prueba t de Student). Se compararon las variables cualitativas mediante las pruebas χ2 o exacta de Fisher.
Calculamos las áreas bajo la curva (AUC-ROC) de los biomarcadores con un valor de p<0,05 entre los dos grupos en el análisis univariante. De entre ellos seleccionamos exclusivamente los cuatro parámetros con las mejores AUC, con la intención de incluir el menor número posible de covariables para el tamaño de la muestra21. Los parámetros seleccionados serán las covariables en un modelo multivariante para predecir el resultado primario. Excluimos las variables del análisis multivariante cuando las diferencias entre grupos no eran significativas, cuando el número de eventos era demasiado pequeño para calcular los odds ratios, y cuando tenían colinealidad con otra variable.
Además, para las variables seleccionadas calculamos los puntos de corte para diferenciar entre los dos grupos, conforme al mejor índice de Youden, calculando la sensibilidad y la especificidad de dichos puntos. Seguidamente utilizamos un enfoque de selección de técnica de reducción y revisión (regresión logística) para crear un modelo para los biomarcadores seleccionados, que requirió un valor de p<0,05 para entrar en el modelo, y un valor de p<0,10 para permanecer en el modelo, que fue realizado utilizando conjuntos de datos replicados simulados, calculándose una diferencia media de AUC-ROC entre estos modelos y el mejor de los biomarcadores con IC del 95%. A tal fin se utilizó la prueba de DeLong. Para realizar la calibración del modelo se aplicó la prueba de regresión múltiple de Hosmer-Lemeshow. Para validar la generalizabilidad de la escala de riesgo crítico utilizamos los datos de un hospital (Hospital Universitario de León), que no fueron incluidos en la cohorte de desarrollo. Los 97 pacientes de esta cohorte de validación tenían los mismos criterios de inclusión que los pacientes del grupo del conjunto de entrenamiento.
Por último, obtuvimos puntos de corte (CPm) de ferritina y PRC de las curvas ROC de dichas variables, con arreglo al mejor índice de Youden, calculando la sensibilidad y la especificidad para estos puntos, a fin de definir cuatro perfiles de inflamación dependiendo del resultado de la prueba de laboratorio: perfil1 (si el valor PCR >CPm y ferritina >CPm), perfil2 (si el valor PCR >CPm y ferritina <CPm), perfil3 (si el valor PCR <CPm y ferritina >CPm) y perfil4 (si el valor PCR <CPm y ferritina <CPm), que estudiamos en los dos grupos. El nivel de significación se estableció en p<0,05.
Se utilizaron SPSS 21® y Stata 15® para realizar el análisis estadístico.
ResultadosEntre el 15 de marzo y el 15 de abril se incluyeron 150 pacientes en el presente estudio: 75 pacientes que requirieron ingreso en el grupo de pacientes críticos (GC) y 75 pacientes que no lo requirieron y que representan nuestro grupo control. Todos los pacientes del GC fueron intubados y conectados a ventilación mecánica. Cuatro pacientes fueron excluidos de este grupo dado que se carecía de datos, por lo que la muestra final se compuso de 146 pacientes.
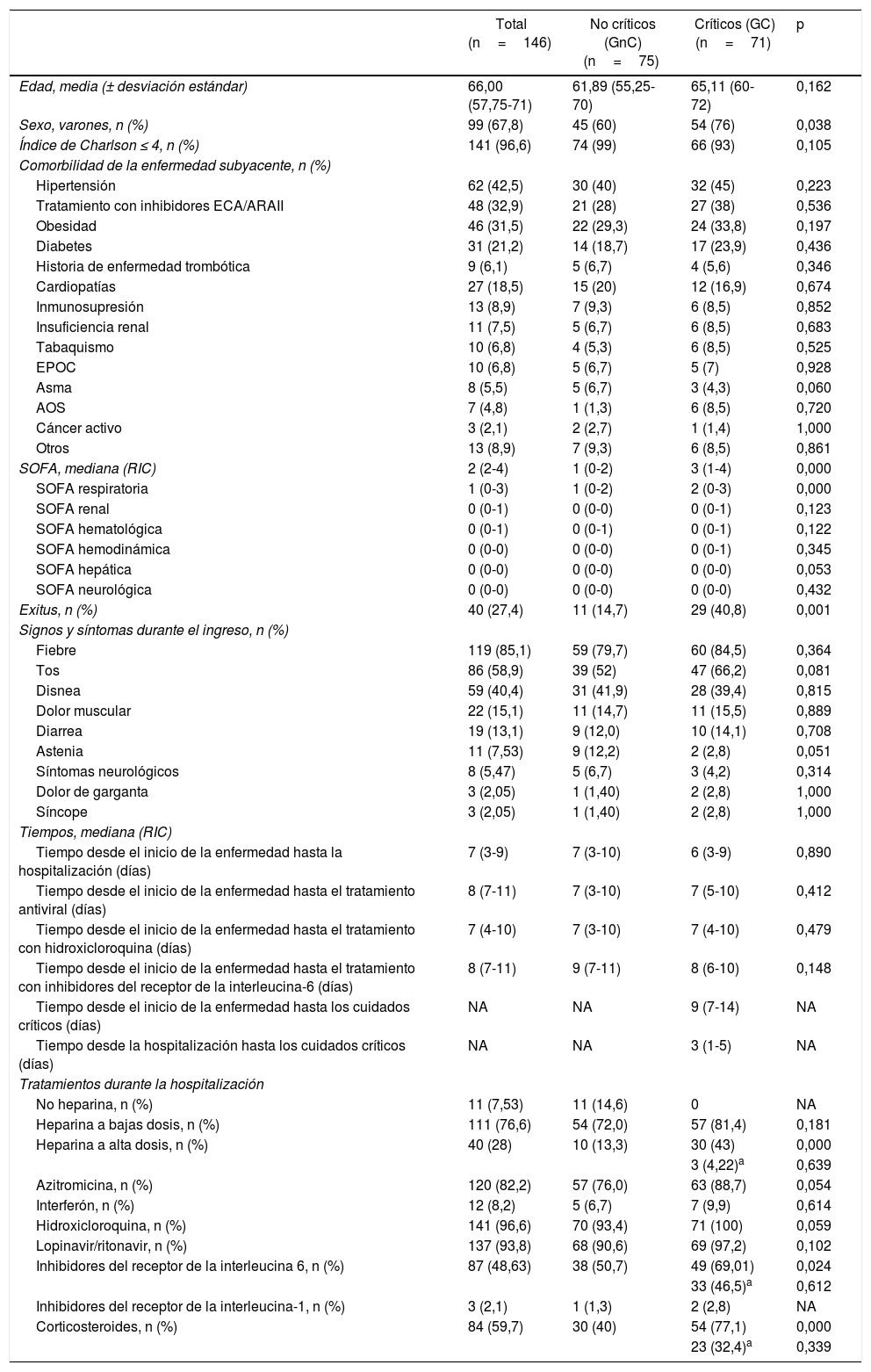
Las características basales de los pacientes de ambos grupos a la llegada al hospital se representan en la tabla 1. La edad media de los pacientes fue de 66años (RIC: 57,75-71). A nivel general, el 68% de los pacientes eran varones (el 60% en el grupo de no críticos [GnC] vs el 76% en el GC (p<0,05)). Las comorbilidades subyacentes más comunes fueron hipertensión (62 [42,5%]), seguida de obesidad (46 [31,5%]), diabetes (31 [21,1%]) y cardiopatía (27 [18,5%]), que se dieron de manera equilibrada en ambos grupos.
Características basales y parámetros de los pacientes de COVID-19 durante el ingreso
| Total (n=146) | No críticos (GnC) (n=75) | Críticos (GC) (n=71) | p | |
|---|---|---|---|---|
| Edad, media (± desviación estándar) | 66,00 (57,75-71) | 61,89 (55,25-70) | 65,11 (60-72) | 0,162 |
| Sexo, varones, n (%) | 99 (67,8) | 45 (60) | 54 (76) | 0,038 |
| Índice de Charlson ≤ 4, n (%) | 141 (96,6) | 74 (99) | 66 (93) | 0,105 |
| Comorbilidad de la enfermedad subyacente, n (%) | ||||
| Hipertensión | 62 (42,5) | 30 (40) | 32 (45) | 0,223 |
| Tratamiento con inhibidores ECA/ARAII | 48 (32,9) | 21 (28) | 27 (38) | 0,536 |
| Obesidad | 46 (31,5) | 22 (29,3) | 24 (33,8) | 0,197 |
| Diabetes | 31 (21,2) | 14 (18,7) | 17 (23,9) | 0,436 |
| Historia de enfermedad trombótica | 9 (6,1) | 5 (6,7) | 4 (5,6) | 0,346 |
| Cardiopatías | 27 (18,5) | 15 (20) | 12 (16,9) | 0,674 |
| Inmunosupresión | 13 (8,9) | 7 (9,3) | 6 (8,5) | 0,852 |
| Insuficiencia renal | 11 (7,5) | 5 (6,7) | 6 (8,5) | 0,683 |
| Tabaquismo | 10 (6,8) | 4 (5,3) | 6 (8,5) | 0,525 |
| EPOC | 10 (6,8) | 5 (6,7) | 5 (7) | 0,928 |
| Asma | 8 (5,5) | 5 (6,7) | 3 (4,3) | 0,060 |
| AOS | 7 (4,8) | 1 (1,3) | 6 (8,5) | 0,720 |
| Cáncer activo | 3 (2,1) | 2 (2,7) | 1 (1,4) | 1,000 |
| Otros | 13 (8,9) | 7 (9,3) | 6 (8,5) | 0,861 |
| SOFA, mediana (RIC) | 2 (2-4) | 1 (0-2) | 3 (1-4) | 0,000 |
| SOFA respiratoria | 1 (0-3) | 1 (0-2) | 2 (0-3) | 0,000 |
| SOFA renal | 0 (0-1) | 0 (0-0) | 0 (0-1) | 0,123 |
| SOFA hematológica | 0 (0-1) | 0 (0-1) | 0 (0-1) | 0,122 |
| SOFA hemodinámica | 0 (0-0) | 0 (0-0) | 0 (0-1) | 0,345 |
| SOFA hepática | 0 (0-0) | 0 (0-0) | 0 (0-0) | 0,053 |
| SOFA neurológica | 0 (0-0) | 0 (0-0) | 0 (0-0) | 0,432 |
| Exitus, n (%) | 40 (27,4) | 11 (14,7) | 29 (40,8) | 0,001 |
| Signos y síntomas durante el ingreso, n (%) | ||||
| Fiebre | 119 (85,1) | 59 (79,7) | 60 (84,5) | 0,364 |
| Tos | 86 (58,9) | 39 (52) | 47 (66,2) | 0,081 |
| Disnea | 59 (40,4) | 31 (41,9) | 28 (39,4) | 0,815 |
| Dolor muscular | 22 (15,1) | 11 (14,7) | 11 (15,5) | 0,889 |
| Diarrea | 19 (13,1) | 9 (12,0) | 10 (14,1) | 0,708 |
| Astenia | 11 (7,53) | 9 (12,2) | 2 (2,8) | 0,051 |
| Síntomas neurológicos | 8 (5,47) | 5 (6,7) | 3 (4,2) | 0,314 |
| Dolor de garganta | 3 (2,05) | 1 (1,40) | 2 (2,8) | 1,000 |
| Síncope | 3 (2,05) | 1 (1,40) | 2 (2,8) | 1,000 |
| Tiempos, mediana (RIC) | ||||
| Tiempo desde el inicio de la enfermedad hasta la hospitalización (días) | 7 (3-9) | 7 (3-10) | 6 (3-9) | 0,890 |
| Tiempo desde el inicio de la enfermedad hasta el tratamiento antiviral (días) | 8 (7-11) | 7 (3-10) | 7 (5-10) | 0,412 |
| Tiempo desde el inicio de la enfermedad hasta el tratamiento con hidroxicloroquina (días) | 7 (4-10) | 7 (3-10) | 7 (4-10) | 0,479 |
| Tiempo desde el inicio de la enfermedad hasta el tratamiento con inhibidores del receptor de la interleucina-6 (días) | 8 (7-11) | 9 (7-11) | 8 (6-10) | 0,148 |
| Tiempo desde el inicio de la enfermedad hasta los cuidados críticos (días) | NA | NA | 9 (7-14) | NA |
| Tiempo desde la hospitalización hasta los cuidados críticos (días) | NA | NA | 3 (1-5) | NA |
| Tratamientos durante la hospitalización | ||||
| No heparina, n (%) | 11 (7,53) | 11 (14,6) | 0 | NA |
| Heparina a bajas dosis, n (%) | 111 (76,6) | 54 (72,0) | 57 (81,4) | 0,181 |
| Heparina a alta dosis, n (%) | 40 (28) | 10 (13,3) | 30 (43) | 0,000 |
| 3 (4,22)a | 0,639 | |||
| Azitromicina, n (%) | 120 (82,2) | 57 (76,0) | 63 (88,7) | 0,054 |
| Interferón, n (%) | 12 (8,2) | 5 (6,7) | 7 (9,9) | 0,614 |
| Hidroxicloroquina, n (%) | 141 (96,6) | 70 (93,4) | 71 (100) | 0,059 |
| Lopinavir/ritonavir, n (%) | 137 (93,8) | 68 (90,6) | 69 (97,2) | 0,102 |
| Inhibidores del receptor de la interleucina 6, n (%) | 87 (48,63) | 38 (50,7) | 49 (69,01) | 0,024 |
| 33 (46,5)a | 0,612 | |||
| Inhibidores del receptor de la interleucina-1, n (%) | 3 (2,1) | 1 (1,3) | 2 (2,8) | NA |
| Corticosteroides, n (%) | 84 (59,7) | 30 (40) | 54 (77,1) | 0,000 |
| 23 (32,4)a | 0,339 | |||
AOS: apnea obstructiva del sueño; EPOC: enfermedad pulmonar obstructiva crónica; NA: no aplicable; SOFA: evaluación de fallo orgánico secuencial.
En cuanto a los síntomas y signos en el momento del ingreso hospitalario, fiebre (119 [85%] pacientes), tos (86 [59%]) y disnea (59 [40,4%]) fueron los más comúnmente reportados, sin diferencias significativas entre ambos grupos.
La duración media desde el inicio de los síntomas hasta el ingreso hospitalario fue de 7días (3-9), que fue similar en el grupo de pacientes críticos y no críticos. El tiempo transcurrido entre el inicio de la enfermedad y el tratamiento antiviral fue de 8días (7-11), siendo similar en ambos grupos. En el GC el tiempo medio desde el inicio de los síntoms a la admisión en la unidad de críticos fue de 9 (7-14) días.
La tasa de mortalidad hospitalaria fue del 27,4% en el grupo total, siendo significativamente superior en el GC (40,8%) en comparación con el GnC (14,7%).
Los diferentes tratamientos suministrados a los pacientes durante su hospitalización se representan en la tabla 1. Aunque se observó una tendencia a que más pacientes dentro del GC recibieran hidroxicloroquina y azitromicina (p=0,05), se observaron diferencias más significativas en cuanto al tratamiento con heparina a alta dosis, inhibidores de los receptores de IL-6 y corticosteroides, que fueron suministrados al 43, al 69 y al 77,1% de los pacientes en el GC en comparación con el 13,3% (p=0,000), 50,7% (p=0,024) y 40% (p=0,000) de pacientes del GnC, respectivamente.
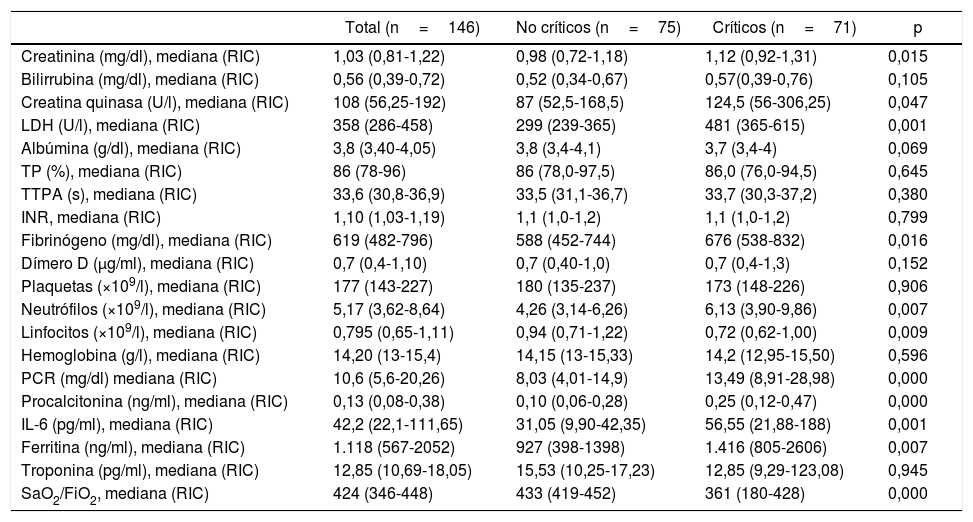
La tabla 2 representa los resultados de las pruebas de hemograma, coagulación y bioquímica realizadas en el momento del ingreso hospitalario, incluyendo marcadores proinflamatorios. En el hemograma se observó más frecuentemente un mayor nivel de neutrófilos y linfopenia en el grupo de pacientes que requirieron ingreso en las unidades de cuidados críticos. En cuanto a las pruebas bioquímicas, se encontraron mayores niveles basales de creatinina, creatina quinasa y lactato deshidrogenasa en el GC. Además, los pacientes que requirieron ingreso en el GC presentaron mayores niveles basales de fibrinógeno, IL-6, PCR, procalcitonina y ferritina como marcadores proinflamatorios. Por último, los valores SaO2/FiO2 fueron significativamente inferiores en el GC con respecto al GnC. Cabe resaltar que los pacientes que requirieron ingreso en la unidad de cuidados críticos presentaron al ingreso una puntuación SOFA considerablemente superior (tabla 1). La escala SOFA fue desglosada en seis valores relacionados con los sistemas orgánicos, reflejando una mayor relevancia del ítem respiratorio, fundamentalmente en el grupo de pacientes críticos, en ambas cohortes (tablas 1 y 3).
Parámetros analíticos de los pacientes de COVID-19 durante el ingreso hospitalario, en función del lugar del ingreso subsiguiente
| Total (n=146) | No críticos (n=75) | Críticos (n=71) | p | |
|---|---|---|---|---|
| Creatinina (mg/dl), mediana (RIC) | 1,03 (0,81-1,22) | 0,98 (0,72-1,18) | 1,12 (0,92-1,31) | 0,015 |
| Bilirrubina (mg/dl), mediana (RIC) | 0,56 (0,39-0,72) | 0,52 (0,34-0,67) | 0,57(0,39-0,76) | 0,105 |
| Creatina quinasa (U/l), mediana (RIC) | 108 (56,25-192) | 87 (52,5-168,5) | 124,5 (56-306,25) | 0,047 |
| LDH (U/l), mediana (RIC) | 358 (286-458) | 299 (239-365) | 481 (365-615) | 0,001 |
| Albúmina (g/dl), mediana (RIC) | 3,8 (3,40-4,05) | 3,8 (3,4-4,1) | 3,7 (3,4-4) | 0,069 |
| TP (%), mediana (RIC) | 86 (78-96) | 86 (78,0-97,5) | 86,0 (76,0-94,5) | 0,645 |
| TTPA (s), mediana (RIC) | 33,6 (30,8-36,9) | 33,5 (31,1-36,7) | 33,7 (30,3-37,2) | 0,380 |
| INR, mediana (RIC) | 1,10 (1,03-1,19) | 1,1 (1,0-1,2) | 1,1 (1,0-1,2) | 0,799 |
| Fibrinógeno (mg/dl), mediana (RIC) | 619 (482-796) | 588 (452-744) | 676 (538-832) | 0,016 |
| Dímero D (μg/ml), mediana (RIC) | 0,7 (0,4-1,10) | 0,7 (0,40-1,0) | 0,7 (0,4-1,3) | 0,152 |
| Plaquetas (×109/l), mediana (RIC) | 177 (143-227) | 180 (135-237) | 173 (148-226) | 0,906 |
| Neutrófilos (×109/l), mediana (RIC) | 5,17 (3,62-8,64) | 4,26 (3,14-6,26) | 6,13 (3,90-9,86) | 0,007 |
| Linfocitos (×109/l), mediana (RIC) | 0,795 (0,65-1,11) | 0,94 (0,71-1,22) | 0,72 (0,62-1,00) | 0,009 |
| Hemoglobina (g/l), mediana (RIC) | 14,20 (13-15,4) | 14,15 (13-15,33) | 14,2 (12,95-15,50) | 0,596 |
| PCR (mg/dl) mediana (RIC) | 10,6 (5,6-20,26) | 8,03 (4,01-14,9) | 13,49 (8,91-28,98) | 0,000 |
| Procalcitonina (ng/ml), mediana (RIC) | 0,13 (0,08-0,38) | 0,10 (0,06-0,28) | 0,25 (0,12-0,47) | 0,000 |
| IL-6 (pg/ml), mediana (RIC) | 42,2 (22,1-111,65) | 31,05 (9,90-42,35) | 56,55 (21,88-188) | 0,001 |
| Ferritina (ng/ml), mediana (RIC) | 1.118 (567-2052) | 927 (398-1398) | 1.416 (805-2606) | 0,007 |
| Troponina (pg/ml), mediana (RIC) | 12,85 (10,69-18,05) | 15,53 (10,25-17,23) | 12,85 (9,29-123,08) | 0,945 |
| SaO2/FiO2, mediana (RIC) | 424 (346-448) | 433 (419-452) | 361 (180-428) | 0,000 |
IL-6: interleucina-6; LDH: lactato deshidrogenasa; PCR: proteína C reactiva; RIC: rango intercuartílico; TP: tiempo de protrombina; TTPa: tiempo de tromboplastina parcial activado.
Rango normal: TP (11-13,5s); TTPa (27-40s); Fibrinógeno (130-400mg/dl); Dímero D (<0,5μg/ml); Recuento plaquetario (150 ×109/l-400 ×109/l); Recuento linfocitario (1,2-3,5 ×109/l); Recuento de neutrófilos (1,4-6,5 ×109/l); LDH (135-225U/l); CK (34-145U/l); PCR (<0,5mg/ml); Creatinina (0,5-0,9mg/ml); Bilirrubina (0,15-1,2mg/ml); Albúmina (3,5-5,2g/dl); Procalcitonina (0-0,5ng/ml); IK6 (0-3,4pg/ml); Ferritina (15-150ng/ml); Troponina (0-210pg/ml).
Características de laboratorio de los pacientes de la cohorte de validación, sensibilidad y especificidad y puntos de corte
| Total (n=97) | No críticos (n=45) | Críticos (n=52) | Sensibilidad (S); Especificidad (E) | |
|---|---|---|---|---|
| PCR (mg/dl) mediana (RIC) | 10,9 (6,5-29,8) | 7,4 (1,8-11,8) | 16,8 (9,5-25,6) | 77% S; 63% E |
| SOFA, mediana (RIC) | 3 (2-4) | 2 (1-3) | 4 (3-4) | 86% S; 69% E |
| SOFA respiratoria | 2 (1-3) | 1 (0-2) | 3 (2-3) | |
| SOFA renal | 0 (0-0) | 0 (0-0) | 0 (0-0) | |
| SOFA hematológica | 0 (0-0) | 0 (0-0) | 0 (0-1) | |
| SOFA hemodinámica | 0 (0-0) | 0 (0-0) | 0 (0-1) | |
| SOFA hepática | 0 (0-0) | 0 (0-0) | 0 (0-0) | |
| SOFA neurológica | 0 (0-0) | 0 (0-0) | 0 (0-0) |
PCR: proteína C reactiva; SOFA: evaluación de fallo orgánico secuencial.
Regresión múltiple: OR SOFA: 2,46 (1,54-3,95); OR PCR: 1,08 (1,01-1,16).
Prueba de Hosmer-Lemeshow: χ2 4,71; 8 gl; p=0,785.
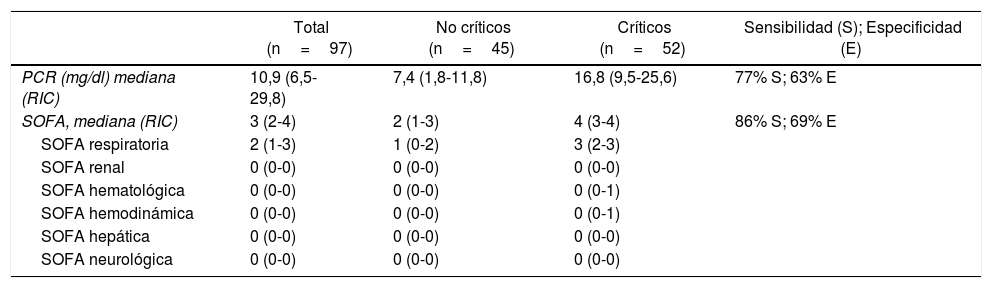
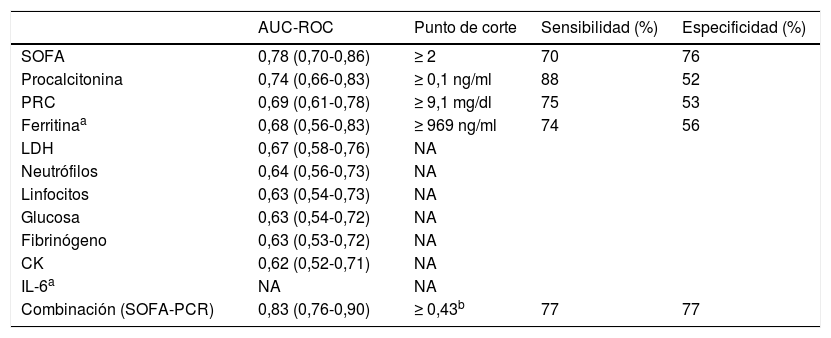
La tabla 4 incluye las AUC para los parámetros con diferencias significativas entre el GnC y el GC, así como los puntos de corte para los parámetros que mantuvieron su significación estadística en el análisis de regresión logística. Dichas variables fueron la escala SOFA ≥2 (70% de sensibilidad y 76% de especificidad) y PCR ≥9,1 (75% de sensibilidad y 53% de especificidad). Además, existe una diferencia significativa cuando se combinan SOFA y PCR, en comparación con las curvas ROC para la escala SOFA como variable aislada, alcanzando unos niveles de sensibilidad y de especificidad del 77%. El área ROC aquí observada (0,8) sugiere el alto valor predictivo de este modelo al considerar la escala SOFA y PCR en el momento del ingreso hospitalario.
AUC-ROC y punto de corte, sensibilidad y especificidad de los parámetros de los pacientes de COVID-19 en el momento del ingreso, para la probabilidad de cuidados críticos
| AUC-ROC | Punto de corte | Sensibilidad (%) | Especificidad (%) | |
|---|---|---|---|---|
| SOFA | 0,78 (0,70-0,86) | ≥ 2 | 70 | 76 |
| Procalcitonina | 0,74 (0,66-0,83) | ≥ 0,1 ng/ml | 88 | 52 |
| PRC | 0,69 (0,61-0,78) | ≥ 9,1 mg/dl | 75 | 53 |
| Ferritinaa | 0,68 (0,56-0,83) | ≥ 969 ng/ml | 74 | 56 |
| LDH | 0,67 (0,58-0,76) | NA | ||
| Neutrófilos | 0,64 (0,56-0,73) | NA | ||
| Linfocitos | 0,63 (0,54-0,73) | NA | ||
| Glucosa | 0,63 (0,54-0,72) | NA | ||
| Fibrinógeno | 0,63 (0,53-0,72) | NA | ||
| CK | 0,62 (0,52-0,71) | NA | ||
| IL-6a | NA | NA | ||
| Combinación (SOFA-PCR) | 0,83 (0,76-0,90) | ≥ 0,43b | 77 | 77 |
CK: creatina quinasa; IL-6: interleucina-6; NA: no aplicable; PCR: proteína C reactiva; SOFA: evaluación de fallo orgánico secuencial.
Se realizó un modelo de regresión logística multivariable, y la alta puntuación SOFA originó un odds ratio de la necesidad de ingreso en el GC de 1,968, así como un valor elevado de PCR, durante el ingreso, se asoció a un odds ratio de necesidad de cuidados críticos de 1,052 (tabla 5). La presencia de altos niveles de procalcitonina originó también un odds ratio de 1,152 para la necesidad de cuidados críticos, aunque se eliminó finalmente debido a la baja especificidad reportada en el AUC.
La cohorte de validación incluyó 97 pacientes con una edad media de 65años (57-70), de los cuales 71 (73%) eran varones y 96 (96%) tenían un índice de Charlson ≤4. Las variables utilizadas en la escala de riesgo crítico para la cohorte de validación se reflejan en la tabla 3. La precisión de la escala de riesgo crítico en la cohorte de validación fue similar a la de la cohorte de desarrollo, con una AUC en la cohorte de validación de 0,89 (IC95%: 0,82-0,95) con una sensibilidad del 86% y una especificidad del 72% (p=0,236 en comparación con la cohorte de desarrollo).
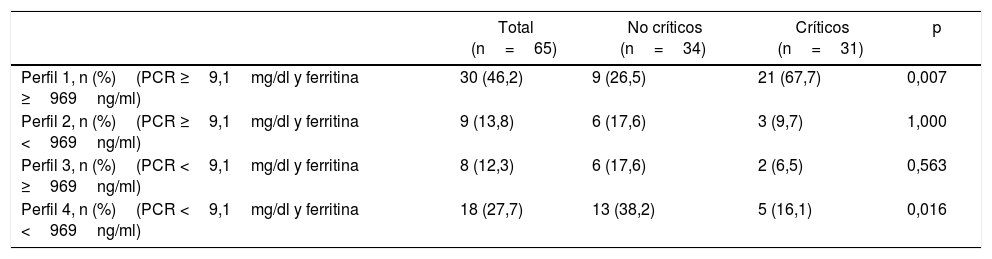
La tabla 6 representa la distribución de los pacientes en el GnC y el GC con arreglo a los perfiles inflamatorios a la llegada al hospital. Cabe resaltar que el 67,7% de los pacientes con perfil inflamatorio1 (PCR >9,1mg/dl y ferritina >969ng/ml) durante el ingreso requirieron cuidados críticos, mientras que solo el 16,1% que ingresaron con un valor de perfil inflamatorio de 4 (PCR <9,1mg/dl y ferritina <969ng/ml) requirieron cuidados críticos.
Perfil de los parámetros de la inflamación de los pacientes de COVID-19 durante el ingreso, en función de su destino durante el ingreso
| Total (n=65) | No críticos (n=34) | Críticos (n=31) | p | |
|---|---|---|---|---|
| Perfil 1, n (%)(PCR ≥9,1mg/dl y ferritina ≥969ng/ml) | 30 (46,2) | 9 (26,5) | 21 (67,7) | 0,007 |
| Perfil 2, n (%)(PCR ≥9,1mg/dl y ferritina <969ng/ml) | 9 (13,8) | 6 (17,6) | 3 (9,7) | 1,000 |
| Perfil 3, n (%)(PCR <9,1mg/dl y ferritina ≥969ng/ml) | 8 (12,3) | 6 (17,6) | 2 (6,5) | 0,563 |
| Perfil 4, n (%)(PCR <9,1mg/dl y ferritina <969ng/ml) | 18 (27,7) | 13 (38,2) | 5 (16,1) | 0,016 |
Calculado en pacientes a quienes se solicitó ferritina y PCR.
Desarrollamos y validamos una escala de riesgo clínico para predecir el progreso de la enfermedad crítica entre los pacientes hospitalizados por COVID-19. El desempeño de esta escala del riesgo fue satisfactorio, con una precisión de 0,8 basada en AUC tanto de la cohorte de desarrollo como de la cohorte de validación.
En este estudio retrospectivo reportamos que la presencia de niveles de PCR ≥9,1mg/dl y escala SOFA ≥2 en pacientes de COVID-19+ en el momento del ingreso hospitalario son factores predictivos independientes de la necesidad de ingreso en la unidad de cuidados críticos, con niveles de sensibilidad y de especificidad del 77%. Hasta la fecha no existe literatura relativa a la conjunción de ambos marcadores para predecir el ingreso en cuidados intensivos en los pacientes de COVID-19.
La escala SOFA y su asociación con la gravedad en los pacientes de COVID-19 ha sido previamente reportada en otros estudios5,6. Sin embargo, la puntuación de2 evidenciada en nuestras series originó un valor de AUC de 0,78 (0,70-0,86) que es aceptable y que, de hecho, es el punto de corte considerado para distinguir entre pacientes sépticos y no sépticos16. Aunque esto es aplicable a las infecciones bacterianas, las infecciones víricas pueden originar un síndrome séptico, y casi el 40% de los adultos con neumonía adquirida en la comunidad debido a infección vírica desarrollaron una sepsis22.
Además, en nuestras series el rol de la escala SOFA como factor predictivo de la necesidad de cuidados críticos se mantuvo tras la corrección del resto de covariables principales tales como PCR, procalcitonina y sexo. Las tablas 1 y 3 incluyen la importancia del ítem respiratorio en la escala SOFA en el momento del ingreso, según lo esperado.
En lo referente a PCR, se ha descrito que valores elevados se han relacionado con el pronóstico y la gravedad en la COVID-1923,24. En nuestras series, el rol de PCR como factor predictivo de la necesidad de cuidados críticos mantiene su significación en el análisis univariante, y el punto de corte de 9mg/dl demostró ser el factor más sensible y específico para discriminar a los pacientes que requerirán cuidados críticos frente a los que no los precisarán. Su papel como factor predictivo se mantuvo en el análisis multivariante. Como su síntesis se produce principalmente como respuesta a las citocinas proinflamatorias10, principalmente IL-6 y en menor grado IL-1, y el factor de necrosis tumoral alfa (TNF-α), se recomienda su determinación en el momento del ingreso, ya que es más accesible que el resto de determinaciones de los niveles de citocinas.
Combinando PCR y SOFA encontramos en nuestras series un valor del AUC de 0,83 (0,76-0,90), que es excelente para predecir la necesidad de cuidados intensivos durante el ingreso y que, a nuestro entender, no había sido previamente reportado. Sin embargo, su plausibilidad biológica es evidente, dado que, como sucede en otros procesos infecciosos25, la combinación de uno de los principales marcadores de la inflamación (PCR) con una escala validada de fallo orgánico en el contexto infeccioso (SOFA) es capaz de aportar más precisión al diagnóstico/pronóstico de esta enfermedad.
Otro hallazgo relevante de este estudio ha sido que casi el 70% de los pacientes que ingresaron con una PCR superior a 9,1mg/dl y ferritina superior a 969ng/ml requirieron cuidados críticos, lo cual sugiere su precisión a la hora de predecir el pronóstico. Por otro lado, el perfil inflamatorio con un valor de PCR inferior a 9,1mg/dl y ferritina inferior a 969ng/ml ayudaría a identificar a los pacientes con baja probabilidad de necesitar cuidados críticos y, de hecho, solo el 16% de los pacientes de nuestras series con este perfil requirieron ingresar en el GC.
Como hemos mencionado previamente, la PCR es un intermediario de la vía de IL-6. Se ha demostrado que la IL-1 y la IL-6 desencadenan una activación aguda de las células endoteliales24 que origina altos niveles de estas y de otras citocinas en pacientes críticos26. La ferritina es también un intermediario de la vía de la IL-110,11, por lo que el uso de PCR y ferritina combinadas pueden suponer un patrón inflamatorio a tener en cuenta con respecto a su impacto en el pronóstico.
La procalcitonina se ha relacionado con el pronóstico en pacientes con una respuesta inflamatoria similar a la encontrada en nuestras series27. Sin embargo, su rol como factor predictivo de cuidados críticos no se mantuvo en el análisis multivariante, quizá debido a su débil precisión para el diagnóstico de infecciones víricas28.
El sexo ha sido descrito en otras series como factor pronóstico8,9, pero para la mortalidad general. No obstante, en nuestro estudio, ser varón no predijo un mayor riesgo de requerir cuidados críticos. Se produjo el mismo efecto para el tiempo transcurrido hasta el ingreso hospitalario, o hasta el inicio del tratamiento. La comorbilidad derivada de enfermedades subyacentes no fue diferente, a la llegada al hospital, entre los grupos, salvo para el asma, que ya ha sido identificada previamente en otros estudios29. Con relación a los tratamientos, el grupo de enfermos críticos recibieron más cantidad de lo esperado de heparina a alta dosis, inhibidores del receptor de interleucina y corticosteroides, debido a su gravedad.
LDH, CK y glóbulos blancos parecen ser factores pronósticos en otras publicaciones3,5,7,30, y específicamente relacionados con la carga viral (LDH y CK)30. En nuestro caso no estuvieron incluidos en el análisis multivariante por presentar AUC-ROC inferior a lo adecuado para el diagnóstico.
Nuestro estudio tiene ciertas limitaciones debido a su naturaleza retrospectiva, así como por la ausencia de algunas pruebas de laboratorio en algunos pacientes. Las limitaciones potenciales de este estudio incluyen un tamaño de muestra modesto para construir la escala de riesgo, así como un tamaño muestral relativamente pequeño a efectos de validación. Pease a las posibles deficiencias en el tamaño muestral, la inclusión de pacientes adultos aleatorizados de COVID-19 es representativa del número de casos tratados en las unidades de cuidados críticos.
Por último, en general y según lo esperado, los pacientes que requirieron ingresar en las unidades de cuidados críticos tuvieron una tasa de mortalidad hospitalaria considerablemente superior, más del doble, en comparación con los pacientes que no lo requirieron. La tasa de mortalidad aquí reportada es consistente con la publicada en otras series3 y, sobre la base de este hecho, resulta crucial la identificación potencial de este grupo de pacientes en el momento de su ingreso. Como los pacientes que presentan una puntuación SOFA >2 y altos niveles de PCR parecen más propensos a requerir cuidados críticos, podrían implementarse más acciones a fin de reducir la necesidad de dichos cuidados en estos pacientes con el objetivo final de reducir la tasa de mortalidad hospitalaria, siendo necesarios más estudios y ensayos prospectivos para incrementar la evidencia.
ConclusiónLos pacientes de COVID-19 que presentan durante el ingreso una puntuación SOFA ≥2 y PCR ≥9,1mg/ml podrían ayudar a los facultativos a identificarlos como grupo con mayor probabilidad de requerir cuidados críticos.
FinanciaciónEste trabajo no ha recibido ninguna subvención específica de las entidades financieras de los sectores público, comercial, o sin ánimo de lucro.
AutoríaLMVR diseñó el estudio. La recopilación de los datos fue realizada por ESB, DEM, PAP y RG. El análisis de los datos fue realizado por LMVR. LMVR y JRGP redactaron el documento, con la contribución de todos los autores. MVSH realizó la revisión crítica del documento en cuanto a contenido intelectual importante. Todos los autores aprobaron la versión final del informe.
Conflicto de interesesNinguno.
Quisiéramos agradecer a María-Victoria Mateos, del Departamento de Hematología, su contribución a la revisión de este documento, así como a Pedro Luis Sánchez-Fernández, del Departamento de Cardiología, y a todos los doctores y personal sanitario implicado en el Grupo de Trabajo COVID-19.
También quisiéramos expresar nuestro agradecimiento a todos los miembros del Departamento de Anestesiología y Reanimación: Jordana Almeida, Daniel Álvarez, Laura Alonso, Begoña Alonso, Marta Criado, Isabel de Celis, Alberto de Diego, Esther del Barrio, Carlos Espinel, Iolanda Freire, Emilio García, Isabel Garrido, Eugenia González, María Heredia, Felipe Hernández, Janna Hermmanova, Jose Luis Iglesias, Elisa Jausoro, Diego Leoz, Adela López, Rocío López, Pamela López, Virgilio Martín, Laura Nieto, M. Jesús Pascual, Diego Pérez, Isabel Pingarrón, Rosa Prieto, J.M. Rodríguez, Mercedes Rojo, Cruz Ruano, Daniel Salgado, Lucio San Norberto, Pilar Sánchez, Manuel J. Sánchez, Eduardo Sánchez, Francisco J. Sánchez, David Sánchez, Valentín Santana, Ignacio Trejo, Joaquín Valdunciel, Ana Vara, M. José Villória, Gema Yusta.
Y a todos los pacientes de COVID-19 ingresados en el Hospital Universitario de Salamanca, así como a sus familiares.
Jesús F. Bermejo-Martín, MD, PhD. Grupo de investigación biomédica en sepsis (BioSepsis), IBSAL. Departamento de Medicina, Universidad de Salamanca.
Cristina Doncel. Grupo de investigación biomédica en sepsis (BioSepsis), IBSAL. Departamento de Medicina, Universidad de Salamanca.
José María Bastida, MD, PhD. Departamento de Hematología, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Azucena Hernández-Valero, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Carolina Jambrina-García Montoto, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
José Sánchez-Crespo, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Pablo Alonso-Hernández, MD, PhD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Domingo Bustos-García, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Antonio Rodríguez-Calvo, MD, PhD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Raúl Alzibeíro, MD. Departamento de Hematología, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Alberto Hernández-Sánchez, MD. Departamento de Hematología, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Rocío Eiros, MD. Departamento de Cardiología, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
M. Carmen Vargas, MD, PhD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
María Ángeles Martín, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Teresa López, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
José Alfonso Sastre, MD, PhD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
José Carlos Garzón, MD, PhD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
José Luis González, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Mar Fernández, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Belén García, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
M. Magdalena Muñoz, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
María Isabel Martínez, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Gonzalo García, MD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Agustín Díaz, MD, PhD. Departamento de Anestesiología y Reanimación, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.
Edgard Marcano, MD. Departamento de Medicina de Cuidados Intensivos, Hospital Universitario de Salamanca-IBSAL. Departamento de Medicina, Universidad de Salamanca.