Conocer el protocolo de terapia anticoagulante que siguen en el perioperatorio de este tipo de intervención los principales servicios de Cirugía Oral y Maxilofacial de España que realizan microcirugía reconstructiva de cabeza y cuello. A partir de aquí, resumir la terapia anticoagulante mayoritaria e intentar unificar criterios.
Material y métodosLos autores realizan un estudio descriptivo tras contactar a través de encuesta telefónica y/o por correo electrónico con los principales servicios de Cirugía Oral y Maxilofacial de los hospitales en España en los que se realiza cirugía reconstructiva con injertos libres microvascularizados.
ResultadosDe los 65 servicios de Cirugía Oral y Maxilofacial de España, 29 (44%) son los integrantes del estudio. El resto de servicios se excluyen por no realizar regularmente reconstrucción microquirúrgica o no notificar los resultados de la encuesta. De estos 29 servicios participantes, 22 (73%) siguen un protocolo de antitrombosis en los procedimientos microquirúrgicos.
ConclusiónPese a no existir una pauta estandarizada de antitrombosis, hay datos concluyentes de que el dextrano no debe utilizarse por el alto riesgo de complicaciones sistémicas, así como de que los únicos fármacos que han conseguido una reducción de la trombosis microvascular son la heparina y el AAS con respecto a la ausencia de terapia antitrombótica.
To find out the protocol for anticoagulation therapy in the perioperative period following microvascular reconstruction in major Oral and Maxillofacial Surgery Departments in Spain. From this, to summarise the majority anticoagulant therapy and attempt to unify criteria.
Material and MethodsThe authors conducted a descriptive study. A survey was performed contacting by telephone and/or email with the major Oral and Maxillofacial Surgery departments in Spain who perform reconstructive surgery with microvascular free flaps.
ResultsOf the 65 services of Oral and Maxillofacial Surgery Departments in Spain, 29 (44%) participated in the study. The other services were excluded owing to not practicing microsurgical reconstruction or not providing the results of the questionnaire. Of these 29 participating departments, 22 (73%) followed an antithrombotic protocol in microsurgical procedures.
ConclusionDespite the lack of a standardised antithrombotic pattern there is evidence that dextran should not be used due to the high risk of systemic complications, and heparin and aspirin are the only drugs that have achieved a reduction in microvascular thrombosis compared to the absence of antithrombotic therapy.
Desde que en la década de los 80 comenzó la reconstrucción de defectos óseos y partes blandas de cavidad oral con injertos libres microvascularizados, esta técnica se ha impuesto como la opción reconstructiva de elección para grandes defectos en tejidos de cabeza y cuello.
Existen numerosos factores paciente-dependientes que determinan en gran medida el éxito del injerto transferido. Entre ellos destacan enfermedades de base como la diabetes, cardiopatía severa y aterosclerosis, antecedentes de radioterapia y desórdenes del tejido conectivo que pudieran alterar el sistema cardiovascular. Por el contrario, la edad no es en sí mismo un factor limitante y los efectos de la nicotina son controvertidos en relación a la supervivencia del injerto1.
La tasa de fracaso en microcirugía es del 1-10% de los injertos microvasculares, siendo la técnica quirúrgica el mayor factor determinante en la permeabilidad de la anastomosis. La trombosis microvascular es la responsable en la gran mayoría de casos del fracaso del injerto, produciéndose este último fundamentalmente por errores en la técnica de sutura microquirúrgica (torsión del vaso, daño de la íntima, estenosis por sutura de la pared posterior, exceso de puntos o exceso de tensión en el vaso) o por anastomosis de vasos con daño en el íntima, siendo la proporción de trombosis en arteria/vena de 1:3. Las venas poseen paredes más finas, siendo más susceptibles a la torsión, pliegue y desgarro de la íntima con formación de trombo y consiguiente congestión venosa que lleve al fracaso del injerto.
Numerosos estudios en ratas a partir de modelos de trombosis experimental2,3 han intentado establecer un protocolo de anticoagulación e identificar el fármaco antitrombótico ideal, que reduzca la tasa de fracaso en microcirugía, que tan devastadores resultados conlleva. Hasta donde los autores conocen, solo existen en la literatura internacional tres estudios clínico prospectivos aleatorizados en humanos en relación a medicación antitrombótica en microcirugía, pero no existe un consenso con respecto a las indicaciones de anticoagulación en microcirugía.
Material y métodosSe realiza una exhaustiva búsqueda bibliográfica en la literatura internacional con respecto a las guías de práctica clínica en uso de antitrombóticos en microcirugía para estudiar la situación actual en cuanto a la existencia de protocolos de anticoagulación en injertos libres microvascularizados y establecer una discusión con los resultados obtenidos en nuestro estudio. Para ello, se utilizó Pubmed y como palabras clave «antithrombotic therapy AND microsurgery», «antithrombosis AND free flap». Los artículos seleccionados fueron aquellos escritos en inglés, basados en estudios clínicos, prospectivos o retrospectivos o metanálisis. A partir de estos, se utilizaron sus referencias bibliográficas para guiar la búsqueda bibliográfica en Medline.
Los autores realizan un estudio descriptivo tras contactar con los principales servicios de Cirugía Oral y Maxilofacial de los hospitales en España en los que se realiza cirugía reconstructiva con injertos libres microvascularizados.
Se preguntó en cada centro a través de encuesta por correo electrónico (fig. 1) cuáles son los fármacos antitrombóticos, dosis y tiempo de administración utilizados en el perioperatorio de cirugía reconstructiva con injertos libres microvasculares.
Se analizan los resultados comparándolos con la literatura actual.
ResultadosDe los 65 servicios de Cirugía Oral y Maxilofacial de España4, 29 (44%) son los integrantes del estudio. El resto de servicios se excluyen por no realizar regularmente reconstrucción microquirúrgica o no notificar los resultados de la encuesta.
Estos 29 servicios refieren realizar entre 8-42 reconstrucciones microquirúrgicas al año, con una media de 24 microcirugías y una mediana de 30. De ellos, 22 (73%) siguen un protocolo de antitrombosis en los procedimientos microquirúrgicos. El resto refieren administrar un fármaco u otro según criterio del cirujano responsable e incluso, el mismo cirujano refiere no seguir una pauta fija.
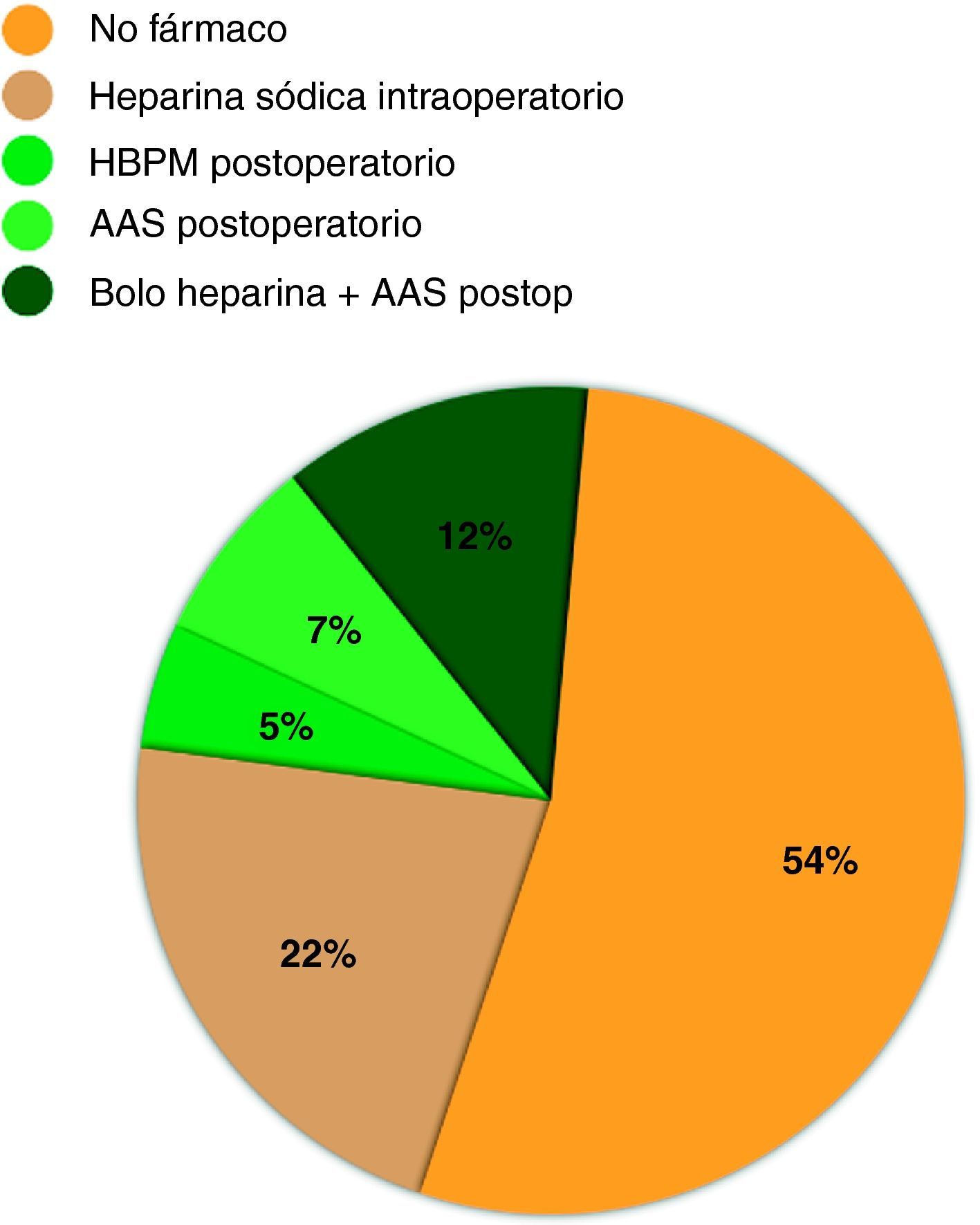
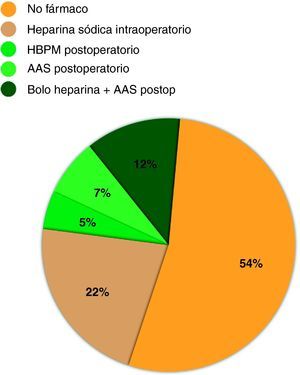
De los 22 servicios con cirugía reconstructiva y criterio unificado en cuanto a terapia antitrombótica (fig. 2), en 8 (38%) no se administra ningún fármaco anticoagulante ni antiagregante, ni intraoperatorio ni postoperatorio, con excepción de la profilaxis antitrombótica por inmobilización con heparina de bajo peso molecular (HBPM).
En 9 servicios, la medida antitrombótica utilizada en la anticoagulación es con un bolo de heparina sódica de entre 2.000-3.000UI, 10-15 minutos antes de ligar el pedículo vascular del injerto en la zona donante. En 5 de ellos junto con 3 servicios más que se unen a la siguiente medida antitrombótica, además se sigue una pauta de antiagregación con ¼ - ½ ampolla de inyesprin® (acetilsalicilato de lisina) una semana para luego pasar a 100mg de aspirina (AAS) vía oral (v.o) durante un mes.
Por el contrario, 2 servicios de los 22 (9%) realizan anticoagulación postoperatoria en lugar de antiagregación, con 40mg HBPM/24h durante un mes tras la cirugía.
Todos los servicios refieren irrigar los vasos a anastomosar con suero heparinizado (2cc de heparina al 5% diluida en 100cc de cloruro sódico) de forma tópica durante la disección del pedículo en la zona donante así como durante la anastomosis a los vasos receptores.
Asimismo, 10 de los 22 servicios participantes en el estudio afirman utilizar papaverina y lidocaína al 5% como fármacos tópicos vasodilatadores.
DiscusiónSe han propuesto varias terapias farmacológicas en un intento de mejorar la tasa de éxito de la anastomosis, pero pese a que más de 20 agentes farmacológicos se han utilizado, la aspirina (AAS) y la heparina son la principal base del tratamiento antitrombótico en microcirugía1,5,6.
El período crítico para la producción de trombo son los primeros 20 minutos tras la anastomosis, con un segundo pico a las 12h y entre las 24-72h, por ello, la terapia antitrombótica en este tipo de cirugías se centra en el periodo perioperatorio. En la mayoría de los casos, un injerto vital al quinto día ya no se trombosará, sin embargo, algunos autores afirman que el pedículo vascular no puede ligarse de forma segura hasta al menos el octavo día posquirúrgico7.
Los autores del presente artículo, con respecto a esta afirmación, se muestran más cautos, y en caso de necesidad, no son partidarios de cortar el pedículo hasta dos semanas después de la anastomosis.
No existen protocolos internacionales sobre la utilización de anticoagulantes en injertos libres microvascularizados por lo cual, el Servicio de Cirugía Oral y Maxilofacial del Hospital Universitario La Paz elaboró el siguiente protocolo de antitrombosis para sus intervenciones de cirugía reconstructiva microvascular, basándose en las conclusiones de los tres únicos estudios clínicos prospectivos aleatorizados existentes8–10.
A. Lo primero: solo hay tres estudios clínicos prospectivos en anticoagulación en microcirugía (el resto son retrospectivos):
- -
De estos estudios uno deja claro8 que el dextrano no debe utilizarse por el riesgo 7 veces mayor que el AAS de complicaciones sistémicas (shock anafiláctico, edema de pulmón, fracaso renal, derrame pleural…).
- -
Otro indica que los únicos fármacos que han conseguido un resultado estadísticamente significativo en la reducción de la trombosis microvascular son la heparina y el AAS, y entre ellos ninguno ha resultado superior9.
B. Lo segundo: ningún estudio indica que la anticoagulación sistémica (mantener un TTPA entre 1,5-2) reduzca significativamente el riesgo de trombosis, sometiendo al paciente a un alto riesgo de hemorragia, hematoma con compresión de la zona de anastomosis y por tanto fracaso de la misma6,12,13.
Pero si el paciente tiene un riesgo añadido de trombosis sí se le debe anticoagular en los momentos de mayor riesgo. Estos factores de riesgo de trombosis que indican la anticoagulación (heparinización sistémica) son los siguientes13: I). Vasos ateroscleróticos (paciente con antecedentes de by-pass, trombosis venosa profunda, arteriopatía diabética…); II). Visualización directa de un trombo en la luz del vaso que haya que lavarlo durante la manipulación de los vasos al prepararlos para la anastomosis; III). Necesidad de utilizar un injerto venoso en la microcirugía.
Por tanto, el paciente que cumpla alguno de estos criterios deberá someterse a heparinización sistémica:
- I)
Bolo de 50-100UI/Kg peso heparina sódica 10-15 minutos antes de ligar el pedículo del injerto microquirúrgico.
- II)
Repetir la misma dosis a las 12 horas.
Estos dos momentos han alcanzado en varios estudios clínicos retrospectivos las tasas más altas de trombosis.
Por ello se debe mantener a estos pacientes de riesgo con TTPA 1,5-2 justo antes de ligar el pedículo y a las 12 horas.
C. AAS ha demostrado ser el fármaco más efectivo antitrombótico con menor riesgo que la HBPM, por ello se debe comenzar a administrar 100-325mg de AAS:
- I.
Si el paciente no se ha anticoagulado al no cumplir los criterios del punto B: administrar ¼ ampolla inyesprin® 10-15 minutos antes de ligar el pedículo, repetir la dosis a las 12 horas y luego ¼ ampolla/24h durante 5 días. Luego pasar a AAS 100mg durante 1-2 semanas (por el efecto trombogénico del propio tumor).
- II.
Si el paciente cumple el criterio B y se ha heparinizado: comenzar con inyesprin ¼ ampolla a las 12 horas de la última dosis de heparina y luego continuar con inyesprin ¼ ampolla/24h durante 5 días. Pasar a AAS 100mg durante 4 semanas (los autores recomiendan la antiagregación durante el primer mes postoperatorio, debido al efecto trombogénico del propio tumor).
D. Durante la disección del pedículo del injerto microvascularizado en el área donante, la pared de los vasos se irrigará con 2cc de papaverina tópica por su efecto vasodilatador, pero esta no se aplicará en la luz de los vasos al ser perjudicial para el endotelio (apoptosis de la células endoteliales)14.
E. En todos los pacientes se irrigará la luz del vaso durante la anastomosis microquirúrgica con 5cc de lidocaína al 5% (sin diluir) y con suero heparinizado (2cc heparina 5% diluidos en 100cc de suero fisiológico).
En nuestro servicio consideramos necesaria la utilización de terapia antitrombótica en el periodo perioperatorio, ya que el potencial trombogénico del propio tumor, junto a la manipulación de los vasos receptores y donantes son factores de riesgo conocido en la formación de trombo que deben ser controlados11.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todos los profesionales de los servicios de Cirugía Oral y Maxilofacial que, con su amable colaboración, han hecho posible el presente artículo.