El fibroma osificante juvenil (FOJ) es una lesión fibro-ósea benigna pero con potencial biológico agresivo que afecta al esqueleto craneofacial. Su evolución clínica es rápida, manifestándose principalmente por una asimetría facial de poco tiempo de evolución. Radiográficamente es una lesión radiolúcida uni o multilocular bien definida con contenido radiopaco variable. El tratamiento puede variar dependiendo de las características clínicas, imagenológicas e histopatológicas específicas de cada lesión, sin embargo, un tratamiento agresivo con resección es el más indicado. Se presenta un caso de un niño con extenso FOJ trabecular (FOJT) mandibular. Se realizó la resección completa de la lesión con un margen de seguridad y reconstrucción inmediata con un injerto de la cresta ilíaca y costocondral. Se realizaron controles postoperatorios durante 7 años en los que no se observaron signos de recidiva asociados a una reconstrucción funcional y estética exitosa.
Juvenile ossifying fibroma (JOF) is a benign fibro-osseous lesion with an aggressive biological behavior in most cases. The clinical course is fast, manifesting mainly as a facial asymmetry. Radiographically it presents as a well-defined, uni- or multi-locular radiolucent lesion with variable radiopaque areas. Treatment may vary depending on the clinical, imaging and histopathological specific pattern, but generally an aggressive treatment with resection is the most appropriate. We report a case of a child with an extensive trabecular JOF (TFOJ) of the mandible. We performed a complete resection of the lesion with a security margin and immediate reconstruction with a costochondral-iliac crest bone graft. Postoperative controls were performed for seven years, during which there were no signs of recurrence, demonstrating a successful functional and anesthetic reconstruction.
El fibroma osificante juvenil (FOJ) es una lesión fibro-ósea benigna con potencial biológico agresivo que se presenta principalmente en el esqueleto craneofacial típicamente en niños y adolescentes1. De acuerdo con sus características histopatológicas específicas se pueden identificar 2 subtipos: el fibroma osificante juvenil psamomatoideo (FOJP) y el fibroma osificante juvenil trabecular (FOJT)2. El FOJP compromete más comúnmente a los huesos que conforman la cavidad orbitaria y los senos paranasales, mientras que el FOJT afecta principalmente a los maxilares1.
Este tumor es usualmente asintomático y de gran tamaño que exhibe un comportamiento localmente agresivo, produce una destrucción significativa del tejido óseo comprometido y presenta una gran tendencia a la recurrencia1,3.
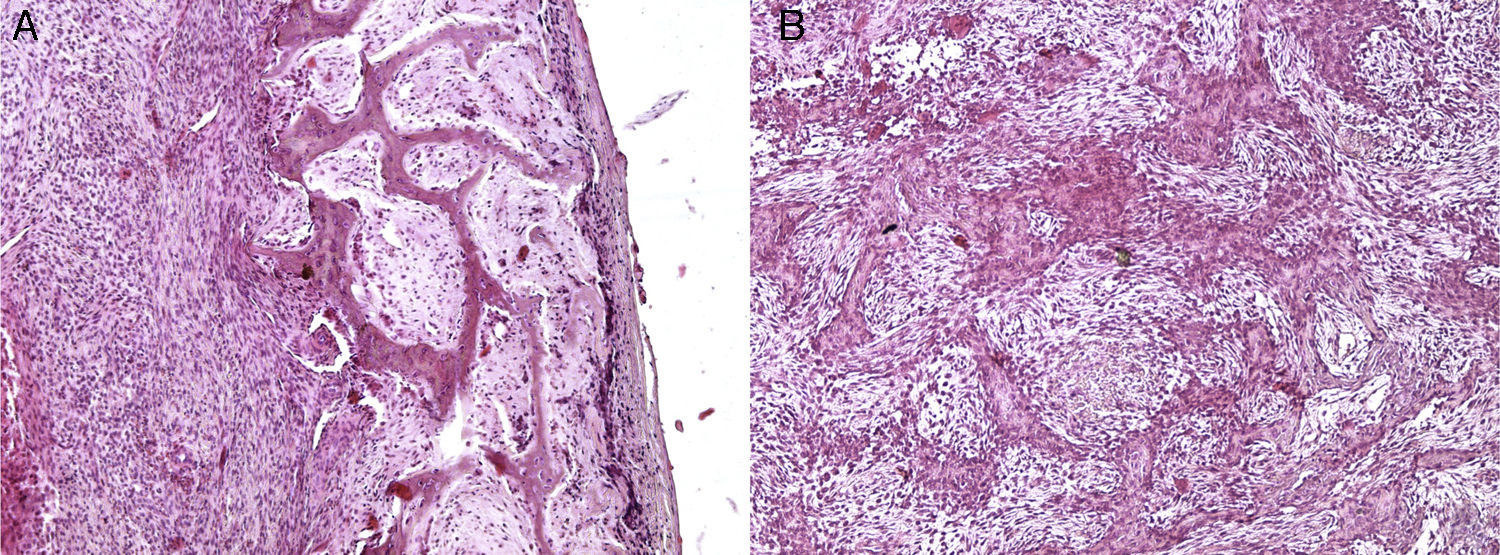
Histológicamente, el FOJ presenta un estroma celular fibroso y bandas de tejido calcificado en el cual pueden encontrarse células gigantes multinucleadas. Los subtipos histológicos se diferencian en que el de tipo trabecular posee trabéculas de tejido osteoide fibrilar laxo, en cambio el psamomatoideo se caracteriza por la presencia de pequeños cuerpos esféricos de tejido calcificado3.
Radiográficamente, se presenta como un área radiolúcida uni o multilocular bien delimitada que genera expansión y adelgazamiento de las tablas óseas. En algunos casos pueden presentar radiopacidades en su interior4.
Si bien el pronóstico del FOJT es bueno, presenta una recurrencia que oscila entre un 30 a un 56% asociada comúnmente a un tratamiento conservador5,6.
Se presenta un caso de FOJT mandibular de gran tamaño tratado mediante una resección en bloque con márgenes de seguridad y una reconstrucción inmediata mediante un injerto libre costocondral y de la cresta ilíaca preservando el nervio mandibular.
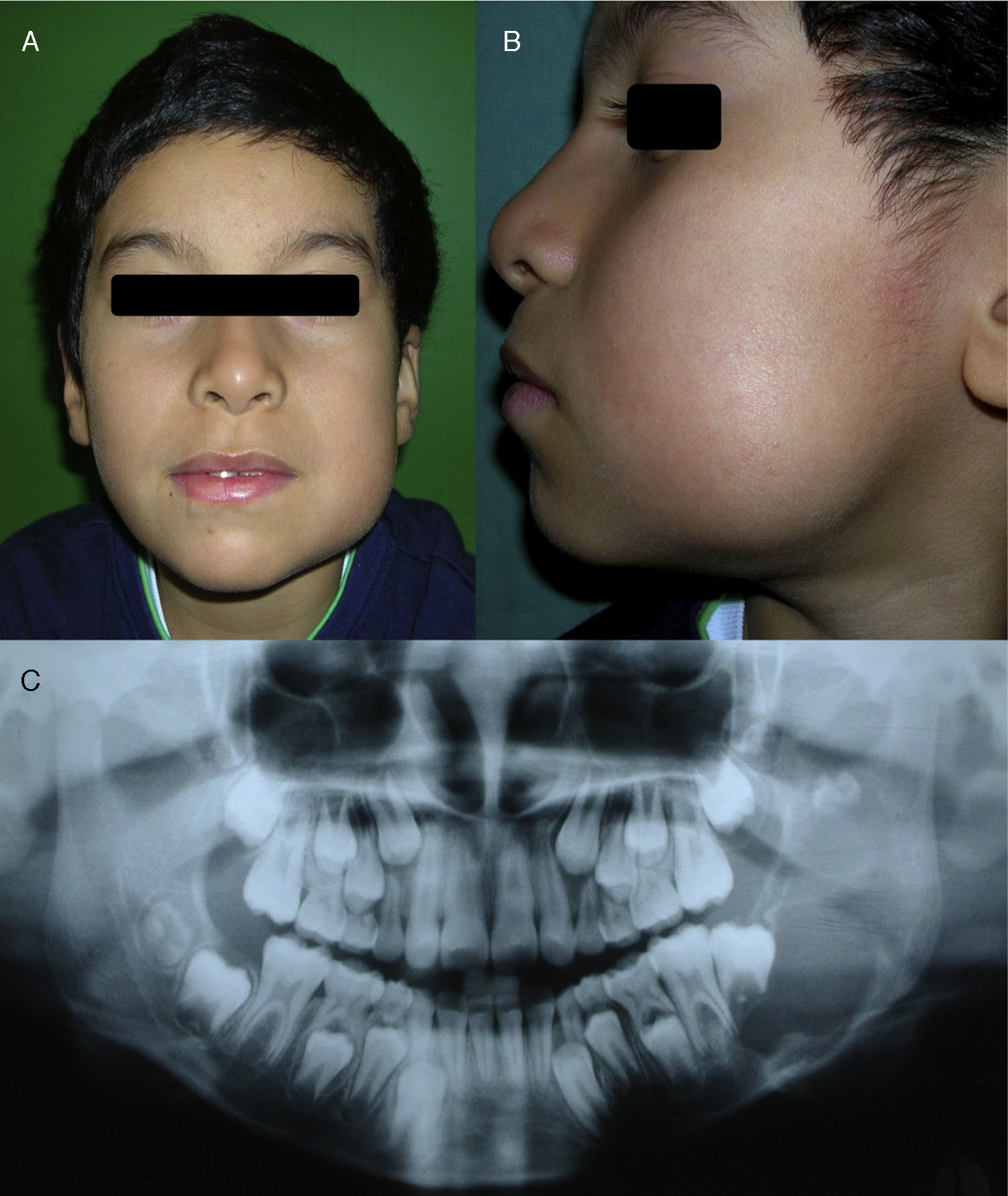
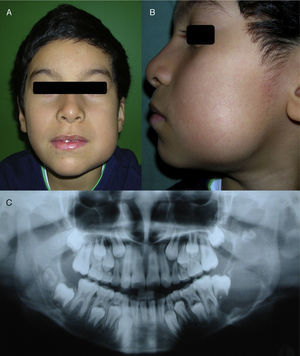
Reporte del casoPaciente de género masculino de 9 años de edad atendido en el Servicio de Cirugía Maxilofacial del Hospital San José (Chile) por un aumento del volumen indoloro en relación con el cuerpo y la rama mandibular izquierda de un mes de evolución (fig. 1). El paciente no presentaba antecedentes médicos ni quirúrgicos de consideración.
En el examen de la cabeza y del cuello se apreciaba un gran aumento del volumen de consistencia dura que comprometía la zona del cuerpo y la rama mandibular izquierda. No había compromiso de la piel en relación con la lesión, registrándose una adenopatía submaxilar ipsilateral de características inflamatorias. No se evidenció un compromiso sensitivo asociado y el examen funcional mandibular era normal.
Intraoralmente, el paciente presentaba una dentición mixta de primera fase con un aumento del volumen en el fondo del vestíbulo izquierdo mandibular de consistencia dura. La mucosa en relación con la lesión presentaba características normales.
Se solicitó una radiografía panorámica en la que se observó una lesión radiolúcida multilocular de límites netos que se extendía desde la raíz distal del primer molar inferior izquierdo hasta la escotadura sigmoidea, abarcando el cuerpo, el ángulo y la rama mandibular y respetando el proceso coronoideo y la parte más alta del cóndilo. No se observaron signos de rizálisis en los dientes vecinos y el germen del tercer molar se encontraba desplazado hacia la escotadura sigmoidea (fig. 1).
Características clínicas y radiográficas iniciales. A) Gran asimetría facial a expensas del cuerpo y de la rama mandibular izquierdos. B) Aumento de volumen recubierto por piel de características normales. C) Radiografía panorámica. Extensa lesión radiolúcida de contenido radioopaco parcial, comprometiendo el cuerpo y la rama mandibular izquierda y desplazando el germen del tercer molar inferior.
Se solicitó un TAC en donde se apreciaron zonas de calcificación y un gran adelgazamiento de las corticales óseas, principalmente de la vestibular.
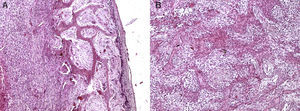
Bajo anestesia local se realizó una biopsia incisional por vía intraoral. El diagnóstico histopatológico fue de FOJT (fig. 2).
Con base en el diagnóstico, el tamaño y el comportamiento biológico de la lesión se planificó una hemimandibulectomía izquierda con reconstrucción inmediata.
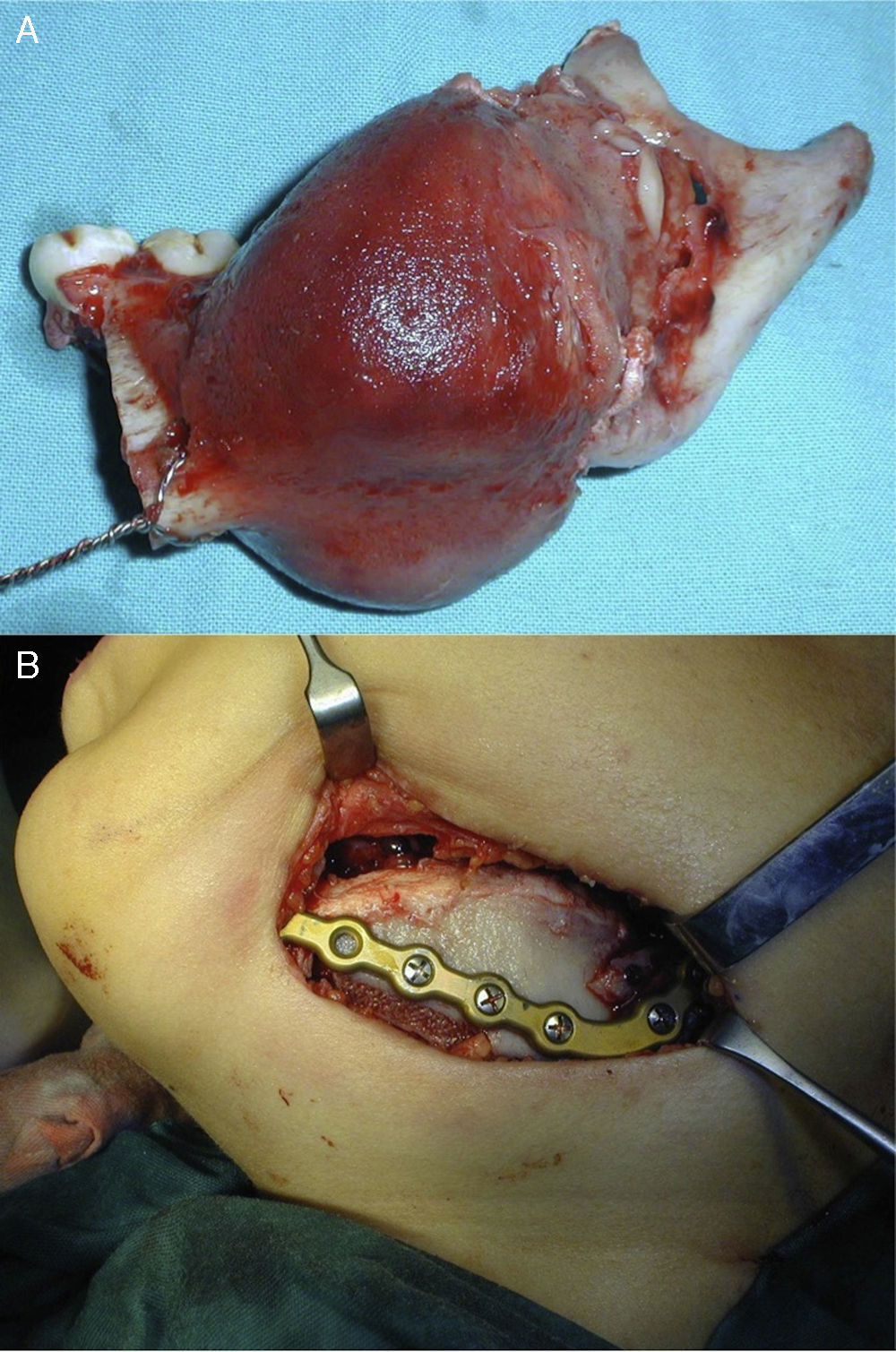
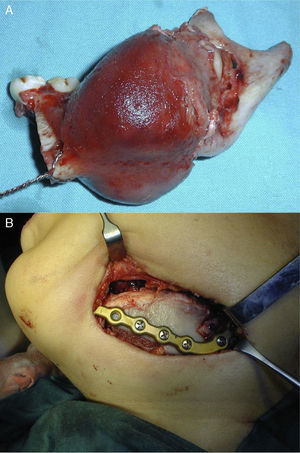
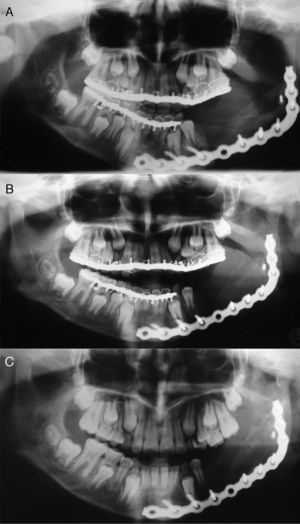
A través de un acceso quirúrgico submandibular, preauricular e intraoral del lado afectado se expuso la zona de la lesión. Se observó que el nervio mandibular estaba rechazado hacia el borde basilar de la mandíbula, separándose fácilmente de la lesión, por lo que se decidió preservarlo. La reconstrucción se llevó a cabo mediante un injerto costocondral para reemplazar el cóndilo y la rama mandibular y de la cresta ilíaca para el reemplazo del cuerpo. Ambos se unieron mediante una placa de reconstrucción de 2,4mm que fue adaptada y fijada en el intraoperatorio al segmento óseo remanente siguiendo el contorno mandibular del paciente (fig. 3). Posteriormente, se realizó un bloqueo intermaxilar elástico mediante arcos colados que fue retirado a las 3 semanas.
Al primer mes de evolución el paciente presentaba paresia del nervio facial e hipoestesia del labio inferior con una dinámica mandibular limitada, condiciones que fueron evolucionando favorablemente en el transcurso del tiempo.
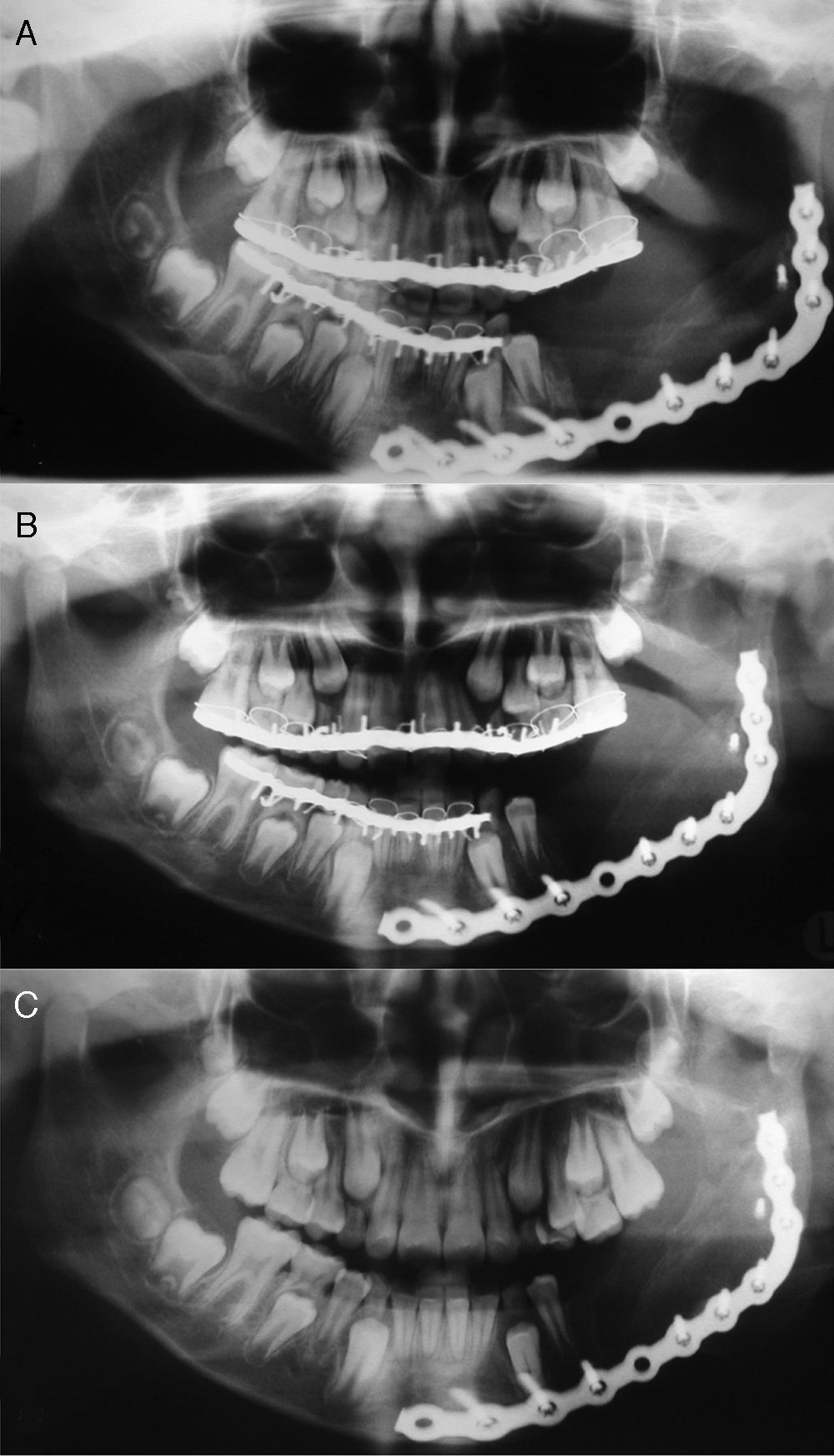
El control radiográfico de los 6 meses poscirugía presentaba una remodelación franca del injerto formando un nuevo cóndilo, coronoides, una rama y un cuerpo mandibular. No se observaron signos de recidiva (fig. 4). En el control clínico de los 2 años postoperatorios la dinámica mandibular se encontraba normal, no se presentaron alteraciones sensitivas, las cicatrices de la herida operatoria eran prácticamente imperceptibles y los sitios donantes del injerto, especialmente la pelvis, no presentaron alteración de crecimiento funcional o estética.
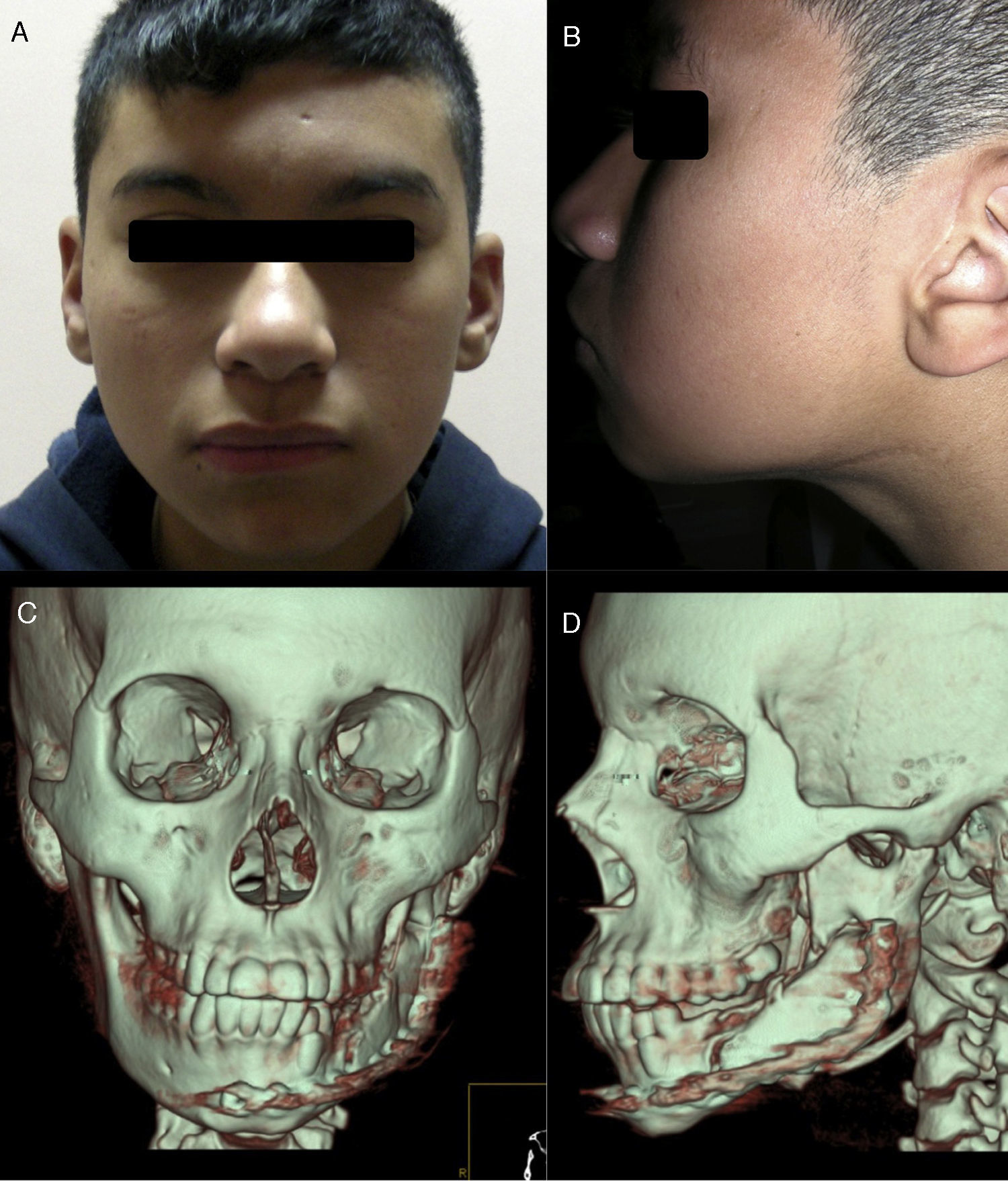
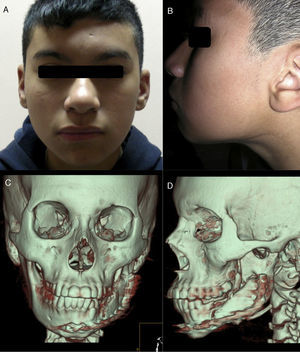
Actualmente, después de 7 años postoperado, el paciente se encuentra en buenas condiciones en cuyos controles clínicos se observa una adecuada simetría facial con una cicatriz casi imperceptible. En la reconstrucción 3D del TAC se puede observar una franca remodelación del tejido óseo injertado con formación de un proceso coronoideo de características normales, muestra clara del efecto de la función sobre la forma del tejido (fig. 5). Presenta, además, un adecuado volumen óseo en la zona del cuerpo mandibular y se encuentra en espera de una rehabilitación integral mediante implantes oseointegrados.
DiscusiónEl FOJT es una neoplasia benigna localmente agresiva y poco común que se ha separado del resto de las lesiones fibro-óseas considerando la edad del paciente (menores de 15 años), el comportamiento clínico y los sitios anatómicos comprometidos7. Afecta mayormente al maxilar, mientras que en la mandíbula es raro8.
A pesar de su carácter benigno, su comportamiento agresivo y silencioso permite que se expanda rápidamente, pudiendo alcanzar un gran tamaño en un corto plazo sin presentar sintomatología1,3.
Una lesión agresiva es definida con base en su comportamiento biológico y/o tipo histológico y se incluyen en esta tumores malignos, lesiones con alta tasa de recurrencia y lesiones con crecimiento rápido que presentan un gran tamaño (mayor a 5cm) y generan un desplazamiento dentario, la reabsorción de las raíces dentarias, adelgazamiento o la perforación de corticales óseas9.
Cuando nos enfrentamos a este tipo de lesiones es importante establecer el diagnóstico de forma precoz para descartar la eventual malignidad1, establecer diagnósticos deferenciales y definir un plan de tratamiento adecuado.
Una vez establecido el diagnóstico, el desafío en estos casos es la elección de un plan de tratamiento adecuado. En muchas lesiones benignas se considera la escisión quirúrgica y el legrado óseo pero los casos publicados señalan una alta tasa de recidiva, por lo que algunos plantean que, en estos casos, la resección quirúrgica con un margen de seguridad de 5mm es la mejor alternativa, reservando el legrado solo para lesiones pequeñas1. La preservación del nervio alveolar inferior puede ser difícil pero no está contraindicada debido a que esta lesión no invade el tejido nervioso5.
La exéresis de una lesión de este tamaño no solo comprende la utilización de una vía de acceso quirúrgico amplia, sino también la reconstrucción del defecto, la toma de injertos y, por último, un incremento en la morbilidad postoperatoria. Troulis et al.9 presentan un protocolo de etapas para la resección y la reconstrucción mandibular en 2 tiempos diferidos en un período de 6 meses, mientras que Smith et al.5 sugieren que debido al alto porcentaje de recidiva que ofrece el FOJ la reconstrucción inmediata no es aconsejable y que en lesiones de crecimiento lento esta podrá realizarse antes de un año después de la resección, mientras que en tumores agresivos y de crecimiento rápido esta debe realizarse después de un año posterior a la remoción de la lesión. En este caso la reconstrucción fue realizada en el mismo tiempo operatorio de la resección y, a pesar de ser una cirugía más larga, se reduce solo a una intervención quirúrgica, siendo de esta forma un tratamiento menos mórbido.
Por otra parte, restablecer la continuidad ósea inmediata del defecto mandibular posresección es importante no solo desde el punto de vista funcional, sino también por razones estéticas, además de otorgar una estabilidad inmediata a la articulación temporomandibular. Restaurar la función implica preservar la competencia labial, restablecer una fonoarticulación óptima y una eficiencia masticatoria adecuada10,11.
Otras alternativas para la reconstrucción mandibular consisten en injertos libres microvascularizados, donde el tamaño del defecto a reconstruir es un factor determinante en su elección. Se ha descrito que en defectos de más de 5cm sería aconsejable realizar la reconstrucción mediante este tipo de injerto12.
De acuerdo con Genden et al.13 otra de las consideraciones que se debe tener en cuenta en el momento de la reconstrucción es el sitio donante ya que los pacientes pediátricos están todavía en crecimiento y el potencial de cicatrización ósea es distinto. En este caso se prefirió usar la cresta ilíaca y la costilla, considerando el tamaño de la reconstrucción, las características anatómicas y el potencial de crecimiento del injerto costocondral14, la etapa de crecimiento del paciente y la baja morbilidad postoperatoria, sobre todo en el caso del injerto costal. Por otra parte, es importante mencionar que el segmento de la cresta ilíaca al tener un grosor considerablemente mayor que el del segmento costal ayuda a mantener la estabilidad de este último mediante una fijación más rígida de la placa de reconstrucción y permite contar con mayor cantidad de hueso en el momento de rehabilitar con implantes óseointegrados11,15. Estos argumentos fueron de vital importancia en el momento de decidir la utilización de 2 sitios dadores en lugar de uno.
Como ya se ha mencionado previamente, uno de los puntos más relevantes en el tratamiento del FOJ es el control prolongado en el tiempo por las altas tasas de recurrencia reportadas1,3,8. El caso presentado tiene, actualmente, 7 años de evolución con controles seriados clínicos y radiográficos en los cuales no se han observado signos de recidiva ni alteraciones en relación con la intervención.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.