Evaluar la importancia del diseño del implante en el desarrollo de la fractura, en cuanto al tipo de conexión protésica y la diferencia de diámetros entre la plataforma y el cuerpo del implante.
Material y métodosSe analiza un grupo de 33 implantes fracturados entre los años 2000 y 2009. Se recogen los datos relacionados con el implante y la rehabilitación protésica, y se compararon la existencia de diferencias significativas entre el tipo de conexión del implante y entre el tipo de plataforma para los implantes de conexión externa (diámetro 3,75mm o superior frente a 3,4mm de plataforma 4,1).
ResultadosLas 33 fracturas acontecieron en un total de 23 pacientes, 13 de estas fracturas (8 pacientes) provenían de otros centros y las 20 restantes (15 pacientes) se recogieron sobre un total de 2.765 implantes colocados en nuestra consulta. Dentro de este grupo, se comparó la frecuencia de fractura de los implantes de 3,4mm frente a los de 3,75mm o superior (ambos con la misma plataforma de 4,1mm), encontrando diferencias significativas entre ambos grupos (p=0,02). Sin embargo, no se encontraron diferencias entre la conexión protésica externa frente a la interna (p=0,7).
ConclusionesLa fractura implantaría es una complicación infrecuente. La incidencia en nuestro grupo de pacientes fue del 0,72%. El riesgo de fractura se relaciona con el diseño del implante, y es elevado en implantes que tienen gran diferencia de diámetros entre la zona superior y el cuerpo, es decir, en implantes estrechos que tienen una plataforma ancha. El tipo de conexión protésica parece no tener relación.
The purpose of this study is to evaluate the importance of implant design in regard of the type of prosthetic connection and the platform-diameter implant body-diameter ratio, in the development of implant fracture (IF).
Material and methodWe analyze a group of 33 fractured implants between 2000 and 2010. We recorded different data related to the implant and prosthetic rehabilitation used and we looked for statistical significant differences regarding prosthetic connection and the platform-diameter and implant body-diameter ratio in external hex implants (3.75mm implant body-diameter or wider compared to 3,4mm implants both with 4.1mm platform).
ResultsThe 33 analyzed implant fractures occurred in a total of 23 patients, 13 fractures (8 patients) occurred in implants placed outside our department and the remaining 20 (15 patients) on the pool of 2.765 implants placed in our department of Oral Surgery. Within this group, we compared the frequency of implant fracture of the 3.4mm body-diameter implants to the 3.75mm or wider bodydiameter implants (both with 4.1mm diameter-platform) finding significant differences between both groups (P=.02). No statistical difference was found when comparing internal vs external hex prosthetic connection (P=.7).
ConclusionsImplant fracture is a rare complication. The incidence in our patient group was 0,72%. Risk of implant fracture is closely related to implant design, therefore existing a high risk in implants that have a large discrepancy between neck and implant body diameter, i.e. implant fracture occurs more frequently in narrow implants that have a wide platform. The type of prosthetic connection appears to be unrelated.
El empleo de implantes como soporte de prótesis dentales ofrece grandes ventajas frente a las rehabilitaciones convencionales. Con frecuencia la literatura hace referencia a sus buenos resultados y a su elevada tasa de éxito, pero apenas existen publicaciones que muestren fracasos implantarios y complicaciones. La mayoría de los problemas ocurren durante los 18 meses tras la carga. Dentro de las complicaciones tardías que aparecen ya tras la rehabilitación protésica destacan la pérdida del tejido de soporte asociadas a infección, peri-implantitis, y problemas biomecánicos por sobrecarga, incluyendo la fractura del implante (FI).
Las complicaciones biomecánicas más frecuentes son aflojamientos y/o fractura de prótesis o aditamentos, que normalmente no conllevan el fracaso del tratamiento (complicaciones en los retenedores, el aflojamiento o fractura del tornillo protésico, etc.), una de las más complejas es la FI que aunque no es frecuente, su manejo resulta difícil y gravoso.
Según la literatura la incidencia de fractura por fatiga del implante es baja, alrededor del 1%1–4 y se debe a la fatiga del material inducida por el estrés biomecánico.
En la planificación del tratamiento debemos considerar varios factores relacionados con fuentes de fuerza a soportar por el sistema del implante: el diseño de la prótesis, el tipo, número y tamaño de los implantes, y su posición en la arcada, la calidad del hueso y los requerimientos mecánicos del paciente (bruxismo, maloclusión, cantilever).
El propósito de este estudio es evaluar la incidencia de fractura en un grupo amplio de implantes funcionantes y determinar los factores asociados a ellas, para poder así prevenirlas: el diseño del implante en cuanto al tipo de conexión, la relación de diámetros plataforma-cuerpo del implante que podrían afectar a las fuerzas aplicadas en la interfase hueso-implante, sobre todo en la zona crestal, que es la que soporta mayor concentración de estrés oclusal. Como hipótesis principal del estudio se establece que los implantes finos que tienen una plataforma de conexión ancha se fracturan más debido a esta discrepancia de diámetros, con un peor reparto de la carga oclusal.
Material y métodosSe analiza retrospectivamente un grupo de 23 pacientes, en los que se han registrado 33 FI. Trece fracturas sucedieron en implantes procedentes de otros centros, y 20 sobre el pool de implantes colocados en nuestra consulta de Cirugía Oral e Implantología (Dr. Naval) y en pacientes oncológicos del Servicio de Cirugía Maxilofacial del Hospital de la Princesa de Madrid, entre los años 2000 y 2009, con un mínimo de 2 años de seguimiento. Así mismo, se realiza un estudio descriptivo en grupo de 2.765 implantes (correspondientes al total de implantes colocados en nuestros centros) (tabla 1). El grupo de implantes colocados en nuestro centro (los 2.765 implantes) corresponden a 3 marcas comerciales: Mozo-Grau® y BTI®, ambos de conexión externa, y Alpha-Bio® de conexión interna.
Implantes colocados en el período 2000-2009
| Marca comercial | Implantes colocados | Datos relevantes |
| Mozo-Grau®Conexión externa | 1.859 implantes238 de 3,4mm∅1.420 de 3,75mm∅197 de 4,25mm∅4 de 3,3mm∅ | 16 FI=0,86%5 FI=2,10%11 FI=0,77%0%0% |
| Alpha-Bio®Conexión interna | 580 implantes | 3 FI 3,75mm∅ (0,51%) |
| BTI®Conexión externa | 326 implantes | 1 FI 3,75mm∅ (0,3%) |
| Defcon®Conexión externa | ¿ | 8 FI 3,4mm∅ |
| Lifecore®Conexión externa | ¿ | 3 FI 3,75mm∅ |
| Nobel®Conexión externa | ¿ | 1 FI 3,75mm∅ |
| Mis®Conexión externa | ¿ | 1 FI 3,75mm∅ |
Se colocaron implantes de diferentes marcas comerciales (Mozo-Grau®, Alpha-Bio®, BTI®). En algunas marcas (Defcon®, Lifecore®, Nobel®, Mis®) solo se pudieron obtener los datos de los pacientes con fracturas, ya que las fijaciones habían sido colocadas en otro centro.
∅: diámetro del cuerpo del implante.
Se anotaron diferentes datos de cada paciente, de los implantes y de la rehabilitación protésica empleada, que pudieran estar relacionados con las fracturas: edad, sexo, hábitos parafuncionales (bruxismo), si el paciente había sido tratado en nuestra consulta o no, el número de pacientes con FI y, en ellos, número de FI y de implantes en cada paciente, ubicación en la arcada del implante fracturado (IF) (maxilar o mandibular) (molar, premolar, incisivo), las medidas del implante y sus principales características, la marca comercial, el tiempo de carga, el tipo de prótesis empleada y el tipo de retención, la dentición antagonista y la existencia o no de maloclusión y/o cantilever.
En las revisiones periódicas exploramos tanto los criterios clínicos como los radiológicos, mediante ortopantomografías previas, y luego a los 3, 6 y 12 meses durante el primer año y anualmente después.
Se analiza la frecuencia de FI y si existen diferencias significativas entre el tipo de conexión interna y externa, aplicando la prueba de Chi-cuadrado y la prueba exacta de Fisher (cuando no se cumplen las condiciones para la prueba Chi-cuadrado). De igual manera, se analiza con esta prueba la relación entre los implantes de conexión externa con plataforma de 4,1mm y con diámetro del cuerpo 3,4mm frente a los de diámetro de 3,75mm o más.
ResultadosSe han analizado un total de 33 FI sobre 23 pacientes (tabla 2), 14 varones y 9 mujeres. Trece de estas fracturas se registraron en 8 pacientes procedentes de otros centros de las siguientes marcas comerciales Mis® (1), Defcon® (8), Nobel® (1) y Lifecore® (3). Los otros 20 IF sucedieron en 15 pacientes (5 mujeres y 10 varones) y corresponden a los colocados por nuestro grupo, sobre un total de 2.765 implantes (frecuencia de 0,72%) de 3 marcas comerciales, distribuyéndose de la siguiente manera: 1.859 de la casa Mozo-Grau® de hexágono externo, de los que se fracturaron 16 (0,86%), 326 implantes de la casa BTI®, también de conexión externa, de los que se fracturó uno (0,3%) (tabla 1) y 580 implantes de la casa Alpha-Bio®, todos de diámetro 3,75 o mayor, con hexágono interno, de los que se fracturaron 3 (0,51%). El total de implantes de conexión externa fue de 2.185 implantes.
Grupo de implantes fracturados
| Paciente | Fracturas/total | Posición | Arcada | Dimensiones | Cantilever | Conexión | Bruxismo | Tiempo de carga | Marca | Prótesis/Oponene |
| Varón | 1/4 | Molar | Mandíbula | 3,75×13mm | No | Externa | Sí | 2 años | Mozo-G | CC/DN |
| Mujer | 1/8 | Incisivo | Maxilar | 3,75×13mm | Sí | Externa | 2,5 años | Mozo-G | RCIS/DN | |
| Varón | 2/4 | Molar | Mandíbula | 3,75×13mm | No | Externa | Sí | 2,5 años | Mozo-G | PC/DN |
| Varón | 1/4 | Premolar | Mandíbula | 3×10mm | No | Externa | Sí | 1,5 años | BTI | CC/DN |
| Mujer | 1/3 | Premolar | Mandíbula | 3,75×11,5mm | No | Externa | 3 años | Mis | PC/DN | |
| Varón | 2/11 | Premolar | Maxilar | 3,75×13mm | Sí | Externa | Sí | 3 años | Mozo-G | PC/HA |
| Varón | 1/8 | Premolar | Mandíbula | 3,75×13mm | Sí | Externa | 6 años | Mozo-G | HA/HA | |
| Mujer | 2/5 | Molar | Mandíbula | 3,4×11,5mm | No | Externa | Sí | 2,5 años | Mozo-G | PC/DN |
| Mujer | 1/4 | Premolar | Mandíbula | 3,3×11,5mm | Sí | Interna | 3 años | Alpha-B | PC/DN | |
| Mujer | 4/12 | Premolar | Mandíbula | 3,4×13mm | Sí | Externa | 5 años | Defcon | PC/RCIS | |
| Mujer | 1/2 | Molar | Maxilar | 3,75×13mm | Sí | Externa | Sí | 3 años | Mozo-G | PC/DN |
| Mujer | 2/7 | Molar | Maxilar | 3,4×11,5mm | No | Externa | Sí | 2 años | Defcon | HA/DN |
| Varón | 2/3 | Incisivo | Mandíbula | 3,4×11,5mm | Sí | Externa | 3,5 años | Mozo-G | HA/CM | |
| Mujer | 1/5 | Incisivo | Mandíbula | 3,75×13mm | Sí | Externa | Sí | 12 años | Nobel | RCIS/DN |
| Varón | 1/4 | Premolar | Maxilar | 3,75×13mm | No | Externa | 10 años | Mozo-G | PC/DN | |
| Varón | 2/8 | Incisivo | Mandíbula | 3,75×13mm | Sí | Externa | 7 años | Mozo-G | HA/HA | |
| Varón | 1/2 | Molar | Mandíbula | 3,75×13mm | No | Externa | Sí | 1 año | Lifecore | CC/DN |
| Varón | 1/6 | Premolar | Maxilar | 3,75×11,5mm | No | Externa | Sí | 2 años | Lifecore | PC/DN |
| Varón | 1/6 | Molar | Mandíbula | 3,75×10 mm | No | Externa | 1,5 años | Lifecore | PC/DN | |
| Varón | 2/6 | Premolar | Maxilar | 3,4×13mm | No | Externa | No | 5 años | Mozo/Defcon | PC/PC |
| Varón | 1/4 | Molar | Mandíbula | 3,75×13mm | Sí | Interna | Sí | 4 años | Alpha-B | CC/DN |
| Varón | 1/2 | Molar | Mandíbula | 3,4×11,5mm | No | Externa | Sí | 6 años | Defcon | PC/DN |
| Mujer | 1/2 | Molar | Mandíbula | 3,75×13mm | No | Interna | No | 3 años | Alpha-B | CC/DN |
CC: corona cerámica; CM: P. completa mucosoportada; DN: dentición natural; HA: híbrida acrílico; PC: puente de cerámica; RCIS: rehabilitación completa cerámica.
De la serie completa de 33 fracturas, 30 eran de conexión externa y 3 de interna, en estos últimos la plataforma se suele abrir por varias fisuras verticales. El tamaño más utilizado fue de 3,75×13mm en todas las marcas (más del 76,39% del total), salvo en los implantes Defcon®, en los que todos eran de diámetro 3,4mm con plataforma estándar de hexágono externo (4,1mm). De los pacientes con FI 52% eran bruxistas, 4 mujeres y 8 varones, 9% no lo eran y el 39% lo desconocían. Ocho de los 23 pacientes tenían más de una FI y un paciente 4 FI (tabla 2). En este grupo de pacientes con FI, se observa que el número de implantes fracturado por paciente no sigue una distribución normal (prueba de Kolmogorov-Smirnov, p<0,01).
Dentro del grupo total de implantes colocados en nuestro centro, en el grupo de implantes de Mozo-Grau® (1.859 implantes colocados) la frecuencia por diámetros fue: 76,39% de 3,75mm, 12,78% de 3,4mm, 10,51% de 4,25mm o más, y 0,2% de 3,3mm o inferior (tabla 2). La frecuencia de FI por diámetros fue: el 0,77% entre los de 3,75mm (11 implantes), el 2,10% entre los de 3,4mm (5 implantes), ningún implante fracturado de 4,25mm o más, ni de 3,3mm.
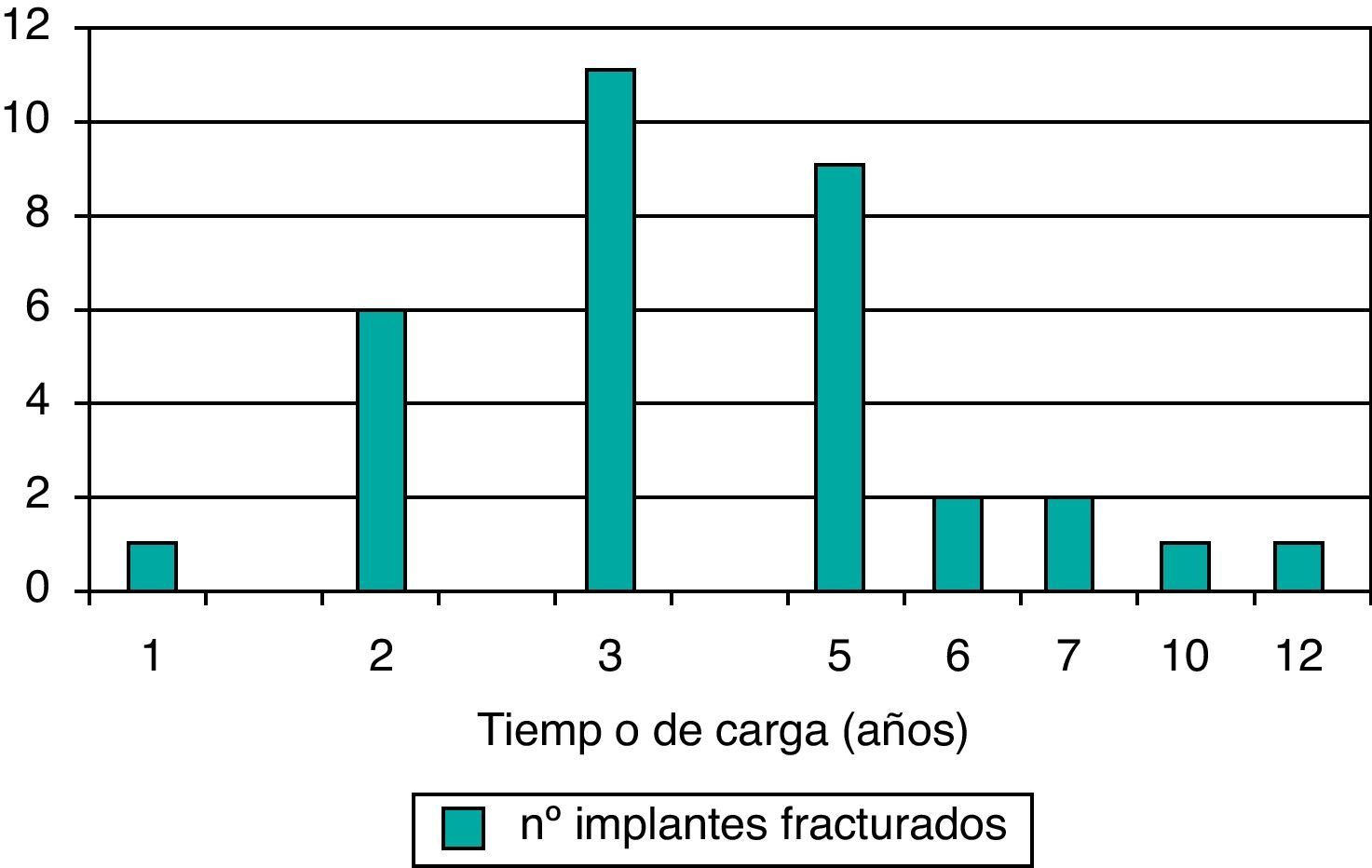
Por localización en la arcada el mayor índice de fracturas se concentraba en las regiones premolar (14 FI) y molar (13 FI), sobre todo en la mandíbula (23 FI). En el 75,8% de los casos (25 de las 33 FI) se observó una reabsorción ósea en la región crestal del implante previa a la fractura y aflojamiento o fractura del tornillo de prótesis en 21 de los 33 implantes fracturados (63,6%). El tiempo de carga funcional hasta la aparición de la fractura se registró entre los 2 y los 12 años, con mayor grupo de fracturas concentrado entre los 2 y los 5 años de carga (con 26 implantes fracturados) (fig. 1).
Con relación al tipo de prótesis, todas atornilladas, la mayor parte de los casos era metal-cerámica (26 fracturas; 78,78% de los casos): 5 pacientes con coronas unitarias, 12 pacientes con puentes y 2 rehabilitaciones completas de cerámica. Mientras que en 4 pacientes la prótesis era híbrida de acrílico. La dentición natural era el antagonista de la prótesis en la mayoría de los casos (17 pacientes), siendo híbrida de acrílico, de cerámica o mucosoportada en los demás (3 casos, 2 casos y un paciente respectivamente). Además, casi en la mitad de los casos existía algún grado de cantilever en la prótesis.
Al comparar el riesgo de las FI de 3,4mm (plataforma 4,1mm) frente a los de 3,75mm o mayor (plataforma de 4,1mm), mediante la prueba estadística de Chi-cuadrado, se encontraron diferencias significativas entre ambos grupos, con una p=0,02 (tabla 3). Los implantes de 3,3mm se excluyeron del estudio dado que apenas presentan discrepancia en el diámetro entre su plataforma y el cuerpo del implante, por lo que no entran dentro de nuestra hipótesis de trabajo; además, constituyen un grupo anecdótico de implantes colocados. Sin embargo, al comparar el riesgo en los implantes de conexión externa (Mozo-Grau® y BTI®) frente a implantes de conexión interna (Alpha-Bio®), no encontramos diferencias significativas con una p=0,7 (tabla 4).
Diámetro del implante y fracturas encontradas
| Fractura | Total | ||
| No | Sí (%) | ||
| Diámetro | |||
| 3,75mm o mayor | 1.606 | 11 (0,68) | 1.617 |
| 3,4mm | 233 | 5 (2,1) | 238 |
| Total | 1.839 | 16 (0,87) | 1.855 |
Al comparar el riesgo de fractura de los implantes de 3,4mm (plataforma 4,1mm) frente a los de 3,75mm o mayor (plataforma de 4,1mm), mediante la prueba estadístico de Chi-cuadrado, encontramos diferencias significativas estadísticamente entre ambos grupos, con una p=0,02.
Conexión del implante y fracturas encontradas
| Fractura | Total | ||
| No | Sí | 0 | |
| Conexión | |||
| EXT | 2.168 | 17 | 2.185 |
| INT | 577 | 3 | 580 |
| Total | 2.745 | 20 | 2.765 |
Al comparar el riesgo en los implantes de conexión externa (Mozo-Grau® y BTI®) frente a implantes de conexión interna (Alpha-Bio®), no encontramos diferencias mediante el test estadístico exacto de Fisher, con una p=0,7.
Finalmente, para el manejo de estos pacientes se optó por una de las siguientes alternativas:
- 1.
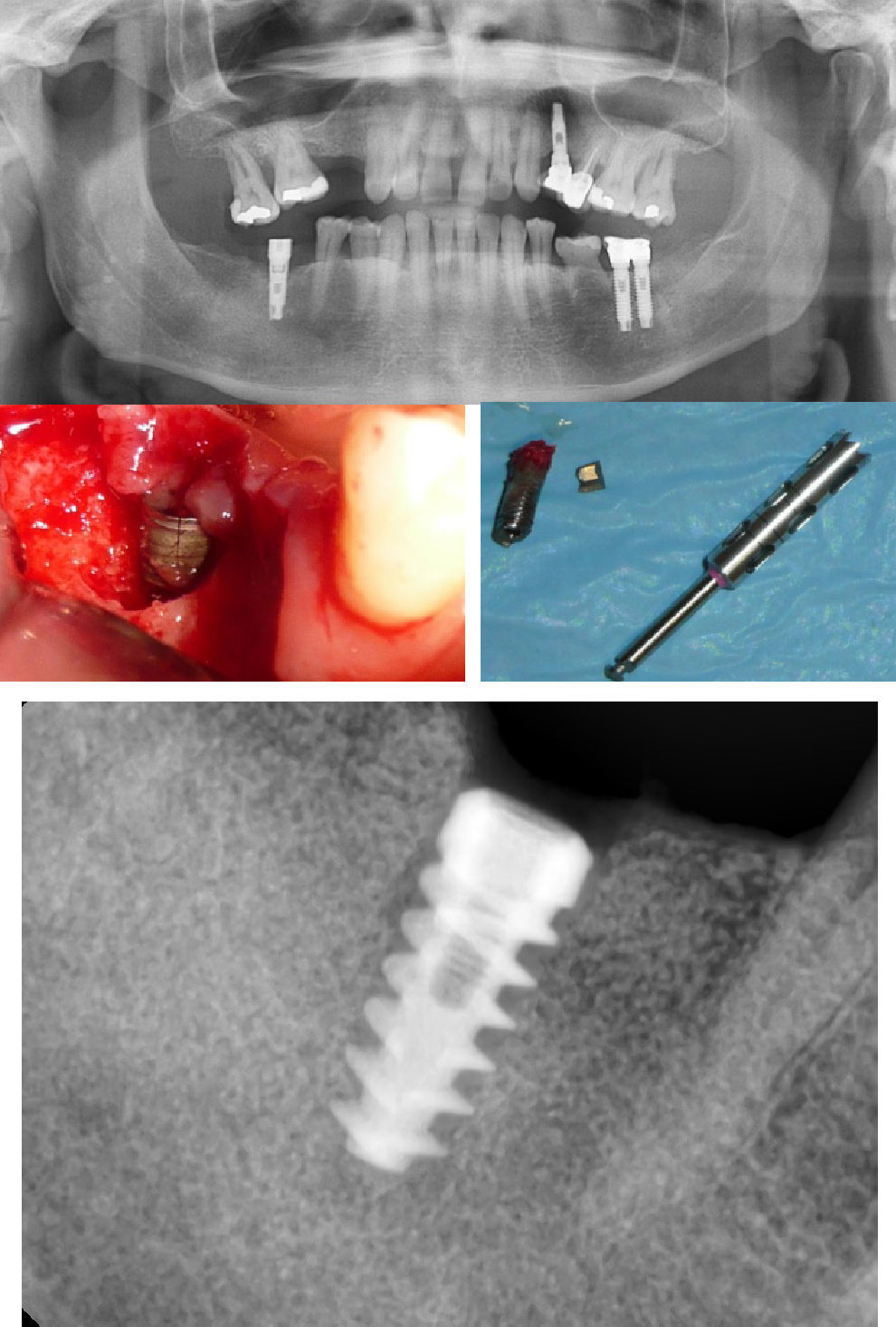
Explantación del remanente fracturado mediante el empleo de trefinas o instrumentos de contratorque. Este fue el tratamiento más frecuente en nuestros pacientes, con posterior colocación de fijaciones más anchas o más fijaciones (15 pacientes) (figs. 2 y 3).
Figura 2.A) Mujer bruxista importante a los 3 años de carga funcional tras varios episodios de aflojamiento, presenta fractura de los implantes mandibulares. En la ortopantomografía se observa la reabsorción ósea de la región crestal, que normalmente precede a la FI la línea de fractura es perpendicular al cuerpo implantario, justo donde termina el tornillo protésico. Se realizó explantación de los remanentes mediante trefinas de hueso. B) Se colocaron 2 nuevos implantes de mayor diámetro, conexión interna, 3 años de seguimiento con 2 episodios de aflojamiento.
(0.32MB). - 2.
Abandono del remanente fracturado y colocación de implantes en otros sectores, siempre que fuera necesario y posible en el paciente (6 pacientes).
- 3.
Aprovechar el remanente fracturado para colocar nuevos aditamentos protésicos sobre el mismo y con esto fabricar una nueva prótesis (2 pacientes) (fig. 4).
En nuestro grupo la incidencia de fractura fue del 0,72%. Otras publicaciones a lo largo de los años muestran también porcentajes bajos, como Balshi5 sobre 4.000 implantes, con una incidencia de IF del 0,2%, o más recientemente el de Gargallo-Albiol et al.2, con una incidencia del 1,4% en una serie de 1.500 implantes.
Tamaño del implanteSe debe prevenir este fracaso actuando sobre los factores que puedan influir en su aparición, como el diámetro, la longitud y el tipo de conexión del implante, su localización, el tipo de prótesis o el hábito bruxista del paciente.
Se podría suponer que cuanto más largo sea el implante mayor superficie de contacto hueso-implante habrá en la interfase integrada del implante. Sin embargo, hay estudios que sugieren que la transferencia de fuerza se produce fundamentalmente en las espiras más crestales del implante6,7. En nuestro grupo de 33 fracturas, 21 implantes eran de 13mm y el resto eran de 11,5mm y 10mm de longitud. Siempre en las FI de las conexiones externas observamos que la fractura ocurre, una o 2 espiras por debajo de la plataforma, coincidiendo con el final del tornillo protésico. Sería interesante estudiar si la variación de la longitud del tornillo protésico puede influir en la distribución de la carga en la zona crestal del hueso.
Los implantes anchos poseen ventajas, como menor riesgo de aflojamiento en el tornillo protésico y mayor resistencia del cuerpo del implante8. Como la mayor parte del estrés oclusal ocurre en la región crestal del implante9–11, el diseño en esa zona es muy importante para distribuir adecuadamente las cargas. Un mayor diámetro del módulo crestal del implante incrementa la superficie de contacto disminuyendo el estrés y la reabsorción ósea en la región crestal. La discrepancia de diámetros entre el módulo crestal y el cuerpo del implante que existe en los implantes de 3,75mm (plataforma de 4,1mm) y más en los de 3,4mm (plataforma de 4,1mm) puede aumentar el estrés en esta zona, con el peligro de fractura de la misma. Los implantes de diámetros mayores presentan mejor transmisión de fuerza en la región cervical del implante.
BiomecánicaAsí, en el grupo de Mozo-Grau® con 1.859 implantes colocados, observamos que la mayoría presentaban un diámetro estrecho de 3,4mm (238 implantes colocados de este diámetro y el 2,10% fracturados) frente a los 1.420 de 3,75mm con un 0,77% de fracturas. Tal vez este hecho esté en relación con el diseño del implante.
También un bruxismo severo es un factor significativo y difícil de contener a largo plazo. Estos pacientes tienen más facilidad para la reabsorción ósea marginal alrededor del implante, aflojamiento de los pilares y fracturas por fatiga de los implantes o de las prótesis12. En nuestro grupo más del 50% de los pacientes con fracturas era bruxómano en mayor o menor medida. El 34,78% de los pacientes tenían 2 o más FI y un paciente tenía una maloclusión severa de clase iii.
Conexión protésicaPor otro lado, algunos autores sugieren que la conexión protésica interna ofrece ventajas biomecánicas frente a la tradicional conexión externa: supone un ensamblaje más estable del tornillo protésico e implante y una mejor distribución del estrés en el hueso periimplantario y, por lo tanto, menor riesgo de reabsorción del mismo1 y un índice menor de fracturas. Así, Balshi5 y Eckert et al.13 afirman que el aflojamiento del tornillo protésico supone un elevado riesgo de FI. Por lo tanto, es un signo de alerta de fractura, así como la reabsorción ósea crestal alrededor de los implantes.
Todos los implantes fracturados en nuestro grupo de pacientes presentaban conexión a hexágono externo, salvo 3 de ellos de conexión interna uno tenía diámetro estrecho y plataforma ancha, y 2 plataforma de 4,1mm. No se encontraron diferencias significativas al analizar estadísticamente ambos grupos: conexión interna versus externa. La conexión externa ha sido la más utilizada, el uso de la conexión interna es más reciente, siendo el grupo de pacientes analizado menos numeroso. Es posible que esto influya en el resultado estadístico, de esta forma necesitamos un grupo más amplio de pacientes que equipare a la conexión externa para estudiarla mejor.
Rocha-Bernardes et al.1 afirman que frente a las fuerzas paraxiales, la conexión hexagonal interna es la que presenta menor concentración de estrés en la región crestal. Mientras que la conexión a hexágono externo se ve sometida a elevados niveles de estrés frente a este tipo de fuerzas. No encontraron diferencias significativas cuando ambos tipos de conexión se sometían a fuerzas axiales.
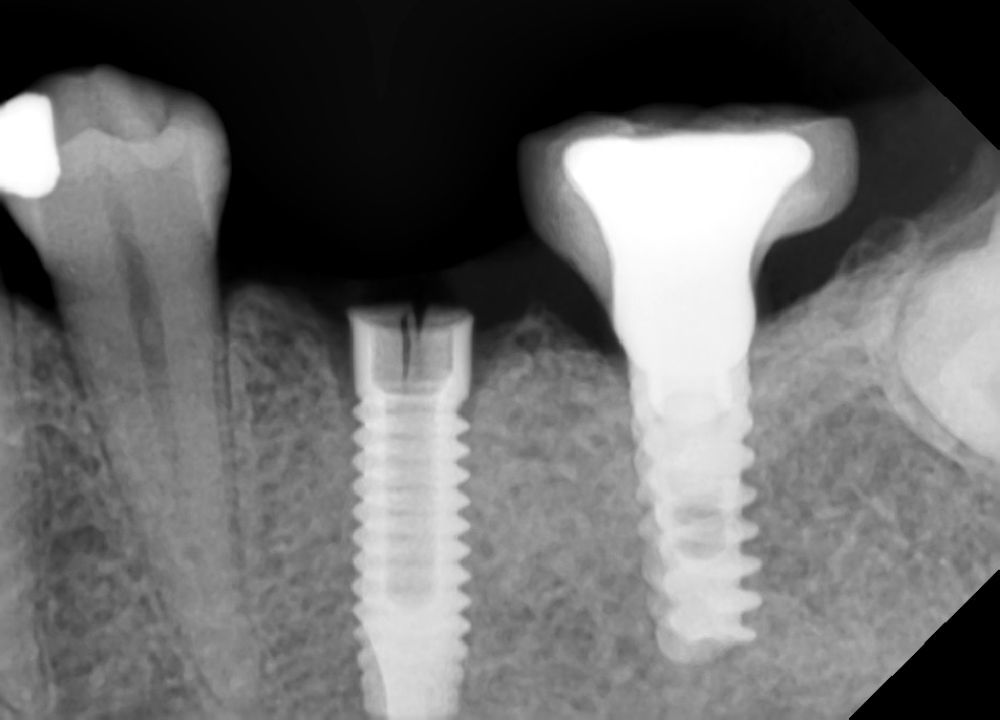
Podríamos decir que dado que los cantilever amplifican el estrés y, por lo tanto, son un factor de riesgo considerable para la FI, el sistema de conexión externa tal vez actúe como un cantilever vertical que magnifica el estrés aplicado sobre la prótesis favoreciendo la FI Además, esto explicaría la forma en que se fracturan los implantes de conexión externa, en los que la línea de fractura se encuentra en el plano axial (perpendicular al cuerpo del implante), justo por debajo del extremo del tornillo protésico (fig. 2); mientras que los de conexión interna suelen desarrollar una fractura «en estallido», grietas verticales de la plataforma del implante (fig. 3).
PrótesisSegún Misch et al.11, las FI se observan con más frecuencia en las prótesis fijas a largo plazo, ya que tienen mayor demanda funcional.
En nuestro grupo, la mayor parte de las fracturas ocurrieron sobre prótesis fijas atornilladas, que pueden tener un peor reparto de la carga. Las prótesis cementadas favorecen el ajuste pasivo, con un reparto de fuerzas similar en todos los puntos11.
En cuanto a la localización del IF en la arcada, la mayoría fueron molares mandibulares, tal vez por la mayor magnitud de fuerzas oclusales transmitidas en esta región.
También observamos que en nuestros pacientes existía cantilever en la prótesis en casi el 50% de los casos. Según Rangert et al14, los cantilever en puentes fijas parciales aumentan la pérdida ósea marginal en el implante. En el estudio de Sánchez-Pérez et al.15, consideran la presencia de cantilever en la prótesis y la fractura previa de la prótesis de cerámica, además de la movilidad del tornillo de la prótesis entre otros, como signos de alarma.
En la literatura publicada, el tiempo de carga del implante hasta que se fractura es muy variable2,5,14. En nuestros pacientes el período entre los 2 y los 5 años comprendía el mayor número de fracturas (rango: 2-12 años).
Los implantes osteointegrados alcanzan un «estado seguro» después de uno o 2 años de carga funcional, según Brånemark et al16. Probablemente después de este período sea cuando más importancia tengan los factores biomecánicos del estrés, que determinarán el éxito clínico y la longevidad de los implantes colocados.
Por último, el tratamiento de esta complicación resulta difícil en la mayoría de los casos, y no existe consenso en el manejo de estos pacientes. Debemos realizarlo en función de las características del paciente y el tipo de prótesis que utilice. Lo más empleado es la explantación del remanente con trefinas, aunque supone una pérdida de hueso en la zona intervenida o mejor con dispositivos de contratorque. Otras opciones son el abandono del remanente y la colocación de nuevos implantes en otros sectores, cuando fuese posible. En ocasiones puede usarse del remanente fracturado, aprovechándolo como un apoyo simple en situaciones de poca disponibilidad ósea. De cualquier modo, siempre se debe buscar mejorar la biomecánica de la nueva prótesis.
Conclusiones- –
La FI suele ser una complicación rara, con una incidencia baja según la literatura (alrededor del 1%), y su etiología es multifactorial. La incidencia de fractura en nuestro grupo de pacientes fue del 0,72%.
- –
El riesgo de FI probablemente está relacionado con el diseño del implante, existiendo elevado riesgo en los implantes que presentan una discrepancia de diámetros entre el cuello y el cuerpo del implante.
- –
El aflojamiento repetido de los aditamentos protésicos, así como la reabsorción ósea en la región crestal del implante, deben ser considerados signos de alarma previos al desarrollo de la FI.
- –
No se han encontrado diferencias significativas entre conexión interna y externa, en el grupo de implantes estudiado.
- –
El 69,69% de las fracturas (23 implantes) se dieron en la región mandibular, principalmente en las sectores molares. Es fundamental evitar en lo posible los implantes de diámetro reducido en estos sectores, que soportan fuerzas elevadas.
- –
El tiempo de carga hasta la aparición de la FI fue muy variable (rango: 2-12 años), sin encontrar diferencias respecto a otras publicaciones.
- –
No existe un tratamiento concreto en estos casos, se debe planificar el más ideal en cada caso.
- –
Algunos pacientes (8/23) presentan 2 o más FI.
Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.