Adecuación de los ingresos y días de estancia en pacientes ingresados en el Servicio de Traumatología del Hospital General Universitario Gregorio Marañón
Appropriateness of admission and stay in patients hospitalized in the Traumatology Department of Gregorio Marañón University Hospital
RIQUELME GARCÍA, O.*; GARRIDO CANTARERO, G.**; RODRÍGUEZ PÉREZ, P.**; ORTEGA SÁNCHEZ, C.*; VILLA GARCÍA, A.*, y RIQUELME ARIAS, G.*
* Servicio de Traumatología y Cirugía Ortopédica.
** Servicio de Medicina Preventiva y Gestión de Calidad.
Hospital General Universitario Gregorio Marañón. Madrid.
Correspondencia:
Dr. O. RIQUELME GARCÍA.
Servicio de Cirugía Ortopédica y Traumatología.
Hospital General Universitario Gregorio Marañón.
Dr. Esquero, 46.
28007 Madrid.
Recibido: Abril de 1999.
Aceptado: Julio de 1999.
RESUMEN: La evaluación del uso hospitalario ha cobrado interés por su posible utilidad para reducir el gasto sanitario sin disminuir la calidad de la asistencia. Una de las aproximaciones más utilizadas para la revisión del uso hospitalario es el estudio retrospectivo de historias clínicas con instrumentos objetivos como el Appropiateness Evaluation Protocol (AEP). Se estudia la adecuación de los ingresos y días de estancia de los pacientes ingresados en el Servicio de Traumatología del Hospital General Universitario Gregorio Marañón, así como las principales causas de inadecuación. Se calcularon dos muestras, una para los ingresos y otra para las estancias, para una precisión del 7% y un error * del 5%. La muestra de ingresos resultó de 140 pacientes. La de estancias fue de 156. En ambas la selección se hizo de forma aleatoria. En los 140 ingresos estudiados, 128 (91,4%) fueron adecuados según el protocolo AEP. Las causas de inadecuación más frecuentes fueron la posibilidad de realizar pruebas diagnósticas o tratamientos de forma ambulatoria. La estancia media del conjunto de pacientes estudiados fue de 26,2 días. De las 156 estancias estudiadas resultaron adecuadas 104 (66,7%) e inadecuadas 52 (33,7%). La causa más frecuente de inadecuación de la estancia fue que el procedimiento diagnóstico o terapéutico podía haberse realizado ambulatoriamente.
PALABRAS CLAVE: Utilización hospitalaria. Admisiones inadecuadas. Hospital. Ingreso. Estancia. Adecuación. Uso hospitalario. Traumatología. Cirugía ortopédica.
ABSTRACT: Hospital use assessment has grown in interest because of its possible use in reducing health-care expenses without reducing quality of care. One of the approaches most often used for reviewing hospital use is retrospective study of medical records with objective instruments, such as the Appropriateness Evaluation Protocol (AEP). A study was made of the appropriateness of hospitalization and duration of stay of patients admitted to the Traumatology Department of the Gregorio Marañón University Hospital, as well as the main causes of inappropriateness. Two samples were calculated, one for admissions and one for duration of stay, with a precision of 7% and *error of 5%. The admissions sample contained 140 patients and the duration of stay sample had 156 patients. Both samples were selected randomly. Of 140 admissions studied, 128 (91.4%) were appropriate according to the AEP. The most frequent causes of inappropriateness were diagnostic studies or treatment that could have been performed without admission. The mean stay of all patients was 26.2 days. Of 156 stays studied, 104 (66.7%) were appropriate and 52 (33.7%) were inappropriate. The most frequent cause of inappropriate stay was a diagnostic procedure or test that could have been carried out without admission.
KEY WORDS: Hospital use. Inappropriate admission. Hospital. Admission. Hospital stay. Appropriateness. Hospital use. Traumatology. Orthopedic surgery.
El incremento del gasto sanitario se ha convertido en un importante motivo de preocupación para muchos países de nuestro entorno. Dicho gasto ha venido creciendo por encima del PIB en la última década, situándose en la actualidad en torno al 7%. El incremento se situó entre el 2,3 y el 6,3% para el período 1960-1989.1-3
Aunque se han propuesto diversas medidas encaminadas a la reducción del gasto, hay que tener en cuenta por encima de todo que dicha reducción no puede realizarse de forma indiscriminada, puesto que pueden afectarse la accesibilidad y la calidad asistencial de forma negativa. Los recursos consumidos por la prolongación de las estancias hospitalarias son uno de los componentes del gasto sanitario sobre los que se puede actuar en la actualidad. Para ello es necesario identificar las admisiones y estancias inapropiadas (aquellas realizadas en hospitales de agudos cuando podrían haberse llevado a cabo en niveles asistenciales distintos) de una manera selectiva. Ello permitiría disminuir el uso inadecuado del hospital y reducir el gasto.2,4-7
Los objetivos del presente trabajo fueron conocer el porcentaje de inadecuación de ingreso entre los pacientes ingresados en el Servicio de Traumatología del Hospital General Universitario Gregorio Marañón de Madrid, así como el porcentaje de inadecuación de la estancia de los pacientes ingresados en este Servicio, todo ello para observar posibles relaciones entre el nivel de adecuación de los ingresos y estancias hospitalarias con ciertas variables como la edad, duración de la estancia y día de la semana en el que se produjo el ingreso o la estancia y, por último, identificar las posibles causas de la inadecuación.
Material y Método
Se llevó a cabo un estudio transversal, descriptivo y analítico. La población de estudio fueron los pacientes ingresados en el Servicio de Traumatología del Hospital General Universitario Gregorio Marañón durante el mes de Agosto de 1997. La población total de pacientes (episodios) dados de alta por el Servicio en dicho mes fue de 152, generando 2.795 estancias. Se calcularon dos muestras, una para los ingresos y otra para las estancias a estudiar, ambas para una precisión del 7% y un error * del 5%. Con estas características la muestra de ingresos resultó de 140 pacientes, mientras que la de estancias seleccionadas fue de 156.
Tanto ingresos como estancias fueron seleccionados de forma aleatoria simple. El listado de los números de historia clínica fue proporcionado por el Servicio de Admisión y Archivos. Utilizando dicho listado se procedió a la búsqueda de las HC en el archivo central. En caso de no localización de alguna historia clínica se procedió a buscar otra obtenida aleatoriamente del mismo listado hasta recuperar el total del tamaño muestral calculado.
Las historias clínicas fueron revisadas siguiendo los criterios de adecuación/inadecuación para ingresos y estancias del AEP medicoquirúrgico. El AEP (Appropriateness Evaluation Protocol) (Gertman y Restuccia, 1981)1 es uno de los instrumentos más utilizados para medir el grado de inadecuación del uso hospitalario.2 Su precisión y validez ha sido señalada en distintos estudios.8-10 Consiste en un conjunto de criterios explícitos y objetivos que permiten juzgar la adecuación del ingreso hospitalario y de cada uno de los días de estancia mediante la revisión, habitualmente retrospectiva, de historias clínicas. Inadecuación no significa mala atención desde el punto de vista clínico, sino que la atención prestada podría haber sido ofrecida en niveles asistenciales inferiores menos costosos o en el mismo nivel asistencial, pero en un menor período de tiempo.
El ingreso de los pacientes no programados se evalúa mediante 16 criterios relativos a la condición del paciente y a la intensidad de los cuidados que éste recibe en el hospital (Tabla 1). La presencia de un solo criterio basta para considerar adecuada la admisión. Los días de estancia se evalúan a través de 27 criterios referidos a los cuidados médicos, a los cuidados de enfermería y a la situación clínica del paciente. Si alguno de estos criterios se verifica el día de estancia se considera adecuado (Tabla 2). Cada día de estancia es valorado exclusivamente en función de la información disponible hasta ese día. Cuando un ingreso o un día de estancia se considera inadecuado, el AEP contiene un listado que permite identificar las causas de la inadecuación (Tablas 3 y 4).
Tabla 1. Adecuación del ingreso (ingresos urgentes). |
| 1. Cirugía o técnica especial en 24 horas que requiera: |
| -- Anestesia general o regional. |
| -- Equipamiento o medios disponibles sólo en ingresos. |
| 2. Telemetría o monitorización de constantes vitales cada 2 horas. |
| 3. Medicación intravenosa y/o reposición de fluidos (no se incluye alimentación por sonda). |
| 4. Observación de reacción secundaria no deseada a medicación. |
| 5. Antibióticos intramusculares tres o más veces al día. |
| 6. Ventilación asistida continua o intermitente (al menos cada 8 horas). |
| 7. Alteración electrolítica/ácido-base severa: |
| -- Na+ < 123 mEq o > 156 mEq/l. |
| -- K+ < 2,5 mEq/l o 6 mEq/l. |
| -- HCO3 < 20 mEq/l o 36 mEq/l. |
| -- pH arterial < 7,3 ó 7,45. |
| 8. Fiebre persistente > 38° C durante más de 5 días. |
| 9. Pérdida brusca de movilidad corporal (déficit motor). |
| 10. Pérdida brusca de visión o audición. |
| 11. Hemorragia activa. |
| 12. Dehiscencia de herida quirúrgica o evisceración. |
| 13. Frecuencia cardíaca < 50 ó > 140 pulsaciones/minuto. |
| 14. Presión arterial: |
| -- Sistólica < 90 ó 200 mmHg. |
| -- Diastólica < 60 ó 120 mmHg. |
| 15. Estado confusional agudo, coma o falta de respuesta. |
| 16. Electrocardiograma compatible con isquemia aguda. |
Tabla 2. Adecuación de la estancia. |
| Cuidados médicos |
| 1. Intervención quirúrgica ese mismo día. |
| 2. Intervención quirúrgica en 24 horas (necesaria evaluación preoperatoria). |
| 3. Cateterización cardíaca ese mismo día. |
| 4. Angiografía ese mismo día. |
| 5. Biopsia de órgano interno ese mismo día. |
| 6. Procedimiento invasivo en SNC ese mismo día. |
| 7. Cualquier prueba con control dietético estricto. |
| 8. Tratamiento nuevo que requiera frecuentes ajustes de dosis. |
| 9. Control monitorizado al menos tres veces al día. |
| 10. Procedimiento invasivo durante las últimas 24 horas. |
| Cuidados de enfermería |
| 11. Ventilación mecánica y/o terapia respiratoria por inhalación tres veces al día. |
| 12. Terapia parenteral intermitente o continua. |
| 13. Monitorización de constantes al menos cada 30 minutos (4 horas mínimo). |
| 14. Inyecciones intramusculares o subcutáneas al menos dos veces al día. |
| 15. Control de balances. |
| 16. Cuidado de heridas quirúrgicas mayores y drenajes. |
| 17. Monitorización por una enfermera al menos tres veces al día (con supervisión médica). |
| Situación clínica del paciente |
| Durante el mismo día o 24 horas antes: |
| 18. Ausencia de motilidad intestinal o incapacidad para orinar. |
| Dentro de las 48 horas anteriores: |
| 19. Transfusión debida a pérdida de sangre. |
| 20. Fibrilación ventricular o ECG de isquemia aguda. |
| 21. Fiebre de al menos 38° C. |
| 22. Coma-pérdida de conocimiento durante 1 hora. |
| 23. Estado confusional agudo (excluyendo síndrome de abstinencia alcohólica). |
| 24. Síntomas o signos debidos a perturbación hematológica aguda. |
| 25. Dificultades neurológicas. |
Tabla 3. Ingreso inadecuado. |
| 01. Pruebas diagnósticas y/o tratamiento pueden realizarse en consultas externas. |
| 02. El paciente ha sido ingresado para realizar pruebas diagnósticas y/o tratamiento que pueden realizarse en consultas externas, excepto si el paciente vive muy lejos como para efectuarse de forma rápida. |
| 03. Pruebas diagnósticas y/o tratamiento pueden realizarse en consultas externas, excepto si el paciente no está ingresado. |
| 04. El paciente requiere hospitalizacióin, pero en un nivel inferior (no especificado), no en un hospital de agudos. |
| 05. El paciente requiere cuidados en un hospital de crónicos. |
| 06. El paciente requiere cuidados de enfermería. |
| 07. El paciente precisa una residencia de ancianos. |
| 08. Admisión prematura (1 día o más previos a la citación de las pruebas). |
| 09. Tratamiento o pruebas diagnósticas no documentados. |
| 10. Procedimiento quirúrgico que debería ser realizado de forma ambulatoria. |
| 11. El paciente precisa cuidados terminales. |
| 12. Abuso (o sospecha) del anciano, paciente ingresado para custodia. |
| 13. Incumplimiento del tratamiento necesario. |
| 19. Otras (especificar). |
Tabla 4. Estancia inadecuada. |
| Retraso en el desarrollo del estudio o tratamiento para el que el paciente está hospitalizado |
| 20. Problema de calendario para realizar intervención quirúrgica. |
| 21. Problema de calendario para realizar pruebas diagnósticas. |
| 22. Ingreso prematuro. |
| 23. Paciente citado para prueba diagnóstica o tratamiento (incluyendo cirugía) cuya cita es anulada por cualquier razón (caso urgente se antepone a caso electivo, personal crucial del centro está enfermo, etc.). |
| 24. «Días de no trabajo» en el hospital: determinados procedimientos diagnósticos no se realizan durante los fines de semana ni en vacaciones. |
| 25. Pendiente de resultados de prueba(s) diagnóstica(s) o interconsulta(s) para la toma de decisiones terapéuticas y/o diagnósticas. |
| 29. Otras (especificar). |
| Responsabilidad del médico o del hospital |
| 30. Alta planeada, pero no hay órdenes escritas. |
| 31. Fallo en la hoja al iniciar/ejecutar el alta hospitalaria. |
| 32. No se presta atención a la necesidad de dar el alta rápidamente una vez que se ha conseguido el propósito de la hospitalización: el médico mantiene al paciente en el centro cuando ya no recibe o requiere los servicios de un centro de agudos. |
| 33. No existe ningún plan de diagnóstico y/o tratamiento. |
| 34. Cualquier procedimiento diagnóstico y/o tratamiento necesario puede realizarse como paciente externo. |
| 39. Otras (específicar). |
| Responsabilidad del médico o de la familia del paciente |
| 40. Falta de familiares para atención del paciente en su domicilio. |
| 41. Falta de preparación de la familia para atención del paciente en su domicilio. |
| 42. El paciente/la familia rechazan los medios disponibles en instalaciones alternativas. |
| 49. Otras (especificar). |
| Responsabilidad del medio |
| 50. Paciente perteneciente que proviene de un ámbito social degradado, permanece ingresado en el hospital hasta que su ambiente se hace aceptable o se encuentra una opción alternativa. |
| 51. Paciente convaleciente de una enfermedad y se prevé que sólo se dispone de una estancia de menos de 72 horas e instalaciones alternativas. |
| 52. No disponibilidad de una instalación alternativa. |
| 53. No disponibilidad de tratamiento alternativo, del tipo de atención domiciliaria. |
| 59. Otras (especificar). |
Para evaluar el ingreso de los pacientes programados se utilizó la nueva versión del AEP para cirugía electiva.11 Este protocolo consta de dos partes. La primera sirve para determinar si el paciente requería ser ingresado para la intervención en vez de ser operado ambulatoriamente. Para ello hubo de cumplir al menos uno de los 14 criterios referidos a comorbilidad, riesgo potencial de la intervención o intensidad de los cuidados postoperatorios (Tabla 5). La segunda parte se utiliza para determinar si la cirugía se realizó en el momento adecuado (primeras 24 horas de estancia). Si no fue así el retraso puede justificarse si se cumple al menos uno de los 16 criterios agrupados en tres áreas: necesidad de un preoperatorio especial, comorbilidad o condiciones especiales del paciente y cancelación de la intervención por circunstancias imprevisibles (Tabla 6).
Tabla 5. Criterios de localización quirúrgica (adecuación de la cirugía programada). | ||
| A) | Comorbilidad | |
| 1. | Trastorno de la función pulmonar significativo: | |
| -- CV < 1 litro. | ||
| -- VEF1 50% CV. | ||
| -- pCO2 arterial > 50 mmHg. | ||
| -- pO2 arterial < 50 mmHg. | ||
| 2. | Apnea del sueño. | |
| 3. | Trastornos sanguíneos: | |
| -- Enfermedades de células falciformes. | ||
| -- Hemofilia. | ||
| -- Púrpura trombocitopenia idiopática. | ||
| 4. | Enfermedades cardíacas: | |
| -- Angina Tipos III o IV actualmente. | ||
| -- Insuficiencia cardíaca congestiva Tipos III o IV. | ||
| -- Infarto agudo de miocardio en los 90 días previos al ingreso. | ||
| 5. | Historia personal o familiar de hipertermia maligna. | |
| 6. | Trastornos de regulación de la medicación: | |
| -- Enfermedad endocrina (diabetes, Addison, tirotoxicosis, etc.). | ||
| -- Hipertensión. | ||
| -- Pulmón broncoespástico. | ||
| -- Crisis epilépticas. | ||
| B) Riesgo de complicaciones | ||
| 7. | Cirugía de órgano interno, incluyendo cabeza, cuello, espalda, tórax, abdomen y órganos torácicos, abdominales y pélvicos. | |
| 8. | Biopsia ciega de órgano interno. | |
| 9. | Anestesia general o regional de más de 90 minutos. | |
| 10. | Factores sociales que dificulten el acceso a atención médica en caso de efecto adverso: | |
| -- Incapacidad de comunicación por vivir solo o sin teléfono. | ||
| -- No disponibilidad de transporte, vive a mucha distancia del Servicio de Urgencias. | ||
| -- Inestabilidad mental. | ||
| C) Necesidad de cuidados intensivos postquirúrgicos | ||
| 11. | Amputaciones, excepto digitales. | |
| 12. | Cirugía vascular periférica. | |
| 13. | Implantación de prótesis ortopédicas, excepto inserción distal de alambre K para estabilización. | |
| 14. | Colocación de tubos de drenaje. | |
Tabla 6. Criterios de oportunidad (cuando la intervención no se realizó en 24 horas). | ||
| A) | Evaluación/tratamiento prequirúrgico especial | |
| 1. | Dieta supervisada. | |
| 2. | Medicación parenteral. | |
| 3. | Enemas abundantes. | |
| 4. | Procedimientos como angiografía, endoscopia o mielografía, a realizar previamente a la cirugía programada. | |
| 5. | Diálisis o exanguino-transfusión. | |
| B) Situación clínica del paciente | ||
| 6. | Estado cardíaco inaceptable: | |
| -- Sospecha de infarto agudo de miocardio reciente o en curso. | ||
| -- Angina inestable o incontrolada. | ||
| -- Arritmia de nueva presentación o de tipo complejo. | ||
| -- Insuficiencia cardíaca congestiva descompensada. | ||
| 7. | Estado cerebrovascular inaceptable: | |
| -- ACV de nueva aparición. | ||
| -- Ataques isquémicos transitorios. | ||
| 8. | Estado pulmonar inaceptable: | |
| -- Broncoespasmo. | ||
| -- EPOC documentada. | ||
| 9. | Estado hematológico inaceptable: | |
| -- Anemia que requiere transfusión o explicación prequirúrgica. | ||
| -- Granulocitopenia (< 1.500/mm3) o trombocitopenia (< 100.000/mm3) que requiera explicación prequirúrgica. | ||
| -- Trombocitopenia severa o déficit de factores de coagulación no corregible a tiempo (< 24 horas). | ||
| 10. | Estado metabólico inaceptable: | |
| -- Diabetes mellitus no controlada. | ||
| -- Azotemia nueva o severa (Cr > 5 mg/dl). | ||
| -- Disfunción hepática severa (transaminasas al menos cinco veces límite superior normal). | ||
| -- Hipertiroidismo o hipotiroidismo incontrolado. | ||
| -- Alteraciones electrolíticas no corregidas. | ||
| 11. | Estado mental inaceptable: | |
| -- Confusión o coma. | ||
| -- Incompetencia o incapacidad para comprensión del consentimiento quirúrgico. | ||
| 12. | Convulsiones incontroladas. | |
| 13. | Erupción inexplicable. | |
| 14. | Infección activa. | |
| 15. | Fiebre inexplicable no relacionada con la intervención. | |
| C) Suspensión de la intervención | ||
| 16. | Debido a circunstancias técnico/administrativas fortuitas. | |
Las variables recogidas fueron: número de historia clínica, sexo, edad, diagnóstico principal, fecha de ingreso y día de la semana en que se produjo, fecha de alta y día de la semana, adecuación del ingreso y las causas de inadecuación cuando existió, adecuación de los días de estancia y las causas de inadecuación cuando existió. Adicionalmente, durante el análisis se crearon las siguientes variables: estancia total e ingreso durante el fin de semana (sábado y domingo).
El análisis estadístico se realizó con el programa SPSS 8.0. Para la descripción de variables se emplean los porcentajes de las clases en las variables cualitativas y la media y desviación estándar en las variables cuantitativas. Las estancias se describen mediante sus media ± desviación estándar y la mediana. Se analizaron variables dicotómicas dos a dos aplicando el test de la Chi cuadrado de Mantel y Haenszel y el test exacto de Fisher cuando fue necesario. Para la comparación de medias dos a dos se utilizó el test de la «t» de Student.
Resultados
Se estudiaron un total de 140 historias clínicas. La edad media de los pacientes fue de 54,2 ± 27,57 años. En cuanto al sexo, el 55% fueron mujeres y el 45% hombres. La distribución de los ingresos según diagnóstico principal se presenta en la Tabla 7. Del total de pacientes estudiados fueron intervenidos 103 (73,6%). La técnica quirúrgica predominante fue el enclavado endomedular (26 pacientes), seguida de la reducción abierta de la fractura (25 pacientes), artroplastia parcial o total (21 pacientes) y reducción cerrada bajo anestesia (15 pacientes).
Tabla 7. Diagnóstico principal. | ||
| Diagnóstico | Frecuencia | % |
| Otras fracturas | 59 | 42 |
| Fracturas de cadera | 39 | 28 |
| Coxartrosis | 6 | 4 |
| Luxaciones | 3 | 2 |
| Infección de prótesis e injertos | 3 | 2 |
| Intolerancia a material de osteosíntesis | 3 | 2 |
| Otros | 17 | 20 |
| Total | 140 | 100 |
De los 19 ingresos programados, 18 (94,7%) cumplían al menos un criterio de comorbilidad, riesgo de complicaciones o necesidad de cuidado intensivo postoperatorio que justifica el ingreso en un hospital para su tratamiento. El ingreso fue oportuno en el tiempo en 10 (52,6%) pacientes. Los nueve restantes (47,4%) resultaron inadecuados, ya que tuvieron un tiempo de demora quirúrgica de más de 24 horas, sin cumplir ninguno de los criterios de la Tabla 5.
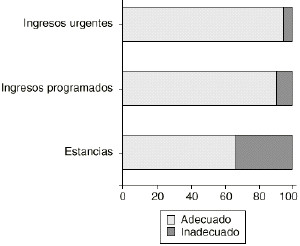
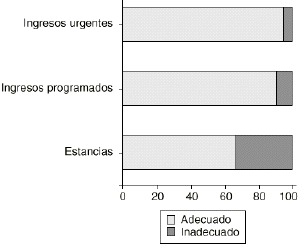
Entre los 121 ingresos urgentes, 110 (90,9%) fueron adecuados, siendo la primera causa de adecuación la realización de cirugía en 24 horas (68,2%), seguida de necesidad de administración de medicación i.v. (17,3%) y observación de reacción secundaria al tratamiento (11,8%) (Fig. 1). La causa principal de inadecuación de los 11 pacientes urgentes con ingreso inadecuado fue la realización de pruebas diagnósticas y/o tratamiento que pueden realizarse en consultas externas (45%), seguida de paciente que requiere cuidados de enfermería (24%) y paciente que requiere institucionalización, pero en un nivel inferior (9,1%).
Figura 1. Adecuación de ingresos y estancias (%).
De las 156 estancias estudiadas, 104 (66,7%) cumplieron alguno de los 27 criterios referidos a los cuidados médicos, a los cuidados de enfermería y a la situación clínica del paciente (Fig. 1), siendo el cuidado de heridas mayores o drenajes el más frecuente (29 pacientes). La causa principal de inadecuación fue cualquier procedimiento diagnóstico y/o tratamiento que puede realizarse como paciente externo (16 pacientes). No se encontraron diferencias significativas respecto al sexo o la edad. Aunque se vio una mayor inadecuación de la estancia en los fines de semana, esta mayor proporción no ha llegado a ser significativa. La estancia media del conjunto de pacientes estudiados fue de 26,2 ± 20,6 días y la estancia quirúrgica media o demora de la intervención fue de 5 ± 4,8 días (mínimo: 0 y máximo: 21 días), con una mediana de 3.
Discusión
Prácticamente todos los pacientes programados (95%) cumplen algún criterio de comorbilidad, riesgo de complicaciones o necesidad de cuidado intensivo postoperatorio que justificaba el ingreso en un hospital terciario para su intervención quirúrgica. El ingreso fue oportuno en el tiempo en el 53%. El porcentaje de inadecuación fue excesivo, aunque está en la línea de los resultados obtenidos en otros servicios de Traumatología de nuestro entorno. Su disminución evitaría días de espera al paciente que espera ser intervenido.
La alta adecuación entre los ingresos urgentes (91%) puede ser secundaria al tipo de población a la que el hospital presta servicio. El diagnóstico más frecuente en estos ingresos es la fractura de la extremidad proximal del fémur (28%), típica en edades avanzadas y cuya resolución es principalmente quirúrgica.
La estancia prequirúrgica media o demora de la intervención fue de 5 ± 4,8 días, con una mediana de 3 días. Este resultado es elevado para pacientes programados y generalmente suele ser debido a la realización del estudio preoperatorio y pruebas cruzadas de sangre durante el ingreso. Aún más, la realización del preoperatorio con el paciente ingresado conduce a mayor prolongación de las estancias prequirúrgicas debido al hallazgo de problemas o situaciones clínicas no detectados previamente. Incluso en algunos casos se llega a la suspensión de la intervención previamente programada, con la previsible interferencia en la gestión de las sesiones de quirófano.
La inadecuación de la estancia fue del 34%, bastante elevada, aunque comparable a otros estudios AEP realizados sobre otros servicios de Traumatología en nuestro país.12 Las causas de inadecuación más frecuentes fueron el que las pruebas se podían haber realizado ambulatoriamente y que el paciente se encontraba pendiente de pruebas diagnósticas y/o de tratamientos.
Conclusiones
1.a Buena adecuación de los ingresos.
2.a Mejorable en los ingresos programados.
Bibliografía
1. Peiró Moreno, S, y Portella, E: Identificación del uso inapropiado de la hospitalización: La búsqueda de la eficiencia. Med Clín (Barc), 103: 65-71, 1994.
2.Restuccia, JD; Kregger, BE; Payne, SMC; Gertman, PM; Dayno, SJ, y Lenhart, GM: Factors affecting appropriateness of hospital use in Massachusetts. Healt Care Financing Review, 8: 47-54, 1986.
3. Bañeres, J; Alonso, J; Broquetas, J, y Antó, JM: Ingresos hospitalarios inadecuados y días de estancia inactivos en pacientes con enfermedad pulmonar obstructiva crónica y neoplasia pulmonar. Med Clín (Barc), 100: 407-411, 1993.
4.Feldstein, PJ; Wickizer, TM, y Wheeler, JRC: The effects of utilization review programs on health care use and expenditures. N Engl J Med, 318: 1310-1314, 1988.
5.Siu, AL; Sonnenbeg, FA; Manning, WG; Goldbeg, GA; Bloomfield, BS, y cols.: Inappropriate use of hospitals in a randomized trial of health insurance plans. N Engl J Med, 315: 1259-1266, 1986.
6.Wickizer, TM; Wheeler, JRC, y Feldstein, PJ: Does utilization review reduce unnecesary hospital care and contain costs? Med Care, 27: 632-647, 1989.
7. Matorras, P; De Pablos, M; Otero, L; Alonso, F; Daroca, R, y Díaz-Caneja, N: Adecuación de los ingresos en un servicio de medicina interna de un hospital de tercer nivel. Med Clín (Barc), 94: 290-293, 1990.
8.Strumwasser, I; Paranjpe, NV; Ronis, DL; Share, D, y Sell, LJ: Reliability and validity of utilization review criteria. Med Care, 28: 95-111, 1990.
9.Gertmann, PM, y Restuccia, JD: The appropriateness evaluation protocol: A technique for assesing unnecessary days of hospital care. Med Care, 19: 855-871, 1981.
10.Rishpon, S; Lubacsh, S, y Epstein, L: Reliability of a method of determining the necessity for hospitalization days in Israel. Med Care, 24: 279-282, 1986.
11.Winickoff, RN; Restuccia, JD, y Finke, BG: Concurrent application of the appropriateness evaluation protocol to acute admissions in Departament of Veterans Affairs Medical Centers. Med Care, 29 (suppl.): AS 64-76, 1991.
12. Oterino, D; Peiró, S; Portella, E; Marchan, C, y Aymerich, S: Utilización innecesaria de la hospitalización: Importancia de la gestión a nivel de servicio. Rev Calidad Asistencial, 1: 8-16, 1994.