evaluar de forma prospectiva los resultados de la técnica de abordaje mínimamente invasiva (MIS) frente al abordaje tradicional en la artroplastia total de cadera.
Material y métodose estudió, de forma prospectiva, a 70 pacientes consecutivos intervenidos de artroplastia total de cadera por vía posterolateral, el 49% mediante abordaje tradicional de Moore y el 51% mediante abordaje reducido (menos de 10cm) distribuidos aleatoriamente. Se emplearon cotilos y vástagos con recubrimiento de hidroxiapatita y se revisó a los pacientes a los 6 meses. Las variables cuantitativas se evaluaron mediante la prueba de la t de Student, mientras que las variables categóricas fueron comparadas mediante la prueba de la χ2.
Resultadospartiendo de 2 grupos comparables estadísticamente, el tiempo quirúrgico y los días de ingreso fueron mayores en el abordaje estándar, aunque sin significación estadística. La mala posición de los vástagos (colocación de éstos en varo o valgo) fue significativamente mayor en el grupo MIS (p=0,018). El test SF-12 y el test de Harris a los 6 meses fueron mejores en el abordaje estándar.
Conclusionesen nuestra experiencia, el abordaje reducido para artroplastia total de cadera no ha mejorado los resultados de la técnica tradicional en pérdidas hemáticas, dolor o rapidez de recuperación. Presenta una mejoría en el tiempo quirúrgico y en los días de hospitalización, con una presencia de vástagos posicionados en varo significativamente mayor y una peor calidad de vida a los 6 meses (test SF-12) de los pacientes.
To prospectively evaluate the results of minimally invasive surgery (MIS) vs the tradicional approach in total hip arthroplasty.
Material and methodWe prospectively studied 70 consecutive patients subjected to total hip replacement with a posterolateral approach. In 49% of them, a traditional Moore approach was used and in 51% a minimally invasive approach (an incision of less than 10cm); patients were distributed into the two groups randomly. We used hydroxyapatite-coated cups and stems. Patients were reviewed at 6 months. Quantitative variables were assessed using Student's t test, whereas categorical variables were compared with the χ2 test.
ResultsComparison of our two groups revealed that OR time and hospital stay were longer with the standard approach, although this difference was not statistically significant. Stem malpositioning (placing them in varus or valgus) was significantly higher in the MIS group (p=0.018). The results of the SF-12 questionnaire and the Harris hip score were better with the standard approach.
ConclusionsIn our experience, minimally invasive surgery for total hip replacement has not improved the results obtained with the traditional approach in terms of blood loss, pain or time to recovery. Better results are however obtained in terms of OR time and length of hospital stay, although this is overshadowed by a greater incidence of varus stem malpositioning and a poorer life quality at 6 months (SF-12 questionnaire).
En los últimos años ha surgido un interés creciente en la aplicación de técnicas de cirugía mínimamente invasiva (minimal invasive surgery [MIS]) en la artroplastia total de cadera, que motivó el desarrollo de métodos quirúrgicos e instrumentación específica. Todo esto ha permitido la disminución del tamaño de la incisión de abordaje y una exposición suficiente para la colocación de los implantes.
A pesar de los progresos, persiste la controversia sobre la definición de esta técnica y sus resultados1. La mayoría de los trabajos coinciden en definir MIS como aquella en que la incisión y el acceso quirúrgicos son modificados en un intento de reducir la lesión tisular relacionada con la artroplastia de cadera. Se considera MIS cuando el tamaño de la incisión es ⩽10cm2,3. La vía de abordaje puede ser a través de una única incisión, ya sea anterior o posterolateral4–9, o por doble incisión10.
Los partidarios de esta técnica4,10–13 presentan estudios en los que explican ventajas sobre el abordaje tradicional, como menor dolor en el postoperatorio, menor disección muscular, menores pérdidas hemáticas peroperatorias, mejora cosmética y una rehabilitación rápida que permite iniciar precozmente la marcha y una disminución del tiempo de estancia hospitalaria que conlleva una reducción de los costes totales del proceso2.
Los detractores3,14–16, en cambio, remarcan los inconvenientes de la cirugía MIS, como, por ejemplo, la mayor dificultad técnica, debida sobre todo a la reducida exposición del lecho quirúrgico, que produce un aumento del sufrimiento cutáneo y muscular, mayor riesgo de lesión nerviosa, incremento del riesgo de fractura intraoperatoria y una mayor incidencia de mala colocación de los componentes protésicos. Otro inconveniente señalado es la curva de aprendizaje, más larga sobre todo en cirujanos no expertos en cirugía protésica de cadera.
En medio de esta batalla dialéctica entre partidarios y detractores, diseñamos un estudio prospectivo, comparativo, controlado y aleatorizado en 70 pacientes con la intención de analizar si la innovación técnica que supone la MIS presentaba ventajas reales e importantes que justificaran su realización y difusión.
Material y métodoSe diseñó un estudio prospectivo donde la población diana de la que obtendríamos la muestra eran los pacientes atendidos en nuestro hospital.
Los criterios de selección de los pacientes se definieron de la siguiente manera: a partir de junio de 2004, reclutamiento de 70 pacientes consecutivos, previo consentimiento informado, varones o mujeres de más de 45 años sometidos a la implantación de ATC no cementada (cotilo Shy®-Surgyval, España, implantado a press-fit con o sin tornillos y vástago Furlong®-JRI, Reino Unido, recubiertos ambos de hidroxiapatita) con el diagnóstico clínico de coxartrosis primaria o necrosis de cabeza femoral. Los pacientes fueron operados por cirujanos con una experiencia quirúrgica de más de 50 ATC anuales. Aleatoriamente, se distribuyó a los pacientes en dos grupos. Para eso utilizamos el número de historia clínica, que nos permitía considerar 2 grupos según el número fuera par o impar. El seguimiento postoperatorio de los pacientes fue, como mínimo, de 6 meses.
En todos los casos se colocó al paciente en decúbito lateral sobre el lado sano y la anestesia, mediante punción raquídea. Se realizo profilaxis antitrombótica con heparinas de bajo peso molecular (bemiparina sódica 3.500U/24h) y profilaxis antibiótica con cefazolina 1g/6h durante las 18 horas siguientes.
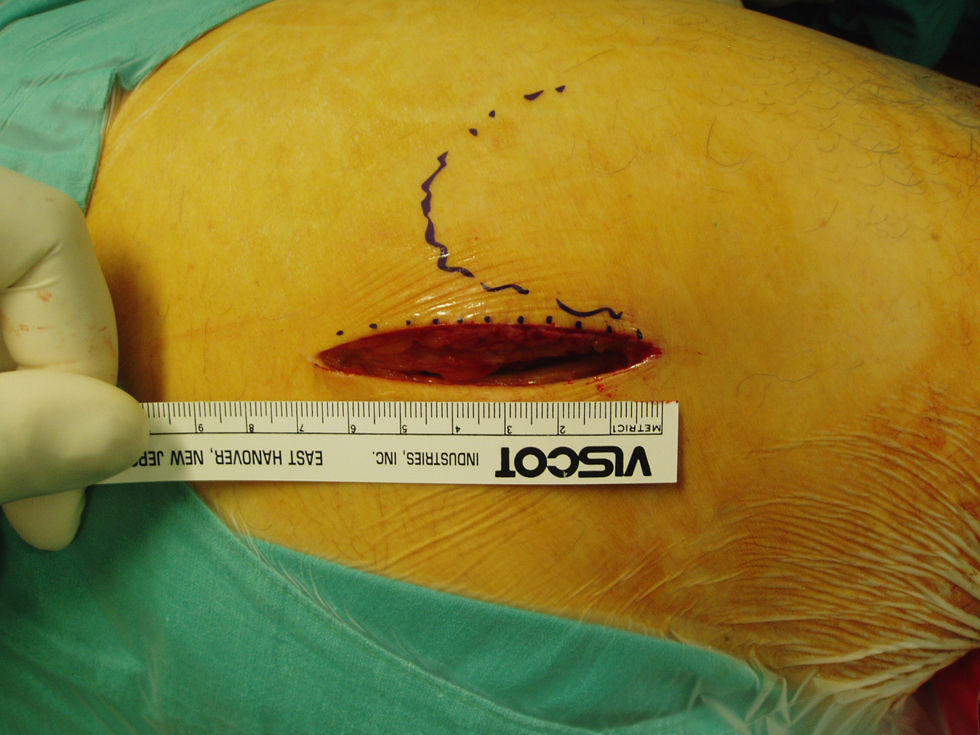
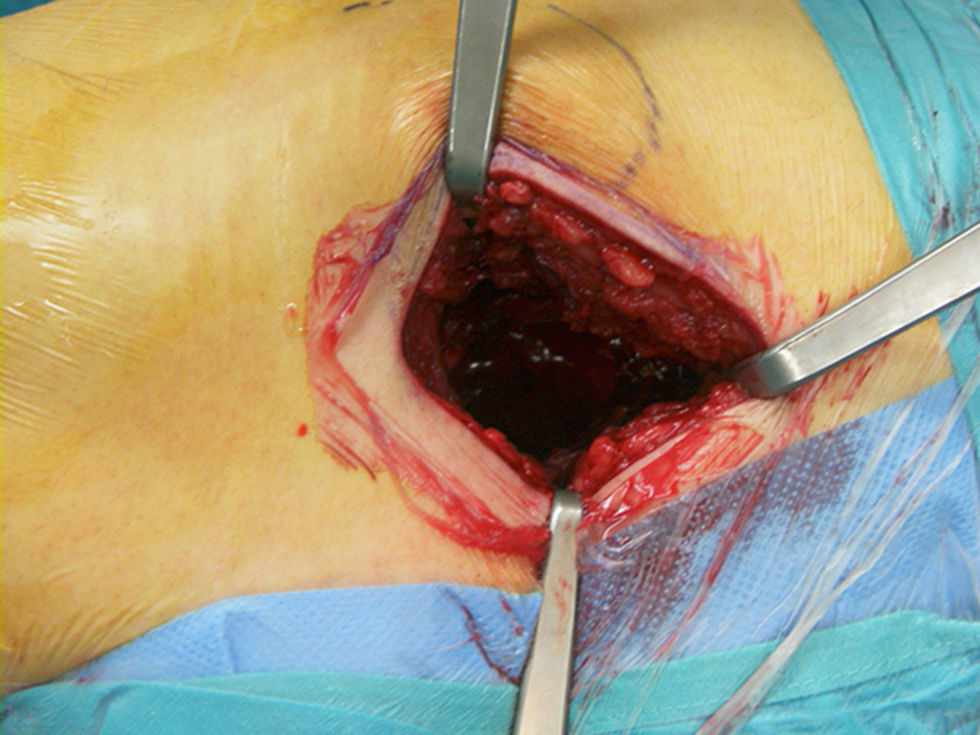
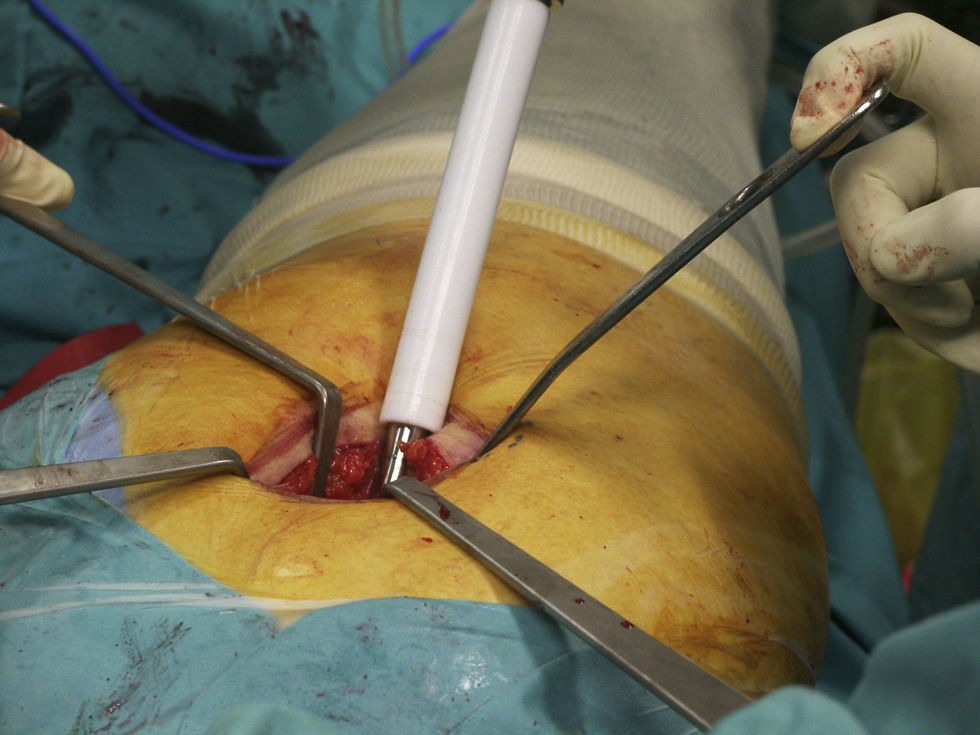
El grupo A (número de historia impar) se sometía a la intervención mediante un abordaje posterior reducido, es decir, una incisión ⩽10cm (fig. 1). Tomando como referencia el trocánter mayor, la incisión se realizaba posteriormente; se iniciaba 1cm proximal a él y se prolongaba longitudinalmente en sentido distal. Se practicó la fasciotomía paralelamente a la incisión cutánea y se seccionaron los rotadores cortos de la cadera a nivel de la inserción femoral; se procedía a la capsulotomía en T, permitiendo la luxación coxofemoral y la osteotomía cervical. Las partes blandas se separaban mediante palancas retractoras específicamente diseñadas, de 1cm de anchura y anguladas 90° (fig. 2). Para el fresado de la cavidad acetabular se utilizaron fresas convencionales (fig. 3), después se procedía a la colocación del implante cotiloideo y el polietileno. A continuación se realizó el tiempo femoral con raspas convencionales y la colocación del vástago definitivo no cementado. Cierre por planos y colocación de 2 drenajes aspirativos conectados al vacío tipo Redon®.
El grupo B (número de historia par) era intervenido mediante el abordaje tradicional de Moore. La incisión se iniciaba en el punto situado a 4cm posterior a la punta de la espina ilíaca anterosuperior y 2cm superior al trocánter mayor, incurvándose anterolateralmente sobre el trocánter mayor y finalizando distalmente unos 8cm centrada en la diáfisis femoral; para el resto de la intervención se procedía de igual forma que en el grupo A.
La sedestación se realizó a las 36h de la intervención; según tolerancia, se iniciaba la marcha a partir de las 48h. El alta se recomendaba con el enfermo autosuficiente para la marcha y para subir y bajar escaleras.
Se establecieron 3 periodos observacionales idénticos para los 2 grupos de pacientes, con una serie de ítems de interés en cada uno:
- •
Periodo preoperatorio: consistía en reunir información personal sobre los pacientes para determinar si los grupos eran estadísticamente comparables en cuanto a: edad, sexo, índice de masa corporal (IMC), diagnóstico clínico, riesgo quirúrgico anestésico (ASA). El estado funcional de los pacientes se estableció mediante la aplicación de tres escalas de valoración:
- 1.
Escala visual analógica (EVA). Valores entre 0 (asintomático) y 10 (dolor extremo).
- 2.
SF-12: cuestionario de calidad de vida derivado del extenso SF-36, donde se valora la capacidad subjetiva del paciente para realizar determinadas actividades de la vida diaria.
- 3.
Harris: cuestionario específico de cadera, donde se valoran ítems relativamente objetivos que incluyen ángulos de movilidad coxofemoral (con valores entre 1, el peor, y 100, óptimo).
- 1.
- •
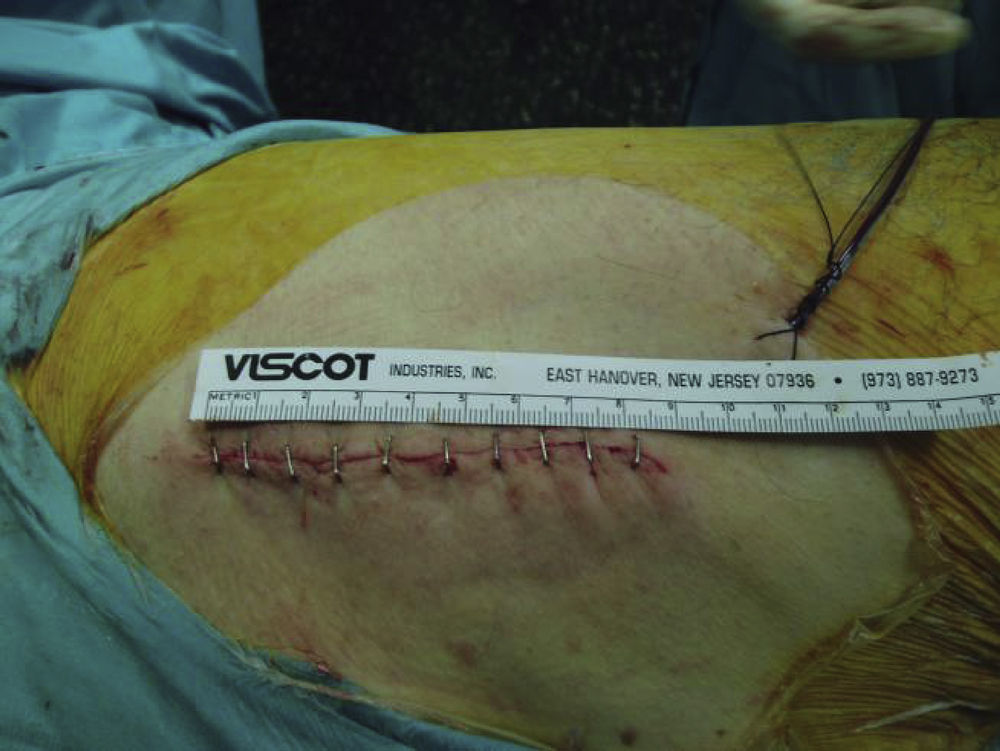
Periodo quirúrgico y postoperatorio inmediato: se recogieron los datos correspondientes a la medida de la incisión al inicio y al final de la intervención (fig. 4), la duración de la cirugía, el aspirado hemático intraoperatorio y el drenaje postoperatorio total recogido en las 48h de permanencia de éstos. Analíticamente se recogió la hemoglobina antes y a las 24h de la intervención, las transfusiones de concentrados de hematíes requeridas, se tuvo como criterios la transfusión en los pacientes con hemoglobinas por debajo de 8,4g/dl, los días totales de ingreso hospitalario, el día en que iniciaban la deambulación con andador; se llevó a cabo protocolo de rehabilitación funcional consistente en incorporación en la cama en las primeras 12h, sedestación a las 24h e inicio de bipedestación y deambulación a las 48h, y el destino al alta de los pacientes (si eran derivados a un centro o se trasladaban a su domicilio). Valoración de la escala EVA durante el ingreso.
- •
Periodo control: a los 6 meses en los que se volvió a valorar la escala EVA, el test de Harris y el test SF-12, así como el estado y la medida de la cicatriz.
Mediante radiología se evaluó la colocación de los implantes protésicos (cotilo y vástago) a las 48h de la intervención y a los 6 meses; mediante goniómetro y regla milimetrada sobre la radiografía se determinó la inclinación del cotilo, la penetración y su altura, así como la altura del vástago y su posición tanto en proyección anteroposterior como en la axial.
Se anotaron todas las complicaciones existentes hasta la fecha relacionadas con la ATC y el procedimiento quirúrgico.
En cuanto a la comparación estadística de los dos grupos, las variables cuantitativas fueron analizadas mediante el test de la t de Student y las variables categóricas (cualitativas), mediante el test exacto de Fisher o el de la χ2. Al realizar las inferencias, consideramos estadísticamente significativos los resultados con un valor p<0,05. Cuando el valor p era 0,05–0,1 se consideró que no resultaban estadísticamente significativos, pero que presentaban cierta tendencia.
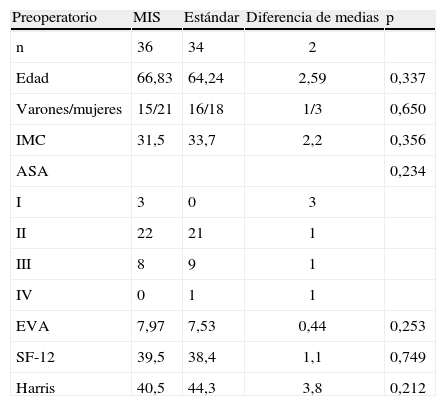
ResultadosLos grupos resultaron estadísticamente comparables en términos muestrales, en edad, sexo, escala de riesgo anestésico ASA (American Society of Anesthesiologist) y el IMC. Las valoraciones según las escalas de dolor (EVA), calidad de vida (SF-12) y específica de cadera (Harris) tampoco presentaron diferencias entre los grupos preoperatoriamente (tabla 1).
Comparación de los grupos del estudio
| Preoperatorio | MIS | Estándar | Diferencia de medias | p |
| n | 36 | 34 | 2 | |
| Edad | 66,83 | 64,24 | 2,59 | 0,337 |
| Varones/mujeres | 15/21 | 16/18 | 1/3 | 0,650 |
| IMC | 31,5 | 33,7 | 2,2 | 0,356 |
| ASA | 0,234 | |||
| I | 3 | 0 | 3 | |
| II | 22 | 21 | 1 | |
| III | 8 | 9 | 1 | |
| IV | 0 | 1 | 1 | |
| EVA | 7,97 | 7,53 | 0,44 | 0,253 |
| SF-12 | 39,5 | 38,4 | 1,1 | 0,749 |
| Harris | 40,5 | 44,3 | 3,8 | 0,212 |
ASA: escala riesgo anestésico; EVA: escala de valoración del dolor; IMC: índice de masa corporal; MIS: minimal invasive surgery.
Comparación estadística de los valores, se consideró estadísticamente significativo el valor p<0,05; p entre 0,05 y 0,1 se consideró que presentaba una tendencia estadística y p>0,1 no se consideró estadísticamente significativo.
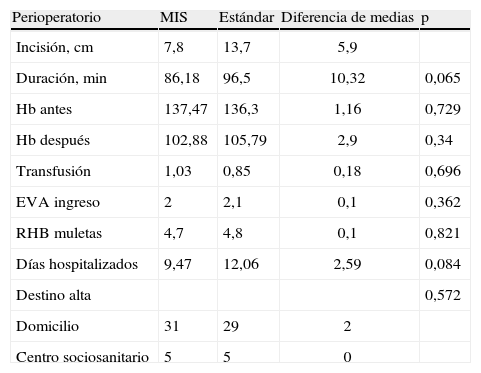
En cuanto al período peroperatorio (comprendido entre la intervención quirúrgica y la estancia hospitalaria), se obtuvieron los siguientes resultados (tabla 2):
- •
La longitud media de la incisión en el grupo A, técnica MIS. fue de 7,8 (intervalo, 6–10) cm y en el grupo B, de 13,7 (intervalo, 10,5–20) cm.
- •
Duración de la intervención quirúrgica: media de 10min más en el grupo B (86min en el grupo MIS frente a 96 en el grupo estándar), con una tendencia (p=0,065).
- •
Las pérdidas hemáticas, partiendo de hemoglobinas preoperatorias de 13,74g/dl de media en la MIS y 13,63g/dl de media en el grupo estándar, se apreciaron descensos a las 24h de 3,5g/dl de media en el grupo MIS y de 3,1g/dl en el grupo estándar (p=0,34), similares en los dos grupos. En el grupo A se constató un mayor sangrado postoperatorio, que precisó más transfusiones sanguíneas que el grupo B (1,03 concentrados de hematíes frente a 0,85; p=0,696; hubo un caso en el grupo estándar que necesitó 13 concentrados achacable a una hemorragia digestiva gástrica). Las diferencias no fueron significativas en el tamaño de los grupos de la muestra disponible.
- •
El volumen hemático recogido por los redones durante las 48h que estuvieron puestos fue de 630ml en el grupo MIS frente a 660ml en el grupo estándar.
- •
La medición del EVA durante el ingreso presentó una mejoría similar en los dos grupos con una media durante los primeros 3 días de 2 en el grupo MIS frente a 2,1 en el grupo estándar (p=0,362).
- •
La recuperación funcional fue similar en los dos grupos, el inicio de la deambulación con muletas fue al 4,7 día en el grupo MIS frente a 4,8 día en el grupo estándar (p=0,821), no hubo diferencias significativas.
- •
En cuanto a los días de hospitalización, los pacientes del grupo MIS estuvieron 9,47 días ingresados frente a 12,06 días en los pacientes intervenidos mediante incisión tradicional (grupo B), con una tendencia (p=0,084) que marcaba una disminución de los días de ingreso en los pacientes del grupo MIS. En todos los casos el número de días de ingreso elevado estaba influido por la elevada edad de la zona de extracción de nuestros pacientes y por el escaso soporte sociosanitario del que se dispone.
Valoración de resultados de las variables peroperatorias medidas
| Perioperatorio | MIS | Estándar | Diferencia de medias | p |
| Incisión, cm | 7,8 | 13,7 | 5,9 | |
| Duración, min | 86,18 | 96,5 | 10,32 | 0,065 |
| Hb antes | 137,47 | 136,3 | 1,16 | 0,729 |
| Hb después | 102,88 | 105,79 | 2,9 | 0,34 |
| Transfusión | 1,03 | 0,85 | 0,18 | 0,696 |
| EVA ingreso | 2 | 2,1 | 0,1 | 0,362 |
| RHB muletas | 4,7 | 4,8 | 0,1 | 0,821 |
| Días hospitalizados | 9,47 | 12,06 | 2,59 | 0,084 |
| Destino alta | 0,572 | |||
| Domicilio | 31 | 29 | 2 | |
| Centro sociosanitario | 5 | 5 | 0 |
Hb: hemoglobina; MIS: minimal invasive surgery; RHB: rehabilitación, día de inicio de la deambulación con bastones ingleses.
El valor p<0,05 se consideró estadísticamente significativo, entre 0,05 y 0,1 se consideró que presentaba una tendencia estadística y p>0,1 no se consideró estadísticamente significativo.
Se observó también el destino al alta de estos pacientes; aproximadamente el 17% en cada grupo (5 pacientes) necesitó traslado a un centro sociosanitario debido a problemas sociales.
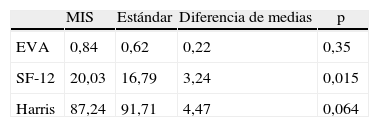
En el control clínico a los 6 meses, la valoración funcional presentó los siguientes resultados (tabla 3): la escala SF-12 mostró resultados significativamente mejores (p=0,015) en el grupo MIS, con 20,03 puntos de media frente a los 16,79 puntos de media en el grupo estándar. La escala de Harris mostró una tendencia (p=0,064) con 91,71 puntos de media en el abordaje estándar frente a los 87,24 puntos de media en la técnica MIS. El EVA presentó valores sin significación estadística (p=0,350) con 0,84 puntos de media en el grupo MIS frente a 0,62 puntos del grupo estándar.
Valoración del dolor y test de calidad de vida a los 6 meses
| MIS | Estándar | Diferencia de medias | p | |
| EVA | 0,84 | 0,62 | 0,22 | 0,35 |
| SF-12 | 20,03 | 16,79 | 3,24 | 0,015 |
| Harris | 87,24 | 91,71 | 4,47 | 0,064 |
MIS: minimal invasive surgery.
El valor p<0,05 se consideró estadísticamente significativo, entre 0,05 y 0,1 se consideró que presentaba una tendencia estadística y p>0,1 no se consideró estadísticamente significativo.
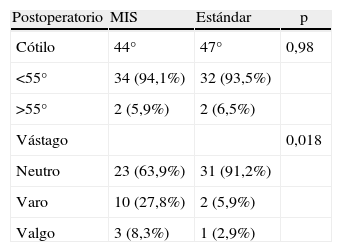
La evaluación radiográfica a las 48h de la intervención y en el control a los 6 meses determinó (tabla 4) que la inclinación media del cotilo en el grupo A era de 44° frente a 47° en el grupo B (p=0,98), sin diferencias significativas; en ambos grupos hubo 2 casos con una angulación por encima de 55°, tanto la penetración como la altura del cotilo resultaron similares. En cuanto a la colocación del vástago, los pacientes del grupo MIS presentaban malas posiciones estadísticamente significativas (p=0,018) en un 36,1% (con vástagos en varo en el 27,8%) de los casos, frente al 8,8% de los casos el grupo B.
Valoración radiológica de la posición del componente acetabular y de la colocación del vástago
| Postoperatorio | MIS | Estándar | p |
| Cótilo | 44° | 47° | 0,98 |
| <55° | 34 (94,1%) | 32 (93,5%) | |
| >55° | 2 (5,9%) | 2 (6,5%) | |
| Vástago | 0,018 | ||
| Neutro | 23 (63,9%) | 31 (91,2%) | |
| Varo | 10 (27,8%) | 2 (5,9%) | |
| Valgo | 3 (8,3%) | 1 (2,9%) |
MIS: minimal invasive surgery.
El valor p<0,05 se consideró estadísticamente significativo, entre 0,05 y 0,1 se consideró que presentaba una tendencia estadística y p>0,1 no se consideró estadísticamente significativo.
En cuanto a las complicaciones (tabla 5), se observó que en el grupo MIS el 22,2% de los pacientes las habían tenido: 1 caso de infección superficial de la herida quirúrgica solventada mediante antibioterapia, 2 casos de luxación, 3 casos de fracturas no desplazadas durante la intervención y 2 fracturas periprotésicas, solamente en un caso se requirió osteosíntesis (mediante cerclajes). En cambio, en el grupo B estándar, un 14,7% presentó complicaciones: 2 casos de infección de la herida quirúrgica resueltas igualmente con antibioterapia, 1 caso de luxación, 1 de fractura periprotésica y 1 caso de neuroapraxia del nervio ciático resuelta.
Complicaciones
| Postoperatorio | MIS | Estándar | p |
| Complicaciones | 22,8% | 14,7% | 0,322 |
| Infección de la herida | 1 | 2 | |
| Luxación | 2 | 1 | |
| Fracturas periprotésicas | 4 | 1 | |
| Neuroapraxia del ciático | 0 | 1 |
MIS: minimal invasive surgery.
El valor p<0,05 se consideró estadísticamente significativo, si estaba entre 0,05 y 0,1 se consideró que presentaba una tendencia estadística y p>0,1 no se consideró estadísticamente significativo.
La introducción de técnicas de cirugía mínimamente invasiva en la artroplastia de cadera ha supuesto una mejora en cuanto a la modificación de la instrumentación, encaminada a optimizar la colocación de los implantes, así como la reducción del tiempo quirúrgico y del traumatismo de partes blandas con la esperanza de disminuir el tiempo de recuperación y el número de infecciones4,17. Más allá de la mejora cosmética que supone, está por demostrar que esta técnica signifique una mejora sobre el abordaje tradicional que tan buenos resultados ha obtenido con el paso del tiempo.
En nuestro estudio la aleatorización de los grupos y su similitud nos ha permitido obtener resultados estadísticamente valorables, aunque la muestra sea pequeña9,18.
El análisis de los datos contradice las afirmaciones que hablan de una menor pérdida hemática en la técnica MIS15,17. El mayor sangrado resultante en esta técnica, a nuestro juicio, es por la mayor dificultad de control de éste en un campo de visibilidad reducida. Paradójicamente, en los controles posteriores los pacientes muestran más satisfacción con la técnica tradicional, aunque es presumible que a la larga los resultados en cuanto a confort se igualen. No hemos encontrado una disminución real y objetiva del dolor postoperatorio con esta técnica, la rehabilitación progresó de manera similar en ambas, la demanda de apoyos sociales en forma de centros de recuperación hace también que no se mejoren las tasas de estancia hospitalaria en nuestro ámbito social.
Los resultados obtenidos por nuestro estudio no nos muestran ventajas. La escasa mejora, únicamente del tiempo quirúrgico y de los días de hospitalización, junto con la ganancia cosmética, creemos que no justifica una generalización de esta técnica. Por el contrario, sí aumentan el número de vástagos mal posicionados y la incomodidad para el cirujano que realiza esta técnica debido a la mala visualización y a la tensión de las partes blandas19.
Las fracturas periprotésicas producidas en nuestro estudio, en la mayoría de los casos fisuras de trocánter (calcar crack), fueron debidas al diseño del implante (ocupación metafisaria) y a la técnica, sobre todo al inicio de la curva de aprendizaje. Los casos de luxación no fueron valorados por el escaso tamaño de la muestra.
En definitiva, ambas técnicas obtienen resultados similares, son seguras y reproducibles, aunque creemos que la técnica MIS requiere una curva de aprendizaje larga y es aconsejable sea realizada por cirujanos especializados en artroplastia de cadera. Creemos que estos resultados no justifican la generalización de esta técnica y nos hace coincidir con otros autores que no refrendan las supuestas mejoras de este método2,20,21.
A pesar de nuestras conclusiones la práctica de dicha técnica ha supuesto para nosotros un incentivo para perfeccionarnos, con abordajes cada vez más reducidos y creemos que seleccionando el tipo de pacientes puede ser una técnica válida.
En conclusión, habrá que esperar estudios a más largo plazo y quizá con grupos de población más amplios para determinar su validez, aunque de momento no creemos que pueda sustituir a la seguridad y los buenos resultados del abordaje estándar.
Los autores agradecen a los servicios de documentación y archivos y al servicio de estadística del Hospital de la Santa Creu i Sant Pau su colaboración.
Conflicto de intereses
Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.