La artroplastia total de rodilla (ATR) es probablemente la cirugía ortopédica con mayor tasa de éxitos y produce una gran satisfacción al paciente y al cirujano. La ATR ayuda de forma considerable a mejorar la función, eliminar el dolor y a proporcionar una mejor calidad de vida a los pacientes afectados de graves alteraciones degenerativas en dicha articulación. Por todo ello, el número de prótesis primarias y de revisión de rodilla implantadas ha aumentado de forma notable. En España la progresión en el número de prótesis ha pasado de 12.500 en el año 1995 a 25.000 en el año 2000. En las últimas décadas se han introducido muchas mejoras técnicas. De hecho, hoy en día, cabe esperar una supervivencia del implante superior al 95% a los 10 años de la implantación. A pesar de ello existen todavía diversas controversias con respecto a varios aspectos: el diseño, el uso de plataformas móviles, la sustitución o no de la rótula, la utilización de componentes no cementados y el uso de artroplastias unicompartimentales.
EVOLUCIÓN HISTÓRICA
Sin remontarnos a las antiguas artroplastias de interposición, los nombres de Smith-Petersen, Judet, Platt, Wagner, McKeever, Towley y Swanson son algunos de los más importantes en el desarrollo histórico de las ATR. Con los avances de las aleaciones de acero, los hermanos Judet implantaron prótesis de tipo bisagra, que permitían únicamente un movimiento de flexoextensión. En 1954, Shiers publicó sus primeros resultados utilizando cemento para la fijación de sus implantes.
Para obviar los inconvenientes de los modelos rígidos tipo bisagra, Morgan y Freeman diseñaron en 1968 la primera prótesis de rodilla con el modelo de rodillo metálico sobre una cubeta de polietileno. En este modelo se aplicaban varios principios que siguen vigentes todavía. En primer lugar la orientación y el volumen de los cortes deben permitir la posibilidad de rescate por artrodesis en caso de fracaso. En segundo lugar, la constricción de la prótesis debe ser limitada para permitir una transmisión de las fuerzas a la interfaz hueso-implante y un amplio contacto de las superficies deslizantes para una distribución homogénea de las tensiones, eligiendo ellos el par de fricción plástico-metal para disminuir el desgaste. Por último, la técnica de implantación debe ser sencilla, reproducible y con el objetivo de conseguir, al menos, 90° de flexión1 (Tabla 1).
Más tarde, Insall y Burstein desarrollaron una prótesis similar que redujo el radio sagital del tercio posterior de la superficie radial. En ambos modelos protésicos se sacrificaba el ligamento cruzado posterior (LCP) para evitar la rodadura posterior de los cóndilos y la tendencia a la subluxación. El modelo «Total Condylar» se ha considerado como el patrón oro de los implantes protésicos de rodilla. Esto condujo a Insall y Burstein a diseñar un mecanismo de estabilización posterior con el fin de mejorar la capacidad de subir y bajar escaleras y evitar la subluxación. Posteriormente, Goodfellow y O'Connor idearon una prótesis con el concepto de mínima fricción, aumentando para ello las superficies de contacto entre los componentes y consiguiendo una gran conformidad. Actualmente son demasiados los modelos existentes en el mercado, pues todas las casas comerciales desean tener diseños propios.
INDICACIONES
La indicación de una ATR se fundamenta en el dolor, la impotencia funcional marcada y los signos radiológicos de lesión grave articular en un paciente relativamente sedentario, que no se puedan controlar con tratamientos alternativos. Para establecer la indicación es necesario integrar múltiples variables como la edad, patologías asociadas, las demandas funcionales, la actitud psicológica y consideraciones técnicas. Es asimismo importante la identificación de los pacientes con riesgo de fracaso.
Las contraindicaciones clásicas para la implantación de una prótesis de rodilla son la existencia de una infección activa concomitante, la presencia de una artropatía neuropática, la artrodesis previa, la rotura o deficiencia del aparato extensor y una deformidad con recurvatum grave. Se ha observado que determinados grupos de pacientes tienen un alto riesgo de padecer complicaciones y de obtener peores resultados. Los pacientes con enfermedad de Parkinson, diabetes mellitus, artritis reumatoide, los pacientes con una osteotomía tibial previa, con edad superior a los 75 años o aquellos excesivamente jóvenes.
ARTROPLASTIA UNICOMPARTIMENTAL
La artroplastia unicompartimental de rodilla (AUR) como alternativa a la tricompartimental tiene sus defensores y detractores. Técnicamente su implantación es más dificultosa y no tolera errores técnicos. La indicación ideal es un paciente con afectación unilateral, con edad fisiológica mayor de 60 años, con movilidad preoperatoria mayor de 90 grados de flexión, con ligamento cruzado anterior competente y sin alteraciones de los ejes. Los fracasos de la AUR son debidos a errores del diseño con resecciones óseas excesivas, al uso de componentes no cementados, a la utilización de polietilenos excesivamente delgados y a errores técnicos en su implantación. Cabe esperar una supervivencia del 85% a los 10 años, con implantes de calidad contrastada y superada la curva de aprendizaje. Las revisiones de estos implantes pueden llegar a ser muy dificultosas, precisando del uso de injertos óseos o suplementos protésicos (cuñas o bloques) en las prótesis de revisión.
PLATAFORMAS MÓVILES
Existen multitud de modelos protésicos convencionales con tasas de éxito por encima del 95% en seguimientos de 10-15 años. Sin embargo, la población diana de estos estudios son pacientes mayores con bajos niveles de actividad y poco requerimiento funcional. Existe poca evidencia de que se puedan obtener los mismos resultados en una población más activa2. La intención de los diseños de plataformas móviles es reducir el estrés sobre el polietileno, aumentando la conformidad con el objetivo de reducir el desgaste por fatiga del polietileno, y atenuar y homogeneizar la transmisión de fuerzas a la interfaz hueso-implante, ya que el conflicto cinemático entre articulaciones de bajo estrés y libre rotación no se resuelve con los modelos protésicos de plataformas fijas existentes3,4.
El diseño de estas prótesis permite un aumento de casi 5 veces del área de contacto, disminuyendo de la misma manera las fuerzas sobre el polietileno, por lo que se debe limitar el desgaste, incluso con el uso más activo de la articulación. Dicho diseño elimina la rotación femorotibial y se permite entre el polietileno y la bandeja tibial, disminuyendo el estrés en la interfaz hueso-implante. Estas prótesis comparten la carga, al permitir movimientos relativos entre fémur y tibia que se transmiten a las partes blandas, estimulando su potenciación y disminuyendo las cargas a través de la articulación. Los mecanismos para fijar el polietileno en los implantes modulares no están resueltos y es más fácil realizar una bandeja pulida de aleación cromo-cobalto que acomode una plataforma móvil. Aparentemente estos modelos resuelven el conflicto cinemático, ya que una superficie articular de gran congruencia puede existir con una rotación libre4. Los diseños de plataformas móviles deben permitir la conservación o sustitución del LCP. Las plataformas estabilizadas posteriores no necesitan de traslación anteroposterior y se adecuan a una plataforma rotatoria, aunque este eje central de rotación no sea fisiológico. Los problemas de estos diseños son el riesgo de luxación de la pieza de polietileno y una mayor dependencia sobre los ligamentos no sacrificados.
Los dos modelos protésicos con seguimiento a largo plazo son la prótesis de Oxford y la «Low Contact Stress» (LCS). Las tasas de supervivencia a 10 años del modelo Oxford oscila entre un 98% en la serie del diseñador y un 95% en una serie independiente. El problema más frecuente es la luxación del polietileno, aunque dicho problema se resuelve casi completamente con la instrumentación de segunda generación. Las supervivencias que se observan con el modelo LCS son de un 95% a los 8 años5, un 98% a 6 años3 y un 100% a los 11 años5. En las citadas referencias bibliográficas se observan luxaciones del implante en menos del 0,5% de los casos, rotura o desgaste en menos del 2% y aflojamientos (incluyendo casos sin cementar) en menos del 2%.
A pesar de estos buenos resultados, no existe evidencia científica de que las plataformas móviles superen a las convencionales. A pesar de que dicen obtener mejores resultados funcionales, Stiehl et al6 demuestran que en ambas ocurre el rodamiento femoral anterior paradójico con la flexión, y Dennis et al7 observan que la flexión es menor con algunos diseños de plataformas móviles que con plataformas convencionales, incluso con dificultad para bajar escaleras. Se ha referido que presentan menores tasas de fallos mecánicos y de revisión y, sin embargo, no han demostrado superioridad en este aspecto. No existe bibliografía sobre el tema y es un razonamiento teórico el que permite a los pacientes jóvenes ser más activos. Se ha demostrado que los pacientes jóvenes presentan mejor congruencia en extensión y quizás en el rango de 0 a 30 grados de flexión, pero no más allá. Las prótesis de plataformas fijas tienen menores fuerzas de contacto entre 60-90° de flexión que el modelo LCS. Todavía no existen estudios de retirada de material que demuestren que las plataformas móviles reducen el desgaste y, actualmente, no hay diferencias en cuanto a la tasa de osteolisis.
El mejor argumento para favorecer su utilización, hoy en día, es que el desgaste inferior del polietileno se controla mejor con los diseños de plataformas móviles que con algunos diseños modulares. Parks et al8 sugieren que el desgaste inferior aumenta con la mal rotación de los componentes y esto debe desalentar a aquellos que piensan que la colocación del componente tibial no debe ser tan precisa y que permite ciertos desvíos de la técnica utilizada en las plataformas convencionales. Todavía hoy no se ha demostrado la superioridad sobre la prótesis de rodilla de plataforma fija con un componente entero de polietileno cementado en la tibia.
LA RÓTULA
Las complicaciones rotulianas se han incrementado conforme han cambiado los diseños y se ha aumentado el rango de flexión de las prótesis. En muchos estudios las complicaciones derivadas de problemas rotulianos fueron la causa más frecuente de recambio de la artroplastia total de rodilla (ATR). En las ATR la rótula disminuye el área de contacto con el fémur, aumentando el estrés de contacto en función de los distintos diseños y los distintos grados de flexión, lo cual implica la importancia del efecto del diseño geométrico del componente femoral en la biomecánica de la articulación femoropatelar. Parece que la biomecánica femoropatelar se altera menos en los diseños sin sustitución rotuliana, pero todos los modelos estudiados la alteran en mayor o menor medida.
La necesidad de recambiar la rótula es uno de los aspectos más controvertidos en la ATR y la práctica clínica varía entre la implantación rutinaria, la implantación selectiva y la no implantación rutinaria. Existen diversos estudios que analizan los resultados de las prótesis con y sin rótula pero cuesta extraer conclusiones a otros modelos protésicos distintos de los incluidos en cada estudio. Existen estudios en los que no observan diferencias en los resultados funcionales con los modelos MG-I (Zimmer), «Variable Axis Knee» y PFC. En otros, encuentran que las rodillas con nueva rótula suben mejor escaleras (Duracon, Howmedica). En un estudio con ATR bilateral realizado con el modelo LCS (DePuy) se implantaba una prótesis con rótula y la contralateral sin rótula y los pacientes no mostraban diferencias significativas pero mostraban su preferencia por el lado resuperficializado. Existe un estudio prospectivo aleatorizado sobre la MG-II (Zimmer) de Barrack y Burak9 en el que no han encontrado diferencias significativas funcionales, pero en que han tenido que reintervenir a un 10% de los pacientes para resuperficializar la rótula. Existió dolor anterior de rodilla en ambos grupos, aunque más en los pacientes recambiados. Bourne et al10 encuentran menor dolor y mayor flexión en los pacientes sin rótula con el modelo AMK, pero tienen que reintervenir a un 4% de pacientes para resuperficializar la rótula. Feller et al11 encuentran que los pacientes sin rótula suben mejor escaleras con el modelo PCA.
Las indicaciones para la resuperficialización rotuliana son controvertidas. Las clásicas son la artrosis femoropatelar en pacientes mayores con alteración del recorrido y en las artritis inflamatorias. Las contraindicaciones son las rótulas pequeñas u osteopénicas y la existencia de una superficie articular normal o casi normal en un paciente joven. Existe bibliografía que apoya o rechaza la sustitución de la rótula para pacientes con artrosis. En aquellos pacientes en los que se decida implantar un componente rotuliano debe optarse por un componente femoral de diseño apto con un surco patelar ancho que se extienda distalmente. Utilizando algoritmos matemáticos se ha publicado una metodología para tomar la decisión de cambiar la rótula o no en función de nuestros resultados previos12.
La rótula, con las nuevas instrumentaciones que existen, se ha convertido en el reflejo del éxito de una ATR. La aparición de una complicación suele indicar un problema de la técnica quirúrgica, en la elección del implante o en ambos, lo que explica que hay algo más que desconocemos si analizamos porqué la resuperficialización aislada de rótula o la sustitución protésica de una rótula no sustituida en un primer momento, y que se ha vuelto sintomática, se asocian a complicaciones más frecuentes y dolor persistente (Tabla 2).
¿SE DEBE CONSERVAR EL LIGAMENTO CRUZADO POSTERIOR (LCP)?
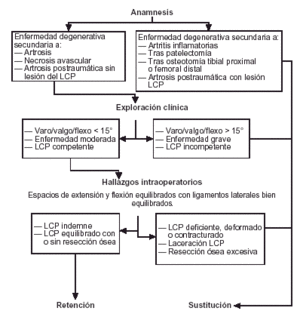
Preservar el LCP tiene la ventaja de mantener la línea articular, y mejorar la propiocepción de la rodilla con respecto a los modelos que los sustituyen. También mejora la transmisión de cargas a la tibia, centraliza el contacto femorotibial y permite una rodadura femoral más fisiológica. Las desventajas que comporta el preservar el LCP incluye una técnica quirúrgica con un equilibrado de partes blandas más difícil y que necesita de una prótesis de baja constricción para permitir la función del ligamento, lo cual puede llevar a unas mayores presiones de contacto con el consiguiente aumento del desgaste del polietileno (Tabla 3). El sacrificio del LCP exige la colocación de una prótesis de geometría más congruente, pero produce un aumento de las tensiones sobre la interfaz hueso-cemento, con unos rodamientos disminuidos y un contacto tibial más anterior. Existen multitud de estudios que muestran excelentes tasas de supervivencia para diseños con y sin sustitución del LCP, lo cual no ayuda a resolver el problema. Tradicionalmente se han utilizado las prótesis con sustitución del LCP en pacientes con deformidades en flexo/varo/valgo mayores de 15-20°, en presencia de un LCP incompetente, cuando se realiza una resección ósea excesiva o en casos de artritis inflamatorias o artritis reumatoide, y tras patelectomía u osteotomía tibial proximal.
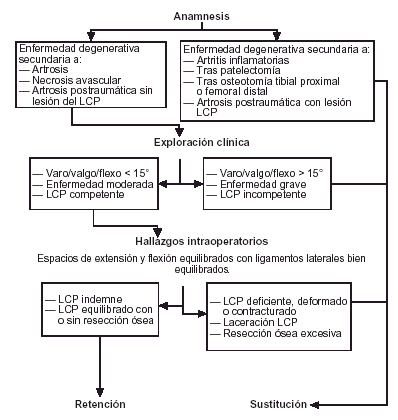
En la práctica médica las actitudes varían desde la resección sistemática hasta la preservación sistemática. Quizás parece más adecuado una decisión basada en la forma de presentación de la enfermedad en cada paciente siguiendo las ideas presentadas por Laskin y O'Flynn (Fig. 1)13. Con un sistema de decisión, Lombardi et al14 obtienen buenos resultados en ambos implantes sin observar diferencias estadísticamente significativas.
Figura 1. Algoritmo de decisión para la sustitución o no del ligamento cruzado posterior en artroplastia total primaria de rodilla14.
CEMENTACIÓN O NO CEMENTACIÓN
La fijación no cementada no es nueva en las artroplastias de rodilla y ya se describe desde la prótesis en bisagra de Walldius. El interés por la fijación no cementada nace por la creencia de que el desgaste del polietileno era producido por fragmentos de cemento desprendidos y que quedaban entre las dos superficies articulares causando un desgaste abrasivo. La introducción de la idea de la enfermedad del cemento y el desarrollo de los recubrimientos porosos aumentaron el interés por la fijación no cementadas pensando en un aumento de la longevidad y una disminución de la incidencia de aflojamiento aséptico. Duffy et al15 comparan prótesis cementadas estabilizadas posteriormente y no cementadas, observando una mayor durabilidad de los componentes cementados con un seguimiento medio de 10 años en comparación con los no cementados, con grupos comparables y utilizando el mismo diseño protésico. La supervivencia del implante no cementado fue del 72% mientras que en el grupo cementado fue del 94%. Se debe cuidar la selección de los pacientes y restringirlos, quizás, a aquellos pacientes jóvenes con una expectativa vital mayor de 10 años con enfermedad tricompartimental, buena calidad y cantidad ósea y que no sean obesos16. Es conveniente que el paciente pueda restringir determinadas actividades de alta solicitación articular y que participe en un programa de rehabilitación intenso y que retrase la carga total inicial. La decisión final debe tomarse en el quirófano, donde debe observarse una técnica quirúrgica exquisita y debe conseguirse un contacto hueso-prótesis íntimo sin espacios mayores de 1 mm.
En el componente tibial es necesario una resistencia frente a la migración vertical, la inclinación y la rotación, por lo que se debe asociar a un vástago, incluyendo o no tetones o tornillos. Este diseño no cementado no es estable clínicamente, como demuestran estudios fluoroscópicos o las tasas de aflojamiento a largo plazo17 y sí lo es cuando se fija con cemento, al aumentar la resistencia frente a la distracción y al cizallamiento y reduciendo las tensiones en compresión al rellenar los espacios horizontales entre hueso y prótesis.
La alternativa no cementada en las bandejas metálicas es la adición de una capa de hidroxiapatita o la existencia de un recubrimiento poroso. Sin embargo, estas opciones parece que se tienen que acompañar de la colocación de tornillos adicionales, lo cual puede ser un punto de fricción entre tornillo y bandeja metálica y además se convierte en un puente para el paso de partículas de polietileno y la consiguiente generación de zonas de osteolisis18,19.
En el componente femoral la estabilidad que proporciona el implante es superior a la tibia y las tasas de aflojamiento son menores que para los componentes tibiales no cementados. No existe evidencia que demuestre que el cemento tenga ventajas con respecto a la hidroxiapatita, si el componente es intrínsecamente estable o que éstos sean superiores al encaje a presión. Se ha descrito la aparición de una zona de osteoporosis de localización anterodistal probablemente como protección frente a la carga, debido a la protección que proporciona un componente rígido fijado al hueso en toda su superficie por cemento. Parece que para obviar esta situación deberían dejarse sin cementar la parte anterior y posterior del componente femoral20.
COMPONENTE TIBIAL: MODULAR O NO
Los componentes de todo polietileno cementados han registrado supervivencias del 77 al 94% a los 16-20 años de seguimiento con el aflojamiento aséptico como una de las causas del fracaso. Los componentes de bandeja metálica monobloque se introdujeron para mejorar la distribución de la carga sobre la tibia y para proteger al hueso osteoporótico, existiendo resultados con buena longevidad16 y otros en los que se registra una incidencia aumentada de osteolisis19.
La modularidad en los implantes tibiales se introdujo para permitir una mayor versatilidad intraoperatoria (cuñas, vástagos, grosores de polietileno). Sin embargo se ha demostrado la existencia de micromovimiento entre el polietileno y su bandeja8 lo cual produce desgaste y contribuye a la aparición de osteolisis periprotésica. Existen estudios a largo plazo4,19 en los que no se demuestra osteolisis en componentes tibiales de todo polietileno a los 20 años de seguimiento, ni tampoco en componentes de bandeja metálica no modulares a 10 años de seguimiento por lo que la modularidad está en entredicho, principalmente en lo que se refiere a los sistemas de bloqueo del polietileno en la bandeja metálica. Rodríguez et al19 comparan componentes modulares y de todo polietileno de la misma geometría, encontrando que la única diferencia estadísticamente significativa fue la aparición de sinovitis y osteolisis en los componentes modulares con muestras evidentes de desgaste inferior en los casos de retirada del material. Está demostrado que la calidad del polietileno también afecta al resultado clínico y a la longevidad de la prótesis21.
Complicaciones
Durante la implantación protésica o en el postoperatorio se pueden producir una serie de complicaciones, que se analizan en esta sección.
Vasculares
Incluyen las complicaciones tromboembólicas, los problemas arteriales y los relacionados con el embolismo graso o con el monómero de metilmetacrilato en sangre. El desarrollo de la trombosis venosa profunda (TVP), que puede complicarse con un tromboembolismo pulmonar (TEP), es una de las complicaciones más importantes de la ATR. La incidencia de TVP sin profilaxis alguna oscila entre 20-84%, con un riesgo de embolismo subclínico del 10-20% y clínico del 0,5-3%, con un riesgo de muerte de hasta el 2%22. Los factores que se correlacionan con un aumento del riesgo son la edad superior a 40 años, el sexo femenino, la obesidad, las varices, el tabaquismo, la hipertensión, la diabetes mellitus y la cardiopatía coronaria. El uso del torniquete es todavía un asunto discutido. Existen estudios que plantea la existencia de un daño endotelial, pero otras publicaciones no han demostrado diferencias clínicas significativas.
El diagnóstico de referencia se realiza con la venografía pero en la práctica clínica se obtiene buenos resultados con la ecografía-duplex y el eco-doppler. Existen estudios que recogen una sensibilidad del 89% comparada con la venografía, pero es una prueba explorador dependiente y hay que validarla en cada centro.
La profilaxis con ácido acetilsalicílico (AAS) no reduce la incidencia de TVP, no así si se asocia a medidas físicas como la compresión plantar pulsátil que disminuye la incidencia a la mitad que con el AAS solo. El uso de anticoagulantes orales como la warfarina reduce el riesgo aproximadamente en un 30-40%. En estudios comparativos parece que la reducción del riesgo fue menor con la warfarina que con las heparinas de bajo peso molecular (HBPM) y con una tasa de complicaciones hemorrágicas ligeramente mayor. Las HBPM han demostrado su eficacia como profilaxis de esta patología aunque no han demostrado ser superiores en eficacia y seguridad a las heparinas no fraccionadas, aunque tiene un menor riesgo hemorrágico, menos efecto trombopénico y una mayor vida media. A pesar de ello, la Comisión sobre prevención del Tromboembolismo del Colegio Americano de Cirujanos Torácicos declaró en 1995 que las HBPM eran más eficaces que la warfarina, el AAS o la heparina en la prevención de la TVP tras la ATR.
Neurológicas
Las lesiones neurológicas son infrecuentes en las ATR y cuando ocurren suele ser durante una corrección de una deformidad grave en flexo y valgo, siendo más frecuente en pacientes con artritis reumatoide. La incidencia oscila entre el 0,5-1%, siendo la experiencia del cirujano un factor determinante. El diagnóstico suele ser precoz y realizarse en los tres primeros días postoperatorios, aunque para el seguimiento de las lesiones se debe utilizar la electromiografía (EMG). La recuperación es completa en torno al 24-55% de los casos, pero casi todos los pacientes observan una mejoría de su cuadro. No existen medidas profilácticas claramente eficaces intraoperatoriamente. Una vez detectada la parálisis lo ideal es retirar y cambiar el vendaje y dejar a la rodilla con 20-30 grados de flexión. El empleo de ortesis y de programas de rehabilitación no mejora el trofismo del nervio pero sí que los dejan con mejor disposición funcional.
Fracturas periprotésicas
Las fracturas que ocurren en las proximidades del implante presentan unas características que las definen: estabilidad de la fractura, estabilidad del implante y el grado de desplazamiento fractuario. El objetivo del tratamiento es conseguir la consolidación de la fractura y la vuelta al estadio funcional previo, conservando el rango de movilidad de la rodilla y la estabilidad, todo en el menor tiempo posible.
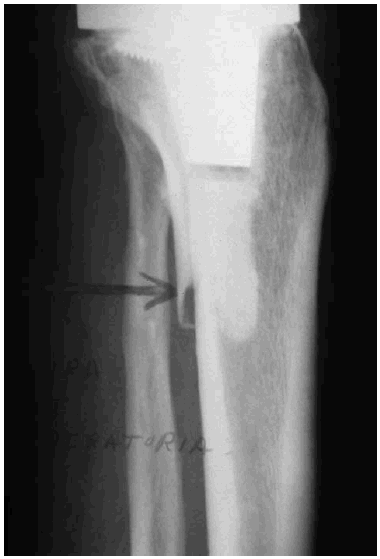
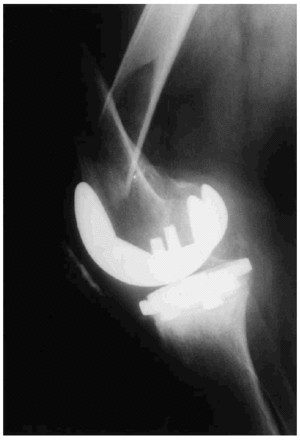
Las fracturas supracondíleas femorales (Fig. 2) son las más frecuentes suponiendo una incidencia comprendida entre el 0,32-4% y se relacionan con el sexo femenino, la artritis reumatoide, los problemas neurológicos y una muesca en la cortical femoral anterior, generalmente en relación con traumatismos. En una serie de 382 ATR primarias con un seguimiento medio de 5 años (rango de 2 a 10 años), nosotros encontramos 7 fracturas supracondíleas postoperatorias, lo que representa una frecuencia del 1,8%. Las fracturas no desplazadas y estables pueden tratarse de forma conservadora, mientras que las fracturas desplazadas deben ser tratadas de forma quirúrgica mediante osteosíntesis, obteniendo buenos resultados con la fijación endomedular. Hay que tener presente y conocer el modelo protésico que porta el paciente y, en el caso de utilizar el clavo retrógrado, conocer la distancia intercondílea protésica ya que hay modelos que no permiten su utilización. Si la prótesis es inestable o está implantada en mala posición habrá que proceder a su revisión e implantar un modelo que al mismo tiempo estabilice la fractura.
Figura 2.Fractura periprotésica supracondílea de fémur, muy desplazada, que requirió de osteosíntesis.
Las fracturas intracondíleas son raras y generalmente se detectan intraoperatoriamente. En las fracturas no desplazadas y de trazo corto basta con diferir la carga. Aquellas fracturas desplazadas deben reducirse y sintetizarse mediante tornillos interfragmentarios a compresión, siendo aconsejable la utilización de vástagos de extensión de diferente longitud en función del trazo de fractura.
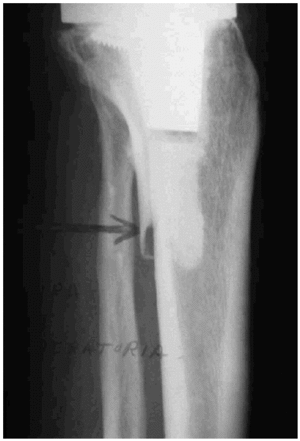
Las fracturas tibiales (Fig. 3) asociadas a una ATR son poco frecuentes, con una frecuencia de entre 1-2%. Suelen producirse por traumatismos de baja energía en una pierna mal alineada y/o con mala alineación de los componentes. El tratamiento de estas fracturas debe observar la neutralización del trazo de fractura con tornillos interfragmentarios y una placa de soporte metafisario. Algunos autores utilizan un vástago endomedular que sobrepase el trazo de fractura para añadir estabilidad al implante. Como en cualquier fractura alrededor de un componente de una artroplastia, la alteración en la alineación del miembro o en la colocación de los componentes debe corregirse en el momento de la reparación quirúrgica de la fractura. La fractura del componente rotuliano es una complicación que ocurre entre el 0,1-8%, aunque en algunas series se recogen incidencias de hasta el 21%. Se asocia a traumatismos, compromiso vascular secundaria a gestos quirúrgicos, resección ósea desequilibrada, diseños del componente rotuliano, mala alineación femoropatelar, necrosis térmica e incremento de la flexión de la rodilla. Se debe evitar la cirugía en aquellas rótulas protésicas sin desplazamiento y con un aparato extensor indemne. Si el componente está aflojado deberá reponerse. En caso de fracturas de alguno de los polos puede optarse por la resección y el reanclaje del tendón con puntos transóseos. En los casos de desplazamiento se deberá proceder a la fijación interna, quedando la patelectomía para casos muy seleccionados.
Figura 3. Fractura periprotésica tibial proximal, sin desplazar, que fue tratada de forma conservadora.
Infección
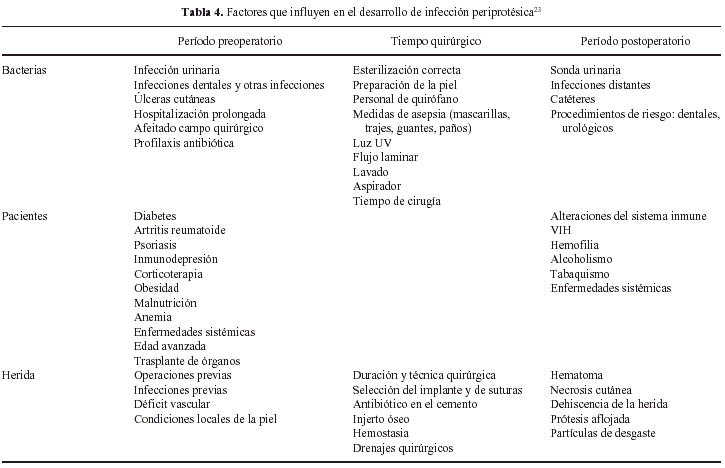
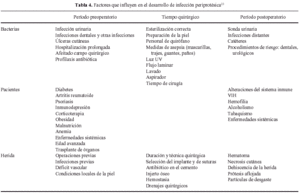
La infección es la segunda causa de fracaso de la ATR tras el aflojamiento aséptico, variando la incidencia entre el 0,5% y un 2% para prótesis primarias. Los factores que se relacionan con la aparición de la infección se recogen en la Tabla 4. La etiología más frecuente corresponde al Staphylococcus epidermidis en más del 50% de los casos, seguido del Staphylococcus aureus. Es la causa más frecuente de dolor persistente tras la ATR y ante la sospecha de este cuadro debe solicitarse un estudio hemométrico completo que incluya la velocidad de sedimentación, la proteína C reactiva, estudio bioquímico, hemocultivos, estudio radiológico, estudio gammagráfico secuencial de tecnecio-99m y galio-67 citrato. La aspiración articular es sencilla y es la prueba estándar para determinar la existencia de una infección profunda.
El tratamiento de la infección consiste en la mayor parte de los casos en la limpieza quirúrgica meticulosa con la sustitución de los componentes, en uno o dos tiempos, junto con un tratamiento antibiótico específico prolongado. En casos de baja agresividad microbiológica con sensibilidad frente a antibióticos habituales el recambio cementado en un tiempo con adición de antibiótico en polvo al cemento (sin sobrepasar los 2,5 gramos por paquete de 40 gramos) ha producido buenos resultados hasta en el 75% de los casos. Sin embargo, el recambio en dos tiempos es el que proporciona mejores resultados tras una infección periprotésica de rodilla. En el intervalo entre ambos tiempos quirúrgicos se utiliza un espaciador dispensador de antibióticos al que se le puede añadir hasta 6 gramos del mismo en función de su termoestabilidad, hipoalegenicidad, un adecuado espectro antimicrobiano y su disponibilidad en forma de polvo. Se han descrito modelos de rodilla de cemento hechas a medida para permitir el apoyo y la movilidad entre ambas intervenciones. Considerando un éxito una articulación funcional y libre de infección se puede alcanzar hasta un 97% de buenos resultados con el recambio en dos tiempos. Otras alternativas de tratamiento del paciente con una ATR infectada son la resección artroplastia, la artrodesis y la amputación23.
En algunos casos de infección precoz de la herida con gérmenes poco agresivos y sensibles a antibióticos habituales puede tratarse con aspiración articular repetida y antibioterapia selectiva prolongada. En otros casos será necesario añadir un desbridamiento quirúrgico. El papel de la artroscopia está por definir en esta patología pero podría utilizarse en caso de componentes no aflojados con germen poco agresivo y sensible a antibióticos habituales. El S. epidermidis tiene una gran capacidad de adherencia al polietileno, y en caso de infecciones precoces, el recambio del polietileno junto con una sinovectomía amplia, lavado abundante y antibioterapia prolongada puede ser una opción terapéutica.
Para decidir entre las diversas opciones terapéuticas se deben valorar las siguientes variables: el germen causante, el estado general e inmunitario del paciente, el grado de afectación ósea, el tiempo transcurrido, el estado de las partes blandas y la integridad del aparato extensor, la fijación o no de los implantes y las expectativas del paciente.
Otras complicaciones
Los problemas del aparato extensor son una causa frecuente de fracaso protésico, fundamentalmente la inestabilidad femoropatelar, las fracturas o el desgaste del polietileno. La rotura del aparato extensor es una complicación muy seria y con unos resultados terapéuticos mediocres. Se ha descrito un síndrome de atrapamiento rotuliano, en relación con las prótesis con estabilización posterior, en la que el polo superior de la rótula queda atrapada en flexión de 60 a 90° y produce un ruido («clunk») al realizarse la extensión. Este problema se puede resolver con el afeitado del polo superior de la rótula o un revestimiento de superficie.