Los procedimientos de cirugía ortopédica y traumatología realizados en unidades de cirugía mayor ambulatoria ofrecen importantes ventajas que desaparecen cuando la recuperación postoperatoria no es la esperada y los pacientes precisan ingresar. El objetivo de este estudio es analizar las causas de ingresos no deseados tras intervenciones quirúrgicas de cirugía ortopédica y traumatología en una unidad de cirugía mayor ambulatoria en relación con variables como edad, riesgo anestésico, tipo de anestesia, procedimiento o duración.
MétodosEstudio de cohorte ambispectivo sobre 5.085 pacientes intervenidos desde 1995 a 2017. Se analizaron 39 variables proporcionadas por la base de datos de la unidad que se abre al ingreso en la misma y se cierra el día 30 postoperatorio.
ResultadosEl 98,2% de los pacientes fueron dados de alta de la unidad. Precisaron ingresar 74 (1,5%). Este porcentaje demostró diferencias significativas en relación con el tipo de procedimiento, el tipo de anestesia y la duración, que condicionaron el ingreso inmediato por mal control del dolor agudo postoperatorio, náuseas o alteraciones de la herida. Diecisiete pacientes (0,3%) precisaron un ingreso diferido por complicaciones surgidas en el domicilio, siendo la más frecuente la infección de la herida.
ConclusionesLos ingresos no deseados se relacionan con mayor frecuencia con el empleo de anestesia general, con operaciones de mayor duración y con procedimientos como la cirugía artroscópica, las correcciones de hallux valgus o las retiradas de material de osteosíntesis, siendo las causas de ingreso más importantes el mal control del dolor agudo postoperatorio en los inmediatos y la infección de la herida en los diferidos.
Orthopaedic procedures performed in Day Surgery Units provide important advantages which disappear when patients require admission when postoperative recovery is not as expected. The aim of this study was to analyse the reasons for unplanned hospital admissions after orthopaedic procedures in a Day Surgery Unit and their relationship between variables such as patient age, anaesthetic risk and technique, procedure or duration.
MethodsAmbispective cohort study of 5,085 patients who underwent surgical orthopaedic procedures between 1995 and 2017. Thirty-nine variables provided by the Unit's database were analysed. The database was opened on the day of admission and closed the 30th postoperative day.
ResultsOf the patients, 98.2% were discharged from the Unit. Seventy-four (1.5%) required overnight admission. This percentage showed significant differences in relation to the type of procedure, type of anaesthesia and duration, which conditioned overnight admission due to inadequate postoperative pain management, nausea or wound complications. Seventeen patients (0.3%) required readmission after discharge due to complications that arose at home, such as wound infection, which was the most common.
ConclusionsUnplanned admissions are more frequently related to general anaesthesia, lengthy surgeries and procedures such as arthroscopy, hallux valgus corrections or removal of osteosynthesis material. The major reasons for unplanned admissions were inadequate postoperative pain management for overnight admissions and wound infection for admissions after discharge.
El porcentaje de pacientes que precisan ingreso tras una intervención de cirugía ortopédica y traumatología (COT) en cirugía mayor ambulatoria (CMA), bien por no poder ser dados de alta de la unidad (ingreso inmediato), bien porque tras ser dados de alta precisan ingresar por algún tipo de complicación (ingreso diferido), es un importante indicador de calidad de la asistencia en las unidades de CMA1,2.
En revisiones recientes, el porcentaje de ingresos no deseados tras los procedimientos de COT realizados en régimen de CMA se encuentra entre el 0,13 y el 2,2%4. A estas cifras hay que sumar los ingresos diferidos desde los servicios de urgencias o en las revisiones en consultas externas, y que oscilan entre el 0,11 y el 1,28% de los casos5,6.
Las causas de estos ingresos no deseados se relacionan con la anestesia, la cirugía, causas sociales o tienen que ver con el mal control del dolor postoperatorio, aunque existe variabilidad en las publicaciones debido al bajo porcentaje de eventos adversos que se registran en CMA3–7.
El objetivo de este estudio es analizar las causas que condicionan un ingreso inmediato o diferido y su relación con variables como la edad, el sexo, el estado físico o el riesgo anestésico según la clasificación de la Asociación Americana de Anestesistas (ASA), el tipo de enfermedad, la técnica anestésica o la duración del procedimiento.
MétodosSe ha realizado un estudio observacional, analítico, de cohorte, ambispectivo, en el que se han incluido 5.085 pacientes intervenidos por el servicio de COT en la unidad de CMA del Hospital Clínico Universitario Lozano Blesa de Zaragoza desde el inicio del funcionamiento de la misma en abril de 1995 a marzo de 2017. La selección de pacientes se basó en los criterios médicos o fisiológicos (pacientes con riesgo ASA I, II y III, estables, sin que la edad fuera un factor limitante), psicológicos (capacidad de comprensión de las indicaciones) y sociales (disponibilidad de acompañante cuidador, teléfono de contacto, etc.), criterios todos ellos habituales en las unidades de CMA7,8.
Se seleccionaron los procedimientos tipo ii de la escala de Davis9, pero también algunos del tipo i en pacientes con deterioro físico importante. En todos los casos eran procedimientos programados, con mínimo riesgo hemorrágico, con una duración menor de 90min aproximadamente, que no condicionaran inmovilizaciones prolongadas y con dolor postoperatorio controlable con fármacos habituales.
Los pacientes fueron dados de alta de acuerdo con los criterios de Chung modificados10, que evalúan las constantes vitales, la capacidad de deambulación, la presencia de náuseas o vómitos, el dolor postoperatorio, el estado de la herida, la recuperación de la micción espontánea y la capacidad de ingerir líquidos. Los pacientes debían reunir un mínimo de 12 puntos y que ningún criterio tuviera valor de 0 para ser dados de alta. En caso de no reunir estas condiciones, el cirujano podía hacer una ulterior evaluación y valorar si el objetivo se había conseguido y, de no ser así, proceder al ingreso del paciente en la planta de COT. Junto con el alta de la unidad y la fecha de revisión, el paciente recibía unas instrucciones por escrito a seguir en su domicilio, diferentes según el procedimiento al que hubiese sido sometido.
Una vez dado de alta, el paciente permanecía en estrecho contacto con la unidad y con el servicio de COT a 3 niveles: teléfono de contacto 24h, llamada telefónica del día después realizada desde la unidad por parte del personal de enfermería y consulta ambulatoria con el especialista de COT a la semana de la cirugía.
Este seguimiento se ha computado en la ficha informática de la unidad, que se abría en el momento en el que el paciente acudía a la misma el día de la intervención. Esta ficha se iba rellenando por enfermería, anestesistas y cirujanos, según el paciente iba recorriendo el circuito de la unidad, cerrándose el día 30 del postoperatorio tras la revisión de su historia clínica. La base de datos de la unidad ha incluido para cada paciente un total de 39 variables. A partir de dichas variables se han generado las variables principales del estudio, que se han denominado «indicadores clínicos», siguiendo las recomendaciones del Consejo Australiano sobre Atención Sanitaria11 y de la Asociación Internacional de CMA (IAAS)1, y entre los cuales se encuentran los ingresos no planificados: inmediatos o diferidos.
La base se creó con el programa estadístico StatView 5.0.1, que se utilizó así mismo para realizar el análisis estadístico que consiste en la síntesis de datos y presentación de los mismos mediante estadística descriptiva y el contraste de hipótesis mediante los test de Chi cuadrado, ANOVA y t de Student.
ResultadosLa edad media de los pacientes fue de 52,1 años (rango 9-93), con la siguiente distribución: un 21,7% fueron menores de 40 años, un 58% estaba entre los 41 y los 65 años y un 20,3% eran mayores de 66. El 59,8% fueron mujeres. Los pacientes que vivían en el área urbana del hospital eran el 61,7%, a menos de una hora el 35,1%, a más de una hora el 2,7% y otras provincias el 0,5%. El riesgo ASA de los pacientes se objetivó como ASA I en el 33,2% de los casos, ASA II en el 56,2% y ASA III estables en el 10,6%.
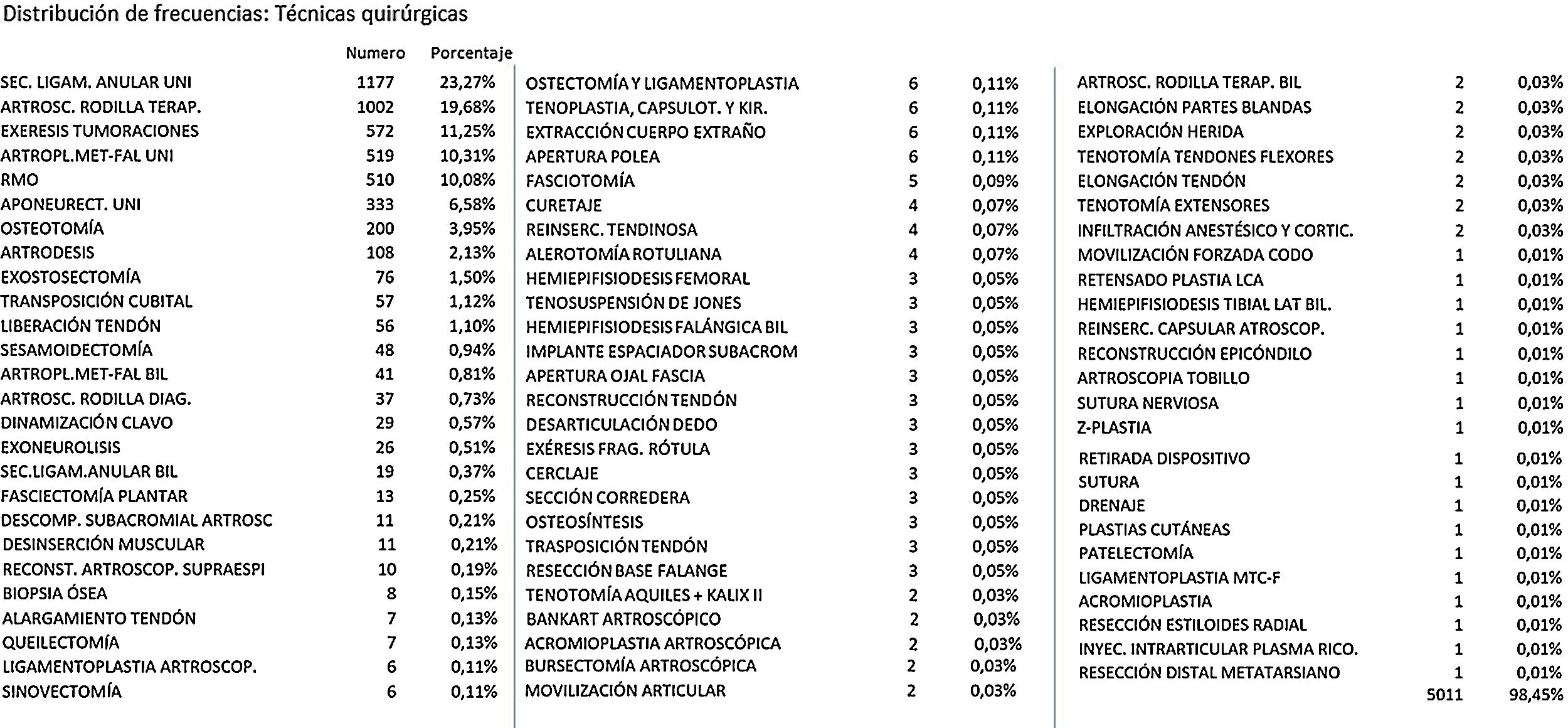
Los diagnósticos de los pacientes intervenidos se clasificaron en 4 grupos. En el primer grupo, denominado Patología Ósea, con el 31,9%, se incluyeron los pacientes intervenidos fundamentalmente por hallux valgus unilateral y retiradas de material de osteosíntesis. En el grupo de Artroscopia, con el 21,6%, se encontraban los pacientes sometidos a una cirugía artroscópica de rodilla o de hombro, siendo la primera, con los casos de meniscopatías, la más frecuente. En el tercer grupo, denominado Fascias/Tendones, con el 34,3%, se incluyeron los pacientes intervenidos principalmente de síndrome del túnel carpiano y enfermedad de Dupuytren. Y por último, en el grupo Otras Patologías, con el 12,1%, se incluyeron otros diagnósticos, como las tumoraciones y los quistes sinoviales. En la figura 1 se muestra la relación de las técnicas quirúrgicas realizadas por orden de frecuencia.
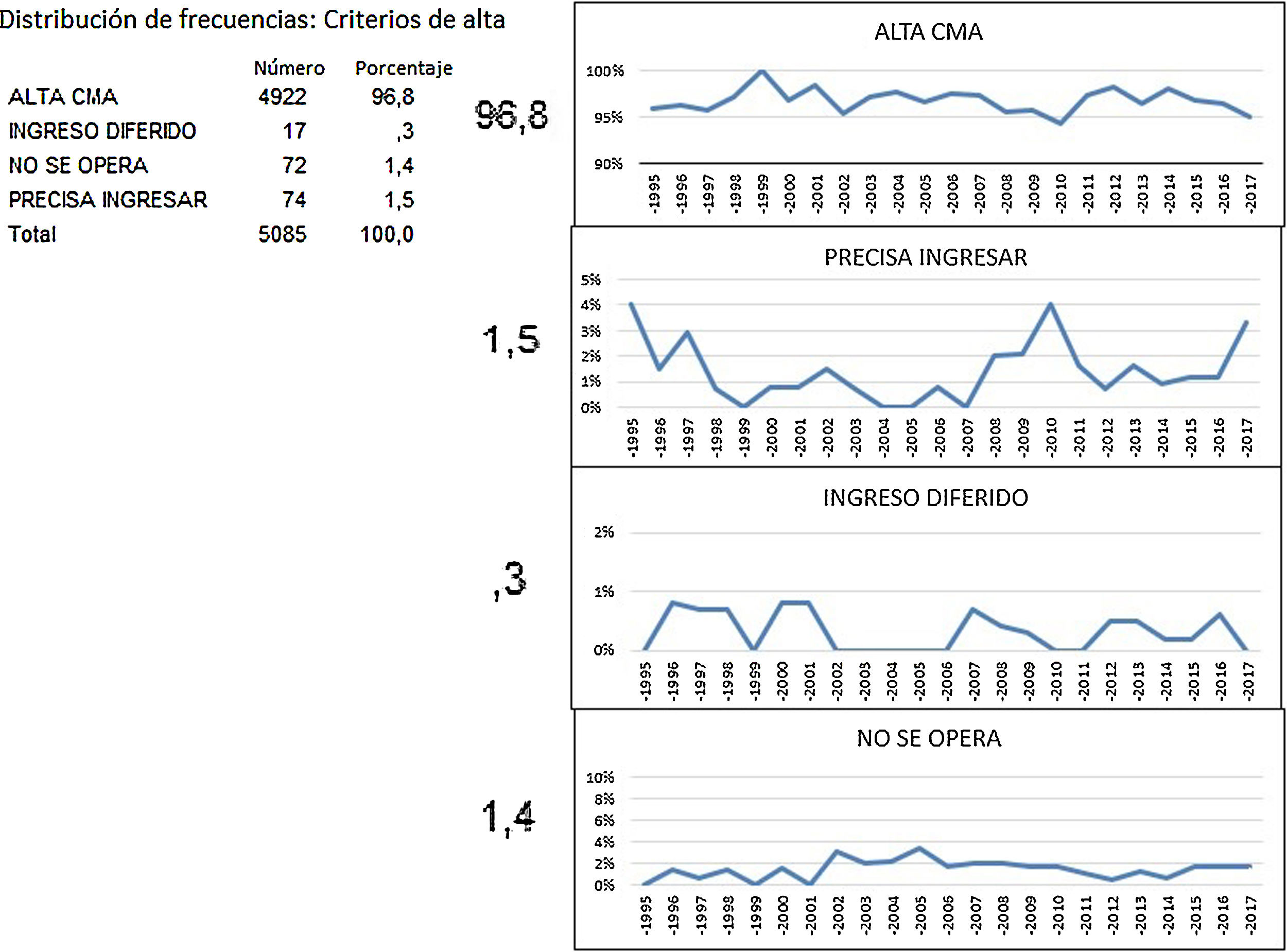
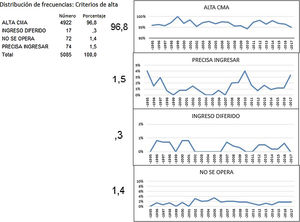
No pudieron ser dados de alta y precisaron ingresar en hospitalización 74 pacientes, el 1,5%. Un total de 17 pacientes precisaron un reingreso por complicaciones surgidas en el domicilio, el 0,3%. El 1,4% restante correspondió a los pacientes que no pudieron ser intervenidos por diferentes causas que condicionaron la suspensión de su operación, por lo que de aquellos pacientes que finalmente fueron intervenidos, el 98,2% fue dado de alta.
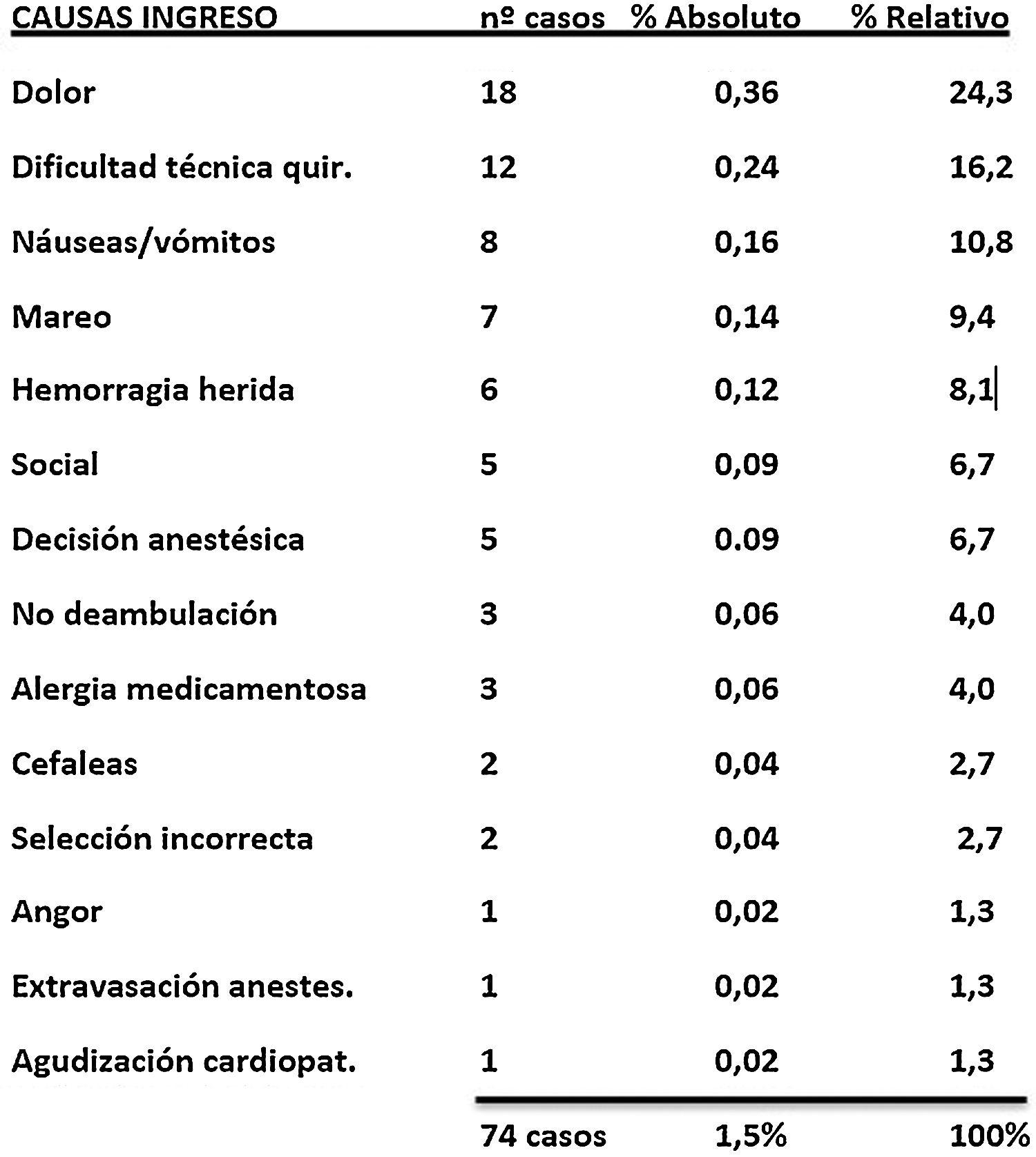
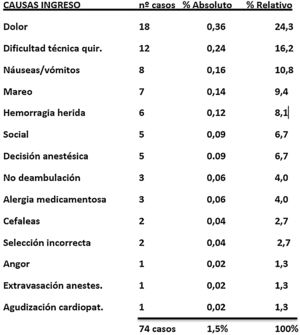
De los 74 pacientes que, tras unas horas de recuperación postoperatoria en la sala de readaptación al medio, no reunían los criterios de alta, 18 presentaron mal control del dolor postoperatorio. Un total de 12 quedaron ingresados por una técnica quirúrgica más compleja de lo previsto, 8 lo fueron por náuseas o vómitos postoperatorios, 7 por mareos, 6 por sangrado de la herida operatoria, 5 por causa social (pese a la selección de los pacientes, estos o los cuidadores mostraron reticencias al alta domiciliaria sin que existiera complicación alguna), 5 por criterios anestesiológicos, 3 porque no fueron capaces de deambular y otros 3 sufrieron reacciones alérgicas a fármacos (fig. 2). Las intervenciones más frecuentes entre los pacientes que precisaron un ingreso inmediato pertenecían a los grupos Patología Ósea y Artroscopia: correcciones de hallux valgus, artroscopia de rodilla, artroscopia de hombro y retirada de material de osteosíntesis.
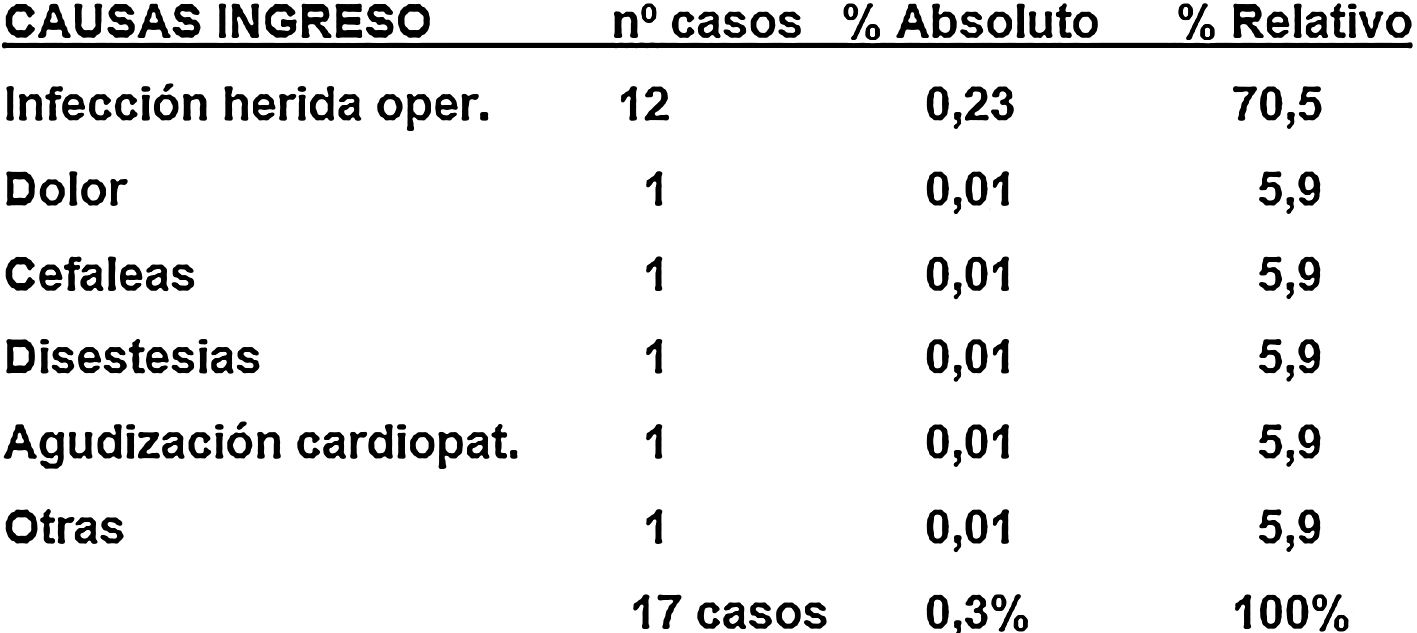
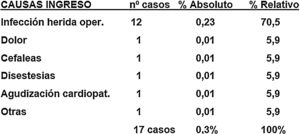
Un total de 17 pacientes fueron dados de alta de la unidad, pero tras su estancia en el domicilio precisaron un ingreso diferido al cabo de unas horas o días. La causa más frecuente fue la infección superficial de la herida operatoria, que se dio en 12 casos: 7 hallux valgus, 2 tumoraciones, una retirada de material de osteosíntesis, una artroscopia de rodilla y una enfermedad de Dupuytren, y que únicamente requirieron tratamiento antibiótico intravenoso. El resto de las causas de ingreso diferido solo se registraron en un paciente cada una y fueron cefalea, mal control del dolor o agudización de una cardiopatía, entre otras (fig. 3).
La anestesia más empleada fue la intradural, en un 38,3% de los casos, seguida de la regional intravenosa, 21,3%, la anestesia local y sedación, 16,3%, la anestesia general, 14%, y los bloqueos nerviosos periféricos, 8,8%.
La duración media de las intervenciones fue de 37,5min (rango 1-180min).
El 96,8% del total de los pacientes fueron dados de alta de la unidad al cumplir todos los criterios, con un rango que osciló entre el 94,3% del año 2010 y el 100% del año 1999 (fig. 4).
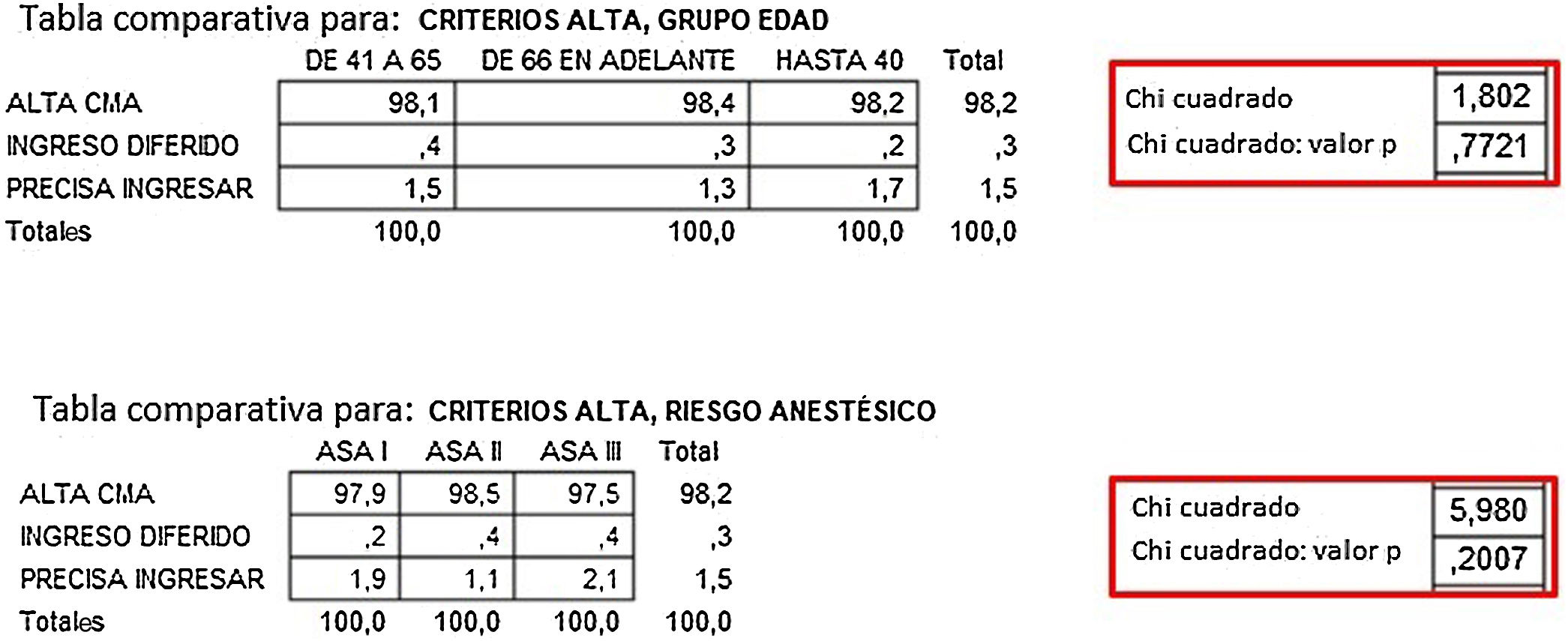
Los 3 posibles destinos de los pacientes intervenidos al dejar la unidad de CMA fueron: alta al domicilio, ingreso en hospitalización o reingreso tras ser dado de alta; no mostraron diferencias significativas en porcentaje, cuando se dividió a los pacientes en los 3 grupos de edad o se tuvo en cuenta el riesgo anestésico ASA, tal como muestra el test Chi-cuadrado en las correspondientes tablas de contingencia (fig. 5).
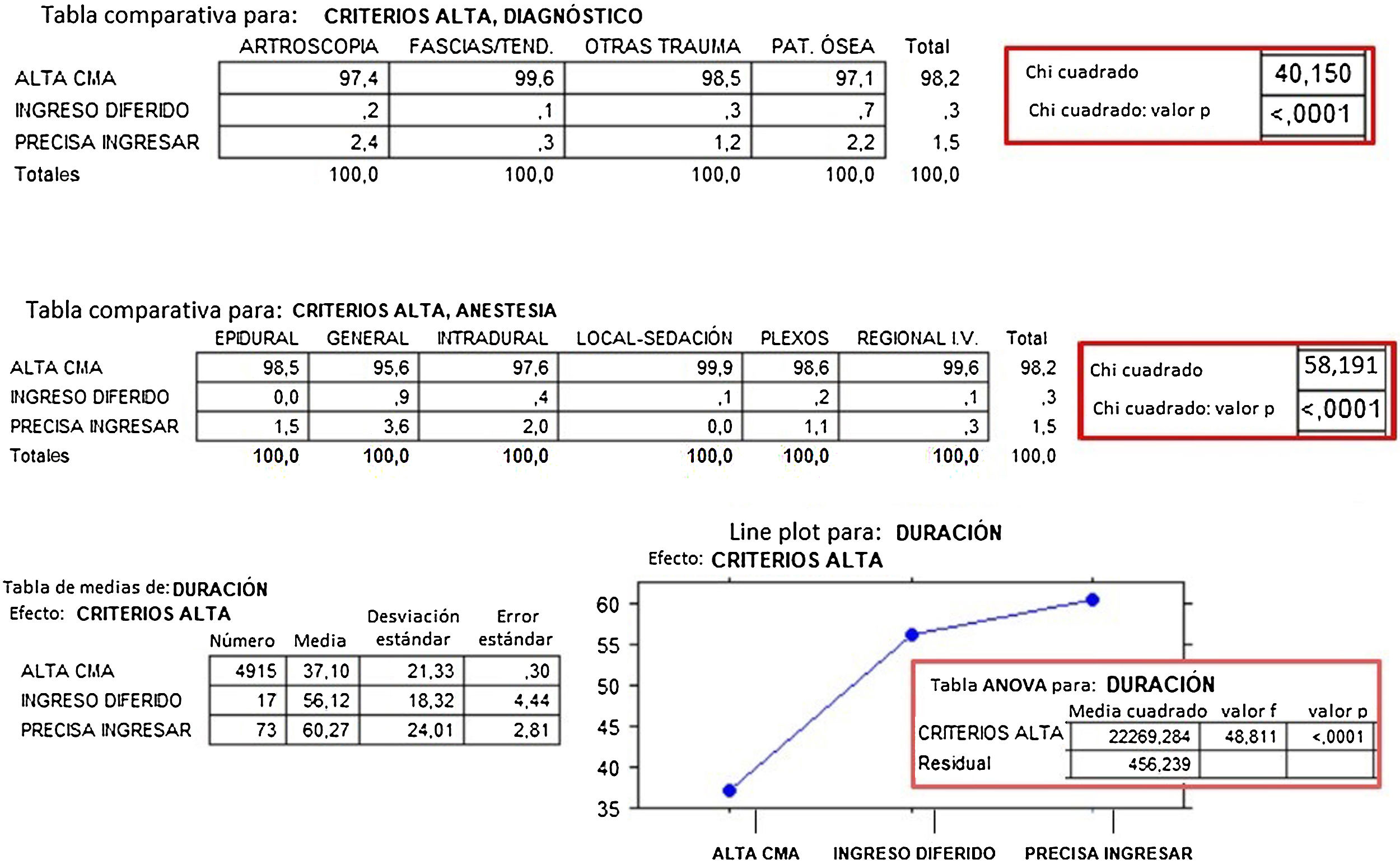
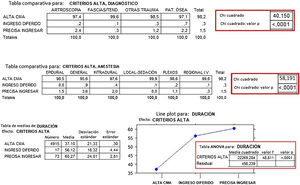
En cambio, cuando se relacionaron los 3 posibles destinos al alta de la unidad con los 4 grupos diagnósticos, se encontraron diferencias significativas, al observar que precisaron ingreso en hospitalización, por no cumplir criterios de alta domiciliaria, un 2,4% de los pacientes del grupo Artroscopia y un 2,2% del grupo Patología Ósea, frente a un 1,2% del grupo Otras Patologías y un 0,3% del grupo Fascias/Tendones. Lo mismo sucedió al compararlas con el tipo de anestesia practicado, al precisar un 3,6% de ingresos en hospitalización en los pacientes tras una anestesia general, un 2% tras anestesia intradural y el resto cifras medias, 1,5% o incluso inferiores, 0,3% tras anestesia regional intravenosa y 0% tras anestesia local y sedación.
Encontramos una diferencia significativa entre los 37min de duración media de la operación de los pacientes dados de alta a su domicilio y los 56min de los que precisaron ingreso diferido, o los 60min de los que precisaron ingresar en hospitalización por no cumplir criterios de alta (fig. 6).
DiscusiónLos resultados de las variables analizadas en el estudio (diagnósticos, edad, grado ASA, tipo de anestesia, etc.) son similares a los de la reciente revisión de Martín-Ferrero et al.3 en una unidad de CMA de características muy similares a la nuestra, aunque en nuestro estudio los pacientes presentaban una edad media 10 años mayor, un mayor número de pacientes ASA III y una mayor utilización de anestesia general y menor de anestesia regional. Así mismo, el porcentaje de altas a domicilio, ingresos inmediatos e ingresos diferidos son similares a los revisados en la literatura3–6.
En la selección de pacientes de CMA, expertos como Kataria et al.12 y la propia guía de la Asociación Británica de Cirugía Ambulatoria13 destacan que la edad y el grado ASA no deben ser factores limitantes. Dichos datos son acordes con los porcentajes de ingresos no deseados obtenidos en nuestra serie, que no mostraron diferencias significativas cuando tuvimos en cuenta los grupos de edad y el riesgo anestésico, siendo estos porcentajes similares a experiencias publicadas previamente en el contexto de la especialidad de COT, tanto en una unidad similar de nuestro país3 como en la revisión realizada por los centros de CMA americanos4.
La duración de las intervenciones sí ha influido de forma estadísticamente significativa en el porcentaje de ingresos no deseados en nuestro estudio, resultado que coincide con la bibliografía revisada, que indica que el hecho de que las intervenciones se alarguen o terminen después de las 3 de la tarde es un factor predisponente para que los pacientes precisen ingreso3,4.
Sin embargo, a diferencia de lo revisado en la bibliografía, en nuestro estudio el diagnóstico y el tipo de anestesia también han mostrado significación estadística, circunstancia no encontrada en los estudios revisados.
La experiencia de Martín-Ferrero et al.3 es muy similar a la nuestra y aporta que las causas más frecuentes que impiden el alta o condicionan un reingreso en las primeras 24h son el mal control del dolor agudo postoperatorio (DAP), la inflamación o la hemorragia de la herida, y en cambio, entre el segundo día y el día 30 del postoperatorio, los problemas con la herida, especialmente las infecciones, son los causantes más frecuentes de las readmisiones hospitalarias.
El desarrollo de una intervención quirúrgica más compleja de lo previsto es una causa de ingreso difícil de evitar, pero mejorar los protocolos analgésicos, intensificar la lucha contra las náuseas y vómitos postoperatorios, hacer una mejor selección de los pacientes que evite ingresos sociales o que el anestesiólogo finalmente prefiera mantener el ingreso ayudaría a minimizar todavía más este desenlace no deseado en los pacientes intervenidos. El mal control del DAP es una de las causas más frecuentes de ingresos no deseados en la bibliografía3,4,14. El DAP conlleva a veces sensación nauseosa, esta conduce no pocas veces al mareo y este, a la imposibilidad para deambular, suma de factores apuntada por Arribas del Amo15, que acaba conduciendo al ingreso no deseado.
La mayor parte de los pacientes que reingresaron lo hicieron por infección de la herida. Revisiones recientes4,16 ponen en entredicho el valor de la profilaxis antibiótica y conceden más importancia a la presencia de enfermedades como la diabetes, el hábito de fumar, la obesidad, el abuso de alcohol o la mayor duración de la intervención. Recientes publicaciones corroboran que la infección es la principal causa de readmisiones hospitalarias, encontrando como significativo el factor edad, las comorbilidades asociadas, un estatus ASA elevado, el tipo de intervención e incluso la especialidad17–20. Por esta prevalencia de la infección como causa de readmisiones no planificadas, McCormack et al.17 resaltan en sus conclusiones que podría mejorarse su porcentaje haciendo una mejor prevención de la infección del sitio quirúrgico y estrechando la relación entre especialistas y atención primaria. Sobre la influencia de la edad avanzada, un grado ASA elevado y a su vez las comorbilidades asociadas o el factor tabaco, el registro NSQIP del Colegio Americano de Cirujanos, así como otras publicaciones sobre cirugía de la mano y el codo o artroscopias de rodilla14,18–20, y finalmente la publicación de Mull et al.21, realizada con pacientes de centros con alto volumen de cirugía sin ingreso (que incluyen cirugía general, cirugía ortopédica, urología, otorrinolaringología y podología), aportan numerosos datos significativos, que corroboran la importancia de estos factores.
En nuestra serie no se han registrado casos de enfermedad tromboembólica venosa postoperatoria, por lo que ningún ingreso se ha debido a esta causa. Coinciden con esta baja o nula incidencia los datos publicados por la guía CHEST22 o por la Clínica Mayo23, todos ellos referidos a artroscopias de rodilla. Según la literatura, en cirugía del hallux valgus, hallux rigidus o deformidades del pie, técnicas muy frecuentes en la cirugía sin ingreso, la incidencia de enfermedad tromboembólica venosa es también baja, del 0,4 al 1%24,25. La movilización precoz y la profilaxis antitrombótica son los pilares fundamentales para evitar esta complicación.
Este trabajo presenta como limitaciones la amplitud del periodo de estudio, que abarca un total de 22 años, habiéndose producido durante estos, importantes cambios en cuanto a la popularización de la CMA como sistema organizativo para realizar procedimientos de COT y a los cambios en técnicas quirúrgicas. En cuanto a las técnicas anestésicas, la irrupción en los últimos años de los bloqueos nerviosos periféricos y la adaptación de los protocolos de control del DAP a las recomendaciones de la Asociación Española de CMA (ASECMA) podrían haber supuesto un cierto sesgo en los resultados.
ConclusionesLos ingresos no deseados, tanto inmediatos como diferidos, se relacionan con mayor frecuencia con el empleo de la anestesia general, con las operaciones de mayor duración y con los procedimientos incluidos en los grupos Patología Ósea y Artroscopia. No se ha constatado que la edad avanzada o un riesgo ASA elevado hayan tenido una influencia significativa, aunque los pacientes ASA III registraron un mayor número de ingresos, que no alcanzó la significación estadística. En cuanto a las causas de los mismos, el mal control del DAP en los ingresos inmediatos y la infección de la herida en los ingresos diferidos han sido las más importantes.
Nivel de evidenciaNivel de evidencia ii.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.