El término cirugía en sitio erróneo engloba aquella cirugía que es realizada en el lado erróneo, en una zona anatómica errónea, en el paciente erróneo o en la que se realiza un procedimiento diferente al planeado. Pese a estar claramente poco comunicada, es una complicación frecuente en la vida profesional de un cirujano, siendo la cirugía ortopédica la especialidad con mayor riesgo. La repercusión mediática aumenta la desconfianza en el sistema sanitario y las consecuencias legales para el cirujano son la norma. En la actualidad hay varios protocolos, entre ellos los propuestos para evitar esta complicación por la American Academy of Orthopaedic Surgeons (AAOS) y la Joint Comission on Accreditation of Healthcare Organizations (JCAHO), de fácil aplicación. Consisten básicamente en comprobar los datos del paciente, marcar la zona que se va a operar y realizar un tiempo muerto, una comprobación final, justo antes de iniciar la cirugía. Es fundamental su implantación en los centros de España, con la colaboración de los diferentes estamentos, para una prevención efectiva de este problema.
El término “cirugía en sitio erróneo” comprende aquella cirugía que se realiza en el lado erróneo, en una zona anatómica errónea, en el paciente erróneo o en la que se realiza un procedimiento diferente al planeado. Pese a lo catastrófico del error y de ser una complicación fácilmente evitable, periódicamente ocurren nuevos casos. La cirugía en sitio erróneo provoca un gran número de efectos negativos que afectan tanto a la salud de los pacientes (que experimentan daños innecesarios y no reciben el tratamiento que necesitan en el momento adecuado) como al prestigio y credibilidad de los médicos o del centro sanitario al que están adscritos. No puede olvidarse que estos casos suelen tener una gran repercusión mediática que trasciende la relación médico-paciente pasando a afectar al colectivo médico. Los nuevos casos de errores en el sitio quirúrgico fomentan una percepción en el paciente de mala calidad asistencial y desconfianza en el sistema sanitario.
El caso de la cirugía ortopédica es especial. En la mayoría de los casos se actúa sobre estructuras anatómicas pareadas, con 2 lados, en muchas ocasiones sin pruebas externas de la afección, lo que hace más fácil el error.
De hecho, los errores en esta especialidad representan entre el 41 y el 68% del total, seguida por la cirugía general con un 20%, la neurocirugía con un 14% y la urológica con un 11%1. La zona anatómica más frecuentemente implicada es la rodilla, seguida del pie y el tobillo. Concretamente, la artroscopia de rodilla parece ser la cirugía con mayor riesgo para el error2.
Si bien la confusión en el lado que se va a operar puede ser comprensible, de los 150 casos estudiados por la Joint Commission on Accreditation of Healthcare Organizations (JCAHO), ésta sólo representa el 59% de los episodios de cirugía en sitio erróneo. En un 19% la cirugía se realiza en una zona anatómica incorrecta; en un 12% la cirugía se realiza en un paciente equivocado y en un 10% se realiza un procedimiento quirúrgico diferente al planeado1.
La incidencia de estos episodios parece ser más alta de lo que se creía, pese a la baja comunicación en la literatura médica y en los foros especializados. Meimberg et al estudiaron la incidencia de la cirugía en sitio erróneo en los miembros de la American Society for Surgery of the Hand (ASSH)3. Se realizó una encuesta a los 1.560 miembros de esta sociedad, a la que respondió el 67%. Se vio que un 21% de los encuestados había realizado una cirugía en sitio erróneo y un 16% más había pañeado el sitio equivocado, dándose cuenta del error antes de iniciar la cirugía. Un 2% de los encuestados había errado en 2 ocasiones. El error más frecuente (63%) fue operar un dedo diferente. Había una correlación significativa entre la incidencia de cirugía en sitio erróneo y el número de cirugías anuales y una tendencia no significativa con la edad y años de ejercicio del cirujano. La incidencia fue de un caso cada 27.686 cirugías.
La incidencia en cirujanos de columna puede ser mucho mayor. Mody et al4 realizaron una consulta mediante cuestionario a la totalidad de los 3.505 miembros de la American Association of Neurologic Surgeons (AANS); de éstos, contestó el 12% (el 98% eran neurocirujanos). Un 50% contestó haber tenido al menos un episodio de cirugía en sitio erróneo, un 23% había tenido 2 episodios de cirugía en sitio erróneo y un 12,5% había tenido 3 episodios de cirugía en sitio erróneo. La incidencia fue de un episodio cada 3.110 cirugías, 9 veces más frecuente que en cirugía de la mano. El 71% ocurrió en zona lumbar, el 21% ocurrió en zona cervical y el 8% ocurrió en zona torácica. La incidencia aumentaba con la edad y los años de práctica. El riesgo anual descendía de forma significativa con los años de práctica. Los cirujanos más experimentados tenían menos errores. Todos los cirujanos que respondieron al cuestionario utilizaban algún método de prevención de la cirugía en sitio erróneo (el 80% de ellos utilizaba radiografías intraoperatorias).
La American Academy of Orthopaedic Surgeons (AAOS) ha establecido que la probabilidad acumulada de un cirujano ortopédico en 35 años de ejercicio profesional de tener un episodio de cirugía en sitio erróneo es del 25%. Así que uno de cada 4 cirujanos ortopédicos tendrá que enfrentarse a este problema durante su carrera5.
Teniendo en cuenta que con los datos más optimistas sólo el 50% de los cirujanos informa de estos hechos, se calcula que ocurren entre 1.300 y 2.700 casos de cirugía en sitio erróneo en Estados Unidos anualmente6. La incidencia es de un caso al año en hospitales de más de 300 camas7. El número de casos de procedimiento o tratamiento erróneo puede ser incluso mayor.
Los factores de riesgo identificados para el error en el sitio quirúrgico son los siguientes:
Intervenciones quirúrgicas de urgencia.
Cirugías múltiples y simultáneas sobre un paciente a cargo de diferentes especialistas.
Procedimientos múltiples a cargo de un mismo equipo sobre el mismo paciente (en Cirugía Ortopédica y Traumatología, por ejemplo, sobre los pacientes politraumatizados).
Obesidad y deformidades de los pacientes (dificultando la identificación de la zona que se debe intervenir).
Falta de familiaridad con el equipamiento que se va a utilizar.
La AAOS ha relacionado los episodios de cirugía en sitio erróneo con la cirugía ambulatoria, especialmente en aquellas situaciones en las que un mismo cirujano realiza múltiples cirugías en una misma sesión quirúrgica, sobre todo si utiliza 2 quirófanos simultáneamente. En este contexto, la presión para operar rápido puede ser un factor importante para el error2.
En la mayoría de los casos se evidencia una incorrecta comunicación entre el equipo quirúrgico, y entre éste y el paciente y su familia. Entre los fallos de organización se encuentra la falta de protocolos de marcado y verificación del sitio quirúrgico, el no tener la historia completa en el quirófano y algunos factores de distracción2.
Las consecuencias legales para el cirujano en caso de denuncia son también obvias. Si bien las demandas judiciales por cirugía en sitio erróneo representan sólo un 2% de las demandas a cirujanos ortopédicos en Estados Unidos, en un 85% el tribunal falla a favor del demandante condenando al médico2. Como puntualiza Levy en un boletín de la AAOS, defender legalmente con éxito los casos de cirugía en sitio erróneo es prácticamente imposible8.
En España se observa una situación judicial parecida a la de Estados Unidos ya que resulta sumamente complicado defender los casos de cirugía en sitio erróneo, en los que el mismo error se convierte en reproche de culpabilidad, es decir, el resultado adverso sirve a la vez como presupuesto del daño y de la incorrecta actuación del profesional.
Si bien la mayoría de los procedimientos judiciales de estos errores se dirimen en la vía civil o contenciosoadministrativa, en la que en caso de condena ésta se limita a fijar una indemnización económica por los daños causados, en algunas ocasiones los pacientes prefieren acudir a la jurisdicción penal, lo que implica que el profesional que ha cometido el error se enfrente a una posible condena en la que, además de poder resolverse sobre la responsabilidad civil, se determinará su responsabilidad criminal. En caso de apreciarse ésta, el profesional será condenado con una pena de inhabilitación para el ejercicio de su profesión (actividad médica), con una duración que dependerá del daño provocado, el grado de negligencia en la actuación y la interpretación que de los hechos realice el juez, pudiéndose llegar al extremo (en casos especialmente graves) de que el profesional sea condenado a penas de prisión, que si fueran superiores a los 2 años no se dejarían en suspenso.
HistoriaEn 1994, la Canadian Orthopaedic Association (COA) desarrolló un programa educacional para reducir la incidencia de cirugía en sitio erróneo. Por primera vez se recomendaba marcar con un rotulador indeleble la zona quirúrgica y realizar la incisión a través de la marca (operate through your initials)9. Los casos de cirugía en sitio erróneo han disminuido en Canadá desde 1994.
En 1997, la AAOS organizó el grupo de trabajo sobre la cirugía en sitio erróneo del que salieron las recomendaciones del programa “Firma Tu Sitio” (Sign Your Site)10, que estudia los episodios de cirugía en sitio erróneo a partir de los casos de demandas judiciales. El protocolo propuesto consiste básicamente en:
Revisar la historia clínica antes de que el paciente pase al quirófano y confirmar con el paciente la identidad, el procedimiento, la zona anatómica y la lateralidad.
Marcar el sitio quirúrgico con la firma del cirujano, asegurándose de que la marca quede dentro del campo estéril una vez pintado y pañeado.
Realizar un “tiempo muerto” antes de comenzar la cirugía, implicando a todo el equipo en una última comprobación.
Desde entonces, se desarrollan diversas campañas de concienciación de los miembros de la AAOS y la COA para la aplicación del programa de forma voluntaria. En 2002, el 78% de los miembros de la AAOS conocía el programa y un 46% lo utilizaba en su práctica diaria11.
La JCAHO, principal organismo evaluador en el ámbito sanitario en los Estados Unidos, viene recogiendo los episodios de cirugía en sitio erróneo desde 1998 y en 2003 creó el Protocolo Universal para la Prevención de la Cirugía en Sitio Erróneo, basado en el consenso de expertos de especialidades clínicas relevantes y de disciplinas profesionales, y avalado por más de 40 asociaciones y organizaciones médicas, que es básicamente el mismo que el programa de la AAOS. Desde el 1 de julio de 2004 toda organización acreditada por la JCAHO debe, de forma obligatoria, cumplir el Protocolo Universal, evidenciándose el interés nacional existente en Estados Unidos para la erradicación de este problema12. El protocolo ha sido recientemente modificado y el nuevo modelo entrará en vigor el 1 de enero de 2009 (figura 1).
Figura 1. Versión 2009 del Protocolo Universal Para la Prevención de la Cirugía en Sitio Erróneo de la JCAHO 28 . ©The Joint Commission, 2008. Reprinted with permission.
En los últimos años, la Organización Mundial de la Salud (OMS) también se ha implicado en la seguridad del paciente y el problema de la cirugía en sitio erróneo13. La OMS ha incluido la prevención de la cirugía en sitio erróneo dentro de su programa Soluciones para la Seguridad del Paciente (Solutions for Patient Safety).
Comprobación previaPor tanto, la aplicación del protocolo se inicia en la primera visita del paciente a la consulta. Deben quedar correctamente reflejados en la historia clínica los datos de filiación, el diagnóstico y el procedimiento quirúrgico que se va a realizar. Es importante que la información de la historia clínica y del consentimiento informado sea concordante en cuanto al procedimiento y a la lateralidad, y siempre debe obtenerse en la consulta y nunca en el antequirófano14.
Es fundamental comprobar la correcta identidad del paciente, ya que puede ocurrir que 2 pacientes distintos compartan nombre y apellidos. En ocasiones, en España el paciente llega al quirófano sin que lo haya visto antes el cirujano que va a realizar la intervención, lo que puede ser un factor de riesgo para la cirugía en sitio erróneo y enfatiza más la necesidad de una historia clínica detallada y un consentimiento informado donde se especifique claramente el procedimiento y la lateralidad.
El personal de enfermería debe comprobar de forma independiente la documentación clínica antes de que el paciente pase a quirófano7.
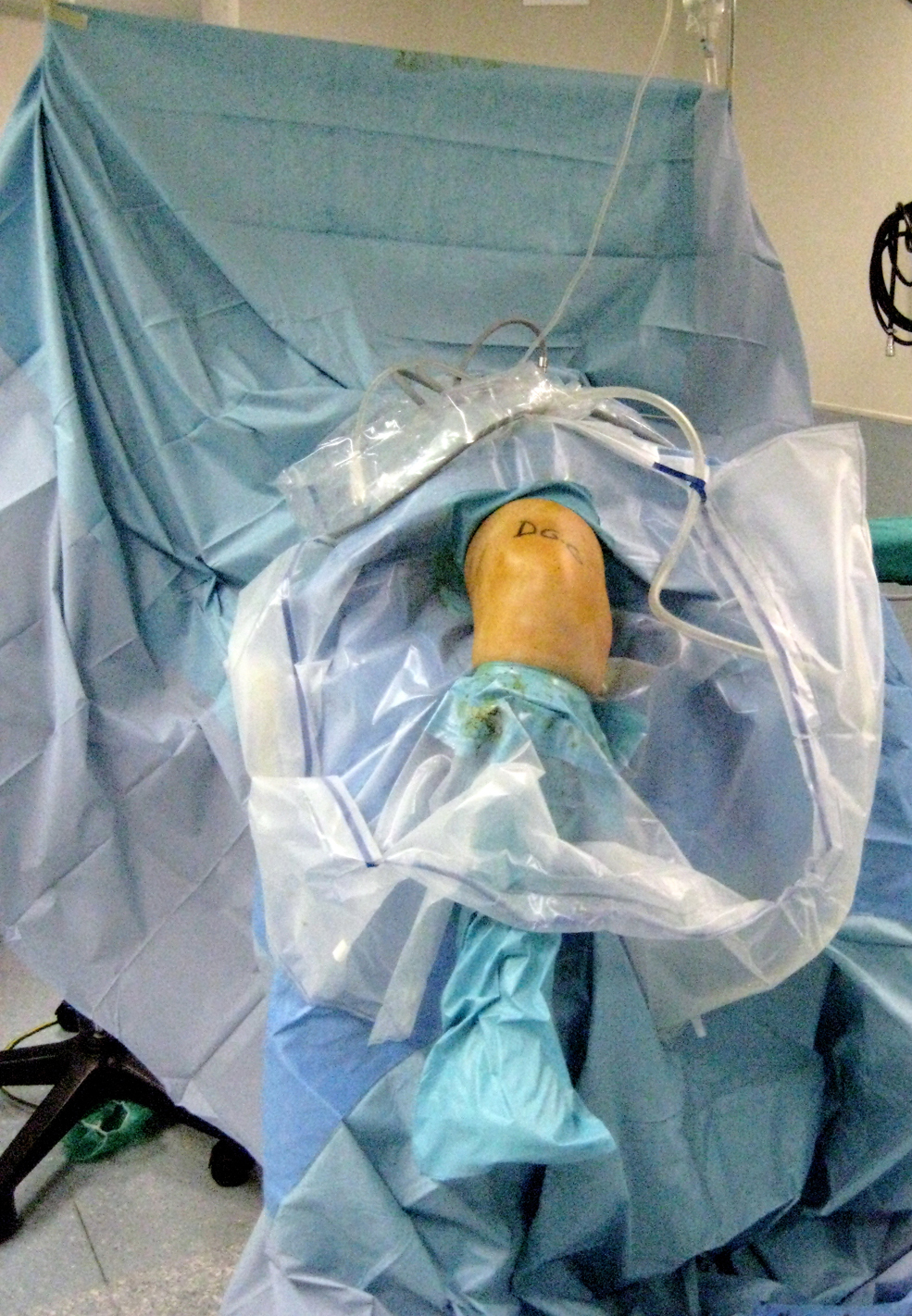
MarcadoEl marcado de la zona que se va a operar debe hacerse con tinta indeleble y la marca debe quedar expuesta tras el pañeado quirúrgico (figura 2).
Figura 2. La firma de las iniciales debe ser claramente visible tras la preparación del campo estéril.
Debe realizarse tras la comprobación con el paciente consciente antes de que éste pase al quirófano7. La colaboración del paciente es necesaria para comprobar la lateralidad y el procedimiento, pero el paciente y la familia no son del todo fiables, así que hay que contrastar con la historia clínica y el consentimiento informado.
El protocolo inicial de la COA puntualizaba la utilización de la firma del cirujano como marca, e incluso el realizar la incisión quirúrgica a través de esa firma.
De igual manera, la campaña “Sign Your Site” de la AAOS defendía la utilización de las iniciales del cirujano. El Protocolo Universal de la JCAHO incluye el marcado de la zona que se va a operar pero no el tipo de marca, dejándolo a voluntad del cirujano. El tipo de marca debe ser siempre el mismo y debe ser conocido por todo el equipo quirúrgico.
Algunos autores abogan por realizar una marca negativa en vez de firmar el miembro o sitio correcto con las iniciales del cirujano, prefieren marcar el sitio o lado contrario con la palabra NO15,16. La marca negativa en el miembro contrario sólo serviría de guía para no equivocarse en la lateralidad, no en el sitio. Por ejemplo, se debe marcar NO en cada uno de los dedos de una mano que no se van a operar. Esta fórmula se desaconseja en el Protocolo Universal.
Puede existir la preocupación de aumentar el riesgo de infección potencialmente relacionado con la tinta de la firma. Este riesgo de infección debido al uso de tinta indeleble no estéril se ha descartado en varios estudios experimentales17,18. Hay que tener en cuenta, además, que en muchas intervenciones ya se marcan las referencias anatómicas con tinta no estéril antes de la preparación del campo estéril.
La marcación del sitio quirúrgico con una X también se desaconseja, ya que puede dar lugar a confusión: ¿es el sitio a operar o el que se debe evitar? Además, ya se han descrito casos en los que la marca en X ha pasado de un pie a otro al contactar el dorso de un pie con la planta del contrario produciéndose situaciones de riesgo para el error.
Preferiblemente, la marca debe realizarla el cirujano que va a efectuar la cirugía. En ocasiones podrán realizarla los ayudantes o el residente, siempre que el cirujano la compruebe antes de iniciar la cirugía. En caso de múltiples procedimientos se debe marcar cada una de las zonas que van a intervenirse.
No debe ser el paciente el que marque. El papel del paciente en la prevención del error en el lado ha sido estudiado en 100 pacientes consecutivos operados de pie y tobillo. A estos pacientes se les indicó que marcasen con la palabra NO el pie contrario antes de la cirugía. Solo un 59% cumplió con las indicaciones correctamente, evidenciando una falta de colaboración o una mala comunicación con el cirujano. En pacientes con litigios laborales el porcentaje que siguió las indicaciones bajó al 33%19.
Tiempo muertoEl “tiempo muerto” consiste en una comprobación final antes de iniciar la cirugía, en la que debe estar involucrado todo el equipo quirúrgico. Este paso estará dirigido por un miembro previamente designado, que en muchas ocasiones será la enfermera circulante que podrá acceder a la documentación clínica. Por tanto, se trata de una discusión activa en la que todos los miembros del equipo harán una última comprobación de la identidad, lateralidad, procedimiento e implantes necesarios. Esta discusión puede incluir las complicaciones que pueden aparecer durante la cirugía y las medidas disponibles para solucionarlas o la necesidad de administrar antibióticos preoperatorios.
Es fundamental la participación de todo el equipo, hacer a todos partícipes e insistir en su capacidad para preguntar o comprobar con el cirujano las dudas que puedan tener con respecto a la cirugía. En ocasiones, cuando el cirujano entra en el quirófano, el paciente ya está colocado, y el instrumental específico, por ejemplo la torre de artroscopia, ya se ha colocado en un lado, condicionando la lateralidad. Según el estudio del grupo de trabajo de la AAOS, en un 46% la culpa se puede achacar exclusivamente al cirujano, pero en un 41% el personal de quirófano había pintado y pañeado el lado erróneo10.
Es importante crear una cultura de la seguridad para el paciente fomentando el espíritu de equipo en el quirófano, mejorando la comunicación entre los cirujanos, los anestesistas, el personal de enfermería, celadores, etc20.
Algunos autores abogan por realizar el “tiempo muerto” antes de realizar el bloqueo anestésico, en el que la enfermera circulante sólo entrega la aguja para el bloqueo tras haberse realizado una comprobación de la lateralidad y el sitio21. De la misma manera, una opción sería no entregar las hojas de bisturí a la enfermera instrumentista hasta haber realizado el “tiempo muerto”7.
Puede ser necesario hacer un nuevo “tiempo muerto” en caso de hacer diferentes procedimientos en un paciente, sobre todo si incluye cambio de posición, y si se realiza un cambio de decúbito supino a prono, en el que puede ser más fácil la confusión en cuanto a la lateralidad.
El “tiempo muerto” puede realizarse con ayuda de una lista de comprobación, una checklist, donde se puedan marcar los diferentes pasos de la comprobación final.
ColumnaComo ya se ha expuesto, un 50% de los cirujanos de columna tendrán un episodio de cirugía en sitio erróneo durante su carrera profesional, mayoritariamente en relación con una zona errónea4. La North American Spine Society (NASS) ha desarrollado el protocolo SMaX, que añade al Protocolo Universal la realización sistemática de radiografías intraoperatorias para la correcta localización de la zona, marcando alguna referencia ósea. En cirugía de columna, el error más frecuente es realizar una discectomía simple en la zona lumbar por encima del nivel planeado, ya que en ocasiones puede ser difícil localizar de forma fiable los niveles de la unión lumbosacra22.
Al aumentar la experiencia del equipo quirúrgico, la necesidad de comprobación de la posición de los implantes puede ser menor pero sigue siendo necesaria la comprobación radiológica del nivel correcto y el tener una constatación de éste puede ser importante desde el punto de vista legal.
Qué hacer en caso de errorEn caso de realizar una cirugía en sitio erróneo, el cirujano debe velar por el interés del paciente y mantener una actitud sincera y clara respecto a los hechos ocurridos. Lo anterior indica que en el mismo momento en el que se aprecie el error y siempre que sea posible se deben desarrollar cuantas actuaciones médicas estén indicadas para mitigar los efectos del error o, cuando menos, aminorarlos23.
Si el cirujano se percata del error durante la cirugía debe actuar dependiendo del tipo de anestesia empleada24:
En el caso de realizar la cirugía con anestesia general el cirujano debe realizar el procedimiento planeado en el sitio correcto, a no ser que haya razones médicas para no realizarlo; y en el caso de que el paciente así lo haya consentido previamente, debe informar a la familia sobre lo ocurrido.
En el caso de anestesia local o regional y siendo el paciente capaz de comprender correctamente la información, el cirujano debe exponer claramente lo ocurrido y aconsejarla sobre el curso que debe seguir. Debe responder sinceramente a las preguntas del paciente y realizar o no la cirugía en función de sus deseos.
Si el error se descubre tras la cirugía, el médico debe informar al paciente de lo ocurrido y, si fuera posible, recomendar un plan para corregir el error cuanto antes.
En todo caso, los profesionales no han de olvidar que están supeditados a unas normas éticas y a unas normas legales de obligado cumplimiento (tanto unas como otras, ya que las normas éticas, tal y como se explica en el Código Deontológico de la Organización Médica Colegial, resultan normas de obligado cumplimiento para todos los profesionales).
Las normas éticas (que son de obligado cumplimiento) obligan al profesional a velar por la seguridad del paciente que “tiene derecho a recibir una atención médica de calidad humana y científica” (Art. 18 del Código Deontológico), a consignar en la historia clínica todos los actos médicos (Art. 13 del Código Deontológico) y a informar al paciente de su enfermedad (Art. 10 del Código Deontológico).
Respecto a las normas legales, se ha de tener muy en cuenta que el artículo 4 de la Ley de Autonomía del Paciente 41/2002 reconoce a los pacientes el “derecho a conocer, con motivo de cualquier actuación en el ámbito de la salud, toda la información disponible sobre la misma”. Este derecho de los pacientes tiene como correlato lógico la obligación de los profesionales de informar a los pacientes, obligación que se impone con especial intensidad al médico responsable. Igualmente, la Ley 41/2002 impone a los médicos el deber de documentar sus actuaciones en la historia clínica de tal forma que todo aquello que resulte relevante para la correcta atención sanitaria del paciente conste documentado y se añade de forma expresa que el informe de quirófano forma parte de ella.
Por tanto, resulta evidente que tanto ética como legalmente el profesional que ha realizado una intervención en sitio erróneo está obligado a comunicárselo al paciente a la mayor prontitud posible y a dejar constancia en su historia clínica, ya sea a través del parte de quirófano, de las anotaciones del evolutivo o del informe de alta.
Sin perjuicio de las anteriores obligaciones éticas y legales, no debe olvidarse que cuando se intentan ocultar los errores de cirugía en sitio erróneo, además de vulnerarse la ley y las normas éticas, se está contribuyendo al deterioro de la relación médico-paciente, lo que tiene efectos importantes para el profesional sanitario, ya que el paciente o sus familiares, recelosos de la ausencia de información o de la información manipulada, es muy probable que acudan a los tribunales para conocer qué pasó realmente24,25. El ocultar la verdad al paciente o intentar justificar el error por razones médicas (habida cuenta de lo obvio de éste) sólo tendrá consecuencias negativas26. Es un hecho cierto que el reconocimiento del error por parte del profesional le causará menos problemas a largo plazo que la ocultación del error, sin perjuicio de que la asunción de éste pueda llevar aparejada una petición del perjudicado de que se le reparen los daños causados (responsabilidad civil), lo que siempre será menos grave que verse implicado en un procedimiento penal con las consecuencias que de éste se pueden derivar.
Comunicación de episodios adversosEl hecho de que los episodios de cirugía en sitio erróneo no se comuniquen debido a la vergüenza del cirujano condiciona que las situaciones relacionadas y los factores de riesgo continúen siendo mal conocidos.
En Estados Unidos, a la JCAHO se le comunican entre 5 y 8 casos al mes, sin que se haya apreciado una disminución en las comunicaciones, a pesar de que el Protocolo Universal llevaba, en 2007, 3 años funcionando. Esto se explicaría por varios factores. El primero, porque los sucesos adversos se comunican más que antes. El segundo, por la falta de aplicación efectiva del protocolo en los centros sanitarios. El tercero, por una deficiente aplicación del protocolo debido a una mala interpretación o a la ausencia de cultura y liderazgo en la gestión del riesgo sanitario y el aseguramiento de la calidad por parte de los responsables.
Es necesario construir un canal de comunicación de estos episodios, bien en los colegios profesionales o en las sociedades científicas, de forma anónima para establecer, en España, cuáles son los factores más frecuentemente relacionados con estas situaciones.
Sería importante dar a conocer no sólo los episodios sino también los “casi fallos”, aquellas ocasiones en las que, por ejemplo, se ha preparado el otro miembro, o se ha llegado a pañear, percatándose el cirujano del error antes de comenzar la cirugía. El conocimiento de estos casi fallos (5 veces más frecuentes que los fallos reales) ayudaría a conocer mejor los factores de riesgo7.
Como se ha visto, la cirugía en sitio erróneo es uno de los principales sucesos adversos de los procedimientos quirúrgicos. Con la finalidad de evitar en la medida de lo posible los sucesos adversos, actualmente varios países cuentan con sistemas de notificación específicos que, además de registrar los sucesos, permiten conocer la causa de éstos. Estados Unidos es pionero en la utilización de estos sistemas, tanto en los diseñados normativamente por los estados como en los desarrollados por organizaciones independientes, específicamente dedicadas a la seguridad del paciente y a la calidad sanitaria.
El estudio de los datos comunicados a estos sistemas ha permitido el desarrollo de protocolos de actuación que, mediante la incorporación de determinados procesos reglados, permiten evitar la producción de sucesos adversos, como la cirugía en sitio erróneo.
Sin embargo, en España no se cuenta con sistemas de notificación específicos para sucesos adversos hospitalarios que permitan un flujo fluido de información y que, por tanto, faciliten el conocimiento de la causa de los sucesos adversos y cómo prevenirlos o evitarlos. El Estado está trabajando en un proyecto para la confección de un sistema de notificación de sucesos adversos nacional pero, de momento, los retos jurídicos a este respecto son bastante importantes. No debe olvidarse que el reparto de competencias entre Estado y comunidades autónomas en España impide la creación de un sistema nacional vinculante si no es con el visto bueno de todas las comunidades autónomas. Al mismo tiempo, se observa una segunda dificultad: qué responsabilidad jurídica se deriva de los hechos que se notifiquen a estos sistemas y cómo afectarían a los profesionales implicados en ellos. Por ejemplo, ¿qué pasaría si se notifican errores en sitio quirúrgico que pueden generar responsabilidad penal o civil o, yendo más allá, qué pasaría si, además, la notificación a estos sistemas de sucesos adversos no fuera voluntaria sino obligatoria?
Mientras se soluciona esta problemática jurídica, España sigue sin contar con un sistema de comunicación de sucesos adversos nacional y, por tanto, no tiene la misma cantidad de información sobre estos sucesos como la que tiene Estados Unidos, lo que limita la capacidad de análisis de esta situación, al mismo tiempo que dificulta la creación de herramientas específicas, por lo que se tiene que recurrir como único recurso a las fuentes internacionales, destacando en el caso concreto de la cirugía en sito erróneo, los materiales de la JCAHO, de la OMS y de la AAOS.
ConclusionesLa incidencia de episodios de cirugía en sitio erróneo durante la vida profesional de un cirujano es alta, pero dada su baja incidencia por número de cirugías, es difícil medir si estos protocolos tienen un impacto real.
Dado que en Canadá sólo hay una compañía de seguros de responsabilidad civil para médicos, la incidencia de estos episodios se conoce con precisión; desde 1994 a 2001 bajó en un 64% como resultado de la implantación del programa de la COA9. El 80% de las cirugías en sitio erróneo comunicadas en Canadá en el 2000 (todas ellas de rodilla) no se habían marcado.
Kwan et al describen que tan sólo el 62% de los casos de una serie de 25 errores podría haberse evitado con la utilización del Protocolo Universal, evidenciando que no todos los episodios son evitables27. Los errores no evitables incluyeron pruebas de imagen incorrectamente marcadas, múltiples lesiones para operar (quistes y lipomas), cambios deliberados en la lateralidad por parte del cirujano en pacientes con afección bilateral y resección equivocada de la segunda costilla en lugar de la primera en un caso de síndrome de desfiladero torácico.
No puede decirse que estos episodios “simplemente ocurren”; son el resultado de una serie de errores acumulados desde la consulta hasta la llegada del paciente al quirófano y evidencian un claro error en la comunicación entre los miembros del equipo quirúrgico entre sí y con el paciente.
Es importante que estos protocolos de prevención de cirugía en sitio erróneo se incluyan de forma oficial en la organización de los hospitales de España y no sean sólo una opción personal de cada cirujano, asegurando la implicación de diferentes profesionales de diversos estamentos que componen el equipo quirúrgico. Estos conceptos deben formar parte de la formación de los residentes.
El protocolo de la JCAHO es lo suficientemente flexible como para servir de guía para la creación de un protocolo propio de cada hospital, ajustado a sus necesidades concretas. Hay que ser capaces de autoregularse a través de sociedades científicas y profesionales en la aplicación de estas medidas, o lo harán la opinión pública y los legisladores.
Estos protocolos de seguridad del paciente han entrado a formar parte del estándar de calidad en cuanto al manejo de los pacientes, como puede ser un correcto estudio preoperatorio o el requisito de realizar un consentimiento informado, de tal manera que el cirujano que no realice estas simples actuaciones pondrá a sus pacientes en riesgo y estará legalmente indefenso en caso de ocurrir una complicación de este tipo. Por desgracia, estos episodios no son completamente evitables, pese a la utilización de un protocolo; esto debe estimular para continuar con el estudio de sus posibles causas y proponer mejoras en los sistemas de prevención.
Conflicto de interesesLos autores no han recibido financiación de ningún tipo para la realización de este trabajo.
Autor para correspondencia.