El incremento de actividad, la mayor complejidad y gravedad de los pacientes tratados por los servicios de Cirugía Ortopédica y Traumatología posibilita un incremento de eventos adversos en los pacientes y de su gravedad.
Para la introducción óptima de la seguridad clínica en los servicios de Cirugía Ortopédica y Traumatología es necesario disponer de un plan de seguridad clínica y realizar los cambios oportunos en la organización.
El plan de seguridad ha de constar de instrumentos para la identificación y evaluación de los riesgos sanitarios junto con herramientas que prevengan o, en su defecto minimicen, los daños al paciente. La experiencia demuestra que existen numerosas barreras para su introducción. Para superarlas deberemos introducir en los servicios de Cirugía Ortopédica y Traumatología una nueva cultura impulsada por líderes ejemplares que permitan integrar la seguridad clínica como un componente clave de la actividad asistencial.
The increase in activity, greater complexity and severity of the patients treated by the Orthopedic and Trauma Surgery Departments (OTS) makes possible an increase of adverse events in the patients and in their severity.
A clinical safety plan must be available and the pertinent changes made in organization in order to have the best introduction of clinical safety in the OTS departments.
The Safety Plan should include tools to identify and evaluate health care risks together with tools that prevent or, if lacking, harm to the patients. Experience has shown that there are many barriers for its introduction. To overcome them, we should introduce a new culture into the OTS departments propelled by exemplary leaders that make it possible to integrate clinical safety as a key component of the health care activity.
Con la publicación en 1999 del informe del Instituto de Medicina (IOM) «to err is human»1, la seguridad clínica (SC) de los pacientes se ha convertido en foco de atención a nivel internacional para los proveedores de asistencia sanitaria, los responsables políticos y la población. No obstante, este renovado interés por la SC, no es nada novedoso para los servicios de Cirugía Ortopédica y Traumatología (COT). Efectos adversos de los medicamentos, infecciones nosocomiales, procedimientos defectuosos, errores diagnósticos y terapéuticos, han sido y son preocupaciones de la práctica diaria asistencial.
En las últimas décadas los servicios de COT han aumentado su actividad en todas las áreas del hospital, han desarrollado la cirugía mayor ambulatoria, así como nuevas técnicas y procedimientos mínimamente invasivos. Todo ello asociado a una mayor complejidad y gravedad de los pacientes tratados, por lo que en los servicios de COT se ha producido un importante incremento de los eventos adversos (EA), siendo muchos de ellos de especial gravedad2,3.
Se define evento adverso como cualquier daño imprevisto o potencial que se produce durante el acto asistencial, causado por el proceso de atención médica y no por las condiciones o enfermedad subyacente del paciente4.
El objetivo fundamental de la SC consiste en minimizar los riesgos y posibilidades de error, facilitando que las cosas se hagan correctamente y dificultando que se hagan mal1. Prácticamente, cualquier acto médico se puede asociar a algún tipo de riesgo, con la consecuente posibilidad de daño sobre el paciente.
Para una introducción óptima de la SC en los servicios de COT es necesario disponer de un plan de SC integrado en el programa de calidad asistencial y realizar los cambios oportunos en la organización del servicio para que todos sus miembros orienten sus esfuerzos en trabajar con la máxima SC5 (fig. 1).
Plan de seguridad clínica del pacienteSu finalidad es la prestación de una asistencia exenta de riesgos respondiendo al principio de primum non nocere. Para ello debemos disponer de un plan de seguridad que tenga por objetivos:
- •
la identificación y evaluación de los riesgos y los EA,
- •
la introducción de métodos y herramientas que prevengan o, en su defecto minimicen, los daños al paciente.
Tradicionalmente hemos identificado los EA en los servicios de COT en los pases de visita y en las sesiones clínicas del servicio. También se han trabajado los problemas de SC desde las comisiones de calidad (mortalidad, infecciones, hemovigilancia y farmacia), así como en las auditorias de historias clínicas y análisis de las reclamaciones. Estas continúan siendo una fuente de información muy útil que nos permiten conocer los problemas de seguridad, y en algunas ocasiones sus causas.
No obstante, la SC ha desarrollado instrumentos específicos para la detección sistemática de los EA (riesgos), su evaluación (frecuencia y gravedad) y su tratamiento (conjunto de medios y actuaciones para prevenir, eliminar y/o disminuir el riesgo). Los más conocidos son los estudios sobre los EA, los sistemas de notificación y el briefing.
Estudios de eventos adversosEl estudio pionero de EA es el Harvard Medical Practice6, realizado en 1984 en 51 hospitales de Nueva York con una muestra de 30.121 pacientes. Posteriormente, se han publicado numerosos estudios realizados con una metodología similar. Los más conocidos son los de Utah y Colorado7, Quality Australian Heath-Care Study8, Londres9, Nueva Zelanda10, Canadá11 y España (estudio ENEAS)12.
Metodológicamente, son estudios de cohortes retrospectivos, de revisión de historias clínicas para determinar los EA. Constan de una primera fase donde el personal de enfermería pasa una guía de filtro que permite detectar pacientes que pueden haber sufrido algún evento adverso. En una segunda fase, los pacientes detectados son reevaluados por médicos que valoran si se trataba realmente de un evento adverso y si este era prevenible.
La mayoría de los estudios presentan una tasa de EA entre el 3,7–16,6%. Se consideran evitables aproximadamente la mitad y entre el 40–60% están relacionados con un procedimiento quirúrgico. Los servicios con más EA son cirugía general (13,8%) y cirugía ortopédica (12,4%)8. El quirófano es el lugar más común (46,88 y 47,2%7) para los EA en pacientes quirúrgicos, seguido de la sala de hospitalización (25,18 y 25,8%7). El 5,6% de los EA ocasionaron la muerte del paciente, representado el 12,2% de todas las muertes intrahospitalarias13.
El primer estudio poblacional realizado en España (estudio ENEAS) en el año 200512 con una revisión de 5.624 historias clínicas, demostró una incidencia de 8,4% de EA. El 37,6% era derivado del procedimiento quirúrgico, el 29,2% de infección nosocomial y el 22,2% por medicación. Se consideraron evitables el 43% de los EA. Posteriormente se realizó un estudio específico sobre los EA quirúrgicos14. Respecto a la naturaleza del problema principal, el 41,7% estuvieron relacionados con infección nosocomial (fundamentalmente infección de herida quirúrgica), el 27% con el procedimiento y el 24% con la medicación. El índice global de evitables fue del 36%. El 40% tuvo como consecuencia un incremento de la estancia y en un 31% el EA condicionó el ingreso.
Todos los estudios de EA identifican factores de vulnerabilidad del paciente como la edad, la comorbilidad, la complejidad anestésica (ASA III-IV), la instrumentalización de la asistencia y la aplicación de dispositivos externos. Estos hallazgos apuntan la necesidad de ser más cuidadosos en la asistencia a pacientes mayores o pluripatológicos15.
Si bien estos estudios son efectivos en la estimación de la incidencia de EA, solo detectan los EA documentados, subestimando los prevenibles y pudiendo pasar inadvertidos errores graves si no han producido daño.
Sistemas de notificaciónLos sistemas de notificación permiten el registro de EA e incidentes que afectan a la seguridad de los pacientes con el objetivo de analizarlos y aprender de ellos16. Se basan en experiencias de otros sectores económicos que también disponen de organizaciones complejas como son la aviación, las centrales nucleares y la industria petroquímica.
La filosofía para su desarrollo se basa en la teoría del iceberg. Por cada EA grave con consecuencias para el paciente, existen infinidad de EA leves e incidentes sin consecuencias para el paciente, y estos, a su vez, tienen un proceso causal común con infinidad de errores individuales y diferentes fallos en el sistema organizativo de la empresa en cuestión17.
Los sistemas de notificación nos permiten analizar que es lo que ocurrió y porqué, evaluar el grado de evitabilidad y crear nuevas formas de actuar para que no vuelva a ocurrir. Errores de medicación, cirugía en lugar erróneo, infecciones nocomiales, errores de transfusión, caídas y úlceras por presión son claros ejemplos de notificación de EA.
Los servicios hospitalarios que más han implantando sistemas de notificación son farmacia, UCI, hematología (transfusiones), anestesia, cirugía y hospitalización. De su experiencia cabe destacar la dificultad para que los profesionales notifiquen debido al miedo a posibles repercusiones disciplinarias, jurídicas y laborales, sentimiento de culpa ante el error y a la carga de trabajo18.
BriefingEl briefing es un anglicismo de difícil traducción. «Informe de instrucciones», «auditoria a tiempo real» o «conversación informativa» pueden ser posibles traducciones. Se define como un acto de comunicación sobre un documento escrito y definido previamente, de carácter multidisciplinar sobre un tema determinado. Es utilizado en diversos sectores como el militar, el aeronáutico y el publicitario. El Hospital Johns Hopkins fue el primero en adoptarlo al medio sanitario como estrategia para mejorar la seguridad del paciente en el bloque quirúrgico. Se puede utilizar, por ejemplo, en intervenciones quirúrgicas, urgencias a enfermos politraumatizados (control de daños) o paradas cardiorrespiratorias. Se puede realizar antes o después de la intervención (briefing/debriefing)19.
Están lideradas por el cirujano y su principal objetivo es promover la comunicación entre los miembros del equipo quirúrgico con el objetivo de analizar los problemas y/o riesgos que pueden ocurrir durante la intervención quirúrgica (briefing) o que han ocurrido durante la intervención quirúrgica y, por tanto, podemos prevenir y mitigar en futuras intervenciones (debriefing)20.
Métodos y herramientas para prevenir daños a los pacientesEn los últimos años se han desarrollado en el campo de la SC multitud de prácticas clínicas, normativas y guías clínicas como sistemas de apoyo a los servicios y que favorecen un entorno de reducción del riesgo de EA en la práctica asistencial21.
Los principales organismos internaciones y agencias de calidad que más se dedican a difundir y ampliar estos conocimientos son: la Organización Mundial de la Salud (Alianza Mundial por la seguridad del paciente), la Agency for Healthcare Research and Quality, Joint Comission International Center for Patient Safety, Institute for Healthcare Improvement, el National Quality Forum, National Patient Safety Agency, Fundación Avedis Donabedian (centro de investigación para la SC de pacientes) y el Ministerio de Sanidad y Consumo (Agencia de Calidad del Sistema Nacional de Salud).
Prácticas clínicas segurasUna práctica clínica segura consiste en identificar los procedimientos clínicos diagnósticos y terapéuticos más seguros y eficaces, asegurar que se aplican a quien los necesita y realizarlos correctamente y sin errores22. Para que las prácticas seguras sean internacionalmente aceptadas tienen que ser aplicables en múltiples tipos de centros de atención médica y/o múltiples tipos de pacientes y tener alta probabilidad de obtener beneficios significativos para la seguridad del paciente si están plenamente implantadas23.
El estudio más clásico al respecto es el realizado por Shojania et al24, en el que tras una revisión exhaustiva, se llegaron a identificar y evaluar hasta 79 prácticas con potencialidad para reducir la aparición de sucesos adversos Sin embargo, al aplicar los criterios estrictos de la medicina basada en la evidencia, únicamente se encontró en 11 evidencia del máximo nivel (tabla 1).
Prácticas seguras con máximo grado de evidencia
| Objetivo de prevención | Práctica segura | Complejidad |
| Tromboembolismo venoso profundo | Profilaxis adecuada | Baja |
| Complicaciones cardíacas en cirugía | Uso perioperatorio de beta bloqueantes | Baja |
| Infecciones asociadas al uso de catéteres venosos centrales | Uso de barreras estériles durante la colocación de catéteres venosos centrales | Baja |
| Infecciones del sitio quirúrgico | Profilaxis antibiótica perioperatoria adecuada | Baja |
| Pérdidas y falta de comprensión del documento de consentimiento informado | Preguntar a los pacientes si revocan o reiteran lo señalado en el documento | Baja |
| Neumonía asociada a ventilación mecánica | Aspiración continúa de secreciones subglóticas | Media |
| Ulceras por presión | Uso de colchones especiales | Media |
| Morbilidad debida al proceso de inserción | Uso de ultrasonidos como guía durante la inserción de líneas centrales | Alta |
| Efectos debidos al uso continuado de anticoagulantes orales | Autocontrol por el paciente ambulatorio | Alta |
| Morbimortalidad en pacientes críticos y quirúrgicos | Aporte nutricional adecuado, con énfasis en la nutrición enteral | Media |
| Infecciones asociadas al uso de catéteres venosos centrales | Uso de catéteres venosos centrales impregnados de antibióticos | Baja |
Tomado de: Shojania KG, Duncan BW, McDonald KM et al. Making Health Care Safer: A Critical Analysis of Patient Safety practices; Evidence Report/Technology Assessment: Number 43. Rockville, MD AHRQ Publication n.° 01-E058, 200124.
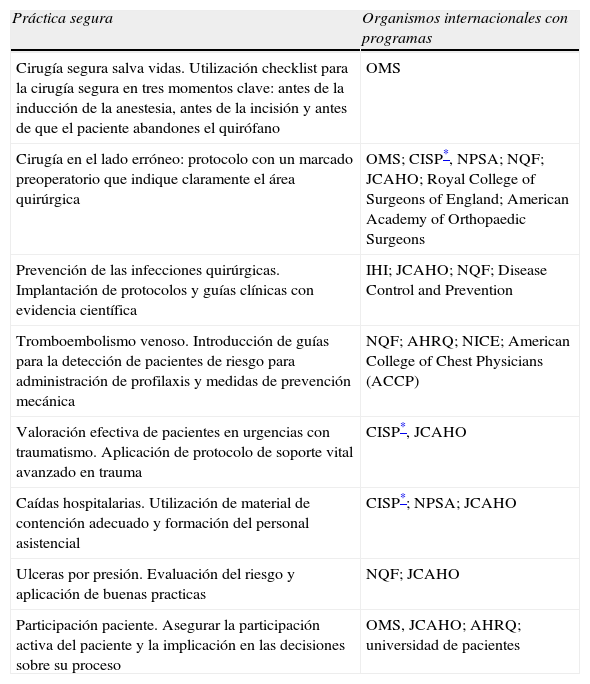
En la tabla 2 se describen las principales prácticas clínicas seguras que más benefician a los servicios de COT25 y los organismos internacionales que las divulgan.
Principales prácticas seguras en cirugía ortopédica y traumatología
| Práctica segura | Organismos internacionales con programas |
| Cirugía segura salva vidas. Utilización checklist para la cirugía segura en tres momentos clave: antes de la inducción de la anestesia, antes de la incisión y antes de que el paciente abandones el quirófano | OMS |
| Cirugía en el lado erróneo: protocolo con un marcado preoperatorio que indique claramente el área quirúrgica | OMS; CISP*, NPSA; NQF; JCAHO; Royal College of Surgeons of England; American Academy of Orthopaedic Surgeons |
| Prevención de las infecciones quirúrgicas. Implantación de protocolos y guías clínicas con evidencia científica | IHI; JCAHO; NQF; Disease Control and Prevention |
| Tromboembolismo venoso. Introducción de guías para la detección de pacientes de riesgo para administración de profilaxis y medidas de prevención mecánica | NQF; AHRQ; NICE; American College of Chest Physicians (ACCP) |
| Valoración efectiva de pacientes en urgencias con traumatismo. Aplicación de protocolo de soporte vital avanzado en trauma | CISP*, JCAHO |
| Caídas hospitalarias. Utilización de material de contención adecuado y formación del personal asistencial | CISP*; NPSA; JCAHO |
| Ulceras por presión. Evaluación del riesgo y aplicación de buenas practicas | NQF; JCAHO |
| Participación paciente. Asegurar la participación activa del paciente y la implicación en las decisiones sobre su proceso | OMS, JCAHO; AHRQ; universidad de pacientes |
AHRQ: Agency for Healthcare Research and Quality; CISP: centro para la investigación para la seguridad del paciente; IHI: Institute for Healthcare Improvement; ISMP: Institute for safe Medication Practices; JCAHO: Joint Commission on Acreditation of Health Care Organitations. NICE: National Institute for Health and Clinical Excellence; NPSA: National Patient Safety Agency; NQF: National Quality Forum.
La practica clínica segura con más resonancia internacional en estos momentos es el «Checklist para cirugía segura»26. Esta iniciativa está incluida en la campaña de la World Health Organitation lanzada en junio del 2008 denominada «La Cirugía Segura Salva Vidas». Consta de 19 preguntas que se completan en 3 fases: antes de la inducción de la anestesia (sign in), justo antes de la incisión (time out) y antes que el paciente abandone el quirófano (sign out). Cada uno de los ítems del checklist debe ser confirmado verbalmente por alguno de los miembros del equipo. Su objetivo es asegurar que el equipo quirúrgico ha entendido el procedimiento quirúrgico a realizar y que se han practicado las intervenciones basadas en las evidencias siguientes: realización de la cirugía en el paciente asignado, procedimiento y lugar correcto; fomentar la señalización de la zona a intervenir para evitar errores de lateralidad; aplicación de métodos conocidos para prevenir EA en anestesia; reconocimiento y preparación efectiva de los pacientes con riesgo de hemorragia; detección y prevención de reacciones alérgicas antes de la inducción anestésica; aplicación de una correcta profilaxis antibiótica; asegurar el correcto posicionamiento del paciente en la mesa quirúrgica; asegurar la esterilización del material y equipamiento; asegurar el envío de las muestras correctamente identificadas y asegurar la seguridad en el recuento de gasas, material e instrumentación.
Recientemente se ha publicado un estudio multicéntrico de su aplicación donde se muestra una reducción de muertes del 47% y de las complicaciones hospitalarias en un 36%27. Con estos resultados diversos países como Inglaterra y Gales están estudiando la incorporación normativa del checklist en un futuro próximo.
Alertas de seguridadLas alertas de seguridad se originan generalmente de los datos que proporcionan los sistemas de notificación de EA. Pretenden llamar la atención sobre determinados incidentes a los que conviene prestar especial atención tanto por su potencial impacto sobre los pacientes como por su posibilidad de prevención.
En España destacan por la difusión de alertas el Centro de Investigación para la Seguridad Clínica de los Pacientes y el Instituto para el Uso Seguro del Medicamento. Actualmente el Centro de Investigación para la Seguridad Clínica de los Pacientes tiene disponibles 8 alertas.
Estas alertas describen las circunstancias que contribuyen a su aparición y las medidas para evitar su repetición. Algunas de las alertas existentes son: la inadecuada identificación de los pacientes, paciente con traumatismo infravalorado en urgencias, riesgo de potasio intravenoso, cirugía del lado erróneo, precauciones en la inmovilización de pacientes y administración segura de medicamentos.
Una de las alertas que más se está trabajando actualmente en los servicios de COT es la cirugía en lado erróneo28. Se define cirugía en el lado erróneo como la cirugía realizada en un lugar anatómico incorrecto. Puede referirse al lado incorrecto (pierna derecha o izquierda), a la posición o el nivel incorrecto (dedo incorrecto de la mano correcta) o al procedimiento incorrecto (procedimiento quirúrgico incorrecto en la dedo correcto)29. La cirugía en el lado erróneo es un evento adverso poco frecuente, prevenible y muy relevante tanto porque las consecuencias pueden ser graves para el paciente, como por su gran impacto mediático y legal. La American Academy of Orthopaedic Surgeons plantea que un cirujano ortopédico tiene una 25% de probabilidad de realizar, al menos en una ocasión, una cirugía en un sitio erróneo en 35 años de profesión. Los problemas más frecuentes se producen en extremidades inferiores y en la cirugía de la columna. Algunos factores de riesgo son las operaciones urgentes, presiones de tiempo para empezar o acabar el procedimiento quirúrgico, la intervención de varios cirujanos y la presencia de varios procesos quirúrgicos en un paciente. Las campañas de prácticas seguras aconsejan la implantación de un protocolo donde exista un marcado preoperatorio que indique claramente el área quirúrgica. Este protocolo tiene que ir acompañado de una comunicación adecuada y efectiva entre los miembros del equipo y una actitud más activa de los pacientes en el cumplimiento de las instrucciones diseñadas para la prevención de la cirugía en el lado erróneo30.
Implicación del paciente y su entornoOtra herramienta considerada clave para la SC es el cambio de actitud de los pacientes frente a su enfermedad. Los pacientes deben tomar un papel activo en la mejora de su seguridad, informándose e implicándose en sus cuidados y tomando parte activa en las decisiones sobre su tratamiento.
En los hospitales de los EE.UU. se están desarrollando muchas iniciativas de divulgación sobre la importancia de la implicación de los pacientes en su propia enfermedad. En estas iniciativas se han creado folletos informativos y paginas web dirigidas a los pacientes informándolos de las acciones básicas que deben realizar en temas de SC. Estas iniciativas suelen incluir información como la necesidad de recordar el lavado de manos a los profesionales sanitarios que les atienden, solicitar quien es el responsable último de su asistencia, requerir con regularidad información sobre su estado y evolución, tener elaborada la relación de los medicamentos que habitualmente toma y la de los que no debe tomar, conocer los procedimientos para prevenir las caídas, etc. Una iniciativa nacional es la de la Universidad de Pacientes de la Biblioteca Josep Laporte31. Bajo el lema: «Nos mueve la salud. Le acompañamos al médico», han desarrollado una herramienta que proporciona consejos y recordatorios muy sencillos para ayudar a organizar mejor la visita al médico. Existen también iniciativas específicas para fomentar que los pacientes se impliquen en su seguridad ante un procedimiento quirúrgico. Fundamentalmente se recomienda a los pacientes que pregunten al personal asistencial para que no tengan dudas ni antes ni después de ser sometidos a una intervención quirúrgica32.
Actualmente también están surgiendo muchas iniciativas para que los pacientes, con sus propias experiencias y opiniones, contribuyan a disminuir los EA en los sistemas sanitarios32.
Comunicación eficazEn el análisis de los EA notificados a la Joint Comission, se ha identificado la comunicación como la causa más común de EA32. Una comunicación efectiva no es una simple transmisión de información, sino la comprensión correcta del mensaje33. La personalidad del transmisor y del receptor, el entorno en que se produce y la forma en que se produce son factores determinantes para la eficacia de la comunicación. En el proceso asistencial podemos diferenciar entre la información entre profesionales y entre profesionales-pacientes.
Una comunicación abierta y objetiva entre los miembros del equipo han dado muy buenos resultados en otros sectores como la aviación y los podemos aplicar también a nuestros servicios. El briefing y el checklist son dos claros ejemplos de prácticas seguras mediante una mejora de la comunicación dentro del equipo.
Respecto a la comunicación entre profesionales y pacientes es muy importante trasladar al paciente toda la información relevante de forma veraz y ajustada a sus demandas de información y con un lenguaje adaptado a su nivel de comprensión. En España la Ley básica 41/2002, (BOE 274, 15 de noviembre de 2002) regula la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. En ella se regula el consentimiento informado que se debe prestar por escrito en los casos de intervención quirúrgica, procedimientos diagnósticos y terapéuticos invasivos y tiene como objetivo informar al paciente sobre los riesgos y consecuencias que puedan tener una repercusión negativa sobre su salud34.
Impacto en la organizaciónLa experiencia registrada en los últimos años nos demuestra que no es fácil la introducción de la SC en nuestras organizaciones. La falta de liderazgo directivo, recursos económicos e infraestructuras limitadas, escasa integración de la gestión de riesgos, una cultura de seguridad poco desarrollada y la resistencia al cambio son algunas de las barreras detectadas25,28.
La superación de estos problemas es un proceso complejo y requiere tiempo33. Una nueva cultura de seguridad impulsada por líderes ejemplares junto a un cambio en la organización son los elementos claves para la integración de la SC como un componente clave de nuestra actividad diaria.
Una nueva cultura de seguridad clínicaLa cultura se define como el conjunto de valores, actitudes y comportamientos predominantes que caracterizan el funcionamiento de un grupo o una organización35. Actualmente en los hospitales predomina una cultura en que la SC es un componente accesorio de la calidad. Predominan comportamientos como la ocultación de fallos o errores, conductas reactivas ante los efectos adversos, individualidad y despersonalización de la asistencia al estar más centrada en el profesional y en la tecnología que en el enfermo y en búsqueda de culpables ante el error36. El primer paso para mejorar la seguridad es cambiar este patrón hacia una nueva cultura de la SC en que los errores son considerados una consecuencia de la interacción de diferentes factores (¿qué sucedió?, ¿cómo?, ¿cuándo?, ¿por qué?, ¿qué debemos hacer para que no vuelva a ocurrir?), y no una cuestión de culpabilidad personal (¿quién?). El profesional asistencial debe sentirse cómodo trabajando en equipo, sin condicionantes jerárquicos negativos, y con una comunicación activa entre si. Este nuevo clima laboral debe facilitar el desarrollo de comportamientos como la facultad de reconocer, comunicar y aprender de los errores, y la humildad para solicitar ayuda al resto del grupo cuando las condiciones individuales lo aconsejen.
Liderazgo eficazLos líderes son el núcleo central para la implantación y el mantenimiento de la efectividad en los servicios clínicos. Son capaces de reconocer las áreas de mejora, analizar distintas posibilidades e implementarlas37. En la SC es esencial un liderazgo que ayude a sus «seguidores» a desarrollar conductas, herramientas, hábitos, procesos y tecnologías que mejoren los resultados en SC38.
Un líder ejemplar realiza tres actividades básicas: 1) construir una voluntad para apoyar la SC de forma constante y visible; 2) asegurar el acceso a ideas sobre las mejores prácticas clínicas y procesos de soporte, y 3) hacer posible su introducción en la organización y seguir de forma persistente su ejecución39.
Cambio organizacionalTodos los elementos expuestos hasta ahora nos facilitarán la introducción de la SC en los servicios de COT. Pero para que ésta se produzca de forma armónica y definitiva deberemos integrar la SC en todos los niveles de la organización y crear las estructuras necesarias para su apoyo y continuidad en la organización (Unidad de Gestión de Riesgos Clínicos [UGRC]).
Entendemos por integración de la SC el hecho que todo el personal asistencial trabaje para y por la SC. Son conocidos aspectos que como el estrés, la falta de sueño y las pequeñas actitudes favorecen que se produzcan errores, por lo que todos debemos aportar nuestro grano de arena para que los errores no se produzcan. Para ello debemos disponer de profesionales con conocimientos, actitudes, valores y habilidades comunicativas orientadas a saber aplicar la mejor evidencia disponible, y sensibilizados a que el perfeccionamiento en la calidad de su trabajo son distintivos de un ejercicio profesional excelente21.
Si bien es esencial que todos los profesionales integren los conceptos de SC y trabajen con ellos, necesitamos disponer de una estructura que nos ayude en este ambicioso proyecto33. La más desarrollada, en entornos hospitalarios de Estados Unidos y Reino Unido, son las UGRC. Sus principales objetivos son el desarrollo, implantación y seguimiento de herramientas para la detección de EA (sistemas de notificación, indicadores de seguridad…)5 e implantación de herramientas de análisis y gestión del riesgo clínico (prácticas seguras). También aportan apoyo y asesoramiento al personal sanitario ante cualquier problema de SC33.
Los institutos o servicios de COT deberían organizarse bajo los principios de las mejores prácticas seguras, utilizando los instrumentos y metodología adecuada al fomento y desarrollo de la SC y del paciente, apoyándose en una UGRC de carácter multidisciplinar que asegurase el cambio organizacional y cultural que ello comporta. En esta UGRC deben participar tanto personal médico, como de enfermería, como personal de otros estamentos vinculados a la especialidad, así como aquellos profesionales que pueden dar apoyo a la misma, como profesionales de la Unidad de Calidad, de Asesoría Jurídica o de Comunicación del Centro.