Investigaciones previas en las que se ha utilizado el trasplante osteocondral autólogo (OAT) han mostrado peores resultados con el aumento de la edad del paciente. El objetivo de este artículo es evaluar a una cohorte de pacientes que recibieron un OAT, y correlacionar sus resultados clínicos con su edad al momento de la intervención.
MétodosSe incluyeron pacientes que se sometieron a un OAT para tratar una lesión osteocondral (OC) con un seguimiento mínimo de 24 meses. Los pacientes fueron categorizados en 2 grupos según su edad al momento del procedimiento (<40 años y ≥40 años). Después de la operación, cada paciente completó las escalas de evaluación KOOS, IKDC y Lysholm.
ResultadosSe incluyeron 51 pacientes (35<40 años, 16≥40 años). El seguimiento medio fue de 4,2 años (2-7). Para los pacientes de <40 años, la media del IKDC fue de 80,8 (DE: 15,9) versus 71,2 (DE: 19,4) en ≥40 años (p=0,03). Para los pacientes de <40 años, la media de Lysholm fue de 85,9 (DE: 10,8) versus 77,0 (DE: 21,6) en ≥40 años (p=0,02). Para los pacientes de <40 años, la media del KOOS fue de 78,3 (DE: 11,8) versus 68,9 (DE: 18,5) en ≥40 años (p=0,01). Hubo una sensibilidad del 100% en la identificación de los pacientes con un puntaje IKDC y Lysholm bajo a partir de los 34 años (AUC: 0,76 y 0,8).
ConclusionesEl OAT tiene mejores resultados en pacientes menores de 40 años en comparación con los pacientes mayores de 40 años. Basado en la capacidad pronóstica de la edad, el candidato ideal para un OAT es un paciente menor de 34 años.
Previous research using osteochondral autograft transfer (OAT) has shown poorer outcomes with increasing patient age. The aim of this article is to evaluate a cohort of patients that received an OAT and to correlate their clinical results with their age at procedure.
MethodsPatients that underwent an OAT to treat an osteochondral (OC) lesion with a minimum 24-month follow-up were included. Patients were categorized into two groups based on their age at procedure (<40 years and ≥40 years). Postoperatively, each patient completed the Knee injury and Osteoarthritis Outcome Score (KOOS), International Knee Documentation Committee (IKDC), and Lysholm scales.
Results51 patients were included (35<40 years, 16≥40 years). Mean follow-up was 4.2 years (2–7). For patients<40 years, IKDC averaged 80.8 (SD 15.9) versus 71.2 (SD 19.4) in ≥40 years (p=0.03). For patients <40 years, Lysholm averaged 85.9 (SD 10.8) versus 77.0 (SD 21.6) in ≥40 years (p=0.02). For patients<40 years, KOOS averaged 78.3 (SD 11.8) versus 68.9 (SD 18.5) in ≥40 years (p=0.01). There was a 100% sensibility in identifying all the patients with a poor IKDC and Lysholm from 34 years old (AUC 0.76 and 0.8).
ConclusionsOAT has better outcomes in patients younger than 40 years compared to patients older than 40 years. Based on the prognostic capacity of age, the ideal candidate for an OAT is a patient younger than 34 years old.
Las lesiones condrales y osteocondrales (OC) suponen un reto terapéutico, ya que la expansión de las lesiones y la sobrecarga del cartílago circundante pueden originar enfermedad articular degenerativa que puede limitar considerablemente el nivel de actividad y el estilo de vida del individuo1. Las opciones terapéuticas son variables, y dependen de muchos factores, que incluyen la edad y el nivel de actividad del paciente, la localización y el tamaño del defecto, el estado del menisco, el alineamiento de las extremidades, las patologías de rodilla concomitantes, la cronicidad y las comorbilidades2.
El trasplante osteocondral autólogo (OAT) utiliza injertos que se toman de las partes de menor carga de la rodilla, transfiriéndose a aquellas partes que soportan mayor carga3. Debido al uso de un autoinjerto, la integración ósea es más rápida y fiable que el aloinjerto osteocondral, y tiene la ventaja de transferir cartílago hialino. Los candidatos ideales son los individuos jóvenes, sanos y activos, con lesiones de tamaño menor de 3cm24.
Se ha reportado que el OAT ofrece resultados duraderos, manteniendo sus beneficios clínicos a >10 años de seguimiento1. En una gran revisión sistemática, Jones et al.5 encontraron que los valores de la diferencia mínima clínicamente importante (MCID) para las puntuaciones clínicas se mantuvieron durante >10 años, demostrando la durabilidad de esta técnica quirúrgica cuando se seleccionan cuidadosamente los pacientes.
Los estudios previos que han utilizado el OAT como mosaicoplastia (múltiples tapones pequeños) han reflejado peores resultados con el incremento de la edad6–8, destacando algunos autores la importancia de limitar la edad para el procedimiento (límite superior de 50 años)9. Sin embargo, también se han reportado hallazgos controvertidos por parte de otros autores, quienes afirmaron que los resultados clínicos eran independientes de la edad10,11. Asimismo, se han reportado resultados excelentes y buenos resultados en los estudios que han incluido pacientes mayores de 50 años de edad10–12.
En los últimos años la mosaicoplastia ha evolucionado, y los sistemas actuales utilizan tapones de mayor tamaño, limitando, por tanto, el número de tapones necesarios en una única lesión. Este avance fue introducido para evitar las complicaciones de utilizar múltiples tapones pequeños.
El objetivo de este estudio es evaluar una cohorte de pacientes que recibieron un OAT como tapón único o doble, y correlacionar sus resultados clínicos con la edad de los pacientes en el momento de realizar el procedimiento.
Materiales y métodosSe obtuvo aprobación del comité de revisión institucional para recopilar y gestionar las puntuaciones clínicas y los datos demográficos en una base de datos longitudinal prospectiva (REDCap; Vanderbilt University). Se obtuvo consentimiento informado de todos los pacientes durante la evaluación médica prequirúrgica. Todos los pacientes consintieron participar en el reporte de los resultados a la base de datos para su futuro uso potencial en estudios retrospectivos.
Se solicitó a la base de datos que identificara a los pacientes que fueron sometidos a un OAT (OATS, Arthrex, Naples, FL) en la rodilla por parte de dos cirujanos jefe entre enero de 2015 y enero de 2020. Las indicaciones para realizar un OAT en nuestra institución incluyen los pacientes con lesión OC sintomática mayor de 1cm2 con fracaso de tratamiento conservador, sin signos de osteoartritis de rodilla (Kellgren-Lawrence grado 0). El diagnóstico de la lesión fue establecido mediante imagen de resonancia magnética (IRM) de la rodilla, que reveló los hallazgos de lesión OC mayor de 1cm2, sin signos de imagen sugerentes de osteoartritis de rodilla. La IRM de rodilla fue realizada rutinariamente en nuestra institución a todos los pacientes que experimentaron síntomas persistentes tras el manejo conservador durante 3 meses. El protocolo de manejo conservador previo a la intervención quirúrgica consistió en tratamiento analgésico y antiinflamatorio, junto con fisioterapia durante un periodo de 12 semanas. El protocolo postoperatorio consistió en un rango de movimiento inmediato sin restricción, restricción de carga completa durante 2 semanas, seguida de carga parcial (10-20% del peso corporal) hasta la 6.a semana, tras la cual se inició la carga completa. Se permitió la actividad física sin restricciones transcurridos 4 meses.
Técnica quirúrgicaLa cirugía se realizó mediante artroscopia, con miniartrotomía parapatelar lateral o medial dependiendo de la localización de la lesión. Se utilizó el sistema OATS (Arthrex, Naples, FL) en todos los pacientes. Se extrajo la lesión en dirección al hueso subcondral utilizando el dispositivo de 10mm de ancho, realizando un cilindro de 15mm de profundidad en todos los casos. Tras extraer la lesión condral, se cosechó el sitio donante del injerto. Se utilizó el surco paratroclear medial o lateral como sitio donante, dependiendo de la localización de la lesión. Una vez colocados los injertos, se probó el rango de movimiento, comprobada la estabilidad y adecuación del injerto.
Elegibilidad y seguimientoLos criterios de inclusión fueron los pacientes sometidos a un OAT para tratar una lesión OC sintomática con un seguimiento mínimo de 24 meses y una alineación incorrecta neutra o corregida, medida mediante radiografías de longitud de la pierna. Se excluyó a cualquier paciente con un seguimiento inferior a 24 meses. También se excluyó a los pacientes con cualquier signo de osteoartritis o lesiones OC mayores de 2cm2. Se realizó seguidamente una revisión de las historias clínicas electrónicas para recopilar los datos demográficos de los pacientes y las variables quirúrgicas de los participantes elegibles. Los pacientes elegibles se categorizaron en dos grupos, en función de la edad en el momento de la cirugía (<40 años y ≥40 años), sobre la base de estudios previos sobre cirugía de reparación del cartílago13,14.
Postoperatoriamente, al final del seguimiento, cada paciente completó diferentes puntuaciones de resultados clínicos, que incluyeron las escalas clínicas KOOS (Knee injury and Osteoarthritis Outcome Score), IKDC (International Knee Documentation Committee) y Lysholm. Los cuestionarios fueron administrados a través de entrevista telefónica. Se documentó cualquier procedimiento adicional en la rodilla. El fracaso fue definido como cualquier procedimiento de extirpación o revisión del OAT, incluyendo la artroplastia unicompartimental o total de rodilla.
Análisis estadísticoEl análisis estadístico se realizó utilizando las pruebas χ2 y exacta de Fisher para establecer la comparación entre los grupos, en términos de datos cualitativos. Para los datos cuantitativos, se utilizaron la t de Student y el coeficiente de correlación de Pearson. Se realizó un análisis multivariante de las puntuaciones, considerando la edad, sexo, número de tapones, procedimientos concomitantes y tamaño de la lesión.
La capacidad pronóstica de la edad para las diferentes puntuaciones se evaluó utilizando el área bajo la curva ROC (area under the receiver operating characteristic). La significación estadística se estableció con un valor p<0,05 y un intervalo de confianza del 95%. El programa estadístico utilizado fue STATA versión 17.0 (StataCorp, TX).
ResultadosDe los 56 pacientes elegibles, 3 de ellos fueron excluidos debido a que presentaban lesiones OC>2cm2, y 2 pacientes debido a signos de osteoartritis de rodilla. Cincuenta y un pacientes cumplieron los criterios de inclusión y exclusión (tabla 1). Treinta y seis eran varones y 15 mujeres. El seguimiento medio fue de 4,2 (2-7) años. La edad media de la cohorte fue de 32,1 (14-51) años. Al dividirse en pacientes <40 años (35 pacientes) y ≥40 años (16 pacientes), la edad media fue de 26 (14-38) y 44 (40-51) respectivamente para cada grupo. El tamaño medio de la lesión OC fue de 1,2cm2 (1-1,7) sin diferencias entre los grupos (p=0,4). Todas las lesiones se localizaron en los cóndilos femorales, 33 (64,7%) en el cóndilo femoral lateral y 18 (35,3%) en el cóndilo femoral medial. En 41 pacientes se utilizó un único tapón, y 2 tapones en 10 pacientes, no existiendo diferencia significativa en cuanto al número de tapones utilizados entre los grupos (p=0,09). Se realizaron procedimientos adicionales en 32 pacientes, sin diferencias entre los grupos (p=0,56) (tabla 2).
Características de la muestra
| <40 años (media±DE) | ≥40 años (media±DE) | p | |
|---|---|---|---|
| Edad en la cirugía (aa) | 21,7±7,0 | 44,3±3,8 | 0,0001 |
| Seguimiento (aa) | 4,4±1,8 | 3,9±2,2 | 0,42 |
| Sexo | |||
| Mujer, n (%) | 10 (28,6) | 5 (31,2) | |
| Varón, n (%) | 25 (71,4) | 11 (68,8) | |
| Características osteocondrales | |||
| Área de defecto (cm2) | 1,3±0,7 | 1,2±0,5 | 0,4 |
La tabla 1 presenta las características demográficas y osteocondrales de los pacientes de este estudio. Se encontró una diferencia significativa en términos de edad entre los grupos de pacientes menores y mayores de 40 años (21,7±7 vs. 44,3±3,8 años, respectivamente; p=0,0001).
Procedimientos adicionales
| Tratamiento adicional | <40 años (n=35) | ≥40 años (n=16) | Total (n=51) |
|---|---|---|---|
| Trasplante de menisco | 5 | 1 | 6 |
| Revisión de reconstrucción de LCA | 2 | 0 | 2 |
| Meniscectomía | 7 | 7 | 14 |
| Revisión de reconstrucción de LCA+meniscectomía | 1 | 0 | 1 |
| Osteotomía | 1 | 0 | 1 |
| Reconstrucción de LCA+meniscectomía | 2 | 1 | 3 |
| Reconstrucción de LCA | 2 | 0 | 2 |
| Meniscectomía+reparación meniscal | 1 | 0 | 1 |
| Reconstrucción de LCA+reparación meniscal | 1 | 1 | 2 |
| Procedimientos concomitantes totales | 22 | 10 | 32 |
| OAT aislados totales | 12 | 6 | 19 |
La tabla 2 muestra los procedimientos adicionales realizados en los pacientes categorizados por grupos de edad (<40 años y ≥40 años) de este estudio. En términos de procedimientos adicionales, el total de procedimientos concomitantes fue de 32 casos, con 22 casos en el grupo <40 años y 10 casos en el grupo ≥40 años. Los procedimientos aislados de transferencia osteocondral autóloga (OAT) se realizaron en un total de 19 casos, con 12 casos en el grupo <40 años y 6 casos en el grupo ≥40 años.
En cuanto a las puntuaciones clínicas, los cuestionarios fueron administrados con un seguimiento medio de 4,4 y 3,9 años para los grupos <40 y >40 años, respectivamente, sin diferencia significativa entre ellos (p=0,35). Los valores medios de las puntuaciones IKDC fueron de 77,8 (34-100), 83,1 (35-100) para Lysholm, y 75,4 (38-94) para KOOS. Por cada año de edad la puntuación IKDC se redujo en 0,7 puntos (p=0,004). Lo mismo se observó en las puntuaciones Lysholm y KOOS, que se redujeron en 0,4 puntos (p=0,03) y 0,5 puntos (p=0,013), respectivamente. Aparte de la edad, no se encontraron otras asociaciones significativas para la variación de las puntuaciones en las escalas.
Para pacientes <40 años, la media de la puntuación IKDC fue de 80,8 puntos (DE 15,9) vs. 71,2 puntos (DE 19,4) en ≥40 años (p=0,03) (fig. 1). Para los pacientes <40 años, la media de la puntuación Lysholm fue de 85,9 puntos (DE 10,8) vs. 77 puntos (DE 21,6) en ≥40 años (p=0,02) (fig. 2). Para los pacientes <40 años, la puntuación media de KOOS fue de 78,3 puntos (DE 11,8) vs. 68,9 puntos (DE 18,5) en ≥40 años (p=0,01) (fig. 3). No se produjeron fracasos en ninguno de los grupos.
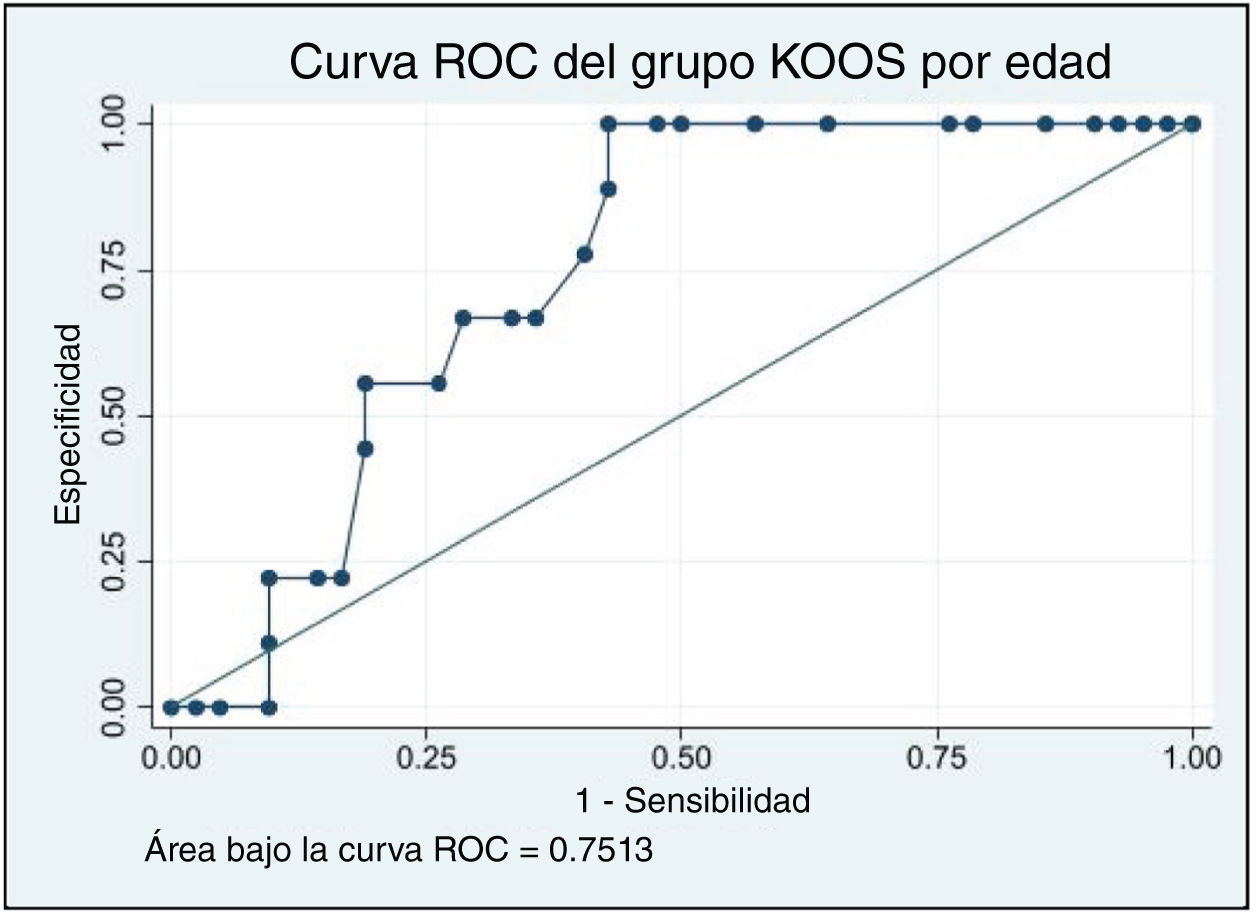
Al analizar el valor pronóstico de la edad para IKDC y Lysholm, existió un 100% de sensibilidad para identificar a todos los pacientes con una mala puntuación IKDC (70 puntos o menos) a partir de 34 años (ABC 0,76) (fig. 4), un 100% de sensibilidad para identificar a todos los pacientes con mala puntuación Lysholm (65 puntos o menos) a partir de 34 años (ABC 0,75) (fig. 5), y un 100% de sensibilidad para identificar a todos los pacientes con mala puntuación KOOS (62,5 puntos o menos) a partir de 33 años (ABC 0,8) (fig. 6).
Análisis ROC estratificado por edad para las puntuaciones IKDC del trasplante osteocondral autólogo. Esta figura ilustra la curva ROC (receiver operating characteristic) para las puntuaciones IKDC, aportando una representación visual de su capacidad predictiva en el contexto del estudio. El valor del área bajo la curva (ABC) es de 0,76, indicando una capacidad discriminatoria de moderada a buena.
Los hallazgos principales de este estudio de OAT con uno o dos tapones en pacientes menores y mayores de 40 años fueron los siguientes: (1) el OAT tiene buenos resultados en los pacientes menores de 40 años, y resultados únicamente justos en los pacientes mayores de 40 años; (2) las puntuaciones clínicas tienden a reducirse cerca de medio punto por cada año de edad del paciente en el momento de la cirugía; (3) existe de un 75 a un 80% de probabilidad de discriminación entre buenos y malos resultados en los cuestionarios utilizando la edad, siendo los 34 años un punto de corte con excelente sensibilidad y moderada especificidad para cada uno de los 3 cuestionarios.
Se ha aceptado un límite de edad máximo de 50 años para la mosaicoplastia15–17. Aunque existe poco fundamento basado en la evidencia para esta limitación, es sabido que tanto el hueso como la capacidad de consolidación cartilaginosa se reducen con la edad avanzada18. Los estudios previos que han utilizado mosaicoplastia han reflejado peores resultados al incrementarse la edad6–8. Emre et al.9 mostraron que la edad fue un factor pronóstico negativo en relación con la puntuación de Lysholm en 152 pacientes sometidos a un procedimiento de mosaicoplastia. Solheim et al.19 reportaron que los pacientes mayores de 40 estaban más frecuentemente afectados por malos resultados tras la mosaicoplastia. Nuestros resultados fueron consistentes con estos datos, a pesar de utilizar un sistema diferente a la mosaicoplastia, con menos tapones implicados, donde podría pensarse que la consolidación y, por tanto, las puntuaciones clínicas, serían buenas, independientemente de la edad de los pacientes. De los datos analizados en nuestro estudio, puede concluirse que la indicación ideal para un OAT corresponde al grupo de pacientes menores de 34 años.
Chahal et al.20 reportaron en 2020 un valor de MCID para las puntuaciones Lysholm y IKDC tras la reparación del cartílago de la rodilla de 13 y 9,2 puntos, respectivamente. Correlacionando este hallazgo con nuestro estudio, en el que se obtuvo una reducción de las puntuaciones Lysholm y IKDC de 0,4 y 0,7 puntos por año, respectivamente, serían necesarios 32,5 años para obtener una reducción clínicamente significativa de la puntuación de Lysholm, y 13,1 años para la puntuación IKDC. Dicha diferencia se debe principalmente a la naturaleza de la puntuación de Lysholm, que engloba preguntas más simples tales como apoyo, bloqueo y subida de escaleras, mientras que la puntuación IKDC incluye síntomas, actividades deportivas y desempeño funcional21. Al estudiar poblaciones de pacientes más jóvenes, los resultados primarios son funcionales, y principalmente la reanudación de las actividades deportivas. A diferencia de los pacientes más jóvenes, sin embargo, los pacientes mayores de 40 años tienen menor propensión a implicarse en deportes organizados para los que la reanudación sea un resultado primario, por lo que la reducción del dolor representa a menudo un objetivo primario de la intervención13. Ello significa que, a pesar de reducir las puntuaciones, el OAT sigue siendo una buena opción para los pacientes mayores con lesiones condrales localizadas en las que ha fracasado el tratamiento conservador, al menos para obtener un manejo del dolor razonable.
Hasta la fecha, es limitada la literatura sobre los resultados posteriores al OAT que no incluya la técnica clásica de mosaicoplastia en los pacientes de mediana edad. Karmali et al.22, en un estudio que incluyó 13 pacientes (con 5 pacientes>40 años) utilizando OATS (Arthrex, Naples, FL), reportaron que no existía correlación estadísticamente significativa entre la edad y las puntuaciones IKDC. Sin embargo, el estudio no tuvo probablemente el poder suficiente debido al pequeño número, ya que la mejora de las puntuaciones IKDC del periodo preoperatorio a postoperatorio fue de 50 en los pacientes menores de 40 años, y de 30,5 en los pacientes mayores de 40 años, hallazgos que son consistentes con nuestro estudio.
Contrariamente a lo observado en nuestro estudio, cuando se analizan los resultados del OAT, los resultados reportados en pacientes mayores de 40 años tienden a ser similares o incluso mejores que en los pacientes jóvenes, debido a la menor demanda e indicaciones más estrictas en el grupo de mayores14,15,23. Sin embargo, a pesar de ello, los aloinjertos osteocondrales en nuestro entorno se utilizan solamente para casos específicos (lesiones condrales mayores de 2cm2) debido a su elevado coste y baja disponibilidad, en comparación con el OAT.
La limitación principal de este estudio es que, aun cuando el OAT fue realizado para tratar lesiones OC aisladas, 32 pacientes fueron sometidos a procedimientos adicionales, lo cual puede confundir los resultados. Sin embargo, el análisis estadístico reflejó que no existieron diferencias entre los grupos en cuanto a esta cuestión. Otras limitaciones importantes a considerar incluyen el hecho de que identificar la edad como factor predictivo del éxito del OAT puede considerarse un hallazgo redundante, dada la información ya publicada en la literatura. En cuanto a los cuestionarios, fueron administrados por los investigadores durante el seguimiento de cohorte y, aunque se trata de una práctica común, ello puede introducir sesgos de evaluación evitables si hubieran sido administrados por evaluadores independientes, o como parte del seguimiento natural de dichos pacientes. Además, dada la naturaleza retrospectiva de este estudio, no pudimos acceder a los cuestionarios preoperatorios, haciendo inviable el comprobar la reducción o mejora desde el estado basal. Por último, es importante reconocer que las escalas de evaluación son inherentemente subjetivas, y que la ausencia de una verificación anatómica mediante artroscopia o IRM en términos de éxito del procedimiento repercute en la solidez de las conclusiones clínicas extraídas.
El OAT como tapón único o doble tiene buenos resultados en pacientes menores de 40 años, y sólo resultados justos en pacientes mayores de 40, con puntuaciones clínicas que tienden a reducirse cerca de medio punto por cada año de incremento de edad del paciente en el momento de la cirugía. Sobre la base de la capacidad pronóstica de la edad utilizando el área bajo la curva ROC, el candidato ideal para un procedimiento OAT es un paciente menor de 34 años.
Nivel de evidenciaNivel de evidencia iii.
FinanciaciónLos autores reportan la falta de implicación en la investigación del patrocinador, que pudiera haber influido en el resultado de este trabajo.
Conflicto de interesesLos autores certifican la ausencia de conflicto de intereses con cualquier entidad financiera en cuanto al material debatido en el artículo.