La profilaxis de eventos tromboembólicos venosos (ETV) tras artroplastia electiva de cadera o rodilla es un tema controvertido. Recientemente, 3 guías clínicas sobre este tema (las guías NICE, ACCP y AAOS) han sido actualizadas.
Las guías presentan puntos en común: es necesario de hacer profilaxis; es recomendable asociar profilaxis mecánica y farmacológica en los pacientes que han sufrido un ETV previo; las medidas mecánicas aisladas son efectivas y las heparinas de bajo peso molecular, los nuevos anticoagulantes orales y el fondaparinux son fármacos eficaces. Hay cierto consenso en recomendar la anestesia regional, en desaconsejar estudios ecográficos en pacientes asintomáticos y en promover la movilización precoz del paciente.
Hay discrepancias sobre la terapia farmacológica más adecuada y, el momento de inicio y duración de esta, sobre los filtros de vena cava, los antiagregantes y los factores de riesgo de ETV o sangrado.
Venous thromboembolism events (VTE) prophylaxis after elective hip or knee replacement surgery is a subject of controversy. Three sets of guidelines (NICE, ACCP and AAOS) on this topic have recently been updated.
The guidelines have points in common: prophylaxis is necessary, it is recommended to combine mechanical and pharmacological prophylaxis in patients who have suffered a previous VTE, isolated mechanical measures and low molecular weight heparins are effective, the new oral anticoagulants and fondaparinux are effective drugs. There is some consensus in recommending regional anaesthesia, in advising against echography studies in asymptomatic patients, and in the promotion of early mobilisation of the patient.
There is controversy over the most suitable pharmacological treatment and the time of starting, and the duration of this, as well as on vena cava filters, antiplatelet drugs, and VTE or bleeding risk factors.
Los eventos tromboembólicos venosos (ETV) son un problema de salud muy significativo1 y una preocupación importante tras cirugía ortopédica2. Aunque existe un buen conocimiento de estas complicaciones por parte de los traumatólogos y, se realiza una profilaxis adecuada en la mayor parte de los casos3, los ETV son responsables de manera directa de una de cada 4 muertes que se producen tras artroplastia de cadera (AC)4. Además, la causa principal de muerte tras AC son los eventos isquémicos4, que se relacionan indirectamente con el sangrado postoperatorio, relacionado a su vez en muchos casos con la profilaxis farmacológica que se hace de los ETV. Existe, por tanto, margen para la mejora en la calidad de la profilaxis de los ETV y los investigadores ofrecen constantemente nuevas alternativas de profilaxis.
El traumatólogo se encuentra en la difícil tesitura de elegir un protocolo de profilaxis de ETV, que equilibre el riesgo de ETV con el riesgo de sangrado, entre un grupo cada vez más numeroso de alternativas de profilaxis. Numerosas instituciones locales, nacionales y supranacionales han realizado revisiones de la evidencia disponible que se plasman en guías de práctica clínica y recomendaciones que ayudan al cirujano a tomar la decisión más correcta. No siempre estas guías ofrecen recomendaciones similares5.
Recientemente 2 de las guías más populares y completas, la realizada por el National Institute for Health and Clinical Excellence (NICE) del instituto Nacional de la Salud del Reino Unido6 y la del American College of Chest Physicians (ACCP)7 han actualizado significativamente sus recomendaciones. La American Academy of Orthopaedic Surgeons (AAOS) también ha presentado una actualización de su guía de tromboprofilaxis tras AC y artroplastia de rodilla (AR) electivas8. Estas guías son extensos y complejos estudios sobre la evidencia disponible respecto a la eficacia y seguridad de las medidas de profilaxis de ETV que, pese a basarse en un idéntico corpus de publicaciones accesibles, presentan diferencias a tener en cuenta.
El objetivo de esta actualización es realizar un análisis de las recomendaciones de cada una de estas 3 guías, exponerlas comparativamente, identificar las diferencias entre ellas e intentar indagar someramente sobre las causas de estas discrepancias. Esta revisión se centra exclusivamente en la profilaxis en cirugía de AC y AR electivas, ya que las 3 guías ofrecen recomendaciones específicas sobre este grupo de pacientes y además, porque es sobre este tipo de pacientes, sobre los que existe más evidencia de calidad disponible.
La Sociedad Española de Cirugía Ortopédica y Traumatología (SECOT) también ha desarrollado, a través del Grupo de Estudio de Tromboembolismo (GET), una guía clínica de profilaxis de ETV. La última versión de esta guía se publicó en el 2007 y se realizó un addendum en 2009. Esta guía no se incluye en la comparativa ya que, dado el avance constante en este campo, actualmente adolece de cierta falta de actualización. Consta a los autores que existe la intención decidida por parte de la SECOT y el GET de actualizar en breve esta guía.
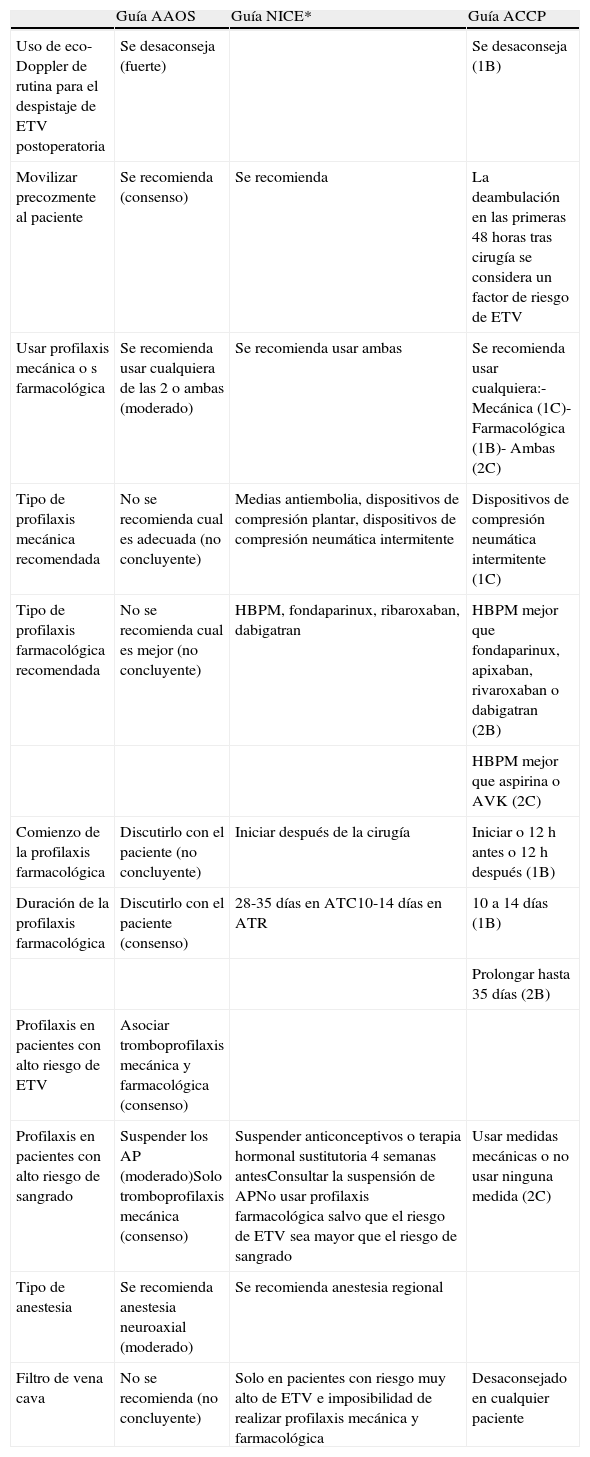
En la tabla 1 se puede apreciar un resumen comparativo sencillo de las recomendaciones de las 3 guías seleccionadas.
Sumario de las recomendaciones de las 3 guías (AAOS, NICE y ACCP)
| Guía AAOS | Guía NICE* | Guía ACCP | |
| Uso de eco-Doppler de rutina para el despistaje de ETV postoperatoria | Se desaconseja (fuerte) | Se desaconseja (1B) | |
| Movilizar precozmente al paciente | Se recomienda (consenso) | Se recomienda | La deambulación en las primeras 48 horas tras cirugía se considera un factor de riesgo de ETV |
| Usar profilaxis mecánica o s farmacológica | Se recomienda usar cualquiera de las 2 o ambas (moderado) | Se recomienda usar ambas | Se recomienda usar cualquiera:- Mecánica (1C)- Farmacológica (1B)- Ambas (2C) |
| Tipo de profilaxis mecánica recomendada | No se recomienda cual es adecuada (no concluyente) | Medias antiembolia, dispositivos de compresión plantar, dispositivos de compresión neumática intermitente | Dispositivos de compresión neumática intermitente (1C) |
| Tipo de profilaxis farmacológica recomendada | No se recomienda cual es mejor (no concluyente) | HBPM, fondaparinux, ribaroxaban, dabigatran | HBPM mejor que fondaparinux, apixaban, rivaroxaban o dabigatran (2B) |
| HBPM mejor que aspirina o AVK (2C) | |||
| Comienzo de la profilaxis farmacológica | Discutirlo con el paciente (no concluyente) | Iniciar después de la cirugía | Iniciar o 12 h antes o 12 h después (1B) |
| Duración de la profilaxis farmacológica | Discutirlo con el paciente (consenso) | 28-35 días en ATC10-14 días en ATR | 10 a 14 días (1B) |
| Prolongar hasta 35 días (2B) | |||
| Profilaxis en pacientes con alto riesgo de ETV | Asociar tromboprofilaxis mecánica y farmacológica (consenso) | ||
| Profilaxis en pacientes con alto riesgo de sangrado | Suspender los AP (moderado)Solo tromboprofilaxis mecánica (consenso) | Suspender anticonceptivos o terapia hormonal sustitutoria 4 semanas antesConsultar la suspensión de APNo usar profilaxis farmacológica salvo que el riesgo de ETV sea mayor que el riesgo de sangrado | Usar medidas mecánicas o no usar ninguna medida (2C) |
| Tipo de anestesia | Se recomienda anestesia neuroaxial (moderado) | Se recomienda anestesia regional | |
| Filtro de vena cava | No se recomienda (no concluyente) | Solo en pacientes con riesgo muy alto de ETV e imposibilidad de realizar profilaxis mecánica y farmacológica | Desaconsejado en cualquier paciente |
Entre paréntesis se expresan los grados de fuerza de cada recomendación (la guía NICE no establece grados de recomendación).
La guía NICE de «Tromboembolismo venoso: cirugía ortopédica» fue actualizada en octubre de 20116 como un complemento a la guía de práctica clínica de 2010 sobre «Profilaxis de ETV en pacientes ingresados»9. La guía se realiza por un completo panel de metodólogos, epidemiólogos, estadísticos y clínicos que fue apoyado por un panel suplementario de traumatólogos. Todos los autores expresaron, como es habitual, sus conflictos de intereses económicos y se retiraron de la discusión en los temas que podían estar en conflicto. El método de análisis de la literatura se basó en asignar a cada estudio un nivel de evidencia basado en el sistema del Scottish Intercollegiate Guidelines Network (SIGN)10 seguido de un metaanálisis en red con jerarquías Bayesianas11 para establecer sus recomendaciones.
Las guías NICE no establecen prioridades ni niveles de fuerza en sus recomendaciones finales, sino que expresan en términos sencillos cual debe de ser, para los autores, el estándar de práctica para el clínico en lo relativo al tema a tratar. Estas recomendaciones de consenso entre los autores se convierten en la base para la evaluación de la calidad de la asistencia en el Reino Unido y se examinan específicamente.
La guía de la American Academy of Orthopaedic SurgeonsLa guía AAOS de «Prevención de la enfermedad tromboembólica en pacientes sometidos a artroplastia de cadera y rodilla» fue publicada en septiembre de 20118 como una actualización de la guía previa disponible de 2007. La guía se realiza por un panel de metodólogos, epidemiólogos, estadísticos y traumatólogos. Las decisiones claves sobre los estudios a incluir y las recomendaciones finales fueron sujetas específicamente a la aprobación de los autores no clínicos. Todos los autores expresaron no tener conflictos de intereses económicos y además se tuvieron en cuenta conflictos de interés intelectuales12, que, brevemente, consisten en que el autor de un estudio o recomendación previa puede tener conflictos a la hora de evaluar con objetividad la validez de estos. El método de análisis de la literatura se basó en evaluar de manera individual los resultados específicos de cada estudio en 2 vertientes: primero se calificó la calidad como medida de la validez interna del estudio, esta se evaluó según los criterios del grupo de trabajo GRADE13, y a continuación se calificó la aplicabilidad como medida de la validez externa del resultado siguiendo los criterios del instrumento PRECIS14. Hecho esto se realizó un sofisticado metaanálisis en red para establecer sus recomendaciones. De manera inhabitual, se disminuyó el peso para el análisis de los ETV con escasa relevancia clínica directa (como trombosis venosas profundas [TVP] distales o TVP asintomáticas diagnosticadas por ecografía o flebografía) y solo se tuvieron en cuenta de manera importante aquellos eventos (como embolia pulmonar [EP]) que ponían claramente en riesgo la vida o el miembro de los pacientes. Este abordaje «naturalista» se centra en evaluar la eficacia de una intervención desde un punto de vista más clínico, más centrado en los efectos que afectan significativamente al paciente que en hallazgos de pruebas con relevancia clínica dudosa.
Esta guía decidió establecer 4 niveles de fuerza en sus recomendaciones finales: fuerte, moderada, débil y de consenso. Esta última categoría era la de menor entidad y se eligió cuando la recomendación se establecía en base a la opinión de los expertos y solo para procedimientos que cumpliesen las siguientes características: ser de bajo coste, no poner en riesgo al paciente y, que se considerasen como práctica clínica habitual; era necesario además, que de no llevar a cabo esta recomendación, se pusiese en peligro la vida o integridad del paciente.
La guía del American College of Chest PhysiciansLa guía ACCP de «Prevención de eventos tromboembólicos venosos en pacientes sometidos a cirugía ortopédica: terapia antitrombótica y prevención de trombosis» fue publicada en febrero de 2012 y supone su novena versión7. Las guías de la ACCP sobre tromboprofilaxis son consideradas sin duda la «biblia» de las guías clínicas de prevención de ETV. Como en ediciones previas, la metodología ha consistido en reunir un grupo de expertos que revisan la literatura, estratifican los estudios en función de su calidad (según el sistema GRADE13) y establecen recomendaciones según el peso de la evidencia disponible. Estas recomendaciones tienen una fuerza que se grada según el sistema de gradación de la ACCP15.
Las guías ACCP han supuesto siempre un modelo respecto a la metodología utilizada para llegar a sus recomendaciones y, se han demostrado siempre pioneras en la aplicación de las técnicas de medicina basada en la evidencia (MBE). En esta ocasión la guía ha seguido esta tradición de rigor e innovación y, ha tenido especial cuidado en intentar controlar los conflictos de interés intelectuales colocando a la cabeza de los múltiples comités a metodólogos y procurando aplicar con mayor rigor a la selección y evaluación de los estudios los criterios del grupo de trabajo GRADE13. Además, se incluyó en cada grupo a un clínico relevante que no estuviese envuelto en investigación en trombosis. Por último, se hizo una revaluación completa del peso que se daba en el análisis a eventos trombóticos asintomáticos, que no tienen trascendencia directa para el paciente, pero que en ediciones anteriores se sopesaban con importancia similar a los eventos sintomáticos. Todas estas modificaciones llevaron que en general la evidencia disponible se considerase de menor calidad de lo que se había considerado en ediciones previas.
Recomendaciones sobre el uso o no de profilaxis (tabla 1)Las 3 guías recomiendan de forma unánime el uso de algún tipo de profilaxis en los pacientes que se someten a AR o AC electivas. Esta recomendación se establece con fuerza moderada en la guía AAOS y con nivel 1 (B o C) en la guía ACCP. La guía NICE no establece fuerza en sus recomendaciones. La ausencia de una recomendación fuerte por parte de la AAOS se fundamentó específicamente en que la guía no consideró la presencia de una TVP como un evento crítico en sí, ya que no pone en riesgo la vida o el miembro del paciente de forma directa. En cualquier caso, las 3 guías refrendan con su discurso lo que ya es práctica habitual en todo el mundo3: hay que hacer algún tipo de profilaxis. Como se ve más adelante las discrepancias sobre el tipo específico de profilaxis a utilizar son sin embargo, generales.
Respecto a la posibilidad de asociar procedimientos mecánicos y farmacológicos, la guía NICE recomienda directamente el uso de una combinación de ambos, mientras que la guía ACCP establece esta asociación solo con un grado de fuerza algo menor, 2B, debido principalmente a las debilidades metodológicas de los ensayos, pese a que estos sugerían que la asociación de ambos procedimientos podría disminuir el riesgo de ETV en un 70%16. La guía AAOS, como en muchas de sus otras recomendaciones, expresa su recomendación inicial de manera intencionalmente imprecisa: recomienda con fuerza moderada usar métodos mecánicos y/o farmacológicos. Solo establece la recomendación específica sobre la asociación de ambas estrategias de tromboprofilaxis para los pacientes que han tenido un episodio previo de ETV y con el grado menor de fuerza: consenso, indicando que, aunque no encuentra evidencia para recomendarlo, parece razonable su uso en este grupo de pacientes con un riesgo sobradamente incrementado de sufrir un nuevo ETV.
Recomendaciones sobre el uso de profilaxis mecánicaLas 3 guías recomiendan usar medidas mecánicas para la profilaxis de eventos tromboembólicos venosos. Los sistemas mecánicos de profilaxis ofrecen a priori una manera de disminuir los ETV sin aumentar el riesgo de sangrado, por lo que se consideran atractivos. De forma general existen 3 grandes grupos de sistemas mecánicos de profilaxis de ETV: medias de compresión, sistemas de compresión mecánica intermitente y bombas de presión plantar17. La guía NICE recomienda su uso desde el ingreso y, hasta que el paciente deambule con normalidad en base a sus recomendaciones del 2010, para pacientes encamados9. Decidió no establecer diferencias específicas en sus recomendaciones dada la multiplicidad de variables existentes incluso dentro del mismo grupo; aunque se consideró que el uso de sistemas de compresión intermitente y el uso de sistemas que se extendían hasta el muslo podrían ofrecer beneficios. Asimismo, se recuerdan las contraindicaciones de uso de medias de compresión (en pacientes con enfermedad arterial periférica, fragilidad o lesiones cutáneas o insuficiencia cardiaca) y la necesidad de usarlos la mayor parte del día y, de la manera especificada por el fabricante. La guía ACCP recomendó el uso de solo dispositivos de compresión intermitente portátiles (DCIP), colocados de forma adecuada y durante al menos 18 h al día; esto se debía a que la evidencia disponible para el resto de sistemas se consideró insuficiente. La guía AAOS, con su énfasis en evaluar el efecto de las medidas de profilaxis solo sobre eventos «críticos» excluyó del análisis a la mayor parte de los estudios usados por los otros 2 grupos18–23 (donde no ocurrieron muertes o EP en ningún caso), por lo que no pudo ni quiso establecer recomendaciones específicas sobre el tipo de profilaxis mecánica a usar, pero la recomendó de forma general debido al riesgo bajo que su uso implicaba.
Recomendaciones sobre el uso de profilaxis farmacológicaEl tipo de profilaxis farmacológica a utilizar es uno de los temas que más interés despiertan para el lector de estas guías. Las 3 guías coinciden en señalar que las heparinas de bajo peso molecular (HBPM), fondaparinux y los nuevos anticoagulantes orales (NACO) son medicaciones adecuadas para la profilaxis de ETV. De nuevo, ahí acaban las coincidencias, ya que cada guía tiene criterios específicos para recomendar uno u otro y, discrepan también en el papel de la aspirina, la heparina no fraccionada (HNF) y los antagonistas de la vitamina K (AVK) en la profilaxis.
Las 3 guías recomiendan el uso de heparinas de bajo peso molecular para la profilaxis de eventos tromboembólicos venosos. Todas las guías usaron la terapia con HBPM (y en particular enoxaparina) como comparador de la eficacia de otras estrategias de profilaxis en sus análisis de efectividad junto con el placebo cuando estaba disponible. Ni la guía NICE, ni la guía AAOS establecieron diferencias en la recomendación frente a otras terapias farmacológicas que recomiendan (en la guía NICE: dabigatrán, fondaparinux o rivaroxabán; y en la guía AAOS además aspirina y AVK). La guía ACCP es la única que recomienda el uso preferente de HBPM frente a NACO, fondaparinux o HNF (recomendación grado 2B) y aspirina o AVK (recomendación grado 2C). Esta decisión se estableció para HNF debido a que un metaanálisis de los datos de estudios sin comparación directa sugería una reducción añadida del 20% de TVP con HBPM frente a HNP. Para los AVK se apreció un claro incremento de los episodios de sangrado con AVK frente a HBPM, en particular en regímenes de prescripción extendidos. La aspirina parecía tan segura como las HBPM, pero no tan eficaz en evitar TVP asintomáticas. El fondaparinux parecía ser igual de eficaz en prevenir los ETV, pero se producía un incremento del 1% de los sangrados mayores. La recomendación de uso de HBPM frente a los NACO se establecía en base a la limitada información sobre el perfil de seguridad de estos nuevos fármacos frente al bien establecido perfil de las HBPM.
El fondaparinux se recomendó por las 3 guías como una terapia farmacológica adecuada para la profilaxis de ETV. El único comentario específico es el referido por los autores de la guía ACCP y ya reseñado.
Todas las guías recomendaron dabigatrán y rivaroxabán para la profilaxis de ETV en estos pacientes. Apixabán, comercializado a finales de 2011, solo estaba disponible cuando se realizó la guía de la ACCP, por lo que es la única que lo recomienda. No se establecen recomendaciones específicas respecto a la preferencia de uso entre ellos ni sobre otros productos excepto por la salvedad hecha por la ACCP respecto a la seguridad de estos fármacos de introducción reciente ya reseñada.
El uso de la aspirina para profilaxis de ETV se recomienda por las guías ACCP y AAOS. Sin embargo, la guía NICE indica explícitamente que «la aspirina u otros antiagregantes plaquetarios no deben de considerarse fármacos adecuados para la profilaxis de ETV». La aspirina como fármaco para profilaxis de ETV es uno de los temas más controvertidos en las guías. Aunque, como se ha indicado, la guía AAOS es específicamente imprecisa en evaluar la eficacia relativa de distintos agentes y establece que no hay evidencia específica más que para recomendarlos en su conjunto; la recomendación de la guía ACCP es particularmente interesante, dado que va en contraposición directa a la guía previa de 200824 en la que se desaconsejaba su uso explícitamente y con fuerza grado 1A. La modificación del criterio de los autores se debe a un abordaje más centrado en el paciente y en los eventos que le afectan en un ambiente clínico más «naturalista» (en contraposición de un criterio más centrado en los resultados de pruebas de cribado de ETV asintomáticos). En particular, influyeron significativamente los resultados positivos para aspirina de un estudio aislado de alta calidad25. La recomendación de usar HBPM de forma preferente frente a aspirina de la guía ACCP se basó en otros 2 estudios26,27 que sirvieron a los autores de NICE para desaconsejar la aspirina como tratamiento adecuado. En cualquier caso, esta discusión parece lejos de estar cerrada.
Las guías ACCP y AAOS recomiendan el uso de AVK para profilaxis de ETV, mientras que la guía NICE directamente no tiene en cuenta esta alternativa terapéutica por considerarla obsoleta. Como se ha dicho, la guía ACCP recomienda el uso preferente de HBPM frente a AVK por su mayor seguridad.
Recomendaciones sobre la duración de la tromboprofilaxisEn este tema tampoco existe consenso claro. Mientras que la guía AAOS no establece indicaciones sobre la duración de la profilaxis más allá que recomendar que el cirujano discuta la duración del tratamiento con el paciente, la guía NICE recomienda extender la profilaxis de 10 a 14 días tras AR y de 28 a 35 días tras AC y, la guía ACCP recomienda en ambos casos prolongar la profilaxis hasta 35 días (frente a hacer profilaxis 10 a 14 días con grado de evidencia 2B). Los autores de AAOS consideraron que la evidencia disponible28 para prolongar la terapia provenía principalmente de estudios patrocinados por una farmacéutica y eran referidos a un solo fármaco, por lo que no consideraron la evidencia de calidad suficiente. Los autores de ACCP, que en la edición previa habían hecho recomendaciones similares a las de NICE en esta ocasión se decantaron por uniformizar las recomendaciones a terapia extendida tanto en AR como en AC en base a los mismos estudios que sí encontraban una reducción de riesgo de TVP sintomática significativa con la profilaxis extendida a 35 días.
Recomendaciones sobre el momento de inicio de la tromboprofilaxisEn este punto también existen discrepancias a tener en cuenta. Mientras que la guía AAOS, de nuevo, no establece ninguna recomendación al respecto, la guía NICE recomienda el inicio postoperatorio en todos los casos (tras 1 a 4 h en el caso de dabigatrán, tras 6 h con fondaparinux, tras 6 a 12 h con HBPM o HNF y tras 6 a 10 h con rivaroxabán) y la guía ACCP recomienda el inicio al menos 12 h antes de la cirugía o 12 h después de esta (frente a hacerlo en las 4 horas antes o 4 horas después con grado de evidencia 1C).
Estas 2 recomendaciones tienen implicaciones significativas para la práctica habitual. En primer lugar, la recomendación NICE de terapia solo postoperatoria entra en conflicto con las recomendaciones en ficha técnica de la mayoría de las HBPM que recomiendan el inicio 12 h antes de la cirugía, esta recomendación de uso «off-label» de las HBPM solo se realizó teniendo en cuenta el posible riesgo de sangrado incrementado a la administración perioperatoria29 y el hecho de que se recomienda el uso concomitante de medidas mecánicas desde el ingreso del paciente, esto es, desde antes de la cirugía. Hay que tener en cuenta, que esta recomendación recoge una sistemática de inicio postoperatorio de las HBPM que es práctica clínica establecida para muchos cirujanos29.
En segundo lugar, la recomendación de la ACCP de no hacer profilaxis en las primeras 4 h postoperatorias choca con la pauta recomendada de aplicación de dabigatrán (1 a 4 h tras el fin de la cirugía) y se basa en evidencia significativa que el inicio precoz postoperatorio de HBPM30,31 y de fondaparinux32 se asocia con un incremento del riesgo de sangrado, sin ofrecer ventajas significativas en lo que toca a prevención de ETV.
Recomendaciones sobre el uso de filtros de vena cavaLos filtros de vena cava (FVC) temporales o permanentes para evitar los ETV en pacientes de alto riesgo en los que la profilaxis por otros medios no puede realizarse representan otro punto controvertido en estas guías. La guía NICE recomienda considerar su uso en pacientes con riesgo elevado (ETV previo o cáncer activo) en los que las medidas farmacológicas o mecánicas están contraindicadas. La guía AAOS decide no establecer conclusiones, dada la insuficiente evidencia disponible y la guía ACCP desaconseja su uso (frente a no hacer ninguna profilaxis) en pacientes con alto riesgo de sangrado o contraindicación para profilaxis de otro tipo (grado de recomendación 2C). Las conclusiones de la guía NICE se basan principalmente en un estudio realizado en pacientes hospitalizados no quirúrgicos33, mientras que los autores de AAOS no encontraron evidencia de calidad como para establecer una recomendación siquiera de «consenso». Los autores de la guía ACCP sopesaron la disminución de riesgo de EP observada en un metaanálisis de baja calidad34, con las complicaciones significativas que acarrea el uso de FVC reportadas en un estudio observacional grande35 y, estimaron que los riesgos superaban con creces las ventajas.
Pese a la falta de consenso, hay que tener en cuenta, que en pacientes que se van a someter a un procedimiento electivo de AR o AC rara vez se dan las circunstancias que obligarían a considerar un FVC: cáncer activo, ETV previo, TVP activa o riesgo tan elevado de sangrado que contraindica la profilaxis farmacológica.
Recomendaciones respecto al despistaje de eventos tromboembólicos venososMientras que la guía NICE no analizó este tema, tanto la guía AAOS como la guía ACCP desaconsejan el uso de técnicas ecográficas para el despistaje postoperatorio rutinario de TVP en pacientes asintomáticos (con grado de recomendación fuerte y 1B respectivamente). Ambos grupos basaron sus recomendaciones en el hecho de que la identificación (y posterior tratamiento) de TVP asintomáticas no se asocia a una disminución de la incidencia de TVP sintomáticas o EP36,37. Los autores de la ACCP indican además, que estos pacientes con TVP asintomáticas, si son tratados de manera prolongada con anticoagulantes, presentan más episodios de sangrado36,37.
Recomendaciones sobre movilización precozMientras que la guía ACCP no establece recomendaciones específicas, las guías NICE y AAOS recomiendan la movilización precoz de los pacientes como estrategia adecuada para prevenir la aparición de ETV. Los autores de AAOS establecieron esta recomendación como de «consenso» debido a que era de bajo coste, con mínimo riesgo para el paciente y además, consistente con la práctica clínica habitual. Los autores de NICE lo recomendaron como reflejo de la práctica clínica habitual y en base a estudios experimentales que sugieren que la movilización reduce la trombosis venosa pese a la ausencia de estudios cínicos que refrenden su uso. Curiosamente la guía ACCP identifica la movilización precoz del paciente, definida como deambulación en los primeros 2 días posquirúrgicos, como un factor de riesgo para ETV.
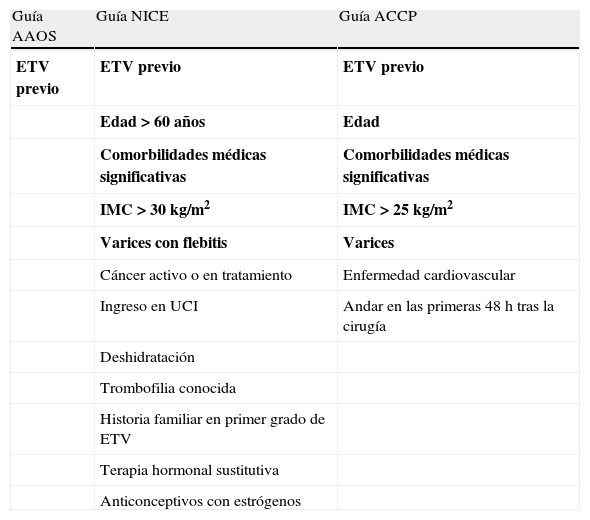
Factores de riesgo de eventos tromboembólicos venosos y recomendaciones en pacientes con riesgo elevado de eventos tromboembólicos venososLos factores que se consideran de riesgo para presentar un ETV tras AR o AC deben de ser definidos ya que permiten seleccionar un grupo de pacientes con riesgo aumentado que podrían beneficiarse de medidas de profilaxis más agresivas. Las 3 guías coincidieron en identificar el antecedente de haber sufrido un ETV como un factor de riesgo para sufrir un nuevo ETV tras AR o AC. Los autores de AAOS restringieron su análisis de la importancia de otros factores de riesgo a estudios en AR o AC y encontraron evidencia débil en 2 estudios (de calidad moderada y baja)38,39 de que un ETV previo incrementaba el riesgo de ETV entre 4 y 8 veces, pero no encontraron otros posibles factores de riesgo. El que no pudieran encontrar evidencia de calidad suficiente para establecer otros factores de riesgo es debido probablemente al importante efecto en el incremento de riesgo que tiene la propia cirugía, lo que podría enmascarar efectos menores producidos por otros factores de riesgo. Los autores de NICE sin embargo, hicieron en 2010 un análisis más exhaustivo que incluía estudios en otros pacientes quirúrgicos y médicos e identificaron una larga lista de factores de riesgo para ETV (tabla 2), infiriendo que si lo son en unas poblaciones, también lo serán en pacientes sometidos a AR o AC. La guía ACCP define una serie de factores de riesgo generales para ETV en cirugía ortopédica (tabla 2), pero coincide con la guía AAOS en relativizar su importancia dado el peso específico mucho mayor del riesgo relacionado con el propio tipo de intervención.
Factores de riesgo para ETV tras AR o AC
| Guía AAOS | Guía NICE | Guía ACCP |
| ETV previo | ETV previo | ETV previo |
| Edad>60 años | Edad | |
| Comorbilidades médicas significativas | Comorbilidades médicas significativas | |
| IMC>30kg/m2 | IMC>25kg/m2 | |
| Varices con flebitis | Varices | |
| Cáncer activo o en tratamiento | Enfermedad cardiovascular | |
| Ingreso en UCI | Andar en las primeras 48 h tras la cirugía | |
| Deshidratación | ||
| Trombofilia conocida | ||
| Historia familiar en primer grado de ETV | ||
| Terapia hormonal sustitutiva | ||
| Anticonceptivos con estrógenos |
En negrita los que aparecen en al menos 2 guías.
La guía NICE no establece recomendaciones adicionales para los pacientes con estos factores de riesgo (salvo lo indicado previamente en la sección de FVC), porque ya considera a todos los pacientes sometidos a AC o AR como de alto riesgo (por sufrir una intervención de más de 60 min de duración, que afecta a los miembros inferiores y que produce movilidad reducida). La guía AAOS recomienda (con grado de recomendación «consenso», esto es, que no existe evidencia cierta, pero se recomienda por el bajo coste, escaso riesgo y porque se considera práctica clínica habitual), que en pacientes con un ETV previo se utilicen medidas farmacológicas y mecánicas combinadas. Por último, los autores de ACCP indicaron que la estimación de riesgos individuales para estos factores no es lo suficientemente segura como para permitir hacer recomendaciones específicas para distintos estratos de riesgo.
Factores de riesgo de sangrado y recomendaciones en pacientes con riesgo elevado de sangradoLos factores que se consideran de riesgo para presentar mayor sangrado tras AR o AC deben de ser definidos, ya que permiten seleccionar un grupo de pacientes con riesgo aumentado que podrían tener problemas añadidos con las medidas de profilaxis de ETV. Las 3 guías identifican distintos factores de riesgo que se enumeran en la tabla 3. Como se puede apreciar, las guías no coinciden en los factores seleccionados. La guía AAOS seleccionó exclusivamente como factores de riesgo la enfermedad hepática grave, los trastornos congénitos de la coagulación y, el uso de antiagregantes plaquetarios (AP) como factores de riesgo y desestimó otros (los incluidos en la guía NICE, por ejemplo), por considerar la evidencia disponible de baja calidad para establecer una recomendación. Los autores de la NICE sin embargo, enumeraron una larga lista de factores de riesgo de sangrado basándose en la experiencia clínica y los criterios de exclusión de los ensayos. La guía ACCP identificó unos factores de riesgo de sangrado generales para cirugía ortopédica, pero de nuevo los relativizó debido a la ausencia de valoraciones específicas de riesgo con una validación suficiente en cirugía ortopédica.
Factores de riesgo para sangrado tras AR o AC
| Guía AAOS | Guía NICE | Guía ACCP |
| Trastornos congénitos que causan sangrado (como hemofilia)Enfermedad hepática activaUso de antiagregantes plaquetarios | Sangrado activoTrastornos adquiridos que causan sangrado (como fallo hepático agudo)Uso de anticoagulantes que aumentan el riesgo de sangrado (como AVK en dosis que elevan el INR>2)Procedimiento intervencionista espinal realizado en las últimas 4 horas o esperado para las próximas 12 hAccidente cerebrovascular agudoTrombocitopenia (<75.000/ml)Hipertensión sistólica descontrolada (>230/120mmHg)Trastornos congénitos que causan sangrado (como hemofilia o enfermedad de von Willebrand) | Sangrado previo mayorFallo renal graveUso de antiagregantes plaquetariosHistoria de sangrado intraquirúrgico difícil de controlarSangrado intraquirúrgico en el propio procedimiento difícil de controlarDisección quirúrgica extensaCirugía de revisión |
Ante pacientes con los factores de riesgo descritos, los autores de la AAOS aconsejaron interrumpir el uso de AP antes de la cirugía (grado de recomendación moderado) y recomendar, por consenso, el uso exclusivo de medidas de profilaxis mecánica en pacientes con enfermedad hepática o trastornos congénitos de la coagulación. Los autores de ACCP se sumaron a esta recomendación de usar DCIP aisladamente (y no profilaxis farmacológica) en pacientes con factores de riesgo con grado de recomendación 2C, pero estimaron que aquellos sujetos con un solo factor de riesgo (en particular el uso de AP) deberían escoger entre la incomodidad de los DCIP y el pequeño incremento de riesgo de sangrado que presentan. La guía NICE en este caso es algo ambigua, ya que desaconseja el uso de profilaxis farmacológica en pacientes con factores de riesgo, salvo que el riesgo de ETV sea mayor que el riesgo de sangrado. Recomienda dejar de tomar anticonceptivos o terapia hormonal sustitutoria 4 semanas antes de la cirugía y respecto al uso de AP recomienda hacer una consulta a un equipo multidisciplinar, ya que los riesgos de suspender la terapia son muy variables y difíciles de estimar, según cuál sea la razón inicial de uso de los AP.
Recomendaciones respecto al tipo de procedimiento anestésico a utilizarTanto la guía NICE como la guía AAOS (con grado de recomendación moderado) recomiendan el uso de técnicas de anestesia regional como mejor alternativa que la anestesia general en pacientes que van a ser sometidos a una AC o AR. La guía ACCP no analizó específicamente este concepto. Los autores de la guía AAOS sustancian su recomendación en el riesgo menor de sangrado con la anestesia neuroaxial frente a la anestesia general (basado en 8 estudios de alta calidad) y no en una reducción de riesgo de ETV, que no encontraron al limitar su análisis a estudios en AC o AR (solo 3 estudios). Los autores de NICE sin embargo, incluyen en su análisis otros estudios (un total de 15 estudios y un metaaálisis40) no limitados a artroplastia de miembros inferiores y concluyen, que el uso de técnicas de anestesia regional disminuía el riesgo de TVP y EP.
DiscusiónNo es intención de los autores, ni está dentro de sus capacidades extraer conclusiones del análisis de las 3 guías y sintetizarlas en una serie de recomendaciones comunes, esto queda a cargo de la SECOT y el GET. Sin embargo, el análisis meticuloso de las 3 guías permite hacer algunos comentarios generales sobre la forma, el fondo y el tono de cada una.
La guía NICE sorprenderá al traumatólogo por su concisión y la limpieza de sus recomendaciones. Tras un análisis de MBE actual y sofisticado, los autores ofrecen al clínico recomendaciones claras sobre qué hacer con sus pacientes sin evitar aspectos controvertidos y dejando al clínico opciones sobre qué tratamiento utilizar. Falta en la guía un acercamiento a 2 aspectos metodológicos que toman importancia recientemente: el concepto de conflicto de interés intelectual y el uso de variables de resultado con efecto directo sobre el paciente (el llamado abordaje «naturalista»):
La publicación de la guía AAOS supuso un revuelo significativo en la comunidad científica interesada en la tromboprofilaxis. Una guía hecha por «traumatólogos» planteaba recomendaciones que se contraponían directamente a las guías establecidas: uso aislado de medios mecánicos, uso de aspirina, etc. Además, era cuando menos ambigua en multitud de aspectos de la tromboprofilaxis escudándose en la falta de evidencia de calidad. Como hemos visto, esta misma comunidad científica se encontró, pocos meses después, con que la sacrosanta ACCP alineaba sus recomendaciones, al menos en parte, con las de esta guía. Hay que tener en cuenta, que la crítica sobre su ambigüedad está claramente justificada: un clínico busca en una guía clínica orientación sobre qué hacer y en esta guía rara vez encuentra respuestas claras.
La guía ACCP se actualizó de manera bastante significativa en esta edición. La adopción de la sistemática GRADE de evaluación de estudios, la asunción del concepto de conflicto de interés intelectual y la adopción de un abordaje más centrado en el paciente supuso cambiar algunas recomendaciones radicalmente y en general disminuir la fuerza de las recomendaciones establecidas a lo largo de toda la guía. Su claridad y solidez científica, así como la asunción inmediata de las nuevas perspectivas en MBE, le permiten mantenerse sólidamente en su posición de «biblia» de la tromboprofilaxis.
ConclusionesEstas 3 guías recientes ofrecen información de calidad al clínico para orientar sus decisiones sobre profilaxis de ETV en sus pacientes sometidos a AR o AC electivas. Sin embargo, hay que tener en cuenta, que los puntos en común de las 3 guías son los menos (tabla 4) y se limitan a la necesidad de hacer profilaxis en estos pacientes; a que es recomendable asociar profilaxis mecánica y farmacológica en los pacientes que han sufrido un ETV previo, ya que tienen riesgo incrementado de sufrir un nuevo ETV; a que las medidas mecánicas aisladas son efectivas y que las HBPM, los NACO y el fondaparinux son medidas farmacológicas eficaces. También parece haber consenso parcial en que la anestesia regional es preferible a la anestesia general, en que no son necesarios estudios ecográficos de despistaje en pacientes asintomáticos y en que la movilización precoz del paciente es recomendable.
Conclusiones comunes de las guías clínicas ACCP, AAOS y NICE
| Conclusiones comunes a las 3 guías en profilaxis de eventos tromboembólicos venosos tras artroplastia de rodilla o cadera: |
| - Los pacientes sometidos a AR o AC electivas deben de recibir algún tipo de profilaxis mecánica y/o farmacológica |
| - Haber presentado un ETV previo es un factor de riesgo para sufrir un nuevo ETV tras la cirugía |
| - Aquellos que hayan presentado un ETV previo, deben de recibir profilaxis mecánica y farmacológica |
| - Los sistemas de compresión mecánica intermitente son una medida mecánica eficaz para profilaxis de ETV tras AR o AC |
| - Las HBPM, el fondaparinux y los NACOa son fármacos eficaces para profilaxis de ETV tras AR o AC |
| Conclusiones que aparecen en al menos 2 guías y no son evaluadas por la tercera: |
| - Los pacientes sometidos a AC o AR electiva deben de ser movilizados precozmente (NICE y AAOS) |
| - No se deben de realizar estudios ecográficos de despistaje de TVP rutinarios en pacientes asintomáticos tras AC o AR (ACCP y AAOS) |
| - Es mejor usar anestesia regional o neuroaxial en estos pacientes (NICE y AAOS) |
Existen sin embargo, discrepancias significativas sobre qué terapia es la más adecuada, el uso de aspirina como profilaxis, el momento ideal de inicio de las terapias farmacológicas y su duración, así como respecto al uso de FVC, la interrupción o no de antiagregantes, cuales son los factores de riesgo de ETV o sangrado y qué actitud tomar en los pacientes que los presentan.
Nivel de evidenciaNivel de evidencia III.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesM.A.R.I. ha trabajado como consultor pagado para Bristol-Myers Squibb España. El resto de los autores declaran no tener ningún conflicto de intereses.