El abordaje del tratamiento de la inestabilidad rotuliana recidivante debe considerar las características y las expectativas de cada paciente sin necesidad de recurrir a un algoritmo genérico. Parece más gratificante y fácil de defender el enfoque que incluya el análisis detallado de las alteraciones anatómicas y los movimientos de la extremidad inferior que la opción que hemos elegido en este artículo1, ya que hasta el momento esta ventaja teórica no ha sido demostrada. Por otra parte, tampoco existen datos que indiquen que el abordaje personalizado descrito en este capítulo esté asociado con peores resultados que los obtenidos utilizando el abordaje genérico, y el primero de estos enfoques sin duda es mucho más satisfactorio desde el punto de vista intelectual.
Para planificar un enfoque terapéutico en el que se consideren las características singulares del paciente con luxación rotuliana recidivante es necesario comprender la acción de los componentes neuromusculares, ligamentosos y morfológicos de las extremidades inferiores en la estabilidad o inestabilidad rotuliana, para realizar un tratamiento dirigido a corregir los problemas morfológicos y funcionales existentes, evitando compensar estos defectos creando anomalías anatómicas secundarias.
EPIDEMIOLOGÍA Y EVOLUCIÓN NATURAL
En un estudio prospectivo de un grupo de pacientes pertenecientes al Plan de Salud de la Fundación Kaiser, se observó que el 70% de la incidencia de luxación rotuliana aguda tenía lugar durante la segunda década de la vida. El riesgo global para personas de cualquier edad es del 7 por 100.000 por año, pero entre las personas de 10 a 19 años de edad el riesgo fue de 31 por 100.000 por año, con una distribución casi idéntica entre las mujeres y los varones (33 por 100.000 por año frente a 30 por 100.000 por año, respectivamente)2.
Las mujeres con antecedentes familiares de inestabilidad rotuliana y antecedentes personales de subluxación o luxación de la rótula son factores que se asocian con un mayor riesgo de luxación ulterior2,3. Además, el grado de traumatismo relacionado con la primera luxación es un indicador importante del riesgo de luxación ulterior2. Fithian et al2 observaron que, en pacientes con rotura del retináculo y del ligamento fémoro-rotuliano interno (LRFI) demostrado en resonancia magnética (RM), la incidencia de luxación rotuliana ulterior fue menor que en pacientes sin lesiones del retináculo. Este hallazgo no sorprende si se considera que la luxación rotuliana en ausencia de una lesión del LRFI puede ser indicativa de una displasia fémoro-rotuliana concomitante. Crosby e Insall4 señalan que la frecuencia de los episodios de subluxación/luxación rotuliana disminuye con el tiempo y que la incidencia de artrosis es escasa y no guardaba relación con la frecuencia de luxación.
Biomecánica de la inestabilidad rotuliana
El movimiento rotuliano depende de una interacción compleja de músculos, ligamentos, morfología ósea y alineamiento de la extremidad inferior5,6. Los ligamentos fémoro-rotulianos retinaculares son elementos importantes para la estabilidad rotuliana y el LRFI es el principal elemento estabilizador del desplazamiento externo de la rótula durante los primeros 20° a 30° de flexión de la rodilla7-11. Este ligamento se encuentra en máxima tensión durante la extensión, con el músculo cuádriceps contraído y contribuye a llevar la rótula hacia el interior de la tróclea durante las fases iniciales de la flexión12. Se ha demostrado que el menor grado de resistencia al desplazamiento externo de la rótula se observa con una flexión de la rodilla a 20° y que toda progresión de la flexión o la extensión más allá de este ángulo se acompaña de un aumento creciente de la resistencia2,13. Una vez que la rótula encaja en la tróclea, la compresión de la articulación fémoro-rotuliana resultante por los vectores de fuerza de magnitud creciente de los tendones cuadricipital y rotuliano, combinada con la configuración geométrica de la articulación fémoro-rotuliana, es el factor determinante en la flexión de la rodilla14-16.
Cuando la rótula se halla en el interior de la tróclea, la pendiente de la cara externa de la tróclea representa la principal oposición al desplazamiento externo de la rótula17,18.
Se han realizado diversos estudios para evaluar los efectos de los distintos músculos y, especialmente, del vasto interno oblicuo (VIO) sobre la estabilidad de la rodilla19-21. El concepto de que el VIO es el principal estabilizador fémoro-rotuliano es cuestionable, pero al igual que en el caso de los retináculos fémoro-rotulianos, la acción del VIO sobre el alineamiento rotuliano es máxima durante el inicio de la flexión de la rodilla21,22.
Varios estudios han evaluado la correlación entre el alineamiento de la extremidad inferior y la inestabilidad rotuliana16,23-26. Sin embargo, Fithian et al11 demostraron que las alteraciones de alineación de la extremidad inferior y fémoro-rotuliana no son suficientes para provocar una luxación de rótula si no existe también una deficiencia de las partes blandas que limitan el desplazamiento de la rótula, como ocurre en la hiperelasticidad o tras un traumatismo.
Anamnesis del paciente
Las luxaciones y subluxaciones rotulianas recidivantes crónicas, a menudo, son más discapacitantes para el paciente que la inestabilidad ligamentosa aislada de la rodilla y, sin duda, mucho más que una inestabilidad asociada con una lesión del ligamento cruzado anterior (LCA). La diferencia radica en que la inestabilidad por una lesión del LCA, en general, sólo provoca síntomas durante el desarrollo de la actividad deportiva. Si bien esta situación es preocupante para una persona activa, sólo del 15% al 30% de los pacientes con rotura del LCA padecen síntomas de inestabilidad durante el desempeño de las tareas cotidianas27-30. Por el contrario, en los casos de inestabilidad rotuliana, la rodilla «se afloja» repentinamente por traumatismos mínimos en las actividades cotidianas. Este fenómeno puede ser la causa de lesiones secundarias, al poder producirse caídas repentinas, que determinan que estos pacientes se conviertan, a menudo, en personas temerosas.
Otra información importante obtenida de la entrevista con el paciente es su percepción de la magnitud del dolor. La luxación rotuliana es dolorosa, pero el dolor es un fenómeno secundario a la luxación. El paciente que refiere el dolor de rodilla como problema principal y la inestabilidad rotuliana como problema secundario, «la rodilla me duele todo el tiempo y a veces se afloja repentinamente», requiere un enfoque diferente del paciente que acude a la consulta por su inestabilidad, que en este caso expresa que «la rodilla me duele, pero mi mayor problema es que cuando se afloja el dolor se vuelve más intenso». Existen ortesis apropiadas para el manejo de la inestabilidad (y el dolor secundario a los problemas asociados con la inestabilidad), pero el tratamiento del dolor de rodilla crónico o asociado con la inestabilidad rotuliana plantea mayores dificultades. Existen múltiples causas del dolor de rodilla crónico, y no todas ellas son estructurales31.
Por último, la edad en el momento en el que comienza el trastorno y la magnitud del traumatismo que induce la luxación rotuliana son factores importantes. Si un traumatismo significativo, por ejemplo, causado por un contacto ocurrido en el transcurso de una actividad deportiva (valgo, rotación externa de la tibia frente a un impacto directo en la rótula desde la parte externa) es el episodio desencadenante de una luxación rotuliana y si la reacción de los tejidos blandos circundantes al traumatismo es intensa, es probable que la estabilidad inherente de la rótula fuese normal en el momento en que se produjo la lesión. Por otra parte, si el episodio desencadenante fue trivial, por ejemplo, un giro, es probable que el paciente presente uno o más defectos anatómicos (dinámicos o estáticos) que hayan predispuesto al primer episodio de luxación y contribuido a las recidivas posteriores. En este grupo de pacientes, el tratamiento quirúrgico puede fracasar si no se corrigen las deficiencias anatómicas específicas que provocan la luxación32.
EXPLORACIÓN FÍSICA
El examen del paciente con luxación rotuliana recidivante requiere un enfoque completo del individuo en su totalidad. En ocasiones son personas temerosas que presentan un patrón de marcha inusual, dado que recurren a mecanismos de compensación para evitar las recidivas. El paciente se muestra considerablemente temeroso al palparle la rodilla y, sobre todo, cuando se evalúa la movilidad de la rótula. El examen debe realizarse con el paciente en bipedestación, en deambulación, en sedestación y en decúbito supino, ventral y lateral.
Exploración del paciente en bipedestación
James et al33 acuñaron el término «síndrome desgraciado de mala alineación» que se caracteriza por una postura en la que las rodillas están semiflexionadas (rótulas «estrábicas»), con tibia vara proximal, torsión interna del fémur, aumento del ángulo Q e hiperpronación del pie o torsión externa de la tibia, o ambas. Aunque esta postura de la extremidad inferior es frecuente en pacientes con dolor de la rodilla anterior, puede formar parte de variantes anatómicas que acompañan a la inestabilidad rotuliana pero que no necesariamente la provocan.
Exploración del paciente deambulando
No todas las anomalías que contribuyen a la inestabilidad rotuliana son deformaciones estáticas. La dinámica de la marcha puede revelar deficiencias mecánicas individuales que predisponen a la mala alineación y a la inestabilidad de la rótula. El tipo de marcha que con mayor frecuencia se asocia con la disfunción fémoro-rotuliana es la marcha en tijera (semiflexión de las rodillas). A menudo se considera que este defecto es secundario a la torsión interna del fémur (anteversión femoral), pero también puede ser consecuencia de la torsión externa de la tibia, la hiperpronación del pie o una combinación de estas tres anormalidades34. La marcha en tijera reviste importancia en la medida que la rotación interna y el valgo determinan un movimiento de rotación externa alrededor de la rodilla que ejerce una fuerza externa sobre la rótula16. Si bien esta marcha anómala, en general, se asocia con las deformaciones estáticas descritas anteriormente, también puede ser la consecuencia dinámica de alteraciones de la coordinación neuromotora, como ocurre en la espasticidad, o de la inestabilidad de los principales grupos musculares de la espalda, el abdomen o la cadera35,36.
Examen del paciente sentado
El examen de la altura relativa de la rótula en un paciente sentado con las rodillas flexionadas en el borde de la mesa puede revelar una rótula alta o una rótula baja37. La medición del ángulo Q, con el paciente sentado, puede ser más informativa que con el paciente en decúbito dorsal, dado que con mayor frecuencia la rótula se centra en la tróclea en un ángulo de flexión de 30° a 90°38-40. Sin embargo, con la rodilla en extensión completa la rótula puede ubicarse en la parte externa, lo que genera la falsa impresión de un ángulo Q normal. Cuando se mide el ángulo Q con el paciente sentado, una línea recta que parte del centro de la rótula debe atravesar la tuberosidad anterior de la tibia. La localización de la tuberosidad tibial por fuera de esta línea indica un aumento anormal del ángulo Q39,40.
La extensión activa de la rodilla puede inducir una crepitación fémoro-rotuliana que sugiere una lesión o una degeneración de la superficie articular. Un desfase en el mecanismo extensor puede reflejar una debilidad del mecanismo del músculo cuádriceps o ser consecuencia de una inestabilidad rotuliana grave con subluxación obligada, e incluso de una luxación con extensión activa. El signo de la J, o el «deslizamiento en J», a menudo se asocia con una rótula alta o una displasia de la tróclea.
Las subluxaciones internas, e incluso las luxaciones internas de la rótula, pueden ser difíciles de detectar si no se obtiene una radiografía funcional, aunque la prueba de reposicionamiento de Fulkerson puede ser de utilidad. Para efectuar esta prueba se sostiene pasivamente la rodilla en extensión y se induce suavemente una subluxación interna de la rótula41, a continuación se flexiona suavemente la rodilla permitiendo que la rótula recupere su posición. Si esta maniobra provoca dolor y/o aprensión repentinos y, sobre todo, si el paciente relaciona esta sensación con los síntomas habituales de presentación debe considerarse la posibilidad de subluxar la rótula internamente. Por último, con el paciente sentado pueden examinarse las extremidades superiores para evaluar posibles indicios de laxitud generalizada42,43.
Examen del paciente en decúbito supino
Con el paciente en decúbito supino es posible observar, palpar y evaluar la estabilidad de la rodilla, así como los movimientos y el grado de irritación articular, tanto de la rodilla como de la cadera. También es posible evaluar el perímetro y el desarrollo del músculo cuádriceps, la presencia de asimetrías o la atrofia del músculo VIO. La presencia de un derrame puede detectarse mediante la simple inspección, pero la palpación permite una evaluación cuantitativa de la anormalidad. La palpación también permite detectar áreas de dolor retinacular, y la compresión fémoro-rotuliana puede inducir crepitación o dolor.
La movilidad rotuliana debe evaluarse con la rodilla en extensión completa y con la rodilla flexionada en un ángulo de 30°44-47. El temor intenso del paciente durante la subluxación pasiva indica la presencia de subluxaciones clínicas. La hipermovilidad de la rótula confirma la sospecha clínica de subluxaciones y luxaciones rotulianas, pero la ausencia de movilidad puede ser aún más significativa, dado que sugiere otras causas del aflojamiento de la rodilla.
Un punto limitante tras la aplicación de una fuerza externa sobre la rótula, junto con una limitación del desplazamiento (dos cuadrantes o menos) se opone al diagnóstico de inestabilidad rotuliana32. El examen en decúbito supino también debe abarcar una evaluación general y la documentación de la estabilidad de los ligamentos colaterales y de los cruzados.
Examen del paciente en decúbito ventral
La posición de decúbito ventral es más apropiada para detectar una torsión femoral, tibial o una contractura del músculo cuádriceps. Esta postura permite mantener la extensión de la cadera mientras se flexiona la rodilla para observar la distancia entre el talón y la nalga. La inclinación involuntaria de la pelvis y la flexión espontánea de la cadera durante esta maniobra indican una tensión excesiva del músculo recto anterior del muslo (prueba de Ely)36. La incapacidad de flexionar completamente la rodilla puede indicar una contractura del cuádriceps o un trastorno interno de la rodilla (en este caso se añade el dolor).
El eje transmaleolar del tobillo se relaciona principalmente con la torsión tibial, en condiciones normales la rotación externa es de 15°, mientras que la medición de la rotación interna y la rotación externa de la cadera es un indicador de torsión femoral. La posición del pie también sugiere alteraciones de la torsión tibial, pero es importante tener presente la posibilidad de pie plano, dado que en este caso la abducción del pie puede confundirse con una rotación externa de la tibia.
Examen del paciente en decúbito lateral
Esta postura es la más adecuada para detectar una contractura de la cintilla iliotibial (prueba de Ober). La prueba de Ober se basa en la flexión de la rodilla y la cadera. Mientras se mantiene la rodilla en flexión, se abduce y luego se extiende la cadera (siempre manteniendo la rodilla en flexión). A continuación, se permite la aducción de la cadera. La tensión excesiva de la cintilla iliotibial impide la aducción de la cadera en esta posición. La postura en decúbito lateral también puede utilizarse para detectar una subluxación rotuliana interna iatrogénica, como describen Nonweiler y DeLee48.
HALLAZGOS RADIOGRÁFICOS
Numerosos autores han descrito variaciones de la alineación rotuliana y de la morfología fémoro-rotuliana que pueden correlacionarse con una inestabilidad rotuliana38,49-51 y, específicamente, con un mayor riesgo de luxación. Aunque el orden de importancia difiere en los distintos estudios, la rótula alta y la displasia troclear se han señalado sistemáticamente como factores determinantes de luxación rotuliana recidivante38,49,52-54. Otros factores relevantes comprenden la inclinación de la rótula y la lateralización de la tuberosidad anterior de la tibia en relación con la tróclea55-57. Aunque Dejour et al49 pensaban que la inclinación de la rótula indicaba una displasia del cuádriceps, Arendt et al32 relacionaron la inclinación de la rótula con una insuficiencia del LRFI, trastorno que para algunos autores es el factor determinante de la inestabilidad rotuliana recidivante.
La radiología sigue siendo importante para evaluar pacientes con inestabilidad rotuliana. Aunque la tomografía computarizada (TC) es un indicador más sensible de la mala alineación rotuliana, pues permite obtener imágenes axiales en flexión acentuada y en extensión casi completa de la rodilla, Murray et al58 han demostrado que una radiografía en proyección lateral verdadera aporta información similar. Específicamente, la proyección anteroposterior permite evaluar la alineación fémoro-tibial y la presencia de artrosis59. Esta proyección también posibilita determinar con preci-sión la profundidad de la garganta troclear y las variaciones de la displasia de la porción distal del fémur. La proyección axial 60,61 aporta información adicional acerca de la configuración de la tróclea y la posición de la rótula. La rótula alta a menudo se asocia con inestabilidad rotuliana.
La TC permite apreciar correctamente la alineación y la congruencia fémoro-rotuliana en un estadio temprano de la flexión de la rodilla, pero la RM puede aportar la misma información y además permite observar el cartílago articular18,51,56,62,63. Staubli et al63 mostraron que el contorno del cartílago articular de la articulación no siempre sigue la trayectoria del contorno del hueso subcondral. Por lo tanto, es posible que una imagen de TC revele una presunta incongruencia fémoro-rotuliana y que la RM muestre una congruencia articular verdadera. Además, estudios recientes con RM dinámica sugieren que esta modalidad posee otras ventajas para evaluar la disfunción fémoro-rotuliana64. No obstante, la extensa base de datos derivada de las mediciones obtenidas con TC y el ahorro de tiempo y dinero en relación con la RM justifican que esta modalidad diagnós-tica se siga utilizando para evaluar la alineación fémoro-rotuliana.
OPCIONES TERAPÉUTICAS Y RESULTADOS HISTÓRICOS
Tratamiento conservador
El tratamiento conservador de la luxación rotuliana asocia entre un 15% y un 44% de recidivas y persistencia de dolor en la parte anterior de la rodilla, e inestabilidad de la rodilla y limitaciones de la actividad que afectan a más de un 50% de los pacientes65-67. Aunque los protocolos de tratamiento no quirúrgico son muy variables, los menos satisfactorios se han asociado con la movilización temprana de la rodilla67,68.
Tratamiento quirúrgico
La bibliografía describe más de 100 posibilidades quirúrgicas para el tratamiento de la luxación rotuliana recidivante69-74; sin embargo, las diferencias relacionadas con la comunicación de los resultados y la planificación de los estudios hacen prácticamente imposible la comparación entre sus resultados. Tradicionalmente se han utilizado tres tipos de enfoques quirúrgicos: realineamiento proximal, realineamiento distal o una técnica combinada. Los resultados de los estudios destinados a comparar la eficacia del realineamiento proximal frente al realineamiento distal no indican que este último sea superior al realineamiento proximal75. La liberación del alerón externo como procedimiento aislado en el tratamiento de la inestabilidad rotuliana se ha asociado con resultados menos satisfactorios75,76.
Por último, los estudios que han comparado el tratamiento quirúrgico frente al tratamiento conservador no indican que los resultados, a largo plazo, sean superiores77,78. Algunos estudios de pacientes tratados con cirugía revelan un aumento del riesgo de artrosis fémoro-rotuliana aun cuando disminuye la incidencia de luxaciones recidivantes79-84.
Nuestra experiencia personal
La rodilla es un sistema mecánico complejo en el cual la modificación de una parte del sistema afecta a las otras partes que lo componen85. Por ejemplo, el desplazamiento de la tuberosidad anterior de la tibia puede afectar la carga articular en las articulaciones fémoro-rotuliana y fémoro-tibial. El desplazamiento interno de la tuberosidad anterior aumenta la carga en el compartimento fémoro-tibial interno y la porción interna de la articulación fémoro-rotuliana e induce alteraciones en el compartimento fémoro-tibial externo86. En consecuencia, el desplazamiento interno de la tuberosidad anterior de la tibia debe considerarse con reservas en el caso de pacientes con genu varo, y evitarse en pacientes con una meniscectomía interna previa.
El desplazamiento anterior de la tuberosidad tibial reduce las presiones de contacto de la articulación fémoro-rotuliana; aunque traslada estas solicitaciones a la porción más proximal de la rótula87. Por lo tanto, antes de efectuar un procedimiento de desplazamiento anterior o interno de la tuberosidad anterior es necesario evaluar los patrones de movilidad rotuliana, y estas intervenciones deben evitarse siempre que aumenten la carga sobre áreas alteradas del cartílago articular88.
Tratamiento conservador
Se recomienda seguir un tratamiento conservador cuando las luxaciones son esporádicas e infrecuentes y, sobre todo, siempre que los mecanismos rotulianos del paciente permitan una adaptación al proceso de rehabilitación. Si la rótula se luxa con dolor durante cada intento de extensión activa de la rodilla a menudo es conveniente proceder, en primer lugar, a la realineación y comenzar la rehabilitación pélvico-femoral, una vez que la rótula se encuentre debidamente alineada y estable.
Un programa de rehabilitación puede tener éxito en pacientes que han padecido luxaciones rotulianas aisladas que pueden interferir, esporádicamente, con las actividades laborales o de ocio, sin presentar fallos mecánicos o intraarticulares que justifiquen una intervención quirúrgica inmediata89. La rehabilitación pélvico-femoral aumenta la estabilidad central mediante el fortalecimiento de los principales grupos musculares, además de los ejercicios de resistencia progresiva del cuádriceps90.
Aunque el VIO es un componente importante de la estabilidad rotuliana, su función como estabilizador dinámico ha sido sobrevalorada21,22,91-93. La debilidad de los grupos musculares de apoyo central produce una rotación femoral interna excesiva y un genu valgo que contribuye a la luxación o la subluxación rotulianas16. Por consiguiente, nuestra práctica consiste en iniciar el proceso de rehabilitación y efectuar un seguimiento del paciente para evaluar su evolución. Es más, insistimos en la importancia de continuar con el programa de ejercicios, a largo plazo, para garantizar una recuperación óptima y duradera.
Para los pacientes que prefieren una ortesis existen diferentes opciones, aunque su eficacia no ha sido demostrada94-96. En los casos de subluxación rotuliana no complicada recurro a una simple rodillera de neopreno. En el caso de pacientes con síntomas de inestabilidad significativos que deseen continuar desempeñando actividades deportivas, sobre todo si existe un componente de hipermovilidad, la férula TruePull®, diseñada por Fulkerson, es bien tolerada. En pacientes con un signo «J» marcado, la ortesis de tendón rotuliano Breg® (Breg Inc., Vista, CA) se opone al desplazamiento externo. Si se decide utilizar una rodillera para el tratamiento de la inestabilidad rotuliana hay que insistir en que es un método auxiliar de la rehabilitación.
Tratamiento quirúrgico
En lugar de describir los procedimientos quirúrgicos empleados habitualmente para el tratamiento de la inestabilidad rotuliana prefiero, dejando de lado la noción de «procedimiento», utilizar un enfoque basado en «la identificación y la corrección del defecto anatómico.» En mi opinión, el elemento central para juzgar un procedimiento quirúrgico consiste en determinar si es capaz de corregir el defecto anatómico que provoca los episodios de subluxación rotuliana o luxación rotuliana. Como hemos dicho (tabla 1), es posible identificar las variantes anatómicas particulares de cada paciente62,97. Desde esta perspectiva, los pasos fundamentales que utilizo para seleccionar el tratamiento de la inestabilidad rotuliana comprenden la individualización, la personalización y la corrección. El objetivo es corregir el defecto anatómico subyacente y no crear un defecto anatómico secundario que compense el defecto primario. No obstante, tengo presente la relación riesgo/beneficio de cada procedimiento individual.
Este enfoque requiere un examen preoperatorio meticuloso y completo del paciente que comprenda la evaluación de la alineación de la extremidad inferior, la posición y la movilidad de la rótula, el equilibrio del cuádriceps y la marcha. También requiere una evaluación radiográfica de la morfología y la alineación de la articulación fémoro-rotuliana.
La anestesia epidural selectiva, la anestesia local y monitorizada permiten que el paciente extienda activamente la rodilla durante la intervención. Este tipo de anestesia es adecuado para el restablecimiento del equilibrio del mecanismo extensor y excelente en pacientes con una luxación rotuliana obligada que se produce durante la extensión activa de la rodilla o, en algunos casos, la flexión de la rodilla. La anestesia epidural o local es preferible en pacientes con un signo en J pronunciado y tracción lateral.
Una vez identificados los defectos anatómicos examino la relación riesgo/beneficio asociada con la corrección quirúrgica de cada uno de estos componentes de la inestabilidad. La corrección de la morfología ósea o de la alineación mediante una osteotomía es tentadora, en algunos casos es la técnica quirúrgica más apropiada, pero los beneficios de este procedimiento deben sopesarse frente a los riesgos de sobrecorrección, subcorrección, retraso de la unión o no unión, fractura tardía y alteraciones patológicas de la carga articular24,85,86,98,99.
La realineación con o sin reconstrucción de los tejidos blandos puede parecer un método más inocuo, pero requiere de un alto grado de idoneidad y experiencia quirúrgicas2, e incluso en manos experimentadas existe el riesgo de que genere una tensión excesiva. El objetivo es restablecer el equilibrio de fuerzas responsables de la estabilidad rotuliana sin interferir con los movimientos fisiológicos. La estabilidad no debe lograrse a expensas de una limitación excesiva del movimiento. Si bien soy consciente de la importancia de los ligamentos retinaculares internos y, especialmente, del LRFI para que la rótula encaje sistemáticamente en la tróclea femoral durante los primeros 10° a 30° de flexión, no me baso exclusivamente en el LRFI para mantener la rótula in situ. Si se depende exclusivamente de este ligamento, error que he cometido en el pasado, existe el riesgo de que la reconstrucción genere una tensión excesiva que puede asociarse con dolor, rigidez y un mayor riesgo de sobrecarga de la articulación fémoro-rotuliana. Otro riesgo de la realineación rotuliana basada exclusivamente en la reconstrucción del LRFI es que, con el transcurso del tiempo, el ligamento se estire progresivamente y lleve al fracaso del procedimiento. Por esto prefiero dejar la reparación del ligamento interno para la parte final de la intervención. Después de realinear la rótula combinando la osteotomía de la tuberosidad anterior de la tibia, distal del fémur distal y elongación del alerón externo y/o los componentes del cuádriceps (vasto externo, recto anterior del muslo) se reconstruye el LRFI.
Aunque se ha descrito la realineación rotuliana hay que considerar algunos detalles del procedimiento. El alerón externo contribuye a la estabilidad externa e interna de la rodilla8,100. La generación de una inestabilidad rotuliana interna iatrogénica es un fenómeno infrecuente pero no raro37,99,101. La liberación del alerón externo en presencia de inestabilidad rotuliana se asocia con el riesgo de aumentar la inestabilidad de una articulación que ya es inestable2,13. Si el problema anatómico radica en el alerón externo, como consecuencia de una contractura, es preferible elongarlo en lugar de liberarlo. Larson et al102 describen un método de elongación del alerón externo que evita la subluxación rotuliana interna. En algunos pacientes, la hipermovilidad rotuliana sintomática ha respondido satisfactoriamente a la reconstrucción de un alerón externo que había sido previamente liberado103.
El equilibrado quirúrgico de las acciones ejercidas por el vasto externo y el VIO puede presentar dificultades debido a que el VIO es, a menudo, un músculo displásico. El VIO puede presentar una atrofia marcada y una orientación más vertical que oblicua. El avance del VIO ha formado parte de la técnica de realineación proximal, pero el avance sobre la rótula no mejora la eficacia mecánica del músculo. En ocasiones, la desinserción del VIO para extenderlo hasta el borde distal de la rótula puede reducir la eficacia del músculo por la pérdida de la oblicuidad de las fibras musculares. Es recomendable avanzar el ángulo postero-interno del tendón del VIO104 para aumentar la oblicuidad de las fibras y la eficacia mecánica. Por otra parte, el vasto externo en general es un músculo más voluminoso que el VIO, dado que abarca un 40% del área transversal del cuádriceps frente al 25% correspondiente al VIO91. Además, una porción del vasto externo, que se describe con menor frecuencia, actúa como un vasto externo oblicuo. Cuando el alerón externo se elonga en lugar de ser liberado, esta porción oblicua del vasto externo también puede ser liberada y en caso necesario es posible elongar una porción del tendón externo propiamente dicho (con una reparación por sutura después de una elongación de 1 a 3 cm) para restablecer el equilibrio del cuádriceps105. Este procedimiento puede ser necesario en algunos casos de tensión externa con subluxación o luxación en extensión y, sobre todo, en las luxaciones congénitas y agudas asociadas con una contractura del vasto externo106,107.
El LRFI es el principal responsable de la resistencia de los tejidos blandos al desplazamiento externo de la rótula durante la flexión, hasta un ángulo de 30°. Este ligamento une la mitad proximal del borde interno de la rótula con un surco que se encuentra entre el tubérculo del aductor mayor y el epicóndilo interno. La mayoría de las lesiones del LRFI en la luxación rotuliana se producen en la inserción femoral, por lo que, con mayor frecuencia, el LRFI debe ser tensado en la inserción femoral. En la luxación rotuliana aguda, la lesión del LRFI se localiza del lado izquierdo en un 90% de los pacientes104.
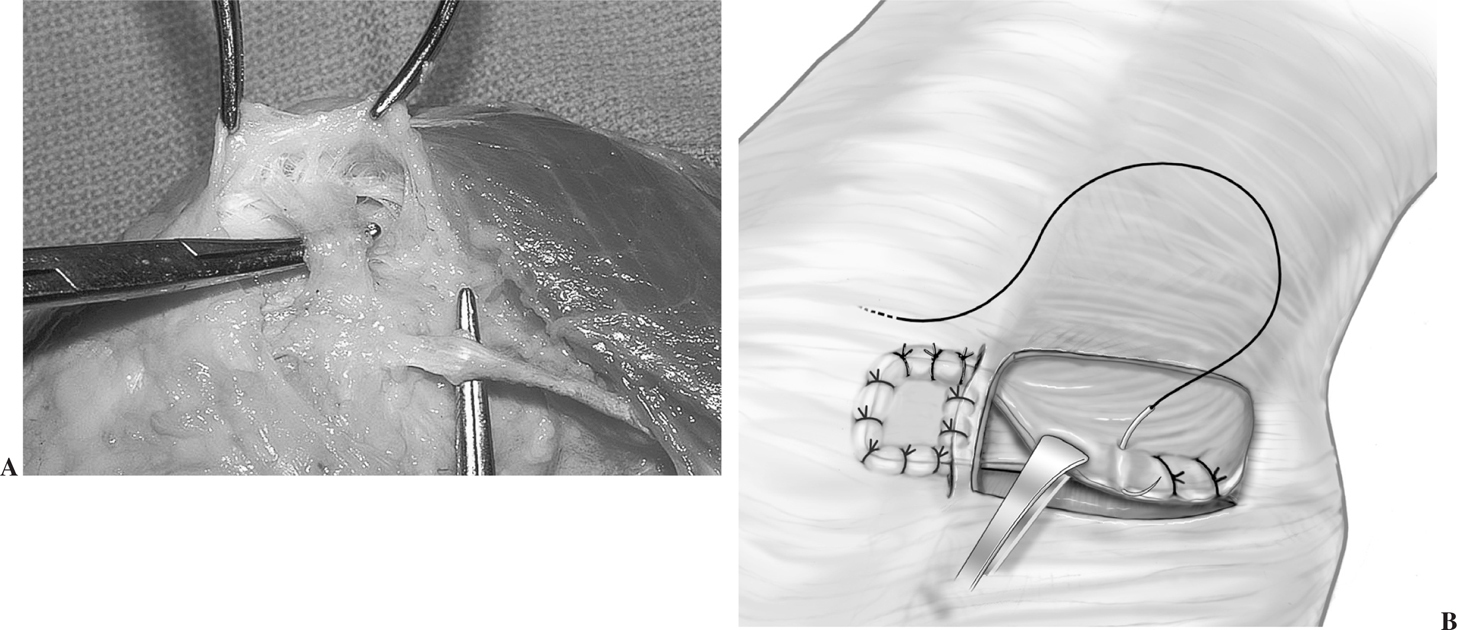
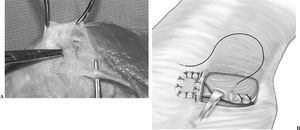
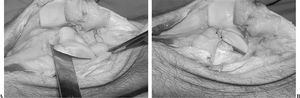
Para el tratamiento de la inestabilidad rotuliana crónica mi preferencia es aislar la capa retinacular incluyendo el LRFI, liberarla del tendón del VIO y luego imbricarla a lo largo del borde interno de la rótula (fig. 1). El tejido retinacular existente se adapta mucho mejor a la topografía ondulada del cóndilo femoral interno durante la flexión y la extensión y su arquitectura es más parecida a la del LRFI original que a la de un tendón isquiotibial. Luego avanzamos el ángulo postero-interno del VIO hacia distal y atrás sobre el LRFI retensado. La influencia del LRFI es mayor en aquellos casos en los que el cuádriceps se contrae con la rodilla en extensión completa, pero las mediciones de la distensión del LRFI revelan que la distensión máxima se observa entre los 15° y los 45° de flexión104. En consecuencia, vuelvo a tensar el LRFI con la rodilla flexionada, en un ángulo de 30°, y la rótula centrada en la tróclea, lo que indica la máxima longitud que requiere el LRFI. La función que cumple el LRFI es guiar la rótula por la tróclea durante la fase inicial de flexión de la rodilla; este ligamento no es el principal responsable para mantener la rótula en posición anatómica cuando encaja en la tróclea, dado que si así fuese, con el transcurso del tiempo el tejido retinacular se estiraría y dejaría de cumplir su función.
Figura 1.(A) Disección de la capa intermedia del alerón interno. (B) Para ser imbricada sobre el borde interno de la rótula y extender el tendón del vasto interno oblicuo (VIO) en dirección distal.
La reconstrucción del LRFI está particularmente indicada en pacientes con luxación de rótula recidivante asociada con hiperelasticidad. Prefiero utilizar un autoinjerto semitendinoso y la técnica descrita por Fithian et al108-111 y por Nomura e Inoue112. Otros prefieren incluir la reconstrucción del LRFI en casos de inestabilidad rotuliana asociada con displasia de la tróclea.
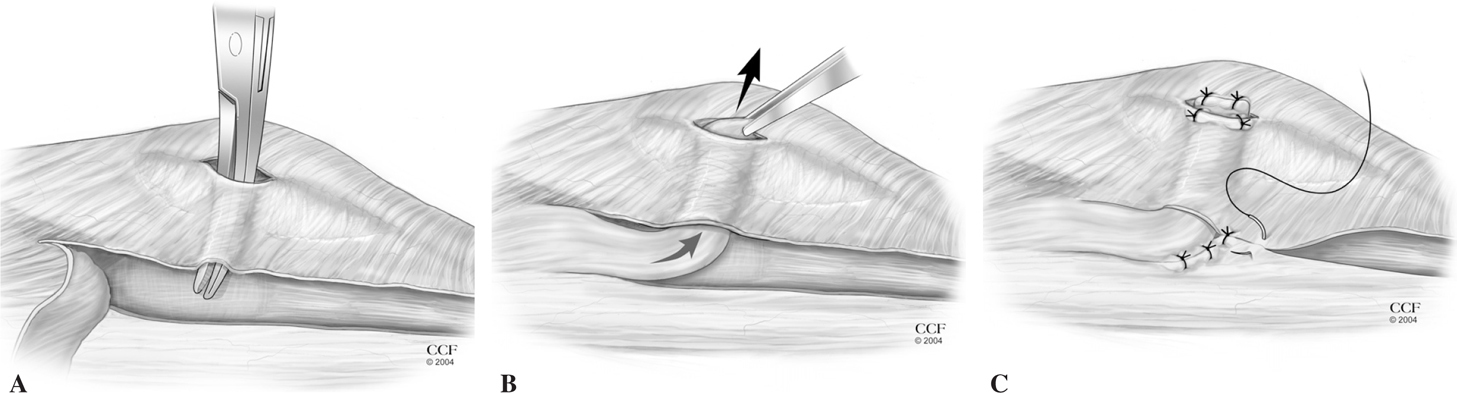
Una vez retensado o reconstruido el lado interno se procede a la reparación/elongación del alerón externo, según la descripción de Larson102. Si la liberación del alerón externo durante una intervención quirúrgica previa interfiere con una reparación adecuada, el desplazamiento de la cintilla isquiotibial permite la reconstrucción del alerón externo transversal profundo. Hughston et al113 describieron un método de reconstrucción del ligamento fémoro-rotuliano externo basado en la transferencia de una cintilla isquiotibial de base distal, aunque prefiero la transferencia de una cintilla isquiotibial de base proximal utilizando 1 a 1,5 cm de la parte anterior y suturándolos al tercio proximal del borde externo de la rótula (fig. 2). Al igual que en el caso de la reconstrucción del LRFI, prefiero tensar la reconstrucción externa con la rótula encajada en el interior de la tróclea y la rodilla flexionada en un ángulo de 30°. La transferencia comienza en el nivel del cóndilo externo del fémur para reproducir la orientación del retináculo original.
Figura 2.(A) Separación del alerón oblicuo superficial y la cápsula subyacente. (B) Se aísla y se separa del tubérculo de Gerdy una banda de cintilla iliotibial de 1 a 1,5 cm de ancho para replegarla en dirección proximal. La porción aislada de la cintilla iliotibial se pasa por debajo del retináculo oblicuo superficial hasta el borde externo de la rótula. (C) Con la rodilla flexionada a 30° se tensa la cintilla iliotibial hasta el epicóndilo femoral externo.
La rótula alta es un defecto anatómico asociado con la luxación rotuliana, y la falta de corrección de este trastorno es una causa de fracaso de la estabilización quirúrgica54,114. La osteotomía de la tuberosidad anterior de la tibia con transferencia distal está avalada por distintas publicaciones115. La imbricación del tendón rotuliano en el tejido blando ha sido menos estudiada, pero la hemos indicado en el tratamiento de la rótula alta asociada con la parálisis cerebral. Este método ha sido considerado, pero no convalidado, para el tratamiento de la luxación rotuliana recidivante.
En pacientes con variantes anatómicas de la configuración troclear o de la posición de la tuberosidad anterior se recomienda la osteotomía. En los casos de mala alineación que conducen a un aumento del ángulo Q asociado con mayor distancia entre la tuberosidad anterior y la tróclea, el método de Trillat para desplazar la tuberosidad anterior de la tibia es fiable, estable y eficaz116,117. En casos de alteraciones degenerativas de la rótula que afectan sobre todo la cara externa y zonas media y distal de la rótula y en pacientes en quienes la luxación rotuliana recidivante se asocia con dolor anterior de la rodilla, el desplazamiento antero-interno de la tuberosidad anterior según la descripción de Fulkerson permite obtener la realineación y un cierto alivio de la carga fémoro-rotuliana40,118-120. Si la anomalía del ángulo Q es consecuencia de un genu valgo muy pronunciado, la osteotomía para corregir el varo femoral distal puede ser una ayuda eficaz y necesaria de la cirugía de realineación.
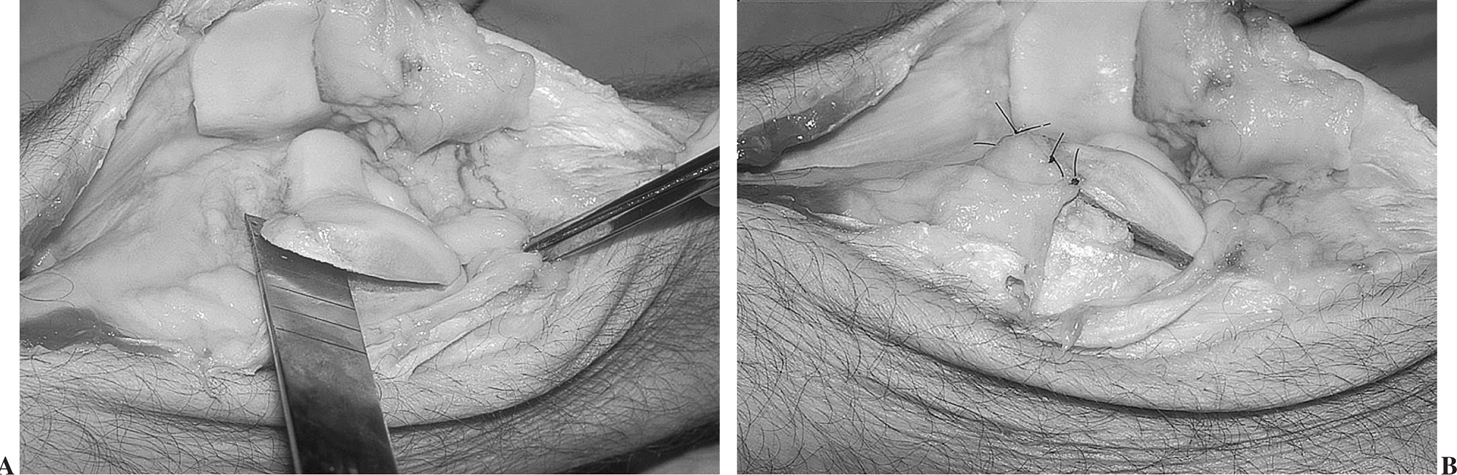
Aunque la displasia troclear es una de las anomalías anatómicas más frecuentemente asociadas con la luxación rotuliana, las publicaciones de su tratamiento son escasas52,121. La osteotomía troclear es difícil de llevar a cabo y su resultado a largo plazo se desconoce. Se han descrito métodos para crear una nueva tróclea122 y, al igual que cualquier otra osteotomía, los efectos sobre la congruencia fémoro-rotuliana son cuestionables y el beneficio a largo plazo no ha sido analizado123. La osteotomía de Albee, descrita en 1915, fue ignorada en la bibliografía hasta 1997124,125. Este tipo de osteotomía es una buena solución en casos de tróclea con un cóndilo femoral externo hipoplásico y una tensión externa persistente a pesar de la reparación de los tejidos blandos. La técnica puede modificarse para obtener resultados más anatómicos con un menor grado de destrucción del cartílago articular. La descripción original incluye una elevación de 1 cm o más con injerto y fijación óseos. La garganta troclear normal tiene 6-7 mm de profundidad; por lo tanto, la elevación puede llevarse a cabo con una cuña ósea de 6 a 8 mm. Además, la utilización de un injerto óseo trapezoidal cuneiforme en lugar de rectangular reduce la probabilidad de interferir con superficie articular anterior. Lo más adecuado es obtener el injerto óseo de la metáfisis femoral externa contigua sin precisar de osteosíntesis (fig. 3). En el caso de una tróclea muy displásica, con una configuración convexa y una protuberancia troclear, la osteotomía descrita por Dejour es eficaz52,126. Este procedimiento requiere un alto grado de planificación y pericia y sólo debe ser llevada a cabo por un cirujano con experiencia.
Figura 3.(A) Osteotomía de la tróclea con la rodilla en extensión. (B) La elevación de 6 a 8 mm del cóndilo femoral externo con inserción de un autoinjerto en cuña evita daños en el cartílago articular y restablece la concavidad troclear.
La utilización de una osteotomía de desrotación para el tratamiento de la inestabilidad rotuliana sigue estando discutida25,99 y, aunque no es el objetivo de nuestro trabajo, es la indicación en pacientes con torsión femoral interna, torsión tibial externa o ambas. Sin embargo, esta intervención requiere prudencia, dado que el procedimiento se asocia con riesgos y la mera existencia de la deformación no garantiza que su corrección conduzca a un resultado funcional satisfactorio.
Realineación rotuliana mínimamente invasiva
Se han descrito técnicas quirúrgicas mínimamente invasivas para el tratamiento de la inestabilidad rotuliana127,128 que comprenden la liberación del alerón externo y la plicatura del alerón interno. La plica se puede realizar mediante varillas térmicas o sutura percutánea. Las descripciones de estos procedimientos indican una plica selectiva del LRFI, pero la eficacia de estas técnicas es cuestionable. Se han descrito resultados satisfactorios a corto plazo, pero aún no se cuenta con resultados a largo plazo. Los procedimientos mínimamente invasivos se asocian con tasas de morbilidad y recuperación mucho mejores que las asociadas con los métodos de realineación a cielo abierto, aunque la capacidad de corregir los defectos anatómicos responsables de la luxación rotuliana recidivante es limitada. La impresión inicial es que las técnicas mínimamente invasivas podrían ser beneficiosas para los pacientes con subluxaciones rotulianas pero no para los pacientes con luxación rotuliana recidivante.
MANEJO POSTOPERATORIO
El manejo postoperatorio requiere un planteamiento personalizado de acuerdo con la técnica quirúrgica empleada, las necesidades y las expectativas del paciente. Las osteotomías requieren el uso de muletas con puesta en carga parcial hasta la consolidación. Independientemente de la técnica utilizada es importante movilizar la articulación en una fase temprana para minimizar el riesgo de atrapamiento rotuliano y fibrosis articular, incorporando los principios de la rehabilitación pélvico-femoral para promover la recuperación y la estabilidad neuromotoras. El tiempo que debe transcurrir hasta la reanudación de las actividades laborales o deportivas depende de numerosos factores relacionados con el paciente y el tratamiento, pero varía entre 6 semanas y 6 meses.
*Publicado en el capítulo 6 del número 29 de las Monograph Series de la AAOS, editado por el Dr. John P. Fulkerson. Copyright 2005.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.
Correspondencia:
J. Andrish MD.
Departamento de Cirugía Ortopédica/A51.
The Cleveland Clinic Foundation.
9500 Euclid Avenue. Cleveland, OH 44195, EE.UU.
Correo electrónico: ANDRISJ@ccf.org
Recibido: noviembre de 2005.
Aceptado: noviembre de 2005.