Las luxaciones periastragalinas son una entidad poco frecuente (<1%) de las lesiones traumáticas del pie. Se produce una pérdida de relación anatómica entre astrágalo, calcáneo y escafoides. Solo hay pequeñas series publicadas.
Material y métodosPresentamos los casos de una serie de pacientes (N=13) con luxaciones periastragalinas en los que se realizó un análisis descriptivo de las principales variables epidemiológicas, clínicas y radiológicas, a partir de las cuales se propone un algoritmo de tratamiento urgente. Se excluyeron los casos con fracturas del cuello del astrágalo, cuerpo del calcáneo o fracturas-luxación de Chopart aisladas.
ResultadosLa mediana de edad fue de 48,5 años con predominio del sexo masculino (69,23%). Cinco pacientes sufrieron caídas-entorsis sobre el tobillo y los 8 restantes mecanismos de alta energía. Las luxaciones mediales (9) predominaron sobre las laterales (4). Además, 4 pacientes presentaron luxaciones abiertas, 2 de ellas tipo IIIC que precisaron amputación. Se solicitó TC en un 76,93% de pacientes y 10 presentaron lesiones óseas asociadas del pie. Se realizó cirugía mediante reducción abierta en todas las lesiones abiertas y en un caso en el que fracasó la reducción cerrada. Cinco pacientes precisaron fijador externo tipo delta. Se objetivó esclerosis subcondral articular en un 77,77% de los casos; si bien solo uno precisó artrodesis subtalar.
ConclusionesLas luxaciones periastragalinas son una urgencia traumatológica y precisan una reducción precoz e inmovilización posterior. La fijación externa temporal transarticular es una buena opción de inmovilización en luxaciones abiertas. Son lesiones graves con alta probabilidad de artrosis precoz.
Subtalar dislocations are a rare entity (<1%) in traumatic foot injuries. There is a loss of anatomical relationship between the talus, calcaneus and scaphoid. There are only small-published series.
Material and methodsWe present a series of patients (N=13) with subtalar dislocations in which a descriptive analysis of the main epidemiological, clinical and radiological variables was carried out, from which an urgent treatment algorithm is proposed. Cases with fractures of the neck of the talus, body of the calcaneus, or isolated Chopart fracture-dislocations were excluded.
ResultsThe median age was 48.5 years with a predominance of males (69.23%). Five patients suffered falls or sprained ankles and the other eight suffered high-energy mechanisms. The medial dislocations (nine) predominated over the lateral ones (four). In addition, four patients presented open dislocations, two of them type IIIC that required amputation. CT scans were requested in 76.93% of patients and 10 presented associated bone lesions of the foot. Open reduction surgery was performed in all open lesions and in one case in which closed reduction failed. Five patients required a delta-type external fixator. Subchondral articular sclerosis was observed in 77.77% of cases; although only one required subtalar arthrodesis.
ConclusionsSubtalar dislocations are a traumatic emergency that require early reduction and subsequent immobilization. Transarticular temporary external fixation is a good immobilization option in open dislocations. They are serious lesions with a high probability of early osteoarthritis.
Las luxaciones astragaloescafocalcáneas, subastragalinas o periastragalinas son una entidad poco frecuente (<1%) dentro de las lesiones traumáticas del pie1. Se produce una pérdida de relación anatómica entre las articulaciones astrágalo-calcánea y astrágalo-escafoidea manteniendo la congruencia de la articulación tibioastragalina en contexto de accidentes de alta energía (caídas de altura, accidentes de tráfico y actividades deportivas)2. Un 75% son luxaciones mediales que se asocian a mecanismos de alta energía y lesiones asociadas como fracturas de los maléolos, escafoides o del 5.° metatarsiano3. Son una urgencia traumatológica y precisan de un adecuado diagnóstico precoz y reducción cerrada o abierta e inmovilización posterior4.
No es una lesión a la que nos enfrentemos los traumatólogos habitualmente, pero por sus potenciales complicaciones, especialmente si se realiza un inadecuado diagnóstico y/o tratamiento, hace que conocer el manejo urgente de estas lesiones sea importante. Solo hay publicadas en la bibliografía internacional casos clínicos o pequeñas series de casos (10-25 pacientes)5–7. El objetivo es realizar un análisis descriptivo de las principales variables epidemiológicas, clínicas y radiológicas en función a lo que proponer un algoritmo de tratamiento urgente.
Material y métodosSe trata de un estudio observacional descriptivo de una serie de pacientes (N=13) con luxaciones periastragalinas. Se usó como criterio de inclusión todos aquellos sujetos con luxaciones periastragalinas que fueron atendidos en nuestro hospital entre los años 2016-2021. Todos los pacientes fueron atendidos inicialmente en el servicio de urgencias por cirujanos ortopédicos y traumatológicos, realizando la correspondiente anamnesis y exploración física. Se prestó especial atención a la descripción de la deformidad inicial y a descartar posibles lesiones neurovasculares. A todos los pacientes se les realizaron radiografías anteroposteriores y oblicuas del pie, así como anteroposterior y lateral de tobillo. Se solicitó tomografía computarizada (TC) en aquellos casos en los que la situación clínica no desaconsejaba su realización en un primer momento. No se realizaron por protocolo pruebas de imagen avanzadas como resonancia magnética (RM).
Los pacientes con luxaciones periastragalinas producidas en el contexto de accidentes de alta energía y otras lesiones asociadas fueron atendidos por el equipo de intensivistas según el protocolo Advanced Trauma Life Support (ATLS). Se excluyeron aquellos casos con fracturas del cuello del astrágalo, cuerpo del calcáneo o fracturas-luxación de Chopart aisladas, pacientes menores de edad o que no hayan realizado un correcto seguimiento. Se solicitó la autorización del Comité Ético de Investigación Clínica (CEIC), obteniendo un dictamen favorable.
Se recogieron en cada paciente las variables epidemiológicas, clínicas, radiológicas, perioperatorias y de seguimiento que se detallan en las tablas 1 a 3; a destacar las siguientes por su relevancia: sexo, edad, mecanismo de lesión, subtipo de luxación, fractura abierta y/o lesión neurovascular, fracturas asociadas del pie, pruebas de imagen, tipo de tratamiento urgente, tiempo de inmovilización, seguimiento total y complicaciones o reintervenciones.
Se utilizó la escala radiológica de Van Dijk8 para valorar la artropatía de la articulación tibiotalar. Para ello, 2 autores realizaron una revisión sistemática de la última radiografía disponible en el seguimiento. Se buscaron igualmente signos de artrosis radiológica en las articulaciones subastragalina o talocalcanea y astragaloescafoidea o talonavicular.
La intervención quirúrgica y el seguimiento en consulta fueron realizados por cirujanos traumatológicos o cirujanos ortopédicos expertos en pie y tobillo. Solo se permitió un intento de reducción cerrada en la urgencia con anestesia intraarticular con el doble objetivo de reducir la luxación en el menor tiempo posible sin causar mayor daño por reducciones infructuosas repetidas. Sin embargo, la presencia de luxación abierta o complicación neurovascular fue una indicación absoluta de reducción abierta en quirófano bajo anestesia. Tras la reducción inicial, con o sin tratamiento quirúrgico, siguió un periodo de inmovilización (férula, Walker o fijador externo) y descarga de la extremidad durante 4-6 semanas hasta autorizar una progresión en la deambulación. Los pacientes han mantenido un seguimiento con revisiones al 1.°, 2.°, 3.°, 6.° y 12.° mes. En 2 pacientes de los que no se disponía de información reciente por pérdida de seguimiento en consultas, se realizó una búsqueda de información en la plataforma informática HORUS del Servicio Madrileño de Salud.
Se planteó un análisis descriptivo de las variables recogidas en el estudio. Las variables categóricas se expresan como frecuencias absolutas (n) y relativas (%). Las variables cuantitativas continuas se expresan como mediana y rango intercuartílico (RIC), asumiendo una distribución anormal según el test de Kolmogorov-Smirnov por el tamaño muestral escaso. Al tratarse de una serie de casos de una lesión infrecuente en traumatología, no se realizó cálculo del tamaño muestral, sino que se recogieron todos los pacientes disponibles. Al ser un tamaño muestral reducido, no se pudo realizar análisis inferencial.
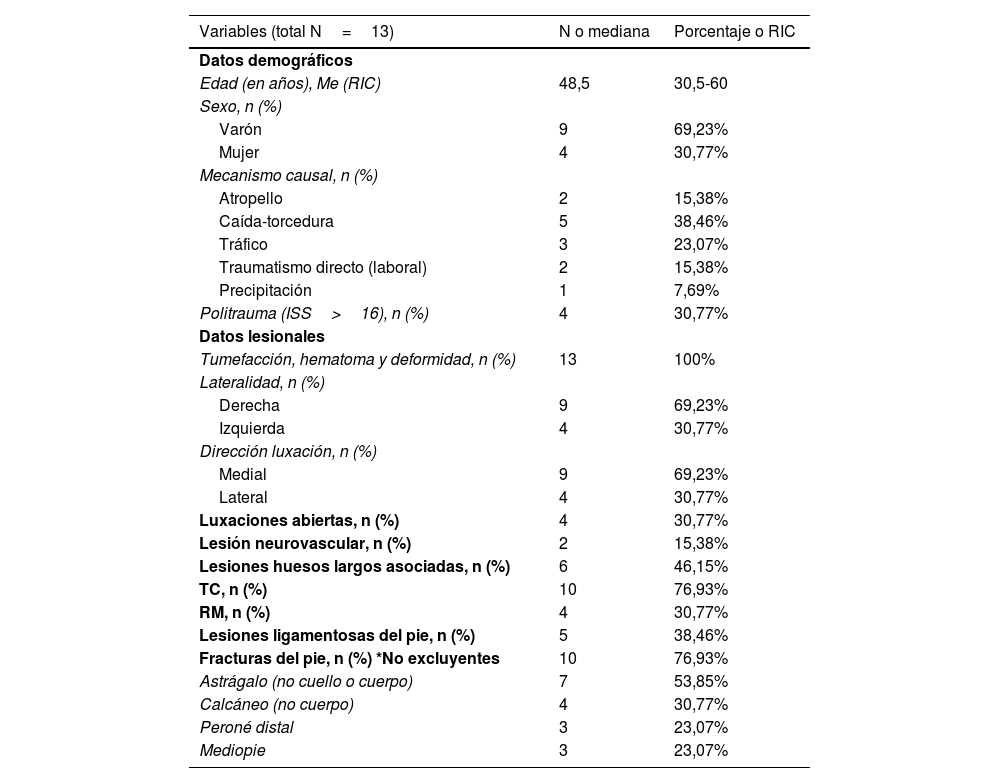
ResultadosLa mediana de edad de los pacientes incluidos en el estudio fue de 48,5 años con predominio del sexo masculino (69,23%) como se aprecia en la tabla 1, que recoge los datos epidemiológicos, clínicos y patrón lesional. Atendiendo al mecanismo causal de la lesión, 5 pacientes sufrieron caídas-entorsis sobre el tobillo y los 8 restantes fueron mecanismos de alta energía (5 accidentes de tráfico, 2 traumatismos-aplastamientos del pie y una precipitación). De estos, 4 pacientes tuvieron consideración de politraumatizados, definido como daño en más de 2 órganos con al menos una lesión potencialmente mortal y/o una puntuación de Injury Severity Score (ISS) superior a 16. Los pacientes no tenían antecedentes personales conocidos de relevancia ni factores de riesgo cardiovascular, salvo depresión en el único caso de precipitación autolítica.
Descripción de los datos demográficos, clínicos y patrón lesional de los pacientes incluidos en el estudio
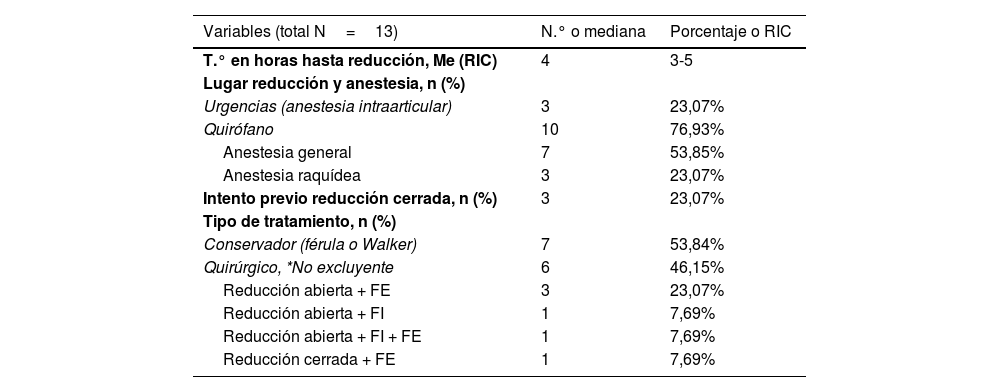
| Variables (total N=13) | N o mediana | Porcentaje o RIC |
|---|---|---|
| Datos demográficos | ||
| Edad (en años), Me (RIC) | 48,5 | 30,5-60 |
| Sexo, n (%) | ||
| Varón | 9 | 69,23% |
| Mujer | 4 | 30,77% |
| Mecanismo causal, n (%) | ||
| Atropello | 2 | 15,38% |
| Caída-torcedura | 5 | 38,46% |
| Tráfico | 3 | 23,07% |
| Traumatismo directo (laboral) | 2 | 15,38% |
| Precipitación | 1 | 7,69% |
| Politrauma (ISS>16), n (%) | 4 | 30,77% |
| Datos lesionales | ||
| Tumefacción, hematoma y deformidad, n (%) | 13 | 100% |
| Lateralidad, n (%) | ||
| Derecha | 9 | 69,23% |
| Izquierda | 4 | 30,77% |
| Dirección luxación, n (%) | ||
| Medial | 9 | 69,23% |
| Lateral | 4 | 30,77% |
| Luxaciones abiertas, n (%) | 4 | 30,77% |
| Lesión neurovascular, n (%) | 2 | 15,38% |
| Lesiones huesos largos asociadas, n (%) | 6 | 46,15% |
| TC, n (%) | 10 | 76,93% |
| RM, n (%) | 4 | 30,77% |
| Lesiones ligamentosas del pie, n (%) | 5 | 38,46% |
| Fracturas del pie, n (%) *No excluyentes | 10 | 76,93% |
| Astrágalo (no cuello o cuerpo) | 7 | 53,85% |
| Calcáneo (no cuerpo) | 4 | 30,77% |
| Peroné distal | 3 | 23,07% |
| Mediopie | 3 | 23,07% |
ISS: Injury Severity Score; Me: mediana; RIC: rango intercuartílico; RM: resonancia magnética; TC: tomografía computarizada.
Los datos se expresan en n (%) o mediana (rango intercuartílico).
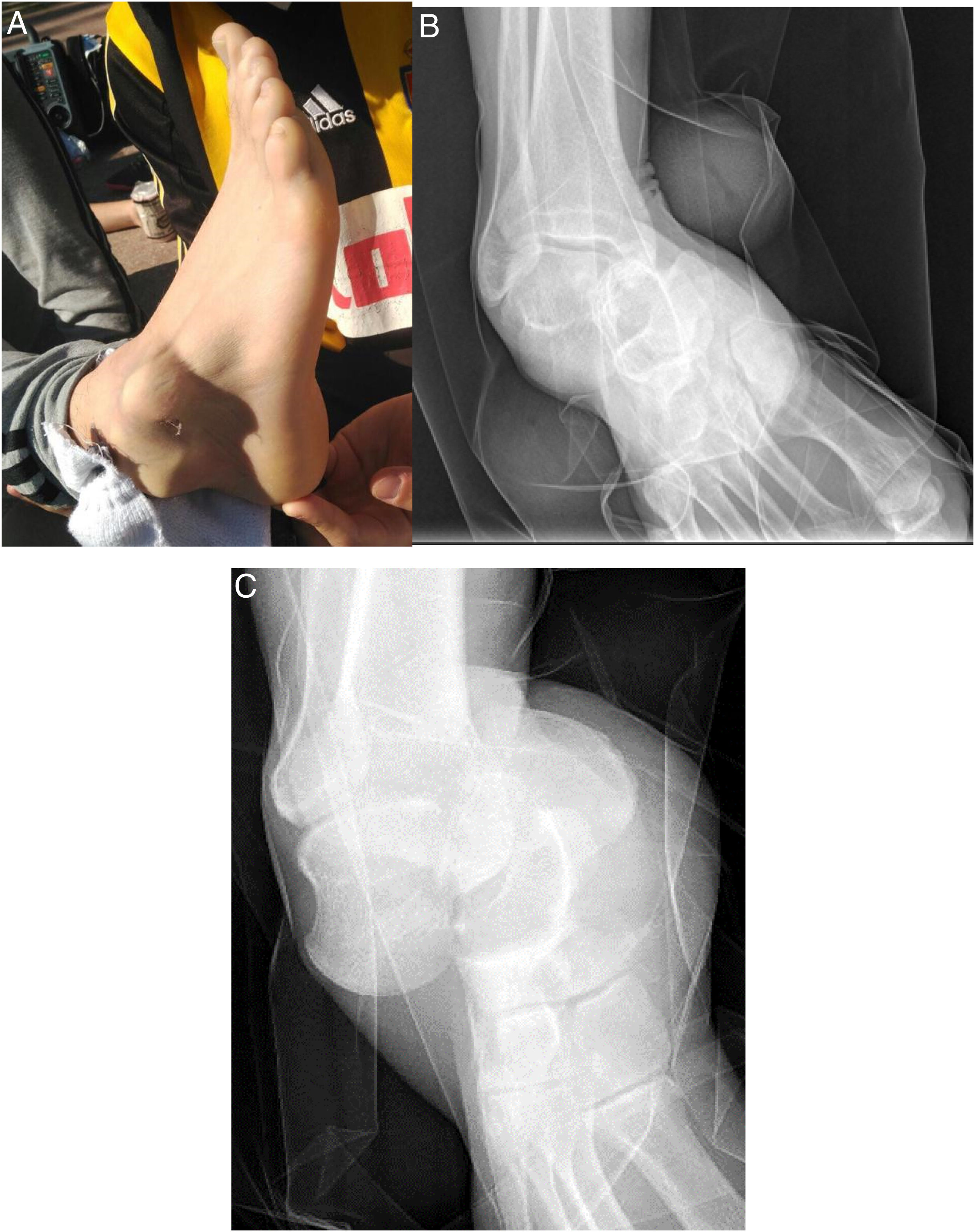
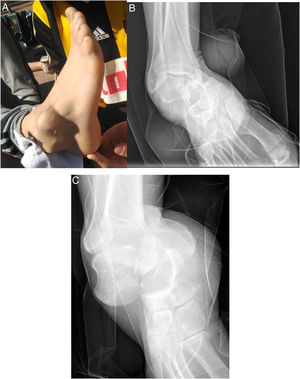
La tumefacción, el hematoma y la deformidad fue una constante en la exploración física de los pacientes (100%), asociando herida todas aquellas luxaciones abiertas (4). Según la clasificación de Gustilo y Anderson, tuvimos 2 luxaciones abiertas tipo IIIA y 2 tipo IIIC, requiriendo la participación de los equipos de cirugía plástica y/o vascular. Las 2 luxaciones abiertas tipo IIIC corresponden a los 2 casos recogidos en la tabla 1 con lesión neurovascular (sección de paquete tibial anterior y sección de paquete tibial posterior). Según el subtipo de luxaciones periastragalinas por la dirección de la luxación objetivada clínica y radiológicamente (fig. 1), las luxaciones mediales (9) predominaron sobre las laterales (4).
Varón de 32 años con dolor y deformidad en el pie derecho tras inversión forzada. Se aprecia la protrusión de la cara lateral del astrágalo en la piel (A). La radiografía anteroposterior muestra la pérdida de la congruencia subastragalina, con el calcáneo en una posición medial respecto al astrágalo (B). La radiografía lateral muestra una pérdida de la congruencia en la articulación de Chopart (C).
Se solicitó TC en un 76,93% de pacientes y 10 presentaron lesiones óseas asociadas del pie, destacando las fracturas de los procesos posteromedial (3), lateral (3) o cúpula anteromedial (1) del astrágalo; fracturas de la tuberosidad anterior (1), posterior (1) o sustentaculum tali (2) del calcáneo; las fracturas de peroné (3) de tipo supra (1), trans (1) e infrasindesmal (1) y, por último, las 3 fracturas del mediopié (2 fracturas de las bases del 5.° metatarsiano y una fractura de la cuña lateral). Solo 4 pacientes se sometieron a RM; pese a ello, se diagnosticaron lesiones ligamentosas en un 38,46% de pacientes (100% en caso de RM), a destacar las roturas de la cápsula anterior, del complejo lateral del tobillo y ligamento deltoideo, del ligamento astragaloescafoideo o del ligamento interóseo.
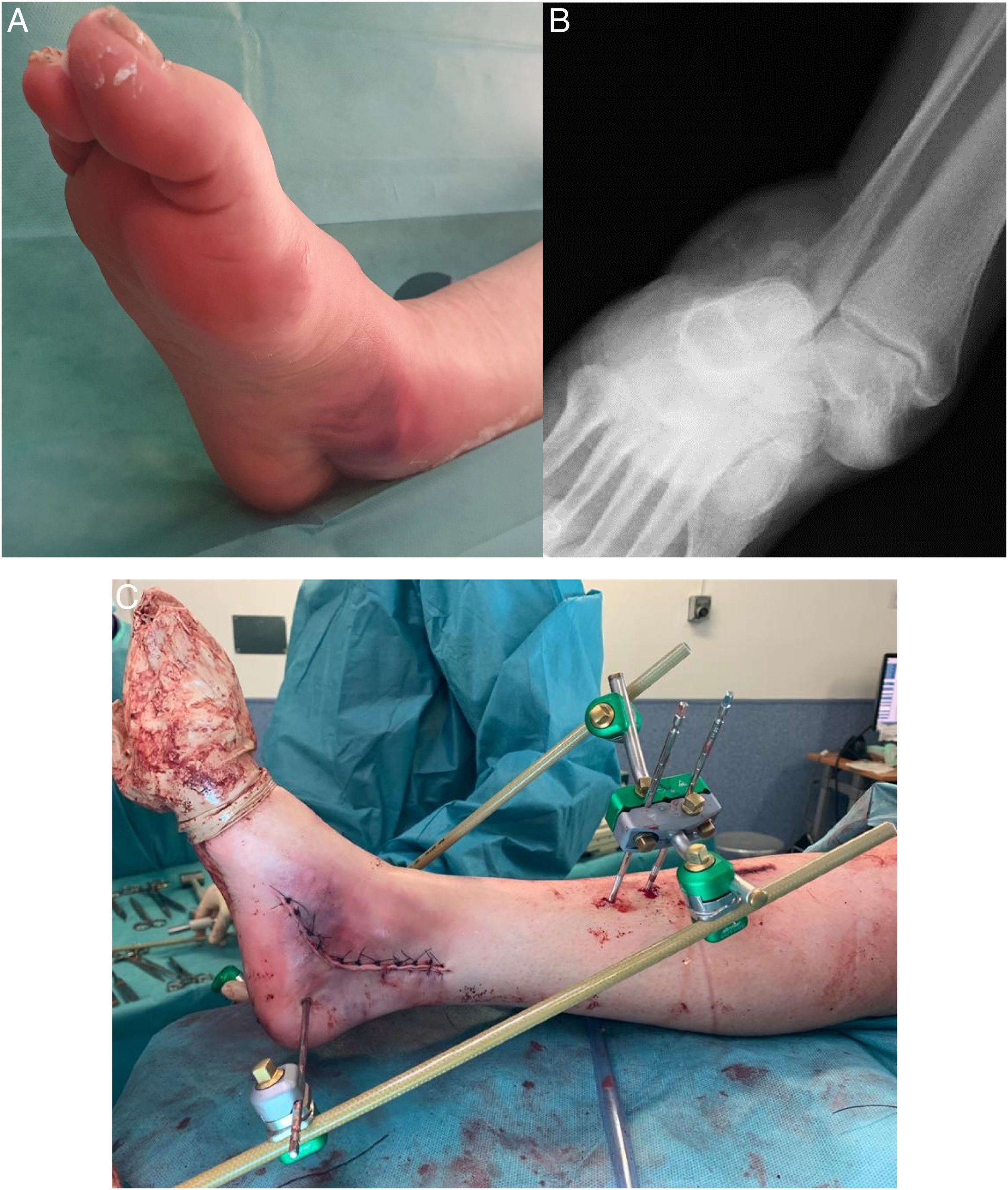
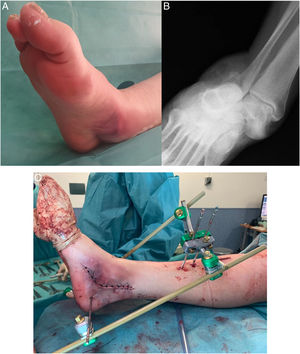
Se hizo la reducción de la luxación periastragalina a las 4h de mediana (3-5h de RIC) desde el traumatismo inicial, con anestesia general (7) o raquídea (3) en el caso de que se llevara a cabo en quirófano (76,93%) o con anestesia intraarticular si se logró la reducción en urgencias (23,07%). Se requirió cirugía en 6 pacientes (46,15%) por diferentes motivos (tabla 2). Por un lado, 4 luxaciones abiertas precisaron lavado, desbridamiento, reducción de luxación articular, cierre primario de la herida y fijación interna o externa. Por otro lado, 2 luxaciones cerradas con intentos infructuosos de reducción cerrada en la urgencia precisaron, en un caso, reducción abierta (fig. 2) y, en el otro, reducción cerrada; en ambos casos asociando un dispositivo de fijación externa (FE).
Descripción de los datos perioperatorios de los pacientes incluidos en el estudio
| Variables (total N=13) | N.° o mediana | Porcentaje o RIC |
|---|---|---|
| T.° en horas hasta reducción, Me (RIC) | 4 | 3-5 |
| Lugar reducción y anestesia, n (%) | ||
| Urgencias (anestesia intraarticular) | 3 | 23,07% |
| Quirófano | 10 | 76,93% |
| Anestesia general | 7 | 53,85% |
| Anestesia raquídea | 3 | 23,07% |
| Intento previo reducción cerrada, n (%) | 3 | 23,07% |
| Tipo de tratamiento, n (%) | ||
| Conservador (férula o Walker) | 7 | 53,84% |
| Quirúrgico, *No excluyente | 6 | 46,15% |
| Reducción abierta + FE | 3 | 23,07% |
| Reducción abierta + FI | 1 | 7,69% |
| Reducción abierta + FI + FE | 1 | 7,69% |
| Reducción cerrada + FE | 1 | 7,69% |
FE: fijación externa; FI: fijación interna; Me: mediana; RIC: rango intercuartílico.
Los datos se expresan en n (%) o mediana (rango intercuartílico).
Varón de 43 años con dolor y deformidad en el pie derecho tras un accidente de tráfico. Se aprecia un pliegue-surco cutáneo medial sugerente de incarceración de estructuras tendinosas en el contexto de una luxación subastragalina lateral (A). La radiografía anteroposterior muestra una pérdida de la congruencia subastragalina (B). Se precisó realizar una reducción abierta mediante abordaje medial por la incarceración del tendón tibial posterior alrededor del cuello del astrágalo. Posterior a la reducción, se implantó un fijador externo para controlar la estabilidad y evolución de partes blandas (C).
De estos 6 pacientes que precisaron algún tipo de fijación quirúrgica, la opción mayoritaria en 5/6 casos fue un fijador externo en montaje tipo delta. En 2/6 casos se utilizó fijación interna (FI) o percutánea: un paciente precisó agujas de Kirschner (AK) en la articulación astragaloescafoidea y un tornillo transindesmal, de forma adicional a un FE; en el otro paciente se realizó exclusivamente fijación interna con un pin Steinmann en la articulación subastragalina y 3 AK (2 en la articulación talonavicular y 1 en la calcaneocuboidea). En los 7 casos restantes (53,84%) se realizó reducción cerrada en urgencias o quirófano con inmovilización con Walker o férula suropédica (tabla 2).
La mediana de tiempo de inmovilización hasta realizar carga completa fue de 42 días (30-49 días RIC), como se observa en la tabla 3. Con un seguimiento de 14 meses de mediana (5,5-37 meses RIC), los nueve pacientes en los que se pudo valorar la movilidad del tobillo (excluyendo 2 casos por pérdida de datos y 2 casos no aplicables por amputación) consiguieron un rango articular funcional y deambulación a partir del 3.° mes, salvo un caso con déficit de flexión dorsal de 10° y rigidez subastragalina.
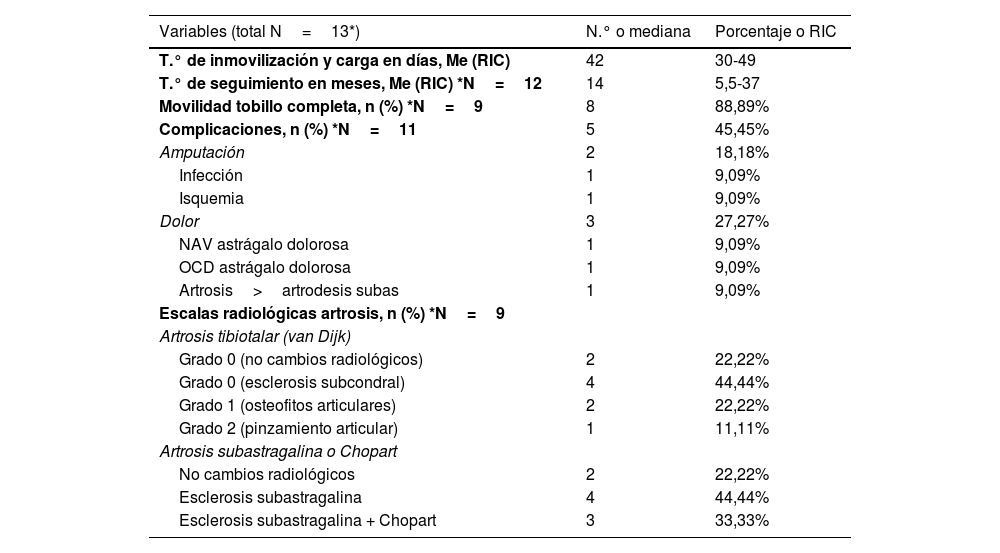
Descripción de los datos clínicos y radiológicos disponible en últimos seguimientos y complicaciones de los pacientes incluidos en el estudio
| Variables (total N=13*) | N.° o mediana | Porcentaje o RIC |
|---|---|---|
| T.° de inmovilización y carga en días, Me (RIC) | 42 | 30-49 |
| T.° de seguimiento en meses, Me (RIC) *N=12 | 14 | 5,5-37 |
| Movilidad tobillo completa, n (%) *N=9 | 8 | 88,89% |
| Complicaciones, n (%) *N=11 | 5 | 45,45% |
| Amputación | 2 | 18,18% |
| Infección | 1 | 9,09% |
| Isquemia | 1 | 9,09% |
| Dolor | 3 | 27,27% |
| NAV astrágalo dolorosa | 1 | 9,09% |
| OCD astrágalo dolorosa | 1 | 9,09% |
| Artrosis>artrodesis subas | 1 | 9,09% |
| Escalas radiológicas artrosis, n (%) *N=9 | ||
| Artrosis tibiotalar (van Dijk) | ||
| Grado 0 (no cambios radiológicos) | 2 | 22,22% |
| Grado 0 (esclerosis subcondral) | 4 | 44,44% |
| Grado 1 (osteofitos articulares) | 2 | 22,22% |
| Grado 2 (pinzamiento articular) | 1 | 11,11% |
| Artrosis subastragalina o Chopart | ||
| No cambios radiológicos | 2 | 22,22% |
| Esclerosis subastragalina | 4 | 44,44% |
| Esclerosis subastragalina + Chopart | 3 | 33,33% |
Me: mediana; NAV: necrosis avascular; OCD: osteocondritis disecante; RIC: rango intercuartílico.
Los datos se expresan en n (%) o mediana (rango intercuartílico).
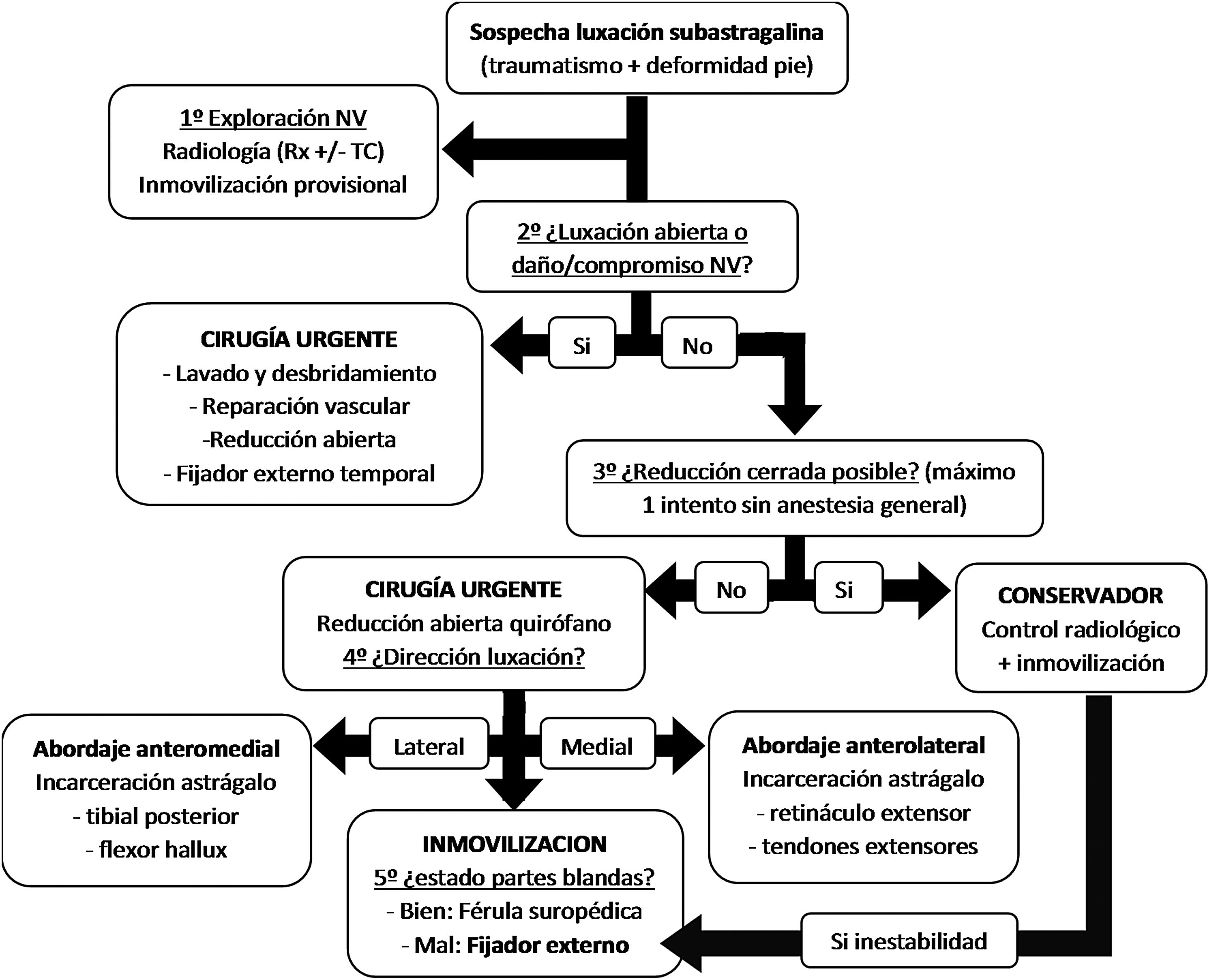
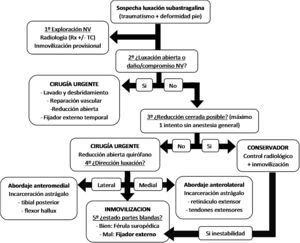
Se objetivó un porcentaje elevado de complicaciones, en 5 de 11 pacientes (45,45%) con seguimiento. Los 2 casos con lesión neurovascular (IIIC) requirieron reintervención y amputaciones infratuberositarias de tibia; en un caso, por infección tras las fasciotomías realizadas por síndrome compartimental y, en el otro caso, por isquemia tras fracaso de la revascularización con safena. En los otros 3 casos con dolor persistente se diagnosticó una necrosis avascular (NAV) del astrágalo, una osteocondritis disecante (OCD) del astrágalo y una artrosis subastragalina con importante dolor y limitación funcional que requirió artrodesis subastragalina con tornillos canulados. Respecto a las escalas radiológicas, se objetivó esclerosis subcondral tibiotalar, subtalar o en Chopart en un 77,77% de los casos; si bien solo uno precisó artrodesis subtalar. En base a todos estos datos recogidos y a la bibliografía, realizamos una propuesta de algoritmo de tratamiento urgente de luxaciones periastragalinas (fig. 3).
DiscusiónLas luxaciones periastragalinas suelen producirse mayoritariamente en varones jóvenes en el contexto de accidentes de alta energía6. Las principales diferencias de nuestra serie en este aspecto con los datos recogidos en la bibliografía son una mediana de edad discretamente superior y un menor índice de accidentes de alta energía, objetivando un grupo de 5 pacientes de mayor edad con caídas-torceduras de baja energía2. Se destaca la obligatoriedad de una completa exploración neurovascular, pues se han descrito lesiones neurovasculares hasta en un 70% de luxaciones periastragalinas laterales3. En nuestra serie, la sección de la arteria tibial anterior se produjo en una luxación periastragalina medial, mientras que la sección de la arteria tibial posterior ocurrió en una luxación lateral.
Malgaigne et al. describieron subvariantes según la posición del calcáneo respecto al astrágalo9. El mecanismo de lesión se produce por fuerzas indirectas que producen un daño ligamentoso y capsular reproducible2. La supinación o inversión forzada del antepié con retropié en flexión plantar provoca una luxación medial7, patrón más frecuente observado en nuestra serie (69,23%) al igual que en el resto de la bibliografía, con cifras cercanas al 70-80%10,11 por ser esta articulación más inestable en inversión; mientras que la pronación o eversión con flexión dorsal produce una luxación lateral3,4.
Si bien la radiografía anteroposterior y lateral es una prueba básica para el diagnóstico de esta entidad y lesiones asociadas, la realización de la TC es muy recomendable para un completo estudio de la lesión, bien sea pre o posreducción inicial. Estas luxaciones no se suelen presentar de forma aislada, se asocian en un 20-60% a fracturas de procesos de astrágalo o calcáneo, fracturas maleolares o metatarsianas y fracturas osteocondrales no visibles en la radiografía12. Un 76,93% de pacientes de nuestro estudio se sometieron a TC, la mayor parte de ellos tras la reducción para que no implicara un retraso en el tratamiento. Solo en 2 pacientes con TC no se encontraron fracturas asociadas. La luxación pura sin fracturas asociadas es infrecuente, pero evoluciona con mínima o ninguna secuela si se realiza un tratamiento adecuado13. Sin embargo, a pocos pacientes (30,77%) se realizó RM, lo que explicaría un infradiagnóstico de lesiones ligamentosas, pues son muy prevalentes en este tipo de luxaciones periastragalinas2. No obstante, los hallazgos en la RM no cambiaron el plan de tratamiento previsto, motivo por el que no está protocolizada su realización de forma inicial.
Se suele recomendar la reducción cerrada en quirófano bajo anestesia general o raquídea mediante tracción en eje con la rodilla flexionada a 90° (maniobra de Bohler), permitiendo relajar el sistema aquileocalcáneo14. Se realiza primero un aumento de la deformidad del tobillo para desimpactar la articulación subastragalina y se reduce posteriormente la luxación aplicando una fuerza en la dirección opuesta al traumatismo, bajo control de radioscopia intraoperatoria6. En nuestro caso, un 76,93% de reducciones se realizaron con anestesia general o raquídea en quirófano. No obstante, la reducción cerrada de estas luxaciones lo antes posible es la clave para un mejor pronóstico de la lesión. Se deben evitar reducciones forzadas o intentos múltiples, pues pueden provocar lesiones en la piel y daño de estructuras neurovasculares15. Se consiguió una reducción precoz de las luxaciones en nuestro grupo de pacientes, lo que es un aspecto que no aparece bien recogido en muchos artículos.
Si no es posible realizar reducción cerrada (10-30%), se debe realizar reducción abierta en quirófano mediante abordaje longitudinal anterior en las luxaciones mediales y entre la cabeza del astrágalo y el maléolo medial en las laterales7. Se recogieron 2 casos con intentos infructuosos de reducción cerrada, uno de ellos fue una luxación periastragalina lateral que precisó reducción abierta por interposición del tendón tibial posterior anterior a cuello del astrágalo, misma situación que se documentó en otro paciente con luxación abierta lateral. Se describe en la bibliografía la interposición de elementos tendinosos como causa de la reducción fallida: en las luxaciones mediales por la incarceración de la cabeza del astrágalo en los tendones extensores de los dedos; y en las luxaciones laterales por la interposición del tendón tibial posterior o flexor del hallux en el cuello del astrágalo16.
Junto con la imposibilidad de reducción cerrada, otras indicaciones de cirugía urgente son la luxación abierta o lesión neurovascular asociada, como se hizo en los 4 casos (30,77%) de nuestra serie con luxaciones abiertas (incluyendo las 2 tipo IIIC). Hasta un 40% de casos son luxaciones abiertas, precisando lavado y desbridamiento inicial seguido de reducción y posterior cierre de herida si es posible2. Si existe inestabilidad tras la reducción o precisa un seguimiento y cuidado estrecho de las heridas debemos realizar una FE temporal transarticular16. Nuestros 4 pacientes con luxaciones abiertas y uno más con inestabilidad tras la reducción se trataron con fijador externo en montaje tipo delta (38,46%). No existe evidencia respecto al mejor protocolo de rehabilitación, aunque se suele recomendar 4 semanas de inmovilización si es una luxación pura o 6-8 semanas si presenta fracturas asociadas del tarso17; si bien prácticamente no se han descrito casos de inestabilidad residual14.
Las complicaciones a corto plazo son la infección, necrosis de piel o lesiones vasculares y las tardías son NAV de astrágalo, artrosis precoz y dolor crónico2. En cualquier caso, los datos disponibles en la bibliografía varían según qué se considere o no complicación mayor, por lo que los resultados son difícilmente comparables. Nuestra tasa de complicaciones del 45,45% se sitúa en rango referido por la mayoría de artículos científicos, incluyendo una tasa de amputación superior al 20% por lesiones neurovasculares graves. Solo se objetivó un paciente con NAV de astrágalo (9,09%), coincidente con el rango 5-29% según permanezca intacta o no la arteria pedia dorsal18.
El 50-80% de las luxaciones subastragalinas presentarán artrosis radiográfica a largo plazo y hasta un 80% disminución de la movilidad subastragalina con dificultad para adaptación a terrenos inestables por fibrosis periastragalina17. Nosotros observamos esclerosis subcondral tibiotalar, subtalar o talonavicular en un 77,77% de los casos; si bien solo uno precisó artrodesis subtalar por dolor. Esta discordancia clínico radiológica es bien conocida y puede explicar que estas altas cifras de artrosis radiológica no se traduzcan en nuestro caso en una mayor tasa de artrodesis subastragalinas o de tobillo11,19. Si bien hay que tener en cuenta que el tiempo de seguimiento realizado es a corto-medio plazo y es posible que requieran un mayor tiempo de evolución.
Con respecto a las limitaciones del estudio, se trata de un estudio observacional retrospectivo, con los sesgos inherentes a este tipo de diseño. La recogida de variables de la HCE podría implicar que algunas de estas no hubieran quedado registradas de forma adecuada o lo hicieran de un modo incompleto y más subjetivo, sin poder disponer de escalas funcionales. Como se ha comentado previamente, otras limitaciones son el reducido tamaño de la muestra y el escaso tiempo de seguimiento, que es necesario para la correcta identificación de complicaciones y resultados a largo plazo. No obstante, es una agrupación de casos lo suficientemente importante en un margen temporal reducido (5 años), dada la rareza de la lesión, como para reportar estos resultados a la comunidad científica y realizar una propuesta de tratamiento urgente.
ConclusionesLas luxaciones periastragalinas son una urgencia traumatológica y precisan una reducción precoz e inmovilización posterior. La FE temporal transarticular es una buena opción de inmovilización en luxaciones abiertas para el cuidado de heridas. Son lesiones graves con alta probabilidad de artrosis precoz pese a la discordancia clínico-radiológica observada.
Nivel de evidenciaNivel de evidencia IV.
FinanciaciónLa presente investigación no ha recibido ninguna financiación de los sectores público, comercial, o sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.