Describir 2 casos de osificaciones heterotópicas de cadera secundarias a una lesión neurológica (OHN) y revisión bibliográfica del tema.
Material y métodosPacientes de 28 y 32 años que pasaron un período de coma como consecuencia de un traumatismo craneoencefálico y un accidente cerebrovascular respectivamente. Ambos desarrollaron OHN que precisaron intervención quirúrgica. El seguimiento fue de 24 meses en el primer caso y de 12 meses en el segundo.
ResultadosEn el primer caso la flexión mejoró 65° y la abducción 20°; en el segundo la flexión mejoró 75°, la rotación externa 15° y la abducción 30°. Ambos pacientes caminan sin dolor y toleran una sedestación prolongada.
DiscusiónLa patogenia de estas osificaciones permanece desconocida. La TC nos permite precisar la localización, la relación de la osificación con el paquete vascular femoral, la densidad ósea y el estado de la articulación coxofemoral. El momento ideal para la exéresis de estas lesiones es aquél en que la osificación está suficientemente madura, pero antes de que se produzca un déficit significativo de la movilidad de la cadera.
To describe two cases of neurogenic heterotopic ossification (NHO) of the hip and to review the literature on this condition.
Material and methodsTwo patients of 28 and 32 years old who spent some time in a coma due to a traumatic head injury and stroke respectively. Both developed NHO that required surgery.
ResultsIn the first case flexion improved 65 degrees and abduction 20 degrees. In the second, flexion improved 75 degrees, external rotation 15 degrees and abduction 30 degrees. Both patients could walk without pain and could tolerate a prolonged sitting position.
DiscussionThe pathogenesis of these ossifications remains unknown. With CT we can see the exact location, the relationship of ossification to the femoral vascular bundle, the bone density and the hip joint condition. The removal of these lesions should be done when the ossification is mature enough, but before a significant lack of mobility of the hip is established.
Entendemos por osificación heterotópica neurogénica (OHN) de cadera aquella osificación de partes blandas periarticulares que aparecen tras una lesión del sistema nervioso central (SNC) asociada habitualmente a un período de coma prolongado. En este tipo de osificaciones no existe una agresión o traumatismo directo ni indirecto sobre la articulación, a diferencia de lo que sucede en el caso de la miositis osificante, las calcificaciones periprotésicas y las asociadas a fracturas acetabulares. Se desconoce la verdadera incidencia, aunque parece más relacionada con daño neurológico medular (con porcentajes que oscilan entre el 16 y el 53% de los pacientes) que intracraneal (10%-20%).
El objetivo de nuestro trabajo es presentar dos casos tratados en nuestro servicio y exponer la praxis de diagnóstico y tratamiento de las OHN.
Casos clínicosPresentamos 2 casos clínicos de OHN de cadera. Ambas intervenciones fueron realizadas bajo anestesia general realizándose un abordaje anterior de cadera (Smith-Petersen) y exponiendo de forma amplia la neoformación ósea. Creemos fundamental contar en quirófano con la presencia de un cirujano vascular, dado que frecuentemente estas osificaciones se encuentran en relación estrecha con el paquete vascular femoral. Se utilizaron escoplos para la resección de las osificaciones, ayudándonos de un intensificador de imágenes. Creemos aconsejable realizar una resección del hueso heterotópico progresiva, a la vez que comprobamos intraoperatoriamente cómo va mejorando la movilidad de la cadera, sin ser imprescindible una resección completa de la osificación. La hemostasia debe ser meticulosa, evitando la aparición de terceros espacios que predispongan a una infección postoperatoria.
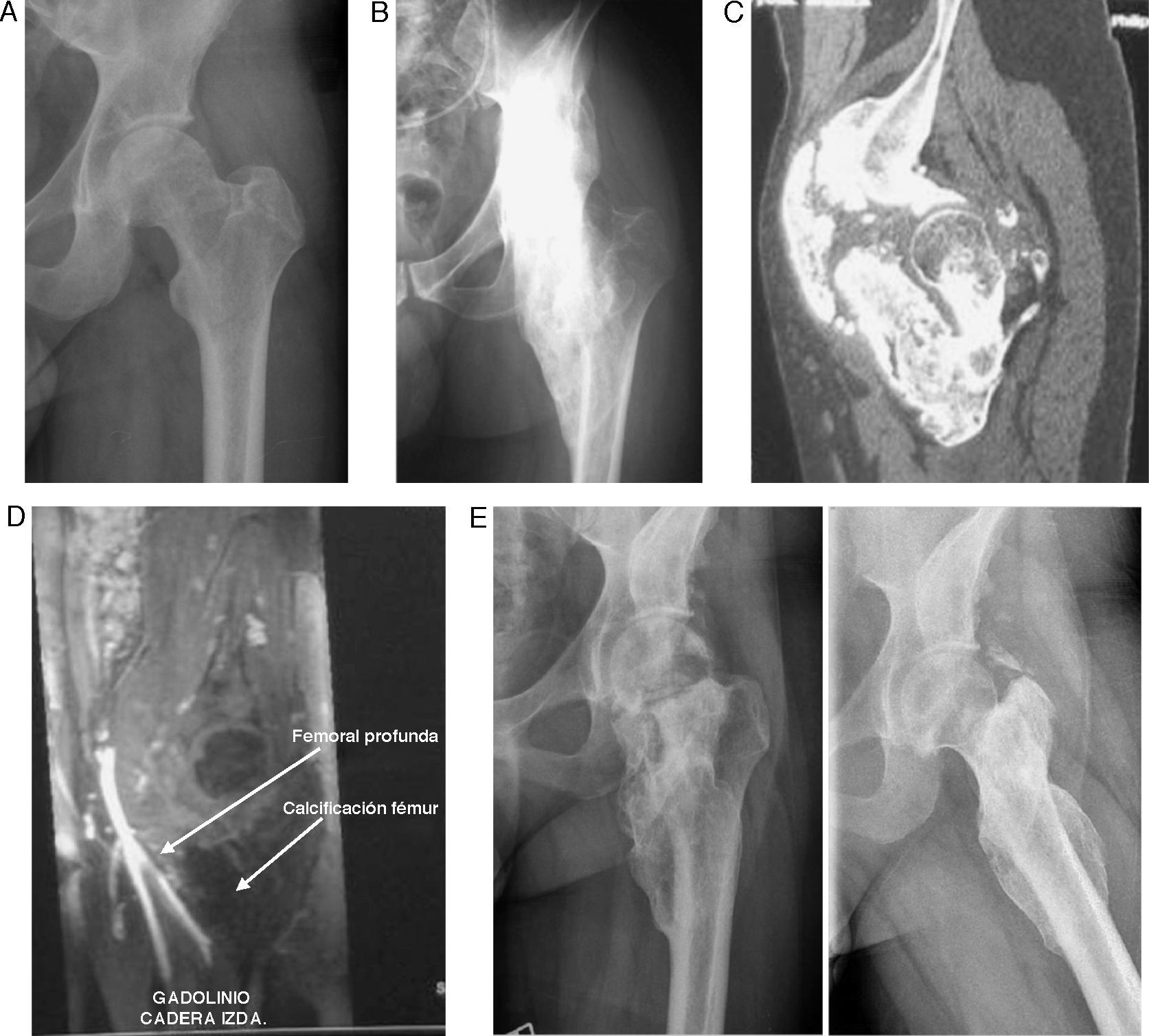
El primer caso (caso 1) se trata de un paciente de 28 años que presenta un traumatismo craneoencefálico con hematoma epidural. Tras pasar 4 meses en coma, el paciente, que presenta como secuela neurológica una hemiparesia izquierda y que no recibió profilaxis para evitar las OHN en el hospital de origen, desarrolla progresivamente dolor inguinal izquierdo y una limitación para la movilización pasiva de la articulación de la cadera. La radiografía simple no mostraba alteraciones (fig. 1A). Ante la sospecha de estar desarrollando OHN se le realiza, 4 meses tras despertar del coma, una gammagrafía cuyos hallazgos son sugestivos de elevada actividad osteogénica periarticular; no se pautó ningún tratamiento profiláctico presentando 6 meses más tarde (14 meses tras la lesión neurológica) un empeoramiento clínico: en la exploración física presentaba una importante limitación de la movilidad de la cadera (flexión de 15°, extensión de 0°, rotación interna bloqueada con una actitud externa de 25°, aducción de 5° y abducción de 10°). La radiografía simple mostraba una osificación anteromedial de unos 20cm de longitud en la cadera izquierda, desde la pala ilíaca hasta el fémur proximal (fig. 1B). En la tomografía computarizada (TC) se aprecia cómo engloba al músculo psoas, con desplazamiento medial de la arteria y vena femoral profundas (fig. 1C). Para ver en qué medida estaban involucrados los vasos se decidió realizar una angiorresonancia magnética para hacer más segura la posible intervención; en ella se objetivó la estrecha relación con el paquete femoral y como la arteria circunfleja lateral rodeaba la neoformación ósea (fig. 1D). Tras 4 meses (18 meses tras la lesión neurológica), se decide intervenir quirúrgicamente al paciente, realizándose una exéresis económica de la osificación que permitiese un rango de movilidad óptimo. Este paciente presentó una importante mejoría sintomática y un rango de movilidad de 80° de flexión de cadera, 0° de extensión, 20° de rotación externa, 10° de rotación interna, 10° de aducción y 30° de abducción. Pese a la secuela neurológica de la hemiparesia el paciente es capaz de caminar sin ayuda de bastones. A los 2 años de seguimiento no se aprecia recidiva de la osificación (fig. 1E).
Imágenes correspondientes al caso 1. A) Radiografía de cadera izquierda a los 6 meses del traumatismo sin osificación visible. B) Osificación anteromedial desde pala iliaca a fémur proximal. C) TC de cadera donde se aprecia la osificación heterotópica de localización anteromedial, que engloba el músculo psoas iliaco. D) Angio-RM: desplazamiento de la arteria y la vena femoral por la osificación y relación con la arteria circunfleja lateral. E) Radiografía anteroposterior y axial a los 24 meses de la cirugía.
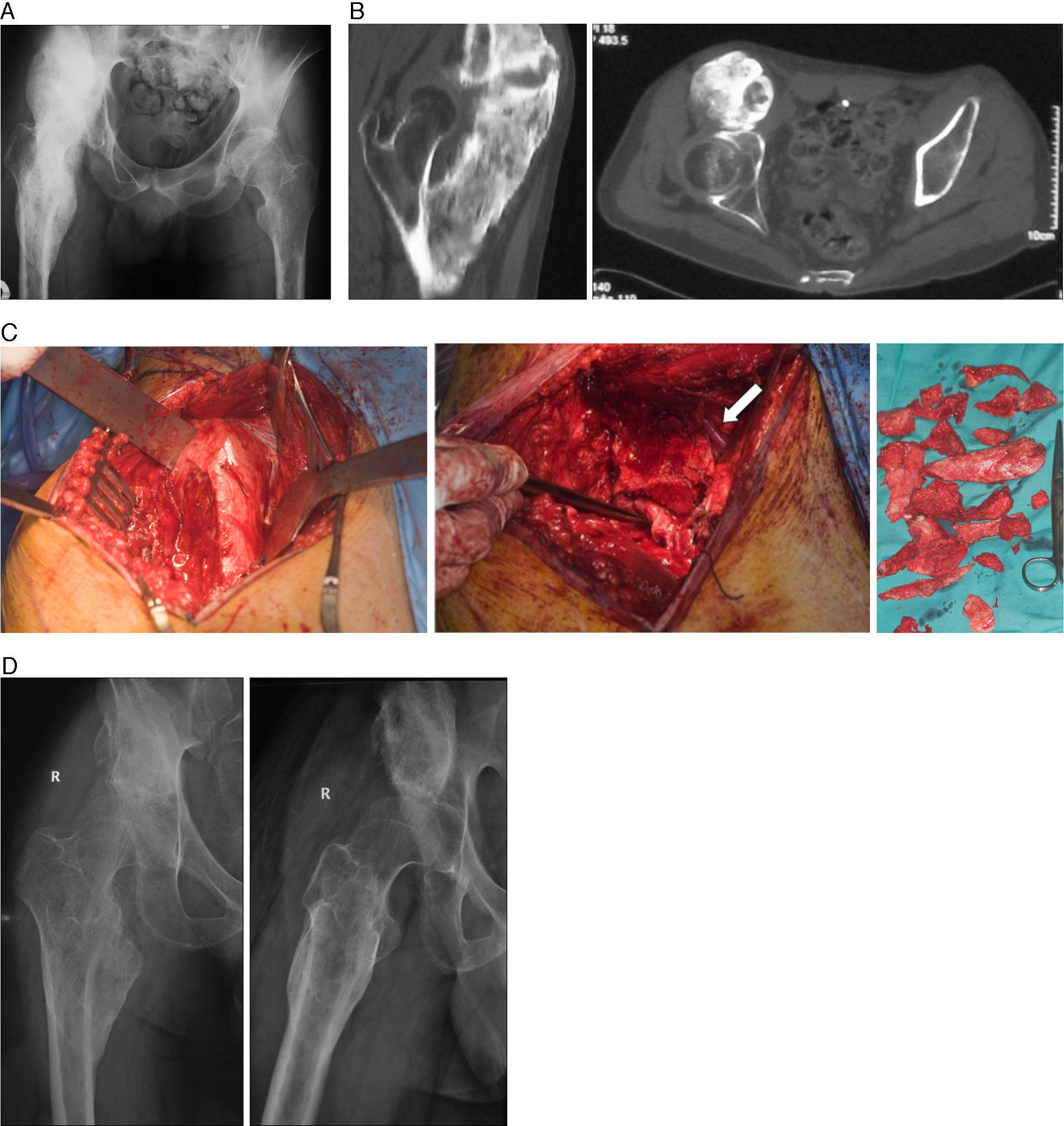
El segundo caso (caso 2) es un paciente de 32 años que presenta un accidente cerebrovascular (ACV) isquémico, tras el que está 5 meses en coma; durante este período tampoco se administró ninguna medida preventiva. Es enviado a nuestro servicio 7 meses después, presentando una restricción severa de la movilidad de la cadera (flexión de 15°, extensión de –5° y 0° tanto de rotación interna como de externa, aducción de 5° y abducción de 15°), dolor moderado e imposibilidad para la sedestación. La radiografía simple muestra una osificación anteromedial periarticular de 24 centímetros (fig. 2A). En la TC, llevada a cabo 5 meses más tarde (17 meses tras el ACV) se aprecia afectación del músculo psoas y de los vastos intermedio y medial del cuádriceps (fig. 2B). La arteria y la vena ilíaca externa en la zona más proximal y el paquete vascular femoral en la más distal se encuentran mediales a la osificación, existiendo un plano graso de separación a lo largo de todo el recorrido de la OHN. Al cabo de 3 meses (20 meses tras el ACV) se llevó a cabo la cirugía, comprobándose intraoperatoriamente que la cadera llegaba a 90° de flexión (fig. 2C). Tras un año de seguimiento el paciente no presenta signos de recidiva y tiene una importante mejoría sintomática, puede sentarse sin dificultad y la movilidad de la cadera ha mejorado de forma notable (flexión de 90°, extensión de –10°, rotación externa de 15°, rotación interna de 5°, aducción de 10° y abducción de 45°).
Imágenes correspondientes al caso 2. A) Radiografía de cadera derecha a los 12 meses del ACV. B) TC que muestra la osificación que afecta al psoas, vasto intermedio y medial. C) Imágenes de la intervención (de izquierda a derecha): exposición de la osificación a través de un abordaje de Smith-Petersen; tras resecar gran parte de la lesión se aprecia la proximidad de la arteria femoral profunda (flecha) y cómo se llegó hasta el plano de la cápsula articular (sujetada por pinza de disección); fragmentos óseos extraídos. D) Radiografías anteroposterior y axial a los 12 meses de la cirugía.
Aunque no existen estudios con nivel de evidencia 1 que justifiquen qué medidas profilácticas postoperatorias se deben realizar para evitar la recurrencia de las OHN, se utiliza la rehabilitación precoz, la indometacina, los difosfonatos o la radioterapia. Ambos pacientes siguieron un plan de rehabilitación intensivo mediante ejercicios de movilización pasiva de 4h diarias desde el postoperatorio inmediato y se utilizó una pauta de 25mg de indometacina cada 8h durante 15 días.
DiscusiónLas OHN constituyen una complicación que se debe tener en cuenta en pacientes tras lesión neurológica, generalmente coma y en menor grado lesión medular, ya que pueden ocasionar restricción de la movilidad o anquilosis articular. Las OHN pueden desarrollarse en cualquier articulación, siendo la más frecuente la cadera, seguida de rodilla, hombro y codo.
La etiopatogenia de las OHN es un enigma. Se supone que el daño neurológico desencadena la liberación sistémica de una serie de sustancias (proteínas morfogenéticas óseas, prolactina, factores de crecimiento fibroblástico, factor crecimiento insulin-like tipo 1…) que estimulan células madre mesenquimales pluripotenciales que, en un entorno metabólico de alcalosis, hipoxia tisular y alteraciones de la microvascularización, propio del paciente politraumatizado, se diferencian a osteoblastos. La espasticidad, la postura de descerebración, el daño axonal difuso, la inmovilización prolongada o la ventilación respiratoria artificial parecen ser factores facilitadores de la neoformación ósea en los tejidos blandos1.
Los síntomas clínicos no son muy claros; en ocasiones, mientras el paciente permanece en coma, pueden aparecer signos de tumefacción articular, simulando una infección, asociados a una limitación de la movilidad pasiva de la cadera2,3. Desde el punto de vista analítico, se produce una elevación importante de los niveles de fosfatasa alcalina en sangre, que es un indicador de actividad osteoblástica3. Sin embargo, pese a que es un marcador muy sensible, es poco específico, dado que sus niveles pueden elevarse también siempre que haya una fractura o daño hepático, circunstancias éstas que se dan frecuentemente en el paciente politraumatizado en coma. Los altos niveles de prostaglandina E2 en orina han demostrado ser un marcador útil para el diagnóstico precoz de las OHN.
La mejor prueba diagnóstica es la radiografía simple de pelvis, aunque las osificaciones pueden no ser visibles hasta pasadas varias semanas o incluso meses3. La gammagrafía2,3 permite detectar más precozmente las OHN aunque, como veremos más adelante, su empleo sistemático ha ido decayendo en los últimos años.
Para prevenir la formación de osificaciones neurogénicas de cadera, puede comenzarse con movilización pasiva de las articulaciones mientras el enfermo permanece en la unidad de cuidados intensivos, dado que la formación de las osificaciones comienza ya entre 4 y 12 semanas tras el daño neurológico. Esta rehabilitación no ha de ser demasiado vigorosa, para evitar la aparición de microhematomas locales que puedan inducir a su vez calcificación u osificación de las partes blandas. En este sentido, Simonsen et al4 sugieren que la incidencia de las OHN puede ser menor si se utiliza un plan de rehabilitación precoz. La indometacina como método profiláctico ha mostrado ser eficaz en pacientes que han sufrido daño medular5 y se considera un pilar importante en la prevención. También se han empleado los bifosfonatos, pero no se ha podido demostrar la efectividad de los mismos. El uso sistemático de la radioterapia, que es útil en la profilaxis de osificaciones tras artroplastia de cadera o fracturas acetabulares, se emplea poco en estos pacientes porque no se puede predecir si se va a formar o no hueso heterotópico y, de formarse, en qué articulación aparecería.
El único tratamiento que ha demostrado ser efectivo es la escisión quirúrgica de las osificaciones. La intervención se indica cuando el paciente presenta disminución importante del rango de movilidad articular, que ocasiona dificultad para la deambulación, sedestación o el aseo personal, compresión neurovascular o dolor limitante para la vida diaria6. Es importante, antes de llevar al paciente a quirófano, asegurarnos de que desde el punto de vista neurológico el enfermo ya no puede mejorar más, y que el déficit que presenta se debe al tope mecánico que suponen las osificaciones.
Lo más difícil es saber cuándo es el momento idóneo para realizar la intervención quirúrgica. Clásicamente, lo fundamental era esperar a que las osificaciones estuviesen lo más maduras posible2,7, es decir, que alcanzasen una densidad radiológica similar al hueso cortical sano, con el objetivo de evitar la formación de recurrencias. Para ello, se realizaban gammagrafías seriadas y se esperaba a que la captación se fuese haciendo progresivamente más fría. También era útil el control de la fosfatasa alcalina, ya que sus niveles comienzan a descender cuando baja la actividad osteoblástica3,7. Así, Garland3 llegó a estimar que lo ideal era intervenir quirúrgicamente a los 6 meses si se trataba de una osificación traumática, a los 12 meses si era tras una lesión medular y a los 18 meses en el caso de una lesión cerebral.
Actualmente, existe un cambio de «filosofía», ya que artículos recientes han demostrado que la demora quirúrgica genera dos problemas. El primero sería la aparición de una pérdida progresiva de movilidad que puede llevar incluso a la anquilosis de la cadera y la anquilosis, tiene una relación directa con la aparición de un deterioro del espacio articular de tipo degenerativo. El segundo de estos problemas es la osteopenia severa que surge en el cuello y la cabeza femorales, aumentando dramáticamente el riesgo de fractura. En este sentido, Genet8 relacionó la osteoporosis severa con los casos en los que existía mayor pérdida de movilidad y se detectaron fracturas solamente en aquellos pacientes que presentaban anquilosis; las caderas no anquilosadas no presentaban daño articular. Carlier et al9 ha realizado una clasificación comparando la densidad ósea de la cabeza femoral con la pala ilíaca ipsolateral, estableciendo 4 grados de osteopenia: normal (M1), desmineralización media (M2), desmineralización significativa con riesgo de fractura (M3) y densidad ósea similar al tejido graso con posibilidad de fractura inminente (M4). Este autor no encontró osteoporosis severa ni fracturas intraoperatorias cuando la intervención era realizada antes de 24 meses tras la lesión del SNC. No obstante, aunque es obvio que si hay osteoporosis el riesgo de fractura es mayor, debemos de tener en cuenta siempre esta complicación y estar preparados para afrontarla.
Nuestros pacientes fueron intervenidos de forma relativamente precoz. El caso 1 fue intervenido a los 18 meses del daño neurológico, una vez que fuimos informados por el servicio de neurología de que la hemiparesia izquierda era irreversible, no susceptible de mejorar, y ante la limitación dolorosa que presentaba. El caso 2 fue operado a los 20 meses del ACV, cuando las posibilidades de rehabilitación se agotaron y el paciente presentaba imposibilidad para sentarse.
A ambos pacientes se les había realizado una TC preoperatoria, prueba que resulta imprescindible para hacer un plan preoperatorio adecuado porque permite conocer la localización y la extensión exactas. La gammagrafía, en cambio, parece estar perdiendo protagonismo dado que puede tardar meses o incluso años en «enfriarse» y, por tanto, demorarse en exceso la operación, corriendo el riesgo de que aparezca la tan temida anquilosis articular.
A la vista de la bibliografía revisada, aunque el grado de madurez hay que tenerlo en cuenta antes de llevar a cabo la escisión quirúrgica de las osificaciones, parece que la pérdida de movilidad que precede a la anquilosis es un factor más importante que la madurez para decidir cuándo es el momento de realizar la operación; si se realiza precozmente, se facilita la rehabilitación del paciente ya que disminuye el riesgo de lesión articular, de fractura intraoperatoria y no parece que aumente el riesgo de recurrencia8–10.
Dada la localización anatómica de las osificaciones, pueden producirse complicaciones mayores por lesión nerviosa o vascular, aparte del sangrado de la superficie ósea de resección que puede ser abundante. La aparición de recurrencias se relaciona con una hemostasia intraoperatoria deficiente y con operar osificaciones demasiado inmaduras. Pese a que no hay evidencia clara, se recomienda una rehabilitación precoz, ya sea de forma manual o con aparatos de movilización pasiva continua, y deben usarse fármacos como los antiinflamatorios no esteroideos o la indometacina. Algunos autores recomiendan emplear la radioterapia con una dosis de 600 cGy dentro de las primeras 72h tras la cirugía, pero no hay evidencia de su utilidad. Otra complicación posible son las fracturas intraoperatorias del cuello femoral, cuyo tratamiento es poco satisfactorio: la osteosíntesis no suele ser estable dada la mala calidad ósea y la prótesis total de cadera puede tener más riesgo de infección (cirugías largas, infecciones urinarias por sondaje permanente del paciente, inmunodepresión…) o luxación protésica por ausencia de un control neuromuscular adecuado. No es infrecuente que se produzcan lesiones neurovasculares, por lo que es recomendable contar con la ayuda de un cirujano vascular.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosTodos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en el mismo. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Nivel de evidenciaNivel de evidencia V.