La cirugía mínimamente invasiva ha ganado popularidad en los últimos años en la práctica traumatológica moderna y se ha asociada a menor sangrado y dolor posoperatorio, menor morbilidad posoperatoria y una recuperación funcional más rápida1. A medida que la población envejece, las fracturas osteoporóticas, entre ellas las fracturas trocantéreas, se convierten en la nueva epidemia traumatológica2. El 90% de los pacientes que presentan fracturas trocantéreas son mayores de 65 años y tienen enfermedades concomitantes3, cuya consecuencia son elevadas tasas de morbimortalidad asociadas a las fracturas trocantéreas.
Actualmente, los sistemas clásicos de compresión dinámica extramedular se consideran el patrón oro para este tipo de fracturas por sus resultados reproducibles4; sin embargo, esta técnica se ha asociado a una considerable pérdida sanguínea, daño a los tejidos blandos y posibles efectos desestabilizantes de la comorbilidad de los pacientes ancianos3. Debido a ello, se han desarrollado sistemas de fijación interna mínimamente agresivos para el tratamiento de dichas fracturas con el fin de mejorar los resultados en este tipo de patología. Los sistemas de fijación dinámica extramedulares clásicos presentan múltiples patrones de fracaso; el más común de ellos es el denominado cut out o salida de los tornillos cefálicos a través de la cortical superior de la cabeza y cuello5,6. La perforación de la cortical externa para la introducción del tornillo cefálico produce una zona de tensión que puede ocasionar una fractura de la cortical externa o un arrancamiento del trocánter mayor durante la cirugía. Otra posible complicación es el exceso de deslizamiento con medialización del fragmento distal y colapso al iniciar la carga7,8; este fenómeno es más frecuente en fracturas inestables con discontinuidad posteromedial9, como las tipo 31.A2.2 (AO/OTA).
En cuanto a los implantes intramedulares se han probado múltiples sistemas10-13. Estos procedimientos producen una agresión importante a los tejidos (fresado e invasión del canal medular) con un sangrado y unas tasas de transfusión altas; por ello, no deben considerarse verdaderamente como mínimamente invasivos. Estos sistemas son muy útiles y han probado su mayor eficacia en fracturas inestables; sin embargo, se han descrito mayores tasas de fracturas diafisarias de fémur, si bien es cierto que los estudios se refieren a los primeros diseños1,2.
La placa de compresión percutánea PCCP (percutaneous compression plate) (Orthofix, Huntersville, NC, USA) fue desarrollada por Gotfried14 a finales de los años noventa. El diseño permite su colocación mediante cirugía mínimamente invasiva, ya que tan sólo requiere dos pequeñas incisiones, una para insertar una placa con borde cortante y otra para la inserción de los tornillos. El diseño brinda estabilidad rotacional mediante la inserción de dos tornillos en el cuello femoral y soporte cortical lateral mediante una extensión proximal de la placa. Se precisa la reducción anatómica o casi anatómica de la fractura; esto se puede conseguir mediante tracción ayudada por un soporte inferior para elevar el fragmento distal.
El objetivo de este trabajo es estudiar los resultados de la placa de compresión percutánea PCCP de Gotfried en fracturas trocantéreas estables.
MATERIAL Y MÉTODO
El sistema PCCP fue introducido en nuestro hospital a finales del año 2003, y se consideraron los primeros 10 pacientes como curva de aprendizaje, tras los cuales se inició el estudio clínico de 50 pacientes seleccionados con los siguientes criterios de inclusión: mayores de 60 años, fractura intertrocantérea estable según la clasificación de la AO/OTA (31.A1, 31.A2.1 y 31.A2.2) y susceptible de reducción cerrada. Los criterios de exclusión fueron: necesidad de reducción abierta, fracturas de trazo invertido e inestables según la AO/OTA (31.A2.3 y 31.A.3), fracturas patológicas, cirugía del miembro inferior ipsilateral o fractura de cadera contralateral en los últimos 12 meses.
De cada paciente se obtuvieron los datos preoperatorios, tales como edad, sexo, lado de la fractura, tipo de fractura según la AO/OTA, mecanismo de producción de la fractura, riesgo anestésico según la American Society of Anaesthesiologists (ASA), antecedentes personales, uso de antiagregantes o anticoagulantes y actividad previa a la fractura. En cuanto al nivel de actividad se clasificó en cuatro categorías: deambulación independiente, deambulación con bastones, deambulación con andador o tercera persona y no deambulante.
Tras el diagnóstico de la fractura trocantérea se procedió al ingreso hospitalario, se obtuvo el análisis preoperatorio correspondiente y se inició la profilaxis antitrombótica estándar con Clexane® durante 6 semanas. Si la comorbilidad de los pacientes lo indicaba, además de la consulta anestésica se cursó consulta a los servicios necesarios. Tras considerar el servicio de Anestesia que el paciente era apto, se programó para intervención quirúrgica lo antes posible.
Técnica quirúrgica
Todas las intervenciones fueron realizadas por el mismo cirujano, el cual había recibido instrucción específica en el manejo de dicho material por el Dr. Yechiel Gotfried. La totalidad de las fracturas se redujeron anatómicamente o casi anatómicamente, en ambas proyecciones, en mesa de tracción, ayudándose en caso necesario del elevador de diáfisis femoral del material. Se localizó la entrada de la placa mediante una aguja espinal n.o 22 bajo escopia, incisión de aproximadamente 2 cm, introducción de la placa utilizando el extremo agudo a forma de periostotomo y comprobación de la altura en escopia. Realización de la incisión inferior de aproximadamente 3 cm, aplicación de la placa a la diáfisis femoral mediante gancho reductor según técnica, comprobación de altura correcta y posterior introducción de los diferentes tornillos en el orden siguiente: cefálico distal, diafisarios proximal y distal, cefálico proximal y diafisario medio, con comprobación radioscópica.
Tras la intervención el paciente fue autorizado a sentarse a las 24 horas y a deambular a partir de las 48 horas, tras haber obtenido el control radiográfico correspondiente. Se pautaron analgésicos en escala creciente a demanda del dolor del paciente, de manera que si no los solicitaban no se les administraban. Se realizó profilaxis antibiótica durante 48 horas según protocolo del hospital.
Seguimiento posoperatorio
Las variables de seguimiento incluyeron: estancia hospitalaria preoperatoria, posoperatoria y total; tiempo quirúrgico, material utilizado en la intervención, transfusiones preoperatorias, posoperatorias y totales; valores de hemoglobina, hematocrito y glóbulos rojos preoperatorios a las 6 y 48 horas posintervención; día de inicio de la sedestación y deambulación; complicaciones posoperatorias, consumo analgésico, destino del paciente al alta y nivel de actividad a los 6 meses de la intervención. Se realizaron mediciones radiográficas posoperatorias: ángulo cervicodiafisario conseguido, impactación de la fractura a los 3 meses posoperatorios y calcificaciones heterotópicas según la clasificación de Broker.
Durante el seguimiento se perdieron 8 pacientes: 5 por traslado a otra área sanitaria y 3 abandonaron las revisiones posoperatorias sin causa conocida. Así, la muestra de estudio constaba de 42 pacientes, 12 varones (28,6%) y 30 mujeres (71,4%), con una edad media 82,3 años. Las comorbilidades más frecuentes fueron: 10 pacientes con hipertensión arterial, 7 con diabetes mellitus, 10 con demencia senil o de otra etiología, 4 pacientes habían sufrido algún tipo de accidente cerebrovascular y 3 sufrían algún tipo de cardiopatía. Previo a la fractura, 19 pacientes (46,2%) presentaban una deambulación independiente, 16 (38,5%) deambulaban con bastones y 7 (15,4%) precisaban la ayuda de un andador o tercera persona. En el 48,8% de los casos se trataba de una fractura del lado derecho y en el 51,2% del izquierdo. En el 95% se trataba de una fractura por caída casual y en el 5% por mecanismo de alta energía. La frecuencia de cada tipo de fractura se expone en la tabla 1, donde se puede ver que se trataron 2 fracturas tipo 31.A2.3 de la AO/OTA que en principio se consideran inestables. Esto se debe a que se detectaron en el momento de la reducción y al permitir una reducción cerrada se consideraron aptas para el tratamiento mediante PCCP. En cuanto a la clasificación del riesgo anestésico 10 pacientes fueron clasificados como ASA II (23,8%), 15 como ASA III (35,7%) y 5 como ASA IV (11,9%); 12 pacientes (28,6%) fueron intervenidos de urgencia sin la valoración preoperatoria del riesgo anestésico por parte del servicio de Anestesia.
RESULTADOS
La estancia transcurrida desde el ingreso hasta la intervención fue de 5,5 días (desviación estándar [DE]: 2,8). El tiempo quirúrgico medio fue de 87,4 minutos (DE: 28,9). Los materiales más frecuentemente utilizados fueron: el tornillo cefálico proximal de 90 mm (47%) seguido del de 110 mm (30%), el tornillo cefálico distal de 120 mm (35,5%) seguido del de 110 mm (23,5%) y los tornillos diafisarios de 37 mm (54%).
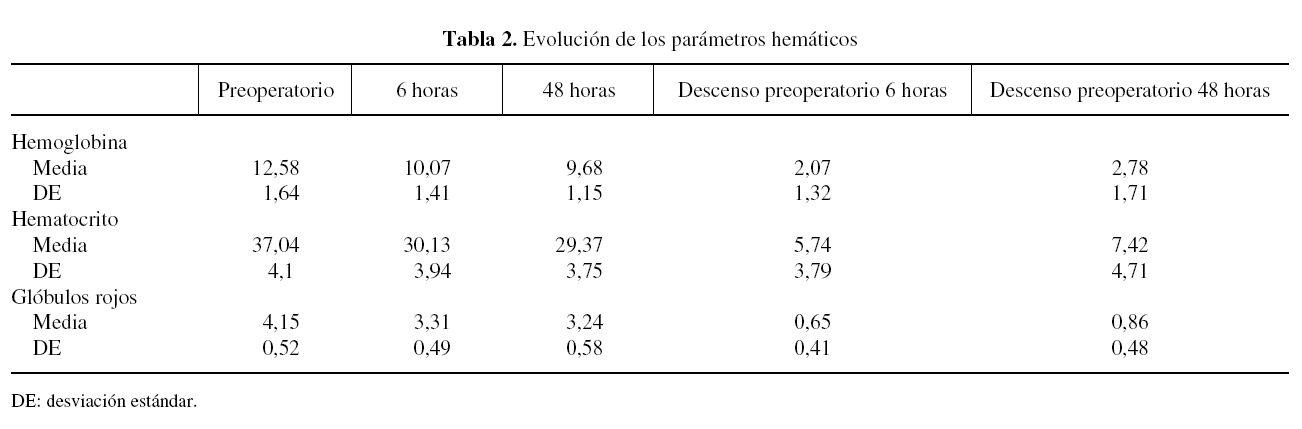
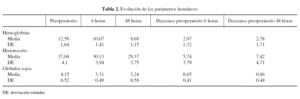
La evolución de los parámetros hemáticos puede observarse en la tabla 2. Preoperatoriamente, 5 pacientes (12,2%) tuvieron que ser transfundidos con 1 concentrado cada uno, lo que resultó en una media de 0,1 concentrados de hematíes por paciente (DE: 0,4); en el posoperatorio 13 pacientes (31,7%) precisaron transfusión con una media de 0,5 concentrados por paciente (DE: 0,8). En total se transfundieron 15 pacientes (35,7%) con una media de 0,6 concentrados por paciente (DE: 0,9).
En cuanto al dolor posoperatorio, los pacientes recibieron analgesia a demanda. Consumieron analgésicos durante 3,5 días (DE: 3,3); el principio activo más utilizado para combatir el dolor en nuestro hospital es el metimazol (Nolotil®), la media de consumo en las primeras 24 horas es de 2.410,2 mg (DE: 2.392,0) y a las 48 horas 1.897,4 (DE: 2.510,9). Ningún paciente precisó la utilización de opioides para combatir el dolor.
En cuanto al inicio de la actividad posoperatoria, los pacientes iniciaron la sedestación en una media de 2,7 días (DE: 1,0) y la deambulación a los 5,8 días (DE: 3,0). La estancia posoperatoria fue de 11,7 días (DE: 5,4), lo que, unido a la estancia preoperatoria, configura una estancia total de 16,9 días (DE: 7,8). Pudieron ser dados de alta a su domicilio 23 pacientes (54,8%), mientras que 18 pacientes (42,9%) precisaron el alta a un hospital intermedio de rehabilitación; un paciente (2,4%) fue éxitus antes de poder ser dado de alta.
Radiológicamente, el ángulo cervicodiafisario conseguido fue de 133° (DE: 5,0) y se observó una impactación media a los 3 meses de 3 mm (DE: 7,4). Hubo calcificaciones heterotópicas tipo I de Broker en 8 pacientes (19%), y tipo II en 1 paciente (2,4%); los restantes 32 pacientes (76,2%) no presentaron calcificaciones.
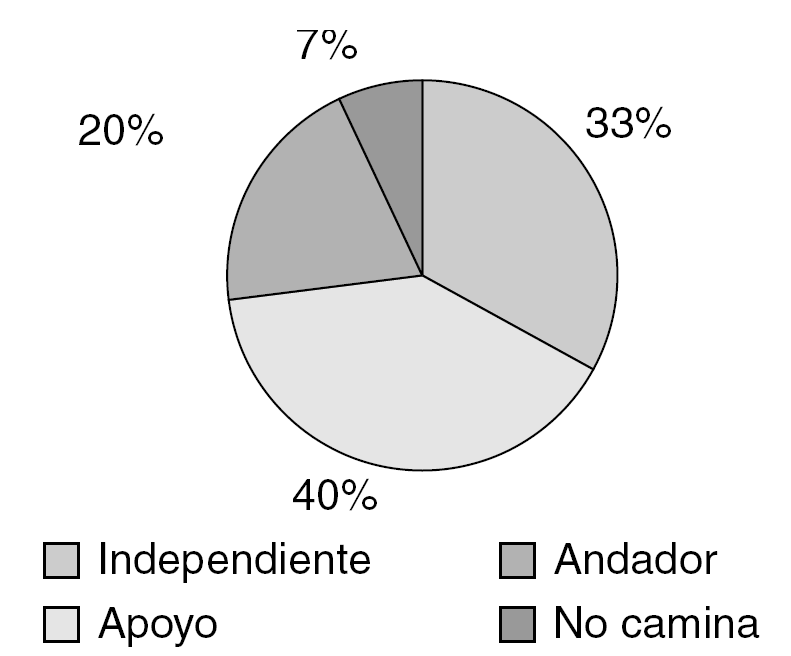
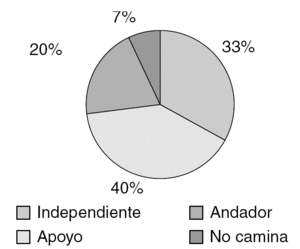
El nivel de actividad posoperatoria puede observarse en la figura 1. Más importante nos parece la evolución de dicha actividad; así 25 pacientes (59,4%) consiguieron mantener el mismo nivel de actividad que presentaban previamente a la fractura, 11 pacientes (26,1%) descendieron un escalón en su nivel de actividad y 2 pacientes (4,7%) descendieron 2 escalones.
Figura 1. Actividad postoperatoria a los 6 meses, excluyendo éxitus.
Hubo 5 éxitus posoperatorios (11,9%): 1 a las 24 horas, 3 antes de los 6 meses y 1 entre los 6 meses y el año de seguimiento. Como complicaciones, 2 pacientes (4,7%) presentaron accidente isquémico transitorio, 2 (4,7%) neumonía nosocomial, 1 (2,4%) insuficiencia cardíaca y 1 desorientación. No se detectaron fallos del material ni infecciones.
DISCUSIÓN
Los sistemas de fijación interna extramedulares continúan siendo considerados como el patrón oro en el tratamiento de las fracturas trocantéreas; sin embargo, son criticados por su elevada agresividad hacia las partes blandas, sobre todo en pacientes ancianos. La placa de compresión percutánea PCCP representa una alternativa, ya que permite su colocación con un respeto máximo hacia los tejidos blandos. Este estudio representa un esfuerzo por comprobar si este método es aplicable en nuestro medio. La primera sorpresa que nos encontramos es la elevada estancia hospitalaria, sobre todo preoperatoria, que ronda los 5 días. No somos capaces de explicar esta larga estancia, ya que realizamos todos los esfuerzos por intervenir a estos pacientes lo más rápido posible con el fin de reducir la morbimortalidad al mínimo. A pesar de ello la morbilidad posoperatoria nos parece excelente, así como la mortalidad, comparadas con otros estudios que rondan el 16%3,13.
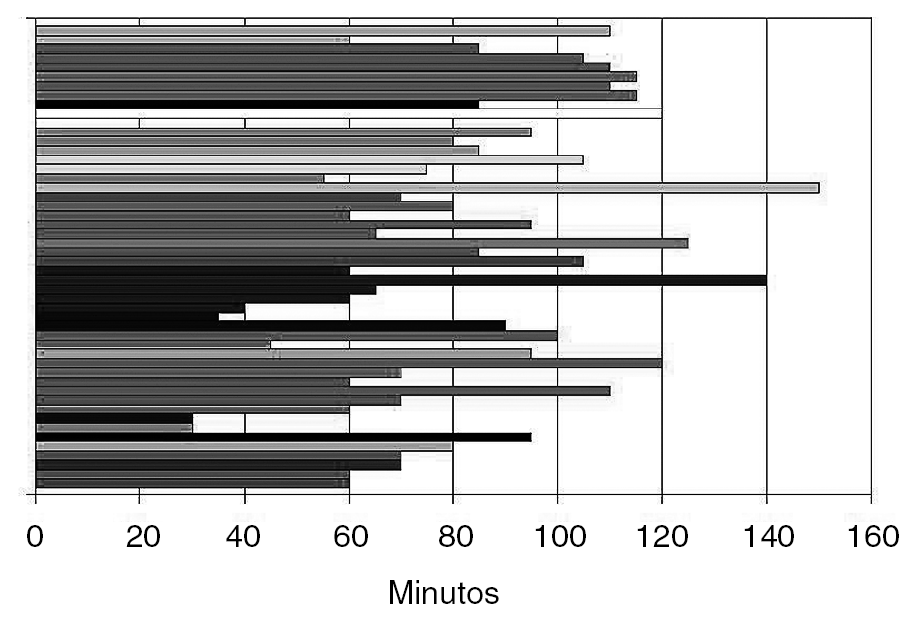
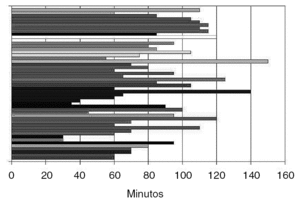
Hay que llamar la atención sobre los resultados en el apartado de tiempo quirúrgico; la fuente de información de dicha duración fue el protocolo quirúrgico que cumplimenta el servicio de Enfermería en cada intervención. Nos ha llamado poderosamente la atención lo que en nuestra opinión es un tiempo quirúrgico muy elevado; nuestra impresión subjetiva es que la duración de la intervención no supera, de media, los 30 minutos. Además dicho tiempo ha ido disminuyendo a medida que la curva de aprendizaje avanzaba (fig. 2).
Figura 2. Evolución del tiempo quirúrgico desde los primeros casos (superior) hasta ahora (inferior).
Destacamos la baja tasa de transfusión a pesar de la elevada estancia preoperatoria, la edad de los pacientes y la comorbilidad. Es interesante el bajo consumo analgésico de los pacientes, éste es un punto poco tratado en la literatura pero de vital importancia en nuestra opinión. Asimismo, no se han producido fracasos del material, esto sugiere que la fijación en doble eje confiere gran estabilidad a la fractura respetando el máximo de tejido óseo en el cuello femoral para soportar el peso.
Por último, nos alegró comprobar los buenos resultados radiográficos obtenidos, así como un nivel de actividad posoperatoria muy satisfactorio; más que el nivel en sí nos parece más importante el dato de que casi el 60% de los pacientes conservó su mismo nivel de actividad.
Gotfried14 en el año 2000, en un estudio sobre 97 pacientes, publicó una estancia hospitalaria de 8,7 días; las complicaciones comunicadas a nivel local fueron 2 hematomas de la herida, una infección profunda resuelta con antibióticos, 8 consolidaciones en varo y una migración de un tornillo; ninguna de estas complicaciones se ha detectado en nuestro estudio. En otro estudio posterior el mismo Gotfried15, sobre 188 pacientes con fracturas pertrocantéreas estables y una edad media de 79 años, no comunicó ninguna complicación quirúrgica, aunque 3 pacientes hubieron de ser reintervenidos, 1 por necrosis avascular de la cabeza femoral y 2 para retirar la placa que producía molestias; se consiguió un 83% de pacientes con nivel de deambulación independiente.
Más importantes nos parecen aquellos estudios que han comparado la placa PCCP con los sistemas clásicos de fijación interna. Así Brandt et al16 realizaron un estudio sobre 71 pacientes comparando la PCCP con el DHS (dynamic hip screw); encontraron que la PCCP producía menor tiempo quirúrgico, menor tasa de transfusiones y menor tasa de hematomas posquirúrgicos; no encontraron diferencias en ninguna otra complicación ni en el resultado final. Por otra parte Peyser et al17 publicaron los resultados de un estudio sobre 263 pacientes comparando PCCP y CHS (compression hip screw) a largo plazo; la edad media, similar a nuestro trabajo, era de 80 años. Reconocieron que la placa PCCP se correspondía con un menor tiempo quirúrgico, además, aunque no encontraron diferencias en la tasa de transfusiones, el número de pacientes que recibió tres o más concentrados fue significativamente menor en el grupo PCCP; también detectaron una menor morbilidad general y cardiovascular en particular en el grupo PCCP. Por último, la tasa de fracaso fue mayor en el caso de la utilización de CHS, y no encontraron diferencias en la tasa de mortalidad.
A modo de resumen puede decirse que la placa de compresión percutánea PCCP proporciona beneficios a los pacientes, ya que se ha asociado a un menor sangrado, una menor tasa de transfusiones16-19 y complicaciones17 y menor tiempo quirúrgico16-18, sin comprometer los resultados a largo plazo.
En conclusión, el sistema de placa de compresión percutánea PCCP nos parece un sistema válido y eficaz para el tratamiento de las fracturas trocantéreas estables y presenta ventajas respecto a los sistemas clásicos según la literatura.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
Correspondencia:
J.R. Varela Egocheaga.
C/ Soto del Barco n.o 3, 2.o G.
33012 Oviedo. Asturias.
Correo electrónico: varelaegocheaga@yahoo.es
Recibido: septiembre de 2006.
Aceptado: marzo de 2007.