El gold standard del tratamiento del síndrome del túnel carpiano (STC) es la sección del ligamento transverso del carpo, siendo la técnica más común la incisión cutánea palmar. Se han desarrollados técnicas percutáneas, aunque su relación riesgo/beneficio sigue siendo controvertida.
ObjetivoAnalizar el resultado funcional de los pacientes intervenidos de STC de forma percutánea ecoguiada y compararlo con cirugía abierta.
Material y métodoEstudio de cohortes observacional prospectivo de 50 pacientes intervenidos de STC (25 percutáneos con técnica Walant y 25 por cirugía abierta con anestesia local y manguito de isquemia). La cirugía abierta se realizó mediante una incisión palmar corta. La técnica percutánea se realizó de forma anterógrada utilizando el bisturí Kemis® H3 (Newclip). Se realizó una valoración preoperatoria y postoperatoria a las dos semanas, seis semanas y tres meses. Se recogieron datos demográficos, presencia de complicaciones, fuerza de prensión y puntuación del test de Levine (BCTQ).
ResultadosLa muestra consta de 14 hombres y 36 mujeres con edad media de 51,4 años (IC 95%: 48,4-54,5). Todos los pacientes mejoraron de su clínica de STC sin obtener diferencias estadísticamente significativas en la puntuación BCTQ, ni en la presencia de complicaciones (p > 0,05). Los pacientes intervenidos de forma percutánea recuperaron más rápida la fuerza de prensión a las seis semanas, pero fue similar en la revisión final.
ConclusionesEn vista de los resultados obtenidos, la cirugía percutánea ecoguiada es una buena alternativa para el tratamiento quirúrgico del STC. Esta técnica requiere su curva de aprendizaje y familiarización con la visualización ecográfica de las estructuras anatómicas a tratar.
The gold standard of carpal tunnel syndrome (CTS) treatment is the section of the transverse carpal ligament, the most common technique being the palmar cutaneous incision. Percutaneous techniques have been developed, although their risk/benefit ratio remains controversial.
ObjectiveTo analyze the functional outcome of patients undergoing CTS percutaneously ultrasound-guided and compare it with those of open surgery.
Material and methodProspective observational cohort study of 50 patients undergoing CTS (25 percutaneous with WALANT technique and 25 by open surgery with local anesthesia and tourniquet). Open surgery was performed using a short palmar incision. The percutaneous technique was performed anterograde using the Kemis® H3 scalpel (Newclip). A preoperative and postoperative assessment was performed at 2 weeks, 6 weeks and 3 months. Demographic data, presence of complications, grip strength and Levine test score (BCTQ) were collected.
ResultsThe sample consists of 14 men and 36 women with a mean age of 51.4 years (95% CI: 48.4-54.5). Percutaneous technique was performed anterograde using the Kemis® H3 scalpel (Newclip). All patients improved from their CTS clinic without obtaining statistically significant differences in BCTQ score, nor in the presence of complications (p> 0.05). Patients operated on percutaneously recovered faster grip strength at 6 weeks, but it was similar in the final review.
ConclusionsIn view of the results obtained, percutaneous ultrasound-guided surgery is a good alternative for the surgical treatment of CTS. Logically, this technique requires its learning curve and familiarization with the ultrasound visualization of the anatomical structures to be treated.
El tratamiento quirúrgico del síndrome del túnel carpiano consiste en la sección del ligamento transverso del carpo (LTC). La sección de este ligamento se suele realizar mediante una incisión cutánea palmar. Esta técnica es un procedimiento común, simple, seguro y eficaz para el tratamiento de esta patología, pero no está exenta de complicaciones como pueden ser la presencia de cicatrices palmares dolorosas, el dolor prolongado en zona de la incisión, disminución de la fuerza de prensión, dolor periincisional a nivel de las eminencias («pillar pain») o tiempo de convalecencia -reincorporación a actividades previas- prolongado1–5.
Para intentar reducir las complicaciones se han desarrollados técnicas percutáneas1,2. Con estos procedimientos, al no realizarse una incisión abierta a través de la palma, cabe esperar que se reduzca la incidencia de malestar y sensibilidad en la zona palmar. Además, también es esperable que haya una disminución de la morbilidad postoperatoria, menor tiempo de reincorporación a actividades previas y mayor recuperación de la fuerza de prensión cuando se utilizan esta técnica1,2,6. Sin embargo, su relación riesgo-beneficio en comparación con la de la liberación abierta sigue siendo controvertida7,8. Estos nuevos enfoques limitados se asocian con una disminución de la visualización del nervio mediano y sus ramas terminales y estructuras vasculares, lo que aumenta el riesgo de lesión neurovascular grave durante el procedimiento1,2,8,9.
Para minimizar estos riesgos, se ha usado la ecografía como guía a la hora de realizar estas técnicas percutáneas, ya que con la ecografía es posible visualizar perfectamente el nervio mediano, tendones flexores y el ligamento transverso del carpo (LTC), así como las estructuras en riesgo, incluyendo la arteria cubital y el arco palmar proximal1,2,8–11. La liberación percutánea del túnel carpiano guiada por ecografía es una técnica miniinvasiva que se ha desarrollado durante los últimos 20 años y que ha demostrado eficacia y seguridad en varios estudios1,2,8-12,14-22. También se ha publicado que la eficacia de la sección del LTC1,2,7-10,13-21 y las complicaciones postoperatorias dependen del tipo de instrumento utilizado para la descompresión2,15,20,21.
El objetivo de este trabajo es valorar si la liberación percutánea anterógrada del túnel carpiano guiada por ecografía aporta, en nuestra experiencia, más beneficios que realizándola mediante una incisión palmar corta.
Material y métodoSe realizó un estudio observacional analítico de cohortes prospectivo de pacientes del área sanitaria de nuestro complejo hospitalario diagnosticados de STC por un especialista en cirugía ortopédica y traumatología de ese centro y que cumplían los criterios de inclusión y exclusión.
Criterios de inclusión: paciente diagnosticado de STC mediante exploración clínica y confirmado mediante prueba complementaria (electromiograma [EMG]), pacientes mayores de 18 años, pacientes que pertenezcan a nuestra área sanitaria, que acepten entrar en el estudio tras firmar consentimiento informado y acepten seguir las recomendaciones y las revisiones pautadas en la Consulta.
Criterios de exclusión: pacientes intervenidos previamente de la misma patología en la misma mano o con presencia de otra patología asociada en la misma mano, pacientes con compresión muy grave en el EMG y/o pacientes incapacitados o incapaces de seguir pautas indicadas por el facultativo.
Variables e instrumentos de medidaLa variable principal estudiada fue el resultado funcional de los pacientes medida mediante la puntuación obtenida con la versión española validada cuestionario específico para el STC (test de Levine o Boston Carpal Tunnel Syndrome Questionnaire [BCTQ]23,24) realizada pre y postoperatoriamente a las seis semanas y tres meses de la cirugía (tabla 1). Como variables secundarias se analizó la presencia de complicaciones (dolor cicatricial, dolor periincisional o pillar pain y otras complicaciones), la diferencia pre y postoperatoria (seis semanas y tres meses) de la fuerza de prensión manual medida con dinamómetro manual JAMAR, y satisfacción del paciente con la cirugía25 (tabla 2). Además, se recogieron variables demográficas como edad, sexo, lado afecto, mano dominante, tipo de trabajo (esfuerzo: trabajo manual que precisa cargar pesos o realizar movimientos repetitivos de prensión, moderado: trabajo manual que requiera carga moderada de pesos o no movimientos repetitivos de prensión y, sedentario: paciente con actividades básicas de su vida diaria) y el tiempo quirúrgico.
Versión española validada del Boston Carpal Tunnel Syndrome Questionnaire25
| A. Escala de severidad de los síntomas | |
|---|---|
| A. ¿Cómo es de grave su dolor en la muñeca o la mano por la noche? | 1. No tengo dolor en la muñeca o la mano2. Tengo un dolor leve3. Tengo un dolor moderado4. Tengo un dolor severo5. Tengo un dolor muy severo |
| B. ¿Con qué frecuencia se despierta durante una noche típica por dolor en la muñeca o en la mano (durante las dos últimas semanas)? | 1. Nunca2. Una vez3. Dos o tres veces4. De cuatro a cinco veces5. Más de cinco veces |
| C. ¿Normalmente, tiene dolor en la mano o en la muñeca durante el día? | 1. No2. Tengo un dolor leve3. Tengo un dolor moderado4. Tengo un dolor severo5. Tengo un dolor muy severo |
| D. ¿Con qué frecuencia usted tiene dolor en la muñeca o la mano durante el día? | 1. Nunca2. Una o dos veces3. De tres a cinco veces4. Más de cinco veces5. El dolor es constante |
| E. ¿Cuánto tiempo, aproximadamente, le duró su último episodio de dolor durante el día? | 1. Nunca tengo dolor durante el día2. 10 min o menos3. 10-60 min4. Más de 60 min5. El dolor es constante durante todo el día |
| F. ¿Tiene adormecimiento (pérdida de sensibilidad) en la mano? | 1. No2. Tengo entumecimiento leve3. Tengo entumecimiento moderado4. Tengo entumecimiento severo5. Tengo entumecimiento muy grave |
| G. ¿Tiene debilidad en la mano o en la muñeca? | 1. No2. Tengo debilidad leve3. Tengo debilidad moderada4. Tengo debilidad severa5. Tengo debilidad muy grave |
| H. ¿Tiene sensación de hormigueo en la mano? | 1. No2. Tengo hormigueo leve3. Tengo hormigueo moderado4. Tengo hormigueo severo5. Tengo hormigueo muy grave |
| I. ¿Cómo es de grave el adormecimiento (pérdida de sensibilidad) o sensación de hormigueo en la noche? | 1. No tengo entumecimiento u hormigueo2. Tengo entumecimiento u hormigueo leve3. Tengo entumecimiento u hormigueo moderado4. Tengo entumecimiento u hormigueo severo5. Tengo entumecimiento u hormigueo muy grave |
| J. ¿Cuántas veces se despertó durante una noche típica por entumecimiento u hormigueo mano, en las últimas dos semanas? | 1. Nunca2. Una vez3. Dos a tres veces4. De cuatro a cinco veces5. Más de cinco veces |
| K. ¿Tiene dificultad con el agarre y el uso de objetos pequeños como llaves o bolígrafos? | 1. No2. Tengo dificultad leve3. Tengo dificultad moderada4. Tengo dificultad grave5. Tengo dificultad muy grave |
| B. Escala de situación funcional | |
| Actividad | Sin dificultad | Poca dificultad | Moderada dificultad | Importante dificultad | No puedo realizar nada por los síntomas |
|---|---|---|---|---|---|
| A. Escribir | 1 | 2 | 3 | 4 | 5 |
| B. Abotonarse la ropa | 1 | 2 | 3 | 4 | 5 |
| C. Sostener un libro mientras lee | 1 | 2 | 3 | 4 | 5 |
| D. Agarrar un teléfono | 1 | 2 | 3 | 4 | 5 |
| E. Abrir frascos | 1 | 2 | 3 | 4 | 5 |
| F. Hacer tareas domésticas | 1 | 2 | 3 | 4 | 5 |
| G. Llevar bolsas de la compra | 1 | 2 | 3 | 4 | 5 |
| H. Bañarse y vestirse | 1 | 2 | 3 | 4 | 5 |
Cuestionario de satisfacción percibido por el paciente propuesto por Weiner et al.25
| 1. En conjunto, ¿qué éxito ha tenido su operación? |
| a. Mucho éxito. Alivio total o casi total |
| b. Bastante éxito. Una buena proporción de mejoría |
| c. No mucho éxito. Muy poca mejoría |
| d. Fracaso. No hubo mejoría |
| e. Peor que antes de la operación |
| 2. Si tiene usted un amigo con su misma dolencia, le recomendaría esta operación |
| a. Sí |
| b. No |
Basándonos en el estudio publicado por Kim et al.26, quienes estudiaron la diferencia mínima clínicamente importante (DMCI) para el BCTQ23, y aceptando un riesgo alfa de 0,05 y un riesgo beta de menos de 0,2 en un contraste bilateral, se necesitan un mínimo de 20 sujetos en el primer grupo y 20 en el segundo para detectar una diferencia igual o superior a 0,94 unidades. Se supone que la desviación estándar común es 1. Se ha estimado una tasa de pérdida de seguimiento de 10%.
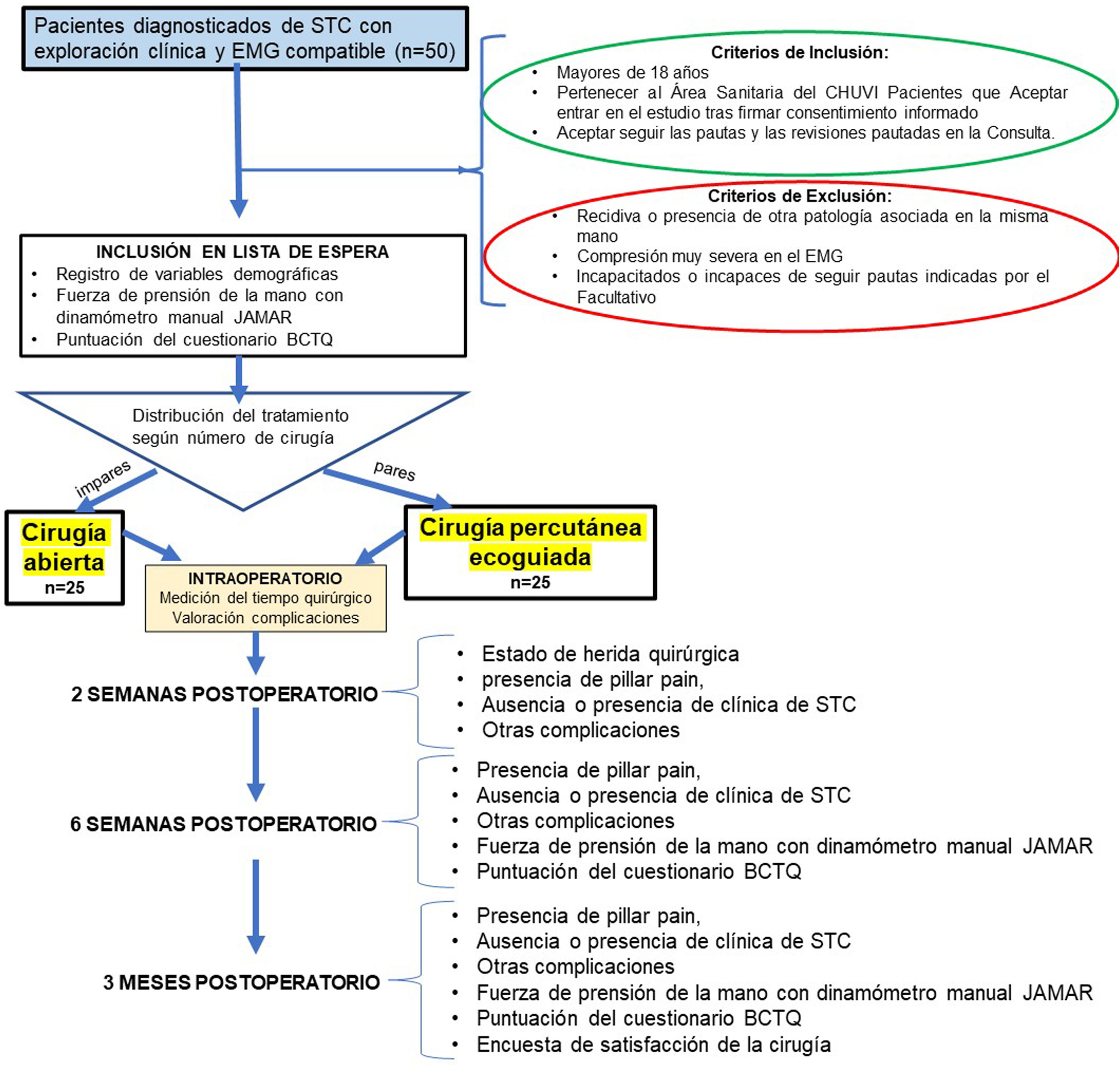
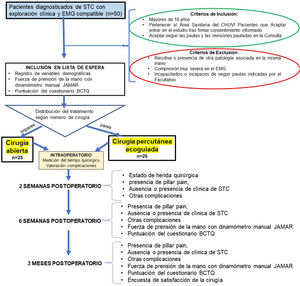
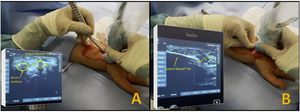
ProcedimientoSe incluyó en el estudio a 50 pacientes diagnosticados de STC y que cumplían los criterios previamente descritos. Dichos pacientes fueron informados de su patología, y tras firmar el consentimiento informado, fueron intervenidos quirúrgicamente de las dos formas propuestas: 25 pacientes mediante incisión palmar corta y otros 25 por cirugía percutánea ecoguiada. Todos los pacientes fueron intervenidos por el mismo cirujano (MCM) (fig. 1).
La selección del tipo de cirugía se realizó de forma aleatoria, siendo intervenido mediante cirugía abierta el primer paciente incluido en el estudio, mediante cirugía percutánea el segundo, y así sucesivamente.
A los pacientes incluidos en el estudio se les recogió en la consulta preoperatoria la edad, sexo, lado a intervenir, mano dominante, antecedentes personales, tipo de trabajo que desempeñan (trabajo manual intenso, moderado o sedentario), tipo de compresión según EMG (leve, moderado, marcado o grave), exploración física, fuerza de prensión de la mano medida con dinamómetro manual JAMAR y la puntuación del cuestionario específico para la patología del STC (BCTQ23,24). En el momento de la cirugía se recogió el tiempo quirúrgico, uso de manguito de isquemia y presencia de complicaciones intraoperatorias.
Se realizó una consulta postoperatoria de las dos semanas donde se valoró el estado de herida quirúrgica, la presencia de pillar pain, ausencia o presencia de clínica de STC (parestesias o dolor en territorio del nervio mediano) y presencia de infección cutánea u otra complicación. También se les realizó otra consulta a las seis semanas y tres meses de la cirugía donde, además de valorar lo previo, se registró la fuerza de prensión de la mano medida con dinamómetro manual JAMAR y la puntuación del cuestionario específico para la patología del STC (BCTQ23) (fig. 1]). En la revisión de los tres meses, se añadió el cuestionario de su satisfacción con la cirugía25 (tabla 2).
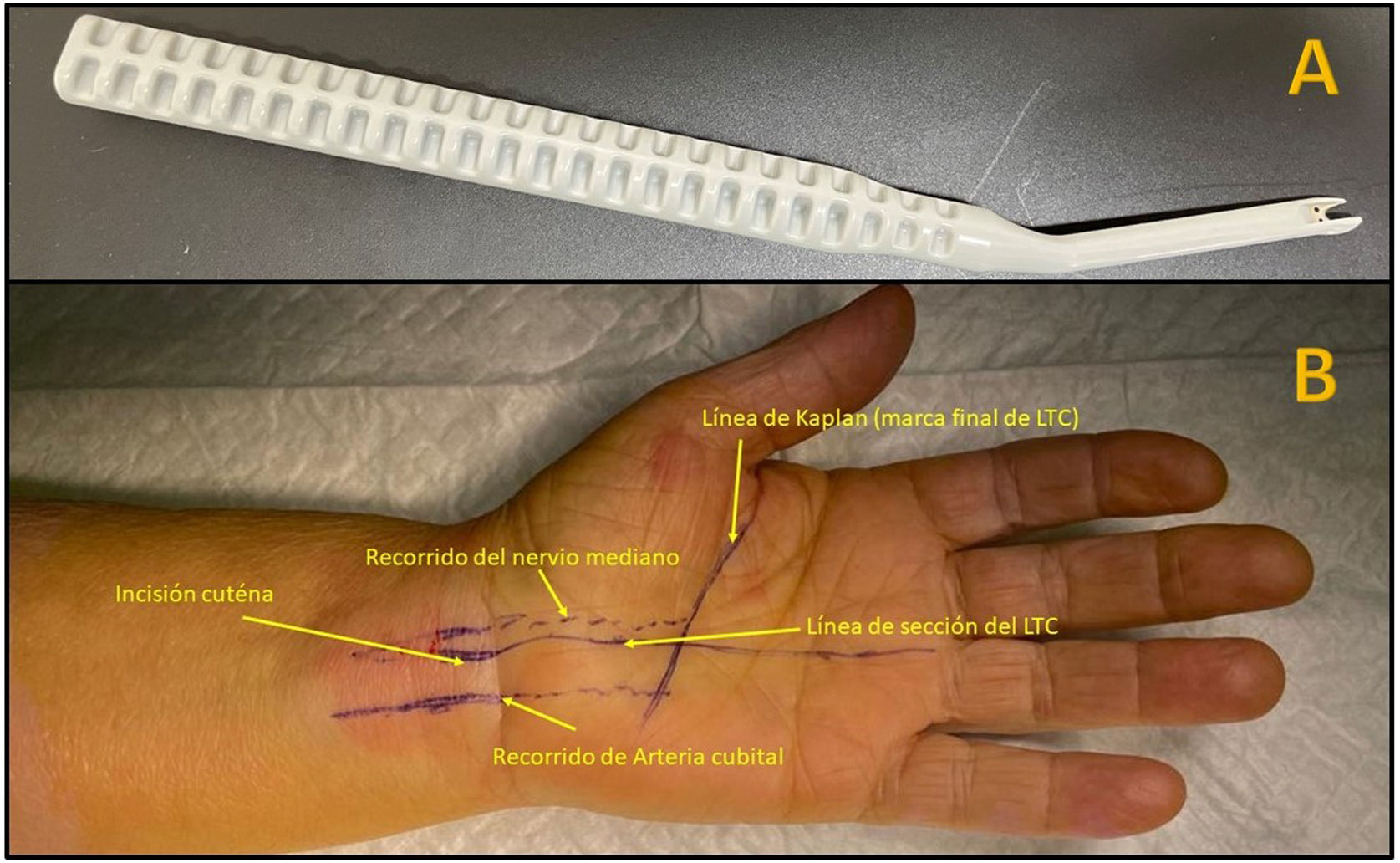
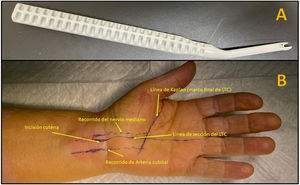
Técnica quirúrgicaTodos los pacientes fueron intervenidos quirúrgicamente con anestesia local (de 8 a 10 cc de mepivacaína al 2% con 1 cc de bicarbonato). Posteriormente se les dibujó con rotulador dermográfico una línea longitudinal palmar que sigue el borde radial del cuarto radio y la línea de Kaplan.
Los pacientes intervenidos mediante cirugía abierta se utilizó manguito de isquemia sin expresión, inflado justo antes de realizar la incisión cutánea. Se realizó una incisión palmar siguiendo el eje radial del cuarto radio desde pliegue palmar proximal hasta la línea de Kaplan. Se realizó cierre cutáneo con Monocryl 3/0 y vendaje compresivo.
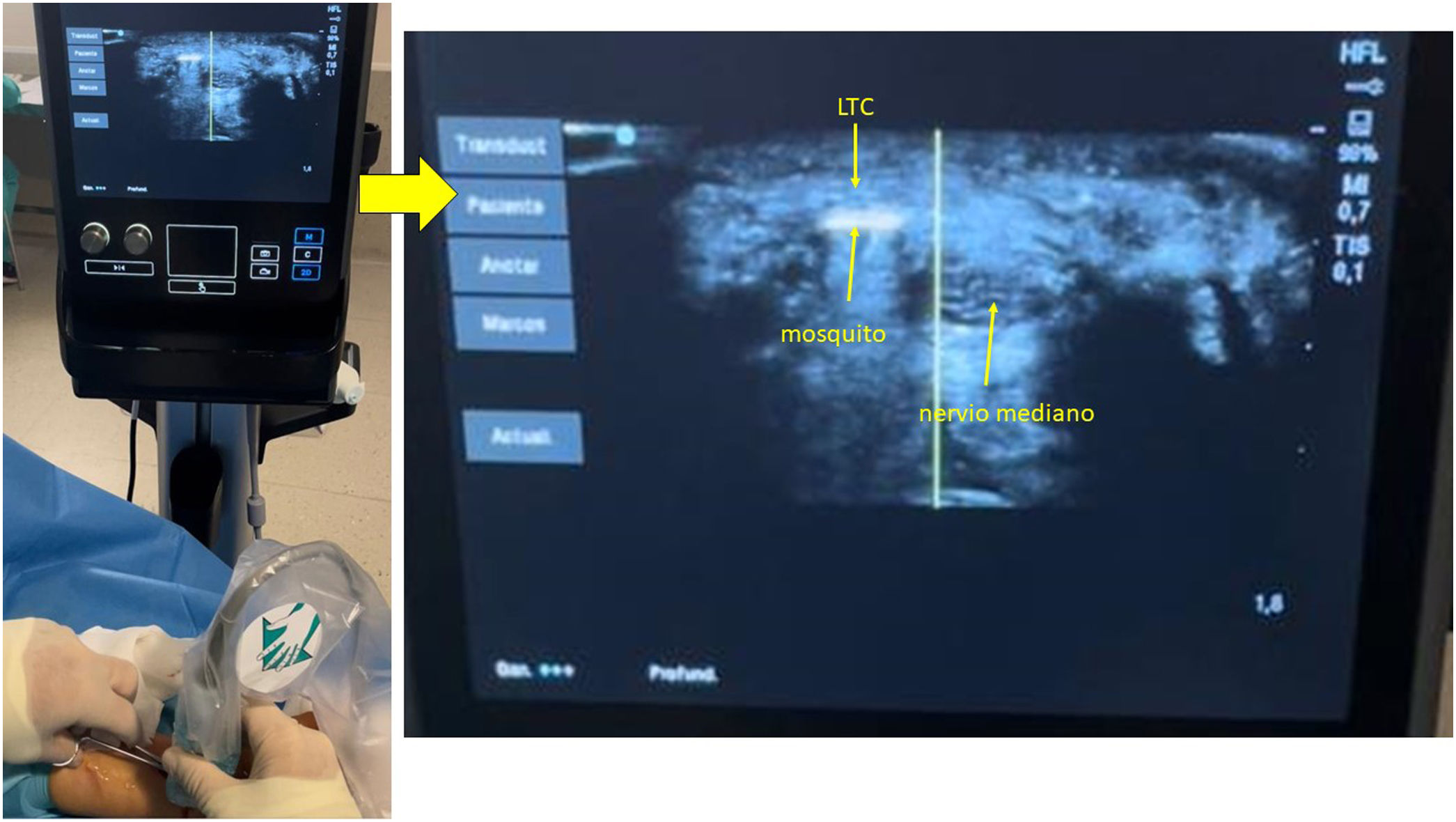
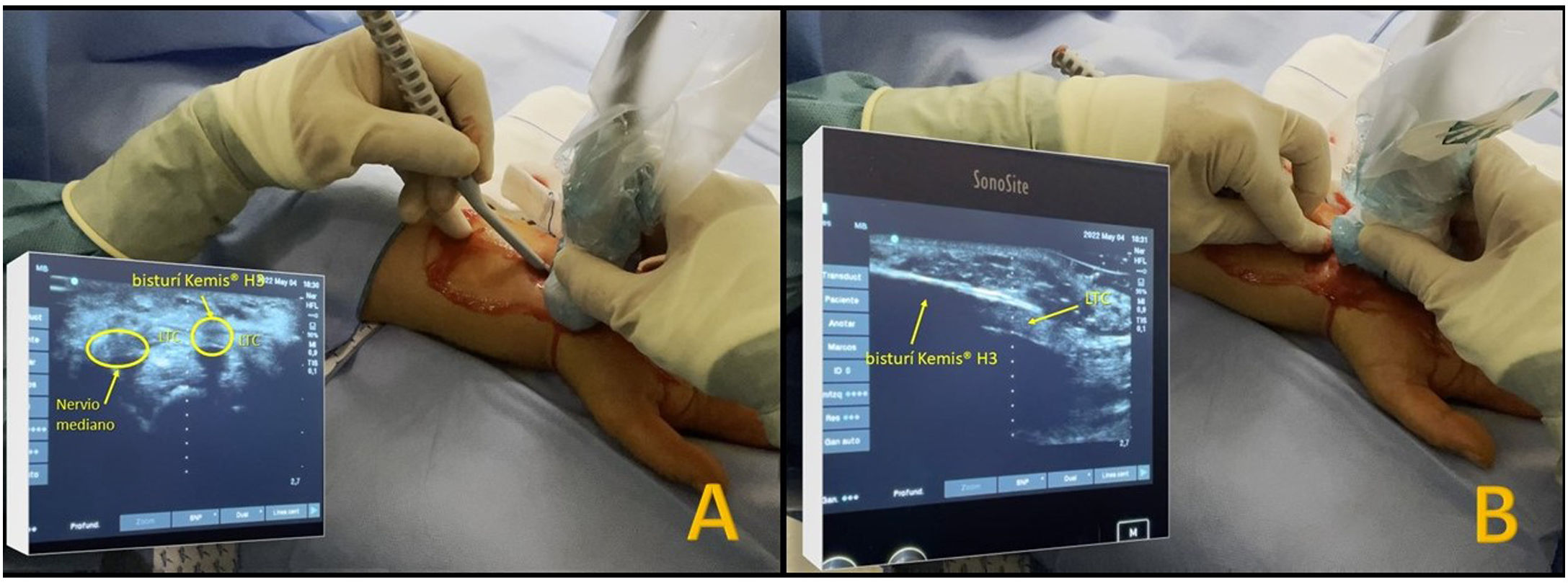
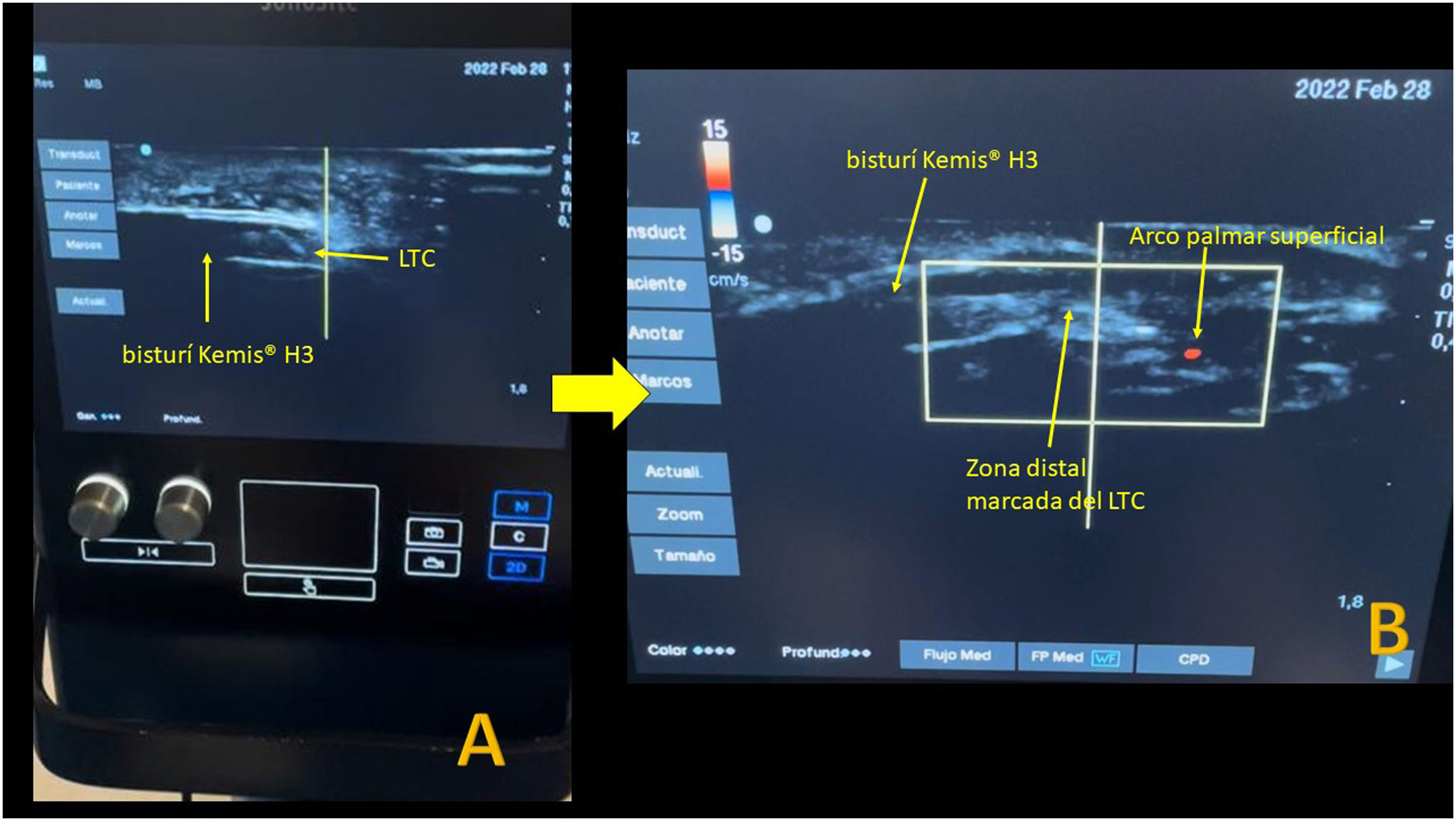
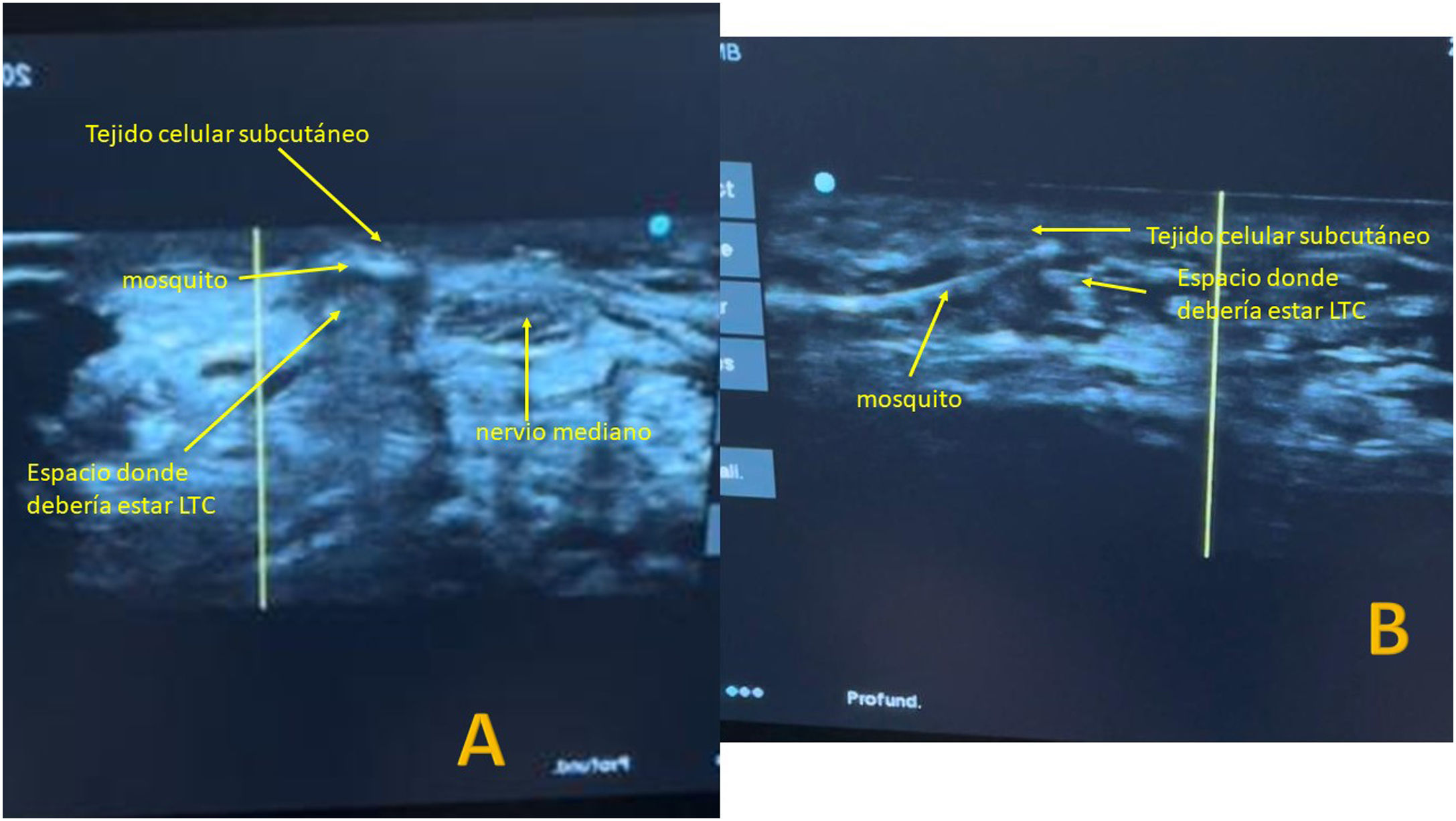
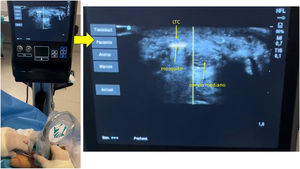
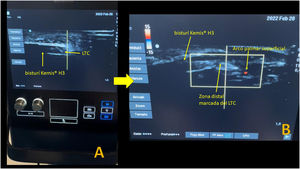
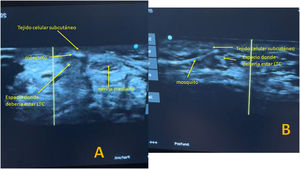
En los pacientes intervenidos de forma percutánea ecoguiada se utilizó el bisturí Kemis H3® (Newclip) y el ecógrafo Sonosite II (Sonosite, Inc. Bothell, WA) con una sonda de 12 MHZ (fig. 2A). Se realizó técnica anestésica Walant (anestesia local sin uso de manguito de isquemia). Se realiza un estudio ecográfico previo para identificar el nervio mediano, arteria y nervio cubital y arcos vasculares palmares superficial y profundo. También se identifican el borde más distal del hueso trapecio y del gancho del ganchoso para identificar el borde distal del LTC15. Se marcan dichas referencias en la mano (fig. 2B). Se realiza una incisión de 8-10 mm en el lado cubital del tendón palmaris longus proximal al pliegue de muñeca. Se introduce inicialmente una pinza mosquito curvo ecoguiado por encima y debajo del LTC para facilitar su sección (fig. 3). Posteriormente, también con visión ecográfica en el plano transversal (eje corto) se introduce el bisturí Kemis H3® (Newclip), teniendo identificado el nervio mediano y la arteria cubital y fijándose que los dos bordes del bisturí engloban todo el LTC (fig. 4A). Se va avanzando el bisturí y se pasa a visión longitudinal del ecógrafo (eje largo) para seguir la sección del LTC (fig. 4B). Antes de llegar a la zona distal marcada donde se encuentra el arco vascular proximal, se activa el ecodoppler color en el ecógrafo para tener más seguridad de no lesionarlo (fig. 5). Después de la sección del LTC se introduce de nuevo una pinza mosquito bajo visualización ecográfica en eje corto (fig. 6A) y en eje largo (fig. 6B) para comprobar que se ha seccionado por completo el LTC. La piel se cierra con uno o dos puntos de Monocryl de 3/0 y se realiza cura con técnica Mölndal.
Se llevó a cabo un análisis descriptivo de las variables con frecuencias (porcentajes) y medidas de tendencia central (media e intervalos de confianza al 95% [IC 95%]). Se realizó un análisis univariante para determinar que variables podrían presentar efecto independiente sobre los resultados funcionales (fuerza de prensión, y el cuestionario validado para STC: BCTQ24). Para la comparación de variables cuantitativas entre los dos grupos, evaluar si existían diferencias y si estas eran significativas, se analizó la normalidad de la distribución de los datos en cada una de las cohortes y se aplicó el test paramétrico t de Student o el no paramétrico (U de Mann-Whitney). Para la comparación de las variables cualitativas entre las dos cohortes se utilizó la prueba χ2. Posteriormente, incluyendo como variables independientes a aquellas que mostraron significación en el análisis univariante se incluyeron en modelos de regresión multivariante.
Los datos fueron analizados con el software SPSS 24.0 (IBM Corp., Armonk, NY, EE. UU.), considerando como nivel de significación α aceptado para todos los contrastes de hipótesis el 0,05.
Aspectos éticosLos investigadores respetaron los principios fundamentales de la Declaración de Helsinki y el Convenio del Consejo de Europa relativos a los derechos humanos y biomedicina, así como toda la legislación vigente relacionada con el estudio. El estudio cuenta con la autorización de la dirección del Área Sanitaria y fue aprobado por la Red de Comités de Ética de la Investigación (código de registro: 2020/580).
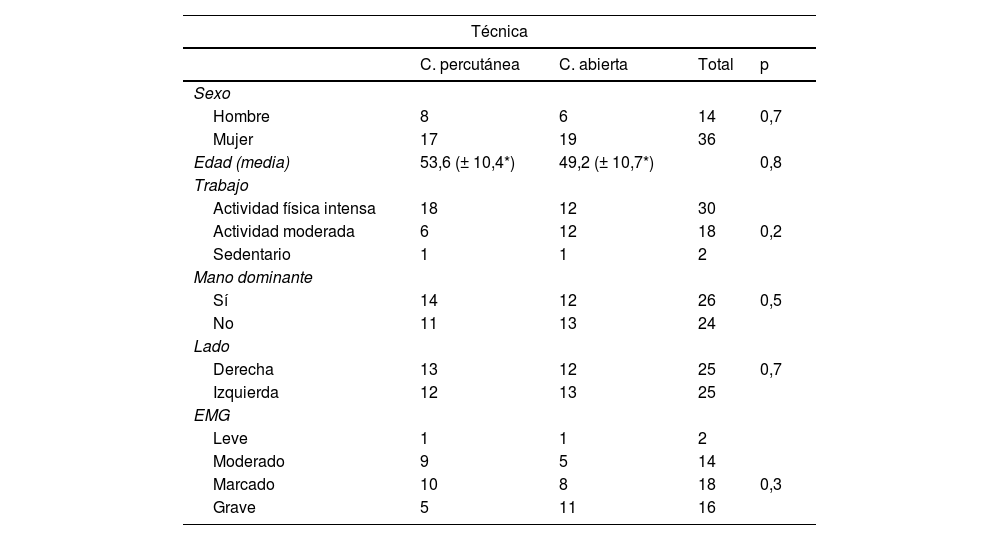
ResultadosEl número total de pacientes analizados en nuestro estudio fue de 50 (25 pacientes intervenidos mediante incisión palmar corta y otros 25 por cirugía percutánea ecoguiada). La muestra consiste en 14 hombres y 36 mujeres de una edad media de 51,4 años (IC 95%: 48,4-54,5). Las características demográficas de la muestra se exponen en la tabla 3.
Datos descriptivos de la muestra
| Técnica | ||||
|---|---|---|---|---|
| C. percutánea | C. abierta | Total | p | |
| Sexo | ||||
| Hombre | 8 | 6 | 14 | 0,7 |
| Mujer | 17 | 19 | 36 | |
| Edad (media) | 53,6 (± 10,4*) | 49,2 (± 10,7*) | 0,8 | |
| Trabajo | ||||
| Actividad física intensa | 18 | 12 | 30 | |
| Actividad moderada | 6 | 12 | 18 | 0,2 |
| Sedentario | 1 | 1 | 2 | |
| Mano dominante | ||||
| Sí | 14 | 12 | 26 | 0,5 |
| No | 11 | 13 | 24 | |
| Lado | ||||
| Derecha | 13 | 12 | 25 | 0,7 |
| Izquierda | 12 | 13 | 25 | |
| EMG | ||||
| Leve | 1 | 1 | 2 | |
| Moderado | 9 | 5 | 14 | |
| Marcado | 10 | 8 | 18 | 0,3 |
| Grave | 5 | 11 | 16 | |
El tiempo medio de cirugía percutánea fue de 14,4 (± 5.2) min y cirugía abierta de 10 (± 2,8) min, siendo estas diferencias estadísticamente significativas (p = 0,000). No se observó ninguna complicación intraoperatoria en ninguno de los pacientes de la muestra.
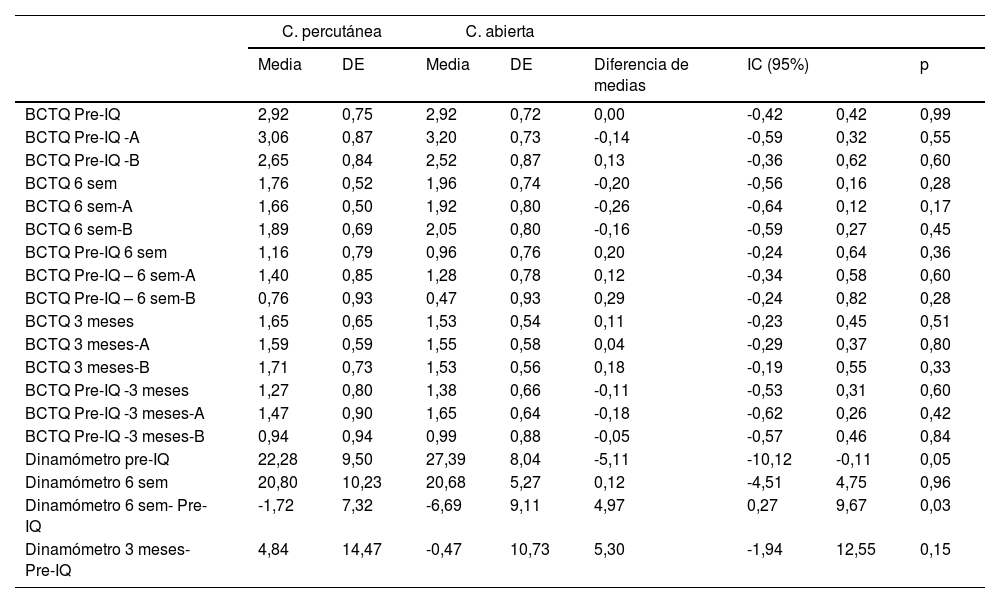
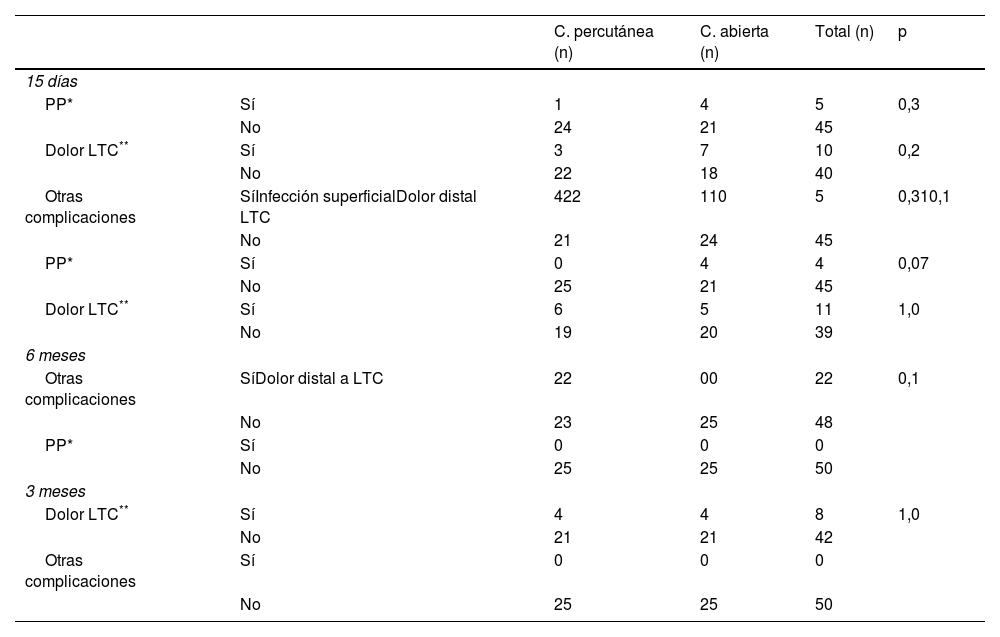
En las revisiones postoperatorias, todos los pacientes mejoraron de su clínica de STC (parestesias y dolor en mano) sin obtener diferencias estadísticamente significativas (p > 0,05) en la puntuación BCTQ23,24, tanto analizándolo en conjunto como segregándolo por partes (intensidad de síntomas y situación funcional) (tabla 4). Tampoco se obtuvieron diferencias significativas en la presencia de complicaciones (pillar pain, dolor cicatriz o infección) (tabla 5). En la primera revisión se observó leve enrojecimiento de la incisión (dos en cirugía percutánea y uno en cirugía abierta), fueron considerados como infección superficial de la herida quirúrgica y tratados durante cinco días con antibiótico oral. Dos pacientes del grupo intervenido de forma percutánea presentaron dolor en la zona cubital distal al LTC en las dos primeras revisiones postoperatorias pero no en la revisión realizada a los tres meses. No se observó asociación estadísticamente significativa entre la presencia de complicaciones y el tipo de actividad física (p = 0,8), ni tipo de compresión según el EMG preoperatorio (p = 1).
Datos descriptivos de la muestra
| C. percutánea | C. abierta | |||||||
|---|---|---|---|---|---|---|---|---|
| Media | DE | Media | DE | Diferencia de medias | IC (95%) | p | ||
| BCTQ Pre-IQ | 2,92 | 0,75 | 2,92 | 0,72 | 0,00 | -0,42 | 0,42 | 0,99 |
| BCTQ Pre-IQ -A | 3,06 | 0,87 | 3,20 | 0,73 | -0,14 | -0,59 | 0,32 | 0,55 |
| BCTQ Pre-IQ -B | 2,65 | 0,84 | 2,52 | 0,87 | 0,13 | -0,36 | 0,62 | 0,60 |
| BCTQ 6 sem | 1,76 | 0,52 | 1,96 | 0,74 | -0,20 | -0,56 | 0,16 | 0,28 |
| BCTQ 6 sem-A | 1,66 | 0,50 | 1,92 | 0,80 | -0,26 | -0,64 | 0,12 | 0,17 |
| BCTQ 6 sem-B | 1,89 | 0,69 | 2,05 | 0,80 | -0,16 | -0,59 | 0,27 | 0,45 |
| BCTQ Pre-IQ 6 sem | 1,16 | 0,79 | 0,96 | 0,76 | 0,20 | -0,24 | 0,64 | 0,36 |
| BCTQ Pre-IQ – 6 sem-A | 1,40 | 0,85 | 1,28 | 0,78 | 0,12 | -0,34 | 0,58 | 0,60 |
| BCTQ Pre-IQ – 6 sem-B | 0,76 | 0,93 | 0,47 | 0,93 | 0,29 | -0,24 | 0,82 | 0,28 |
| BCTQ 3 meses | 1,65 | 0,65 | 1,53 | 0,54 | 0,11 | -0,23 | 0,45 | 0,51 |
| BCTQ 3 meses-A | 1,59 | 0,59 | 1,55 | 0,58 | 0,04 | -0,29 | 0,37 | 0,80 |
| BCTQ 3 meses-B | 1,71 | 0,73 | 1,53 | 0,56 | 0,18 | -0,19 | 0,55 | 0,33 |
| BCTQ Pre-IQ -3 meses | 1,27 | 0,80 | 1,38 | 0,66 | -0,11 | -0,53 | 0,31 | 0,60 |
| BCTQ Pre-IQ -3 meses-A | 1,47 | 0,90 | 1,65 | 0,64 | -0,18 | -0,62 | 0,26 | 0,42 |
| BCTQ Pre-IQ -3 meses-B | 0,94 | 0,94 | 0,99 | 0,88 | -0,05 | -0,57 | 0,46 | 0,84 |
| Dinamómetro pre-IQ | 22,28 | 9,50 | 27,39 | 8,04 | -5,11 | -10,12 | -0,11 | 0,05 |
| Dinamómetro 6 sem | 20,80 | 10,23 | 20,68 | 5,27 | 0,12 | -4,51 | 4,75 | 0,96 |
| Dinamómetro 6 sem- Pre-IQ | -1,72 | 7,32 | -6,69 | 9,11 | 4,97 | 0,27 | 9,67 | 0,03 |
| Dinamómetro 3 meses- Pre-IQ | 4,84 | 14,47 | -0,47 | 10,73 | 5,30 | -1,94 | 12,55 | 0,15 |
BCTQ: Boston Carpal Tunnel Syndrome Questionnaire; Pre-IQ: preoperatorio; A: escala de severidad de síntomas; B: escala de situación funcional; sem: semanas.
Complicaciones postoperatorias divididas por técnica quirúrgica
| C. percutánea (n) | C. abierta (n) | Total (n) | p | ||
|---|---|---|---|---|---|
| 15 días | |||||
| PP* | Sí | 1 | 4 | 5 | 0,3 |
| No | 24 | 21 | 45 | ||
| Dolor LTC** | Sí | 3 | 7 | 10 | 0,2 |
| No | 22 | 18 | 40 | ||
| Otras complicaciones | SíInfección superficialDolor distal LTC | 422 | 110 | 5 | 0,310,1 |
| No | 21 | 24 | 45 | ||
| PP* | Sí | 0 | 4 | 4 | 0,07 |
| No | 25 | 21 | 45 | ||
| Dolor LTC** | Sí | 6 | 5 | 11 | 1,0 |
| No | 19 | 20 | 39 | ||
| 6 meses | |||||
| Otras complicaciones | SíDolor distal a LTC | 22 | 00 | 22 | 0,1 |
| No | 23 | 25 | 48 | ||
| PP* | Sí | 0 | 0 | 0 | |
| No | 25 | 25 | 50 | ||
| 3 meses | |||||
| Dolor LTC** | Sí | 4 | 4 | 8 | 1,0 |
| No | 21 | 21 | 42 | ||
| Otras complicaciones | Sí | 0 | 0 | 0 | |
| No | 25 | 25 | 50 | ||
(n): número de casos.
Sí que se obtuvieron diferencias significativas en la diferencia de fuerza de prensión entre la medición preoperatoria y la obtenida a las seis semanas (p = 0,03), pero no en la revisión realizada a los tres meses (p = 0,15) (tabla 4).
En cuanto a la encuesta de satisfacción de la cirugía realizada en la revisión final, 19 pacientes del grupo de cirugía percutánea puntuaron el resultado de su cirugía como mucho éxito y el resto como bastante éxito. En el grupo de cirugía abierta 20 pacientes puntuaron la cirugía como mucho éxito y 5 como bastante. Estas diferencias no fueron estadísticamente significativas entre grupos (p = 1); 100% de los pacientes recomendaban ese tipo de cirugía a familiar o amigo. No se encontró asociación estadísticamente significativa entre la satisfacción de la cirugía y el grado de compresión según el EMG (p = 0,3), ni con el tipo de actividad física (p = 0,7), ni con la presencia de complicaciones a los 15 días ni a las 6 semanas (pillar pain [p = 0,9/ p = 0,8], dolor al nivel LTC [p = 0,4/p = 0,2], otras complicaciones [p = 0,06/p = 0,3]).
DiscusiónEn vista de los resultados obtenidos, la cirugía percutánea ecoguiada anterógrada con el bisturí Kemis H3® es una buena alternativa para el tratamiento quirúrgico del STC consiguiendo resultados similares a la cirugía abierta sin obtener complicaciones intraoperatorias.
Tal y como demostraron previamente estudios en cadáver2,8,10,11,15,21,27, la ecografía permite visualizar las estructuras nerviosas y minimizar las complicaciones de las técnicas percutáneas. Lógicamente esta técnica requiere su curva de aprendizaje y familiarización con la visualización ecográfica de las estructuras anatómicas a tratar. En este estudio, la duración de la cirugía fue superior en la técnica percutánea con respecto a la técnica convencional de forma estadísticamente significativa, pero hay que tener en cuenta que en este estudio se incluyeron los 25 primeros pacientes a los que se les realizó esta técnica percutánea. Rojo-Manaute et al.27 en su estudio cadavérico concluyeron que la cirugía percutánea ecoguiada puede ser difícil para un cirujano sin experiencia previa en procedimientos guiados por ultrasonido y recomiendan desarrollar estas habilidades primero con infiltraciones ecoguiadas. Los autores de este trabajo realizaron prácticas en cadáver previamente para familiarizarse con la técnica, además de realizar de forma rutinaria bloqueos e infiltraciones de mano y muñeca de forma ecoguiada.
Hay autores que documentaron mayor mejoría en la discapacidad y un retorno más rápido a las actividades diarias normales con una técnica de liberación del túnel carpiano ecoguiada que con una liberación ciega miniabierta del túnel carpiano16–18,27. En este trabajo no encontramos diferencias estadísticamente significativas en la puntuación BCTQ entre ambas técnicas. Si que se consiguió una recuperación más rápida de la fuerza de prensión en el grupo de la cirugía percutánea en la revisión realizada a las 6 semanas (p = 0,03), sin embargo, estas diferencias se igualaron en la revisión a los 3 meses. Aunque estas diferencias no fueron estadísticamente significativas, hay que señalar que la media de la fuerza de prensión de los pacientes intervenidos mediante cirugía percutánea fue superior a la preoperatoria, mientras que esto no ocurrió con la cirugía abierta. En este trabajo no analizamos cuando el paciente se reincorporó a su puesto de trabajo al no dedicarnos a un medio laboral. A todos los pacientes, independientemente de la cirugía empleada, se les permitió movilidad sin realizar esfuerzo desde el primer día y realizar actividades rutinarias a partir de la sexta semana.
Una de las complicaciones más frecuentes de los procedimientos percutáneos es no seccionar por completo el LTC y no descomprimir completamente el nervio7,8,15, sobre todo al nivel distal por el miedo de lesionar el arco vascular palmar. En su estudio en cadáver, Burnham et al.15 confirmaron de forma consistente que el borde más distal del ligamento transverso del carpo se une a los bordes más distales del gancho ganchoso y el trapecio, y recomiendan utilizar como referencia el borde más distal del gancho del ganchoso y del trapecio para delimitar el borde del LTC, referencia que utilizamos en este trabajo para delimitar el borde distal del LTC. Nosotros obtuvimos una mejoría clínica en la puntuación BCTQ, con alivio completo del dolor y parestesias en el territorio del nervio mediano excepto en un paciente intervenido quirúrgicamente de forma percutánea. Este paciente presentaba una compresión grave del nervio mediano en el EMG preoperatorio. Aunque las parestesias no desaparecieron por completo, el paciente mejoró de su clínica de dolor y en la puntuación del BCTQ sin observar empeoramiento clínico ni de la puntuación en dicho test en la revisión final.
Wu et al.19 también recomiendan utilizar puntos de referencia óseos estáticos para abordar el LTC de forma segura. En el eje transversal, definen como «zona segura» el área entre el nervio mediano y el gancho del ganchoso y en el eje longitudinal desde 5 mm proximales al semilunar hasta 5 mm distales a la unión metafisodiafisaria del metacarpiano. En un estudio con cadáveres, el ancho de la zona segura transversa fue de 5 mm en promedio (rango de 4 a 8 mm), lo que permitió la inserción de instrumentos quirúrgicos y apoyó la posibilidad de realizar la cirugía percutánea10. Estos autores reconocen que existen variaciones anatómicas donde el paquete neurovascular cubital se localiza radial al gancho ganchoso, por lo que recomiendan realizar una hidrodisección previa para recuperar la seguridad de las zonas seguras. En este estudio, se realiza bloqueo ecoguiado del nervio mediano y posteriormente, se introduce por encima del LTC 3 o 4 cc de mepivacaina al 2%.
Otro factor que puede dificultar la sección del LTC con este bisturí es el grosor de dicho ligamento. Hay estudios que informan de que el grosor del LTC no suele exceder los 3 mm27,28. La amplitud de la cuchilla del Kemis H3® es de 3,1 mm (fig. 2A). Aunque sería recomendable tener una medición preoperatoria del grosor del LTC, en este trabajo no se analizó, ya que no disponemos de ecógrafo en consulta y se decidió no sobrecargar más al Servicio de Radiología. Para intentar evitar LTC muy gruesos, se descartaron pacientes con compresión muy grave en el EMG, asumiendo que estos pacientes podían tener un grosor del LTC superior al tamaño de la cuchilla del bisturí. Con este criterio, no hemos tenido que reconvertir ninguna cirugía percutánea en cirugía abierta. Rojo-Manaute et al.27 recomiendan realizar una segunda pasada con el bisturí para liberar cualquier remanente volar en casos donde exista un grosor del LTC anormalmente grande. El bisturí Kemis H3® está diseñado para incluir todo el LTC entre los extremos que soportan la cuchilla (fig. 2A) por lo que creemos muy complicado poder realizar una sección del LTC por partes, Si se hubiera dado el caso, habríamos reconvertido el procedimiento en cirugía abierta.
Como se ha comentado previamente, otro de los riesgos con estas técnicas es la lesión del arco arterial palmar superficial10,15. Según Wu et al.19, la zona de seguridad descrita en el eje longitudinal permite evitar lesiones del arco palmar superficial, que normalmente se localiza a más de 5 mm del borde distal del LTC. Nosotros, para evitar esta yatrogenia, activamos el Doppler en color cuando nos aproximamos a la línea marcada previamente identificada como borde distal del LTC. En nuestra serie, no observamos lesión de esta estructura.
La otra gran complicación es la lesión del nervio mediano7,8,19 debido a sus anomalías nerviosas, tal y como describió Lanz29. Wu et al.19 comentan que el tipo IC propuesto por Lanz29 puede desafiar el concepto de zonas seguras. Al realizar la liberación del nervio mediano lo más cubital posible se minimizan esas posibles lesiones. Hasta el momento actual, no se han reportado tales complicaciones en la literatura ni nosotros las hemos observado en nuestro estudio. Sin embargo, por esta razón, es posible que dos pacientes presentaran dolor cubital distal al LTC en las dos primeras revisiones, aunque sin disfunción motora ni sensitiva.
En primer lugar, el número de pacientes. Aunque en el cálculo del tamaño muestral son suficientes 20 pacientes para encontrar una DMCI en el BCTQ23,24, creemos conveniente que se debe aumentar el tamaño muestral para confirmar o descartar si los datos obtenidos en el resto de las variables presentan diferencias estadísticamente significativas. Consideramos este estudio un estudio preliminar. También, el tiempo de seguimiento es limitado y puede ser que aumentando el tiempo de seguimiento se observen recidivas clínicas. Por el contrario, creemos que un punto fuerte de este estudio es que todas las cirugías han sido realizadas por el mismo cirujano en el mismo centro sanitario.
Como conclusión podemos decir que, en vista de los resultados, la cirugía percutánea ecoguiada anterógrada con el bisturí Kemis H3® es una buena alternativa para el tratamiento quirúrgico del STC. Lógicamente esta técnica requiere su curva de aprendizaje y familiarización con la visualización ecográfica de las estructuras anatómicas a tratar.
Nivel de evidenciaNivel de evidencia II.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.