Los problemas patelofemorales representan una de las complicaciones más frecuentes tras la artroplastia total de rodilla1-3 pudiendo alcanzar entre el 5-30%, según las series. Casi el 25-35% de todas las prótesis totales de rodilla (PTR) pueden desarrollar algún grado de rótula baja4-7, un porcentaje que se incrementa cuando se libera el retináculo lateral, sin embargo la mayoría de ellas no causan ningún problema funcional.
La patela baja y la artrofibrosis son entidades poco frecuentes, y sin embargo relacionadas entre sí. Se ha descrito una presentación temprana y otra tardía dependiendo del inicio y la evolución postoperatoria. Su tratamiento continúa siendo un reto y un problema sin resolver para los cirujanos de rodilla. Las propuestas para solventarlos deben ser personalizadas: patelectomía, transposición de la tuberosidad tibial (TTA), distalización del componente femoral, artroscopia y la artrólisis abierta con resección de la fibrosis intraarticular. En algunos casos seleccionados una combinación de los procedimientos técnicos arriba descritos puede constituir la mejor solución.
El objetivo de este estudio es analizar las causas que pueden contribuir al desarrollo de artrofibrosis y patela baja tras artroplastia total de rodilla, revisar las opciones terapeúticas descritas en la literatura y describir una nueva y sencilla técnica quirúrgica que complementa las opciones quirúrgicas en algunos casos específicos, y cuyos resultados son comparables a los obtenidos con otros tratamientos con mayor morbilidad potencial y mayor agresión quirúrgica.
MATERIAL Y MÉTODO
Desde 1994 al 2002 5 pacientes fueron diagnosticados de rótula baja y artrofibrosis con posible retracción del tendón rotuliano tras PTR en nuestro centro. Considerando los casos de artrofibrosis tras artroplastia primaria de rodilla la prevalencia en nuestro hospital en el período 1994-2002 fue aproximadamente del 1,5%, y considerando los casos en que se realizó una artrólisis abierta con esta técnica éstos representan el 0,27% de las artroplastias primarias en dicho período. Creemos, sin embargo, que el problema está infraestimado por dos razones: en primer lugar la mayoría de las rótulas bajas tras artroplastia de rodilla (20-35% en algunas series)4,6,7 son asintomáticas y no requieren tratamiento quirúrgico, y en segundo lugar porque en muchas artroplastias con pobre balance articular y funcional se acepta el mal resultado sin reintervenir.
En tres casos se realizó una artrólisis y resección distal de la patela aisladas, y en dos casos se añadió a estos procedimientos un recambio de la prótesis con distalización del componente femoral. Los índices de Insall-Salvati, Blackburne y Caton fueron registrados de forma seriada en las radiografías tras la artroplastia primaria, para asegurarnos que el origen de dicha patología no fuera una malposición de los componentes, antes y después de la revisión.
CASO 1
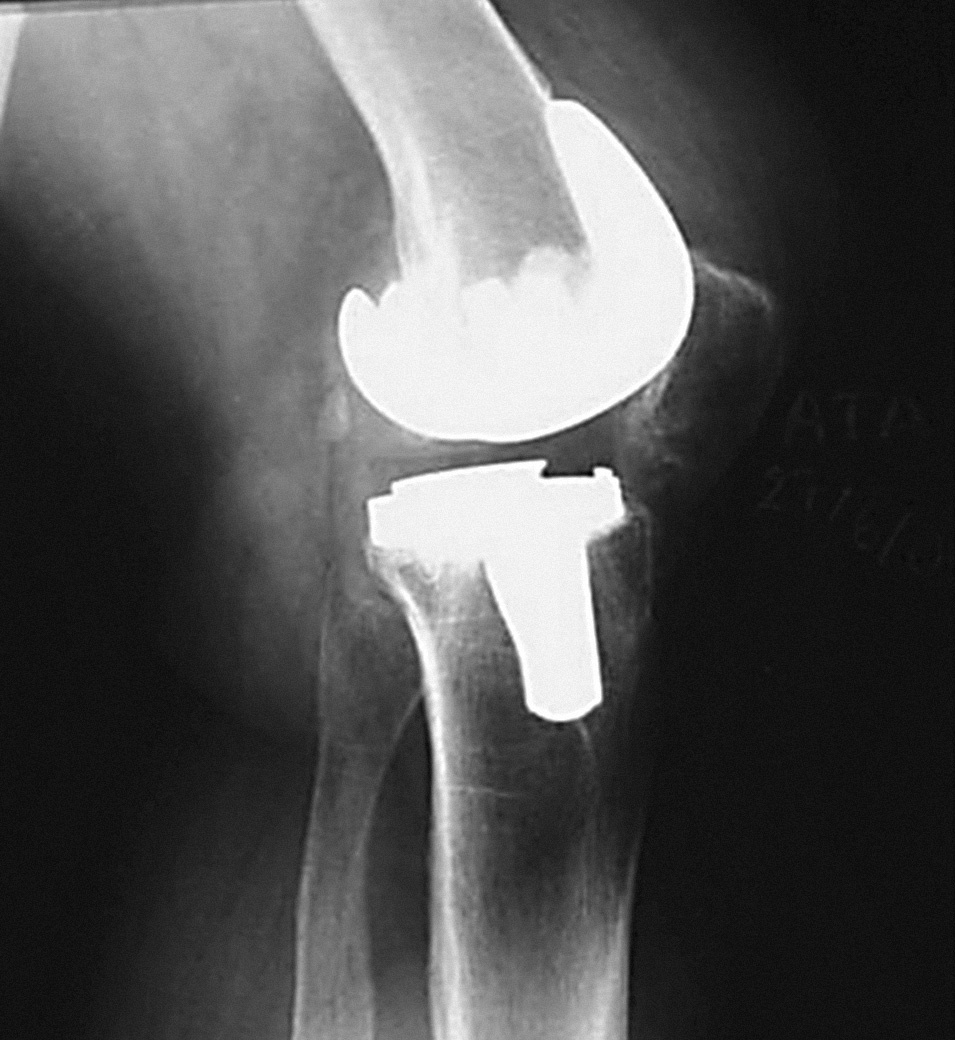
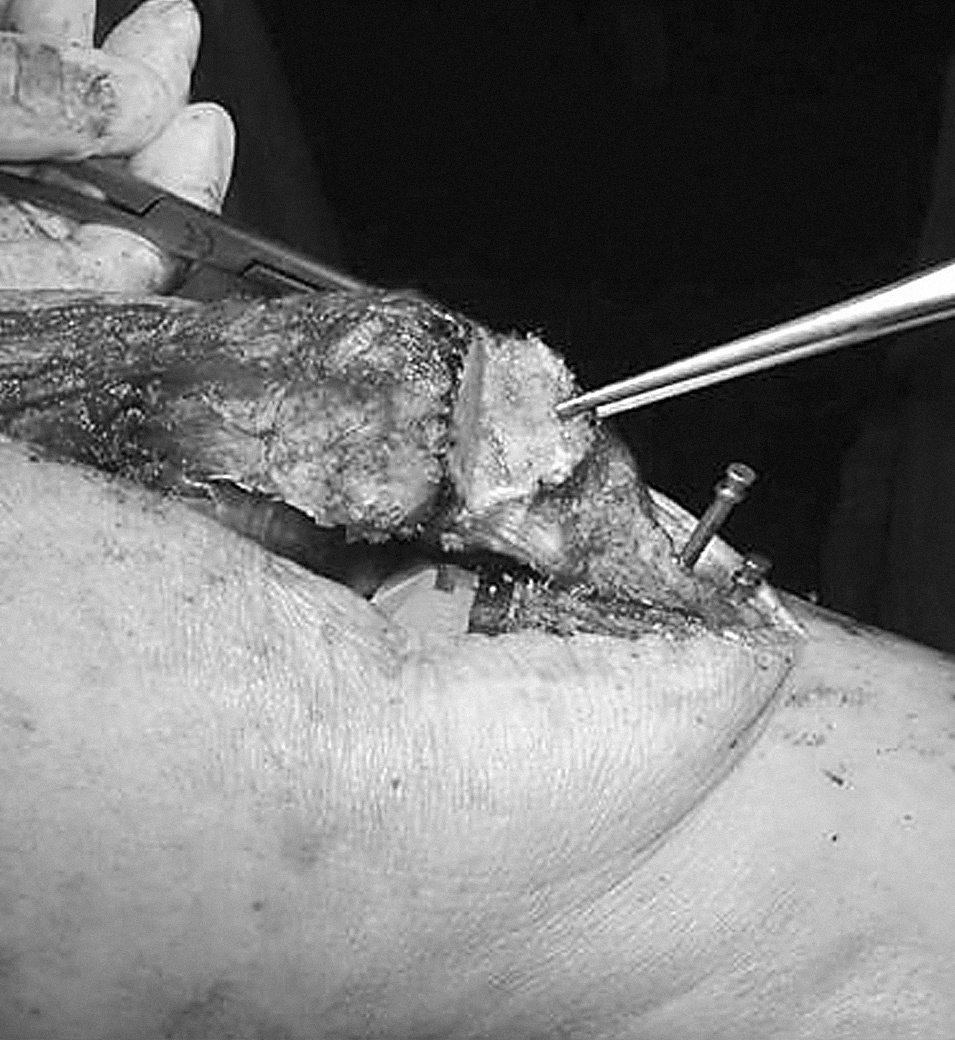
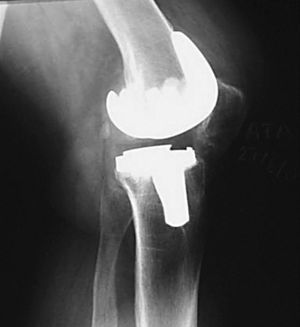
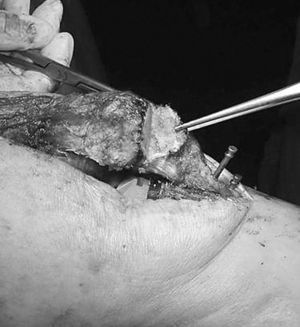
Se trata de una paciente de 69 años que fue diagnosticada de artrosis en la rodilla izquierda. En abril de 1994 se colocó una PTR Génesis I® (Smith and Nephew, Richards) preservando el ligamento cruzado posterior (LCP). Únicamente se cementó el platillo tibial, no protetizándose la rótula. Durante la cirugía el deslizamiento patelofemoral fue normal en todo el rango de movimiento. Trascurridas 48 horas tras la intervención, comenzó con un programa rehabilitador con artromotor. El arco de movilidad en los primeros tres meses era de 0-100°, la rodilla era indolora y estable, con un correcto alineamiento de los componentes. Al año de la intervención caminaba alrededor de dos horas sin bastones, pero precisaba de analgesia ocasional debido a un dolor patelofemoral con irradiación al hueco poplíteo y claudicación tras la sedestación («signo de la butaca»). El rango de movilidad empeoró a 0-80°. Estudios radiográficos con la proyección de Merchant mostraron una rótula centrada con un pequeño pinzamiento lateral y una ligera inclinación. Se indicó una protetización de la rótula y una operación de Ficat, pero fue desestimado por la enferma. Dos años y medio después la paciente caminaba sin bastones durante más de una hora por superficie llana, no podía bajar escalones ni siquiera de forma recíproca y se quejaba de rigidez de la rodilla al iniciar la deambulación. El dolor empeoró y la movilidad fue de 0-55°. Los estudios para detectar infección fueron negativos. Las radiografías seriadas mostraron una progresiva retracción del tendón rotuliano, llegando hasta el 25% y una rótula cada vez más descendida. Antes de la cirugía, la puntuación de la Sociedad Americana de Rodilla (KSS) era de 29 + 30, el polo distal de la rótula contactaba con el labio anterior del polietileno (fig. 1) y el arco de movilidad era 0-25°. El índice de Insall-Salvati era de 0,73, Blackburne de 0,69 y Caton de 0,69.
Figura 1. Retracción del tendón rotuliano y rótula baja.
Tras el procedimiento quirúrgico que describimos y un programa de rehabilitación adecuado, la paciente refirió una leve molestia ocasional; la puntuación de la KSS fue de 87 + 90 y el rango de movilidad de 0-80°. Todos estos parámetros se mantienen estables 4 años después. Los índices de la última revisión fueron 0,94, 0,77 y 0,77 respectivamente.
CASO 2
Se trata de una mujer de 62 años con gonartrosis. En diciembre de 1998 se le realizó una artroplastia total de sustitución Génesis I®. Los componente femoral y tibial se cementaron sin protetizar la rótula y preservando el LCP; se realizó una liberación del alerón externo. El KSS preoperatorio fue de 20 + 50. Al año de la cirugía y tras un corto período de tiempo sin dolor, la paciente aquejaba dolor en la faceta lateral que aumentó con el paso del tiempo obligándola al uso de bastones. El arco de movilidad era de 0-100° y la rodilla era estable. Las radiografías axiales reflejaron una rótula congruente, una ligera traslación externa y pinzamiento de un osteofito rotuliano lateral. Se descartó la infección de la prótesis8. Trascurridos dos años de la cirugía se apreció un marcado empeoramiento clínico con dolor anterior y precisó medicación analgésica a diario. La KSS fue 55 + 50 y el rango de movilidad fue de 0-70°. El estudio radiológico evidenció una progresiva retracción del tendón rotuliano, del 21%, asociando una patela baja. El índice de Insall-Salvati fue 0,8, el de Blackburne 0,51 y el de Caton 0,62.
Se realizó entonces el procedimiento que describimos a continuación. Tres años después, la paciente refería un dolor ocasional en la faceta lateral. La KSS fue de 67 (en los peores episodios de dolor) + 70 y arco de movilidad 0-110°. Los índices fueron 1,05, 0,76 y 0,8 respectivamente.
CASO 3
Se trata de una mujer de 68 años con gonartrosis. La KSS preoperatoria fue 29 + 45. Se colocó una PTR Profix® (Smith and Nephew, Richards). Se cementaron la tibia y el fémur sin protetizar la rótula y preservando el LCP. El rango de movilidad alcanzó 0-90° tras la intervención y se inició tratamiento rehabilitador con artromotor.
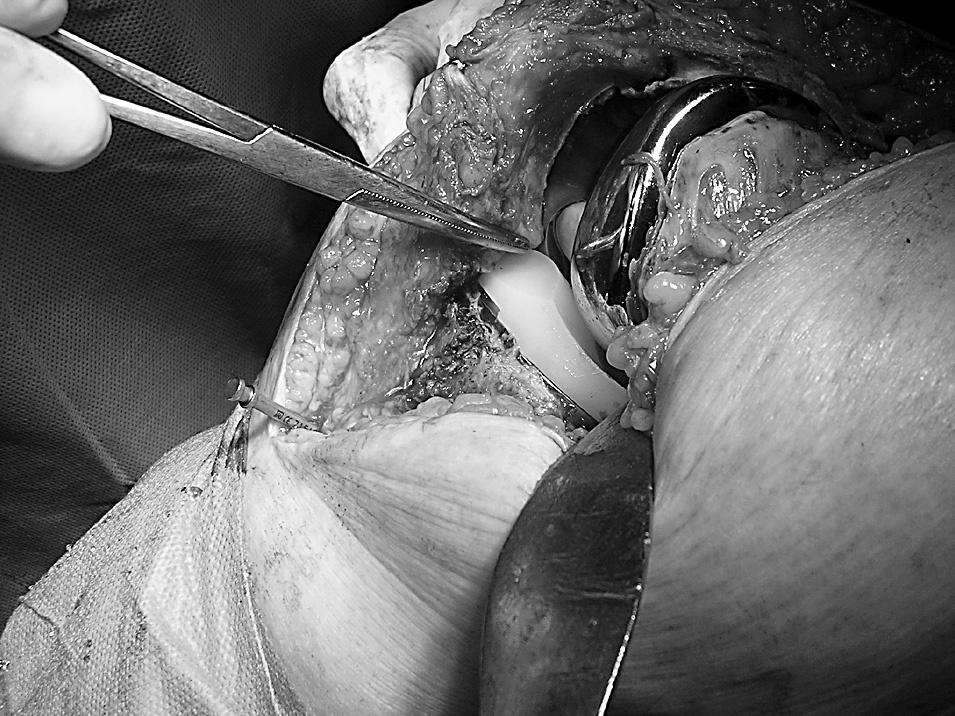
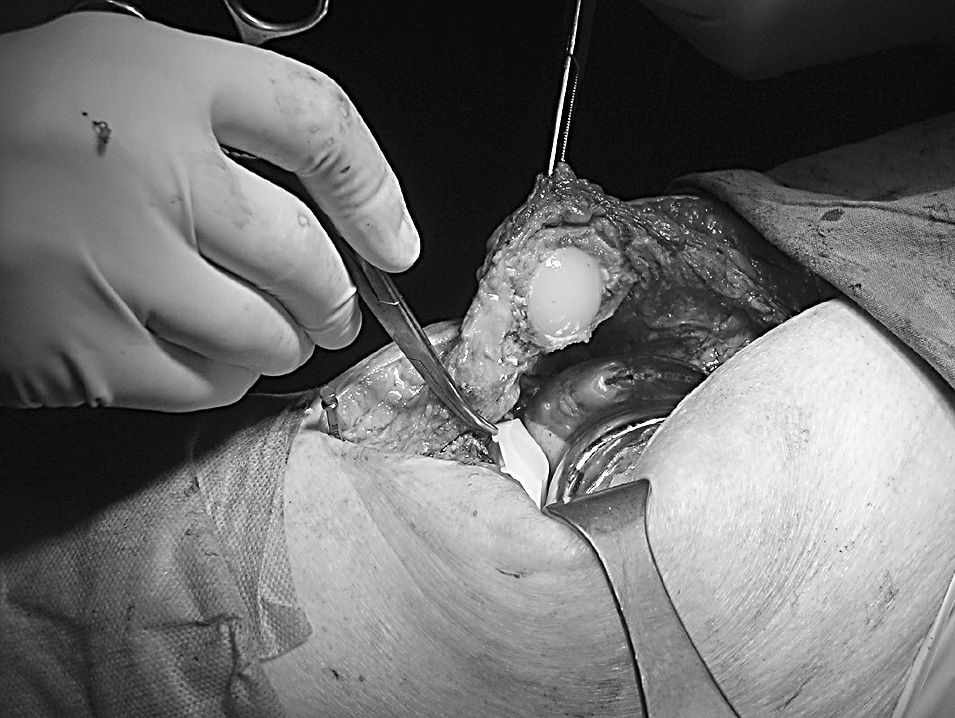
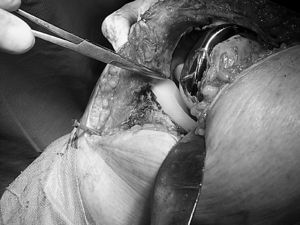
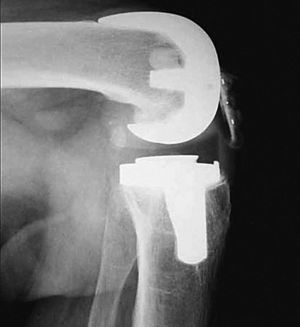
A los 4 meses la movilidad empeoró a 0-55° y el dolor anterior de rodilla provocaba la necesidad de medicación analgésica diaria. Los estudios radiológicos fueron normales y se descartó la infección. Comenzó a desarrollar un síndrome de patela baja; realizó tratamiento rehabilitador sin resultado satisfactorio. Se realizó entonces un desbridamiento artroscópico que confirmó la presencia de artrofibrosis, por lo que se procedió a la liberación exhaustiva de las adherencias y tejido fibroso intraarticular; la rótula mostró un defecto condral grado II de Outerbridge. Los cultivos tomados fueron negativos para infección. El arco de movilidad mejoró hasta llegar a 0-80°. Sin embargo, un año después, el dolor y la rigidez habían aumentado, presentando cierta incapacidad para subir y bajar escaleras; precisaba bastones y medicación analgésica. La KSS fue 43 + 30. El tendón rotuliano se retrajo un 15% comparando radiografías previas y el polo distal de la rótula tocaba el labio anterior del polietileno (fig. 2). El índice Insall-Salvati fue 0,91, Blackburne 0,63 y Caton 0,64. Las pruebas de infección continuaban siendo negativas. Las radiografías mostraban un dudoso aflojamiento del platillo tibial, que no se confirmó posteriormente.
Figura 2. Visión intraoperatoria del roce del polietileno con el polo inferior de la rótula.
Se llevó a cabo el mismo procedimiento. En el momento de la intervención, el rango de movilidad fue 0-40°. Se recambió el polietileno que era de 12 mm por otro de 10 mm buscando una ligera laxitud. Se desestimó colocar un polietileno ultracongruente, a pesar de resecar el LCP para evitar el roce del labio anterior del polietileno con la patela (ver discusión).
El índice Insall-Salvati fue 0,91, Blackburne 0,63 y Caton 0,64. Un año después eran 1,25, 0,875 y 0,91, respectivamente. Tras la cirugía la KSS fue de 80 + 70.
CASO 4
Se trata de una paciente de 66 años de edad intervenida por gonartrosis con prótesis total de rodilla modelo Profix® (Smith-Nephew, Richards) cementando la tibia, no el fémur. No se recambió la rótula y la evolución postoperatoria fue mala con un pobre balance articular de 0-80°. Un año después de la intervención primaria la rodilla es dolorosa con necesidad de analgésicos ocasionales. Los estudios de infección son negativos. Radiológicamente se aprecian radiolucencias tibiales, no continuas, sin hundimiento tibial ni líneas de movilización en el vástago. El balance articular ha empeorado 0-70° y el dolor es constante. Dos años postcirugía los estudios confirman el aflojamiento aséptico de ambos componentes. El balance articular es 0-50°. Existe una rigidez y artrofibrosis progresiva con una patela baja asociada. En el momento de la reintervención la movilidad de la rodilla es de 0-25°. Se realiza el recambio mediante una combinación de técnicas quirúrgicas: osteotomía de la tuberosidad tibial ampliada según técnica de Whiteside, sin traslación proximal de la tuberosidad para no debilitar el techo de seguridad, extracción de los componentes, limpieza exhaustiva del tejido fibroso incluido el adelgazamiento de la fibrosis capsular y peritendinosa y la reimplantación con una prótesis constreñida (Nex-Gen® LCCK, Zimmer) con vástagos lateralizados y con cuñas distales femorales para restituir la interlínea articular y una protetización proximal de la rótula con resección asociada del tercio distal de la misma. El balance articular final es de 0-80°, la paciente camina con un bastón y la puntuación de la KSS ha pasado desde 45 + 30 preoperatoriamente hasta 76 + 65.
CASO 5
Se trata de una mujer de 64 años de edad con artroplastia total de rodilla híbrida (fémur no cementado), modelo Genesis I® (Smith-Nephew, Richards). La evolución postoperatoria fue aceptable, con un balance articular 0-95°, pero con dolor anterior y lateral. El estudio de infección fue negativo. La situación se mantuvo estable durante dos años; clínicamente con necesidad ocasional de analgésicos y uso de un bastón y radiológicamente presentaba una discreta báscula rotuliana con esclerosis y pinzamiento de la faceta externa. Se decide realizar liberación del alerón externo mediante artroscopia con mejoría transitoria. En las siguientes revisiones se objetiva una pérdida del arco de movilidad (0-60°) y agravamiento del dolor. Las radiografías muestran una discreta patela baja y líneas esclerosas en la cortical anterior femoral con formación de un techo en el extremo proximal del escudo femoral. La gammagrafía reveló un aumento de la actividad osteoblástica en la patela y cóndilo femoral externo. Se interpreta como movilidad del componente femoral y sobrecarga patelofemoral no resuelta con la liberación. Es reintervenida realizándose un recambio del componente femoral (que se comprueba aflojado) por otro posteroestabilizado cementado con cuñas distales, limpieza de fibrosis y resección del polo distal de la patela con protetización en los dos tercios proximales remanentes. Intraoperatoriamente se consideró estable el nuevo componente y no se utilizó vástago de descarga femoral. El arco de movilidad mejoró hasta 0-105°. El dolor anterior mejoró, pero persistió el dolor externo. Se realizó una electromiografía que objetivó una lesión parcial crónica del ciático poplíteo externo (CPE), probablemente en relación con la primera intervención, sin afectación motora y que a posteriori reveló la complejidad de problemas quirúrgicos y mecánicos asociados en el caso. La paciente permanece estable 18 meses postcirugía. La puntuación de la KSS mejoró desde 52 + 55 preoperatoriamente hasta 81 + 70 postoperatoriamente.
TÉCNICA QUIRÚRGICA
Siguiendo los principios básicos para la cirugía de revisión de la PTR, realizamos un abordaje medial convencional, referenciando los bordes capsulares con puntos enfrentados, extendiendo el abordaje a proximal de forma generosa seccionando el recto femoral (Quadriceps snip). De forma rutinaria aseguramos la inserción del tendón rotuliano con uno o dos clavos.
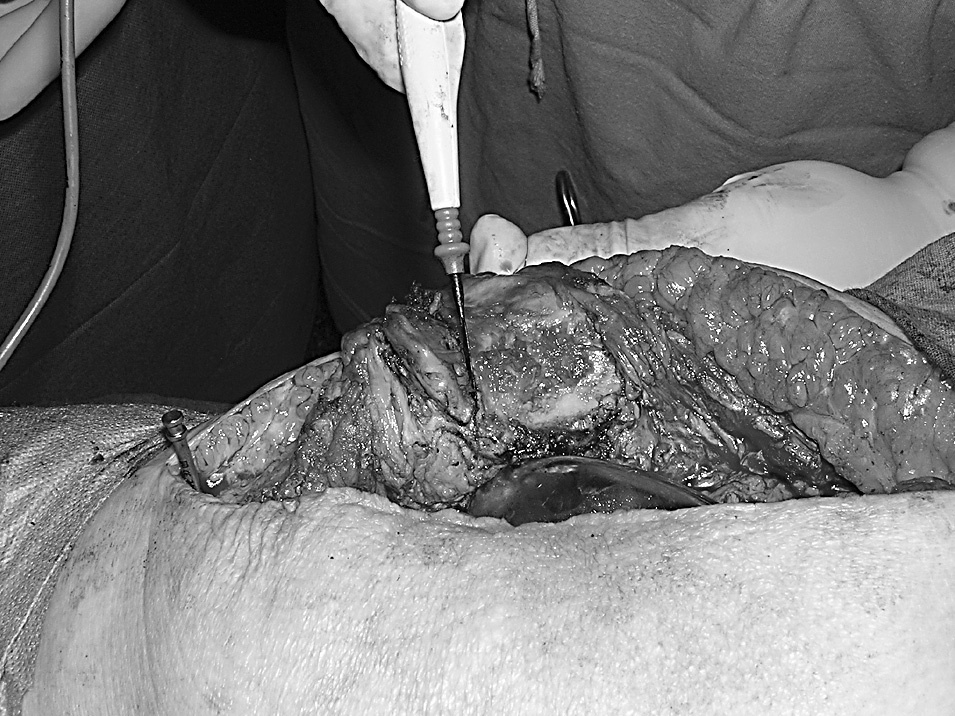
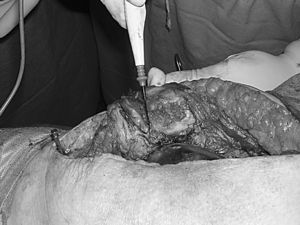
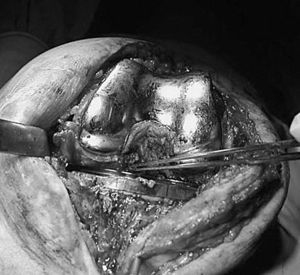
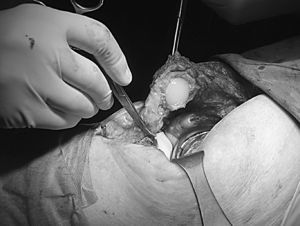
Se practica una liberación de la cápsula medial tibial y, trabajando desde el lado medial, extraemos el polietileno, reduciendo así la tensión de las partes blandas y del mecanismo extensor. Resecamos todo el tejido fibroso perirrotuliano y liberamos la parte proximal de su inserción tibial sin llegar a alcanzar la tuberosidad (fig. 3). No hemos intentado todavía evertir la rótula. Realizamos una liberación de la meseta tibial externa y del tejido fibroso de la corredera externa (fig. 4). Reservamos la realización de la técnica de Ficat para casos con mala congruencia o alineamiento rotuliano2,3. Con la rodilla en extensión evertimos la rótula parcialmente, con lo que completamos la resección del tejido fibroso de su faceta lateral. Medimos con pie de rey el grosor de la patela y con un implante rotuliano de prueba referenciamos el nivel de resección ósea distal que permita tener el espacio suficiente para colocar el implante rotuliano en los dos tercios restantes proximales.
Figura 3. Resección del tejido fibroso perirrotuliano.
Figura 4. Exéresis de la artrofibrosis.
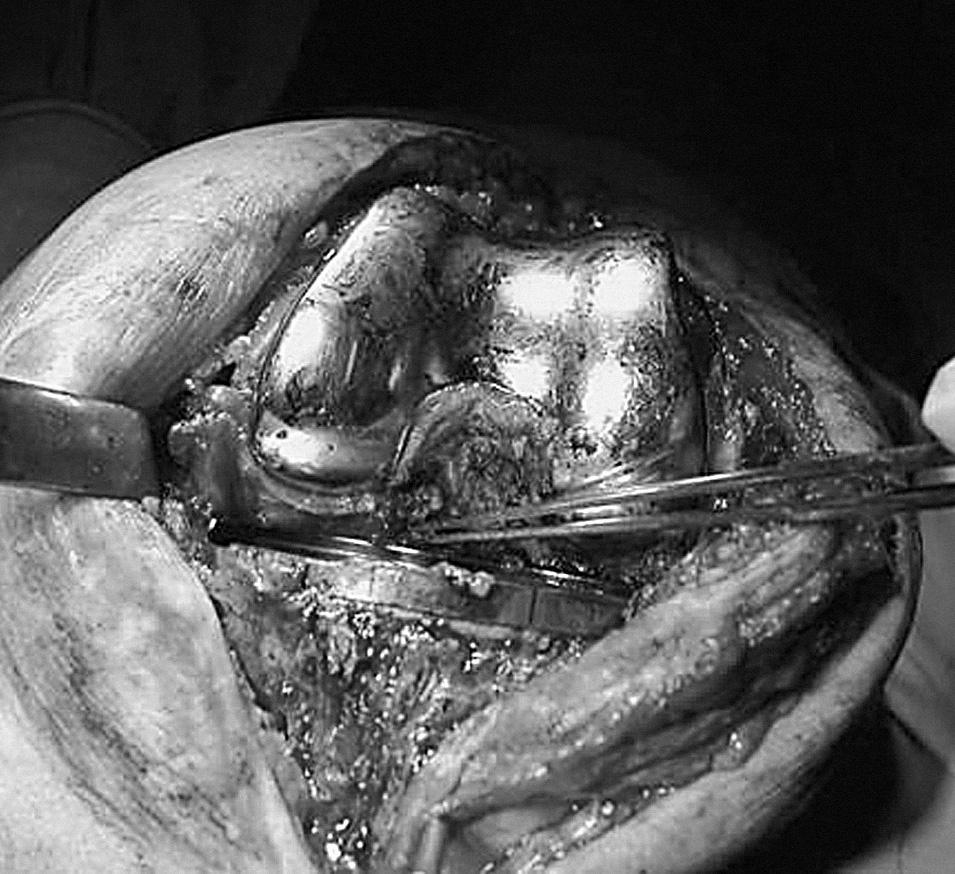
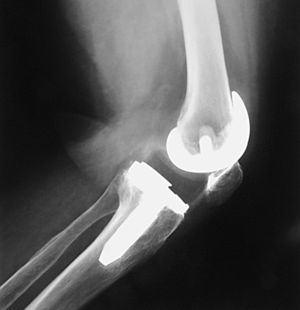
Realizamos una osteotomía del polo distal rotuliano, incluyendo superficie articular (fig. 5). Usamos el bisturí eléctrico para limpiar de restos óseos el tendón rotuliano. En los casos de artrofibrosis se produce un engrosamiento y metaplasia en el tendón rotuliano que hace que se pierdan los límites anatómicos normales de dicha estructura, apareciendo dicho tendón engrosado y englobado por una reacción fibrosa, por lo que realizamos la exéresis de tejido cicatricial, adelgazando el tendón mediante la extirpación longitudinal de las capas de fibrosis. De esta forma disminuimos la rigidez e incrementamos la longitud de dicho tendón, evitamos el posible roce del polo distal rotuliano con el labio anterior del polietileno y aumentamos el rango de flexión. Es el momento de evertir la rótula completamente; si no es posible se luxa lateralmente. Resecamos también la faceta lateral más marginal de la patela si es preciso, para evitar el roce de osteofitos con el cóndilo femoral. No realizamos la operación de Ficat si la rótula se encuentra centrada en las proyecciones de Merchant. Si flexionamos la rodilla aún más, accedemos a resecar todo el tejido periprotésico, LCP y cápsula posterior. Colocamos un implante de prueba sobre los dos tercios restantes de rótula. Una sobredimensión de 2-3 mm sobre el polo proximal rotuliano es aceptable, pero sólo fue necesario en nuestro primer caso, que resultó ser el más anquilosado. También se puede sobrepasar mínimamente el diámetro anteroposterior de la patela una vez protetizada con objeto de trasladar el tendón hacia delante, lejos del labio anterior del polietileno en flexión máxima (fig. 6). La convexidad de la rótula protetizada ayuda a impedir el roce del polietileno con el polo distal (fig. 7). La razón de no aceptar más de 2 mm de sobredimensión es que dudamos de la resistencia del hueso remanente en casos difíciles como estos4,9. Lo consideramos como límite de seguridad, teniendo en cuenta que hasta 5 mm no se ha relacionado con una mayor incidencia de fracturas de rótula, aflojamientos o pérdida de flexión3. Insertamos un nuevo polietileno del mismo grosor o inferior que el previo dependiendo de cada caso. En aquellos casos en que no había aflojamiento (tres primeros casos) se decidió no recambiar el componente femoral y elegimos un diseño de preservación del ligamento cruzado posterior con un LCP resecado. El principal motivo es evitar una cirugía agresiva que pueda conllevar más complicaciones10 de las necesarias. En el caso 3 se evitó colocar un polietileno ultracongruente debido a la gran prominencia de su labio anterior, específico de este diseño. En los casos 4 y 5 el recambio protésico era obligado por el aflojamiento previo. Esto permitió asociar otras opciones técnicas como la distalización de la interlínea.
Figura 5. Osteotomía del polo inferior de la rótula.
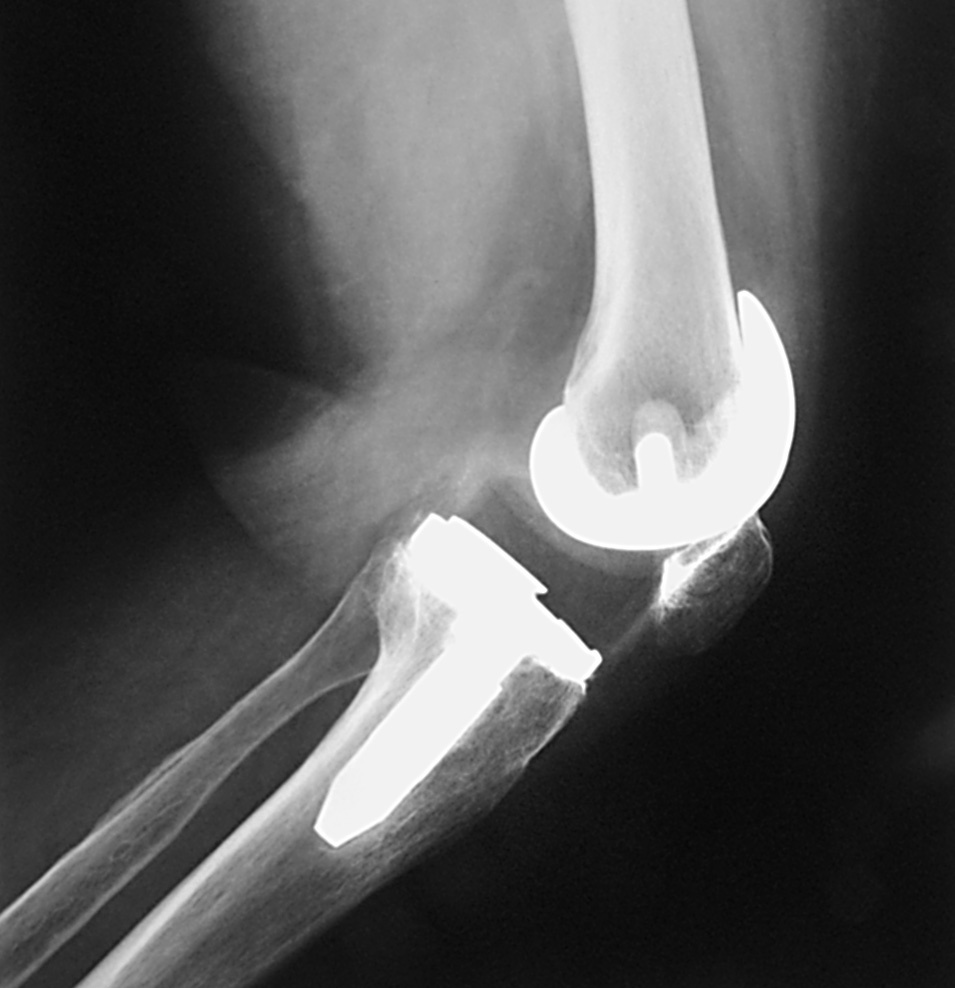
Figura 6.Rango de movilidad tras la cirugía.
Figura 7. Comprobación de la ausencia de roce con el polietileno.
En todos los casos comprobamos de nuevo el rango de movilidad, la estabilidad del mecanismo extensor, y el roce distal. El programa de rehabilitación pasiva comienza la misma tarde de la intervención. Se permite caminar con bastones desde el mismo instante, como si fuera una primaria, pero la flexión se limita al máximo rango libre de roce entre el polietileno y el polo inferior de la rótula visto intraoperatoriamente.
RESULTADOS
Se apreció un cierto grado de remodelado de la rótula en los meses sucesivos en los estudios radiográficos. Tanto la escala de valoración usada (KSS) como el estudio radiológico fueron supervisados por tres observadores diferentes. Las diferencias interobservador llegaron a ser de hasta 4 mm en la medición de la longitud del tendón. La media de rango de flexión fue de 0-95°. La media de mejoría fue mayor de 48°, comparable a series con abordajes y procedimientos más agresivos11 y a los 50° de mejoría en los dos pacientes con necesidad de técnicas complejas (patelectomía, artrólisis y recambio de componentes con distalización del componente femoral).
Las puntuaciones de la KSS permanecieron estables desde el tercer mes postcirugía, pasando desde 44 puntos promedio para la clínica (rango 29-55) hasta 78 tras la cirugía (rango 67-87) y para la función desde 39 puntos promedio (rango 30-55) hasta 73 (rango 65-90).
En todos los casos, salvo el segundo, las radiografías axiales mostraron unas rótulas centradas, sin la presencia de osteofitos o pinzamientos de la faceta lateral con el cóndilo femoral. En el caso 2 se apreció una ligera traslación tras protetizar la patela.
Los índices de Insall-Salvati, Blackburne y Caton son normales o cercanos a la normalidad, más que antes de realizar este procedimiento quirúrgico. El caso 3 tenía un Insall-Salvati preoperatorio normal, pero los otros dos valores, como el de Caton y la posición en la «zona neutral» eran anormales.
El dolor anterior de la rodilla ha mejorado en el 100% de los casos. Ninguno precisa del uso de bastones. El caso 1 refiere un difuso dolor, no localizado en la parte anterior de la rodilla; puede caminar distancias importantes, subir y bajar escaleras.
En ningún caso se produjeron roturas o pérdida de fuerza o déficit de extensión derivados de la resección del tercio distal de la patela y no afectó al proceso de rehabilitación.
DISCUSIÓN
Patela baja y artrofibrosis son entidades muy relacionadas, siendo la primera una consecuencia de la segunda. Se ha definido rótula baja como la diferencia de altura mayor del 15% comparada con la rodilla contralateral o en series radiográficas del paciente, causada por diferentes variables intrínsecas o extrínsecas. El término artrofibrosis hace referencia a un tipo especialmente agresivo de fibrosis que no sólo afecta al tejido peripatelar, sino a toda la rodilla5 incluyendo ambos retináculos laterales y cápsula posterior. La rigidez tras una PTR en la mayoría de los casos se debe a una inadecuada técnica quirúrgica; un balance ligamentoso erróneo, malposición de los componentes12 o falta de equilibrio entre el espacio en flexión y extensión son las causas más frecuentes. Incluso en la ausencia de errores técnicos, la rigidez puede deberse a una retracción de las partes blandas y a una cicatrización excesiva de origen desconocido (artrofibrosis). La etiología de esa cicatrización hipertrófica en ocasiones es idiopática en este tipo de pacientes y junto a los factores mecánicos se han implicado otros biológicos, como enfermedades inflamatorias5.
Dependiendo de la evolución y el curso postoperatorio, se han descrito 2 formas de presentación de la rótula baja. Una temprana que se desarrolla entre los 3 y 6 meses de la operación y tiene una rápida evolución, y una forma tardía que debuta antes de los 3 años de la artroplastia y de forma insidiosa6.
Entre los factores mecánicos estudiados hay controversia sobre si el LCP debería preservarse o no en una PTR primaria10,11. A pesar de que el LCP es la estructura aislada más frecuentemente asociada a un exceso de tensión y limitación en la flexión en una PTR, en muchos casos de artrofibrosis descritos en la literatura (incluyendo dos de nuestros casos) en los cuales se preservó el LCP, no hubo ninguna limitación en el rango de movilidad en los primeros estadios tras la cirugía. Las rodillas flexionaron por encima de los 100°, con un posterior y progresivo empeoramiento en la movilidad.
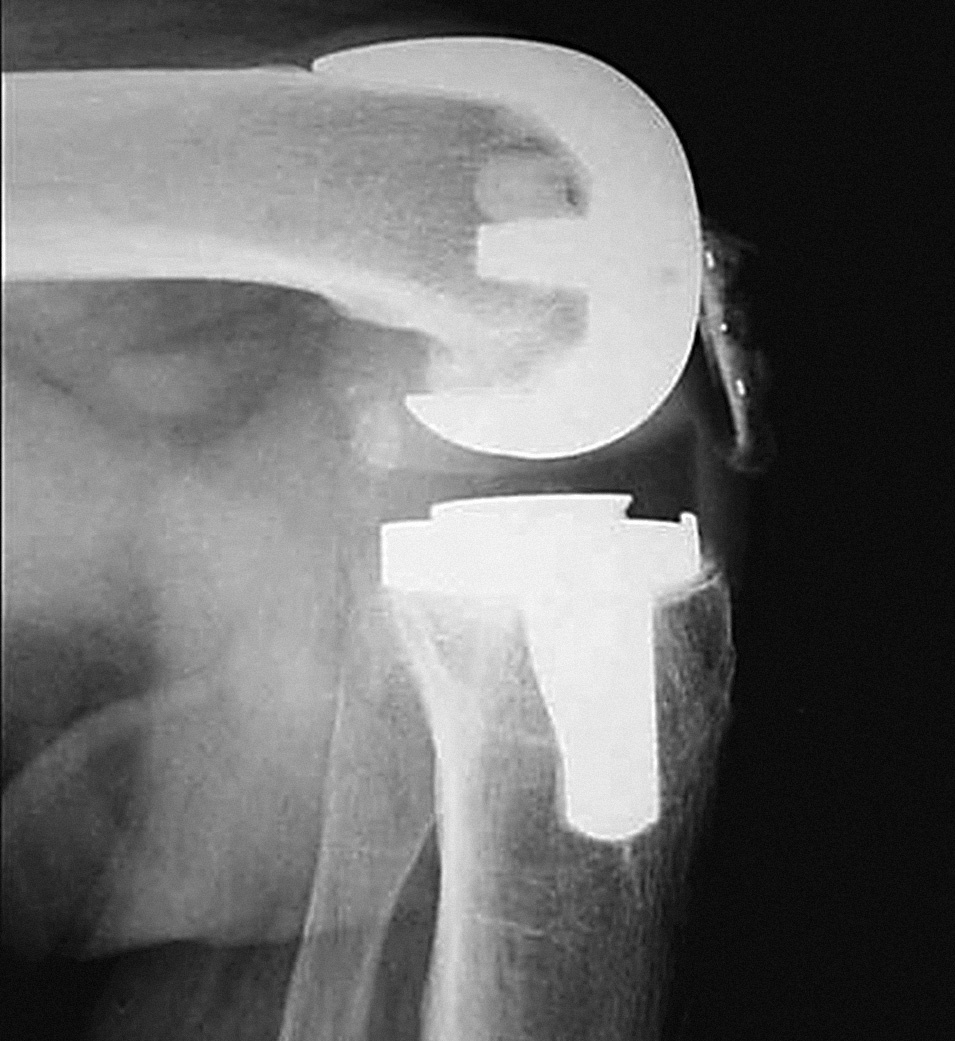
Un LCP tenso en exceso podría ser la causa de un acentuado rodamiento posterior femoral o femoral roll back, resultando que el labio anterior del polietileno toca y protruye sobre el tendón rotuliano, lo que podría suponer un efecto irritativo para el mismo y, en algunos casos, conllevar artrofibrosis, patela baja, dolor anterior de rodilla y pérdida de movilidad (fig. 8). Esto sería más pronunciado con algunos diseños especiales de polietilenos ultracongruentes, en los que si el cirujano no libera o reseca inadecuadamente el LCP se produciría un «conflicto biomecánico» entre el LCP, el diseño del polietileno y de la prótesis. Sin embargo la artrofibrosis ha sido descrita en prótesis en las que se reseca el LCP y algún tipo especial de reacciones fibróticas, como el síndrome del resalte o clunk patelar, que son casi de presentación exclusiva en dichos diseños protésicos. Por lo tanto deben existir otros factores mecánicos implicados.
Figura 8. Conflicto biomecánico (la parte anterior del PE toca sobre el tendón rotuliano a causa de un LCP excesivamente tenso).
Un agresivo programa rehabilitador13 podría causar fuerzas de compresión o estrés en el tejido conectivo periprotésico, desarrollando una metaplasia fibrocartilaginosa, matriz extracelular, hueso heterotópico y, por consiguiente, rigidez14-17. La metaplasia se puede crear en cualquier persona en unas condiciones especiales, aunque la razón por la que se desarrollan cicatrizaciones hipertróficas y patológicas continúa siendo desconocida.
Una respuesta inmune mediada por células T es otra de las posibles causas implicadas. Los estudios anatomopatológicos de nuestros pacientes muestran cambios hialinos en la membrana articular, tejido mixoide con nódulos osteocondroides y cambios degenerativos en el cartílago remanente sin células mediadoras de la inflamación aguda. También se apreció una sinovitis granulomatosa.
La predisposición individual se ha propuesto como la primera causa de artrofibrosis y un tratamiento rehabilitador muy exigente o una cirugía muy agresiva y poco cuidadosa, como los desencadenantes. El tejido fibrocartilaginoso encontrado en algunos pacientes podría ser el precursor de la formación de hueso heterotópico y provocar rigidez17.
Un desplazamiento proximal de la interlínea articular en la primera cirugía12, un inadecuado balance del espacio (o gap) en flexión debido al desplazamiento anterior del componente femoral, o la elección de un componente femoral demasiado pequeño junto a un polietileno de grosor excesivo para compensar la amplia resección de los cóndilos posteriores podrían ser los errores técnicos que causaran la rigidez o la patela baja, aunque estos gestos son más frecuentes en la cirugía de revisión que en las artroplastias primarias.
El protetizar o no la patela sigue siendo un tema controvertido18,19.
Por otro lado, el dolor anterior es la causa más frecuente que provoca un resultado no satisfactorio para el paciente, y los problemas del mecanismo extensor la principal razón para el recambio tras una PTR no aflojada. Además la cirugía de revisión patelar conlleva un alto índice de complicaciones: fracturas, inestabilidad, reintervenciones y bajo índice de éxitos20,21. El incremento de la presión en la articulación patelofemoral causada por algunos diseños con rangos de movilidad por encima de 90° puede predisponer a retraer, y a veces, tras exhaustivas liberaciones, necrosar la rótula y fracturarla.
Tras la artroplastia primaria la rótula normalmente permanece en lo que Figgie et al4 llamaron zona neutral; entre 10 y 30 mm proximal a la interlínea articular. Casi el 25-35% de todas las PTR pueden desarrollar algún grado de rótula baja4-7, un porcentaje que se incrementa cuando se libera el retináculo lateral. La mayoría de ellas no causan ningún problema funcional. Su causa puede estar en la resección agresiva de la grasa perirrotuliana de Hoffa, lo que puede provocar una fibrosis reactiva y una ligera retracción del tendón. Una osteotomía de tibia (HTO) y la parálisis del cuádriceps también se han relacionado con este problema22.
Las propuestas de solución de la patela baja y artrofibrosis deben ser personalizadas1,12. Esto incluye una liberación artroscópica o abierta del tendón rotuliano, una transposición proximal de la tuberosidad tibial6, recambiar los componentes por un diseño posteroestabilizado o semiconstreñido, intentando restituir la altura de la interlínea articular y dejar la rodilla ligeramente laxa10,12. Incluso se ha propuesto recientemente un aloinjerto de aparato extensor para los casos severos23. Todas estas opciones tienen ventajas e inconvenientes, siendo la avulsión del tubérculo tibial o la ruptura de la plastia los peores de todos. La patelectomía completa, se ha relacionado con debilidad del aparato extensor, inestabilidad y dolor anterior de rodilla24. La patelectomía selectiva del tercio distal de la rotula (aislada o asociada a otros gestos quirúrgicos) no se ha asociado, en nuestros pacientes, a esta morbilidad. En el trabajo de Nicholls12 con el recambio de los componentes por modelos más constreñidos y la artrólisis abierta la mejoría promedio alcanzó los 30° y la mejoría en la escala del HSS fue de 30 puntos; sin embargo en el trabajo de Rie11 con 6 casos en los que se recambió el fémur por otro posteroestabilizado y artrólisis abierta, el rango de movilidad se incrementó en 50° y las puntuaciones de la KSS en 100° (la suma de la clínica y la función) frente a nuestro incremento promedio de 48° y 70 puntos, respectivamente. Sin embargo los riesgos y complejidad quirúrgicos de uno y otro abordaje no son comparables.
La liberación artroscópica es útil en estadios iniciales (3-6 meses tras la cirugía) y su indicación son aquellos casos de rigidez sin dolor, síndrome del «resalte patelar»22,25. Algunas series obtienen una mejoría en el rango de movilidad de 30° en rigideces moderadas, y un índice de fallos del 20-40%10,25. Algunos autores son partidarios de esta técnica incluso en estadios avanzados de rigidez y artrofibrosis26, con resultados comparables.
Por lo impredecible del resultado con la artroscopia5, en los casos de atrofibrosis muy agresivos, se prefiere la artrólisis abierta que permite asociar un abordaje ampliado, el recambio de los componentes por diseños posteroestabilizados y recambiar el polietileno dejando mayor laxitud en ambos espacios o gaps. Deben tenerse en cuenta los inconvenientes que conllevan dichos abordajes: tiempo quirúrgico más largo, pérdida sanguínea, avulsión del tubérculo tibial, fracturas femorales o tibiales y pérdida de la masa ósea.
Pensamos que en nuestros pacientes el principal problema fue una inadecuada función de la articulación patelofemoral. Tenían dolor anterior y poco a poco empeoraba su rango de movilidad.
Las rótulas inicialmente no se protetizaron. Las proyecciones axiales mostraron rótulas centradas con una ligera inclinación y leve pinzamiento en los casos 1 y 2, respectivamente. Estos pacientes desarrollaron un osteofito lateral que pudo ser interpretado como el síndrome de la faceta lateral9.
En el caso 2 se realizó una liberación del alerón en la primera intervención; desde entonces la paciente tuvo dolor e inflamación en dicha zona lateral tras un corto período de tiempo asintomática. Este gesto probablemente fuera el desencadenante de la fibrosis reactiva y la progresiva pérdida de movilidad.
Dos de los 5 pacientes desarrollaron esta complicación de forma tardía y aislada. En el caso 3 se apreció una rodilla rígida o artrofibrótica con una dudosa patela baja precoz7 o también llamado «síndrome de contractura infrapatelar»6, ya que no todos los índices fueron patológicos. En esta paciente la artroscopia fue la primera opción terapéutica a pesar de presentar dolor anterior de rodilla y una progresiva retracción tendinosa que provocaba una severa rigidez, que orientan hacia una artrólisis abierta como más apropiada27. A pesar de la artrólisis artroscópica, la rigidez y el dolor anterior aumentaron, lo que desembocó en una tercera intervención, esta vez abierta, en la que se apreció una importante artrofibrosis. Para evitar yatrogenia, preferimos ir paso a paso; conforme éramos capaces de alcanzar rangos de movilidad intraoperatoria iguales o superiores a 90°, no se optaba por recambiar los componentes a un diseño posteroestabilizado, confiando en que la posible inestabilidad anteroposterior fuera la mínima para el rango de movilidad obtenido10.
La mejoría del dolor, el tiempo de aparición de los síntomas y la ausencia de recurrencia, nos hacen pensar que en nuestros casos de patela baja y artrofibrosis son debidos a un dolor insidioso rotuliano, así como a una disfunción del mecanismo extensor. La importante rigidez y retracción se podían haber evitado con una cirugía de revisión temprana, protetizando la rótula. Sin embargo, consideramos nuestra técnica como un procedimiento simple y fiable para una mayoría de casos de rótula baja, con un bajo índice de complicaciones incluso en manos inexpertas.
Nuestros pacientes experimentaron una mejoría comparable a la obtenida con otras técnicas mucho más agresivas y difíciles técnicamente.
En los casos en que el aflojamiento condicionó problemas biomecánicos y rigidez progresiva la cirugía sobre la rótula demostró ser un procedimiento asociado útil y que contribuía a la mejoría clínica y funcional tras la artroplastia de revisión.
Esta técnica, descrita originalmente por los autores, debería ser tenida en cuenta como un procedimiento útil para el tratamiento de artroplastias con artrofibrosis y con patelas bajas aisladas y también en cirugías de revisión por fracaso de artroplastias, debido a otras causas, en las que se asocie una patela baja, como un procedimiento complementario.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.
Correspondencia:
M. Villanueva Martínez.
Servicio de Traumatología y Cirugía Ortopédica.
Hospital General Universitario Gregorio Marañón.
C/ Dr. Esquerdo, 46.
28007 Madrid.
Correo electrónico: mvillanuevam@yahoo.com
Recibido: septiembre de 2004.
Aceptado: noviembre de 2005.