El dolor postoperatorio luego de una artroplastia total de cadera puede afectar la rehabilitación postoperatoria y retrasar el alta hospitalaria. El objetivo de este estudio es comparar el bloqueo PENG con PAI, PNB para el manejo del dolor postoperatorio, la respuesta a la fisioterapia, el consumo de opioides y la duración de la estancia hospitalaria.
MétodosEnsayo clínico aleatorizado de grupos paralelos y ciego para la evaluación. Sesenta pacientes sometidos a ATC electiva entre diciembre de 2018 y julio de 2020 fueron asignados al azar en los diferentes grupos. Se utilizó la escala visual analógica para evaluar el dolor, y la función motora se midió con la escala de Bromage. También registramos el consumo de opioides, la duración de la estancia hospitalaria y las complicaciones médicas relacionadas.
ResultadosEl nivel de dolor en el momento del alta fue similar en todos los grupos. La estancia hospitalaria fue un día menor en el grupo PENG (p<0,001), y este grupo también tuvo menor consumo de opioides (p=0,044). La recuperación motora óptima fue similar en los grupos (p=0,678). El control del dolor al realizar fisioterapia fue mejor en el grupo PENG (p<0,0001).
ConclusionesEl bloqueo PENG es una alternativa efectiva y segura para los pacientes sometidos a ATC al disminuir el consumo de opioides y la estancia hospitalaria en comparación con otros métodos analgésicos.
Postoperative pain after total hip arthroplasty can affect postoperative rehabilitation and delay hospital discharge. The objective of this study is to compare pericapsular nerves group (PENG) block with pericapsular infiltration (PAI) and plexus nerve block (PNB) for postoperative pain management, response to physical therapy, opioid consumption, and length of hospital stay after a primary total hip arthroplasty.
MethodsRandomized clinical trial of parallel and blinded groups was performed. Sixty patients who underwent elective THA between December 2018 and July 2020 were randomized into the different groups (PENG, PAI and PNB). The visual analog scale was used to assess pain; and motor function was measured with the Bromage scale. We also record opioid usage, length of hospital stay, and related medical complications.
ResultsPain level at discharge was similar in all groups. Hospital stay was 1 day shorter in the PENG group (p<0.001) and they also had lower opioid consumption (p=0.044). Optimal motor recovery was similar in the groups (p=0.678). Pain control when performing physical therapy was better in the PENG group (p<0.0001).
ConclusionsPENG block is an effective and safe alternative for patients undergoing THA as it reduces opioid consumption and hospital stay compared to other analgesic methods.
El número de procedimientos de artroplastia total de cadera (ATC) que se realizan cada año está aumentando, con un volumen anual proyectado de más de 4 millones de casos para 2030 en los Estados Unidos1. Este número creciente de ATC está estrechamente relacionado con la mejora de la calidad de los materiales, las técnicas quirúrgicas, anestésicas y los cuidados postoperatorios1. La ATC es uno de los procedimientos quirúrgicos ortopédicos más frecuentes en todo el mundo y tiene un gran impacto, mejorando la calidad de vida de las personas con enfermedad degenerativa de la cadera2.
Aunque esta intervención tiene buenos resultados en términos de satisfacción del paciente, un manejo del dolor postoperatorio eficaz puede minimizar la necesidad de opioides y sus efectos adversos3. El dolor después de la intervención quirúrgica ocasiona necesidad de reposo, interrupciones en la fisioterapia y retrasos en la deambulación. Este reposo prolongado aumenta el riesgo de tromboembolismo, atrofia muscular y deterioro funcional, resultando en una mayor duración de la estancia hospitalaria2–4.
La analgesia multimodal es un término que describe el manejo del dolor utilizando técnicas tanto farmacológicas como no farmacológicas, y cuyo objetivo es maximizar los aspectos positivos del tratamiento y limitar los efectos secundarios5. La Sociedad Estadounidense de Anestesiólogos recomienda el uso de 2 o más modalidades analgésicas con diferentes mecanismos de acción6.
Con el tiempo, se han incorporado diferentes vías de analgesia, como la infiltración periarticular proporcionada por el cirujano (PAI)7, el bloqueo del nervio femoral8 y el bloqueo del plexo lumbar (PNB)9. Ha surgido una nueva técnica anestésica regional, denominada bloqueo del grupo de nervios pericapsulares (PENG), que se dirige a la cápsula anterior de la cadera bloqueando las ramas articulares del nervio femoral y del nervio obturador accesorio10–11.
El objetivo de este estudio es comparar el bloqueo PENG en pacientes sometidos a ATC con PAI y PNB para mitigar el dolor postoperatorio. Determinaremos si existen diferencias en el nivel de dolor, la respuesta a la fisioterapia, el consumo de opioides y la duración de la estancia hospitalaria.
MétodosDiseñoEnsayo clínico, aleatorizado, con cegamiento de los participantes y del observador. El presente estudio fue aprobado por el Comité de Ética en Ciencias de la Salud de nuestra institución. Todos los pacientes recibieron información oral y escrita sobre el ensayo y firmaron un formulario de consentimiento informado antes de su inclusión. El ensayo se informó de acuerdo con la declaración CONSORT12.
Participantes y ámbitoEl estudio se llevó a cabo en un sanatorio privado de la ciudad de Córdoba, Argentina. Incluimos pacientes adultos (18 años o más) que se sometieron a ATC primaria electiva secundaria a osteoartritis degenerativa, y que tenían una clasificación i, ii o iii de la Sociedad Americana de Anestesiólogos (ASA). Excluimos a todos los pacientes con consumo crónico de opioides, índice de masa corporal>45, alergias a los medicamentos del estudio, deterioro de la función cognitiva, contraindicación para la anestesia regional, enfermedades sistémicas importantes como enfermedad renal crónica, cardíaca (insuficiencia cardíaca congestiva de clase iii o iv según la clasificación de la New York Heart Association) o enfermedad hepática.
Aleatorización y enmascaramientoLos pacientes fueron asignados aleatoriamente a alguna de las intervenciones PNB, PAI o PENG. Se generó la secuencia de asignación aleatoria utilizando un generador de asignación aleatoria electrónico (/www.sealedenvelope.com). La asignación se realizó con una proporción 1:1 en bloques fijos de 3. La enfermera anestesista abrió un sobre opaco sellado en el quirófano y asignó al paciente según la secuencia. Debido a la naturaleza de la intervención no fue posible enmascarar al anestesista ni a la enfermera anestesista. Sin embargo el cirujano (médico tratante), los médicos investigadores que atendían al paciente y los kinesiólogos que participaron en la rehabilitación desconocían la asignación. El personal de estudio que evaluó el evento (los kinesiólogos) desconocían la asignación de la intervención. Los pacientes que recibieron anestesia regional sin sedación no estaban cegados al tratamiento asignado, mientras que los pacientes que recibieron anestesia general estaban cegados al tratamiento asignado.
IntervenciónLuego de la intervención los participantes recibieron el bloqueo de acuerdo a la aleatorización de la siguiente manera.
PNB: después del cierre de la herida, y utilizando los puntos de referencia de Capdevilla y Stimuplex® Ultra Braun con una aguja 22G 0,7×100mm, guiada por ultrasonido, el plexo lumbar fue infiltrado por un anestesiólogo senior con una solución de 20ml de bupivacaína al 0,25% con epinefrina.
PAI: antes del cierre de la herida el cirujano infiltró la cápsula anterior, posterior e inferior de la cadera con 80ml de una mezcla de morfina 10mg, ketorolaco 60mg y bupivacaína al 0,25% con epinefrina.
PENG: después del cierre de la herida, el paciente se colocó en decúbito dorsal y las ramas articulares del nervio femoral y del nervio obturador accesorio fueron infiltradas por el anestesiólogo senior utilizando una guía ecográfica. Se utilizó una solución de 20ml de bupivacaína al 0,25% con epinefrina.
Tratamiento estándarTodas las intervenciones quirúrgicas se realizaron bajo anestesia raquídea a través del abordaje posterolateral.
En la visita preoperatoria todos los participantes fueron instruidos para recibir analgesia oral preventiva desde 24horas antes del procedimiento quirúrgico con 500mg de paracetamol 2 veces al día vía oral (VO) y 300mg de gabapentina al día VO, según nuestro protocolo estándar en ATC. Luego del acto quirúrgico se indicó paracetamol 500mg 3 veces al día (VO), etoricoxib 60mg 2 veces al día (VO) y gabapentina 300mg por la noche (VO). Los pacientes fueron monitorizados para evaluar el grado de dolor y se realizaron rescates con tramadol 50mg (VO) en aquellos que informaron un dolor en la escala visual analógica (EVA) mayor o igual a 5.
Definición de las variables de resultadoDolorEl dolor fue evaluado por los kinesiólogos inicialmente en reposo (basal y a las 6h) y una vez iniciada la kinesioterapia después de cada sesión y hasta el alta. Los datos se recogieron a través de un formulario con una EVA de dolor marcada entre 1 y 10, que se le entregó al paciente para completar.
Días de internaciónLos días de internación fueron medidos entre la fecha de ingreso y la fecha del alta, donde el paciente debía cumplir el criterio de poder estar de pie, deambular una distancia de 30metros y tener un dolor menor a 3 puntos en la EVA.
Consumo de opioides y derivadosRegistramos si los pacientes requirieron rescates con tramadol en las primeras 48h como una variable dicotómica.
Función motoraLa función motora se midió con la escala de Bromage13, que permite valorar el bloqueo motor de las extremidades inferiores. La escala toma valor 1 si hay ausencia de bloqueo motor y hasta 4 si el bloqueo es completo. Las mediciones se realizaron al final de la intervención quirúrgica, una hora después, y se registró el tiempo total hasta la recuperación motora completa.
ComplicacionesSe definió complicación postoperatoria como cualquier eventualidad que ocurre en el curso previsto del procedimiento quirúrgico con una respuesta local o sistémica que puede retrasar la recuperación, poner en riesgo una función o la vida.
Análisis estadísticoLas variables continuas se describieron como media y desviación estándar (DE) o mediana y rango intercuartílico 25-75 (RIC) según la distribución de los datos. Para esto se utilizó la prueba de Shapiro Wilks. Para comparar las variables entre grupos se empleó el test de ANOVA o Kruskal-Wallis en las variables continuas y el test de Chi cuadrado para las variables categóricas.
Se realizaron modelos de regresión lineal para comparar el dolor en cada intervalo de tiempo. El grupo PNB fue usado como categoría de referencia.
Como análisis secundario ajustamos ecuaciones de estimación generalizadas, para hacer uso de las medidas repetidas de dolor. Específicamente, usamos un vínculo de identidad, distribución normal, agrupamiento a nivel individual y el estimador sándwich para construir intervalos de confianza del 95%. Los modelos incluían indicadores de tiempo, asignación de grupos y su interacción. Para este análisis, la medida de línea de base se mantuvo como parte del vector de respuestas.
En todos los casos se utilizó un nivel de significación igual a 0,05.
Tamaño muestralTeniendo en cuenta un error tipo i del 5% y un error tipo ii del 20% para detectar una diferencia de la escala de dolor entre grupos de 2/10 puntos en la EVA, con una DE de 3 puntos, se requería incluir 18 pacientes por rama de tratamiento. Se incrementó un 10% el número por potenciales pérdidas de seguimiento o retiro del consentimiento, por lo que finalmente se incluyeron 20 participantes por rama.
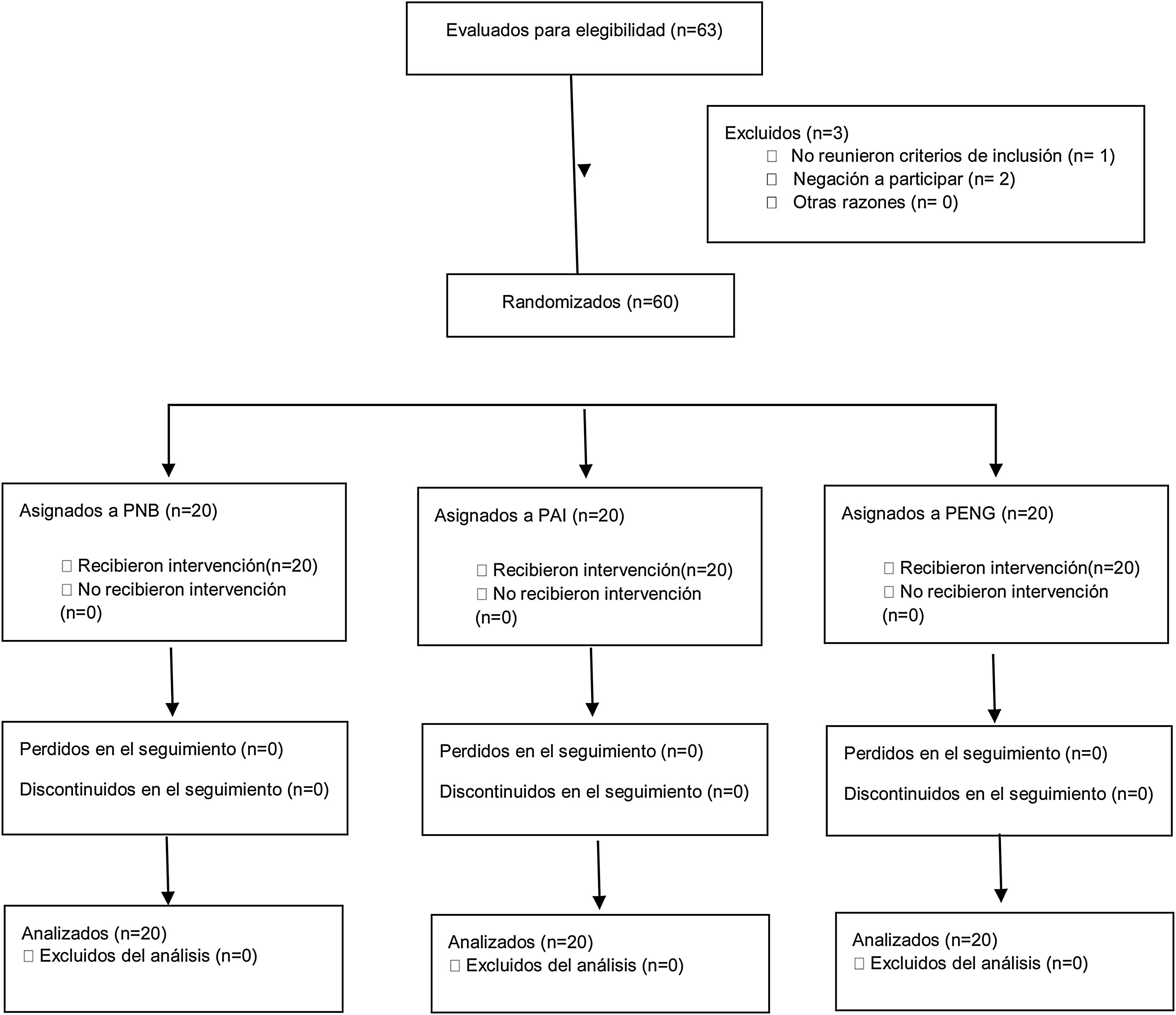
ResultadosCaracterísticas basalesEntre diciembre de 2018 y julio de 2020 fueron evaluados 63 potenciales participantes, de los cuales 60 fueron incluidos en el estudio. No hubo pérdidas en el seguimiento. El flujo de los participantes puede verse en la figura 1. La edad mediana fue de 61,5 años (RIC 57-68) y 31 participantes (51,7%) fueron varones.
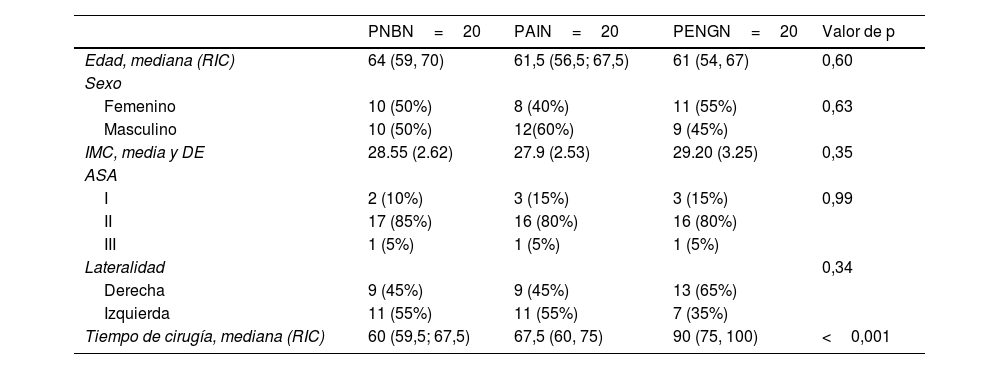
No se encontraron diferencias significativas en las características basales entre las diferentes ramas del estudio (tabla 1). La duración del procedimiento quirúrgico fue mayor en el grupo PENG debido a que esa técnica requiere más tiempo para realizar los bloqueos.
Características basales de los 60 participantes aleatorizados
| PNBN=20 | PAIN=20 | PENGN=20 | Valor de p | |
|---|---|---|---|---|
| Edad, mediana (RIC) | 64 (59, 70) | 61,5 (56,5; 67,5) | 61 (54, 67) | 0,60 |
| Sexo | ||||
| Femenino | 10 (50%) | 8 (40%) | 11 (55%) | 0,63 |
| Masculino | 10 (50%) | 12(60%) | 9 (45%) | |
| IMC, media y DE | 28.55 (2.62) | 27.9 (2.53) | 29.20 (3.25) | 0,35 |
| ASA | ||||
| I | 2 (10%) | 3 (15%) | 3 (15%) | 0,99 |
| II | 17 (85%) | 16 (80%) | 16 (80%) | |
| III | 1 (5%) | 1 (5%) | 1 (5%) | |
| Lateralidad | 0,34 | |||
| Derecha | 9 (45%) | 9 (45%) | 13 (65%) | |
| Izquierda | 11 (55%) | 11 (55%) | 7 (35%) | |
| Tiempo de cirugía, mediana (RIC) | 60 (59,5; 67,5) | 67,5 (60, 75) | 90 (75, 100) | <0,001 |
IMC: índice de masa corporal; PAI: infiltración pericapsular, PENG: bloqueo del grupo de nervios pericapsulares; PNB: bloqueo del plexo lumbar.
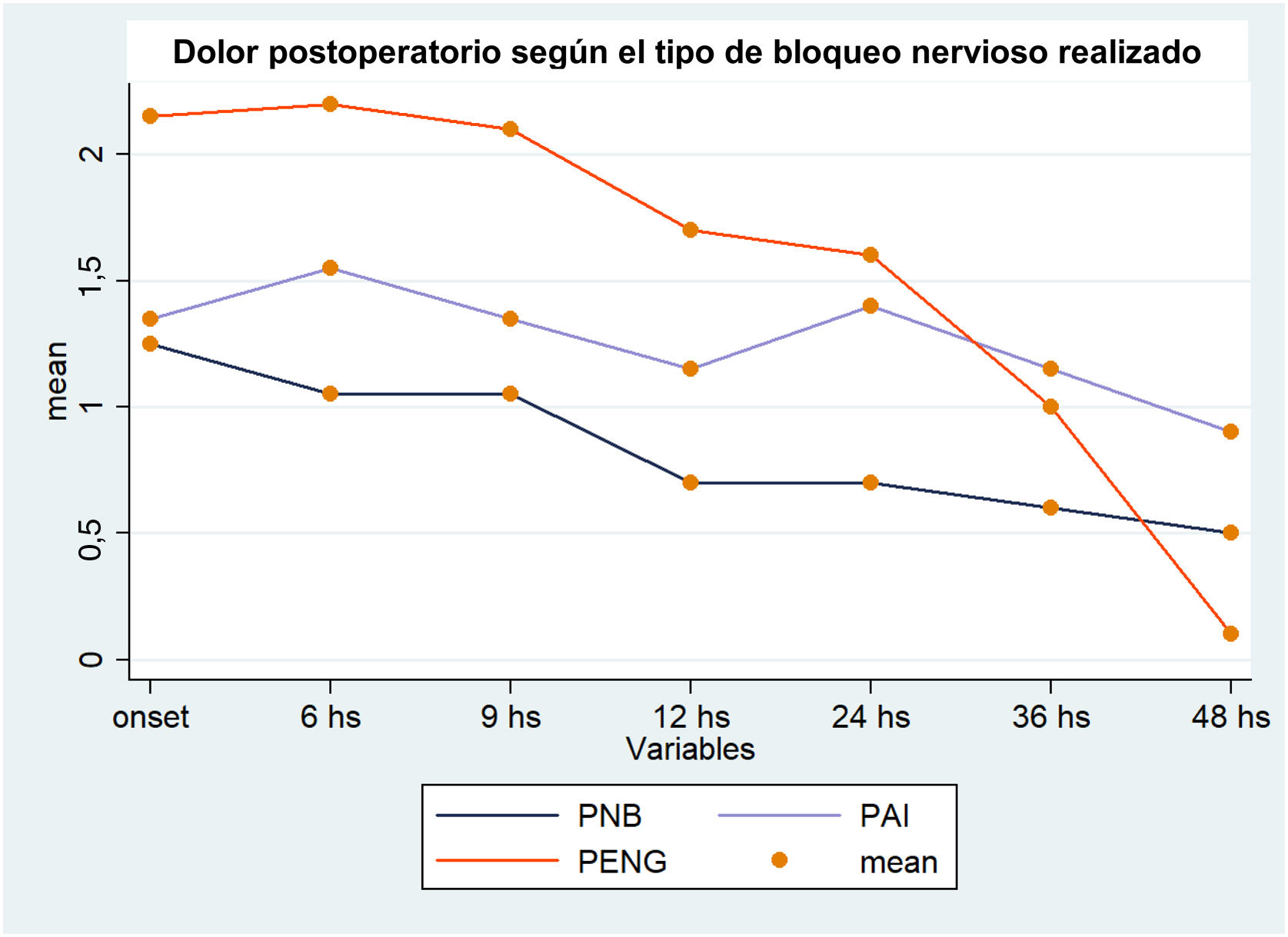
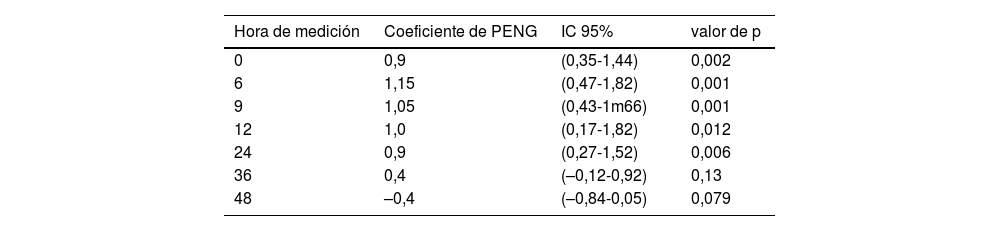
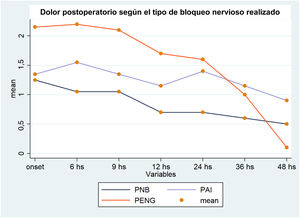
Con todas las intervenciones la media del dolor estuvo entre 1 y 3, por lo que pueden agruparse dentro de un rango de dolor leve. No hubo diferencias en el nivel de dolor entre PNB y PAI en las mediciones sucesivas en la regresión lineal (tabla 2). Durante las primeras 24h el nivel de dolor con la técnica de PENG estuvo cerca de una unidad por encima respecto a las otras 2 intervenciones. Luego de ese período no se encontraron diferencias entre grupos de intervención en el control de dolor (fig. 2).
Nivel de dolor de la técnica PENG respecto a la técnica de referencia PNB
| Hora de medición | Coeficiente de PENG | IC 95% | valor de p |
|---|---|---|---|
| 0 | 0,9 | (0,35-1,44) | 0,002 |
| 6 | 1,15 | (0,47-1,82) | 0,001 |
| 9 | 1,05 | (0,43-1m66) | 0,001 |
| 12 | 1,0 | (0,17-1,82) | 0,012 |
| 24 | 0,9 | (0,27-1,52) | 0,006 |
| 36 | 0,4 | (–0,12-0,92) | 0,13 |
| 48 | –0,4 | (–0,84-0,05) | 0,079 |
En esta tabla se pueden ver los coeficientes de regresión de la técnica de bloqueo del grupo de nervios pericapsulares (PENG) respecto a la referencia (bloqueo del plexo lumbar) en cada uno de los 7 modelos de regresión lineal realizados en cada corte de tiempo.
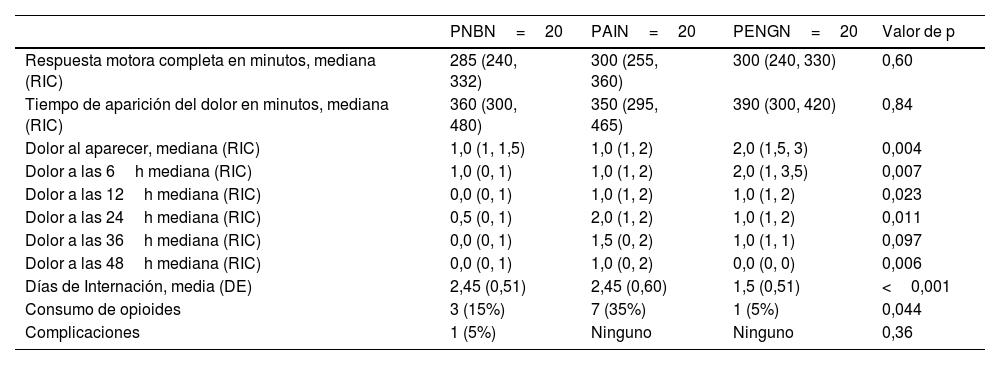
La estancia hospitalaria fue más corta en el grupo PENG (1,5 días vs. 2,45 días en PAI vs. 2,45 días en PNB) (p<0,001) (tabla 3).
Principales resultados
| PNBN=20 | PAIN=20 | PENGN=20 | Valor de p | |
|---|---|---|---|---|
| Respuesta motora completa en minutos, mediana (RIC) | 285 (240, 332) | 300 (255, 360) | 300 (240, 330) | 0,60 |
| Tiempo de aparición del dolor en minutos, mediana (RIC) | 360 (300, 480) | 350 (295, 465) | 390 (300, 420) | 0,84 |
| Dolor al aparecer, mediana (RIC) | 1,0 (1, 1,5) | 1,0 (1, 2) | 2,0 (1,5, 3) | 0,004 |
| Dolor a las 6h mediana (RIC) | 1,0 (0, 1) | 1,0 (1, 2) | 2,0 (1, 3,5) | 0,007 |
| Dolor a las 12h mediana (RIC) | 0,0 (0, 1) | 1,0 (1, 2) | 1,0 (1, 2) | 0,023 |
| Dolor a las 24h mediana (RIC) | 0,5 (0, 1) | 2,0 (1, 2) | 1,0 (1, 2) | 0,011 |
| Dolor a las 36h mediana (RIC) | 0,0 (0, 1) | 1,5 (0, 2) | 1,0 (1, 1) | 0,097 |
| Dolor a las 48h mediana (RIC) | 0,0 (0, 1) | 1,0 (0, 2) | 0,0 (0, 0) | 0,006 |
| Días de Internación, media (DE) | 2,45 (0,51) | 2,45 (0,60) | 1,5 (0,51) | <0,001 |
| Consumo de opioides | 3 (15%) | 7 (35%) | 1 (5%) | 0,044 |
| Complicaciones | 1 (5%) | Ninguno | Ninguno | 0,36 |
DE: desviación estándar; PAI: infiltración pericapsular, PENG: bloqueo del grupo de nervios pericapsulares; PNB: bloqueo del plexo lumbar; RIC: rango intercuartílico.
Solo un paciente (5%) en el grupo PENG requirió rescates, mientras que lo precisaron 3 pacientes (15%) en el grupo PNB y 7 (35%) en el grupo PAI, con una diferencia significativa p=0,044.
Evaluación motoraEn cuanto a la evaluación motora inicial (inmediatamente después del acto quirúrgico) el 80% de los pacientes del grupo PNB, el 90% del grupo PAI y el 95% del grupo PENG refirieron incapacidad para mover las piernas. No hubo diferencias significativas entre los grupos (p=0,322). Una hora después de la intervención quirúrgica la evaluación motora mejoró en todos los grupos sin diferencias significativas (p=0,754).
La mediana de la recuperación motora óptima fue similar en los grupos (PNB 285minutos (RIC: 240-332), PAI 300minutos (RIC: 255-360), PENG 300minutos (RIC: 240-330). No hubo diferencias estadísticas entre los grupos (p=0,60) (tabla 3).
ComplicacionesSolo registramos una complicación médica en el grupo PNB. Un paciente sufrió un episodio de hipotensión 5minutos después del procedimiento. El paciente se recuperó esa misma mañana sin secuelas. No hubo complicaciones médicas en los otros grupos.
Análisis secundarioNuestros cálculos, que utilizan ecuaciones de estimación generalizadas (GEE), muestran resultados similares a nuestra regresión lineal que evalúa el cambio en el dolor desde el inicio hasta las 48horas. Observamos que hay un efecto significativo del tiempo solo en la mejoría del dolor, que es independiente de la intervención y por otro lado un efecto significativo de la intervención a lo largo del tiempo. A lo largo de todo el estudio el nivel de dolor en el grupo PENG fue 1,07 (IC 95%: 0,49-1,65), mayor que PNB p<0,001, mientras que en el grupo PAI fue 0,65 (IC 95%: 0,20-1,10) p=0,005.
DiscusiónEn nuestro estudio encontramos que con todas las intervenciones el dolor postoperatorio es leve, particularmente en el grupo PENG se observa que en las primeras 24h el dolor se ubica un punto por encima de las otras intervenciones, mientras que a las 48h se ubica por debajo del dolor promedio. En cuanto a la duración de la internación el grupo PENG registra un día menos de internación que los otros grupos y un menor consumo de opioides. No hubo complicaciones de relevancia en ninguno de los grupos.
Además, observamos que utilizando cualquiera de las 3 modalidades analgésicas, los pacientes experimentaron una recuperación motora similar y no hubo ventajas de una técnica sobre otra en cuanto al inicio de la fisioterapia.
Respecto al efecto retardado del grupo PENG en alcanzar el mismo nivel de dolor que en los otros grupos, pensamos que puede deberse a que la técnica es más operador dependiente que las otras modalidades. Un efecto similar se observó en el estudio de Bober et al., donde los pacientes recibieron un bloqueo de la fascia ilíaca vs. placebo. El nivel de dolor estuvo entre 3 y 4 las primeras 24h, y en los pacientes que recibieron el bloqueo baja notablemente después de ese período12. En el estudio de Lin et al., que compara PENG con bloqueo femoral, los pacientes en el grupo PENG experimentaron menos dolor durante el primer día postoperatorio13.
Varias publicaciones previas han examinado la recuperación funcional, y estos estudios demuestran una mejora en la rehabilitación tras una ATC cuando se comparan diferentes bloqueos con la anestesia epidural lumbar14–17. Esto demuestra que las nuevas técnicas analgésicas mejoraron la tolerancia del paciente a la fisioterapia.
En cuanto a las complicaciones médicas, para todos los bloqueos se informa de que la incidencia de infecciones es muy baja, oscilando entre el 0,07% y el 3%, ocurriendo típicamente en pacientes con múltiples factores de riesgo18–20. En nuestra cohorte no encontramos complicaciones de la herida, solo un paciente sufrió un episodio de hipotensión que se recuperó esa misma mañana.
LimitacionesEste estudio tiene algunas limitaciones; en primer lugar el tamaño muestral es pequeño y ciertas características de los participantes pueden no haber quedado balanceadas en la aleatorización. El seguimiento de los participantes es corto, por lo que no tenemos información sobre el dolor, la función motora o complicaciones más allá de la externación.
Si bien este es uno de los primeros estudios aleatorizados que compara las técnicas de bloqueos analgésicos más comunes, se necesitan más estudios para terminar de corroborar nuestros hallazgos.
ConclusiónEl bloqueo PENG es una alternativa en los pacientes sometidos a ATC al disminuir el consumo de opioides y la estancia hospitalaria, en comparación con otros métodos analgésicos. El nivel de dolor en el momento del alta fue similar en todos los grupos. Es una técnica segura y útil, aunque requiere anestesiólogos familiarizados con la técnica.
Nivel de evidenciaNivel de evidencia ii.
Conflicto de interesesNinguno de los autores tiene relaciones financieras ni personales actuales con otras personas u organizaciones que podrían influir de manera inapropiada (sesgo) en su trabajo.
FinanciaciónLos autores declaran que no han recibido financiación para la realización de la presente investigación, la preparación del artículo, ni su publicación.