En la actualidad, la tromboprofilaxis en cirugía de columna es motivo de estudio ya que a pesar de ser un evento poco frecuente, puede causar complicaciones graves. El objetivo del presente estudio es proponer un protocolo de prevención de eventos trombóticos en cirugía de columna por vía posterior que reduzca la aparición de estos eventos, ya sea en forma de trombosis venosa profunda o tromboembolismo pulmonar, limitando el número de pacientes en los que se emplea profilaxis farmacológica para intentar evitar la aparición de hematoma epidural.
Material y métodoSe estudió de manera retrospectiva a los 235 pacientes del centro a los que se les había practicado una cirugía de artrodesis de columna por vía posterior en los cinco años previos, encontrándose el protocolo en vigencia. En todos ellos se aplicaron medidas mecánicas de tromboprofilaxis, consistentes en medias de compresión y, en aquellos con factores de riesgo de trombosis, se aplicaron también medidas farmacológicas. En todos se inició la deambulación precoz tras la cirugía. Se recogieron variables demográficas, clínicas, quirúrgicas, así como las complicaciones aparecidas a lo largo del seguimiento que se realizaba al mes uno, dos, cuatro, seis y 12 tras la cirugía. Los eventos trombóticos, en caso de aparecer, se diagnosticaban mediante la clínica y pruebas de imagen, como la ecografía Doppler y el angioTAC.
ResultadosDe los 235 pacientes, 153 cumplieron con los criterios de inclusión del estudio. Aparecieron un total de cuatro eventos trombóticos, uno en forma de trombosis venosa profunda y tres en forma de tromboembolismo pulmonar, acabando estos últimos en éxitus. Ninguna de las variables estudiadas tuvo significación estadística para la aparición de evento trombótico. Estos pacientes estaban recibiendo medidas farmacológicas adicionales a las mecánicas por presentar factores de riesgo de trombosis.
ConclusionesMediante la aplicación de dichas medidas se consigue realizar una adecuada prevención de eventos tromboembólicos en la población estudiada de pacientes intervenidos de cirugía de columna por vía posterior.
There is no generalized consensus regarding perioperative prophylaxis of venous thromboembolism (VTE), either on using or timing it in patients undergoing spine surgery. VTE is a current concern because, even though being an uncommon event, it can cause serious complications. The aim of the present study is to propose guidelines for the prevention of thrombotic events in posterior spinal surgery, either as deep vein thrombosis or pulmonary thromboembolism. If the number of patients getting prophylaxis drugs is reduced a subsequent reduction of the incidence of epidural hematoma can be expected.
Materials and methodsA number of 235 patients who had undergone posterior spinal arthrodesis in the previous five years were studied. Mechanical thromboprophylaxis measures consisting of compression stockings were applied in all of them. Anticoagulant drugs were also applied whenever risk factors for thrombosis were observed. Early weight-bearing was resumed immediately after surgery. Demographic, clinical, and surgical variables were collected, as well as complications appearing during the follow-up period, that was scheduled at one, two, four, six and twelve months after the surgery. Thrombotic events, if present, were diagnosed by clinical and imaging tests such as ultrasound and CT angiography.
ResultsFrom the total 235 patients of this series, one hundred and fifty-three cases met the study inclusion criteria. A total of four thrombotic events appeared, one in the form of deep vein thrombosis and other three in the form of pulmonary thromboembolism. These last patients suffering an embolism died because of it. None of the variables studied had statistical significance for the occurrence of a thrombotic event. All four patients who suffered thrombotic events were receiving anticoagulant drugs, in addition to mechanical compression stockings, because of the presence of risk factors for thrombosis.
ConclusionsBy applying the fore mentioned protocol, adequate prevention of thromboembolic events was achieved in this study population of patients undergoing posterior spinal surgery.
Los eventos trombóticos en cirugía de raquis, ya sea en forma de trombosis venosa profunda o en forma de tromboembolismo pulmonar, son un evento poco frecuente pero que puede tener consecuencias graves. Esta varía según autores, encontrándose entre 0% a 26,5% para trombosis venosa profunda, y entre 0% a 18% para tromboembolismo pulmonar, según series1. Sin embargo, un sangrado excesivo puede dar lugar a eventos adversos como la aparición de hematoma epidural, cuya frecuencia se encuentra entre 0% y 3%2. Es por ello que la profilaxis farmacológica causa en ocasiones cierto rechazo entre los cirujanos de columna.
Las medidas ampliamente aceptadas en cirugía de raquis son la deambulación precoz y el uso de medias neumáticas de compresión intermitente3. A estas medidas pueden asociarse fármacos como el ácido acetilsalicílico, la heparina de bajo peso molecular o la warfarina4, dependiendo del riesgo de aparición de un evento trombótico. Entre los factores de riesgo que debemos tener presente se encuentran la agresividad de la cirugía, tanto en tiempo como en número de niveles artrodesados, la inmovilización postquirúrgica o la presencia de eventos o patología trombótica previa5. Si bien es cierto que, entre las distintas vías de cirugía de columna, la vía posterior parece asociarse a una menor tasa de trombosis, es importante seleccionar bien los pacientes en los que se administra la terapia farmacológica para saber en cuáles es mayor el beneficio obtenido de la administración de profilaxis farmacológica que el riesgo de aparición de hematoma epidural.
El objetivo de este estudio se centra en evaluar la incidencia de eventos trombóticos en cirugía de columna por vía posterior con un nuevo protocolo de tromboprofilaxis. La hipótesis de trabajo es que aplicando estas medidas, basado en el uso de medidas mecánicas en todos los pacientes y medidas farmacológicas solamente en los que presenten factores de riesgo, se consigue realizar una adecuada prevención de eventos tromboembólicos.
Material y métodoSe realizó una revisión retrospectiva de todos los pacientes de nuestro centro a los que se les había realizado una artrodesis lumbar primaria vía posterior entre los años 2019 y 2021. Se incluyeron a todos los pacientes mayores de 18 años en los que se había realizado una artrodesis lumbar primaria por vía posterior. Se excluyeron los pacientes con diagnóstico de fractura vertebral, infección u oncológicos, así como aquellos reintervenidos. En todos los pacientes se realizó una revisión de las historias clínicas hospitalarias y de atención primaria para recoger variables demográficas, quirúrgicas y de evolución postquirúrgica. El estudio se realizó de conformidad con los estándares éticos reconocidos por la Declaración de Helsinki y la resolución 008430 de 1993 y cuenta con la aprobación del Comité Ético de la Institución.
Se registraron las siguientes variables: edad, sexo, patología de base del paciente, IMC, tabaquismo, duración de la estancia hospitalaria, patología por la que se interviene, procesos asociados, niveles artrodesados, antibioterapia intraoperatoria administrada, el uso de injerto, la colocación de drenajes, necesidad de transfusión y el uso de profilaxis farmacológica o mecánica. Dentro de las complicaciones se registró la rotura de saco dural, infección, seroma, alteraciones en los implantes quirúrgicos, como rotura de material o malposición del implante, y aparición de eventos trombóticos.
Para diagnosticar un evento trombótico, ya sea una trombosis venosa profunda o un tromboembolismo pulmonar, se emplearon criterios clínicos y analíticos como la elevación del dímero D. En caso de sospecha de una trombosis venosa profunda, esta se confirmó con pruebas de imagen, como la ecografía Doppler en miembros inferiores o superiores. Por otra parte, en caso de sospechar un embolismo pulmonar, fueron necesarias pruebas de imagen de mayor resolución, como el angioTAC pulmonar6.
Todos los pacientes siguieron el protocolo de recuperación del paciente postoperado de patología del raquis vigente en nuestro centro. Este protocolo comienza al ingreso del paciente con la colocación de medias neumáticas de compresión intermitente que se activan en el postoperatorio inmediato, aún dentro del propio quirófano. Intraoperatoriamente, antes del cierre, se colocan drenajes en todos los pacientes y en caso de que haya un sangrado excesivo pueden aplicarse agentes hemostáticos locales.
En el primer día postoperatorio, el paciente inicia la deambulación, retirándose los drenajes y las medias de compresión. La administración de heparina de bajo peso molecular (HBPM) se suscribe a pacientes con factores de riesgo de trombosis, como trombofilias conocidas, eventos trombóticos previos, pacientes ya anticoagulados o en los que no iniciaban la deambulación inmediata (p. ej., en los que se produjo rotura de saco dural). La profilaxis farmacológica se mantiene por 30 días.
Posteriormente, se realiza un seguimiento en consultas externas a las cuatro semanas de la cirugía, donde se valora clínica y radiográficamente al paciente. Los siguientes controles se realizan a los dos, seis y 12 meses de la intervención.
Se recogieron las variables mediante una base de datos en formato Excel (Microsoft, Washington, EE. UU.) y todos los análisis estadísticos fueron realizados utilizando el software libre R Commander 3.4.3 (R Foundation for Statistical Computing, Viena, Austria).
Previo al estudio analítico, se valoró la normalidad de los datos mediante los test de Shapiro-Wilk y con el de Lilliefors (Kolmogorov-Smirnov), en ambos casos el resultado fue no significativo (p>0,05), por lo que se consideró como una adecuada distribución normal de la muestra, utilizándose test paramétricos.
El estudio de los parámetros cuantitativos se realizó mediante el test de t-Student y los cualitativos mediante Chi-2. Las diferencias de los resultados estadísticos se consideraron significativas para valores de p<0,05.
ResultadosDel total de 235 pacientes intervenidos de cirugía de artrodesis lumbar por vía posterior, se incluyeron en el estudio un total de 153 pacientes que cumplían con los criterios de inclusión.
Dentro de los datos demográficos nos encontramos con una edad media de 60±13,27 años, con un predominio de varones (60,8%). Un 39,9% de los pacientes eran fumadores y el IMC medio fue de 29±3,5. La estancia hospitalaria media fue de 3,5 días.
El diagnóstico por el que se indica con mayor frecuencia la cirugía es la estenosis de canal (41,2%), seguido de la discopatía (26,1%), espondilolistesis (15,7%), hernia discal (9,8%) y lumbalgia no especificada (2%).
La patología concomitante más frecuente entre los pacientes fue la hipertensión arterial (49,6%). Un 8,5% de los pacientes presentaba antecedentes de trombosis y un 3,9% de los pacientes presentaba patología autoinmune y, por tanto, un mayor riesgo de eventos trombóticos. La diabetes mellitus apareció en un 16,3% de los pacientes y el 6,2% de los pacientes padecía patología cardiovascular que implicaba la toma de fármacos anticoagulantes de manera crónica.
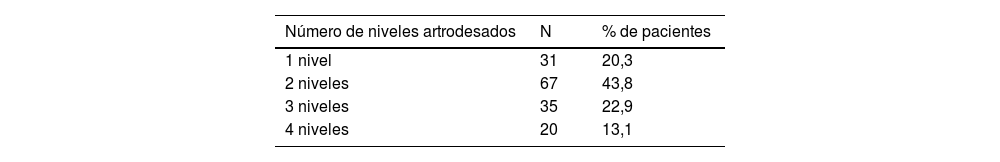
En cuanto a los datos quirúrgicos, el número de niveles artrodesados de media fue de 2,28. En la Tabla 1 se desglosan el número de niveles artrodesados. La vía de abordaje quirúrgico fue la artrodesis posterior en el 83% de los pacientes y circunferencial (360°) en el resto.
En cuanto a la técnica quirúrgica, se utilizó injerto autólogo en el 83,7% de los pacientes. El antibiótico más utilizado fue la cefazolina en monodosis intraoperatoria en el 54,4% de los pacientes, repitiendo la dosis en el 43% de ellos. Sólo se empleó un antibiótico distinto en un 2,7% de los pacientes.
Las medidas tromboprofilácticas empleadas fueron solo medias de compresión neumática intermitente en 127 pacientes y en 14 pacientes se emplearon, además, medidas de profilaxis farmacológicas que consistían en la administración de HBPM (enoxaparina) a dosis ajustada por peso.
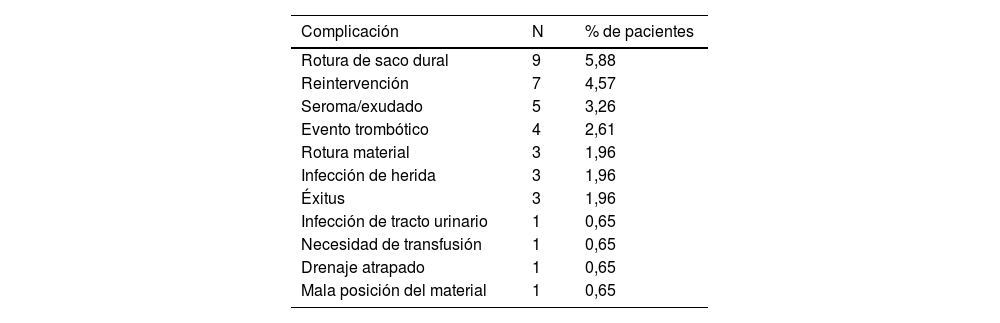
La complicación más frecuente fue la rotura de saco dural, que apareció en nueve ocasiones, sin tener relación con los eventos trombóticos acontecidos. Solo en cuatro pacientes tuvo lugar un evento trombótico (2,61%). En ningún paciente se dio un hematoma epidural sintomático. Las complicaciones se recogen en la Tabla 2.
Complicaciones registradas en la cohorte de pacientes
| Complicación | N | % de pacientes |
|---|---|---|
| Rotura de saco dural | 9 | 5,88 |
| Reintervención | 7 | 4,57 |
| Seroma/exudado | 5 | 3,26 |
| Evento trombótico | 4 | 2,61 |
| Rotura material | 3 | 1,96 |
| Infección de herida | 3 | 1,96 |
| Éxitus | 3 | 1,96 |
| Infección de tracto urinario | 1 | 0,65 |
| Necesidad de transfusión | 1 | 0,65 |
| Drenaje atrapado | 1 | 0,65 |
| Mala posición del material | 1 | 0,65 |
Entre los pacientes en los que apareció un evento trombótico sintomático se pueden destacar varias características. Mayoría de varones (3/4), uno padecía de hipertensión arterial y la mitad eran fumadores (2/4). El IMC medio en estos pacientes fue de 28,7, pero no se vio relación con diabetes mellitus. En todos ellos se realizó profilaxis trombótica mecánica mediante medias de compresión, y en tres de ellos, además, se realizó profilaxis trombótica farmacológica al presentar factores de riesgo de trombosis: anticoagulación previa por patología de base, evento trombótico previo y patología autoimune tipo trombofilia, que predisponía a mayor riesgo de trombosis. Como complicaciones, en ningún caso apareció rotura del saco dural. De los cuatro pacientes que padecieron un evento trombótico, en uno de ellos apareció en forma de trombosis venosa profunda diagnosticada mediante ecografía, mientras que en los tres restantes aparecieron en forma de embolismo pulmonar diagnosticado mediante angioTAC. Dos de esos pacientes fallecieron; sin embargo, en uno de ellos no pudo descartarse la neumonía por COVID como causa del fallecimiento al ocurrir este al inicio de la pandemia y no disponer de PCR para detección del coronavirus.
DiscusiónEste estudio muestra una incidencia de evento trombótico sintomático de un 2,64% y una incidencia de hematoma epidural sintomático de un 0%. En la literatura, las tasas de eventos trombóticos sintomáticos son muy variables, encontrándose entre 0% y 26,5% para trombosis venosa profunda, y entre 0% y 18% para tromboembolismo pulmonar según series1. Por otra parte, la incidencia de hematoma epidural sintomático se encuentra entre un 0% y un 3%2. Por tanto, la incidencia en la población del estudio de tasas de eventos trombóticos va en línea a lo descrito en la literatura, por lo que el protocolo de profilaxis trombótica podría ser efectivo.
Desafortunadamente, en la literatura no hay un protocolo claro de profilaxis trombótica en cirugía de artrodesis lumbar. Hay evidencia de que la deambulación precoz desde el primer día tras la cirugía, que se emplea entre las medidas profilácticas propuestas en el estudio, disminuye la aparición de eventos trombóticos7. Por tanto, sería lógico plantear la profilaxis farmacológica en pacientes que no pueden iniciar la deambulación inmediata, como aquellos en los que se produce la rotura de saco dural durante la cirugía con lo que no es posible iniciar la deambulación tras el primer día de la cirugía. Diversos autores han propuesto el uso de sistemas neumáticos de compresión como medida efectiva de reducción de eventos trombóticos8,9. Sin embargo, en determinados pacientes con presencia de factores que aumentan el riesgo trombótico, puede no ser suficiente con medidas físicas y es en ellos en los que hay que plantear el uso de profilaxis farmacológica.
En la literatura aparecen descritas distintas variables como factores de riesgo de trombosis, como la presencia de coagulopatía, factores de riesgo cardiovascular, obesidad, diabetes, dificultad para la deambulación, rotura de saco dural, mayor número de niveles artrodesados o mayor tiempo quirúrgico10,11. Por otra parte, se han propuesto como factores de riesgo de hematoma epidural el tabaco, el uso de anticoagulantes, la presencia de coagulopatía o un mayor número de niveles artrodesados12,13. A pesar de ello, en la muestra estudiada no se ha visto correlación con estos factores. Esto podría ser debido a la poca potencia estadística al momento de realizar el estudio pormenorizado de estos grupos de pacientes.
Es importante individualizar el uso de fármacos como profilaxis trombótica para conseguir el adecuado balance entre beneficio de prevención de evento trombótico y el riesgo de aparición de hematoma14. En esta serie, ninguna de las variables tuvo significación estadística para la aparición de evento trombótico; sin embargo, la mayoría de los pacientes tenían en común el haber padecido eventos trombóticos previos, por lo que en casi la totalidad de ellos se había administrado profilaxis farmacológica.
El estudio de Eskildsen et al.15 plantea un algoritmo terapéutico basado en tres puntos clave para valorar el beneficio-riesgo en la profilaxis tromboembólica: las características del paciente, el riesgo de trombosis debido a la propia cirugía y el riesgo neurológico en caso de aparecer un hematoma. A cada uno de esos ítems se les asigna un nivel del riesgo al que le corresponderá una puntuación para orientar cuál es el método óptimo de tromboprofilaxis.
En varias ocasiones se ha intentado llegar a un consenso en cuanto a tromboprofilaxis en cirugía de raquis, el más reciente de ellos en 202216, o el realizado por The ICM-VTE Spine Delegates17. Parece haber consenso en la selección de pacientes en función del tipo de cirugía y factores de riesgo individuales, como podrían ser el índice de masa corporal, el tabaco o los antecedentes. Hay consenso en la utilización de medidas mecánicas y la deambulación precoz, asociado o no al uso de HBPM; sin embargo, no se ha podido llegar a implementar como protocolo, sino como una guía de recomendaciones.
Los únicos autores que proponen un protocolo de prevención de eventos trombóticos en cirugía de raquis lumbar, lo hacen en cirugías por vía anterior, por el mayor riesgo de evento trombótico en esta vía, en los que además de las medidas mecánicas se recomienda generalmente la profilaxis farmacológica en todos ellos, sin aumentar por ello la incidencia de hematomas18.
La Sociedad Española de Cirugía Ortopédica y Traumatología ha propuesto en el último año una guía de tromboprofilaxis en la que se realizan una serie de recomendaciones que coinciden con lo comentado anteriormente. Además, establecen la HBPM como fármaco de elección y recomiendan su administración a partir de las 24-36 horas de la cirugía. La duración de la profilaxis farmacológica variará según las situaciones clínicas específicas del paciente16.
La principal limitación del estudio es el escaso número de pacientes de la muestra con evento trombótico, al ser este un evento adverso poco frecuente. Además, destaca el no disponer un grupo control con el que comparar si realmente el protocolo disminuye la aparición de eventos trombóticos con respecto a los pacientes en los que no se aplica. Todos los pacientes en los que se produjo un evento trombótico se encontraban recibiendo profilaxis mecánica y, además, tres de ellos farmacológica por presentar factores de riesgo de trombosis, por lo que se tomaron las medidas adecuadas para intentar evitar su aparición. Sin embargo, en el resto de los pacientes en los que se aplicaron exclusivamente medidas mecánicas no tuvo lugar ningún evento trombótico sintomático. Como ventajas, este es un protocolo fácil de aplicar y poco invasivo para los pacientes, ya que trata de reducir la aplicación de medidas farmacológicas a no ser que sea necesario y parece ser efectivo en la población en la que se ha aplicado.
ConclusionesMediante la aplicación de las medidas propuestas con base en el uso de medidas mecánicas en todos los pacientes, y medidas farmacológicas solo en aquellos que presentan factores de riesgo, se consigue realizar una adecuada prevención de eventos tromboembólicos en la población estudiada de pacientes intervenidos de cirugía de artrodesis de columna por vía posterior, obteniendo una tasa de eventos trombóticos sintomáticos similar a la descrita en la literatura y no habiendo observado ningún hematoma epidural sintomático.
Nivel de evidenciaNivel de evidencia IV.
Consideraciones éticasEl presente estudio no ha actuado de manera directa sobre los pacientes y todos los datos han sido debidamente anonimizados, por lo que no presenta consideraciones éticas.
FinanciaciónEl presente estudio no ha recibido ayudas económicas para su realización provenientes del sector público, comercial ni entidades sin ánimo de lucro.
Conflicto de interesesNinguno de los autores presenta conflicto de intereses.