La población anciana candidata a artroplastia total de cadera (ATC) está aumentando exponencialmente en países desarrollados, por la prevalencia de osteoartrosis (OA). El objetivo es identificar la supervivencia global en pacientes de más de 85 años con OA primaria intervenidos de ATC.
Material y métodosEstudio observacional retrospectivo en pacientes mayores de 85 años con OA primaria de cadera intervenidos entre 2012 y 2019. Se recogieron variables demográficas, clínicas, de comorbilidad, complicaciones, funcionalidad y dolor. Se realizó un análisis descriptivo y se estimó la supervivencia con el método de Kaplan-Meier y las diferencias en el dolor y la funcionalidad pre y postoperatorias con el test de McNemar-Bowker.
ResultadosSe incluyeron 66 pacientes, 40 mujeres y 26 varones con edad media de 87,22 años, de los que 15 presentaron alta comorbilidad (Charlson>2). Solo 14 pacientes presentaron complicaciones en el postoperatorio, siendo la más frecuente el síndrome confusional (5), y la de mayor gravedad un exitus (1), con una mediana de ingreso de 8 días. Se detectaron 2 casos de luxación durante un seguimiento medio de 3,61 años, sin precisar cirugía de revisión. Se evidenció mejoría del dolor tras la cirugía (p<0,0001). La mediana de supervivencia global es de 6,77 años, sin diferencias en la supervivencia ajustada por Índice de Charlson (p=0,75) o grupo anestésico ASA (p=0,23).
ConclusionesCon una buena selección del paciente, la ATC es una buena opción en mayores de 85 años con limitaciones funcionales o dolor por OA.
The elderly population candidate for total hip arthroplasty (THA) is increasing exponentially in developed countries, due to the high prevalence of osteoarthritis (OA). The objective is to identify the overall survival in patients over 85 years with primary OA who underwent THA.
Material and methodsRetrospective observational study in patients over 85 years with primary hip OA undergoing THA between 2012 and 2019. Demographic, clinical, comorbidity, complications, functionality and pain variables were collected. A descriptive analysis was performed, survival was estimated with the Kaplan-Meier method and the differences in pain and functionality before and after surgery with the McNemar-Bowker test.
ResultsWe included 66 patients, 40 women and 26 men with a mean age of 87.22 years, of whom 15 had high comorbidity (Charlson>2). Only 14 patients presented complications in the postoperative period, the most frequent was confusional syndrome (5); and the most serious was a death (1), with a median hospital stay of 8 days. Two cases of dislocation were detected over a mean follow-up of 3.61 years, without requiring revision surgery. Improvement of pain was evident after surgery (p<.0001). The median overall survival is 6.77 years, with no difference in survival adjusted by the Charlson index (p=.75) or by ASA anaesthetic group (p=.23).
ConclusionsWith good patient selection, THA is a good option for patients over 85 years of age with functional limitations or pain due to OA.
La población anciana de los países desarrollados está aumentando en las últimas décadas por el incremento de la esperanza de vida1. Según el Instituto Nacional de Estadística la esperanza de vida global es de 83,19 años en España2. El grupo de 85 años o mayores, que suponen en España más de 1,5 millones de personas3, ha aumentado exponencialmente, acuñando términos como «mayores-mayores» o «cuarta edad»4. Un creciente número de pacientes con edad igual o mayor de 85 años será candidato a artroplastia total de cadera (ATC) en los próximos años por la mayor prevalencia de osteartrosis (OA) de cadera en población anciana5,6.
La ATC ha demostrado mejorar el dolor, la movilidad y la calidad de vida en pacientes con coxartrosis5, pero son escasos los estudios disponibles en aquellos grupos de mayor edad, particularmente en mayores de 85 años. Suelen ser artículos con tamaños muestrales pequeños, o en los que no se hace distinción entre cirugía de cadera primaria6 vs. de revisión o artroplastia de cadera vs. rodilla7. Durante años se consideró la edad como una contraindicación quirúrgica relativa, por la mayor comorbilidad médica y la corta esperanza de vida de los pacientes ancianos8. No obstante, los últimos estudios recomiendan no descartar la cirugía solo por la edad, pues se debe valorar de forma individual las condiciones preoperatorias de cada paciente9. De hecho, algún estudio refleja que la ATC en pacientes mayores de 80 años tiene más beneficios que en otros grupos de menor edad10.
Nuestro objetivo principal es identificar la supervivencia global y ajustada por comorbilidad en pacientes de 85 años o más intervenidos de ATC por OA primaria. Se estableció como objetivo secundario evaluar la prevalencia de eventos adversos durante la hospitalización, así como en el seguimiento ambulatorio de los pacientes mayores de 85 años intervenidos de ATC.
Material y métodosSe trata de un estudio observacional retrospectivo. Se usó como criterio de inclusión aquellos sujetos con 85 años o más con OA primaria de cadera intervenidos de ATC, según la codificación «Sustitución total de cadera» (9.ª versión de la Clasificación internacional de enfermedades, CIE 9 MC) en el sistema de historia clínica electrónica (HCE) desde el 1 de enero de 2012 al 31 de diciembre de 2019. Se escoge el año 2012 como fecha de inicio del estudio para facilitar el acceso y recogida de datos de los pacientes incluidos, por ser este el año de implantación de la HCE en nuestro centro.
Las intervenciones fueron realizadas por 7 cirujanos ortopédicos experimentados de la unidad de cadera. Todos los pacientes siguieron el protocolo general de ATC disponible en nuestro hospital para asegurar la adecuada valoración preanestésica, la asistencia multidisciplinar durante la hospitalización (cirugía ortopédica, rehabilitación y, en este grupo de edad, geriatría) y el adecuado seguimiento en consultas. Se excluyeron pacientes con otra causa diferente a OA de cadera primaria, como fracturas intracapsulares u OA secundarias a secuelas de enfermedades diagnosticadas previamente (displasia de cadera del niño, enfermedad de Perthes o necrosis avascular por ingesta crónica de glucocorticoides), o aquellos que fueron sometidos a un segundo tiempo quirúrgico o cirugía de revisión de ATC. Se solicitó la autorización del comité ético de investigación clínica, recibiendo el 25 de febrero de 2020 el dictamen favorable para la realización de este proyecto.
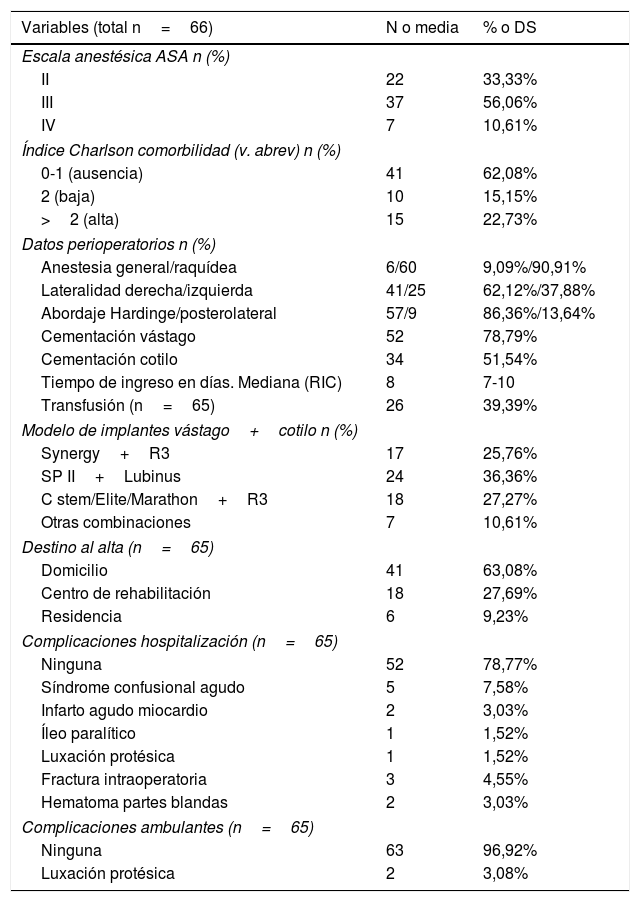
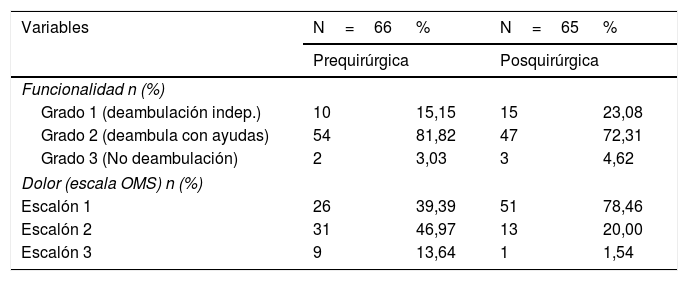
Se recogieron en las tablas 1-3 las variables demográficas (sexo, edad en el momento de la cirugía, edad actual, estado vital, fecha de fallecimiento), clínicas (factores de riesgo cardiovascular, enfermedades sistémicas, índice de masa corporal, anticoagulación, ATC contralateral previa), analíticas (hemoglobina pre y poscirugía) y radiológicas (escala de Tonnis de artrosis de cadera11), comorbilidad preoperatoria (escala anestésica de la Sociedad Americana de Anestesiología [ASA] e índice de Charlson según la versión abreviada)12, perioperatorios (tipo de anestesia, lateralidad, abordaje quirúrgico, modelo de prótesis y cementación) y seguimiento pre y postoperatorio del paciente (necesidad de transfusión, tiempo de ingreso hospitalario, destino al alta, funcionalidad pre y posquirúrgica según la posibilidad de deambulación, dolor pre y posquirúrgico estandarizado según la escala analgésica de la OMS13, complicaciones médicas y quirúrgicas durante la hospitalización y complicaciones quirúrgicas durante el seguimiento ambulatorio).
Descripción de los datos demográficos, clínicos, analíticos y radiológicos de los pacientes incluidos en el estudio
| Variables (total n=66) | N o media | % o DS |
|---|---|---|
| Datos demográficos n (%) | ||
| Edad cirugía en años x̄ (DS) | 87,22 | 2,11 |
| Sexo varón/mujer | 26/40 | 39,39%/60,61% |
| Datos clínicos n (%) | ||
| Hipertensión (HTA) | 57 | 86,36% |
| Dislipidemia (DL) | 34 | 51,52% |
| Diabetes mellitus (DM) | 16 | 24,24% |
| Fumador | 16 | 24,24% |
| Cardiopatía isquémica | 15 | 22,73% |
| Asma/EPOC | 8 | 12,12% |
| Insuficiencia renal (IR) | 5 | 7,58% |
| Demencia/Parkinson | 2 | 3,03% |
| Anticoagulación (NACO o ACO) | 15 | 22,73% |
| Índice de masa corporal (IMC) x̄ (DS) | 27,05 | 4,13 |
| Hemoglobina preoperatoria (Hb pre) x̄ (DS) | 13,32 | 1,65 |
| Hemoglobina postoperatoria (Hb post) x̄ (DS) | 9,73 | 1,87 |
| PTC contralateral previa | 18 | 27,27% |
| Escala coxartrosis de Tonnis n (%) (n=63) | ||
| Grado 1 (leve) | 13 | 20,63% |
| Grado 2 (moderada) | 31 | 49,21% |
| Grado 3 (severa) | 19 | 30,16% |
Los datos se expresan en n (%) o media (desviación estándar [DS]).
Descripción de la comorbilidad preoperatoria, datos perioperatorios y de seguimiento de los pacientes incluidos en estudio
| Variables (total n=66) | N o media | % o DS |
|---|---|---|
| Escala anestésica ASA n (%) | ||
| II | 22 | 33,33% |
| III | 37 | 56,06% |
| IV | 7 | 10,61% |
| Índice Charlson comorbilidad (v. abrev) n (%) | ||
| 0-1 (ausencia) | 41 | 62,08% |
| 2 (baja) | 10 | 15,15% |
| >2 (alta) | 15 | 22,73% |
| Datos perioperatorios n (%) | ||
| Anestesia general/raquídea | 6/60 | 9,09%/90,91% |
| Lateralidad derecha/izquierda | 41/25 | 62,12%/37,88% |
| Abordaje Hardinge/posterolateral | 57/9 | 86,36%/13,64% |
| Cementación vástago | 52 | 78,79% |
| Cementación cotilo | 34 | 51,54% |
| Tiempo de ingreso en días. Mediana (RIC) | 8 | 7-10 |
| Transfusión (n=65) | 26 | 39,39% |
| Modelo de implantes vástago+cotilo n (%) | ||
| Synergy+R3 | 17 | 25,76% |
| SP II+Lubinus | 24 | 36,36% |
| C stem/Elite/Marathon+R3 | 18 | 27,27% |
| Otras combinaciones | 7 | 10,61% |
| Destino al alta (n=65) | ||
| Domicilio | 41 | 63,08% |
| Centro de rehabilitación | 18 | 27,69% |
| Residencia | 6 | 9,23% |
| Complicaciones hospitalización (n=65) | ||
| Ninguna | 52 | 78,77% |
| Síndrome confusional agudo | 5 | 7,58% |
| Infarto agudo miocardio | 2 | 3,03% |
| Íleo paralítico | 1 | 1,52% |
| Luxación protésica | 1 | 1,52% |
| Fractura intraoperatoria | 3 | 4,55% |
| Hematoma partes blandas | 2 | 3,03% |
| Complicaciones ambulantes (n=65) | ||
| Ninguna | 63 | 96,92% |
| Luxación protésica | 2 | 3,08% |
Los datos se expresan en n (%), media (desviación estándar) o mediana (rango intercuartílico).
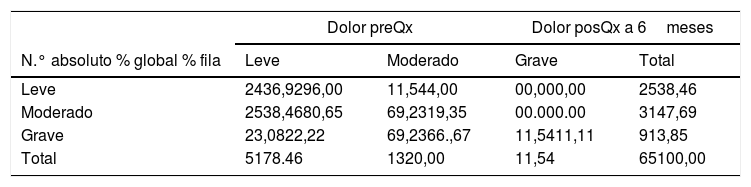
Descripción de los datos de funcionalidad y dolor pre y posquirúrgicos de los pacientes incluidos en el estudio
| Variables | N=66 | % | N=65 | % |
|---|---|---|---|---|
| Prequirúrgica | Posquirúrgica | |||
| Funcionalidad n (%) | ||||
| Grado 1 (deambulación indep.) | 10 | 15,15 | 15 | 23,08 |
| Grado 2 (deambula con ayudas) | 54 | 81,82 | 47 | 72,31 |
| Grado 3 (No deambulación) | 2 | 3,03 | 3 | 4,62 |
| Dolor (escala OMS) n (%) | ||||
| Escalón 1 | 26 | 39,39 | 51 | 78,46 |
| Escalón 2 | 31 | 46,97 | 13 | 20,00 |
| Escalón 3 | 9 | 13,64 | 1 | 1,54 |
Los datos se expresan en n (%).
Se obtuvieron todas las variables anteriormente detalladas de diferentes fuentes de información disponibles en la HCE, como el informe de preanestesia, el informe de alta de hospitalización, el protocolo quirúrgico y la hoja de implantación, el protocolo de anestesia intraoperatoria y los comentarios de evolución en consultas. Los pacientes han mantenido un seguimiento ambulatorio, con revisiones estimadas al 1.°, 3.°, 6.° y 12.° mes, así como anual a partir del segundo año. Se revisaron todos los pacientes (n=66) durante marzo de 2020, con un tiempo mínimo de seguimiento de 6 meses. En aquellos pacientes de los que no se disponía de información reciente sobre el estado vital o potenciales complicaciones posquirúrgicas por pérdida de seguimiento en consultas (n=12), se realizó una búsqueda de información en la plataforma informática HORUS del Servicio Madrileño de Salud.
Se administró en todos los pacientes la profilaxis antibiótica establecida en el protocolo de la comisión de infecciones: cefazolina 2 g IV en quirófano (30minutos antes), repitiendo 3 dosis más con cefazolina 1g IV cada 8horas desde la primera dosis salvo alergia a betalactámicos, administrando vancomicina 1g IV en planta (1hora antes), repitiendo 2 dosis más con vancomicina 1g IV cada 12horas desde la primera. Se establecieron unos criterios de transfusión sanguínea con un rango inferior de 8-8,5Hb. Si no existe cardiopatía se administran 2 concentrados de hematíes acompañados de ½ ampolla de furosemida 40mg cuando es valor es menor a 8-8,5Hb, si bien el umbral puede ser mayor si existe sintomatología (mareo, palpitaciones…) o repercusión hemodinámica (hipotensión, taquicardia…). Con el fin de evitar el riesgo de transfusión en cirugía electiva se realizó optimización de Hb preoperatoria, previo al ingreso, si el anestesista lo consideraba oportuno.
Se realizó un análisis descriptivo de las variables recogidas en el estudio. Las variables cuantitativas continuas se expresan como media y desviación estándar (DE) o como mediana y rango intercuartílico, según se pueda asumir o no una distribución normal. El test de normalidad de Kolmogorov-Smirnov se usó para evaluar dicha asunción. Las variables categóricas se expresan como frecuencias absolutas (n) y relativas (%). En cuanto al tamaño muestral la incidencia estimada de sujetos que cumplían criterios de inclusión era de 8-9 pacientes/año, por lo que se previó conseguir un reclutamiento de 64-72 sujetos en el tiempo de estudio (8 años).
Se estimó la función de supervivencia a través del método de Kaplan-Meier, tanto supervivencia global como por grupos ASA e Índice de Charlson. El valor de la mediana y del IC se obtuvo mediante análisis bootstrap. Las distribuciones de probabilidad de supervivencia de los diferentes grupos de ASA e Índice de Charlson se compararon mediante la prueba de log-rank. Las diferencias en el dolor y la funcionalidad antes y después de la cirugía se testaron a través del test de McNemar-Bowker. Los cambios en la hemoglobina entre el momento anterior y posterior a la cirugía se estudiaron mediante la «t» de Student para muestras relacionadas. El estudio de los cambios a lo largo del seguimiento en la hemoglobina entre el grupo de sujetos que recibió transfusión y el grupo de sujetos que no recibió se realizó mediante un ANOVA de medidas repetidas con un factor intersujeto. Se analizó la relación entre las variables categóricas anticoagulación previa a la cirugía y necesidad o no de transfusión mediante el test Chi-cuadrado. Se consideraron estadísticamente significativos aquellos valores de p<0,05 para todos los análisis.
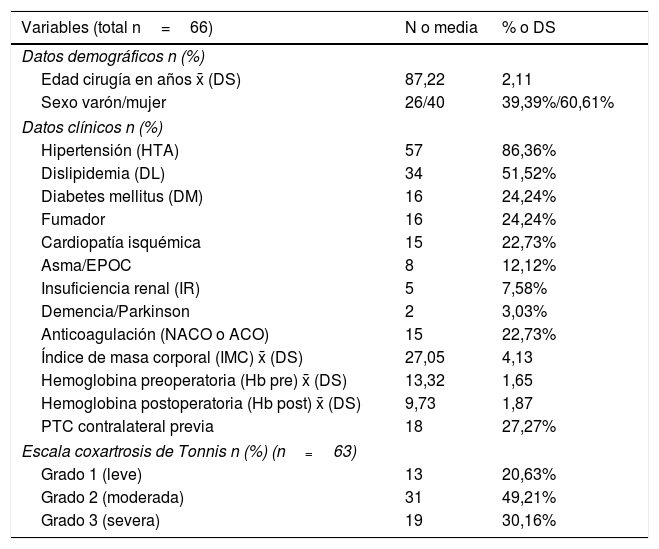
ResultadosSe incluyeron 66 pacientes con edad media en el momento de la cirugía de 87,22 (DE: 2,11) años, de los que 26 (39,39%) fueron varones y 40 (60,61%) fueron mujeres. Los datos clínicos, analíticos y radiológicos se recogen en la tabla 1. Los factores de riesgo cardiovascular o enfermedades más prevalentes fueron hipertensión (83,36%), dislipidemia (51,52%), diabetes mellitus (24,24%), hábito tabáquico (24,24%) y cardiopatía isquémica (22,73%). Su índice de masa corporal fue de 27,05kg/m2 (DE: 4,13) y la hemoglobina preoperatoria fue de 13,32g/dl (DE: 1,65). Un total de 15 (22,73%) pacientes tomaban acenocumarol o nuevos anticoagulantes orales, 18 (27,27%) eran portadores de ATC contralateral y 50 (79,37%) tenían grados de coxartrosis moderada (tipo 2) o grave (tipo 3), según la escala de Tonnis. En 3 pacientes no se pudo disponer de las radiografías preoperatorias para evaluar el grado de artrosis.
Los datos más relevantes de comorbilidad preoperatoria, perioperatorios y de seguimiento están disponibles en la tabla 2. Según la escala anestésica ASA 22 (33,33%) pacientes se clasificaron como ASA II, 37 (56,06%) como ASA III y 7 (10,61%) como ASA IV. Un 62,12% (41 sujetos) tenían baja comorbilidad (puntuación 0 o 1), mientras que 15 (22,73%) tenían una alta comorbilidad (puntuación 3 o mayor), según la versión abreviada del índice de Charlson. La anestesia raquídea fue la modalidad anestésica más usada hasta en 60 (90,91%) pacientes y el abordaje quirúrgico mayoritario fue el de Hardinge en 57 (83,36%) pacientes. Se intervinieron 41 (62,12%) caderas derechas y 25 (37,88%) caderas izquierdas. Se cementaron 52 (78,79%) vástagos y 34 (51,54%) cotilos que, combinados entre sí, resultaron en 34 (51,51%) prótesis completamente cementadas y 18 (27,27%) híbridas. Respecto al modelo de prótesis 17 (25,76%) fueron vástago Synergy con cotilo R3 (S&N), 24 (36,36%) cotilos Lubinus cementados con vástago SP II cementado (Waldemar Link) y 18 (27,27%) vástagos C-stem cementados (J&J), Élite (J&J) o Marathon (S&N) con R3 sin cementar.
Un 78,79% de pacientes no presentaron complicaciones durante el tiempo de ingreso. Sin embargo, 8 (12,13%) tuvieron alguna complicación médica, a destacar 5 síndromes confusionales agudos, 2 infartos agudos de miocardio y un íleo paralítico. Se registró una muerte al 3.° día postoperatorio en el contexto de broncoaspiración en un paciente con síndrome confusional agudo hipoactivo. Ninguno sufrió infección urinaria o respiratoria baja, embolismo pulmonar o trombosis venosa profunda durante la hospitalización. Los 6 (9,1%) restantes tuvieron alguna complicación relacionada con la intervención quirúrgica, entre ellos una luxación protésica que se trató con reducción cerrada y manejo conservador con ortesis de abducción, 2 hematomas de partes blandas sin requerir drenaje y 3 fracturas intraoperatorias (2 fracturas de trocánter mayor durante la introducción del vástago cementado, que se resolvieron con cerclajes en el mismo acto quirúrgico, y una fractura de la ceja anterior del acetábulo durante implantación del cotilo no cementado que no precisó ningún tratamiento adicional). Ningún paciente tuvo infección de la herida quirúrgica.
El tiempo de ingreso en planta de hospitalización tuvo una mediana de 8 (RIC 7-10) días, con un destino al alta al domicilio de 41 (63,08%) pacientes. La media de hemoglobina postoperatoria global fue 9,73g/dl (DE: 1,87), siendo necesario transfundir uno o 2 concentrados de hematíes en 26 de estos (39,39%), con valores en este subgrupo por debajo de 8,7Hb en todos los casos. Solo consta la optimización preoperatoria de Hb con hierro en 3 pacientes (4,54%). Los cambios en la hemoglobina entre el momento anterior y posterior a la cirugía son de –3.59g/dl (DE: 2,02), con significación estadística (p<0,0001). A su vez el estudio de los cambios a lo largo del seguimiento en la Hb (antes y después de la cirugía), entre el grupo de sujetos que recibió transfusión (–5,057Hb) y el grupo de sujetos que no la recibió (–2,637 Hb), demostró diferencias entre ambos grupos (p<0,0001). Sin embargo, no se encontró relación entre la anticoagulación y la necesidad de transfusión, pues un 23,08% de los pacientes que requirió transfusión se encontraba anticoagulado, cifra muy similar (22,50%) en el caso de pacientes que no necesitaron transfusión (p=0,9564).
Como complicaciones durante el seguimiento ambulatorio posquirúrgico destacan 2 luxaciones de ATC que fueron implantadas mediante abordaje posterolateral; en un caso se trató con reducción cerrada y ortesis de abducción y, en otro, no se realizó reducción cerrada por mal estado general de la paciente, quedando como luxación protésica inveterada con buena tolerancia clínica. En definitiva, el 96,92% no tuvo complicaciones relacionadas con la cirugía durante el tiempo de seguimiento. No hubo casos de aflojamiento séptico o aséptico de la prótesis.
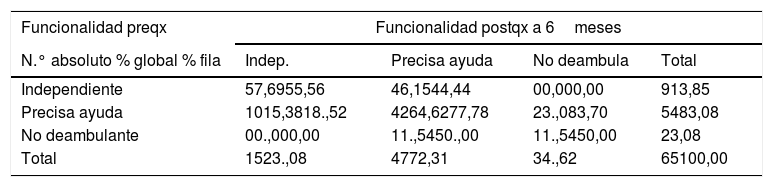
La distribución de los pacientes según la graduación de dolor de la escala analgésica de la OMS (tabla 3) previo a la cirugía es un 39,39% con dolor leve, un 46,97% moderado y un 13,64% intenso, mientras que tras la intervención 51 pacientes (78,46%) controlaban adecuadamente el dolor sin necesidad de opiáceos (escalón 1), mientras que tan solo uno (1,54%) requirió opiáceos mayores (escalón 3). Se han encontrado diferencias estadísticamente significativas según el test de McNemar-Broker en la distribución del dolor pre y posquirúrgico a los 6 meses, pues 25 sujetos (80,65%) con dolor moderado interrumpieron el uso de opiáceos débiles, pasando al primer escalón analgésico o dolor leve (p<0,0001). Del mismo modo, 8 pacientes con dolor intenso abandonaron el uso de opiáceos mayores (tercer escalón) para pasar 2 de ellos al primer escalón (22,22%) y los 6 restantes (66,67%) al segundo escalón, con significación estadística p=0,047 (tabla 4).
Análisis de las diferencias en el dolor antes y después de la cirugía mediante el test de McNemar-Bowker
| Dolor preQx | Dolor posQx a 6meses | |||
|---|---|---|---|---|
| N.° absoluto % global % fila | Leve | Moderado | Grave | Total |
| Leve | 2436,9296,00 | 11,544,00 | 00,000,00 | 2538,46 |
| Moderado | 2538,4680,65 | 69,2319,35 | 00.000.00 | 3147,69 |
| Grave | 23,0822,22 | 69,2366.,67 | 11,5411,11 | 913,85 |
| Total | 5178.46 | 1320,00 | 11,54 | 65100,00 |
| Pérdidas=1 | |
|---|---|
| Valor p ajustado | |
| Leve pre/leve post: grave pre/grave post | 0.,5 |
| Leve pre/leve post: mod pre/mod post | <0.,0001 |
| Grave pre/grave post: mod pre/mod post | 0,047 |
Se analizó la funcionalidad pre y posquirúrgica según la posibilidad de deambulación, obteniendo 54 pacientes (81,82%) que deambulaban con ayudas (bastones, andador o soporte con una persona) previo a la cirugía. A los 6 meses después de la intervención quirúrgica se redujeron a 47 (72,31%) los pacientes que deambulaban con ayudas, e incluso 15 (23,08%) tenían una deambulación independiente. Sin embargo, no se encontraron diferencias estadísticamente significativas según el test de McNemar-Broker (tablas 3 y 5).
Análisis de las diferencias entre la funcionalidad según capacidad de deambulación antes y después de la cirugía mediante el test de McNemar-Bowker
| Funcionalidad preqx | Funcionalidad postqx a 6meses | |||
|---|---|---|---|---|
| N.° absoluto % global % fila | Indep. | Precisa ayuda | No deambula | Total |
| Independiente | 57,6955,56 | 46,1544,44 | 00,000,00 | 913,85 |
| Precisa ayuda | 1015,3818.,52 | 4264,6277,78 | 23.,083,70 | 5483,08 |
| No deambulante | 00.,000,00 | 11.,5450.,00 | 11.,5450,00 | 23,08 |
| Total | 1523.,08 | 4772,31 | 34.,62 | 65100,00 |
| Pérdidas=1 | |
|---|---|
| Valor p ajustado | |
| Independiente pre/independiente post: no deambula pre/no deambula post | 1,00 |
| Independiente pre/independiente post: precisa ayuda pre/precisa ayuda post | 0,36 |
| No deambula pre/no deambula post: precisa ayuda pre/precisa ayuda post | 1,00 |
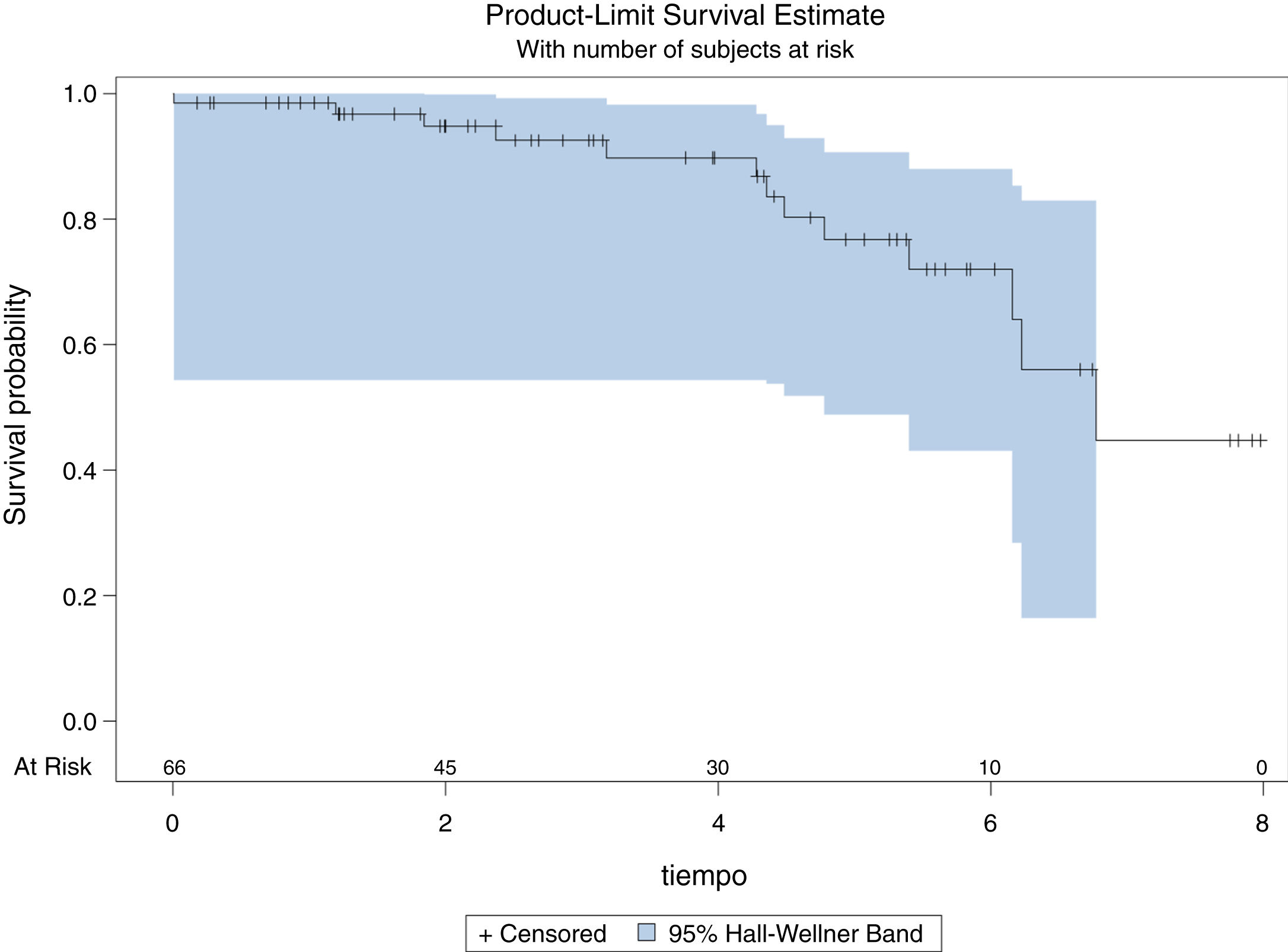
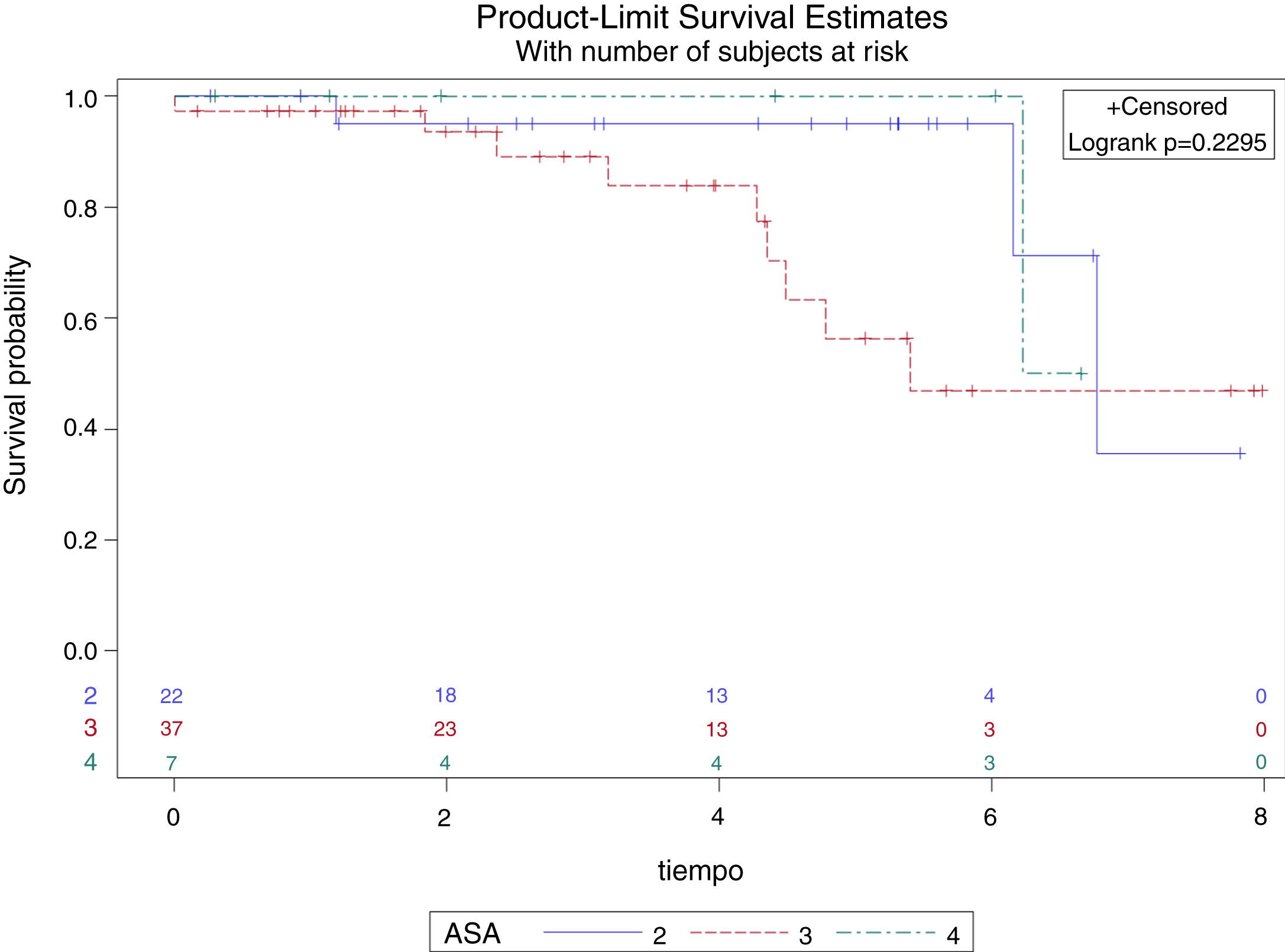
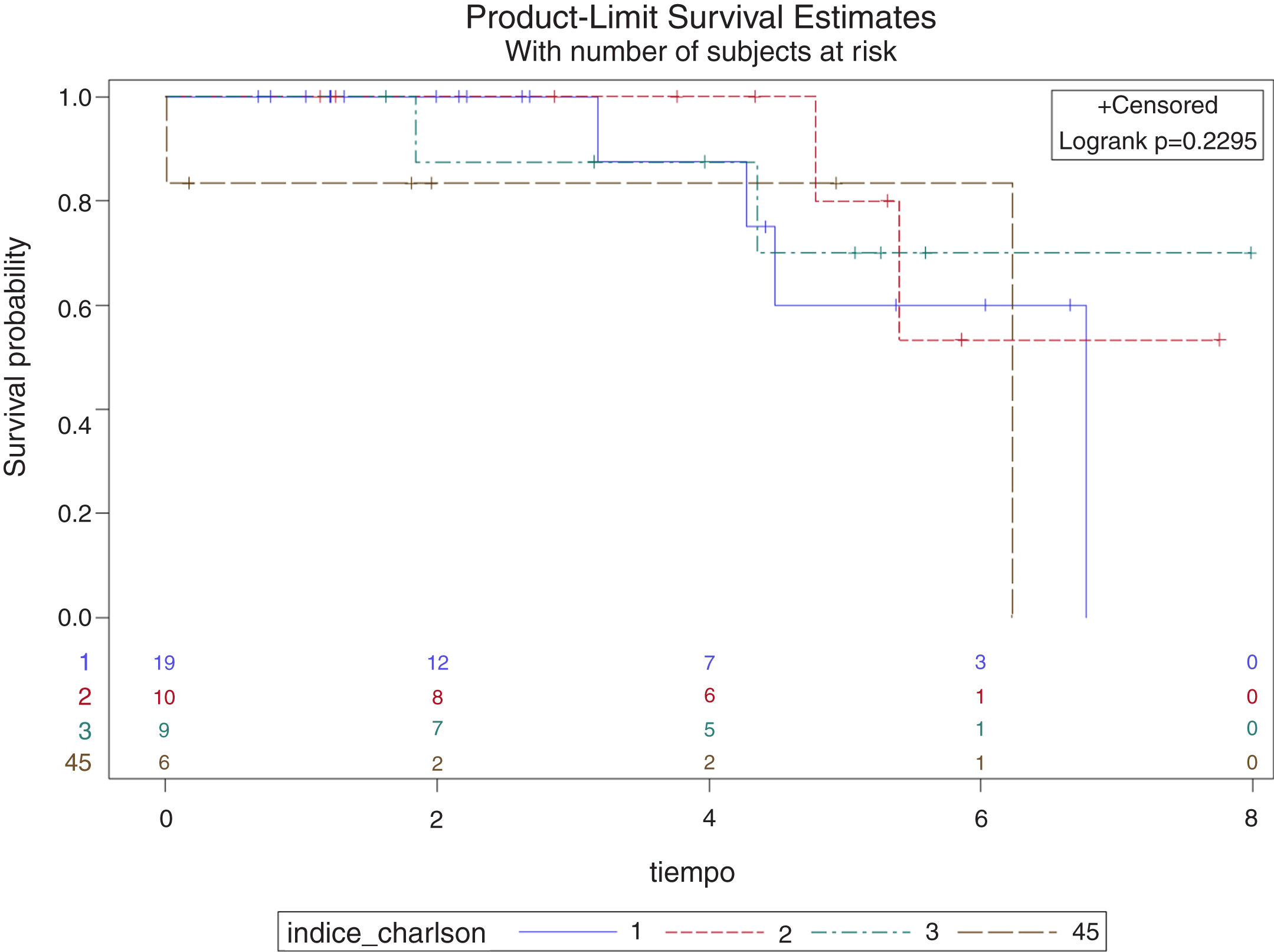
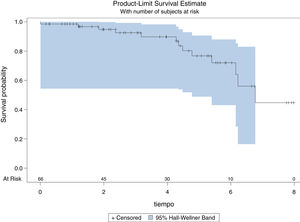
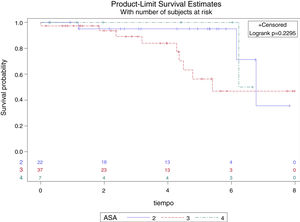
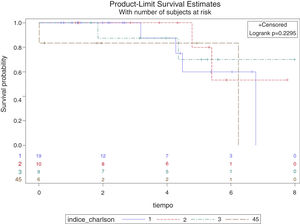
Un total de 53 (80,3%) pacientes permanecen vivos en marzo de 2020, fecha de revisión de los datos del estudio. La mediana de supervivencia global (p50) es de 6,77 años (IC 95%: 6,15752-desconocido), sin que se pueda calcular el margen superior por la escasez de aparición de eventos (fallecimientos) durante el seguimiento (fig. 1). La tasa de mortalidad al primer año resultó ser del 3,03% (2 pacientes) y la media de tiempo de seguimiento de los pacientes es de 3,61 años (DE: 2,21). Durante el seguimiento fallecieron 3 pacientes con ASA II (13,64%), 9 pacientes con ASA (24,32%) y un paciente con ASA IV (14,29%), sin encontrar diferencias estadísticamente significativas en la supervivencia por grupos de ASA (log rank p=0,229), como se puede ver en la figura 2. Se observa que no existen diferencias estadísticamente significativas en la probabilidad de supervivencia de los diferentes grupos de puntuación del Índice de Charlson (log rank p=0,749), es decir, una mayor comorbilidad no se relaciona con menor supervivencia del paciente según nuestros resultados (fig. 3).
Como en nuestro estudio, la mayoría de publicaciones reflejan un porcentaje mayoritario de mujeres (rango 60,29-74,40%)4,5,9 y de caderas derechas, por ejemplo, el registro finlandés de Ogino et al. (57,6%)1. La hipertensión destacó como la enfermedad más prevalente (83,36%), con rango de 45,15-76,7% en el resto de publicaciones4,6,9. El índice de masa corporal fue discretamente superior (27,05kg/m2) a un estudio canadiense con 49ATC en nonagenarios (24,3kg/m2). En este mismo estudio la hemoglobina preoperatoria fue de 13g/dl, cifra muy similar a la propia (13,32g/dl)5. No se encontraron en la búsqueda bibliográfica artículos relevantes en los que se detallara el porcentaje anticoagulación o el grado de coxartrosis estandarizado.
El grupo de pacientes más numeroso de la clasificación anestésica ASA fue el grupo con ASA III (56,06%), resultado similar obtuvieron Petruccelli et al. (71,8%)5 o Jauregui et al. (64%)14. Un 66,1% de los pacientes de Miric et al. fueron clasificados como ASA III o mayor (66,67% en nuestro estudio), que como es lógico, supone un porcentaje mayor que en grupos de pacientes más jóvenes con menor comorbilidad6. La anestesia raquídea fue la modalidad más usada en un 90,91%, cifra muy variable en la bibliografía según preferencias anestésicas (8,62%7 vs. 46,46%14).
Un 78,78% de las prótesis tenían algún componente cementado. La combinación mayoritaria es utilizar los componentes cementados, un 51,51% en nuestro estudio. Ogino et al. demostraron con los datos del registro finlandés de artroplastia que la supervivencia de los implantes en este grupo de edad es menor en prótesis no cementadas, recalcando la importancia de la cementación del componente femoral. Se ha demostrado un mayor número de complicaciones en los implantes no cementados en pacientes ancianos1. Como norma general, en nuestro caso, los fémures tipo Dorr A y B han sido operados con implante cementado o no cementado a criterio del cirujano, pero los Dorr tipo C se han utilizado siempre cementados para conseguir una fijación óptima del implante y prevenir potenciales complicaciones (aflojamiento, fractura…).
No obstante, hay que tener en cuenta las diferencias geográficas en el uso de modelos o preferencias de cementación en el norte respecto al sur de Europa.
En el mismo registro finlandés el modelo más usado (50,1% vs. 36,36% en nuestro estudio) es el cotilo cementado Lubinus con vástago SP II (Waldemr Link)1. Como se puede observar en la tabla 2, se han implantado diferentes modelos protésicos disponibles en el mercado (más de 15 combinaciones), lo que nos obligó a una agrupación parcial de la tabla de resultados para su presentación de un modo más resumido. Esta gran variabilidad se explica por la preferencia del cirujano y, especialmente, la no vigencia de los concursos hospitalarios en los primeros años del estudio (2012-2015). Estas adjudicaciones hospitalarias han supuesto una homogeneización en el uso de implantes, de modo que se han implantado mayoritariamente vástagos Synergy con cotilos R3 o vástagos SP II con cotilos Lubinus en casi todos los pacientes (n=18/19) en estos 2 últimos años (2018 y 2019).
Nuestra cifra de 21,21% de pacientes con complicaciones durante el ingreso es similar al 25,6% de complicaciones perioperatorias de Petrucelli et al.5, o al 26% de Karuppiah et al.7. Otros estudios más antiguos reflejan un rango de 23,8-46,8% de complicaciones médicas perioperatorias15,16. Nuestra menor tasa de complicaciones, similar a la que se obtiene en los estudios más recientes, puede deberse a la introducción progresiva de mejoras en la atención de estos pacientes con equipos multidisciplinares como el nuestro (cirujanos ortopédicos, rehabilitadores, geriatras, trabajadores sociales…), lo que consideramos fundamental en la prevención y tratamiento de las potenciales complicaciones médicas hospitalarias y la rehabilitación precoz de la marcha en estos pacientes ancianos. En cualquier caso, los datos varían según qué se incluya o no como complicación, de hecho algunos estudios diferencian entre complicaciones menores y mayores14 o entre quirúrgicas o médicas17, por tanto, son resultados difícilmente comparables entre sí.
Como se ha comentado, un 12,13% de nuestros pacientes tuvo alguna complicación médica. Wurtz et al. reportaron un 27,5% de complicaciones médicas en un grupo de 46 octogenarios intervenidos de ATC18, y Skinner et al. un 13,2% en un grupo de nonagenarios con media de edad de 92,18 años17. Nuestra tasa de mortalidad perioperatoria fue de 1,52%, discretamente inferior al rango 2,1-6,4% de la bibliografía más reciente5,9,15. Por otro lado, los estudios de las últimas 2 décadas reflejan una tasa de complicaciones quirúrgicas de entre el 7% al 10,5%15–17, muy similar al 9,1% de nuestros pacientes que tuvieron complicaciones quirúrgicas en la hospitalización.
El tiempo de ingreso en planta de hospitalización tuvo una mediana de 8 días, cifra en el margen inferior del rango (7,6-13 días) de la bibliografía actual4,5,9,17, siendo el domicilio habitual el destino más frecuente al alta (63,08%), similar al 52% publicado por Gregory et al.9, o al 59% publicado por Berend et al.16, aunque es muy variable en la bibliografía según se disponga o no de centros de apoyo de rehabilitación. Creemos que detrás de todas estas buenas cifras de estancia media o complicaciones hospitalarias se encuentra el buen funcionamiento del servicio de rehabilitación y, especialmente, de la unidad de geriatría que atiende a estos pacientes mayores de 85 años, siendo este un aspecto diferencial del protocolo general de ATC de nuestro hospital. Son varios los estudios que han demostrado que la integración de geriatras en la atención hospitalaria reduce las complicaciones médicas y el tiempo de ingreso de los ancianos intervenidos por fractura de cadera19,20.
El 96,92% de los pacientes no presentó complicaciones relacionadas con la cirugía durante el tiempo de seguimiento en consultas. No se registró ningún caso de fractura periprotésica, infección protésica o aflojamiento aséptico tras el seguimiento en consultas, pese a ser esta última la causa más frecuente de revisión de la prótesis en pacientes ancianos1. Creemos que esta baja cifra de complicaciones se podría explicar por el reducido tamaño muestral, la menor esperanza de vida que conlleva un seguimiento limitado y la menor demanda funcional en comparación con otros grupos más jóvenes. No obstante, consideramos muy importantes aspectos como la profilaxis antibiótica, para la prevención de la infección protésica; así como la educación sanitaria, proporcionando a los pacientes recomendaciones específicas de rango de movilidad articular seguro y la prevención de caídas, con la intención de disminuir el riesgo de luxación o fractura periprotésica, respectivamente.
Un 39,39% de pacientes recibió transfusión sanguínea tras la cirugía, cifra inferior al rango 55,3-68% disponible en la bibliografía15,17. Pese a los buenos datos obtenidos en este aspecto, creemos importante continuar mejorando los protocolos hospitalarios encaminados a disminuir las tasas de transfusión posquirúrgica, como puede ser la optimización de hemoglobina preoperatoria en pacientes ancianos. Jans et al. demostraron una relación entre la anemia preoperatoria en ancianos y el riesgo de transfusión durante su estancia hospitalaria21. Si bien en nuestro estudio solo quedó constancia de la administración de hierro previo a la cirugía en 3 pacientes, en otros pacientes pudo haberse realizado desde el ámbito de atención primaria.
Los cambios en la hemoglobina entre el momento anterior y posterior a la cirugía son de –3,59g/dl. Skinner et al. encontraron una diferencia de –4,01g/dl de Hb respecto al valor prequirúrgico entre los pacientes mayores de 90 años que son intervenidos de ATC17. No se encontró asociación estadísticamente significativa entre la anticoagulación y la necesidad de transfusión, seguramente por cumplir estrictamente las recomendaciones de preanestesia en cuanto al tiempo de reversión de los anticoagulantes orales, realizando un control de coagulación el mismo día de la intervención.
Se observó que los pacientes después de la intervención reducían el uso de analgésicos, especialmente opioides menores y mayores, para volver a una escala analgésica menor, e incluso encontrándose en la misma escala se reducía el uso de la medicación analgésica como AINE. Esto es muy importante en ancianos, pues la OA es una enfermedad crónica que requiere regímenes analgésicos indefinidos que no han sido estudiados en ensayos clínicos por la exclusión de este grupo de edad en los estudios. Igualmente, en ancianos hay riesgos añadidos por la polimedicación o la insuficiencia renal, por lo que en ocasiones tienen un tratamiento analgésico subóptimo, con mal control del dolor22–24. Dimitriou et al. demostraron recientemente que la ATC en pacientes mayores adecuadamente seleccionados mejoraba el dolor, la funcionalidad y la calidad de vida, con bajas tasas de mortalidad25.
Como se ha comentado no se encontraron diferencias estadísticamente significativas en deambulación previa y posterior. Los 3 valores establecidos para esta variable suponen simplificar excesivamente una variable compleja como es la funcionalidad de la marcha. Creemos que con un mayor tamaño muestral sí podría haberse obtenido significación estadística de esa mejoría funcional que clínicamente sí se observa en muchos pacientes, de hecho 10 pacientes de los 54 que precisaban de ayuda para caminar consiguieron una marcha independiente sin necesidad de bastones. Creemos que no es mayor este número de abandono de los bastones por 2 motivos: la sensación de seguridad durante la deambulación fuera del domicilio y otros problemas ortopédicos, como pueden ser la gonartrosis o la coxartrosis contralateral.
La mediana de supervivencia global es de 6,77 años, significativamente alta para la edad media de este grupo de pacientes ancianos (87,22 años), que a esa edad superan la expectativa de vida media (83,19 años) al nacimiento en España2. Se puede explicar porque estos pacientes «superseleccionados» con limitación funcional y dolor por la coxartrosis que son incluidos en lista de espera quirúrgica cuentan, en general, con un buen estado general y baja comorbilidad para lo que cabría esperar para su edad6. Karuppiah et al. demostraron que esos pacientes seleccionados tienen una esperanza de vida mucho mayor (96,1 años) que la población general en su mismo grupo de edad7.
La tasa de supervivencia global (82%) es superior a la obtenida en la mayoría de los estudios disponibles, por ejemplo, comparado con uno reciente con tasas de supervivencia del 41% a los 4 años desde la intervención, con una edad media de 91,3 años en el momento de la cirugía5. Algunos más antiguos, de la década de los noventa, reflejaban tasas de supervivencia en pacientes mayores de 80 años del 70% a los 3 años26 o del 50% a los 5 años27. La media de tiempo de seguimiento es de 3,61 años, una de las cifras más elevadas. Pagnano et al. realizaron un seguimiento de 3,2 años15 y Petruccelli et al. de 3,8 años5 en pacientes nonagenarios. La tasa de mortalidad al primer año es de 3,03%, en el rango de lo publicado en estudios similares (1,5-7,7%)4–7.
Con respecto a las limitaciones del estudio se trata de un estudio retrospectivo, con las limitaciones inherentes a este tipo de diseño. La recogida de variables mediante la consulta de la HCE implicó que algunas de estas no hubieran quedado registradas de forma adecuada o lo hicieran de un modo incompleto y más subjetivo, sin poder disponer de escalas estandarizadas como la Harris Hip Score. No se pudieron comparar los resultados de dolor o funcionalidad pre y postoperatorios de nuestra muestra de pacientes con otros estudios7,16 que han usado escalas (Harris Hip Score) que han duplicado la puntuación a los 6 meses de la ATC, lo que supone una mejoría de resultados.
No obstante, se cuenta con un suficiente número de pacientes como para realizar el análisis estadístico correspondiente con resultados válidos, en algunos casos estadísticamente significativos. Se puede reseñar el sesgo de selección de los pacientes según comorbilidades, como se ha comentado previamente, lo que hace que la muestra no refleje las características globales de los pacientes de su grupo de edad, es decir, posiblemente no sea una muestra representativa. No obstante, sí nos permite analizar los parámetros de este grupo seleccionado que están relacionados con un buen pronóstico posquirúrgico. Por todo ello consideramos que es importante operar a estos pacientes ancianos seleccionados, con dolor y limitación de la movilidad, a la vista de nuestros resultados y los de otros estudios similares. Nuestros resultados, que podrían ser representativos del ámbito estatal, coinciden con lo publicado en otros centros de todo el mundo, como se ha tratado de reseñar.
Respecto a las fortalezas destaca el elevado tiempo de seguimiento de los pacientes, con una media de 3,61 años (3 meses a 8 años) en un centro especializado de alto volumen. El rango temporal máximo de inclusión de los pacientes es de 8 años, lo que permite tener una muestra homogénea y actualizada, que contrasta con periodos de inclusión de 15 o 20 años en algunas series. Cuanto más amplio es este periodo más pacientes permite reclutar pero, en cambio, las mejoras médicas, anestésicas y quirúrgicas introducidas a lo largo del periodo de inclusión de los pacientes aumenta la heterogeneidad de la muestra, o incluso que se produzcan cambios en el protocolo de reclutamiento o pérdida de información durante la recogida.
ConclusionesEn conclusión, en nuestro estudio hemos demostrado que se debe considerar la ATC en pacientes ancianos mayores de 85 años como una solución para reducir el dolor y conseguir una mayor calidad de vida, independencia y funcionalidad. La edad no debe ser un criterio de exclusión o contraindicación absoluta, sino que se debe valorar cada paciente de forma individual y evaluar si el beneficio aportado por la intervención compensa los riesgos. Son necesarios más estudios prospectivos con mayores tamaños muestrales para poder determinar con mayor exactitud los factores de riesgo, el perfil clínico y establecer un protocolo específico en este grupo de pacientes.
Nivel de evidenciaNivel de evidencia iii.
Conflicto de interesesNinguno.
A Carmen Romero Ferreiro de la Unidad de Investigación y Soporte Científico del Instituto de investigación –imas12– CIBERESP.