En los últimos años se ha extendido en las áreas quirúrgicas, entre ellas la cirugía ortopédica, el concepto de que las incisiones pequeñas facilitan una mejor evolución en múltiples procesos. Sin embargo, no existe en algunos casos una evidencia científica (EC) suficiente para recomendar estos procedimientos. Este artículo pretende realizar una revisión actualizada de los trabajos publicados con EC suficiente sobre las ventajas de la cirugía de mínima invasión (MIS) en comparación con las vías de acceso convencionales. A través de un orden topográfico se revisan los trabajos publicados con nivel de evidencia i o ii y los meta-análisis y revisiones sistemáticas de la literatura médica. Cuando ha sido posible también se ha revisado la información disponible sobre el coste-beneficio de este tipo de cirugía.
The concept that small incisions lead to a better outcome in many procedures has extended into most surgical areas, orthopaedic surgery among them. However, in some cases there is not enough scientific evidence to recommend these procedures. This article attempts to provide an updated review of the works published with sufficient scientific evidence on the advantages of minimally invasive surgery (MIS) compared to conventional access approaches. The published articles, meta-analyses and systematic literature reviews with level I or II evidence are reviewed in topographic order. Wherever possible, the information available on the costs-benefits of this type of surgery is also reviewed.
Cualquier cirujano al plantear una técnica quirúrgica busca el mayor beneficio posible para el paciente y consecuentemente la menor agresión general y local. Por eso, la «mínima invasión» no es algo novedoso y revolucionario, sino que es algo implícito a la cirugía desde sus comienzos. La denominada «mínima invasión» no es antónimo de «abordaje abierto» ni viene determinada por el tamaño de la incisión. Como se va a revisar a continuación existen abordajes abiertos que suponen la mínima invasión posible para tratar correctamente y con éxito un determinado proceso y existen técnicas supuestamente miniinvasivas que suponen una agresión mucho mayor que las convencionales. Al utilizar la palabra «mínima» nos referimos a la extensión de la afectación tisular y esta no es proporcional al tamaño del abordaje como regla general. Antes de continuar conviene hacer una observación a los lectores. Hemos utilizado la palabra «invasión», aun sabiendo su incorrecto significado en lengua española, pero nos parecía de más fácil comprensión para los lectores, seguramente habituados a la literatura anglosajona y a la denominación MIS (minimally invasive surgery).
Lo que evoca el título de este trabajo es el debate existente entre una técnica supuestamente moderna, la cirugía mínimamente invasiva, y otras, supuestamente antiguas, como las técnicas convencionales. Algunos autores han considerado que los avances en cuanto al tamaño de la incisión han sido motivados y promovidos para poder realizar diferentes técnicas más «naturales» y hasta «ecológicas» en contra del concepto agresivo, peyorativo y «obsoleto» de las técnicas convencionales. Este debate, cargado de fundamentalismo por algunos cirujanos y escuelas, distorsiona el verdadero concepto de mínima invasión, considerando como tal la menor agresividad posible para los tejidos óseos y las partes blandas.
Un cierto papanatismo, alguna mercadotecnia y sobre todo falta de seriedad y de base científica planean sobre el tema. Bajo supuestas ventajas en cuanto a la mínima alteración de los tejidos, curación más rápida y mejor recuperación local y general, se orienta al paciente hacia nuevos procedimientos sin evidencia científica (EC) y sin un grado de recomendación suficiente. Hay que tener en cuenta también que la forma y el tiempo en el que una determinada lesión de partes blandas se restablece y cicatriza es producto de la propia idiosincrasia de la misma y de la solvencia en su tratamiento, la mayor parte de las veces totalmente independiente del tamaño de la vía por la que se practique. Tampoco los deseos del paciente siguen la pauta de muchos entusiastas de la mínima invasión. El mayor deseo del paciente es la recuperación completa con las mínimas molestias y dolor, secundariamente conseguirla en el tiempo más breve posible (y esto viene modulado más por el carácter de la lesión en sí misma y por los plazos propios del proceso reparador), todo ello con la menor alteración estética y con unos resultados que perduren el mayor tiempo posible. En la práctica profesional pocas veces el paciente plantea preguntas en la consulta preoperatoria sobre el tamaño resultante de la cicatriz, sino que siempre lo hace acerca de la desaparición del dolor y de la limitación funcional resultante. Parece que el objetivo de la mínima invasión es más un propósito del cirujano que del paciente.
Nuestra obligación es mantener una actitud crítica y analizar a la luz de la EC disponible las posibles ventajas e inconvenientes de unos métodos sobre otros. Solo así puede ofrecerse al enfermo la mejor opción de tratamiento con una base racional en la que apoyarse. Vamos a revisar las diferentes técnicas «miniinvasivas» existentes y propuestas, entre ellas las artroscópicas y endoscópicas1,2, que a pesar de su universalización y el entusiasmo que suscitan deben, igual que otros procedimientos, ver racionalizado su uso según la EC3. Vamos a seguir un orden topográfico para facilitar la cohesión del artículo. La comparación de los diferentes métodos analizados se ha hecho a la luz de los trabajos con nivel de EC I y II (fig. 1), metaanálisis o revisiones sistemáticas de la literatura médica, capaces de detectar diferencias reales entre unos y otros. Cuando existe literatura al respecto se ha atendido también al coste-beneficio de los distintos procedimientos. Con frecuencia, a partir de todo ello, se puede enunciar una recomendación en cuanto a qué hacer, o no hacer, en cada caso concreto.
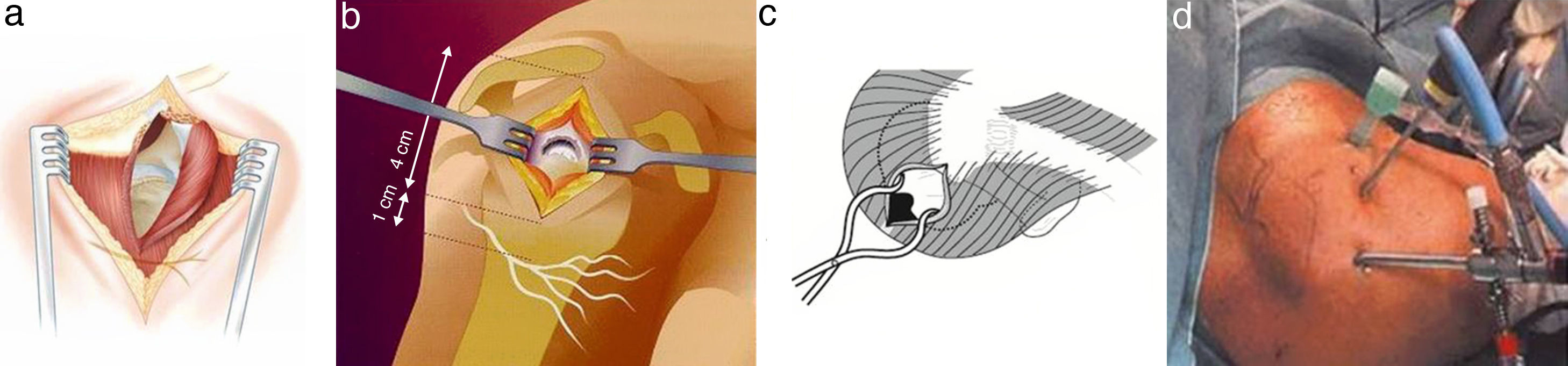
HombroPatología subacromial y del manguito de los rotadoresLa cirugía del espacio subacromial y del manguito de los rotadores puede realizarse a través de distintos abordajes (fig. 2). Siguiendo de mayor a menor tamaño debemos citar, en primer lugar, la vía subacromial convencional. Tiene unos 5cm de longitud, se acompaña de desinserción de las fibras del deltoides del acromion, 1cm a cada lado de la rama longitudinal de la incisión, conformando una «T», accediendo al espacio subacromial a través de la disociación de las fibras musculares del deltoides sin desinsertarlas. La segunda opción es la denominada «mini-open», que sigue los mismos postulados que la ya citada vía transdeltoidea pero acortando su longitud a 3-4cm y no desinsertando el deltoides. A través de ella se consigue resolver la mayor parte de los casos y siempre se puede ampliar hacia una vía abierta convencional siguiendo por tanto la práctica habitual de cualquier cirujano ante las dificultades de una mala visualización: modular y ampliar la vía de acceso hasta el tamaño necesario. Por último, la tercera posibilidad es la más «mínimamente invasiva» de las 3: la artroscopia a través de 2 o 3 portales. También se puede transformar en una vía abierta prolongando longitudinalmente el portal lateral4.
Como hipotéticas ventajas de la cirugía abierta se han citado en la literatura médica una mejor visualización, mejor movilización de los tendones, menos tiempo quirúrgico, técnica menos demandante y menos instrumental necesario. En cuanto a la artroscopia, por el contrario, se ha mencionado que libera al cirujano de las limitaciones espaciales, permite la inspección de la articulación (muy importante), preserva el músculo deltoides (como el abordaje mini-open sin desinserción del deltoides), una supuesta menor morbilidad, corta estancia hospitalaria, más rápida recuperación y mejor resultado cosmético, que como se ha mencionado antes es una preocupación menor para la inmensa mayoría de los pacientes. Como inconvenientes se han mencionado la menor precisión para valorar estructuras y su grado de reparación, la mayor duración de la cirugía, la mayor dificultad en la técnica y la mayor infraestructura necesaria con el coste añadido que ello acarrea.
Cabe plantearse varios interrogantes. ¿Supone la artroscopia una mejora sobre la cirugía abierta en el tratamiento de estos procesos? ¿Cuál es su grado de inocuidad? ¿Sirve para todos los casos? ¿Sirve en todas las manos? ¿Es predecible, fiable, reproducible y duradera en cuanto a resultados? La preferencia por una u otra técnica está ligada a la respuesta a estas preguntas.
En lo que concierne a la acromioplastia como tratamiento de un síndrome subcromial grado Neer II y al comparar la cirugía abierta con la artroscópica, existe un trabajo con un nivel I de EC que no encuentra ninguna diferencia significativa entre ambas5. Ello se confirma también en una revisión sistemática de nivel II de EC, con 4 estudios de nivel I y un estudio de nivel II de EC6. En un metaanálisis reciente7, los resultados clínicos, el tiempo operatorio y la tasa de complicaciones fueron similares para la acromioplastia abierta o artroscópica, siendo sin embargo la estancia hospitalaria menor y la vuelta al trabajo más rápida, con significación estadística para ambos parámetros, en la acromioplastia artroscópica. La última revisión Cochrane sobre las diferentes formas de tratamiento quirúrgico de la patología del manguito de los rotadores concluye que, a la vista de las publicaciones conocidas, no se puede afirmar nada definitivo sobre la eficacia o inocuidad de dichos procedimientos8. Hay evidencia «nivel plata» (www.cochranemsk.org) a partir de 6 estudios que no detectan diferencias en los resultados de las acromioplastias abiertas o artroscópicas, aunque 4 de ellos reportan una recuperación más rápida con esta última técnica. Por último, sobre este tema hay un estudio con nivel I de EC donde se muestra que a pesar de no existir diferencias en cuanto a la mejoría post-operatoria, en la satisfacción del paciente, en la puntuación en la escala UCLA o en la fuerza, la acromioplastia abierta resulta significativamente superior tanto en cuanto al dolor como a la función9.
Comparando la reparación del manguito con técnicas mini-open o abierta se apreció una mejoría más rápida, con resultados y calidad de vida significativamente superiores a los 3 meses de la intervención tras la reparación mini-open, anulándose esa diferencia con la reparación abierta al año y a los 2 años de la intervención en un trabajo con un nivel I de EC10. Cabe pues afirmar la equivalencia de estas 2 técnicas de reparación del manguito tras los plazos mencionados. En una revisión sistemática de 32 estudios, 5 controlados y aleatorizados, 4 comparativos con grupo control, 6 estudios prospectivos de cohortes y 17 estudios retrospectivos de cohorte, se pudo apreciar, con un moderado nivel de evidencia, que los resultados funcionales eran similares para reparaciones abiertas frente a mini-open, abiertas frente a artroscópicas, y mini-open frente a artroscópicas, con solo una diferencia significativa en el retorno a las actividades laborales o deportivas (un mes antes tras una reparación mini-open comparándola con la reparación abierta)11.
Respecto a la reparación del manguito de los rotadores por vía artroscópica o mini-open, se han publicado 2 revisiones. Aunque no encuentran ningún trabajo de nivel I o II de EC en este tema, tampoco encuentran diferencias significativas en ninguno de los otros estudios existentes que no pasan de un nivel III de EC12,13. Más recientemente, en un estudio ya de nivel II de EC14, se ha apreciado un menor uso de analgésicos en el grupo de pacientes tratados artroscópicamente, durante la primera semana post-operatoria, constatando en cambio menos dolor en el grupo de reparación mini-open entre la cuarta y la octava semana tras la intervención. Los resultados clínicos, el rango de movilidad y los hallazgos en la resonancia magnética (RM) fueron similares a los 6 meses de la intervención, lo que permite afirmar que ambas técnicas son equivalentes en cuanto al resultado obtenido tras ese lapso de tiempo.
La reparación mini-open es significativamente más rápida, con 10 min menos de tiempo operatorio, y con un coste más bajo que la artroscópica15. El análisis coste-eficacia de la reparación del manguito resulta favorable al método abierto, con un coste/unidad mejoría Oxford de 14,50 dólares si se hace abierta frente a 63,18 dólares si se hace de manera artroscópica. El tiempo operatorio medio es de 14 min menos en la primera técnica respecto a la segunda16.
El grado de agresión quirúrgica de la reparación artroscópica del manguito frente a los procedimientos abiertos, evaluando los niveles séricos de proteína C reactiva (PCR), hemoglobina e interleucina 6 (IL-6), no muestra diferencias en cuanto a los 2 primeros parámetros pero sí hay un nivel sérico post-operatorio de IL-6 significativamente más bajo en el grupo artroscópico17. Los autores de este estudio concluyen que la reparación artroscópica es menos agresiva que la reparación abierta.
En cuanto a las recomendaciones y precauciones tras la intervención (que persigue reparar los tejidos dañados y conseguir su curación) conviene recordar que la capacidad de reparación y cicatrización de los tejidos lesionados es independiente del tamaño de la vía de acceso y, por tanto, las medidas a tomar para culminar ese procedimiento con éxito deben ser similares y vienen más condicionadas por el tipo y el tamaño de la lesión primaria, la retracción de los bordes, la calidad del tendón, la atrofia muscular y la eficacia de la técnica de reparación. Se necesitan entre 6 y 9 semanas para conseguir una cicatriz del manguito suficientemente resistente, con lo que incluso las 5 o 6 semanas precisas para lograr una reinserción fuerte del músculo deltoides, caso de haberla hecho, quedan comprendidas en ese lapso de tiempo. Por tanto se insiste en que los condicionantes básicos son los mismos, lo esencial es obtener una buena reparación y no la vía utilizada para ello.
Inestabilidad del hombroSegún un metaanálisis de la literatura médica publicada entre 1966 y 2003, la estabilización abierta en pacientes con una inestabilidad anterior recidivante del hombro ofrece mejor resultado en cuanto a la recurrencia y al retorno a la actividad, comparándola con la reparación artroscópica18. Los estudios controlados aleatorizados analizados en otro meta-análisis19 revelan que las técnicas artroscópicas ofrecen una mejor función que las técnicas abiertas, pero tienen un mayor riesgo de recurrencia de la inestabilidad, de reluxación y de reintervenciones, siendo menos efectivas en cuanto a la reintegración del paciente a su actividad laboral y/o deportiva. En un estudio20, con nivel I de EC, no se encontraron diferencias en los resultados clínicos de la reparación artroscópica o tradicional abierta. Tampoco se observaron diferencias en la revisión Cochrane de esta cuestión21, ni en otras revisiones análogas22. Los métodos artroscópicos son muy sensibles a la técnica empleada en la reparación19, consiguiéndose al utilizar las más eficaces una tasa de fracasos equivalente a las técnicas abiertas23.
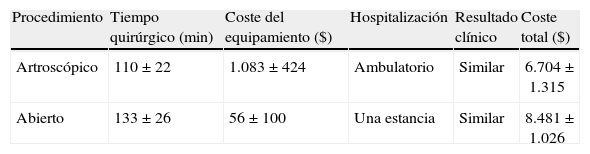
El coste del procedimiento es menor para la reparación artroscópica (tabla 1), al no requerir hospitalización y haberse reducido el tiempo quirúrgico respecto a la técnica de Bankart tradicional, con unos resultados clínicos similares24. No obstante, este menor tiempo quirúrgico está en relación directa con la experiencia del cirujano y de su equipo.
Coste de la estabilización artroscópica frente a la cirugía abierta en el hombro
| Procedimiento | Tiempo quirúrgico (min) | Coste del equipamiento ($) | Hospitalización | Resultado clínico | Coste total ($) |
| Artroscópico | 110±22 | 1.083±424 | Ambulatorio | Similar | 6.704±1.315 |
| Abierto | 133±26 | 56±100 | Una estancia | Similar | 8.481±1.026 |
Fuente: Wang et al.24.
Se ha publicado recientemente una revisión de la literatura sobre las indicaciones y resultados de la cirugía miniinvasiva artroscópica en el codo, intentando determinar la EC que soporta su uso y las recomendaciones que se pueden hacer a la vista de ello25. La calidad de los trabajos existentes oscila entre los niveles II y IV de EC. Hay una evidencia razonable a favor del empleo de la artroscopia en el tratamiento de la artritis reumatoide del codo y de la epicondilitis (grado de recomendación B). En cambio, hay una evidencia escasa para el tratamiento artroscópico de la artrosis, la osteocondritis disecante, la extracción de cuerpos libres, la artrofibrosis postraumática, el choque posteromedial, para la escisión de una plica, para las fracturas del cóndilo, coronoides y cabeza radial, y para la resección artroscópica de la cabeza radial (grado de recomendación C). No hay pruebas suficientes para recomendar o contraindicar el tratamiento artroscópico en la inestabilidad rotatoria posterolateral y en la artritis séptica (grado de recomendación I). Esta aún pendiente de demostrarse que la técnica artroscópica ofrezca mejores resultados o al menos similares que el tratamiento convencional con cirugía abierta en estos procesos del codo.
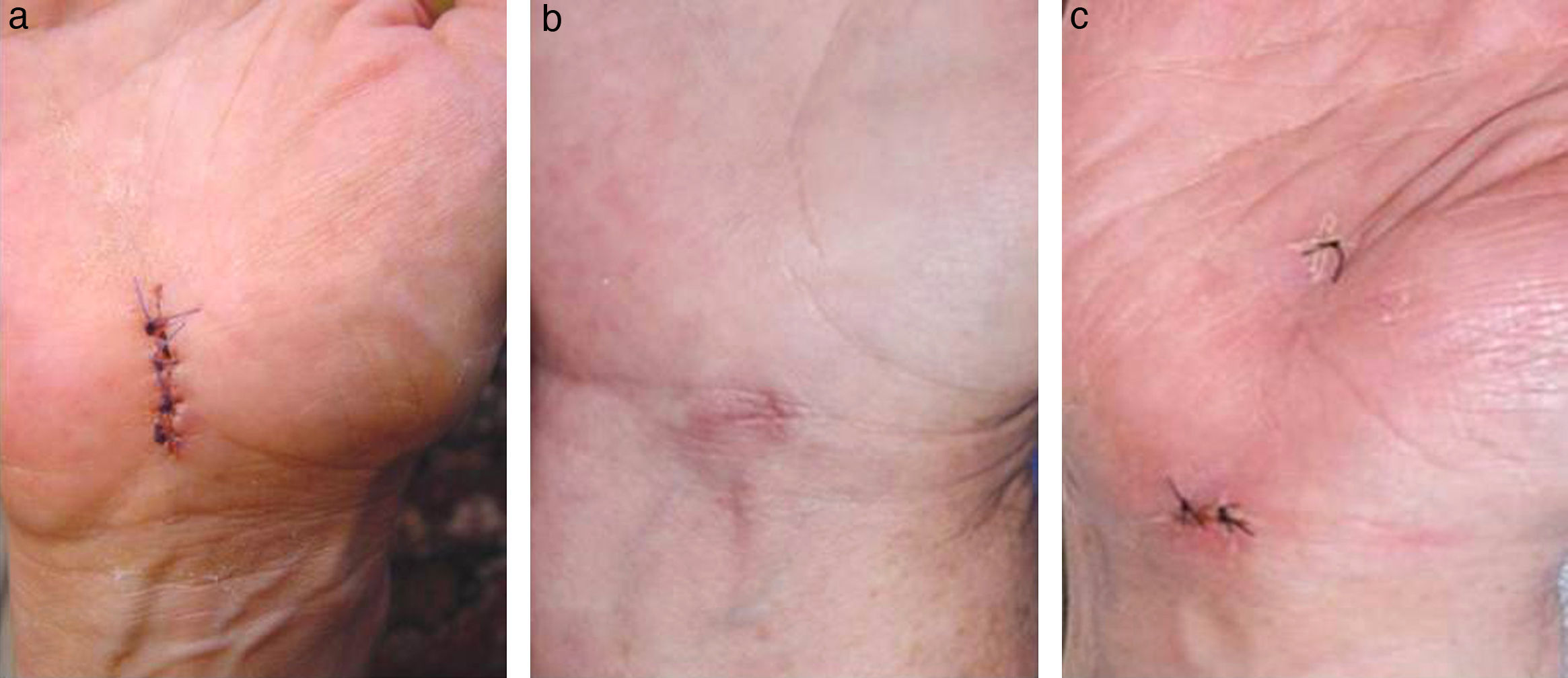
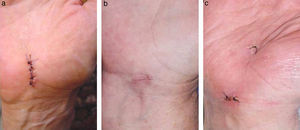
MuñecaAbertura del canal carpianoEsta intervención, uno de los procedimientos más comunes y repetidos en cirugía ortopédica, se puede realizar a través de una incisión convencional en la cara palmar de la muñeca, más o menos grande, o endoscópicamente con uno o 2 portales (fig. 3).
La comparación entre cirugía abierta y endoscópica no muestra diferencias en los resultados salvo una mayor rapidez para volver a la actividad laboral, una mayor fuerza de agarre y una menor sensibilidad residual de la cicatriz en el tratamiento endoscópico, lo que se ha expuesto en 2 revisiones de nivel ii de EC26,27. La técnica abierta es, por el contrario, menos demandante técnicamente, ofrece un menor riesgo de complicaciones y tiene menor coste27.
Comparando la técnica abierta con la endoscópica con un solo portal, en 3 trabajos con un nivel II de EC, se muestra una ausencia de ventajas de la primera sobre la segunda en el alivio de los síntomas, en el periodo post-operatorio y en la recuperación de la fuerza muscular, función de la mano, fuerza de agarre, destreza manual y sensibilidad28,29. La tasa de complicaciones es similar28. El tiempo operatorio es más corto con el procedimiento abierto28, en tanto que la vuelta al trabajo es más rápida con la técnica endoscópica29,30, lo que supone un beneficio económico de entre 19030 y 947 dólares29.
En cuanto a la técnica abierta, convencional31–33 o reducida miniinvasiva34,35 en relación con la endoscopia con 2 portales, no se aprecian diferencias en los resultados, alivio de síntomas, complicaciones o retorno a la actividad laboral en estudios con un nivel II de EC31,33–35. La evaluación subjetiva por parte del paciente es superior para la técnica abierta35, con una tasa de satisfacción del 93 frente al 85% con la endoscopia31. A los 5 años de la intervención no hay ninguna diferencia significativa entre ambos procedimientos según un estudio con un nivel i de EC32. Dada la escasa magnitud del efecto obtenido con la intervención endoscópica, solo menos dolor post-operatorio hasta el tercer mes, su ventaja en coste-eficacia es dudosa32.
Un meta-análisis de estudios controlados aleatorizados, con un nivel i o ii de EC, que analiza la eficacia de los diferentes procedimientos para la abertura del túnel carpiano, con incisión larga o corta, a través de uno o 2 portales, intrabursa o extrabursa, concluye que no hay diferencia en el alivio de los síntomas relacionada con la técnica utilizada. No hay tampoco diferencias en el daño neurológico residual permanente, aunque la endoscopia produce más lesión neurológica aunque reversible, pero resulta superior en fuerza de agarre y en menores trastornos sensitivos de la cicatriz. La evidencia es contradictoria cuando se analizan la función y la vuelta al trabajo habitual, ya que se utilizan diferentes definiciones y se incluyen diversos factores colaterales capaces de causar sesgos en los trabajos examinados36.
Un análisis coste-utilidad practicado por los mismos autores37, ciñéndose a las condiciones específicas de su institución, muestra cómo la liberación endoscópica requiere el uso durante una hora de un quirófano principal y anestesia general, a diferencia del método abierto, que se realiza en media hora, con anestesia local, en la unidad de cirugía ambulatoria y con el concurso de una única enfermera. El coste promedio de la artroscopia fue de 1.015 dólares y el del procedimiento abierto de 356. El incremento de la relación coste-utilidad fue de 124.311 dólares por unidad años de vida ajustados por calidad (QALY) ganada, otorgando una fuerte evidencia para rechazar la liberación endoscópica cuando se lleve a cabo en un quirófano principal en tanto que la liberación abierta se haga en la unidad de cirugía ambulatoria. Si ambas se realizan en esa unidad, la relación coste-eficacia es mejor para la liberación artroscópica.
En vista de todo ello, la revisión Cochrane38 concluye que no hay evidencia de calidad que soporte la necesidad de remplazar la liberación abierta del canal carpiano por otra técnica alternativa como puede ser la liberación endoscópica. El empleo de una u otra viene determinado por las apetencias del paciente y del cirujano. La Academia Americana de Cirujanos Ortopédicos, en la guía clínica sobre el tratamiento del síndrome del túnel carpiano39, propone la liberación del nervio mediano mediante sección del retináculo flexor como tratamiento de elección del síndrome del canal carpiano, basándose en estudios con niveles I y II de EC y con un grado de recomendación A, independientemente de la vía y técnica que se utilice. Es interesante transcribir el comentario de Szabo40 sobre este tema: «Las ventajas de la liberación endoscópica del canal carpiano en ningún modo equivalen a las de los procedimientos artroscópicos articulares. El pequeño beneficio viene contrapesado por las desventajas sustanciales de una pobre o nula visibilidad, la imposibilidad de identificar variantes anatómicas involucradas en la patología y los riesgos de lesión de las estructuras neuro-vasculares. La inocuidad, eficacia y coste de la liberación endoscópica son puntos todavía cuestionados. Los estudios en cadáveres han demostrado liberaciones incompletas en más del 50% de los especímenes. Independientemente de la técnica empleada, el dolor de los bordes no ha sido reducido y la hipersensibilidad disestésica de la palma no ha sido eliminada. La fuerza de agarre retorna al nivel preoperatorio hacia el tercer mes después de la liberación, y la fuerza de pinza hacia la sexta semana. La liberación endoscópica ha acortado estos plazos solo mínimamente. Resumiendo, la simple liberación abierta del canal carpiano sigue siendo el método preferible de tratamiento del síndrome del túnel carpiano».
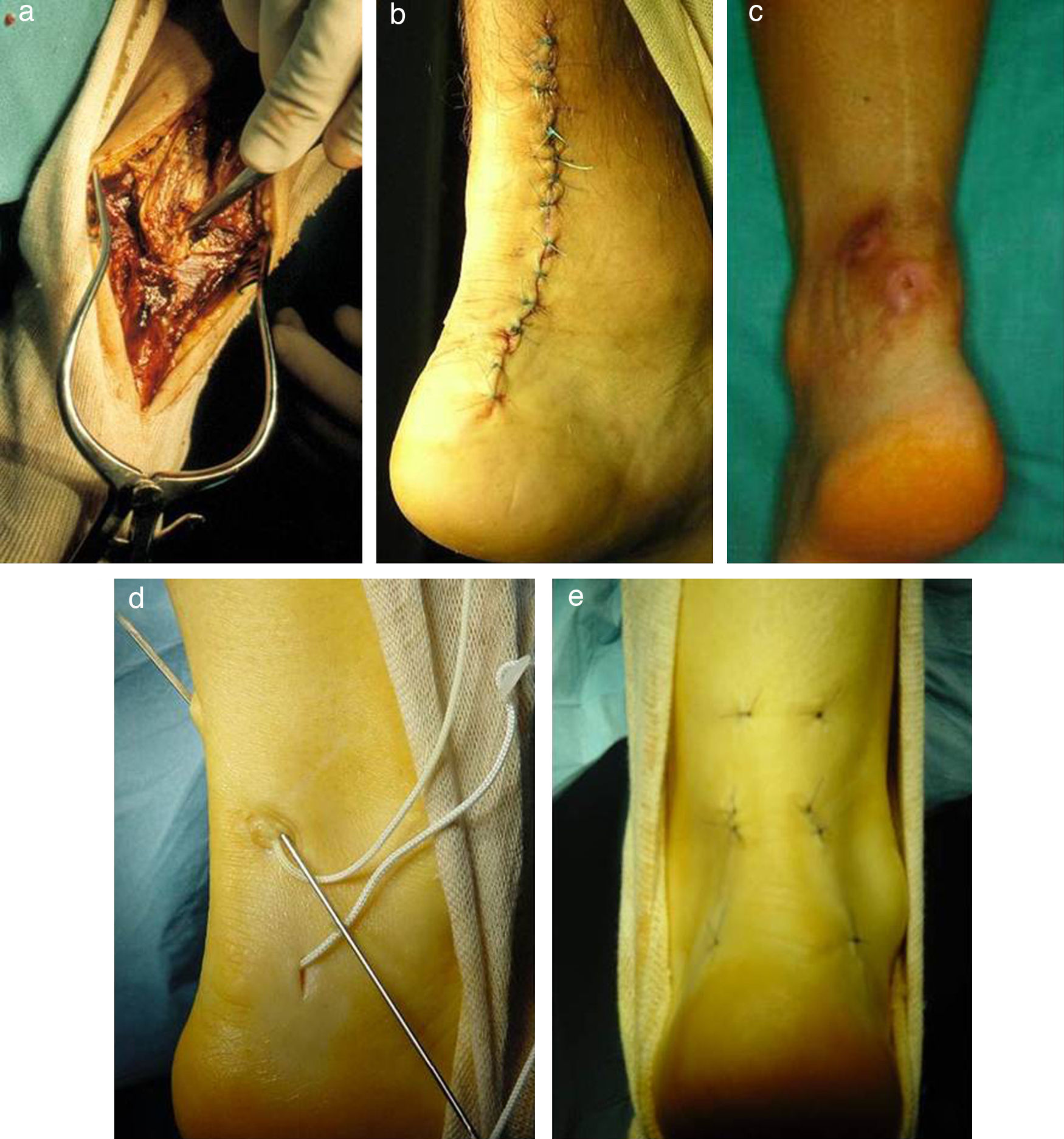
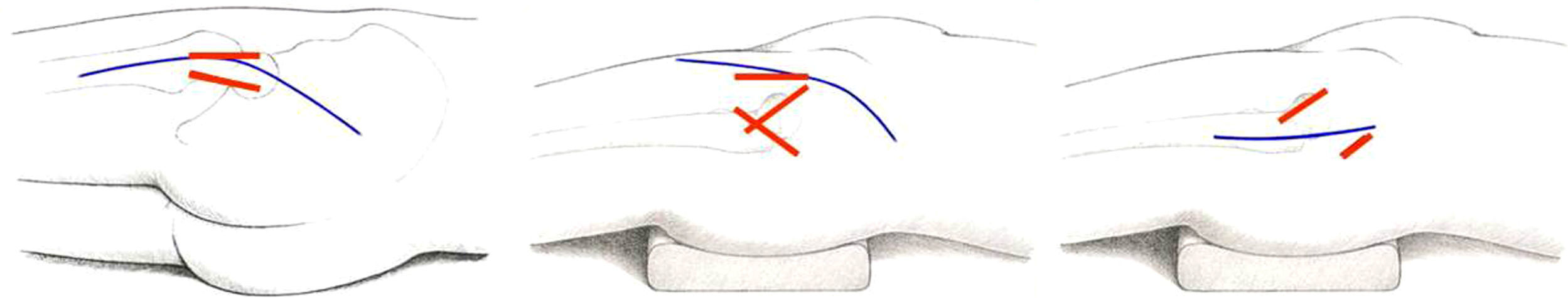
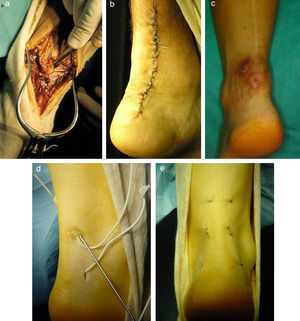
TobilloReparación del tendón de AquilesLa reparación percutánea del tendón de Aquiles ha supuesto una mejora importante en un terreno repleto de complicaciones cuando se usa la cirugía abierta. Estando indicada la reparación quirúrgica por reducir significativamente el alto riesgo de rotura iterativa de los tratamientos conservadores, la alta tasa de complicaciones de la cirugía abierta puede disminuirse mediante la reparación percutánea (fig. 4), según estudios con niveles I y II de EC41–44. La satisfacción del paciente es tres veces mayor con esta técnica45.
Artroscopia de tobilloA través de una revisión de los trabajos publicados respecto a las indicaciones y uso de la artroscopia de tobillo, se han podido obtener una serie de recomendaciones a favor o en contra de su empleo en determinadas indicaciones46. Existe una evidencia suficiente para sentar una recomendación de grado B en cuanto a la utilidad de la artroscopia para el tratamiento del síndrome del pinzamiento del tobillo, de las lesiones osteocondrales y para la artrodesis de esta articulación. La evidencia que soporta la artroscopia en el tratamiento de la inestabilidad del tobillo, artritis séptica y artrofibrosis y la remoción de cuerpos libres es pobre (grado de recomendación C). La artroscopia no estaría indicada en el tratamiento de la artrosis del tobillo, con exclusión del choque óseo aislado y, por lo tanto, no se recomienda en esta indicación (grado de recomendación C, en contra). Por último, hay una evidencia insuficiente para apoyar o refutar el beneficio de la artroscopia en el tratamiento de la sinovitis y las fracturas de tobillo (grado de recomendación I). Al igual que en la articulación del codo, es preciso profundizar en el tema con más estudios de calidad para poder considerar a la artroscopia como una alternativa a la cirugía abierta.
RaquisEl nivel en suero de la creatinfosfocinasa (CPK) es un buen marcador del daño tisular. La cirugía toracolumbar, los abordajes posteriores, la duración de la cirugía, la cirugía de revisión y el valor preoperatorio de CPK son factores que influyen en esa cifra47. Comparando niveles circulantes de marcadores de daño tisular, como la creatincinasa, la aldolasa, las citocinas proinflamatorias, IL-6 e IL-8 y citocinas antiinflamatorias (IL-10 y antagonista del receptor de la IL-1), se aprecia que tras la cirugía abierta convencional los niveles son más elevados que cuando se realiza la cirugía miniinvasiva. La mayor parte de esos marcadores han vuelto a los niveles normales a los 3 días de la cirugía con mínima invasión, mientras que se requieren 7 días para su normalización tras la cirugía convencional48.
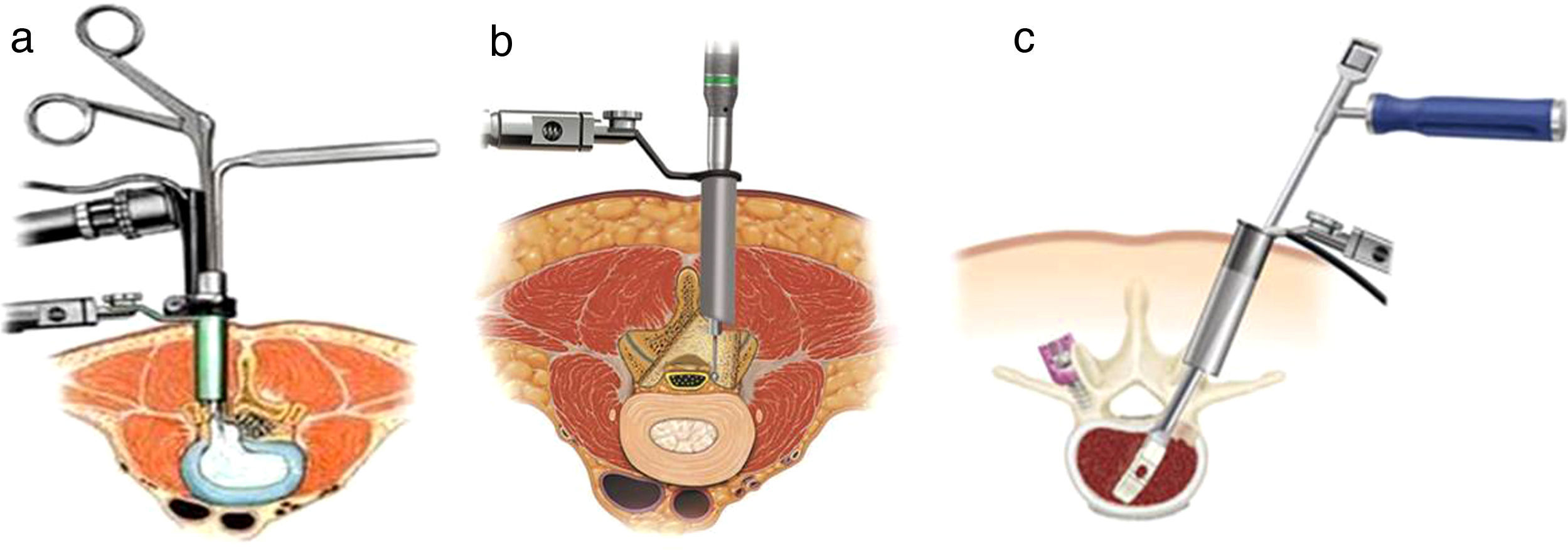
A pesar del entusiasmo que se aprecia en la literatura especializada respecto a la aplicación de la mínima invasión en la cirugía del raquis (fig. 5), hay que resaltar la escasez de estudios comparativos en este campo. En una reciente revisión de la literatura49, solo se encontraron 9 estudios relacionados con estas técnicas. No se pudo encontrar beneficio en la cirugía miniinvasiva referida a las hernias discales lumbares, ni a las artrodesis intersomáticas lumbares transforaminales (TLIF) o posteriores (PLIF); antes bien, había una tendencia hacia la mayor seguridad de los abordajes abiertos en esos procedimientos, fundamentalmente al utilizar implantes. En lo que concierne a las hernias discales lumbares, la reducción de la incisión de la fascia de 7a 3cm no acorta la estancia en el hospital ni reduce la morbilidad del procedimiento en un estudio con nivel ii de EC50. En el mismo sentido, en otro estudio de nivel I de EC, comparando la discectomía tradicional y la microdiscectomía con técnica de Caspar, se encontraron diferencias significativas (pero tan moderadas que podrían no tener significado clínico) en el tiempo operatorio, sangrado, estancia hospitalaria y lumbalgia post-operatoria51. La discectomía tubular transmuscular, a través de tubos de 18-22mm de diámetro, técnica que se introdujo para incrementar y acelerar el ritmo de la recuperación, tampoco ha demostrado ventajas significativas respecto a la microdiscectomía convencional52. Sucede lo mismo si la discectomía se practica a través de un trocar de 11,5mm de diámetro53. La ausencia de diferencias entre ambas técnicas puede ser debida a que ambas entran dentro de la consideración de mínimamente invasivas54. De hecho, al año, no hay diferencias en la atrofia de los multífidos comprobada en RM con una u otra técnica55. Pero este procedimiento aún se puede practicar por una vía más reducida. La cirugía transforaminal del disco se puede hacer por una incisión de piel de 6mm. Comparando la discectomía transforaminal endoscópica con la microdiscectomía convencional, no obstante, se apreció un alivio de la ciática y resultados funcionales similares, aunque mayor dolor lumbar durante el seguimiento56 en un estudio de nivel I. La discectomía microendoscópica consume un mayor tiempo operatorio pero ofrece una menor estancia hospitalaria, con resultados clínicos y neurológicos finales similares57 (nivel II de EC).
En lo que respecta al tratamiento de las estenosis de canal lumbar también se ha intentado una liberación del canal con una menor agresión a las estructuras que lo configuran. La laminotomía, unilateral o bilateral, es uno de los procedimientos limitados propuestos para disminuir el riesgo de inestabilidad tras la clásica laminectomía. Los resultados tras las laminotomías unilaterales son equivalentes a los obtenidos con las laminectomías, en tanto que las laminotomías bilaterales otorgan una significativa mejora en cuanto a reducción de síntomas y grado de disfunción58 (nivel i de EC). Otro intento de tratar la estenosis de manera miniinvasiva es mediante la descompresión central microendoscópica a través de un abordaje unilateral modificado. Aunque este método requiere más tiempo operatorio y los resultados clínicos son iguales que los de la descompresión clásica por laminectomía, el traumatismo muscular y el riesgo de inestabilidad residual son mínimos, permitiendo una movilización precoz, disminuyendo la estancia hospitalaria y el dolor post-operatorio, con unos resultados funcionales y neurológicos satisfactorios. El nivel de isoenzima de tipo muscular de CPK es menor que tras una laminectomía clásica59 (nivel II de EC). La comparación entre la técnica microquirúrgica convencional y la liberación endoscópica del canal no ha demostrado diferencias significativas entre ellas60 (nivel I de EC).
La artrodesis intersomática posterior por vía transforaminal es otra alternativa que se ha usado para proceder a la fusión intervertebral de manera menos agresiva, con menos separación de los elementos neurales que la artrodesis intersomática posterior bilateral. Se puede llevar a cabo de manera abierta o por un abordaje miniinvasivo. Cuando se realiza una TLIF convencional abierta la RM detecta un edema importante de los multífidos, mientras que si se lleva a cabo empleando una técnica miniinvasiva el músculo aparece casi normal61. La TLIF miniinvasiva tiene unos resultados a largo plazo y un índice de fusiones similar al de la TLIF abierta, pero con los beneficios adicionales de menor dolor post-operatorio, posibilidad de inicio más temprano de la rehabilitación, menor estancia hospitalaria y menos complicaciones62 (nivel ii de EC). Todo esto condiciona un menor coste de la TLIF miniinvasiva frente a la TLIF abierta, en estudios con 2 años de seguimiento, mostrando una mejora equivalente en QALY63.
En cuanto a la PLIF, el grado de atrofia de los multífidos es también mucho menor si la técnica es miniinvasiva en comparación con la técnica abierta convencional64. Los resultados clínicos son significativamente mejores, con menor estancia hospitalaria y menos complicaciones con el abordaje reducido para la PLIF65 (nivel II de EC).
La artrodesis intersomática anterior (ALIF) también se ha planteado bajo las técnicas poco invasivas, practicándola a través de una incisión cutánea de 5cm o de forma transperitoneal o retroperitoneal con ayuda del laparoscopio, no apreciándose diferencias significativas66 (nivel II de EC).
De manera percutánea es posible la instrumentación posterior atornillada a pedículos y solo muestra un 3% de los tornillos en situación «inaceptable»67. Causa menos trastornos en la musculatura paravertebral que la técnica abierta68 y ofrece un 50% de mejora en la extensión del tronco.
Como resumen de lo anteriormente señalado hay que recalcar la escasa bibliografía de calidad existente capaz de soportar con EC suficiente recomendaciones, en un sentido o en otro, para utilizar cualquiera de los métodos referidos. Los resultados clínicos y la tasa de fusiones logrados con procedimientos miniinvasivos son similares a los conseguidos con técnicas abiertas tradicionales. De momento, hay poca evidencia de que los abordajes anteriores miniinvasivos estén justificados, dado el índice considerable de complicaciones, el mayor tiempo operatorio y la necesidad de una larga y costosa curva de aprendizaje. Los datos parecen más prometedores para los abordajes miniinvasivos posteriores, no registrando los inconvenientes de los accesos anteriores69,70.
OsteosíntesisA pesar de ser un campo en creciente evolución y desarrollo no hay publicaciones de calidad que establezcan las ventajas o desventajas de las técnicas miniinvasivas frente a las convencionales abiertas, para un mismo sistema de fijación. Cabe citar un trabajo de nivel II de EC comparando el uso de la osteosíntesis mediante placa mínimamente invasiva y la reducción abierta y fijación convencional de fracturas distales de tibia, mostrando que no hay diferencias significativas entre ambas técnicas71.
Evidentemente, el clavo endomedular supone un método con menor invasión de las partes blandas que la osteosíntesis mediante placa, pero no vamos a comparar en este trabajo ambos procedimientos ya que suponen filosofías y conceptos diferentes y la agresión al hueso tampoco es similar. Por razones obvias, no hay en este sentido trabajos comparativos de alta calidad, pudiendo citarse solo algunos de nivel I o II de EC que no encuentran diferencias significativas entre uno u otro método en el tratamiento de fracturas diafisarias de húmero72 o en fracturas diafisarias distales de tibia73.
CaderaAbordajes mínimamente invasivos en artroplastias de caderaEn los últimos años, sobre todo en la primera década de 2000, ha habido una tendencia reduccionista del abordaje para implantar una prótesis de cadera. Con los objetivos enunciados de toda cirugía mínimamente invasiva, o sea, menor daño de las partes blandas, menor pérdida sanguínea, menor dolor post-operatorio, estancia hospitalaria más corta, rehabilitación más rápida y mayor satisfacción del paciente, se han propuesto vías más pequeñas, sobre unos 8-10cm de longitud, en gran medida siguiendo los planteamientos básicos de los abordajes clásicos (fig. 6). Todas parten de estos accesos clásicos con diversas variantes74, haciendo uso del concepto de «ventana móvil», es decir, la posibilidad de ver y llegar a todo el campo necesario trasladando la visión al punto deseado mediante los separadores, que son, en esta técnica, más «desplazadores» que separadores, evitando además toda tensión excesiva sobre los bordes y extremos de la incisión.
Como los resultados van a variar considerablemente según las especificidades propias de cada vía, conviene que resaltemos sus características. Se conoce una variante miniinvasiva de la vía posterolateral de Moore75. Otorga una excelente visión del cotilo y del vástago femoral, es técnicamente fácil y no necesita instrumental especial. Ha sido muy utilizada y es la que posee más apoyo bibliográfico. Berger76 ha propuesto una vía anterolateral que precisa desinsertar el tercio anterior del glúteo medio, se accede bien al cotilo pero mal al fémur y son recomendables separadores especiales. Intentando obviar esas dificultades, este mismo autor describió una vía por doble incisión para abordar separadamente el cotilo y el fémur, consiguiendo una visión muy escasa del cotilo y aún peor del fémur; precisa un intensificador de imágenes e instrumental especial para implantar el vástago, con el riesgo de originar una lesión del nervio femorocutáneo y una fractura femoral periprotésica77. El entusiasmo que suscitó al principio no se ha seguido en el tiempo y actualmente ha sido prácticamente abandonada. Se ha propuesto también una vía miniinvasiva anterior78, acortando la vía clásica de Smith-Petersen, pero se necesita una mesa quirúrgica e instrumentación especiales.
El abordaje «mini» posterior para artroplastias totales de cadera (ATC) ha sido el más estudiado y sobre el que existe una cierta EC de calidad79. En un estudio, con nivel ii de EC80, se comparó una vía posterior clásica de 23±2,1cm con una «mini» de 8,8±1,5cm. Aun siendo similares la pérdida sanguínea, el periodo de hospitalización, la posición de los componentes y las complicaciones, el tiempo operatorio fue significativamente menor con la «mini» y la puntuación, según la escala de Harris, mejor. En otro estudio de nivel ii de EC81, comparando una vía posterior de 15cm con otra de 8cm de longitud, se encontraron los mismos resultados, salvo que fue menor el sangrado y la persistencia post-operatoria de la claudicación con la incisión «mini». En un tercer trabajo con un nivel ii de EC, comparando una vía posterior estándar de 20,2cm de longitud de media (rango: 14,8-26cm) con una «mini» de 11,7cm (rango: 7,3-13cm) se encontró una mejora de la función más rápida con la «mini», aunque un año después de la intervención los resultados en cuanto a dolor, función o rango de movilidad no exhibían diferencias82.
Un trabajo con nivel I de EC no ha mostrado ninguna diferencia empleando una vía posterior de menos de 10cm frente a una estándar de 16cm de longitud83. Otro estudio con nivel I de EC refiere que el abordaje posterior de la cadera a través de una vía de 10±2cm de longitud permite un mejor control del dolor post-operatorio, un menor tiempo de hospitalización y un menor uso de ayudas para caminar. A las 6 semanas y a los 3 meses no hay diferencias entre ambos grupos84.
En cuanto a la doble vía, estudios en cadáver demuestran que no es posible efectuar una ATC por MIS con doble incisión sin originar daño sustancial de los músculos abductores, rotadores externos o de ambos. La lesión es significativamente mayor que con una MIS posterior85. Con un nivel I de EC, un trabajo muestra que la doble vía es un procedimiento más complejo, con un tiempo operatorio 20 min mayor como media que la vía «mini» posterior y una recuperación más lenta86; los resultados a los 2 meses y al año son iguales y la tasa de complicaciones similar86,87.
Una revisión sistemática de la literatura médica no ha suministrado evidencia convincente de cualquier ventaja significativa de una incisión pequeña comparada con la incisión estándar para practicar una ATC, salvo una cicatriz más corta que no es sinónimo de mejor88. Aún más, en un trabajo de nivel II de EC, la revisión de las cicatrices para la colocación de una ATC por MIS o por abordaje convencional demostró que los observadores, cirujanos plásticos, calificaron como de pobre calidad un 30% de las cicatrices «minis», frente a solo un 7% de las cicatrices convencionales. Un 20% de las «minis» se consideraron buenas frente a un 50% de las convencionales. Un 10% de las cicatrices «minis» produjeron problemas de cicatrización mientras que no hubo ninguno en las convencionales. Un 97% de los pacientes consideraban mayores prioridades el alivio del dolor y la duración de la artroplastia que el tamaño de la cicatriz89.
Un estudio con un nivel II de EC90 ha demostrado que en el resultado influye más el protocolo de rehabilitación, agresivo o convencional, que la vía por la que se ha implantado la ATC. En una revisión sistemática de la eficacia clínica y del coste-eficacia de la MIS en artroplastias de cadera por artrosis, comparándola con una técnica estándar, se apreció que la MIS tiene algunas pequeñas ventajas perioperatorias como menos pérdida sanguínea y tiempo operatorio, menor tiempo de hospitalización y una recuperación más rápida. Parece tener un coste por procedimiento similar al estándar, pero la evidencia de su comportamiento a largo plazo es muy limitada para poder asegurar su ventaja91. Nuestra opinión es que aún falta tiempo y estudios de alta calidad92.
Para terminar, surge una cuestión importante que queremos someter a la reflexión de los lectores: la vía MIS para colocar una ATC ¿es verdaderamente MIS? Un estudio comparativo de la alteración de los parámetros biológicos en abordajes «mínimamente invasivos» o convencionales en artroplastias totales de cadera no demuestra que una diferencia de 5cm en la incisión cutánea influya en la lesión de las partes blandas secundaria a la implantación93. El incremento observado en el periodo post-operatorio en el nivel de IL-6 no guarda relación con el tamaño de la incisión81. Tampoco hay diferencia significativa en el nivel medio post-operatorio de PCR comparando ambas técnicas83. Analizando estos trabajos se puede concluir que la alteración tisular provocada sobre las partes blandas está más relacionada con el procedimiento quirúrgico en sí que con la magnitud de la vía de acceso utilizada.
Artroscopia de caderaEn una revisión de la literatura médica se ha analizado la EC existente sobre la artroscopia de cadera94. Existe suficiente EC (grado de recomendación B) para sustentar esta técnica en el tratamiento del choque femoroacetabular. La evidencia existente para apoyar una recomendación para el uso de la artroscopia de cadera en el tratamiento de las lesiones del labrum, lesiones extraarticulares, artritis séptica y cuerpos libres articulares es pobre (grado de recomendación C, a favor). Hay una evidencia conflictiva de pobre calidad (grado C) en contra del uso de la artroscopia de cadera para el tratamiento de la coxartrosis de grado medio o moderado. Hay que aplicar aquí las mismas consideraciones referidas anteriormente a la artroscopia de codo.
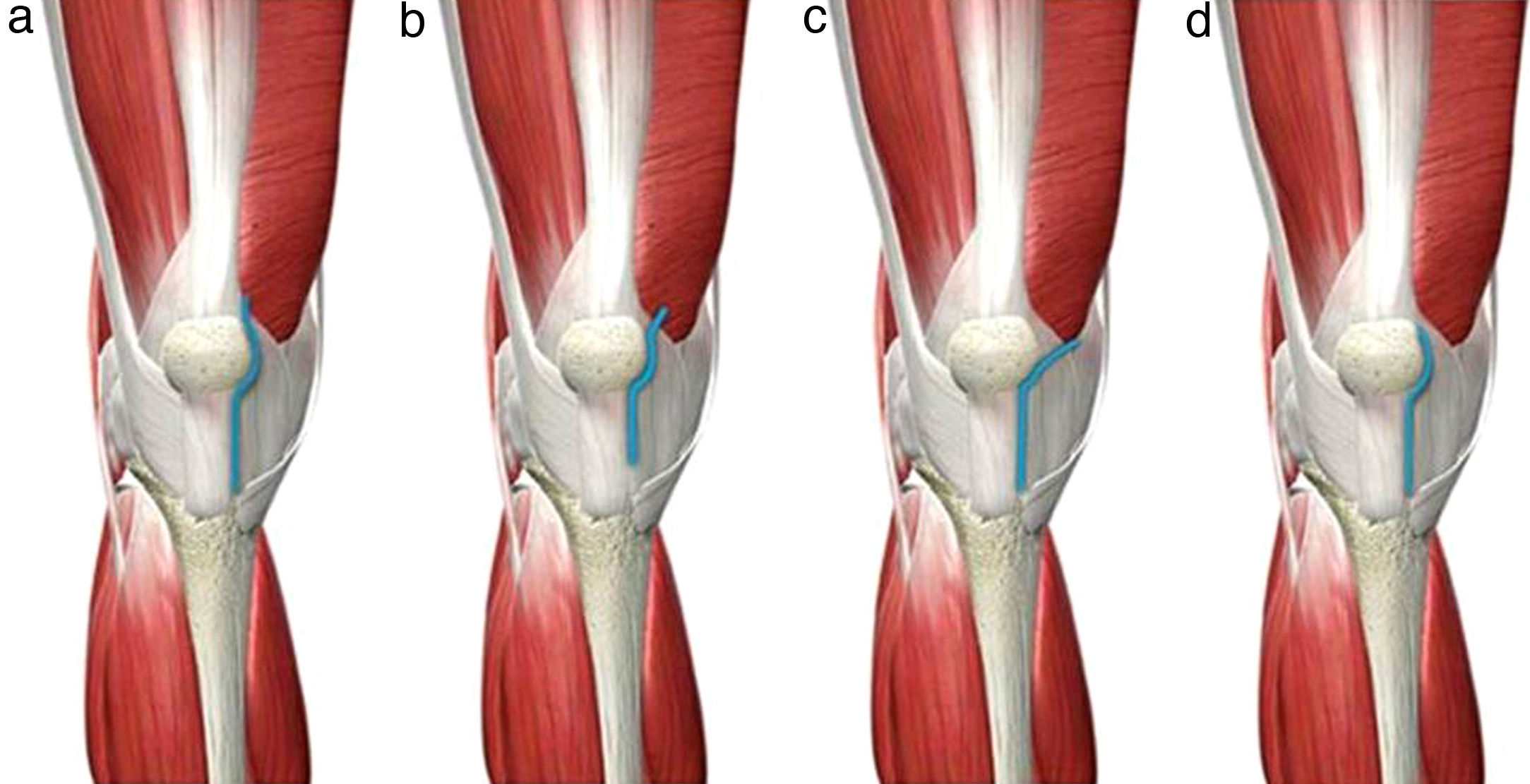
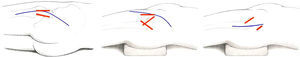
RodillaAbordajes mínimamente invasivos en artroplastias de rodillaLas vías mínimamente invasivas en la rodilla reducen la longitud de la incisión hasta unos 7-10cm aproximadamente, e intentan manipular y lesionar lo menos posible las partes blandas periarticulares (fundamentalmente músculos y tendones, evitando incisiones a través de ellos), así como evertir la patela95 (fig. 7). Tanto una instrumentación específica como implantes modulares son deseables para poder realizar sin problemas estas técnicas miniinvasivas96,97.
Abordajes miniinvasivos de la rodilla. a) Pararrotuliano medial, reduciendo la longitud de la vía clásica e incidiendo mínimamente el tendón cuadricipital en la inserción del tendón del vasto interno. b) Mid-vastus, penetrando unos 2cm a través del vientre muscular del vasto interno. c) Sub-vastus, levantando el vasto interno. d) quad-sparing, sin alterar las estructuras tendinosas del aparato cuadricipital.
Dadas las características propias de las artroplastias unicompartimentales, en cuanto a lo limitado del campo de exposición y al menor tamaño de los implantes, parece lógico comenzar por este procedimiento. Referido a artroplastias femorotibiales unicompartimentales existe un trabajo de nivel II de EC, que demuestra una menor duración de la intervención empleando una incisión «mini», menor pérdida sanguínea, menor tiempo hasta la deambulación independiente, menor tiempo en alcanzar los 90° de flexión, menor duración de la estancia hospitalaria y un mayor grado de flexión a los 6 meses de la intervención, con diferencias significativas respecto a la incisión convencional98.
Comparando artroplastias totales de rodilla (ATR) practicadas por una incisión mid-vastus con las realizadas por una vía convencional no se detectó diferencia significativa en ninguno de los parámetros estudiados en un estudio de nivel II de EC99. La puntuación según la escala de la Knee Society fue mejor para la vía mid-vastus a las 6 semanas de la intervención pero se igualaba a la técnica convencional a las 12 semanas. Estos mismos hallazgos se han encontrado en un trabajo de nivel I de EC publicado recientemente por autores españoles100 donde el beneficio aportado por las técnicas miniinvasivas desaparecía a los 6 meses de la intervención. La posición radiológica de los componentes fue similar con ambas vías101 (nivel II de EC). En otro trabajo la movilidad de la rodilla, la función y la puntuación en la escala Oxford y en la de la Knee Society fueron mejores para la MIS durante los primeros 9 meses, igualándose después102 (nivel II de EC). En un estudio prospectivo controlado y aleatorizado doble ciego se comparó a las 3 semanas de la intervención la fuerza del cuádriceps, medida por el torque de extensión en isométrico y en isocinético, tras ATR bilateral realizada por vía mid-vastus o pararrotuliana encontrándose que fue mayor tras la primera. No se encontraron diferencias en cuanto a la longitud del paso en la deambulacion, tiempo de apoyo, dolor o rango de movilidad103.
Un trabajo de nivel I de EC ha mostrado diferencias significativas favorables a la incisión subvasto frente a la técnica convencional, en la puntuación de la escala de la Knee Society y en el rango de movilidad, sin que se incrementara el riesgo de malposición de los componentes, el tiempo operatorio o la tasa de complicaciones a los 3 años de la intervención104. La menor pérdida sanguínea, un menor consumo de analgésicos por menor dolor y una mayor flexión de la rodilla en la primera semana ya había sido observada en un estudio previo, con un nivel II de EC105. En otro estudio con un nivel II de EC106, la técnica subvasto sin eversión de rótula originó también una menor pérdida sanguínea, mejores puntuaciones en la escala de Oxford y en la Knee Society y mejor movilidad, capacidad para caminar y subir y bajar escaleras a los 6 meses de la intervención, comparada con la técnica convencional evertiendo la rótula, diferencias que no fueron significativas a los 2 años. En este momento evolutivo solo fue significativa la mayor capacidad para arrodillarse en el grupo operado por MIS. Las ventajas a corto plazo de la vía subvasto han de compensar el mayor tiempo operatorio, las mayores exigencias de una técnica más demandante con visibilidad y acceso reducidos, exigiendo de promedio 15 min más de isquemia y presentando una mayor tasa de complicaciones, según un estudio de nivel II de EC107.
Para documentar si el abordaje subvasto era superior al mid-vastus, en cuanto a que preserva totalmente el mecanismo extensor al no incidirse el cuádriceps, se compararon ambas vías en un estudio controlado aleatorizado, con un nivel I de EC, en un grupo de pacientes intervenidos con ATR bilateral108. No se apreciaron diferencias significativas en ninguno de los parámetros analizados, como resultados clínicos, fuerza muscular y movilidad, pérdida sanguínea, tiempo operatorio o preferencias del paciente.
Comparando la eficacia del procedimiento a través de un abordaje convencional pararrotuliano con abordajes «minis», mid-vastus o subvasto, en una revisión sistemática de la literatura se ha constatado que la estancia hospitalaria es semejante entre el grupo abordado convencionalmente y aquellos en los que se practica una vía mid-vastus, en tanto que hay una diferencia significativa favorable al abordaje subvasto, igual que sucede con la pérdida sanguínea. La recuperación de la fuerza muscular fue más rápida con las técnicas miniinvasivas que con la vía convencional109.
Un estudio de nivel II de EC110 ha analizado las diferencias entre la vía quad-sparing, el abordaje convencional pararrotuliano y el abordaje «mini mid-vastus»; se ha comprobado una diferencia significativa en el tiempo operatorio, siendo más largo para la vía quad-sparing (81±18,7 min) frente a la vía estándar (67±8,1 min) y a la «mini mid-vastus» (65±6,4 min), sin diferencias significativas en cuanto a pérdida sanguínea, estancia hospitalaria o alineamiento y posición de los componentes protésicos. Los resultados funcionales del grupo quad-sparing fueron mejores a corto plazo pero luego se igualaron a las otras 2 vías analizadas.
Paradójicamente, al contrario de los resultados antes expuestos, en una revisión sistemática de la literatura médica, aunque con ciertos problemas metodológicos, se ha obtenido que la ATR por abordaje convencional tiene un efecto positivo sobre el dolor post-operatorio y sobre la función en relación con las técnicas MIS111. En un meta-análisis de estudios aleatorizados, nivel I o II de EC, se concluye que, con un rango de flexión mayor para las técnicas MIS, no hay otras diferencias significativas ni clínicas ni radiológicas entre las ATR realizadas por vías convencionales o miniinvasivas112. Analizando 4 estudios de nivel i de EC, uno de ellos muestra mejores resultados de la MIS con la técnica tradicional hasta el noveno mes de seguimiento, en tanto que los otros 3 no perciben diferencias ya a los 3 meses de la intervención113.
Para encontrar si las técnicas miniinvasivas de la rodilla se comportan como verdaderamente miniagresivas de las partes blandas, se han comparado los niveles séricos de CPK, mioglobina, aldolasa, lactato deshidrogenasa, transaminasa glutamicooxalacética y creatinina, los días 0, 1, 2, 4, 7 y 14 del periodo post-operatorio, comparando los resultados tras una vía pararrotuliana medial convencional, reducida, mid-vastus, subvasto y quad-sparing, y no se observaron diferencias en ninguna enzima. La mayor elevación de los mismos, aunque no significativa, se produjo en la vía mid-vastus114. Un reciente meta-análisis115 ha analizado la evolución a corto plazo de las vías pararrotuliana convencional y mid-vastus. Después de revisar 18 trabajos con suficiente EC que incluían más de 1.000 pacientes, los autores concluyen que la vía mid-vastus ofrece superior rango de movimiento, menos dolor, menos necesidad de realizar liberación patelar y menos complicaciones que la vía convencional. Los propios autores reconocen que a medio o largo plazo estos resultados pueden modificarse, como así se ha publicado en trabajos ya comentados.
En cuanto al coste-beneficio de las técnicas poco invasivas, se acepta que los costes intrahospitalarios son menores que los asociados a la técnica convencional. Sin embargo, la diferencia es muy moderada, no significativa, y no hay una reducción de los costes hospitalarios directos. Hay que determinar mediante estudios más completos si después del alta hospitalaria se puede apreciar algún tipo de beneficio116.
Como se ha observado en este artítulo, existe una abundante literatura comparando las vías de acceso en la ATR. Se puede concluir que, en estos momentos, puede aceptarse una diferencia a favor de las técnicas MIS durante la estancia hospitalaria en cuanto al menor uso de analgésicos y mayor bienestar e incluso en los primeros meses tras el implante, pero a los 6 meses la situación se iguala con las vías convencionales. La mayor enseñanza que han aportado estas técnicas a los cirujanos es que se puede realizar una ATR con una incisión más pequeña y originando menor daño en las partes blandas. Por otra parte, llamar cirugía poco invasiva a un procedimiento que, aunque disminuyamos la incisión cutánea, supone realizar una luxación femoropatelar, osteotomías femorales, tibiales, patelares, resección de osteofitos, invasión intramedular, etc., es, al menos, poco razonable. No tiene justificación, según los resultados que conocemos, una defensa a ultranza de las vías MIS en ATR a costa de perder visión, dañar la cobertura cutánea por la excesiva tracción de los separadores, malposicionar el implante y aumentar el tiempo quirúrgico. Los pacientes, cuando acuden a colocarse una ATR, no demandan habitualmente una menor incisión cutánea por cuestiones estéticas, sino la seguridad de quedar sin dolor, con una buena función y durante el mayor tiempo posible.
Reparación de las lesiones del ligamento cruzado anteriorYa en un trabajo de 1995, con un nivel II de EC117, se concluía que solo había 3 parámetros con diferencias significativas a favor de la técnica artroscópica entre rodillas donde se había reparado el ligamento cruzado anterior (LCA) por cirugía abierta o por artroscopia: la movilidad de la rodilla al mes de la intervención, la atrofia muscular y el torque de extensión a los 6 meses. Es importante constatar que la reparación del LCA ofrece idénticos resultados en cuanto a estabilidad, movilidad y fuerza muscular independientemente de la vía si la técnica es seguida de un protocolo de recuperación funcional agresivo118 (nivel II de EC). Parece pues más importante el programa de recuperación que la vía por la que se practique el procedimiento quirúrgico.
La generalización de la reparación artroscópica en esta lesión ligamentosa ha zanjado el asunto y es un tema hoy día no discutido, aunque como se acaba de observar en los 2 trabajos citados, ambos de gran calidad, una reflexión sobre esta disyuntiva es conveniente.
Conclusiones- 1.
La mejor vía de acceso es la que conoce el cirujano, independientemente del tamaño de la cicatriz cutánea.
- 2.
La visión de las estructuras anatómicas es esencial para la cirugía ortopédica. Si el cirujano no identifica exactamente las referencias y espacios, el resultado del procedimiento no será excelente.
- 3.
No tiene sentido «sufrir» en el quirófano por no poder acceder correctamente a una localización debido al tamaño de la incisión.
- 4.
Aunque se planifique una intervención con una vía mínima, siempre debe existir la posibilidad de cambiar el acceso aumentando la incisión. Un buen cirujano debe ser realista y evitar demoras en el tiempo quirúrgico solo por el prurito de hacer pequeñas incisiones.
- 5.
Son incuestionables las ventajas de la miniinvasión en algunos procedimientos concretos; sin embargo, todavía hay dudas fundadas sobre lo ventajoso de su generalización. Existen pocos trabajos de alta calidad y/o EC que permitan demostrar la superioridad de las técnicas miniinvasivas en cuanto a eficacia e inocuidad respecto a las técnicas convencionales.
- 6.
En la literatura médica se acepta la mayor complejidad de los procedimientos mínimamente invasivos, la necesidad de utillaje sofisticado y caro y la necesidad de una curva de aprendizaje larga.
- 7.
El cirujano debe realizar una cirugía lo menos invasiva posible y tan invasiva como precise.
Nivel de evidencia III.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.