La inestabilidad en las artroplastias de cadera o la luxación en su forma más dramática, es una complicación que altera la evolución de este procedimiento introduciendo una pérdida de bienestar en el paciente y una pérdida de confianza en su relación con el cirujano. Si no consideramos los fracasos por infección, la luxación supone la causa más frecuente de cirugía de revisión a corto y medio plazo y no es desdeñable el número de casos que precisan varias intervenciones para aportar estabilidad a la articulación. A pesar de la frecuencia y gravedad de esta complicación no son frecuentes estudios con alta evidencia científica en este tema. Hemos pretendido recoger la literatura publicada con su grado de evidencia acerca de la etiopatogenia, profilaxis y tratamiento de esta eventualidad. Para ello además de anotar y resumir los hallazgos de cada trabajo, hemos añadido el nivel de evidencia tras la cita bibliográfica correspondiente.
The instability in hip arthroplasty, or joint dislocation in its most dramatic form, is a complication that changes the outcome of this procedure, causing a decrease in the quality of life of the patients, and a loss of confidence in their relationship with the surgeon. If we discount failures due to infection, dislocation is the most frequent cause of a short to medium term revision, and the number of cases that require several operations to provide stability to the joint is not insignificant. Despite the frequency and severity of this complication there are few studies with a high level of scientific evidence on this subject. We have attempted to review the published literature and its level of evidence on the pathogenic origin, prophylaxis and treatment of this eventuality. As well as recording and summarising the findings of each study in this review, we have added the evidence level of the corresponding literature reference.
Una de las complicaciones más frecuentes y que proporcionan una mayor insatisfacción tanto al cirujano como al paciente es la luxación o la inestabilidad de la artroplastia total de cadera (ATC). Hay un buen número de publicaciones sobre este tema, pero sin olvidar aquellas1–4, la finalidad de este artículo de revisión es analizar, bajo la óptica de la evidencia científica, los aspectos concretos de esta complicación que resultan controvertidos. Hemos considerado esencialmente las publicaciones ulteriores al año 2000, dado que la problemática y las posibles soluciones han cambiado evidentemente con el tiempo, aunque también hemos incluido en el estudio algunas citas fundamentales previas a esa fecha.
Se ha examinado y juzgado lo enunciado por los distintos autores, a la luz de los criterios actuales que conceden, o no, evidencia científica clínica a dichos asertos, intentando discernir cuáles de ellos pueden sustentar de manera racional la solución de los puntos en discusión.
Para otorgar el nivel de evidencia científica (EC) a los diferentes trabajos se han utilizado los conceptos básicos de Guyat, acuñados en la McMaster University, los criterios del Journal of Bone and Joint Surgery, en su versión americana y los del Clinical Orthopaedics and Related Research. Recientemente estos niveles de evidencia también son recomendados por la Revista Española de Cirugía Ortopédica y Traumatología. El tipo y el nivel de EC de cada trabajo se han explicitado tras su cita en la bibliografía, adjudicado en relación a la(s) hipótesis principal(es) de los mismos.
Como podrá leerse a continuación, pocos son los estudios que alcanzan un nivel I o II de EC en este tema, que son los que se pueden considerar como deseables y suficientes para validar un argumento. Pero quizás, no todo es eso y la EC no solo corresponde a los estudios prospectivos aleatorizados con grupo control, a los metaanálisis y a p < 0,05. Cohortes numerosas, seguidas minuciosamente, en estudios prospectivos bien diseñados, los datos de los registros de artroplastias o de colectivos amplios y las revisiones sistemáticas de la literatura, son herramientas válidas cuando están bien analizadas.
De todas formas, el problema no es fácil. La multifactorialidad de esta complicación impide su estudio mediante una aproximación simple. Además, el material a utilizar es tremendamente heterogéneo. Para aumentar las dificultades hay que recordar que se requieren más de 3720 ATC primarias para detectar un efecto del 2% en factores que afecten a su luxación5. Otra muestra de este conflicto es que en un estudio comparativo aleatorizado se requieren 130 casos por grupo para detectar una diferencia de tres veces en la tasa de luxación evitando un error tipo II (α 0,05 y β 0,8 usando una tasa histórica de 1%)6. Son pues necesarias cifras muy elevadas que hacen difícil la existencia de trabajos de alta calidad.
En nuestra revisión, junto a esos trabajos con series numerosas, se han incluido también artículos que han intentado alcanzar conclusiones aunque su calidad no les permita validarlas a la luz de la EC. La comparación de ambas categorías va a permitir esbozar una solución a las controversias clásicas, hecho absolutamente deseable cuando lo que se trata es la mejor aproximación y tratamiento de esta complicación.
IncidenciaLa incidencia de la luxación en las ATC oscila entre el 0,5 y 9,2% en las series históricas, tal como se ha recogido en alguna revisión (tabla 1)7. El problema es la heterogeneidad de las muestras poblacionales y del diseño de los diferentes estudios que, por ejemplo, pueden referirse solamente a artroplastias primarias o contabilizar conjuntamente las luxaciones consecutivas a ATC primarias y a revisiones8,9. En nuestro país, en una serie de ATC cementadas de baja friccion10, se registró una incidencia del 2,97%. De ellas un 33% fueron atribuidas a la malposición de los componentes, un 34% a la insuficiencia de las partes blandas, un 26% a una combinación de ambos factores y el 7% restante a causas imprecisas, «postural» o «positional» tal como la denominaron Dorr et al.11 al postular esta clasificación etiológica.
Tasa de luxaciones según diferentes autores
| Autor | Año | Tasa de luxaciones (%) |
| Charnley7 | 1972 | 1,5 |
| Eftekhar7 | 1976 | 0,5 |
| Ritter7 | 1976 | 1,4 |
| Fackler y Poss7 | 1980 | 2,4 |
| Robinson7 | 1980 | 4 |
| Ali Khan7 | 1981 | 2,1 |
| Woo y Morrey7 | 1982 | 3,2 |
| García-Cimbrelo10 | 1992 | 2,97 |
| Turner41 | 1994 | 4,5 |
| Paterno9 | 1996 | 6 |
| Ekelund45 | 1999 | 9,2 |
| Fender8 | 1999 | 5 |
| Jolles12 | 2002 | 1,5 |
| Phillips14* | 2003 | 3,9 |
| Mahomed18* | 2003 | 3,1 en primarias8,4 en revisiones |
| Sharkey17 | 2004 | 0,1 en primarias1,4 en revisiones |
| Gava15 | 2005 | 2,8 |
| Biedermann16 | 2005 | 2,4 en primarias4,6 en revisiones |
| Hartman y Garvin19 | 2006 | Revisiones sépticas × 4 revisiones asépticas |
| Azodi13* | 2008 | 2,5 |
| Blom7 | 2008 | 3,4 en primarias8,1 en revisiones |
*Nivel II de evidencia científica.
En series recientes se observan también oscilaciones con una cierta disminución de la tasa de luxaciones12,13, cifrándola entre el 2,5 y el 3,9% según dos trabajos con nivel II de EC13,14. En una serie española, en ATC no cementadas, la tasa de luxaciones observada fue del 2,8%15. Parece obvio que el porcentaje de luxaciones sea significativamente mayor tras la cirugía de revisión que después de ATC primarias16,17. En un trabajo con nivel II de EC, similar al anteriormente citado, la tasa de luxaciones fue del 3,1% en la cirugía primaria y del 8,4% en revisiones18. Si esta cirugía de revisión se debía a una infección de la prótesis, la incidencia se multiplicaba por 419.
ConclusiónEn dos trabajos con nivel II de EC se señala una incidencia de luxación tras ATC primaria entre el 2,5 y el 3,9%13,14, cifras que aumentan más del doble tras la cirugía de revisión18.
Importancia de esta complicaciónEs la complicación más frecuentemente registrada en los primeros 90 días de la ATC20. Si entre 1975 y 2005 fue la segunda causa más frecuente de reintervención de la ATC, situándose entre el 11 y el 15% de todas las reintervenciones21,22, en el período 2005-2006 alcanzó el dudoso honor de ser la primera causa de reintervención, con un 22,5% de las mismas23. En un centro de referencia, que recibe las ATC que precisan cirugía de revisión, las reintervenciones secundarias a luxación, supusieron el 9% del total entre los años 1986 y 1991, creciendo hasta el 35% entre 1992 y 1995 y hasta el 42% entre 1997 y 2001, representando casi la mitad de todas las reintervenciones24.
La mortalidad de los pacientes que sufren una o varias luxaciones de su ATC es significativamente mayor (p = 0,001) que los pacientes con una ATC estable, siendo así tanto en mujeres (p = 0,002) como en hombres (p = 0,02), y en lo referido a pacientes con artritis reumatoide (p = 0,008) o en pacientes con ATC secundarias a fracturas de cadera (p = 0,03)25.
El coste económico de esta complicación, cuando se resuelve mediante una reducción cerrada, supone un incremento entre el 10 y el 20% de lo que cuesta una ATC primaria, en tanto que la revisión de una ATC inestable supone una elevación del coste del 150% en comparación con la ATC primaria26,27.
ConclusiónDos trabajos con un nivel II de EC muestran que la luxación es la complicación más frecuente en los primeros 90 días tras la implantación de la prótesis20 y la primera causa de reintervención de las ATC23.
«Inestabilidad» y «luxación»Conviene definir acertadamente estos dos conceptos, que son empleados a veces indistintamente de forma errónea. La luxación es la pérdida completa de contacto y relación entre las superficies articulares. La fuerza actuante sobrepasa la resistencia ofrecida por la morfología articular y la restricción de las partes blandas circundantes derivado de un exceso del rango de movimiento donde dichas superficies permanecen en íntima relación. Como en las articulaciones normales, puede deberse a un episodio traumático que dispense una gran violencia o, como es la norma en el caso que nos ocupa, ser la culminación de un estado de inestabilidad de la artroplastia, con episodio(s) previo(s) de subluxación potencialmente luxable, aunque no acabe luxándose completamente nunca, o abocada a una luxación recurrente, secundaria más a las condiciones de inestabilidad que a la fuerza aplicada. A su vez, la subluxación se ha definido como cualquier sensación de dislocación incompleta. Puede ocurrir con la cadera en flexión mayor de 90°, con o sin rotación interna y la rodilla más alta que la cadera en el plano transversal, o con la cadera en hiperextensión, con o sin rotación externa, la rodilla en extensión y el pie por detrás de la cadera en el plano frontal28. Esta situación, que puede presentarse en actividades de la vida cotidiana y no necesita de situaciones excepcionales o extremas para que ocurra, es sincopal y transitoria, y la restitución a la total normalidad después de ella es la norma.
Algunos autores29 refieren que frente a una tasa de luxación del 9% de las ATC se puede presentar un cierto grado de inestabilidad en el 22,5%. En pacientes en los que se ha practicado una anestesia epidural ha podido detectarse radiológicamente una inestabilidad axial y subluxación de la prótesis en un 3% de los casos dentro de los 6 primeros meses después de la intervención. Un 7% de esas subluxaciones terminó en una luxación.
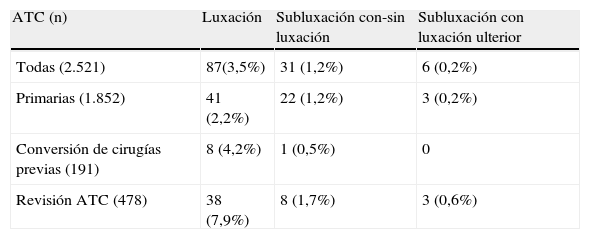
En un estudio interesante de McGrory et al.28, aunque solo de nivel IV de EC, la tasa de subluxaciones fue del 1,2%, presentándose en el 1,2% tras artroplastia primaria, en el 0,5% tras conversión de cirugías previas a ATC, y en el 1,7% tras cirugía de revisión (tabla 2). La luxaciones aparecieron en el 3,5% de la serie total, con una incidencia del 2,2% tras ATC primaria, del 4,2% tras conversión a ATC de cirugías previas y del 7,9% tras cirugía de revisión. Profundizando en los resultados de este estudio se observa que de las ATC subluxantes, el 81% nunca se luxó completamente. De éstas, en un 76% la inestabilidad se resolvió espontáneamente, persistiendo en el 24% restante. De éstas últimas el 17% acabó siendo revisada por inestabilidad. Del 19% de subluxaciones que terminaron en luxación, el 50% fueron revisadas. En resumen, el 13% de todos los casos de subluxación fueron revisados quirúrgicamente. Desde la intervención al primer episodio de subluxación percibido transcurrieron entre 1 y 109 meses, con un promedio de 27 meses. El número de episodios de recurrencia de la subluxación osciló entre 1 y 20, con un promedio de 5,5 por cadera28.
Incidencia de ATC inestables manifestadas a través de su luxación y/o subluxación, a partir de los datos de McGrory et al.28
| ATC (n) | Luxación | Subluxación con-sin luxación | Subluxación con luxación ulterior |
| Todas (2.521) | 87(3,5%) | 31 (1,2%) | 6 (0,2%) |
| Primarias (1.852) | 41 (2,2%) | 22 (1,2%) | 3 (0,2%) |
| Conversión de cirugías previas (191) | 8 (4,2%) | 1 (0,5%) | 0 |
| Revisión ATC (478) | 38 (7,9%) | 8 (1,7%) | 3 (0,6%) |
ATC: artroplastia total de cadera.
Ciñéndonos a la luxación, el primer episodio sobreviene en el 26% más allá de los dos años postoperatorios30, dilatándose este plazo más de 5 años en el 0,8% de los casos31. Algunos autores invocan como causa de esa inestabilidad «tardía» el progresivo desgaste del polietileno del núcleo acetabular32,33, pero probablemente ese no es el único motivo, debiéndose añadir como razones, al menos coadyuvantes, la disminución de la tensión de las partes blandas y del tono muscular y las modificaciones de postura, coordinación y equilibrio que experimentan los pacientes con el paso del tiempo.
El riesgo acumulado de primera luxación es del 2,2% en un año, 3% en 5 años, 3,8% a 10 años y 6% a 20 años34. La recurrencia es del 60% de las luxaciones de ATC primarias7,35, y el 70% de las luxaciones post revisión7.
ConclusiónA pesar del interés del tema solo se puede sustentar un conocimiento sólido a partir de un trabajo con un nivel II de EC. En este se afirma que existen episodios de luxación tardía en un 0,8% pasados más de 5 años tras la implantación de la artroplastia potencialmente inestable31.
Experiencia del cirujanoTras ajustar los parámetros demográficos de la muestra, ya se avanzó en 1997 que los cirujanos que operan más de 50 ATC al año tienen una incidencia significativamente menor de luxaciones que los que realizan 5 o menos al año (1,5 vs 4,2%; p = 0,0001)36. De ese mismo año es otro estudio que mostró que la tasa de luxaciones entre las primeras 15 ATC realizadas dobla la presentada cuando se llevan implantadas más de 30, permaneciendo bastante estable a partir de esa cifra. El riesgo de luxación se reduce a la mitad por cada 10 ATC que se efectúan al año37.
Más próximo en el tiempo, en 2001, Katz et al.38 vuelven a demostrar esa tendencia: cuantas más ATC se realizan al año menor es el índice de luxaciones. Si se efectúan entre 1 y 5 esa incidencia alcanza el 4,2%; entre 6 y 10 al año, el 3,4%; entre 11 y 25 al año, un 2,6%; entre 26 y 50 al año, un 2,4% y si se hacen más de 50 al año la tasa de luxaciones es del 1,5%.
En dos revisiones sistemáticas de la literatura, una en el año 2006 y otra, con un nivel II de EC, en el año 2007, se confirma el criterio de que a mayor experiencia del cirujano en artroplastias de cadera, existe menor riesgo de luxación39,40.
Este hecho es válido también desde el punto de vista de que la experiencia general adquirida en esta técnica con el paso del tiempo, disminuye la incidencia de esta complicación. Estudios epidemiológicos realizados a partir de los datos del Scottish National Arthroplasty Project 141, y de los pacientes de Medicare42, ambos con un nivel II de EC, han demostrado claramente esa disminución de la incidencia de luxaciones de ATC en muestras poblacionales muy amplias, relativamente cerradas, controlables y seguidas durante mucho tiempo. En la primera serie de las mencionadas la tasa de luxaciones cayó del 1,9% en 1996 al 0,5% en 200441, mientras que en la segunda fue del 4,21% de 1998 al 2,14% en 2007, siendo significativa (p < 0,01) la disminución de la incidencia observada en el período 2004-2007 respecto al período 1998-200342.
ConclusiónA la vista de los trabajos citados, con un nivel II de EC, puede afirmarse que el incremento en la experiencia del cirujano hace decrecer la incidencia de luxación tras ATC40, disminución observada también al aumentar la experiencia general alrededor de esta técnica, con el paso del tiempo41,42.
Consideraciones demográficasHistóricamente se ha considerado a ciertos pacientes como de mayor riesgo para la presentación de una luxación de su ATC. Teniendo en cuenta el sesgo que supone la constitución de la muestra poblacional de las series, se ha apreciado una mayor incidencia de luxaciones en mujeres que en hombres. Así, por ejemplo, en un estudio sobre una población de 561 pacientes, 346 mujeres (61%) y 215 hombres (39%), hubo un total de 25 luxaciones, 19 en mujeres (76%) y 6 en hombres (24%)43. Esta diferencia se ha mostrado significativa en varios estudios (p < 0,02 y p = 0,007, respectivamente)34,44 uno de ellos con un nivel II de EC44.
La edad aparece como un factor peyorativo en esa incidencia. Hay una diferencia significativa (p < 0,003) entre pacientes mayores y menores de 70 años34,44, con un nivel II de EC en un trabajo44 y también si se consideran poblaciones por encima de 80 años, con un índice del 2,91% frente al 1,48% de la población total (p = 0,005)12.
En cuanto a la indicación de la ATC dos circunstancias aportan un especial riesgo cuando se comparan con la artrosis. La tasa de luxaciones en las ATC por fracturas es del 14% frente al 4% en artrosis45, significativamente mayor (p ≤ 0,001) en trabajos con un nivel II de EC44,46. Otra indicación, como las artritis inflamatorias, presentan un índice de luxaciones del 10% frente al 3% de la artrosis (p ≤ 0,007)34,47, con un nivel II de EC de este último trabajo47. En otra serie48 la artritis reumatoide se comporta también desfavorablemente a este respecto cuando se la compara con otras causas de la intervención (p < 0,01).
La obesidad ha sido citada como factor predisponerte a la luxación de la ATC. Considerando un índice de masa corporal de 30kg/m2 como límite para considerar obeso a un individuo, los que lo sobrepasan sufren 3,6 veces más luxaciones que los que están por debajo de ella (p = 0,006) según una publicación con nivel II de EC13. En otro estudio con ese mismo nivel de EC, la luxación se muestra 2,3 veces más frecuente en pacientes obesos; cuando se segregan estos según su sexo esa cifra es del 3% para las mujeres y del 1,8% en los hombres49, siguiendo la tendencia expresada anteriormente. De igual manera, en lo referido a la luxación tras revisión de ATC, la tasa de luxaciones en obesos es del 19% frente a un 3% en no obesos (p = 0,012)50.
Otro parámetro a tener en cuenta es el estado general preoperatorio del paciente. Los que presentan un ASA 3-4 sufren aproximadamente el doble de luxaciones que aquellos con un ASA 1-2 (p ≤ 0,031)12,44,48, siguiendo uno de esos trabajos con un nivel II de EC44.
El alcohol es otro factor de riesgo añadido a la intervención. Un consumo alto supone un índice de luxaciones del 23% frente al 5% de los pacientes con bajo consumo (p = 0,00005)9.
También las alteraciones mentales y cognitivas son peyorativas a la hora de analizar la incidencia de luxaciones, con un 13% en pacientes con estos procesos frente al 3% de los pacientes sanos (p = 0,003)51. Un estudio con un nivel II de EC, ha mostrado una incidencia 2,5 veces mayor en aquellos que en estos52.
Por último, siendo el conjunto de alteraciones neuromusculares muy amplio y diverso, y siendo pocos los casos de ATC que se implantan en estos pacientes, no se ha podido encontrar una influencia negativa de estas alteraciones en la predisposición a la luxación de la ATC53.
ConclusiónSegún trabajos con un nivel II de EC, se puede apuntar que la mujer está más predispuesta a la luxación de la ATC que el hombre44, al igual que los mayores de 70 años44, los casos de fracturas previas44,46, las artritis inflamatorias47, los pacientes con índice de masa corporal superior a 30kg/m213,49 los pacientes con un ASA preoperatorio 3-444, y los enfermos con alteraciones mentales52.
Vía de abordajeEste es uno de los puntos más comentados y recurrentes en las publicaciones sobre esta complicación. Tradicionalmente se ha dicho y admitido que la vía posterior tiene mucho mayor riesgo de luxación que las otras vías de abordaje. Así, por ejemplo, según una revisión sistemática de la literatura54, la vía posterior encabeza la frecuencia de esta complicación con una incidencia promediada de 3,23%, seguida de la vía anterolateral con un 2,18, la transtrocantérea con un 1,27% y la anterior directa con un 0,55%. Lamentablemente los trabajos de donde se extraen esas cifras no tienen un nivel de EC suficiente y probablemente se mezclan en ellos factores varios que introducen sesgos y perturban los resultados. Por el contrario, cuando se estudia la influencia de la vía de abordaje en la tasa de luxaciones, dos trabajos con nivel II de EC concluyen que la vía posterior no está relacionada con más luxaciones que otras vías55,56.
Como ya hemos escrito, el problema es multifactorial. Cuando se analiza conjuntamente vía y, por ejemplo rango de movilidad preoperatoria de la cadera, se ha comprobado la relación existente con la vía posterior en pacientes con una movilidad de cadera igual o superior a 115°. Los que poseen ese rango de movimiento sufren un 5,6% de luxaciones frente a un 3,1% en los de menor movilidad (p = 0,007)57. También la vía posterior es más insegura que la anterolateral para colocar una ATC en casos con fractura previa. Frente a un 8% de luxaciones en estos pacientes cuando se aborda posteriormente, se observa un 2% si se hace anteriormente (p = 0,01)58,59, debiendo hacer mención a que el trabajo de Enocson et al. tiene un nivel II de EC58. Por tanto, en pacientes como los mencionados es seguramente mejor elegir otra vía diferente a la posterior.
ConclusiónSegún trabajos con un nivel II de EC, la vía posterior no presenta un riesgo mayor de luxación que otras vías55,56, pero se debería actuar con precaución si se usa este abordaje en casos con una fractura previa58.
Técnica mini-invasivaEl debate entre cirugía poco invasiva-cirugía convencional ha sido bien resuelto en este tema. Frente a algún autor que encuentra un mayor número de luxaciones por una vía mini-invasiva60, hay una abundantísima literatura bien de nivel I-II de EC61–64, o de menor calidad65–67, confirmando lo contrario.
ConclusiónPueden discutirse las ventajas y conveniencia de las técnicas poco o mini-invasivas en la cirugía artroplastica de la cadera, pero lo que no puede aducirse, a la vista de la EC en niveles I y II, es la mayor propensión a la luxación si se utilizan esas vías61–64.
Diseño de la artroplastia y par de fricciónEs otro de los puntos clave en la literatura, y es especialmente complicado analizar los resultados ya que no hay trabajos con suficiente nivel de EC para poder respaldar una u otra opinión. Ciertos autores insisten en la nula influencia de dicho parámetro sobre la mayor o menor incidencia de luxaciones48,68,69. Otros, por el contrario, señalan que un par de friccion con un diámetro de 36mm es más estable que cabezas de 32mm y de 28mm, y significativamente más estable que las de 22mm70–72. Amlie et al., en un estudio de supervivencia libre de luxación de ATC con diámetros de par articular de 28mm y 32mm, hallaron una supervivencia a los 8 años significativamente mayor (p < 0,001) en las prótesis con mayor tamaño de cabeza73. Esto confirma la tendencia expresada en los datos del Registro Noruego respecto a una supervivencia a 12 años libre de luxación 4 veces mayor para las ATC con cabezas de 36mm frente a aquellas con cabezas de 28mm o de 22mm74.
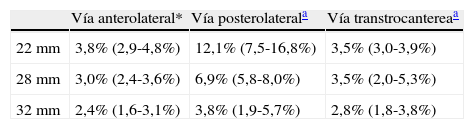
Es interesante también abordar aquí la combinación de diámetro de par articular y vía de abordaje. Para Morrey26 no hay ninguna interrelación entre esos factores y la tasa de luxaciones. Por el contario, Berry et al.34, encuentran una diferencia significativa en el índice de luxaciones favorable a la vía anterolateral frente a la posterior (p < 0,0001) y al par de 32mm de diámetro frente al de 22mm (p < 0,0001). Analizando conjuntamente ambos factores observan cómo el diámetro del par de fricción no influye si el abordaje es anterolateral o transtrocantéreo, en tanto que si es posterior las cabezas de 28mm y 32mm otorgan una significativa mayor estabilidad que las de 22mm (tabla 3).
Análisis de la tasa de luxaciones de ATC con diferentes diámetros de par articular según la vía utilizada en su colocación
| Vía anterolateral* | Vía posterolaterala | Vía transtrocantereaa | |
| 22 mm | 3,8% (2,9-4,8%) | 12,1% (7,5-16,8%) | 3,5% (3,0-3,9%) |
| 28 mm | 3,0% (2,4-3,6%) | 6,9% (5,8-8,0%) | 3,5% (2,0-5,3%) |
| 32 mm | 2,4% (1,6-3,1%) | 3,8% (1,9-5,7%) | 2,8% (1,8-3,8%) |
ATC: artroplastia total de cadera.
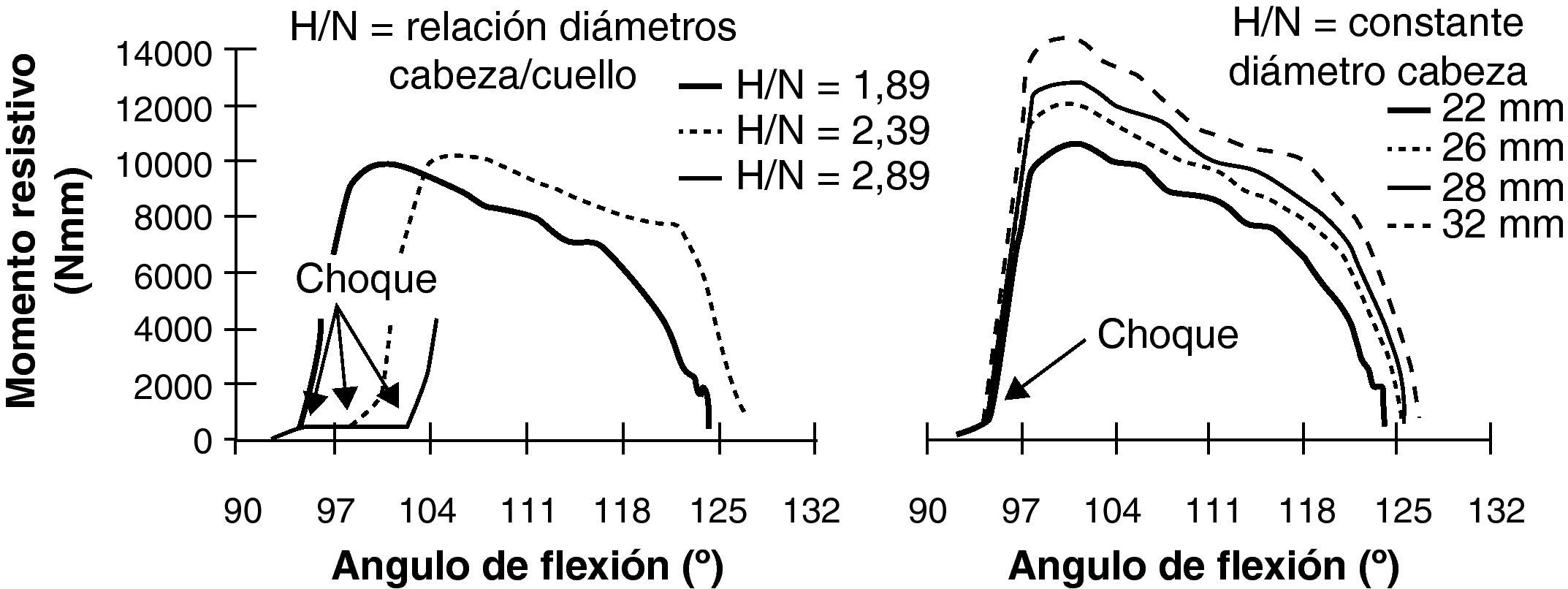
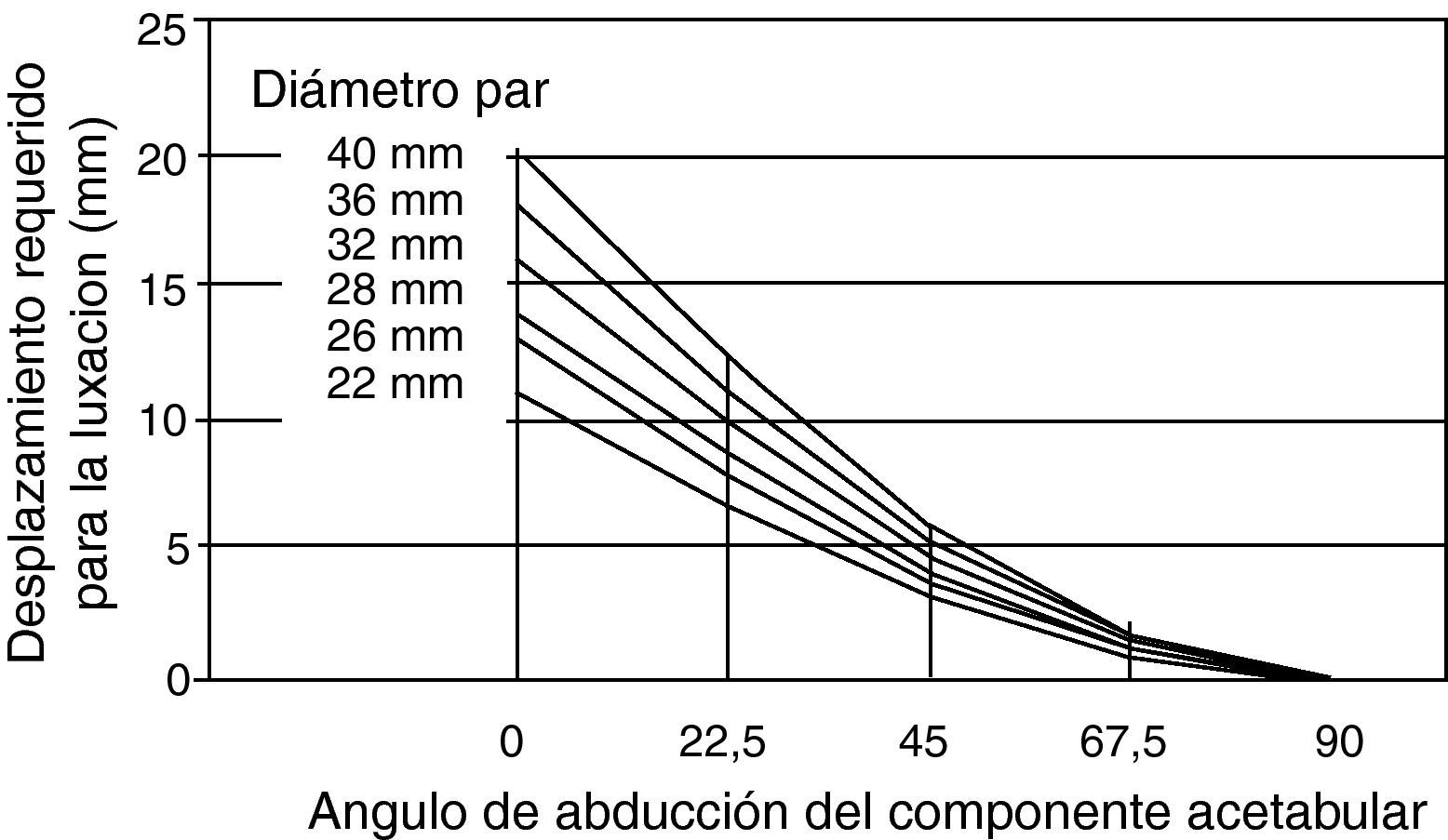
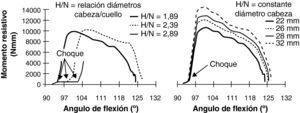
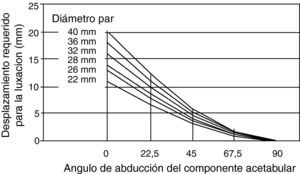
Pero al igual que otros muchos estudios, este trabajo es retrospectivo, con una serie muy heterogénea y no tiene en cuenta la relación del diámetro de la cabeza y las dimensiones del cuello femoral, que es otro de los puntos que ha sido ampliamente evocado. Efectivamente, un cuello de sección circular ancho multiplicaba por tres el número de luxaciones de un diseño con cuello de sección trapezoidal estrecha75. El choque, o conflicto fémoro-acetabular, mecanismo de base en la producción de la luxación, acaece más tardíamente a un mayor grado de flexión, cuanto mayor es la relación diámetro de cabeza/sección cuello (fig. 1). Si se mantiene constante esa relación, el momento resistivo a la luxación es mayor para cabezas de 32mm76. Esto explicaría las diferencias en la tasa de luxación utilizando una cabeza de diámetro idéntico en todos los casos, para diferentes modelos de vástago43.
Cuanto mayor es la relación entre el diámetro de la cabeza femoral y la sección del cuello, más tarde se produce el choque fémoro-acetabular que ocurre en un mayor grado de flexión. Si se mantiene constante dicha relación, es mejor un par de fricción con cabezas grandes al hacer mayor el momento resistivo a la luxación (modificado de Scifert et al.76).
Quizás también radica en esa ventaja de la relación grande entre diámetro de cabeza y sección de cuello, al menos en parte, el buen comportamiento en cuanto a estabilidad de las artroplastias de doble movilidad o tripolares. En tanto que en las prótesis convencionales esa relación se sitúa entre 2,29 y 3,4 como máximo, en las tripolares llega hasta 4,7 minimizando la posibilidad de choque del cuello femoral con el reborde del componente acetabular77. De cualquier manera, esa es la teoría. De hecho, en la literatura cuando se ha utilizado un modelo tripolar para tratar una ATC inestable, hay hasta un 7-19% de recurrencia de la luxación, a lo que hay que añadir un 21% de fallos de otra naturaleza, lo que empeora considerablemente los resultados de estos modelos78.
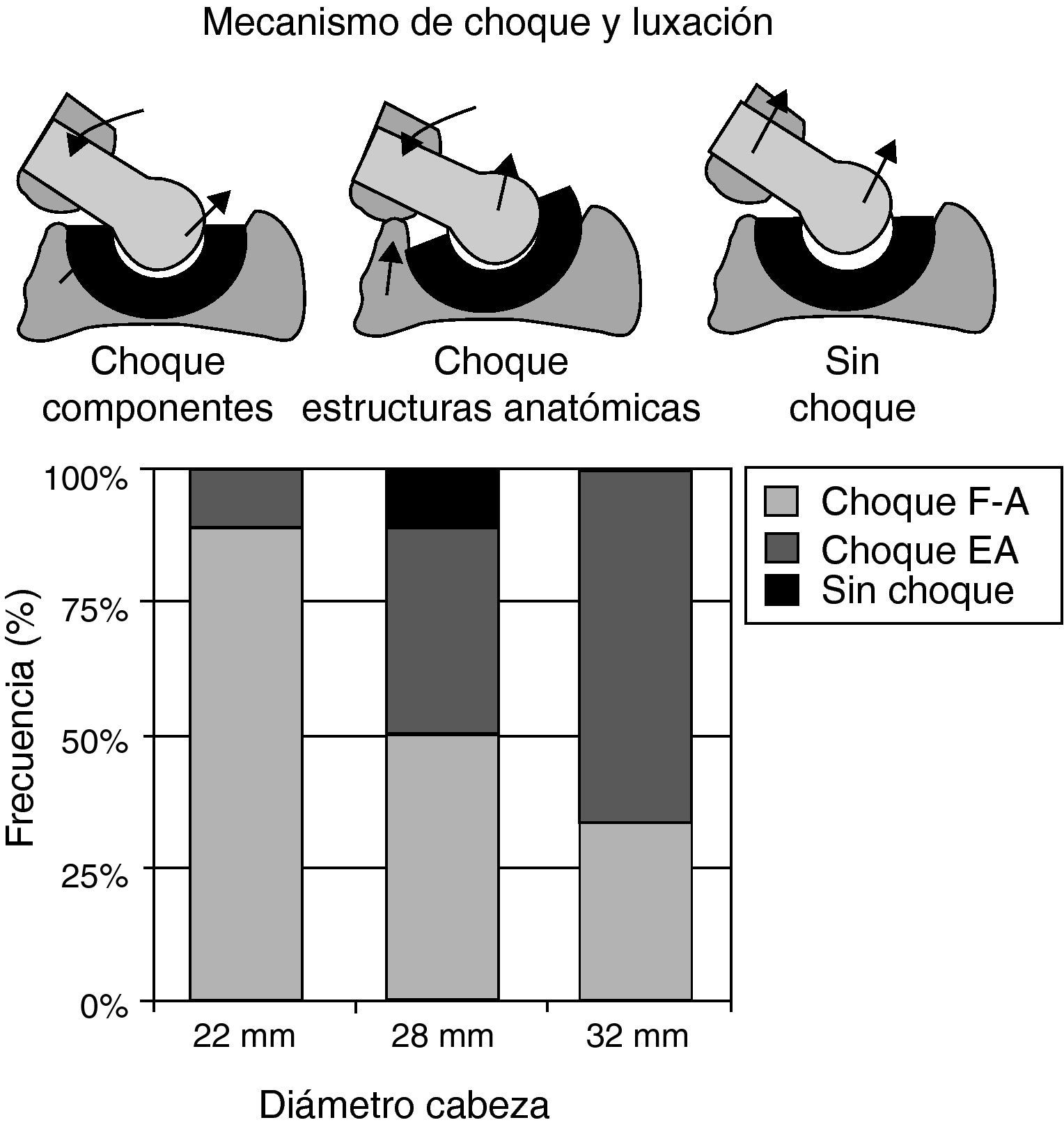
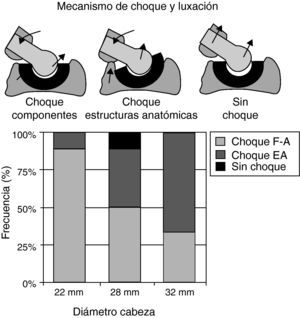
El incremento de la relación diámetro de cabeza/sección del cuello tiene unos límites. Por una parte se puede vulnerar la resistencia del cuello y éste romperse en fatiga, lo que es totalmente indeseable. Por otro lado, conforme se incrementa el diámetro de la cabeza, dejando aparte las consideraciones tribológicas que es necesario plantearse, disminuye la incidencia de choque entre los componentes protésicos, pero aumenta la posibilidad de choque, o conflicto, entre estructuras anatómicas, que es otra de las formas de producción de la luxación de la ATC79. En efecto, en el estudio experimental de Bartz et al.5, el mecanismo principal de luxación de la ATC con cabeza de 22mm es el choque entre los componentes protésicos, en tanto que con cabeza de 32mm pasa a ser el conflicto entre las estructuras anatómicas, esencialmente entre el trocánter menor y el isquion (fig. 2).
El choque o conflicto fémoro-pélvico como mecanismo causal de la luxación. Con una cabeza de 22mm el choque ocurre entre el cuello femoral y el reborde del componente acetabular, mientras que con una cabeza de 32mm el conflicto pasa a ser entre las estructuras anatómicas (modificado de Noble,79 y Bartz et al.5).
En este tema de la estabilidad de la articulación y del conflicto fémoro-acetabular hay que considerar no solo los parámetros que se han analizado hasta aquí, sino también el diseño y las dimensiones exteriores del componente acetabular. Lógicamente, cuanto más envolvente es el cotilo más estabilidad del par articular se consigue, pero existe menos movilidad, más choque copa-cuello y está más comprometida la fijación de los componentes al hueso. El riesgo de luxación disminuye significativamente si el reborde del componente cotiloideo se eleva 15° en la dirección en la que se supone la luxación70,80. El reborde es mejor que sea plano con bisel ancho81.
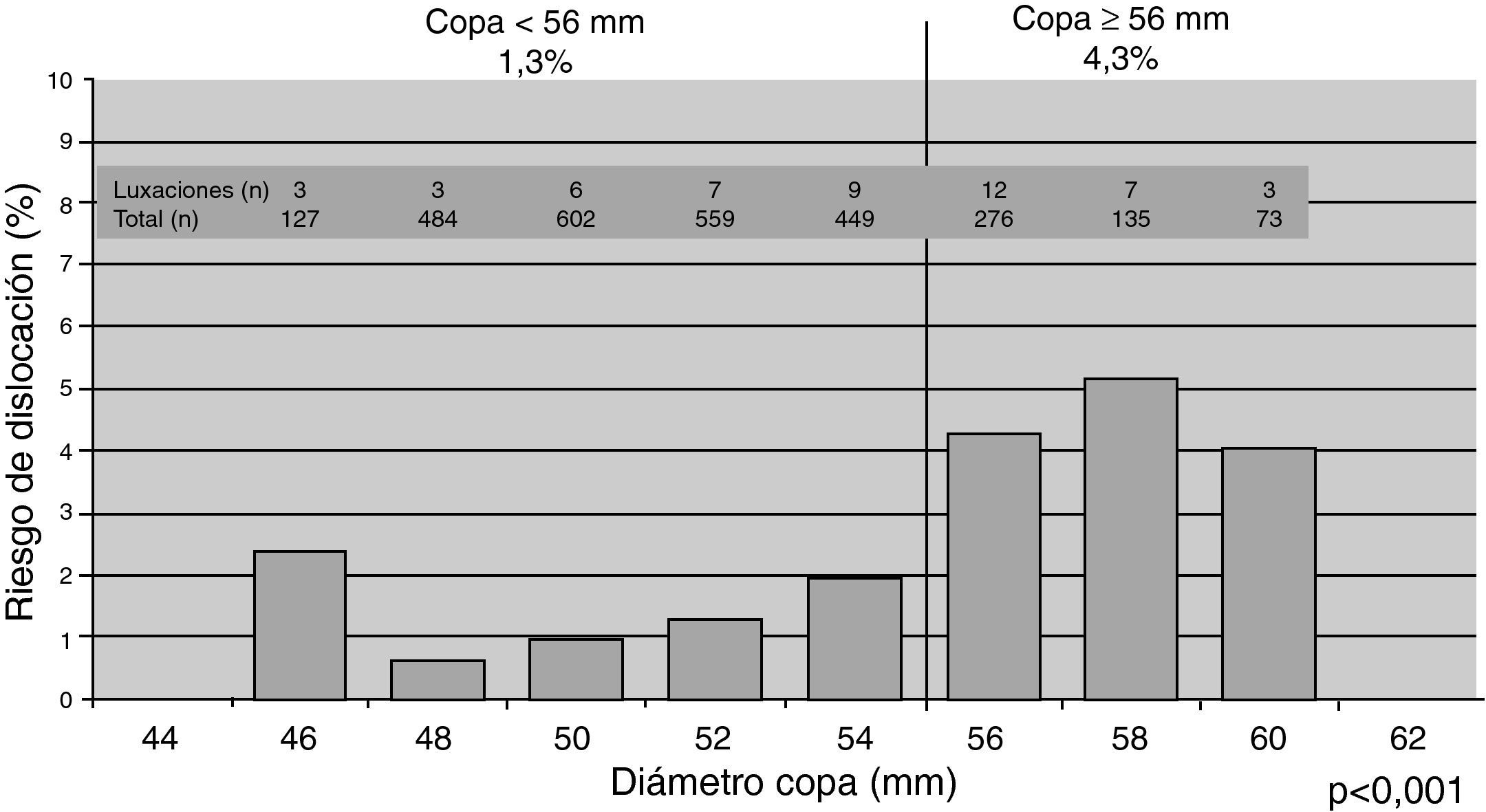
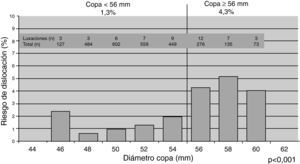
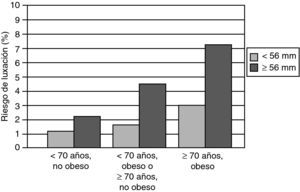
En lo que se refiere al diámetro externo del componente acetabular ya hay un trabajo clásico de 1998 poniendo de relieve que las ATC con un componente cotiloideo de diámetro exterior igual o mayor a 62mm sufrían el triple de luxaciones que aquellas con un cotilo de diámetro externo igual o menor de 60mm (p = 0,043)82. Este aserto se valida en un trabajo con nivel II de EC que muestra cómo, para un par articular de 28mm, el riesgo de luxación utilizando cotilos de diámetro exterior igual o mayor a 56mm es significativamente más elevado (p < 0,001), el doble, que si ese diámetro externo es menor de esos 56mm (fig. 3)83.
Influencia del diámetro exterior del componente acetabular en la tasa de luxaciones de ATC (modificado de Peter et al.83)
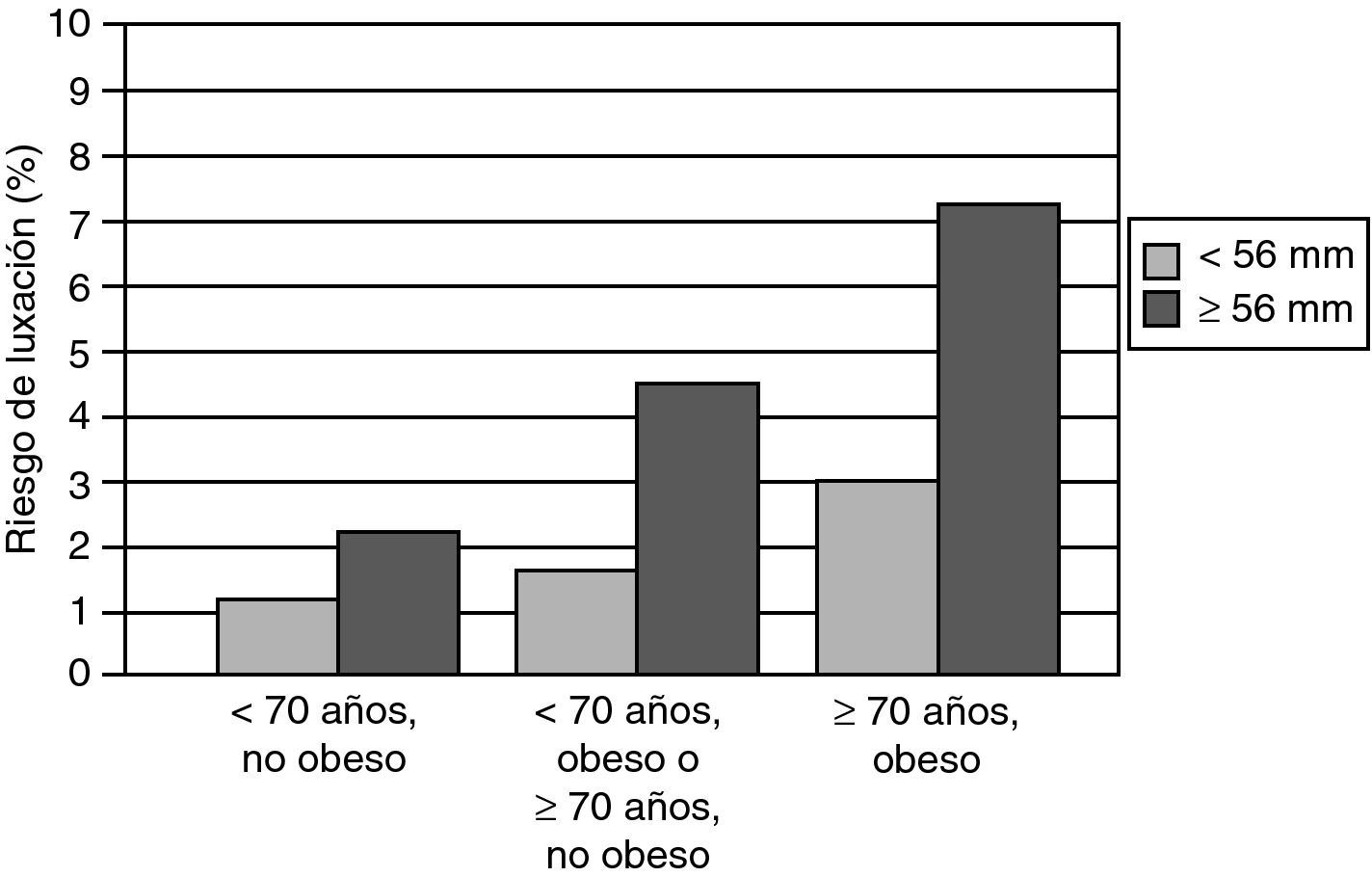
Interrelacionando ese parámetro con la edad y la obesidad del paciente se aprecia cómo la combinación de componentes cotiloideos de diámetro externo igual o superior a 56mm, en pacientes mayores de 70 años, con un índice de masa corporal por encima de 30kg/m2, multiplica la incidencia de la luxación por doce, siendo de un 7,5% en esos casos frente al 0,6% registrado con cotilos de diámetro exterior menor, en pacientes más jóvenes de 70 años y con una masa corporal por debajo de 30kg/m2 (fig. 4)83.
Combinación desfavorable respecto a la incidencia de luxaciones para un diámetro de cabeza de 28mm: componente acetabular de diámetro igual o superior a 56mm, pacientes mayores de 70 años, índice de masa corporal igual o mayor a 30kg/m2 (modificado de Peter et al.83)
A pesar de las grandes controversias mantenidas sobre estos aspectos solo se ha obtenido EC a través de un estudio de nivel II que muestra cómo, para un par articular de 28mm de diámetro, el diámetro exterior del componente acetabular favorece el choque y la luxación cuando es igual o mayor a 56mm. Esa situación se hace particularmente peligrosa en pacientes obesos, mayores de 70 años83.
Orientación de los componentesAunque parece obvio lo contrario, existen autores que defienden la nula influencia de la orientación del implante sobre la posibilidad de luxación9. Evidentemente no es el factor único ya que las luxaciones pueden presentarse también en ATC bien orientadas, pero parece que alguna influencia debe tener una malposición grosera. Biedermann et al. encontraron que el 93% de las ATC estables de su serie y lo que es mas llamativo el 67% de las inestables16 se situaban dentro de una zona de seguridad en la colocación de la copa de 15° ± 10° de anteversión y 45° ± 10° de abducción.
En su trabajo clásico, Lewinnek et al. muestran que las ATC que tienen el acetábulo colocado dentro de una zona de seguridad de 15° ± 10° de anteversión y 40° ± 10° de abducción, tienen una tasa de luxación del 1,5% en tanto que las que no se encuentran dentro de esos límites presentan una tasa de 6,1%84. Igualmente sucede con otros autores que registran un aumento significativo de dicha tasa si la abducción del acetábulo es igual o mayor a 50° (p = 0,001) o la anteversión es igual o menor a 5° o igual o mayor de 20° (p = 0,02)15. Compilando la anteversión acetabular y femoral, si es menor de 40° o mayor de 60° el riesgo de luxación se multiplica por 712. En un estudio con un nivel II de EC, el incremento de luxaciones resulta significativo (p < 0,02) si hay una abducción de la copa y/o mayor ante o retroversión del componente acetabular y/o mayor ante o retroversión del componente femoral44. En general puede decirse que en la literatura la mal posición de los componentes es la mayor causa si no de aparición, sí de recurrencia de la luxación85.
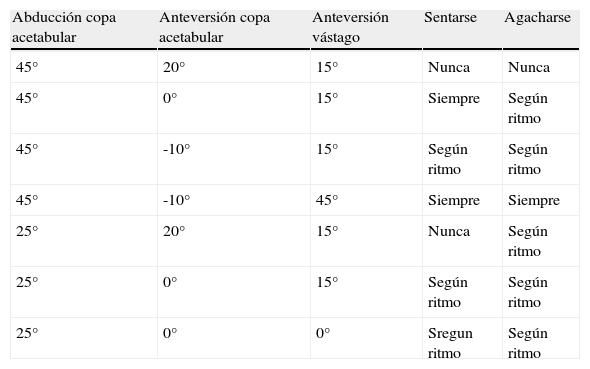
Las actividades cotidianas pueden resultar desestabilizadoras de la prótesis según estén orientados sus componentes. En un trabajo experimental Barrack et al.86 han comprobado la estabilidad de la prótesis en diferentes actividades como sentarse y agacharse, dependiendo de cómo estén colocados los componentes protésicos. El riesgo de choque fémoro-acetabular está ausente en esas actividades con el cotilo en 45° de abducción y 20° de anteversión, y con el vástago en una anteversión de 15°. En cambio, el choque se produce siempre al intentar esas actividades si, con una abducción de 45° del cotilo, se asocia una retroversión de 10° de la copa a una anteversión de 45° del vástago femoral. La producción del choque es variable en esas actividades con otra orientación de los componentes, dependiendo del ritmo con el que se efectúa el gesto en cuestión (tabla 4).
Choque fémoro-acetabular según la orientación de los componentes protésicos en diferentes actividades86
| Abducción copa acetabular | Anteversión copa acetabular | Anteversión vástago | Sentarse | Agacharse |
| 45° | 20° | 15° | Nunca | Nunca |
| 45° | 0° | 15° | Siempre | Según ritmo |
| 45° | -10° | 15° | Según ritmo | Según ritmo |
| 45° | -10° | 45° | Siempre | Siempre |
| 25° | 20° | 15° | Nunca | Según ritmo |
| 25° | 0° | 15° | Según ritmo | Según ritmo |
| 25° | 0° | 0° | Sregun ritmo | Según ritmo |
En la mayoría de las actividades diarias en flexión de cadera se llega a producir un conflicto entre los componentes protésicos o de las estructuras anatómicas, mientras que en actividades que suponen extensión de cadera se puede producir ese conflicto con el acetábulo en 45° de abducción y 20° de anteversión. Hay que evitar por todos los medios que la copa desborde por delante o por detrás el acetábulo anatómico óseo más allá de 5mm, sea por una posición defectuosa o por un tamaño o diámetro externo excesivo87. Es pues muy importante acomodar el rango y secuencia de movimientos para cada actividad en concreto.
La mala orientación de la copa acetabular puede llegar a anular la ventaja que otorga el empleo de pares articulares de gran diámetro (fig. 5)88.
La abducción excesiva de la cúpula acetabular anula la ventaja en cuanto a la estabilidad de los grandes pares articulares frente a los pequeños (modificada de Crowninshield et al.88)
La cirugía asistida por ordenador garantiza una colocación más precisa, reproducible y con menor variabilidad en la orientación de los componentes protésicos. Una revisión sistemática de la literatura aporta como dato positivo una reducción significativa (p = 0,03) de la tasa de luxaciones del 2,49% en ATC operadas convencionalmente respecto al 1,03% registrado en las realizadas con navegación quirúrgica89. Está pues admitido que la navegación permite esa mejor orientación de la artroplastia, con menos casos fuera de la zona de seguridad pero, paradójicamente y a pesar de todo eso, la tasa de luxaciones en ATC navegadas resulta similar a la obtenida en no navegadas, refrendado en dos estudios de nivel II de EC90,91.
Otra posibilidad para complementar la orientación es la modularidad. Un cuello modular anteverso evita el choque fémoro-acetabular anterior en aquellas actividades citadas en flexión de cadera, en tanto que un cuello retroverso evita el choque posterior en las actividades en extensión. Dependiendo de la orientación de los elementos anatómicos en el plano transversal, de las actividades prioritarias para el paciente y de la dirección de riesgo de luxación, se puede elegir y utilizar uno u otro cuello. De hecho, el uso de un cuello ante o retroverso se registra en el 27,8% de las mujeres y en el 21,6% de los hombres y reduce el índice de luxaciones al 0,7%92.
La modularidad, sin embargo, no aparece útil en la reducción de la tasa de luxaciones en las revisiones de ATC93.
ConclusiónLa buena orientación de los componentes protésicos hace disminuir la tasa de luxaciones, según un artículo con nivel II de EC44. Otros dos estudios, también con nivel II de EC, demuestran que la navegación facilita la exactitud en la orientación y reduce el número de casos extremos fuera de la zona de seguridad, pero no disminuye el número de luxaciones90,91.
Materiales constitutivos del par articularEn un trabajo mixto, experimental y clínico, Clarke et al.94 refieren congruentemente que la fuerza requerida para separar los componentes articulares de un par metal-metal es de 24N frente a 1,9N necesarios para separar un par cerámica-polietileno. Lo explican por una mayor fuerza adhesiva de la interfaz metal-metal secundaria a la presencia de una delgada película de líquido lubricante interpuesta. La traducción clínica de este hallazgo es una tasa de luxaciones del 0,9% en ATC con un par metal-metal de 28mm de diámetro frente al 6,2% del par cerámica polietileno, también de 28mm de diámetro.
Por el contrario, otros estudios95–97, dos de ellos con un nivel II de EC95,97, no muestran ninguna ventaja del contacto metal-metal frente al metal-polietileno o de la cerámica-cerámica.
Un interrogante permanece en este tema: la luxación de una prótesis con un par metal-metal y cabezas grandes, ¿puede ser indicativa de una reacción tisular al metal? La gran dilatación de las partes blandas observada en esos casos podría ser una causa de la luxación de la prótesis98.
ConclusiónHay EC, a partir de dos estudios de nivel II, sobre la nula influencia de los materiales constitutivos del par articular en la mayor o menor incidencia de luxaciones.
Reconstrucción de las partes blandasYa se ha escrito anteriormente que una de las causas de luxación de una ATC es la pérdida de tensión de las partes blandas periarticulares. De esta manera, todo lo que altere ese tono aumenta el riesgo de luxación. Un trocánter mayor suelto incrementa dicho riesgo de manera significativa (p < 0,001)70.
Además, hay que tener en cuenta que la inestabilidad por déficit del mecanismo abductor de la cadera no llega a poderse compensar por un par de mayor diámetro99.
Pero el punto crítico en este apartado, y que cierra el círculo de qué vía es más generadora de luxaciones, es la reparación, al final de la intervención, de los elementos a través de los que se ha accedido a la cadera, en concreto y especialmente si se ha hecho por una vía posterior. Aquí se produce una grave discrepancia no resuelta todavía tal y como sigue ahora.
Por un lado, existen autores que encuentran una ventaja absoluta de la reparación frente a la abstención, oscilando las luxaciones si no se reparan los mencionados elementos posteriores entre un 4 y un 6,2% y siendo de 0-2,2% si se reparan44,100,101, teniendo dos de esos trabajos un nivel II de EC44,101. En dos revisiones sistemáticas de la literatura también se aprecia ventaja de la reparación102,103, refiriendo una incidencia 8 veces mayor si no se repara en la vía posterior y una incidencia similar a la de las vías anterolateral y lateral directa si se repara103.
La eficacia experimental de la reparación de los elementos posteriores ha quedado demostrada en un trabajo de Elkins et al.104. También, a través de un estudio mediante ultrasonografía se ha podido comprobar la persistencia de la integridad de la reparación transcurridos tres meses desde la misma105.
Pero la controversia queda en el aire al conocerse un trabajo con un nivel II de EC que muestra cómo la reparación de los elementos posteriores no influye sobre la tasa de luxaciones, con un 12% de ellas si no se reparan y un 14% si se reparan58.
ConclusiónAnte la contradicción existente en los resultados de diferentes estudios de calidad, con un nivel suficiente de EC, no puede confirmase la relación entre luxaciones y reconstrucción de las partes blandas lesionadas a través de la vía de acceso.
Eficacia de la prevenciónTal como se ha escrito antes, hay actividades cotidianas con mayor o menor riesgo de luxación de la prótesis según cómo se lleven a efecto. En este sentido, en un estudio con nivel II de EC se comprobó la eficacia de un programa de educación previo a la intervención de artroplastia, reduciéndose la tasa de luxaciones en 2, 8 veces entre los que lo siguieron y los que no (0,8 vs 2,1%)106. Hay pues que evitar las situaciones de riesgo y entre ellas la práctica irreflexiva de sexo. Se han publicado guías de posturas que permiten disfrutar de una actividad sexual segura a partir del tercer mes postoperatorio107,108.
Por el contrario, el uso de restrictores de movilidad, cojines de abducción, elevadores de asiento, etc., limitando la flexión por debajo de 90°, las rotaciones por debajo de 45° y la aducción, preconizados e indicados clásicamente para las primeras 6 semanas, se han demostrado totalmente inútiles en dos trabajos de nivel I y II de EC6,109. Las férulas de abducción se revelan también ineficaces en la prevención de la recurrencia después de la reducción cerrada de la luxación de una ATC110.
ConclusiónLa educación preoperatoria indicando cómo llevar a cabo las actividades diarias es efectiva disminuyendo el riesgo de luxación106, en tanto que el uso de restrictores de movilidad de la cadera se ha revelado ineficaz6,109.
Eficacia del tratamientoViene íntimamente ligada a la causa de la luxación. Las luxaciones «posturales», o «positional» de Dorr et al.11, responden bien a la reducción cerrada, con un 45% de casos resueltos sin recidiva. En el otro 55% de casos se presenta una recidiva y precisa un tratamiento quirúrgico ulterior. La eficacia de la luxación cerrada en las otras tres categorías, aunque debe practicarse siempre como primer tratamiento de elección en todos los casos, es bastante limitada necesitando cirugía el 71% de los casos en los que se detecta la malposición de los componentes, y en el 83% de cada una de las dos categorías restantes, requiriendo más de una intervención aproximadamente la tercera parte de los casos englobados en las tres últimas categorías111.
El riesgo de revisión en los casos de luxación tras una ATC realizada por fractura previa o por artritis reumatoide, es mayor que en los casos de artrosis (p < 0,001 y p = 0,006 respectivamente). También la frecuencia es significativamente más alta (p < 0,001) si se usan cabezas de 22mm en vez de 32mm y si se coloca una copa no cementada en vez de una cementada (p = 0,02)112.
Se han propuesto múltiples métodos para solucionar una luxación de ATC recidivante y que no puede ser estabilizada por medios conservadores113. Hay que insistir en que la luxación recidiva en el 60% de las artroplastias primarias, y en un 70% cuando ocurre en revisiones. El 33% de las luxaciones acaecidas en ATC primarias terminan siendo reintervenidas, en tanto que esa cifra asciende al 50% tras una revisión. Después de la revisión quirúrgica de una prótesis inestable deviene estable en el 70% de los casos si la luxación es de una ATC primaria y en el 50% de las que se producen tras una revisión7.
Dentro de las posibilidades de tratamiento, la reconstrucción y retensado de las partes blandas evita la recurrencia en un 47% de los casos en que se emplea, mientras que si se colocan suplementos restrictores en el cotilo se llega a impedir una nueva luxación en el 82%114. Haciendo uso de la modularidad de los componentes protésicos se logra la estabilidad entre el 45 y el 77% de los casos,115,116 y en el 71% si se emplea un acetábulo constreñido117.
La eficacia de los acetábulos constreñidos está en discusión118 Su empleo ofrece un 17,5% de luxaciones y un 29% de recidivas si se utilizan en luxaciones recurrentes117. Esas cifras absolutamente inasumibles han sido mejoradas hasta el 1,2% con un determinado modelo de este tipo de acetábulo119, aunque en una revisión sistemática de la literatura la cifra de luxación de una artroplastia constreñida se sitúa en el 10% de casos120.
Debe quedar claro para los lectores que el tratamiento de una ATC inestable, con una luxación recurrente, mediante la simple colocación de un acetábulo constreñido, sin corregir los demás motivos de inestabilidad, origina un 16% de fallos por luxación del implante121.
El recambio de los componentes, sobre todo si hay un error de orientación flagrante, evita la recidiva en el 67% de los casos en los que hay una causa definida de la luxación, y solo en el 50% si se desconoce la causa que la ha provocado114.
De cualquier manera, en el 95% de casos de luxación de ATC se consigue la estabilidad tras todo el tratamiento realizado122.
ConclusiónNo puede afirmarse la ventaja de uno u otro tipo de tratamiento de la luxación recurrente. Depende de múltiples factores, sobre todo de la causa fundamental de la inestabilidad. Puede decirse que en cuanto al tratamiento solo hay evidencia de que no hay evidencia123.
Luxación en otros tipos de artroplastias de caderaEn lo que se refiere a las prótesis de resuperficialización, la cifra de luxaciones aportada por Carrothers et al. es del 0,1%, apareciendo las mujeres como especialmente predispuestas a sufrir esta complicación ya que todas sucedieron en ese sexo (p = 0,004)124.
En cuanto a prótesis parciales, en una revisión sistemática de la literatura se apunta una incidencia de luxaciones similar a la de las ATC125. En el caso de prótesis de Thompson, cementadas, la luxación se produce en el 3,3% de los pacientes, apareciendo mas frecuentemente si se utiliza una vía anterior que posterior (p = 0,005)126.
La conversión a ATC de estas prótesis parciales tiene un riesgo de luxación del 22%, superior al 10% de luxaciones tras revisión de ATC (p < 0,02) en un estudio comparativo127.
ConclusiónNo hay EC suficientes para recomendar una pauta de tratamiento en estos casos.
Modificación del resultado clínico tras una luxaciónEl paciente con una cadera inestable presenta una puntuación más baja en el sistema de valoración de Harris y además muestra un elevado nivel de preocupación por el futuro de su artroplastia28.
Después de una luxación no recurrente en una ATC primaria la puntuación conseguida en la escala WOMAC o SF-12 es similar a la de una ATC sin esta complicación, pero con una tendencia a presentar una mejor calidad de vida del paciente en ATC no luxadas y menor satisfacción con su ATC en implantes con luxaciones128.
Una serie ha analizado la puntuación de la escala Oxford Hip Score con una evolución media de 5 años. En este estudio se ha observado que la puntuación es de 17,4 en el grupo control sin luxación, 26,7 en los casos con luxación reducida cerrada no recurrente, 27,2 en luxación recurrente no operada, 34,5 tras revisión quirúrgica con éxito y 42 tras revisión quirúrgica fallida. Igualmente se apreciaron más problemas de salud en los pacientes revisados por luxación de la ATC utilizando el cuestionario EuroQol-535.
ConclusiónA pesar de que la luxación compromete en mayor o menor medida el resultado de la ATC, no hay EC demostrativa de ello.
Consideraciones finalesTeniendo en cuenta lo referido en publicaciones con un nivel I o II de EC se puede resumir que:
- 1.
La tasa de luxación de la ATC se sitúa entre el 2,5 y el 3,9%.
- 2.
Hay una mayor incidencia en revisiones que en ATC primarias.
- 3.
Es la complicación más frecuente en los primeros 90 días después de la intervención.
- 4.
Es la primera causa de reintervención de ATC.
- 5.
Existe una forma tardía de luxación que en un 0,8% de casos se produce después de 5 años de la implantación.
- 6.
La experiencia del cirujano influye en el índice de luxaciones.
- 7.
Históricamente se observa una disminución de su incidencia.
- 8.
El riesgo de luxación es mayor en mujeres, pacientes mayores de 70 años, casos de fracturas previas y artritis inflamatorias, obesos, individuos con un ASA preoperatorio de 3-4 y pacientes con alteraciones mentales.
- 9.
La vía posterior per se no genera más luxaciones que las otras vías.
- 10.
La vía posterior es peligrosa en casos con fractura previa.
- 11.
No hay mayor índice de luxaciones usando abordajes mini-invasivos.
- 12.
Un componente acetabular con diámetro grande incrementa la tasa de luxaciones al favorecer el contacto fémoro-acetabular. Esa situación es particularmente peligrosa en pacientes mayores de 70 años y obesos.
- 13.
La correcta orientación de los componentes protésicos disminuye el riesgo de luxación.
- 14.
La navegación ayuda en la precisión al colocar la artroplastia, pero no reduce la tasa de luxaciones.
- 15.
Los materiales constitutivos del par articular no influyen en la luxación.
- 16.
Hay controversia en cuanto a la reparación de los elementos posteriores a la vista de los resultados clínicos.
- 17.
La educación preoperatoria indicando cómo realizar las actividades cotidianas es eficaz disminuyendo el riesgo de luxación.
- 18.
El uso de restrictores o métodos para reducir la movilidad de la cadera operada son ineficaces en la prevención de la luxación.
- 19.
No hay EC que permita refrendar la eficacia de las diferentes formas de tratamiento de la inestabilidad de las ATC.
- 20.
No hay EC de que la inestabilidad de la ATC comprometa el resultado clínico.
Nivel de evidencia V.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.