La tuberculosis (TBC) osteoarticular, causada por una bacteria del género Mycobacterium, representa alrededor de un 10% del total de TBC extrapulmonares en la edad pediátrica. Su baja prevalencia y su presentación clínica inespecífica conducen a un diagnóstico tardío y, con esto, a un mayor riesgo de secuelas.
Pacientes y métodoPresentamos una serie de siete casos pediátricos de TBC osteoarticular no vertebral diagnosticados entre el 2006 y el 2019, con una media de edad de 7,4 años y una mediana de cinco (rango de dos a 16 años).
El tiempo medio de seguimiento fue de 18,5 meses (rango 10 a 32 meses).
Los pacientes se clasificaron según los criterios radiográficos de Kerri y Martini.
ResultadosEl retraso diagnóstico fue constante, con una media de 4,7 meses (rango de uno a ocho meses).
La localización fue: cabeza femoral (dos casos), húmero proximal, cúpula astragalina, osteoartritis de clavícula distal, epífisis proximal de cúbito, y articulaciones tibioastragalina junto con subastragalina. Los hallazgos clínicos fueron cojera (cuatro casos), dolor localizado (dos), impotencia funcional (dos), síndrome constitucional (astenia, anorexia y pérdida involuntaria de más del 5% del peso corporal total) (dos), signos inflamatorios locales (uno), y fiebre (uno). Un paciente fue asintomático, realizando el diagnóstico osteoarticular de manera casual en el estudio radiológico pulmonar.
Se administró un tratamiento médico de inducción con tres o cuatro fármacos en todos los casos. En tres de ellos, fue necesario el desbridamiento quirúrgico, y, en dos se realizó un lavado vía artroscópica.
ConclusionesLos resultados finales fueron aceptables, con recuperación del balance articular en el 71% de los pacientes, pero con cambios radiográficos residuales en cuatro de los siete casos (57,1%). El mejor pronóstico parece correlacionarse con la menor edad, así como con el diagnóstico y el tratamiento médico-quirúrgico precoces.
Osteoarticular tuberculosis, caused by a member of the Mycobacterium genus, represents approximately 10% of the total extrapulmonary tuberculosis in pediatric patients. Its low prevalence and nonspecific clinical presentation lead to a late diagnosis and elevated risk of sequelae.
Patients and methodsThis retrospective study included seven pediatric patients with non-vertebral osteoarticular tuberculosis diagnosed between 2006 and 2019. The patients were classified in accordance with the radiographic criteria of Kerri and Martini.
ResultsThe mean patient age was 7,4 years (median, 5 years; range, 2–16 years). The mean follow-up time was 18,5 months (range, 10–32 months). The mean diagnostic delay was 4,7 months (range, 1-8 months). The locations were femoral head osteoarthritis (two patients) and proximal humerus osteomyelitis, talus dome osteoarthritis, distal clavicle osteoarthritis, proximal ulna epiphysis osteoarthritis, and tibiotalar arthritis along with subtalar gland (one patient each). The clinical findings were lameness (four patients), localized pain (two patients), functional impotence, constitutional syndrome (asthenia, anorexia, and involuntary loss of>5% of total body weight) (two patients), local inflammatory signs (one patient), and fever (one patient). One patient was asymptomatic and received a diagnosis during pulmonary radiological analysis. Medical treatment with four drugs was performed in all patients; five patients required surgical treatment for abscess drainage, three of them open drainage, and two with laparoscopic drainage.
ConclusionsThe final results were satisfactory, such that 71% of patients recovered joint balance but with radiological sequelae in 57,1% patients. Good prognosis, according to our results, depends on younger age and early diagnosis with early medical or surgical treatments.
La tuberculosis (TBC) osteoarticular es una enfermedad ya conocida en la antigüedad y que ha podido ser detectada en las momias egipcias1–3. Su diagnóstico suele ser tardío por la poca sospecha en relación con su baja prevalencia y por su presentación clínica inespecífica.
Actualmente, la TBC es un gran problema de salud pública extendido en todo el mundo. Su prevalencia está asociada con mayor pobreza, desorganización social e infección por el virus de la inmunodeficiencia humana (VIH). La Organización Mundial de la Salud (OMS) ha señalado los tres países donde la tasa de incidencia es más alta: India, Indonesia y Bangladesh4. En la edad pediátrica, las regiones con el número más alto de casos son estos tres, seguidos de los países subsaharianos5,6.
En España, en el año 2015, la incidencia de TBC fue de 10,6 casos por 100.000 habitantes. Del total de 4.916 casos, 3.946 correspondieron a TBC pulmonar (80,3%), 60 a meningitis TBC (1,2%) y 910 a TBC de otras localizaciones (18,5%). Según datos de la OMS 2015, la letalidad de esta patología a nivel mundial es del 17%.
El niño que se infecta de TBC tiene mayor riesgo de desarrollar la enfermedad que el adulto y de que esta sea, con mayor frecuencia, extrapulmonar o diseminada, especialmente el menor de cinco años. En España, un país de baja incidencia de TBC, los estudios de contactos ante el diagnóstico de un adulto bacilífero permiten tratar a las infecciones latentes o identificar las formas pulmonares de la enfermedad de forma precoz.
De todas las TBC extrapulmonares, el 5,9% se dio en pacientes menores o hasta los 15 años, con una distribución algo mayor en el grupo de edad de cinco a 15 años que en el de cero a cuatro años. En los casos de TBC pulmonar, la distribución es similar en los dos grupos de edad.
La TBC es una enfermedad infecciosa causada por Mycobacterium tuberculosis complex. Algunas de sus subespecies, como son Mycobacterium bovis, Mycobacterium africanum, Mycobacterium canetti y Mycobacterium microti, causan esta infección, generalmente, en pacientes con patología asociada.
Mycobacterium tuberculosis es el origen más frecuente de la osteomielitis por micobacterias7. La TBC osteoarticular representa un 3 a 5% de todos los casos de TBC extrapulmonar8. Por su clínica insidiosa y su localización atípica, la TBC osteoarticular es una patología que puede pasar desapercibida con frecuencia9,10.
La patogénesis de la TBC osteoarticular es la diseminación hematógena. El bacilo está presente en el torrente sanguíneo, pudiendo colonizar el hueso cuando la circulación se enlentece en los vasos metafisarios. Las lesiones óseas por TBC en niños suelen localizarse en la metáfisis. Ocasionalmente, en infantes menores de dos años, en los que los vasos transfisarios están abiertos11, la lesión puede atravesar la zona fisaria y afectar la epífisis. Más infrecuentemente, esta puede ser una osteomielitis primaria de la epífisis10 a través de la vascularización sinovial o por vía hematógena epifisaria. Es decir, la enfermedad puede iniciarse en el hueso (epífisis o metáfisis) o en la membrana sinovial, pudiéndose transmitir rápidamente de uno al otro5.
Las localizaciones más frecuentemente afectadas son la columna (51%), osteoartritis de cadera y fémur (10%), osteoartritis de rodilla y tibia (10%), costillas (7%) y artritis de codo (5%)12,13. Con menor recurrencia, pueden verse afectadas pequeñas articulaciones como la acromioclavicular o la tarsometatarsal14. La clínica suele ser subaguda, con dolor insidioso y tumefacción de partes blandas. Los signos y síntomas generales son infrecuentes14,15.
Su evolución suele ser tórpida, generando un retraso en el diagnóstico, por lo que se puede producir una destrucción osteoarticular irreversible. Como en cualquier osteomielitis, en los casos en los que la respuesta al tratamiento médico sea parcial, será necesario descartar la presencia de un absceso óseo, articular o muscular susceptible de drenaje14.
En la TBC pulmonar, aunque es frecuente la leucocitosis y la elevación de la proteína C reactiva (PCR) en el diagnóstico, la procalcitonina suele mantenerse dentro de la normalidad.
El diagnóstico de sospecha incluye la presentación clínica sugestiva, el antecedente de un contacto con algún paciente bacilífero o la estancia en alguna zona endémica, un test inmunodiagnóstico (prueba cutánea de derivado proteico purificado [PPD] o ensayo de liberación de interferón gama [IGRA]) positivo y hallazgos compatibles en las técnicas de imagen: la radiografía (Rx), la tomografía computarizada (TC) o la resonancia magnética (RM).
La RM es la prueba de elección ante la sospecha de un absceso óseo o muscular, o cuando la respuesta al tratamiento sea parcial16. El diagnóstico diferencial se debe realizar con osteomielitis bacteriana subaguda, osteomielitis bacteriana crónica, quiste simple, quiste óseo aneurismático, tumores cartilaginosos, lesiones granulomatosas, enfermedades hematológicas y algunos tumores malignos17. Si existe la duda, la biopsia percutánea previa a la posible cirugía es obligatoria.
El diagnóstico de certeza de la TBC extrapulmonar requiere la confirmación microbiológica por cultivo o por técnicas moleculares de la biopsia de los tejidos afectados (granulomas, sinovial, hueso, ganglios linfáticos, márgenes de úlceras o fístulas) u otras muestras, habitualmente respiratorias (esputo y jugo gástrico)5.
La TBC osteoarticular necesita un tratamiento más largo que la TBC pulmonar18. En la mayoría de los pacientes, este consiste en una fase de inducción de dos meses que combina tres a cuatro fármacos antituberculosos (antiTBC) de primera línea (isoniazida [H], rifampicina [R], pirazinamida [Z] y etambutol [E]) por vía oral, y una fase de mantenimiento con H más R habitualmente, por un mínimo de siete meses más. Este régimen es exitoso en un 95% de los niños con esta patología5,19.
El buen pronóstico de estas lesiones depende de la edad del paciente, siendo mejor en edades tempranas, y del diagnóstico y tratamiento médico-quirúrgico precoces17.
Presentamos y discutimos una serie de casos de TBC osteoarticular de esqueleto no axial en infantes y adolescentes.
Casos clínicosEn este trabajo presentamos una serie de siete casos pediátricos de TBC osteoarticular del aparato locomotor (tabla 1) atendidos, entre el 2006 y el 2019, en dos hospitales, un centro terciario monográfico pediátrico y la unidad de patología infantil de un centro hospitalario comarcal.
Serie de siete casos pediátricos de TBC osteoarticular del aparato locomotor
| Edad (años) | Sexo | Lado | TBC pulmonar | Hallazgos clínicos principales | Localización y tipo de lesión | Duración de los síntomas antes del diagnóstico | Otras lesiones | Clasificación Kerri y Martini (Rx), y otras pruebas | Hallazgos de laboratorio (VSG, PCR, PCT) al debut | Confirmación microbiológica | Seguimiento (meses) | Tratamiento antibiótico ev y oralhabitual | Cirugía | Dolor residual | Balance articular final | Deformidad articular | Secuelas en Rx | ||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Inducción | Mantenimiento | ||||||||||||||||||
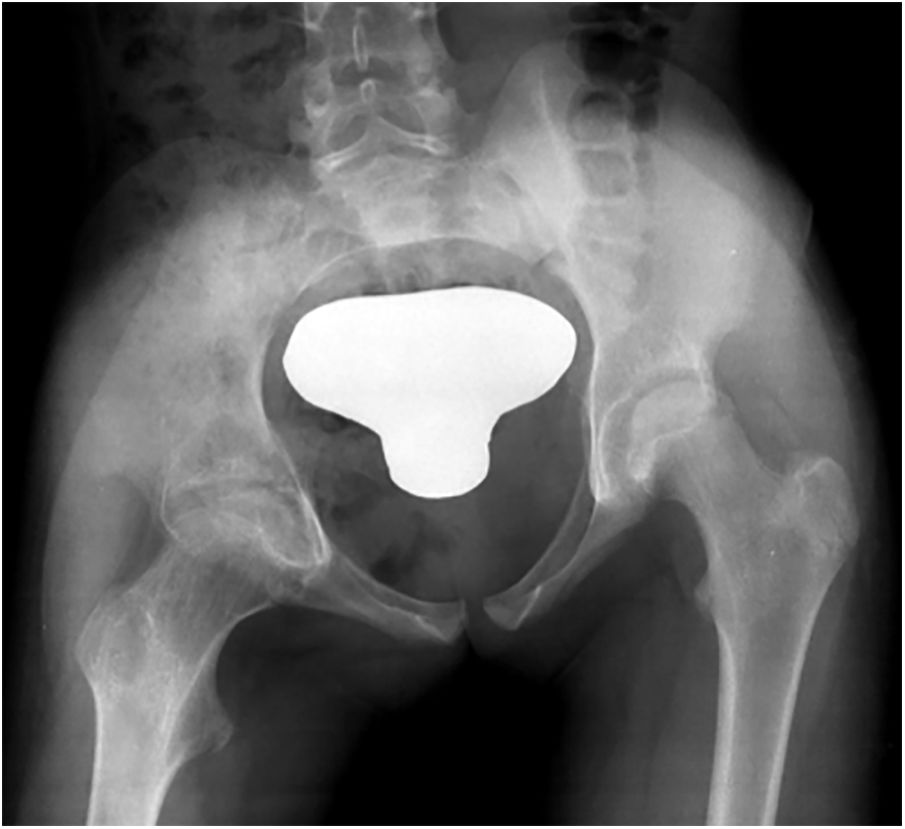
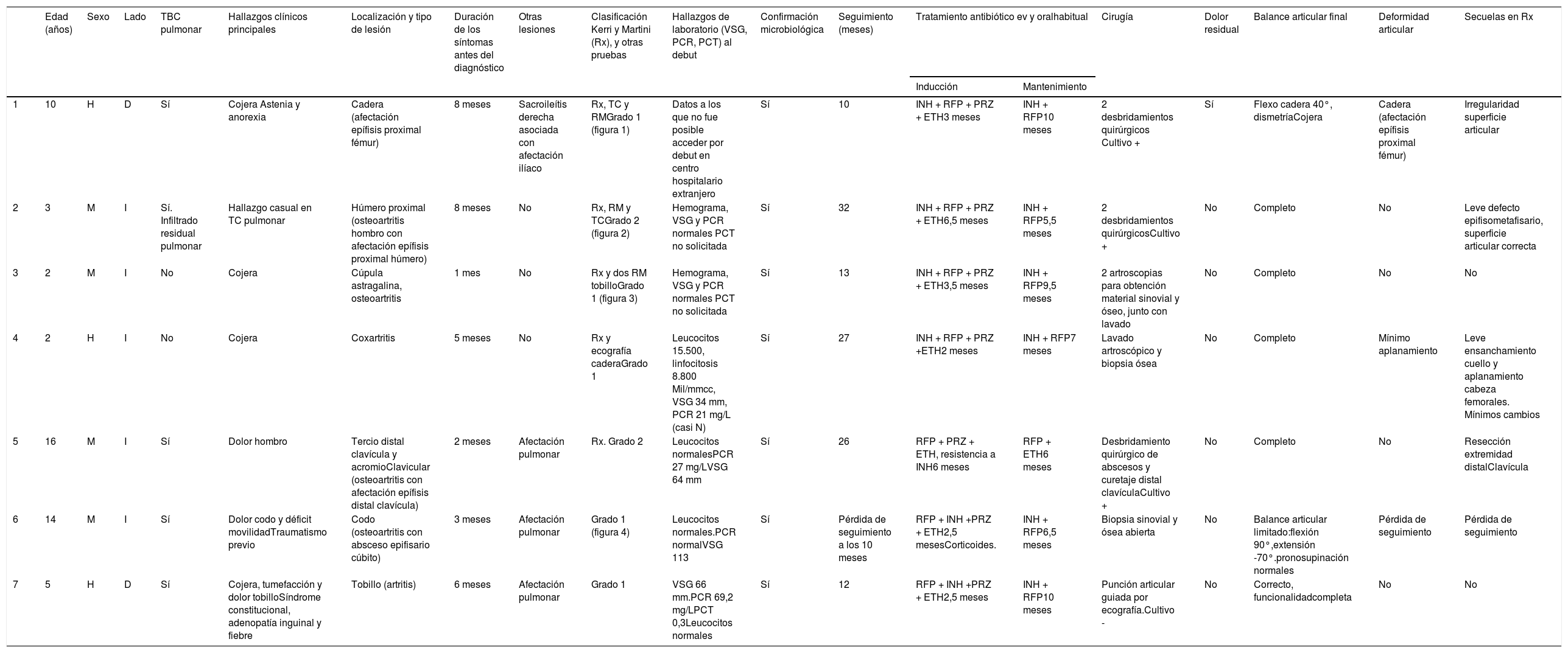
| 1 | 10 | H | D | Sí | Cojera Astenia y anorexia | Cadera (afectación epífisis proximal fémur) | 8 meses | Sacroileítis derecha asociada con afectación ilíaco | Rx, TC y RMGrado 1 (figura 1) | Datos a los que no fue posible acceder por debut en centro hospitalario extranjero | Sí | 10 | INH + RFP + PRZ + ETH3 meses | INH + RFP10 meses | 2 desbridamientos quirúrgicos Cultivo + | Sí | Flexo cadera 40°, dismetríaCojera | Cadera (afectación epífisis proximal fémur) | Irregularidad superficie articular |
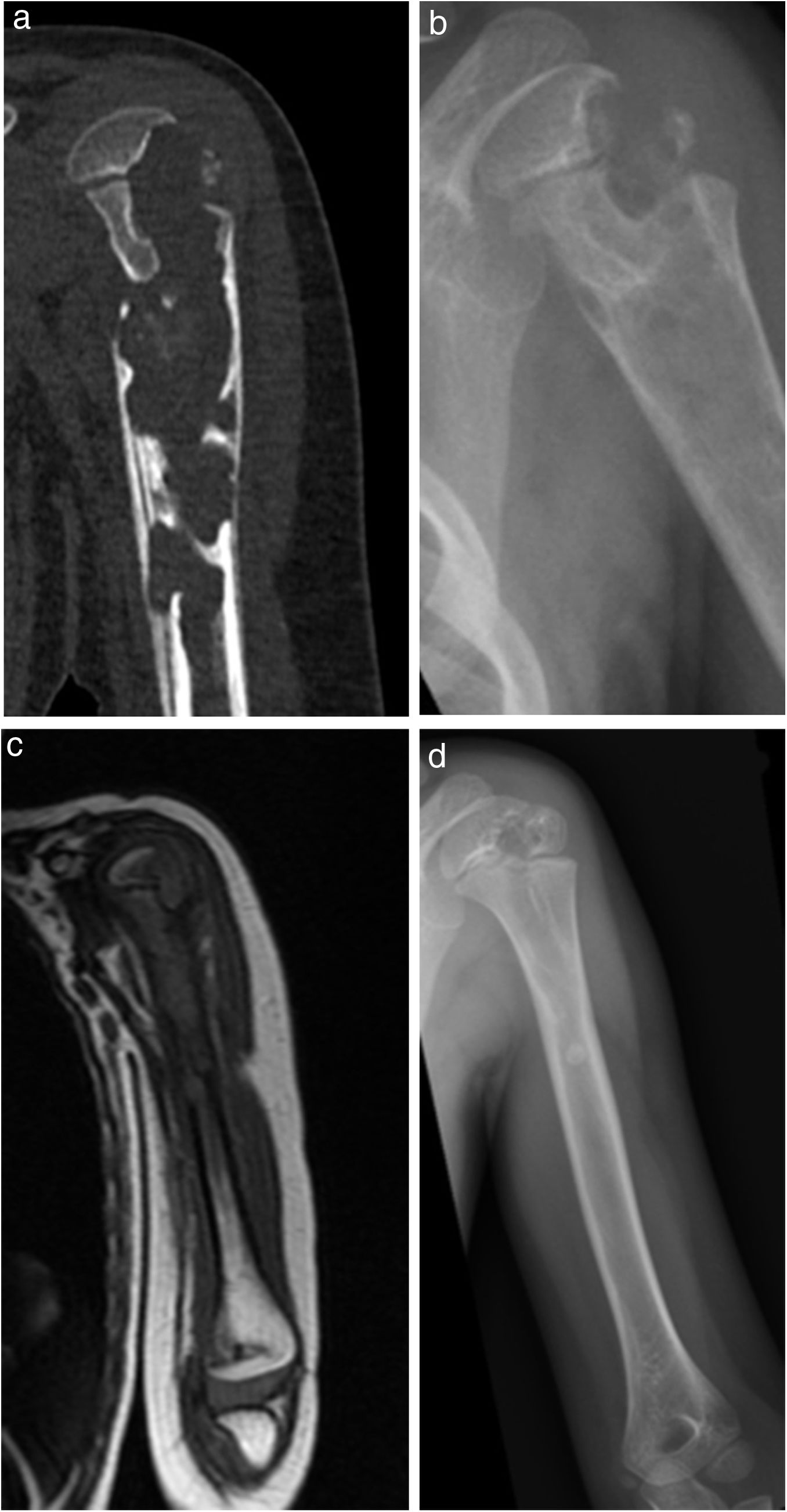
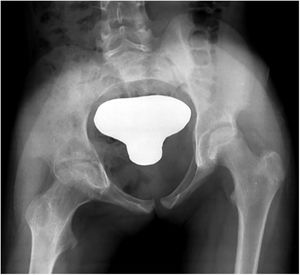
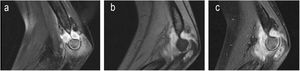
| 2 | 3 | M | I | Sí. Infiltrado residual pulmonar | Hallazgo casual en TC pulmonar | Húmero proximal (osteoartritis hombro con afectación epífisis proximal húmero) | 8 meses | No | Rx, RM y TCGrado 2 (figura 2) | Hemograma, VSG y PCR normales PCT no solicitada | Sí | 32 | INH + RFP + PRZ + ETH6,5 meses | INH + RFP5,5 meses | 2 desbridamientos quirúrgicosCultivo + | No | Completo | No | Leve defecto epifisometafisario, superficie articular correcta |
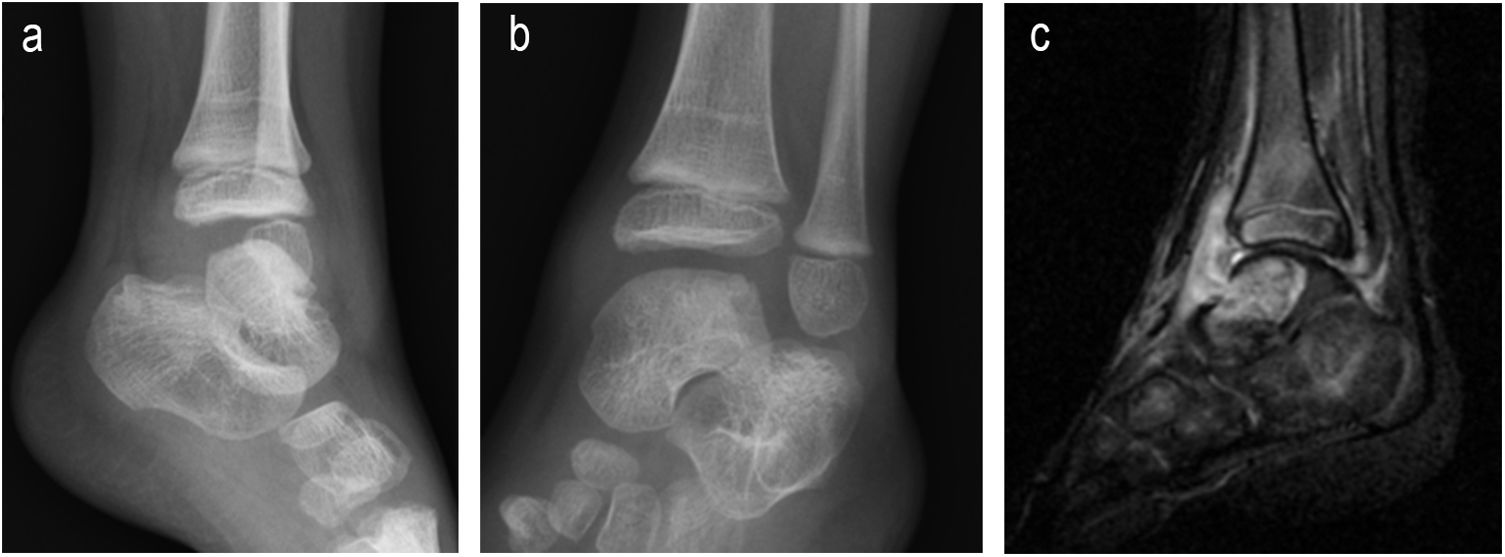
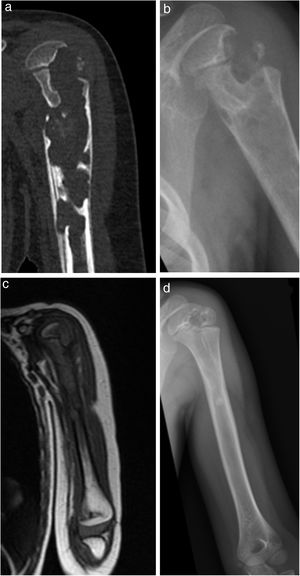
| 3 | 2 | M | I | No | Cojera | Cúpula astragalina, osteoartritis | 1 mes | No | Rx y dos RM tobilloGrado 1 (figura 3) | Hemograma, VSG y PCR normales PCT no solicitada | Sí | 13 | INH + RFP + PRZ + ETH3,5 meses | INH + RFP9,5 meses | 2 artroscopias para obtención material sinovial y óseo, junto con lavado | No | Completo | No | No |
| 4 | 2 | H | I | No | Cojera | Coxartritis | 5 meses | No | Rx y ecografía caderaGrado 1 | Leucocitos 15.500, linfocitosis 8.800 Mil/mmcc, VSG 34 mm, PCR 21 mg/L (casi N) | Sí | 27 | INH + RFP + PRZ +ETH2 meses | INH + RFP7 meses | Lavado artroscópico y biopsia ósea | No | Completo | Mínimo aplanamiento | Leve ensanchamiento cuello y aplanamiento cabeza femorales. Mínimos cambios |
| 5 | 16 | M | I | Sí | Dolor hombro | Tercio distal clavícula y acromioClavicular (osteoartritis con afectación epífisis distal clavícula) | 2 meses | Afectación pulmonar | Rx. Grado 2 | Leucocitos normalesPCR 27 mg/LVSG 64 mm | Sí | 26 | RFP + PRZ + ETH, resistencia a INH6 meses | RFP + ETH6 meses | Desbridamiento quirúrgico de abscesos y curetaje distal clavículaCultivo + | No | Completo | No | Resección extremidad distalClavícula |
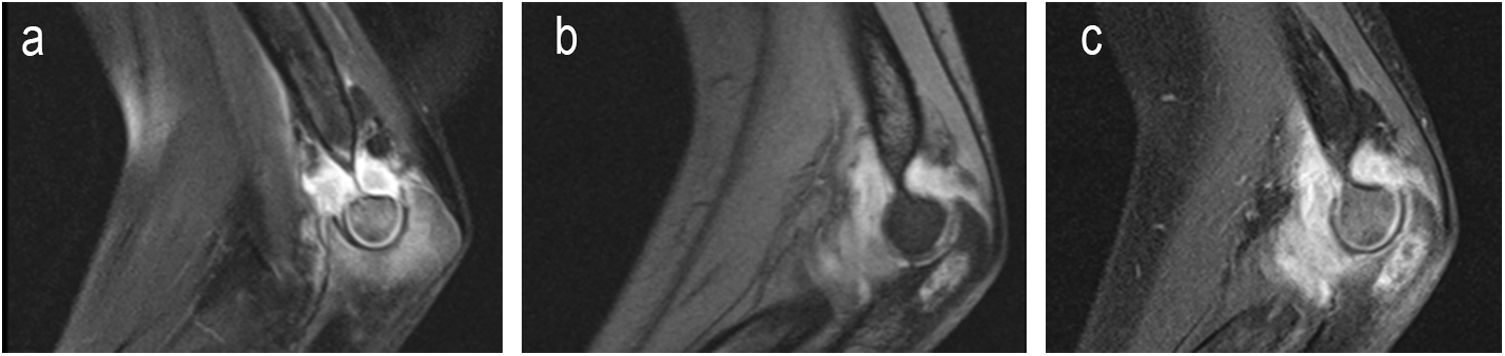
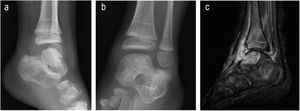
| 6 | 14 | M | I | Sí | Dolor codo y déficit movilidadTraumatismo previo | Codo (osteoartritis con absceso epifisario cúbito) | 3 meses | Afectación pulmonar | Grado 1 (figura 4) | Leucocitos normales.PCR normalVSG 113 | Sí | Pérdida de seguimiento a los 10 meses | RFP + INH +PRZ + ETH2,5 mesesCorticoides. | INH + RFP6,5 meses | Biopsia sinovial y ósea abierta | No | Balance articular limitado:flexión 90°,extensión -70°.pronosupinación normales | Pérdida de seguimiento | Pérdida de seguimiento |
| 7 | 5 | H | D | Sí | Cojera, tumefacción y dolor tobilloSíndrome constitucional, adenopatía inguinal y fiebre | Tobillo (artritis) | 6 meses | Afectación pulmonar | Grado 1 | VSG 66 mm.PCR 69,2 mg/LPCT 0,3Leucocitos normales | Sí | 12 | RFP + INH +PRZ + ETH2,5 meses | INH + RFP10 meses | Punción articular guiada por ecografía.Cultivo - | No | Correcto, funcionalidadcompleta | No | No |
ETH: etambutol; INH: isoniazida; PCR: proteína C reactiva; PCT: procalcitonina; PRZ: pirazinamida; RFP: rifampicina; RM: resonancia magnética; Rx: rayos x; TC: tomografía computarizada; TBC: tuberculosis; VSG:
Los pacientes se han clasificado según los criterios radiográficos de Kerri y Martini20 (tabla 2). Se recogen las variables epidemiológicas, clínicas, microbiológicas y terapéuticas; se describen los casos que requirieron cirugía y la evolución final de los pacientes.
Criterios radiográficos de Kerri y Martini
| Fase | Descripción | Características radiológicas |
|---|---|---|
| 1 | Normal | Osteopenia con aumento de partes blandas con o sin hipertrofia epifisaria |
| 2 | Osteomielítico | Erosiones epifisarias o metafisarias, espacio articular normal |
| 3 | Artrítico | Espacio articular estrecho sin alteraciones anatómicas significativas |
| 4 | Artrítico | Alteraciones anatómicas significativas |
Fuente: Kerri y Martini19
Presentamos tres hombres y cuatro mujeres. La edad iba desde los dos a los 16 años (media 7,42 años). El lado afectado era el derecho en dos casos, e izquierdo en cinco.
El retraso diagnóstico fue constante, con una media de 4,7 meses (rango de uno a ocho meses).
Los hallazgos clínicos fueron cojera (cuatro casos), dolor localizado (dos), impotencia funcional (dos), síndrome constitucional (dos), signos inflamatorios locales (uno) y fiebre (uno). También presentamos un paciente asintomático, cuyo diagnóstico de afectación osteoarticular se hizo de manera casual en el estudio pulmonar (figs. 1-4).
Los estudios radiográficos que se realizaron fueron radiografía simple, ecografía y/o RM. Estos sirvieron, inicialmente, para la orientación diagnóstica y, posteriormente, para la evolución y evaluación de las secuelas (figs. 1-4).
Todos los pacientes fueron tratados con tuberculostáticos durante un mínimo de nueve meses, tres o cuatro fármacos (R, H, Z y/o E) en la fase de inducción y dos durante la fase de mantenimiento.
A tres de ellos (casos uno, dos y cinco) se les realizó un desbridamiento quirúrgico por la presencia de abundantes abscesos periarticulares y/o severa afectación ósea en la RM de inicio. Con esto, en nuestra serie, la cirugía para desbridamiento abierto fue necesaria en un 42% de los pacientes (tres de siete). La obtención de material y lavado se efectuó por vía artroscópica en dos de las restantes cuatro personas no intervenidas (casos tres y cuatro). Los restantes dos pacientes (casos seis y siete), se estudiaron mediante biopsia abierta (caso seis) y guiada por ecografía (caso siete), sin necesidad de limpieza quirúrgica abierta o artroscópica.
La revisión quirúrgica abierta, por evolución clínica tórpida en los días inmediatamente posteriores a la primera cirugía, fue necesaria en dos pacientes (casos uno y dos). Y la revisión quirúrgica artroscópica, por el mismo motivo, se realizó en uno (caso tres). Así, este tipo de revisión se cursó en tres personas (casos uno, dos y tres), esto es, en un 42%.
El tiempo medio de seguimiento fue de 18,5 meses (rango 10 a 32 meses).
Los resultados son globalmente satisfactorios, con resolución definitiva de la infección y recuperación del balance articular en todos los pacientes excepto en los casos uno y seis, con anquilosis de cadera (caso uno) y con afectación de la articulación del codo (caso seis, sin seguimiento hasta el alta por cambio de residencia de la persona a otro país). Existieron variaciones radiográficas residuales en cuatro de los siete pacientes (57,1%).
DiscusiónLa presentación más habitual, en cinco de los siete pacientes, fue la osteoartritis con afectación epifisaria adyacente. Como reporta Agarwal17, las osteomielitis por TBC pueden impactar más frecuentemente la epífisis. Esto se debe a que la micobacteria causa daño sinovial, desde donde coloniza la articulación y la epífisis, aunque puede relacionarse también con la diseminación hematógena directamente por los vasos epifisarios.
La infección extrapulmonar por TBC en infantes es más frecuente que en adultos21. En la mayoría, la primoinfección es respiratoria y es común encontrar la enfermedad pulmonar concomitante, aunque puede no ser sintomática22. En nuestra serie, cinco pacientes tenían esta afectación. En ausencia de confirmación microbiológica, el daño pulmonar refuerza el diagnóstico de TBC. Ante un caso de TBC extrapulmonar, siempre es necesario descartarla.
El daño en las articulaciones suele ser monoarticular y, frecuentemente, ocurre como resultado de una osteomielitis metafisaria que atraviesa la epífisis hasta llegar a la articulación23. Los cinco casos que presentamos son pacientes con afectación monoarticular.
La artritis séptica de localización acromioclavicular es excepcional. Esta se asocia con pacientes con factores de riesgo como inmunosupresión relacionada con VIH, diabetes o terapia inmunosupresora24, abuso de sustancias intravenosas, antecedentes de traumatismos previos o de cirugía acromioclavicular, o inyecciones locales25. Su germen causante principal es el Staphylococcus aureus26,27. En el caso de la osteoartritis por TBC, esta es una localización menos excepcional que en el resto de las artritis infecciosas.
Cuatro de los siete casos eran inmigrantes o de familia inmigrada, originaria de otro país como Marruecos o Pakistán. Esto es característico de la TBC pediátrica en nuestro entorno y es un detalle que puede ser útil en el diagnóstico precoz del paciente con infección osteoarticular de evolución tórpida.
La clasificación usada en este trabajo fue la de Kerri y Martini20. Esta se aplicó en la TBC de rodilla, y posteriormente fue utilizada para la de codo por Dix28 (tabla 2). Cabe mencionar las limitaciones que conlleva aplicar esta clasificación a diferentes articulaciones.
Tal como indica la literatura, en nuestra serie también hubo un retraso en el diagnóstico con una media de 18,8 semanas, superior a las 10 semanas que reporta Dix28. En dos de los casos, la sintomatología se atribuyó, en un inicio, a un traumatismo.
En todos ellos, se hizo una toma de tejidos y un cultivo que llevó al diagnóstico para Mycobacterium tuberculosis excepto en uno asociado con TBC pulmonar en el que no se identificó esta bacteria en la biopsia articular.
Analizando la posible correlación entre el mayor estadio radiográfico inicial y la peor evolución final, Dix28 publicó su serie de 10 pacientes en la que parece existir una relación entre ambos. Pero fue Shanmugasundaram el primero en hipotetizar sobre los estadios radiológicos en el momento del diagnóstico con el pronóstico final, siendo bueno para los grados uno y dos (osteopenia con o sin erosiones), al tener solo afectación sinovial, y malo para los grados tres y cuatro (compromiso del espacio articular)29. Bien al contrario, en nuestra serie, no parece existir relación entre el grado inicial de Kerri y Martini y la evolución clinicoradiológica final. Los dos pacientes con secuelas funcionales (casos uno y seis) presentaban un estadio inicial grado uno, mientras que los dos pacientes con grados dos al inicio (casos dos y cinco) presentaron una movilidad completa.
Si analizamos el tiempo de evolución al diagnóstico con aquella clínica final, vemos que los dos únicos pacientes con limitación funcional final (casos uno y seis) presentaban un largo tiempo de evolución clínica previa al diagnóstico, 32 y 12 semanas, respectivamente. Por el contrario, los dos únicos casos con menor tiempo de evolución de sintomatología antes del diagnóstico (caso tres, cuatro semanas, y caso cinco, ocho semanas) presentaron un curso clínico perfecto. Aunque no es concluyente debido al limitado número de pacientes de la serie y a la heterogeneidad de la muestra en localización y en edad, los datos parecen mostrar una relación entre mayor período de evolución previo al inicio del tratamiento y un mayor riesgo de secuelas funcionales.
Al valorar la edad del paciente y los resultados funcionales finales, observamos que los cuatro casos de hasta cinco años presentaron una movilidad articular final completa y con ninguna o mínima afectación radiológica final. Solo un paciente mayor de esta edad acabó presentando muy buena funcionalidad final también, pero habiendo sido sometido a la resección clavicular distal.
La cantidad de publicaciones de casos de infecciones osteoarticulares por TBC es muy reducida. Con un gran número de pacientes, pero sin estar en edades pediátricas, Aggarwal presentó su serie de 47 casos, mayoritariamente adultos en las tres primeras décadas de la vida, con 48 personas con artritis de codo por TBC10. Mittal publicaba dos casos de localización acromioclavicular9. Filon presentaba un paciente con una afectación pulmonar miliar con evolución tórpida y posterior artritis acromioclavicular por el mismo germen14. Dix trabajaba en una serie pediátrica de afectación de codo con 10 personas28. Así, esta investigación sería la segunda en número de pacientes pediátricos.
A pesar de tratarse de una patología infrecuente, más aún en nuestro medio, la infección osteoarticular por TBC es una condición existente y en la que debemos pensar para poder llegar a su diagnóstico. Su sospecha diagnóstica será fundamental para un tratamiento precoz y, por lo tanto, para un mejor resultado funcional. Se debe incluir la artritis séptica por Mycobacterium tuberculosis en el diagnóstico diferencial en casos de dolor articular de evolución subaguda.
Con todo esto, podemos concluir:
- 1.
Se debe sospechar la TBC osteoarticular ante cualquier persona con afectación clinicoradiológica ósea o articular sugestiva infecciosa, más aún cuando la evolución es subaguda y/o el paciente procede de países con alta prevalencia de TBC.
- 2.
El desbridamiento quirúrgico abierto resulta necesario cuando existen varios abscesos óseos o periarticulares. En los pacientes con menor afectación radiológica inicial, la técnica artroscópica para lavado y toma de muestras parece aportar buenos resultados.
- 3.
Nuestros resultados no respaldan los hallazgos de Kerri y Martini que relacionan el estadio radiológico inicial con la evolución clínica final. Son necesarios futuros trabajos que aporten evidencia científica sobre esta hipótesis.
- 4.
Parece existir relación entre dos factores, una edad temprana (hasta los cinco años) y el mayor tiempo de evolución al diagnóstico (12 semanas o más), con un mayor riesgo de secuelas funcionales.
Los autores declaran no tener ningún conflicto de intereses.
Nivel de evidenciaNivel de evidencia IV.