El síndrome de pronador ha requerido clásicamente una cirugía abierta que deja gran cicatriz; técnicas endoscópicas iniciales requerían abordajes de 4cm en promedio y sin lograr una liberación de todas las estructuras. El propósito de este estudio es describir un nuevo abordaje endoscópico que permita descomprimir el nervio mediano de forma segura y completa con una cicatriz de menor tamaño y menos visible.
MétodosDescripción de una nueva técnica de descompresión del nervio mediano en el tercio proximal del antebrazo con incisión mínima y técnica endoscópica en especímenes cadavéricos criopreservados, describiendo incisión, anatomía endoscópica, corredores seguros y sitios de descompresión.
ResultadosSe realizó en 20 codos de cadáveres abordaje endoscópico del nervio mediano en el antebrazo proximal con endoscopio de 4mm y 0° de angulación. Se presentan ventajas y limitaciones de la técnica y detalles quirúrgicos para la liberación en los puntos de compresión más comunes del nervio en el antebrazo. Realizamos en 3 pacientes esta técnica con buenos resultados y sin complicaciones.
DiscusiónEs posible la liberación del nervio mediano y la sección de estructuras aponeuróticas potenciales de compresión por endoscopia. La cabeza cubital del pronador y la arcada aponeurótica del flexor digitorum superficialis están implicados frecuentemente en el síndrome. La cicatriz es estéticamente buena. Es una técnica relativamente nueva, con menor morbilidad, que permite una recuperación más rápida de los pacientes.
ConclusionesEs posible realizar una descompresión completa del nervio mediano en el antebrazo con técnica endoscópica, segura y menor comorbilidad para el paciente.
Pronator syndrome has classically required open surgery that leaves a large scar; initial endoscopic techniques required approaches of an average 4cm without achieving release of all structures. The purpose of this study was to describe a new endoscopic approach that allows the median nerve to be safely and completely decompressed, leaving a smaller and less visible scar.
MethodsDescription of a new approach for decompression of the median nerve in the proximal third of the forearm with minimal incision and endoscopic technique in cryopreserved cadaveric specimens, describing incision, endoscopic anatomy, safe corridors and decompression sites.
ResultsIn 20 elbows of cadavers, an endoscopic approach of the median nerve in the proximal forearm with a 4mm endoscope and 0° of angulation was performed. The advantages and limitations of the technique and surgical details are presented for release in the most common compression points of the nerve in the forearm. We performed this technique in 3 patients with good results without complications.
DiscussionRelease of the median nerve and section of potential aponeurotic compression structures by endoscopy is possible. The ulnar head of the pronator and the aponeurotic arch of the flexor digitorum superficialis are frequently implicated in the syndrome. The scar is aesthetically good. It is a relatively new technique, with lower morbidity that allows faster recovery of patients.
ConclusionsIt is possible to perform a complete decompression of the median nerve in the forearm using an endoscopic approach, safely with lower comorbidity for the patient.
El síndrome del pronador o la neuropatía compresiva proximal en el antebrazo del nervio mediano (NM), descrita inicialmente en 1951 por Seyffarth1, incluye síntomas como dolor en la cara volar del antebrazo, parestesias en la distribución del NM y disminución de la fuerza de agarre. En 1952 Kiloh y Nevin2 describen el síndrome ocasionado por la compresión aislada del nervio interóseo anterior (NIA) en el antebrazo. La patología compresiva proximal del NM en el antebrazo tiene una baja prevalencia y resulta difícil diferenciarla del síndrome del túnel del carpo (STC). Se han descrito cinco sitios de compresión de proximal a distal que incluye el ligamento de Struthers, el lacertus fibrosus (LF), arcadas vasculares, la banda fibrosa del músculo pronator teres (PT) y la arcada fibrosa del músculo flexor digitorum superficialis (FDS)3.
El síndrome se puede originar por estiramiento, contusión, fracturas supracondíleas del húmero, infección, neuritis, compresión por tumores, formaciones vasculares anómalas o por las bandas aponeuróticas del FDS o del PT4.
La mayoría de los casos reportados en la literatura describen como causa de la compresión una banda fibrosa entre los dos vientres musculares del PT3.
El tratamiento quirúrgico de esta patología se realiza cuando las medidas de terapia física, modificación de la actividad y analgesia no dan buen resultado durante un periodo prolongado5. Clásicamente se ha descrito la descompresión por medio de una incisión longitudinal, transversa o en forma de S, las cuales son de gran tamaño para poder abordar todos los puntos de compresión. Distintos autores reportan buenos resultados funcionales en el seguimiento a largo plazo4.
Hoy en día se realiza la descompresión endoscópica de distintas neuropatías periféricas por atrapamiento —por ejemplo, en el STC6, el síndrome del túnel cubital7,8 y el síndrome del túnel del tarso— de manera rutinaria y con buenos resultados. Desde hace unos 5años se ha planteado la posibilidad de realizar la liberación endoscópica del NM en el antebrazo9 y algunos autores han reportado series cortas con mejoría de las escalas funcionales de hasta el 62%10,11.
Mediante un abordaje mínimo y por técnica endoscópica es posible realizar la descompresión del NM en todos los puntos mencionados sin la necesidad de hacer una exposición mediante una incisión extensa como clásicamente se había realizado12.
El objetivo del trabajo es describir el abordaje quirúrgico para la liberación del NM en el tercio proximal del antebrazo mediante técnica endoscópica y su uso clínico.
Materiales y métodosEstudio descriptivo de investigación anatómica en codos de cadáveres frescos mayores de 18años que no presenten alteraciones del sitio anatómico a estudiar, suministrados de manera aleatoria y tamaño de la muestra por conveniencia.
Como criterios de inclusión: especímenes cadavéricos frescos tomados de manera aleatoria en el Centro Latinoamericano de Investigación y Entrenamiento en Cirugía de Mínima Invasión (CLEMI).
Fueron excluidos los cadáveres pertenecientes a personas menores de 18años o que presentaban alteraciones del sitio anatómico de estudio.
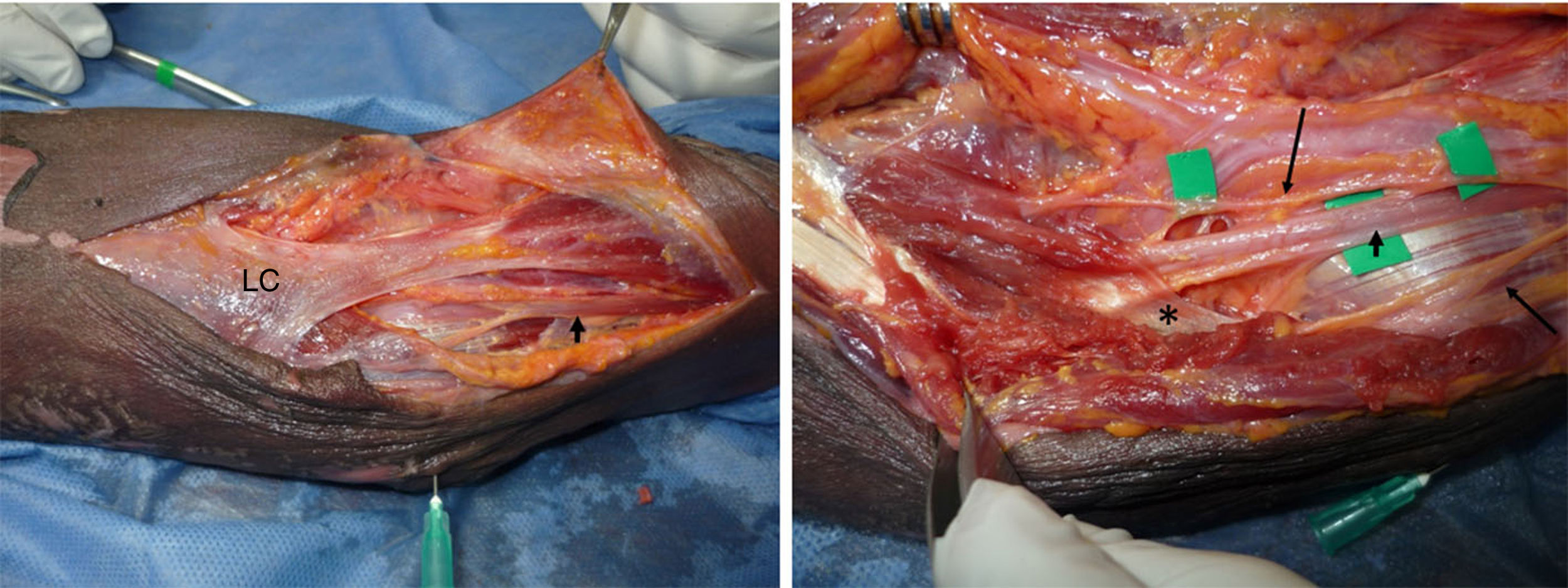
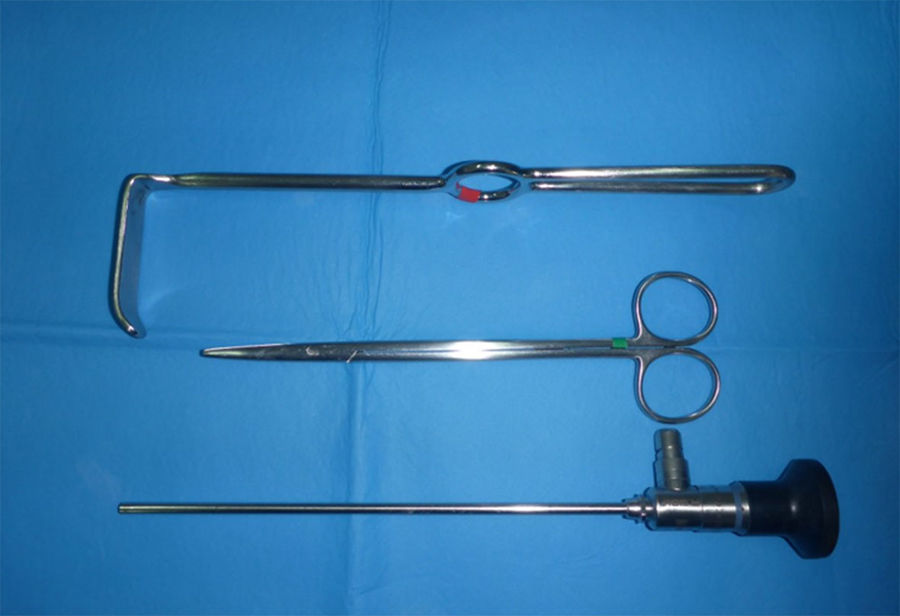
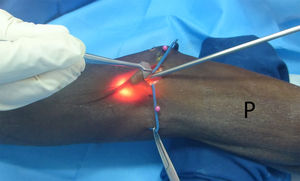
Se usaron endoscopios de 4mm de 0° y 30° para las pruebas; se realizó un abordaje abierto con endoscopia adicional en un caso piloto para referenciar adecuadamente los sitios a disecar y liberar endoscópicamente (figs. 1 y 2).
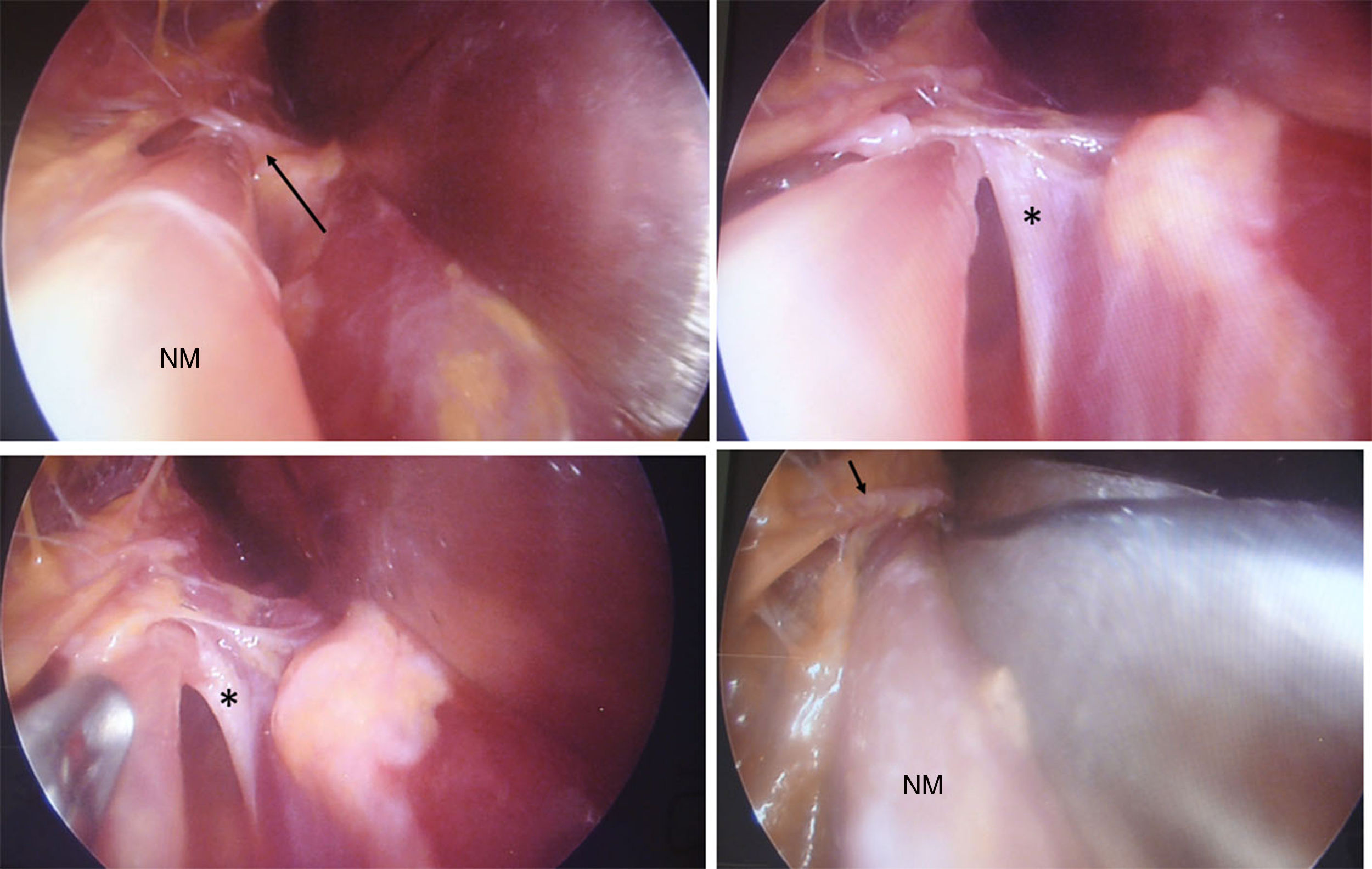
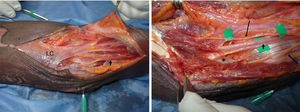
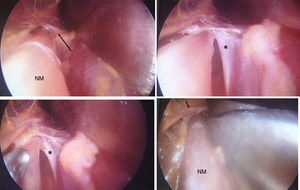
Disección tercio proximal antebrazo. Distal: izquierda. LC: lacertus fibrosus, por debajo está el NM (flecha negra corta). Derecha: levantado el LC se observa el NM penetrando por debajo de la fascia profunda de PT (asterisco). Se observan ramas para el músculo PT (flechas negras largas). La arteria braquial se encuentra lateral al NM.
Este estudio se realizó de acuerdo con las normas éticas que tienen su principio en la declaración de Helsinki y fue aprobado por el comité de ética de la universidad base del estudio. Los autores declaran que no tienen conflictos de intereses en la realización del presente estudio y no se contó con fuente de financiación.
ResultadosSe realizó un estudio anatómico en 20 codos de 11 especímenes cadavéricos de disección endoscópica del NM para lograr descompresión del mismo en el codo y el tercio proximal del antebrazo.
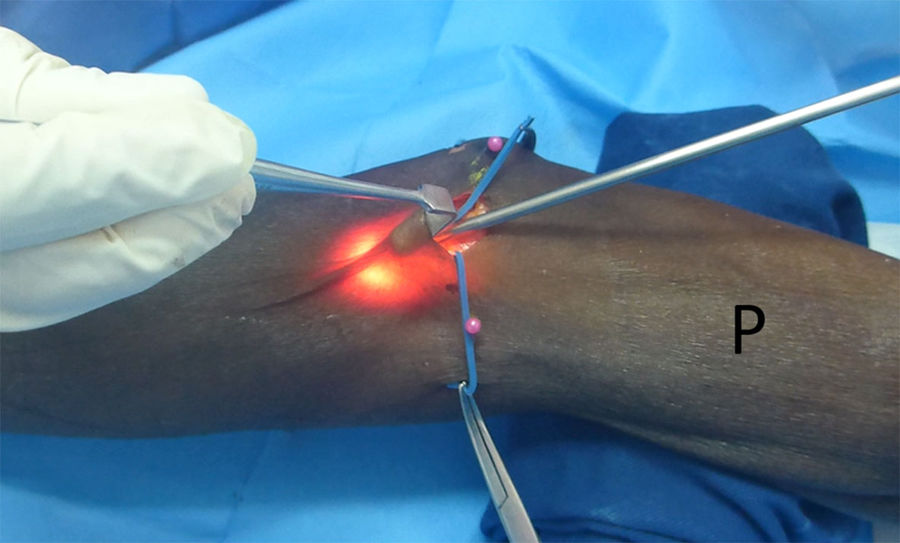
Posicionamiento en decúbito supino, extremidad extendida en mesa de mano, cirujano ubicado medial al codo y ayudante al lado contralateral. Marcación de referencias anatómicas: epitróclea, epicóndilo lateral, línea interepicondílea y tendón del bíceps.
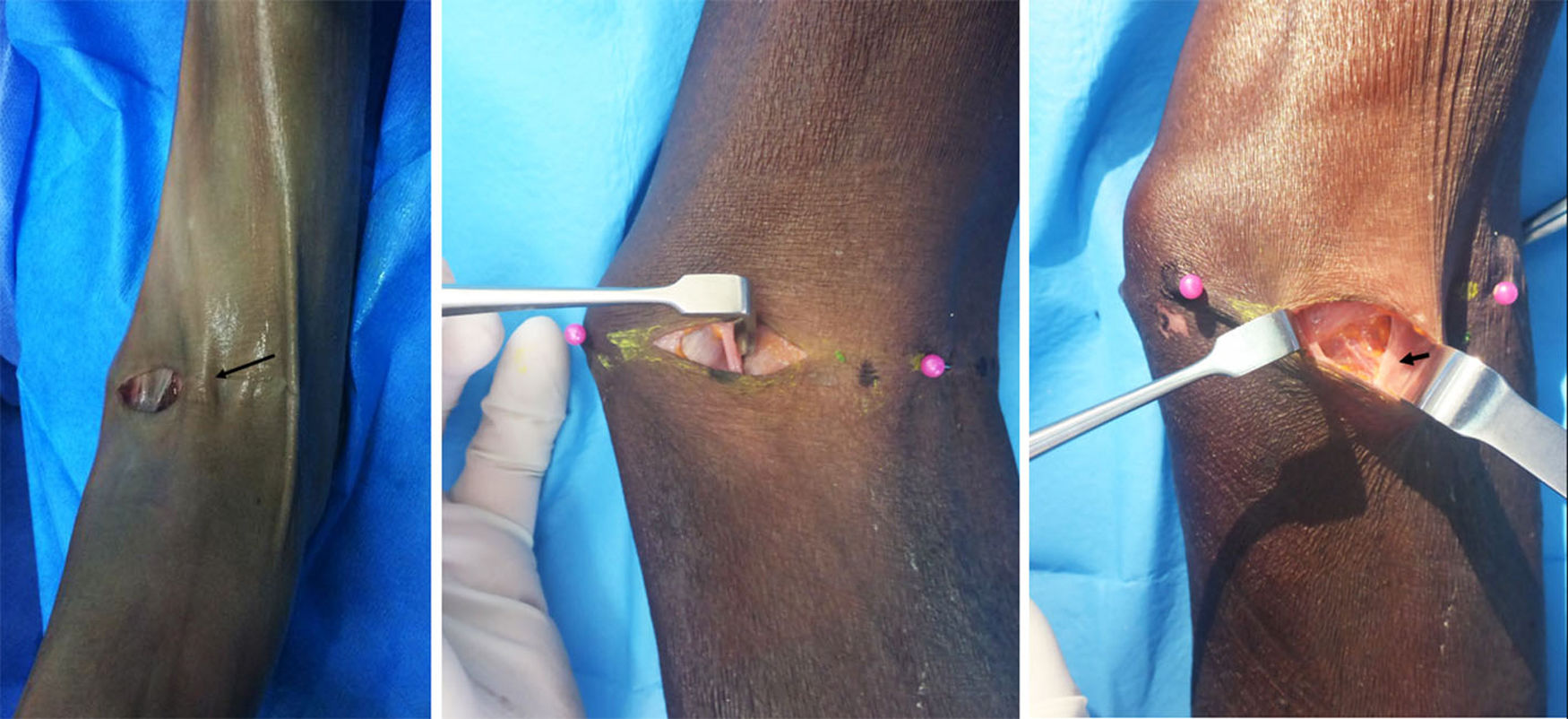
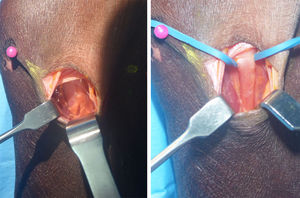
Se usó un abordaje transversal sobre el pliegue del codo de 2,5cm desde el borde cubital del tendón del bíceps hacia el epicóndilo medial y posterior disección y retracción de ramas del nervio cutáneo antebraquial medial y de la vena basílica.
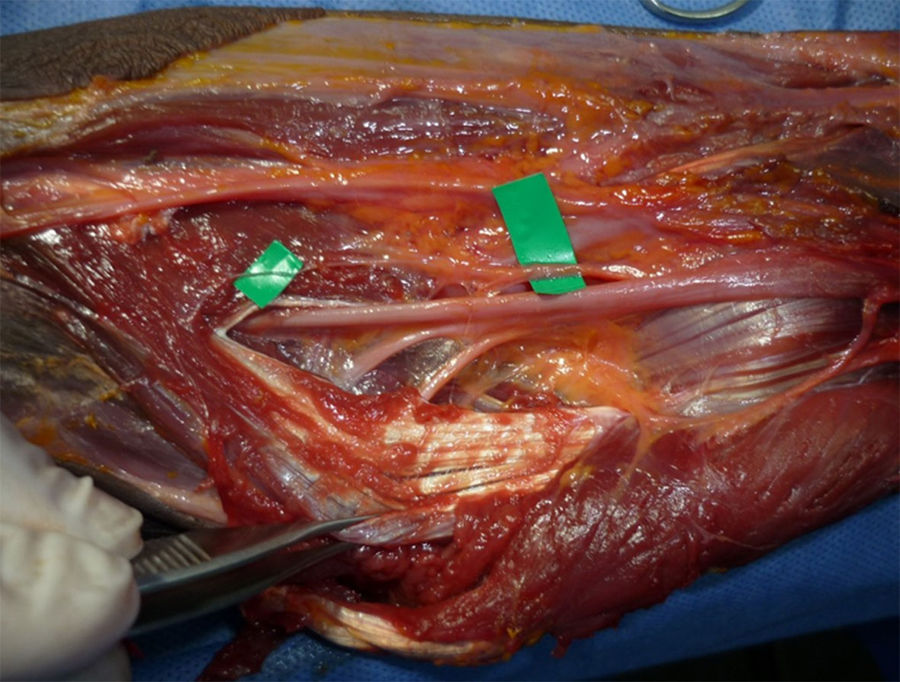
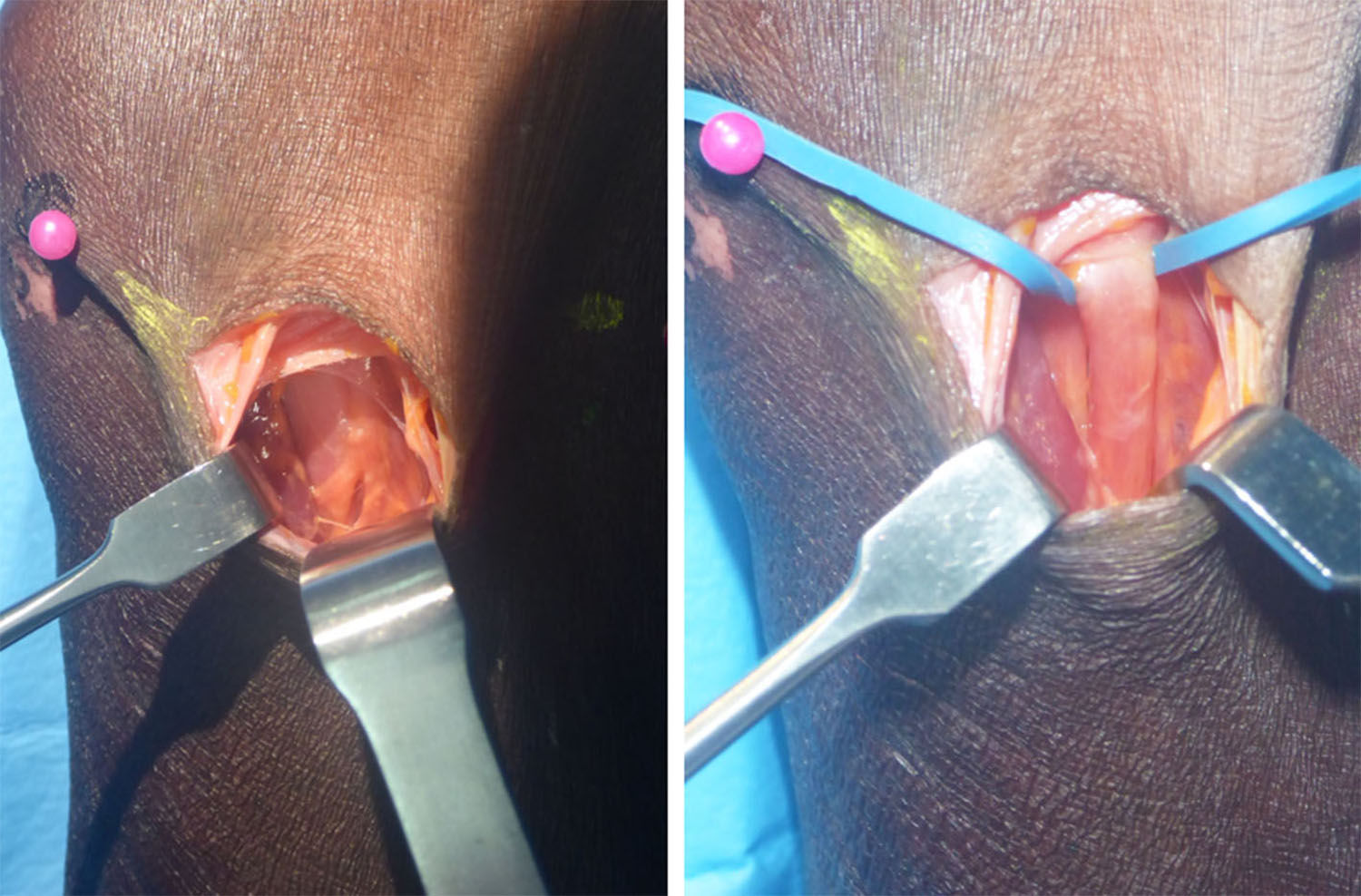
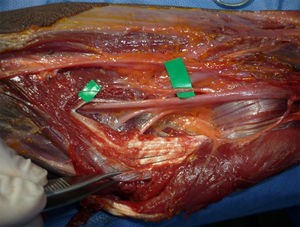
Se localiza inmediatamente el LF, el cual se secciona. Luego retracción del músculo PT hacia medial y del bíceps braquial hacia lateral exponiendo el paquete vasculonervioso (figs. 3 y 4). Se hace disección roma hasta identificar el NM, que se encuentra medial y profundo a la arteria braquial. Identificación de posibles arcadas vasculares, coagulación o ligadura y corte de las mismas. Todos estos pasos se han hecho bajo visión directa.
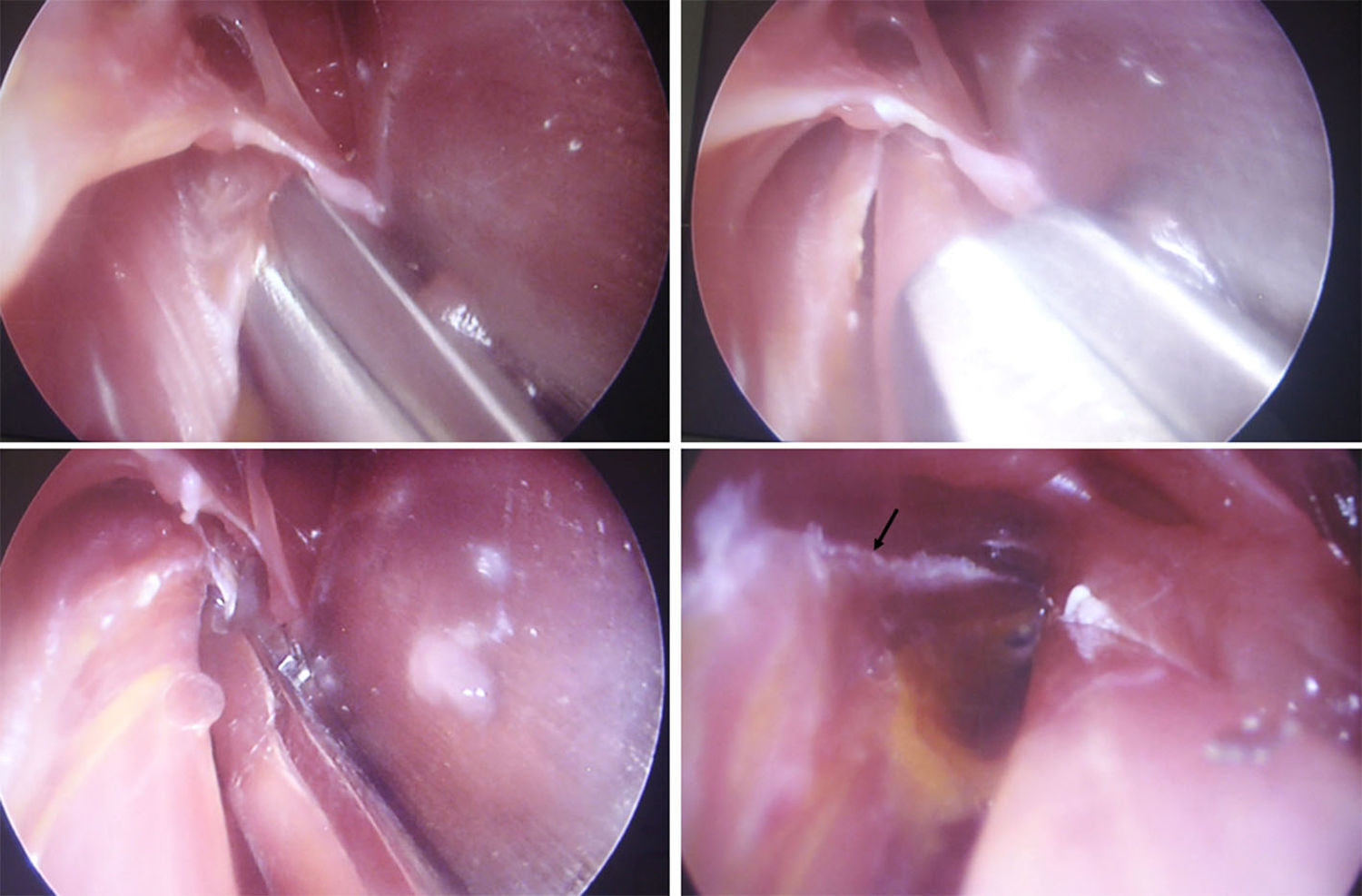
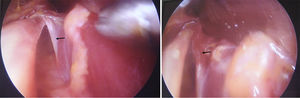
Luego se usó un separador angosto y de rama larga manejado por el asistente para mejorar el campo distalmente y que permitió una mejor visualización del NM al inicio de la colocación del endoscopio. Para poder hacer una liberación proximal y distal completa usamos lentes de endoscopia de 0° y de 30°; finalmente, después de las primeras pruebas, el que mostró mejores resultados fue el de 4mm con 0° de angulación (fig. 5).
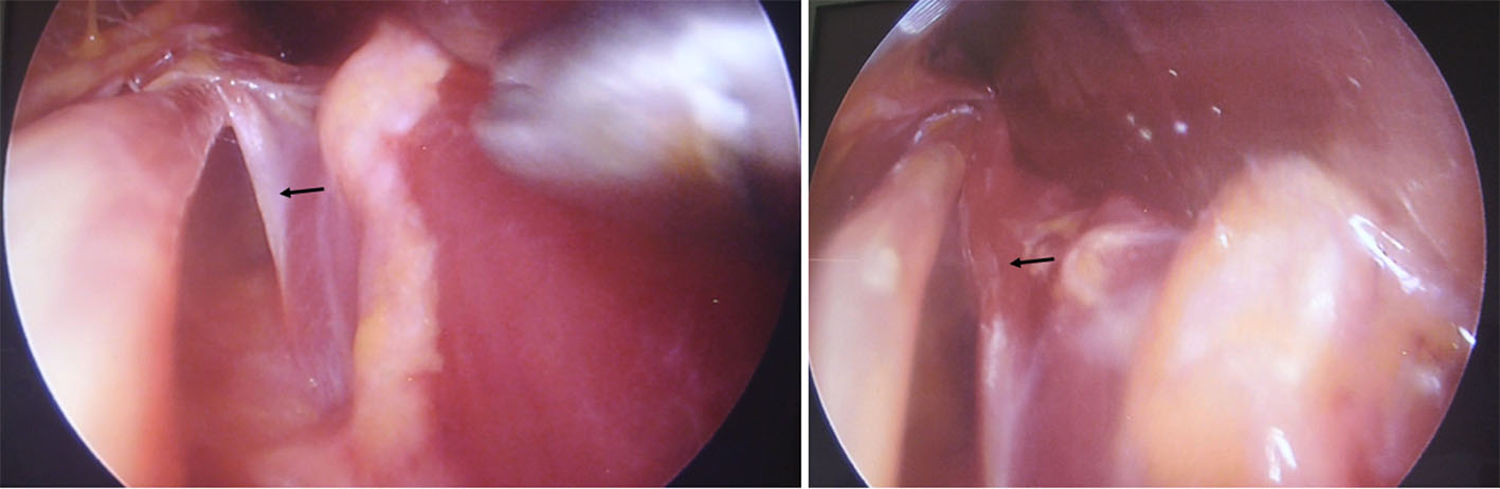
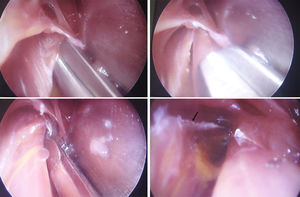
Para realizar la disección y la liberación tanto del PT como la arcada del FDS, la tracción del separador permite dividir los planos muscular y nervioso con mayor claridad facilitando el procedimiento. Se identifica la banda fibrosa del músculo PT y se realiza un corte progresivo del mismo con tijera de artroscopia o de Metzenbaum curva, larga y delgada. Posteriormente se realiza la identificación y sección del arco fibroso del músculo FDS. Luego con disección digital y con ayuda del separador se aborda proximal a la incisión hacia el brazo para verificar presencia de ligamento de Struthers, logrando así de esta manera la liberación completa del NM en todos los puntos posibles de compresión (figs. 6-9).
Fue posible realizar una liberación completa en todos los casos.
Luego de realizado el abordaje endoscópico, se exploró por vía abierta la fosa cubital para evaluar el resultado, y se evidenció que la liberación distal fue suficiente, logrando incidir incluso de forma completa la arcada fibrosa del FDS, que es la estructura más distal de la disección.
De esta manera se logró estandarizar una técnica de liberación endoscópica del NM en la compresión proximal en el antebrazo, para implementar en la fase clínica.
Hemos usado esta técnica en 3 casos clínicos, mostrando buenos resultados y sin complicaciones.
DiscusiónEl síndrome del pronador o la neuropatía compresiva proximal en el antebrazo del NM incluye síntomas como dolor en la cara volar del antebrazo, parestesias en la distribución del NM y disminución de la fuerza de agarre. Esta patología tiene una baja prevalencia y resulta difícil diferenciarla del STC.
Se han descrito múltiples sitios de compresión del NM9: el ligamento de Struthers es el sitio de compresión más proximal, y conecta el proceso supracondíleo a la epitróclea atrapando el NM y la arteria braquial. Se observa en aproximadamente el 13% de la población general y raramente causa síntomas. El LF (aponeurosis bicipital) es la causa menos frecuente de síndrome del pronador. El LF es la extensión medial del tendón del bíceps y cubre al NM y la arteria braquial en la corredera bicipital interna. La compresión puede ser secundaria a hipertrofia o a anomalías de la aponeurosis13.
Las bandas fibrosas entre las cabezas profunda y superficial del PT frecuentemente son causa de compresión del NM y del NIA. La cabeza cubital del PT es la que ha sido reportada con mayor frecuencia como la mayor causa de atrapamiento, y además es donde se encuentran más variantes anatómicas.
Se han descrito algunas variantes que van desde una cabeza muscular únicamente, una fibromuscular y una muy fibrótica o aponeurótica. También se ha encontrado una cabeza cubital corta y tendinosa, o unida al arco del FDS, o con tres orígenes y una cabeza humeral perforada por el NM. El músculo FDS varía en su origen y tamaño, y el NM puede ser comprimido por uno o dos arcos aponeuróticos de este músculo14.
Los síntomas del síndrome del pronador pueden confundirse con otras patologías por atrapamiento, pudiendo diagnosticarse erróneamente como STC hasta en el 50% de los casos14. Los síntomas clínicos del síndrome del pronador son hipostesia de la mano en el territorio del mediano (58%), disminución de la fuerza de músculos flexores de los dedos y de la mano (49%), dolor en antebrazo (39%), parestesia (25%), signo de Tinel positivo sobre el PT (7%) y parestesia nocturna (2%)15.
La electromiografía con velocidades de neuroconducción puede ser útil en algunos casos. La resonancia magnética puede mostrar alteraciones de intensidad de señal en T2 con supresión grasa.
Los resultados del tratamiento quirúrgico de la liberación del síndrome del pronador no han sido tan buenos como los del STC; la causa de esto no está clara, pero probablemente se deba a la aparición de adherencias del NM en el sitio de liberación quirúrgica, una liberación incompleta o la disposición del nervio en múltiples ramificaciones, lo que hace más difícil su liberación.
Clásicamente se ha realizado el tratamiento quirúrgico del atrapamiento del NM en el tercio proximal del antebrazo por técnica abierta16.
Hsiao et al.17 estudiaron 21 casos con presentación simultánea de STC y síndrome del pronador, y consideraron como principal factor para diagnosticar la compresión en dos puntos la aparición de parestesias en la eminencia tenar y dolor en la porción proximal del antebrazo asociado a parestesias nocturnas. Realizaron liberación endoscópica del túnel del carpo y liberación abierta del PT, y al compararlas con sus casos de liberación del túnel del carpo encontraron que el 6% de los pacientes con STC se acompañaban de compresión a nivel del PT. En el momento de la liberación el 28,57% de los pacientes presentaron atrapamiento en la aponeurosis bicipital, el 47,6% entre las cabezas humeral y cubital del PT y el 23,8% en el arco aponeurótico del FDS; el 71% de los pacientes reportaron estar libres de dolor, parestesias y déficit sensitivo, con mejoría de la fuerza, y 6 pacientes presentaron parestesia ocasional y dolor sin déficit sensitivo con fuerza <50% comparada con la mano contralateral. De esta manera enfatizan la importancia de considerar el diagnóstico de doble atrapamiento, síndrome pronador con sospecha de STC en muchos pacientes.
Luangjarmekorn et al.18 compararon los resultados del tratamiento de pacientes con antecedente de liberación fallida del STC con sospecha de síndrome del pronador concurrente mediante revisión quirúrgica de liberación simultánea del PT versus liberación del túnel carpiano solamente. Evidenciaron mayor posibilidad de recuperación completa de la hipostesia (60% vs 0%) y el dolor (55% vs 0%) en los pacientes en quienes se liberó el PT. La compresión se encontró en el 90% de los casos en la cabeza profunda del PT y en el 50% en el LF. La liberación la realizaron por técnica abierta, haciendo un doble abordaje en la porción proximal del antebrazo o una incisión extensa clásica.
Hagert19 realizó un estudio prospectivo con 44 pacientes con atrapamiento proximal del NM a los que se hizo liberación quirúrgica con técnica mínimamente invasiva usando anestesia local con lidocaína y epinefrina sin torniquete (técnica wide-awake), con mejoría significativa en el score funcional. Realizó un abordaje de 2 a 3cm transverso en la fosa cubital, liberando únicamente el LF.
Zancolli et al.20 publicaron una técnica quirúrgica mínimamente invasiva haciendo un abordaje de 3,5cm oblicuo, 6cm distal a la epitróclea sobre la masa flexopronadora, disecando a través de la fascia superficial seccionando el septo entre el PT y el flexor carpi radialis para acceder a la fascia profunda de la cabeza superficial del PT y descomprimir el NM. Describen 44 casos tratados con esta técnica con desaparición de los síntomas en el 93% de los mismos. Como desventaja, esta técnica no permite liberar otros sitios de compresión más proximales como el ligamento de Struthers o el LF, requiere un gran conocimiento anatómico para identificar los septos intermusculares, que no siempre son tan claros, y realiza una disección transmuscular extensa.
Keiner et al.9 fueron los primeros, en 2011, en plantear la posibilidad de hacer una liberación endoscópica del NIA. En un estudio cadavérico describe una incisión de 4cm en el antebrazo donde visualizaba el NM y la división del NIA, realizando una liberación distal, pero en un caso en vivo requirió un abordaje de 5cm para lograr la liberación. A diferencia de nuestra técnica, utiliza un abordaje longitudinal, que es menos estético, no realiza exploración ni liberación proximal, y además utiliza una lente de 30° que en nuestro caso encontramos que dificulta la técnica y limita la adecuada visualización del campo quirúrgico.
Posteriormente, Lee et al.10 publicaron el primer estudio en vivo con seguimiento de cirugías endoscópicas para la liberación del síndrome del pronador, en el que reportan 14 casos, excluyendo pacientes con STC concomitante u otras neuropatías, con un seguimiento promedio de 22meses con mejoría en la escala funcional. Realizaron una incisión longitudinal de 3cm distal a la fosa cubital, incidiendo el LF, disección roma proximal y distal bajo visión directa, hemostasia de las arcadas vasculares con bipolar y liberación proximal de la aponeurosis bicipital y del ligamento de Struthers si se encontraba presente. La liberación distal se realizó bajo guía endoscópica cortando la banda fibrosa del PT y del FDS10. Las ventajas de esta técnica es que proporciona buena visualización con una incisión pequeña y con menor dolor postoperatorio. La limitación es que no se pudo comparar con un grupo control con liberación abierta.
Se cree que la liberación endoscópica permite una recuperación más rápida, menos dolorosa y con menos cicatriz, aunque esto está pendiente de demostrarse con estudios más grandes. Se necesitan estudios prospectivos controlados aleatorizados con seguimiento a largo plazo para soportar la hipótesis planteada sobre el éxito de la liberación endoscópica del NM.
En 2014 Leclère et al.12 expusieron la técnica quirúrgica utilizando un endoscopio a 30°, cauterio bipolar; también llevan a cabo una incisión longitudinal de 3cm, realizando la técnica en dos pacientes de forma similar a la descrita por Lee con mejoría de la escala funcional.
La diferencia con nuestro estudio radica principalmente en el tipo de abordaje utilizado: ellos realizan un abordaje longitudinal en el antebrazo y nosotros un abordaje transversal en el pliegue cubital; ambos permiten una excelente visualización, pero el abordaje transverso es mejor estéticamente al estar sobre el pliegue de flexión.
Dentro de las ventajas del abordaje endoscópico en el tercio proximal del antebrazo que se propone está el hecho de que permite una disección menos traumática, no requiere disecar músculos que no intervienen en esta patología, permite evaluar todos los sitios de compresión y los corredores anatómicos seguros son más fáciles de identificar y seguir. Todo esto disminuye el riesgo de complicaciones y conserva la ventaja de una técnica mínimamente invasiva y con una cicatriz estéticamente buena. Probables complicaciones: lesión de la arteria braquial por mala técnica o por anomalía vascular e incompleta liberación del NM en el antebrazo proximal.
No está indicada la liberación endoscópica en pacientes que tengan previamente cirugía en el tercio proximal del antebrazo.
Es una técnica fácilmente reproducible.
ConclusionesSe requiere un conocimiento claro de la anatomía de la fosa cubital, especialmente de la relación del NM con la arteria braquial, para evitar lesiones iatrogénicas.
Nuestro procedimiento demuestra que es posible lograr una descompresión completa del NM en el antebrazo proximal utilizando un abordaje mínimo y estéticamente mejor que los procedimientos previamente publicados en la literatura.
Es necesario realizar estudios prospectivos aleatorizados y comparativos con el abordaje abierto clásico para evaluar los resultados funcionales a largo plazo del tratamiento endoscópico del atrapamiento proximal del NM.
Nivel de evidenciaNivel de evidencia tipo III
FinanciaciónNo tuvimos financiación
Conflicto de interesesNo tenemos conflicto de intereses.