La osteocondritis disecante (OCD) de rodilla es una patología osteoarticular, cuyo tratamiento aún sigue siendo debatido. Nuestro objetivo fue analizar los pacientes intervenidos mediante fijación interna con implante bioabsorbible, asistido por artroscopia.
Material y métodosSe realizó análisis utilizando mediana y rango intercuartílico (P25-P75), con un seguimiento de 9 pacientes (10 rodillas) intervenidos con fijación por lesión osteocondral grado III. Tras un mínimo de 12 meses, fueron evaluados los cuestionarios KOOS, IKDC, la satisfacción y fue realizado un control de RNM.
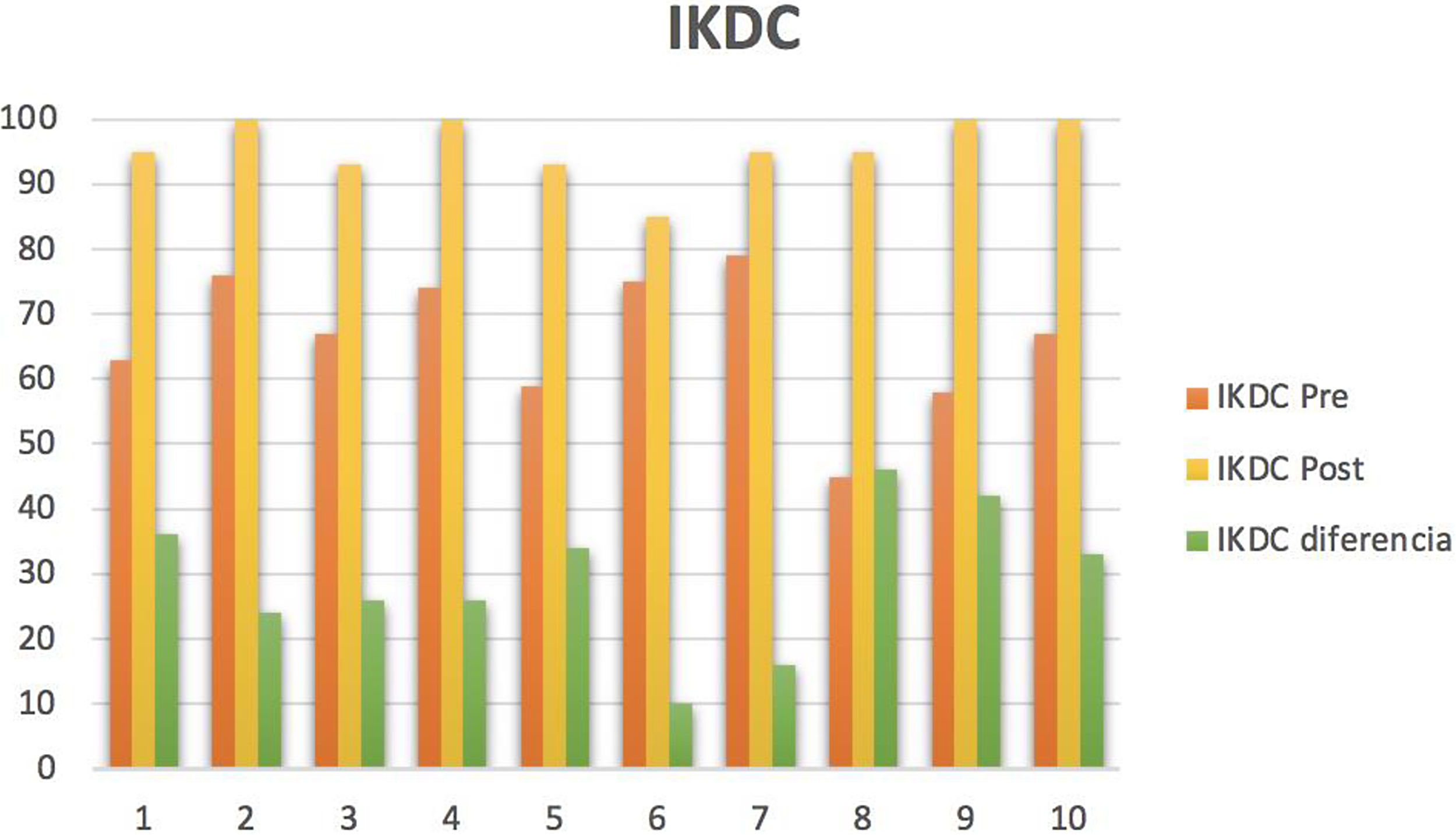
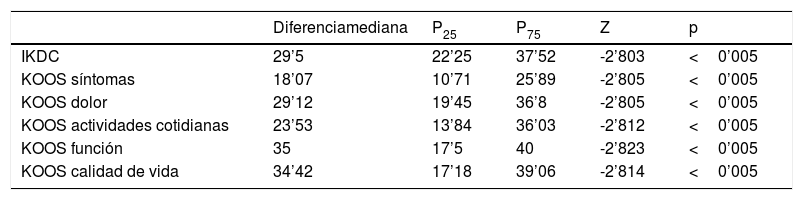
ResultadosSe observó consolidación ósea por RNM en el 80% de las intervenciones en el primer año, con un retardo de consolidación en el 20%. La mediana para la edad fue de 15 años. La media de seguimiento fue de 5,93 años. Los 10 casos tuvieron localización en el cóndilo interno. Las OCD no presentaban conminución ni necrosis. El 40% de las lesiones valoradas preoperatoriamente en RNM como estables, se describieron como inestables bajo artroscopia, precisando fijación interna. Fueron diferenciados 2 grupos de osteocondritis: OCD juvenil (60%) y OCD del adulto (40%). En cuanto al cuestionario IKDC, se obtuvo una mejoría de 29,5 (22,25, 37,52). En KOOS, se obtuvo una mejoría en síntomas de 18,07, en dolor de 29,12, en actividades cotidianas de 23,53, en función (deporte, actividades recreativas) de 35 y en calidad de vida de 34,42.
ConclusiónEl implante bioabsorbible es una opción válida, reproducible, para lesiones inestables con integridad de la lesión, con una gran mejora de la función, de la calidad de vida y con escasez de complicaciones.
Knee ostheochondritis dissecans is an osteochondral disease, whose treatment is still debated. The purpose this study was to analyze the patients attached with bioabsorbable nail, assisted by arthroscopy.
Material and methodAnalysis was performed using median and interquartile range (P25-P75), with a follow-up of 9 patients (10 knees) operated for stage III osteochondral lesions. After a minimum of 12 months, the KOOS, IKDC, satisfaction questionnaires were evaluated and a MR control was perfomed.
ResultsBone healing was observed in 80% of patients in the first year, with a delay in union in 20%. The median for age was 15 years. The average follow-up was 5.93 years. All cases were located in the internal condyle. The OCD lesions did not show comminution or necrosis. The 40% of stable lesions, according to preoperative MR, were unestable in arthroscopy and it were attached with internal nail. Two groups of osteochondral lesions were differentiated: juvenile OCD (60%) and adult OCD (40%); all of them were stage III lesions. IKDC questionnaire results were an improvement of 29.5 (22.25, 37.52). In the KOOS questionnaire, an improvement was obtained in symptoms of 18.07, in pain of 29.12, in daily living 25.53, in function (sports, recreational activities) of 35 and in quality of life of 34.42.
ConclusionsThe bioabsorbable nail is a valid, reproducible option for unestable lesions with lesion integrity, with great improvement in function, quality of life and with few complications.
La historia natural de la osteocondritis disecante puede implicar una curación espontánea o un empeoramiento progresivo. Se describe como factor determinante la edad, en pacientes con fisis abierta, la probabilidad de curación sin tratamiento quirúrgico llega a ser alta1,2. Sin embargo, en caso de no consolidación, se puede llegar a experimentar una clínica larvada que dure años, hasta que tiene lugar el desprendimiento del fragmento osteocondral, lo cual ocasionará una degeneración articular precoz2. Además de la edad como factor pronóstico principal, la estabilidad, tamaño y localización de la lesión han sido descritos como factores que influyen en la decisión del tratamiento quirúrgico.
La clínica marcará la evolución del tratamiento, independientemente de los resultados en las pruebas complementarias. El tratamiento de la osteocondritis disecante es controvertido en la actualidad3. La evidencia científica existente se basa principalmente en estudios retrospectivos de pequeño tamaño muestral y opiniones de expertos.
El tratamiento conservador, con descarga inicial y restricción de actividades deportivas, es llevado a cabo en aquellos casos con lesiones estables, sobre todo ante osteocondritis disecante juvenil (OCDJ)4. Algunos estudios han presentado tasas de consolidación del 50-60% en OCDJ, con menor porcentaje en pacientes con fisis cerradas, osteocondritis disecante del adulto (OCDA)5.
En cuanto al tratamiento quirúrgico, hay publicaciones con una tasa de curación variable, llegando en algunos casos al 100%. Las perforaciones están indicadas en lesiones estables en las que no ha sido efectivo el tratamiento conservador. Sin embargo ante lesiones inestables, el fragmento precisa una fijación interna para mantener su estabilidad, incluso en fragmentos desplazados, que mantengan su estructura macroscópica con el cartílago intacto6. Se han descrito diferentes tipos de implante (clavos metálicos, grapas, tornillos con o sin cabeza y, más recientes, implantes bioabsorbibles). El uso de implantes bioabsorbibles está ganando auge, principalmente por no precisar de un 2.° tiempo para su retirada7.
En aquellas situaciones en las que el fragmento no pueda ser sintetizado, existiendo por tanto un defecto en la superficie articular, se valora la opción de las técnicas de cirugía de preservación articular (osteochondral autograft transplantation surgery, autologous matrix-induced chondrogenesis junto con aporte de autoinjerto óseo y aloinjerto osteocondral fresco, entre otras). Las microfracturas han sido descritas para rellenar espacios de hasta 4 cm2 y, aunque tienen algunos resultados satisfactorios a corto plazo, a largo plazo la función y el estado articular se deterioran8.
El objetivo de este estudio fue analizar los resultados de fijación interna, mediante implante bioabsorbible, en una serie de casos de OCD inestable, valorando la existencia de resultados funcionales y complicaciones.
Material y métodosSe ha realizado un análisis retrospectivo de una cohorte prospectiva, que incluye las intervenciones bajo el diagnóstico de osteocondritis disecante, alcanzando un total de 9 pacientes (10 rodillas). Este registro tuvo lugar durante los años 2007-2018, previa aprobación de la Comité de Investigación del Hospital Universitario Costa del Sol. Fueron incluidos en el estudio pacientes diagnosticados de osteocondritis disecante inestable mediante RNM preopreatoria, con fracaso de tratamiento conservador, intervenidos con implante bioabsorbible y con un seguimiento mínimo de un año. Se realizaron registros de cuestionarios preoperatorios y al año de seguimiento, así como radiografías y RNM pre- y postoperatorias. Todos ellos fueron intervenidos mediante fijación interna con implante bioabsorbible por vía artroscópica. Para ello, se usó una base de datos correspondiente a nuestro centro hospitalario, a través del programa HP Doctor® (Hewlett Packard, Palo Alto, CA, EE. UU.). Las variables registradas fueron: sexo, edad, lateralidad, fecha de cirugía, fecha de última consulta, localización de la lesión, tamaño de la misma, clasificación de Dipaola9 según RNM preoperatoria (tabla 1), estado de fisis, lesiones asociadas, clasificación de Ghul10 intraoperatoria (tabla 1), complicaciones, formulario subjetivo del International Knee Documentation Commitee (IKDC)11 prequirúrgico-posquirúrgico, Knee injury and Osteoarthritis Outcome Score (KOOS) prequirúrgico-posquirúrgico y grado de satisfacción (Escala Likert). Fue excluido un paciente por incumplimiento del seguimiento.
Clasificaciones de osteocondritis disecante
| Dipaola et al.9 | Ghul et al.10 | |
|---|---|---|
| Tipo/método | RNM | Artroscopia |
| Tipo I | Engrosamiento del cartílago articular, sin rotura | Ablandamiento e irregularidad del cartílago, pero sin fragmentos |
| Tipo II | Cartílago articular con rotura, anillo de baja señal detrás del fragmento indicando inserción fibrosa | Cartílago articular con rotura, con fragmento no desplazable |
| Tipo III | Cartílago articular con rotura, alta señal en secuencia T2 detrás del fragmento, sugerente de presencia de fluido alrededor de la lesión | Fragmento definible, parcialmente unido pero desplazable (lesión en colgajo) |
| Tipo IV | Fragmento libre y defecto en la superficie articular | Cuerpo suelto y defecto de la superficie articular |
A los pacientes que acudían con sospecha de lesión de OCD en rodilla se les realizaba una radiografía AP y L en carga, axial y proyección de túnel de ambas rodillas. También se realizó una telerradiografía para medir el eje mecánico. A aquellos resultados radiográficos que eran sugerentes de OCD se les solicitaba una RNM. Tras el diagnóstico inicial OCD, se inicia un tratamiento conservador, que consistía en descarga durante 2-3 semanas, seguido de fisioterapia y restricción de actividades deportivas de riesgo durante esta fase de tratamiento. La finalidad era disminuir el edema, mejorar la movilidad, el trofismo muscular y la propiocepción. A partir del 6.° mes, si persistía la clínica y los resultados de la RNM indicaban signos de inestabildiad12 (línea de intensidad alta en secuencia T2 debajo de la lesión, área quística múltiple o> 5mm, línea de intensidad alta a través de cartílago y/o defecto articular focal) se consideraba la cirugía.
Técnica quirúrgicaSe realiza una artroscopia exploratoria estándar para confirmar la lesión y el grado de inestabilidad. El paciente era posicionado en decúbito supino, bajo una anestesia intradural, miembro en un soporte de muslo y uso de un manguito de isquemia en raíz de miembro afecto a una presión entre 250-300mmHg. La profilaxis antibiótica consistía en cefazolina 2 g intravenosos, o en caso de alergia, clindamicina 600mg intravenosos. A través de portales anteromedial y anterolateral valoramos la lesión y se realizaron en todos los casos una fijación interna mediante implantes bioabsorbibles SmartNail ® (ConMed, Largo, EE. UU.), en disposición no paralela. El número de mínimo de implantes fue 2, en caso de mayor tamaño se optó por un 3.er implante. Seguidamente, tras observar estabilidad de la lesión, integridad y ausencia de bloqueo ante los movimientos de flexión, extensión y rotación, la cirugía era finalizada. Fue realizada una hemostasia correcta, finalizando con cierre de portales y colocación de vendaje compresivo.
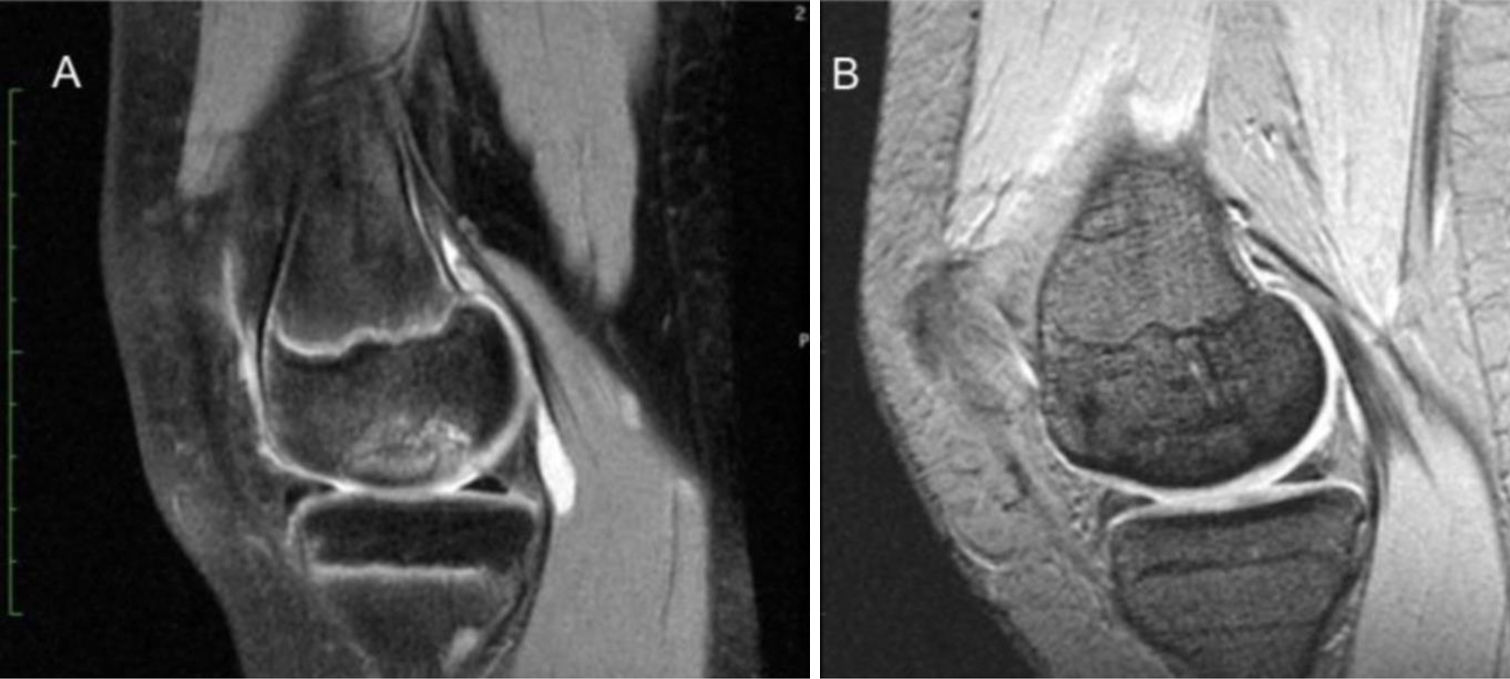
SeguimientoLos pacientes eran dados de alta en las primeras 24h, al tratarse de un procedimiento ambulatorio, se mantuvo en descarga en un mínimo de 4 semanas, con inmovilización con ortesis en extensión. Tras las 4 semanas se iniciaba la carga parcial con bastones y derivación a Rehabilitación, para inicio de cinesiterapia. Los controles radiográficos eran realizados al 1.er mes, 3.° y 6.°; con control de RNM en el 1.er año. En la RNM posquirúrgica, se valoró la consolidación del fragmento a través de los siguientes hallazgos: ausencia de hiperintensidad perilesional (T2) o presencia de puentes de unión óseos, ausencia de necrosis del fragmento (T1), asociado o no a la existencia de fijación de la misma por el implante6. Los cuestionarios IKDC formulario subjetivo, KOOS posquirúrgicos y la escala Likert fueron completados al año.
Análisis estadísitcoSe realizó análisis descriptivo utilizando mediana y rango intercuartílico (diferencia P25-P75) para variables cuantitativas. Para evaluar diferencias medianas en dos evaluaciones apareadas se utilizó el test de rangos de Wilcoxon. En los diferentes análisis se estableció el nivel de significación estadística en p<0,05.
ResultadosFueron analizados un total de 9 pacientes (10 rodillas) de los cuales 5 eran hombres (55%) y 4 mujeres (45%), 50% cada uno si analizamos por individualización de cada intervención. Respecto a la lateralidad, 6 intervenciones fueron derechas (66%) y 4 izquierdas (34%). La mediana para la edad fue 15 años, 13 años (P25) y 22,75 años (P75). La media de seguimiento fue de 5,93 años, con un mínimo de 12,5 meses de seguimiento y un máximo de 11,5 años.
La localización tuvo lugar en el cóndilo interno en los 10 casos, 50% en la región anterolateral y 50% en la posterolateral. La mediana del tamaño del eje mayor fue 21,5mm y, respecto al eje menor, la mediana fue 15,25mm, medido en RNM prequirúrgica en plano axial-sagital. Según la clasificación de Dipaola para la valoración en RNM, obtuvimos 4 casos tipo II (40%) frente a 6 casos tipo III (60%). Analizando el cierre fisario tanto en radiografía como en RNM, pudimos diferenciar 2 grupos de osteocondritis: OCD juvenil (6 casos) y OCD del adulto (4 casos). Respecto a lesiones asociadas: 8 no presentaron lesión asociada, una presentaba una rotura anterior de menisco externo y una una lesión de cuerno posterior menisco interno.
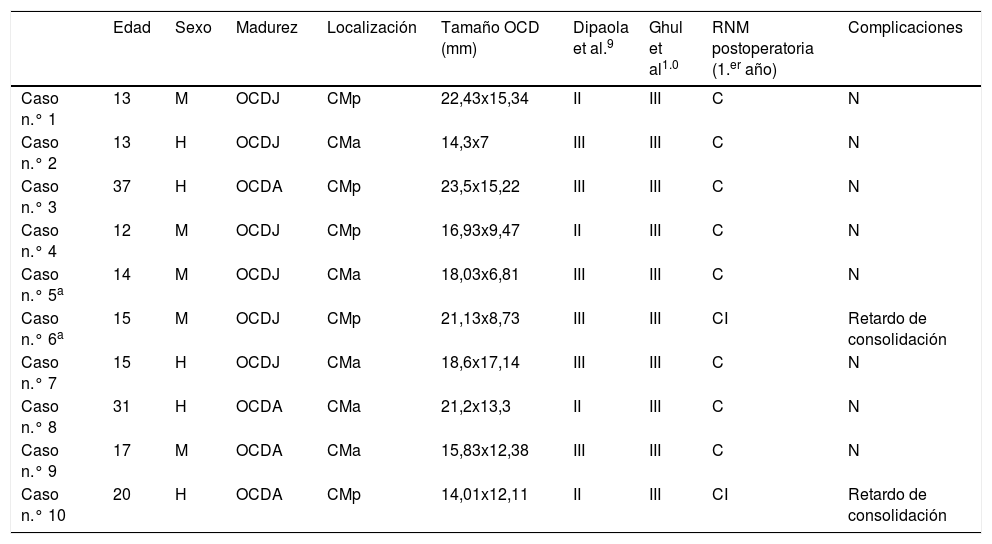
En la cirugía, se valoró la estabilidad y fue clasificada según Ghul: 10 casos tipo III. En 9 de las 10 intervenciones fueron usados 2 implantes: 2 casos (1,5mm [diámetro] x 25mm [longitud], 6 casos [2,4x25mm], 1 caso [1,5x25mm – 2,4x25mm]). En el caso n.° 3, fueron necesarios 3 implantes (2 implantes de 2,4x25mm y un implante de 1,5x25mm). La mediana de la duración quirúrgica fue de 67,5 min. No se observó ninguna complicación ni reintervención (tabla 2).
Resultados
| Edad | Sexo | Madurez | Localización | Tamaño OCD (mm) | Dipaola et al.9 | Ghul et al1.0 | RNM postoperatoria (1.er año) | Complicaciones | |
|---|---|---|---|---|---|---|---|---|---|
| Caso n.° 1 | 13 | M | OCDJ | CMp | 22,43x15,34 | II | III | C | N |
| Caso n.° 2 | 13 | H | OCDJ | CMa | 14,3x7 | III | III | C | N |
| Caso n.° 3 | 37 | H | OCDA | CMp | 23,5x15,22 | III | III | C | N |
| Caso n.° 4 | 12 | M | OCDJ | CMp | 16,93x9,47 | II | III | C | N |
| Caso n.° 5a | 14 | M | OCDJ | CMa | 18,03x6,81 | III | III | C | N |
| Caso n.° 6a | 15 | M | OCDJ | CMp | 21,13x8,73 | III | III | CI | Retardo de consolidación |
| Caso n.° 7 | 15 | H | OCDJ | CMa | 18,6x17,14 | III | III | C | N |
| Caso n.° 8 | 31 | H | OCDA | CMa | 21,2x13,3 | II | III | C | N |
| Caso n.° 9 | 17 | M | OCDA | CMa | 15,83x12,38 | III | III | C | N |
| Caso n.° 10 | 20 | H | OCDA | CMp | 14,01x12,11 | II | III | CI | Retardo de consolidación |
El caso n.° 1 presentaba una plica sinovial, no valorada en RNM, realizando resección de la misma y, respecto a la meniscopatía externa, se dejó la lesión in situ. El paciente n.° 8 presentó una meniscopatía interna la cual precisó regularización de la misma.
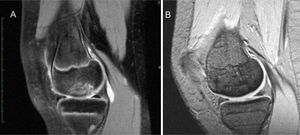
En la RNM posquirúrgica anual, 8 pacientes tenían consolidación ósea (consideramos consolidación cuando no hay presencia de líquido entorno al fragmento, sin signos de necrosis del fragmento, ni edema y presencia de puentes óseos de unión) (fig. 1) y solo 2 pacientes (casos n.° 6 y 10) presentaban una consolidación incompleta (edema perilesional y líquido presente entorno al fragmento); al aumentar el seguimiento consolidaron ambos casos (15 meses y 18 meses).
En cuanto al grado de satisfacción, 9 de los 10 pacientes comentaron estar muy satisfechos (5 escala Likert), un paciente (caso n.° 9) refirió estar satisfecho (4 escala Likert), el cual presentaba alguna molestia.
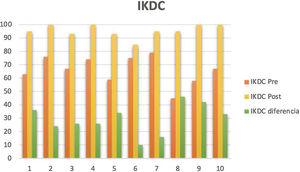
Respecto al análisis estadístico según la Prueba de Wilcoxon de los rangos con signo, se observó significación estadística (p<0,005) para la valoración antes y después en cuestionarios IKDC y KOOS, a favor de la mejoría en los mismos. En cuanto al cuestionario IKDC, formulario para la evaluación subjetiva de la rodilla, se obtuvo una mejoría con una mediana de diferencia 29,5 (22,25, 37,52) (fig. 2). En el cuestionario KOOS, se obtuvo una mejoría para los síntomas de 18,07 (10,71, 25,89), para el dolor 29,12 (19,45, 36,8), para las actividades cotidianas 23,53 (13,84, 36,03), para la función 35 (17,5; 40), para la calidad de vida de 34,42 (17,18, 39,06) (tabla 3).
Diferencia prequirúrgica-posquirúrgica en cuestionarios IKDC-KOOS
| Diferenciamediana | P25 | P75 | Z | p | |
|---|---|---|---|---|---|
| IKDC | 29’5 | 22’25 | 37’52 | -2’803 | <0’005 |
| KOOS síntomas | 18’07 | 10’71 | 25’89 | -2’805 | <0’005 |
| KOOS dolor | 29’12 | 19’45 | 36’8 | -2’805 | <0’005 |
| KOOS actividades cotidianas | 23’53 | 13’84 | 36’03 | -2’812 | <0’005 |
| KOOS función | 35 | 17’5 | 40 | -2’823 | <0’005 |
| KOOS calidad de vida | 34’42 | 17’18 | 39’06 | -2’814 | <0’005 |
IKDC: Intermational Knee Documentation Comitee; KOOS: Knee Injury and Osteoarthritis Outcome Score.
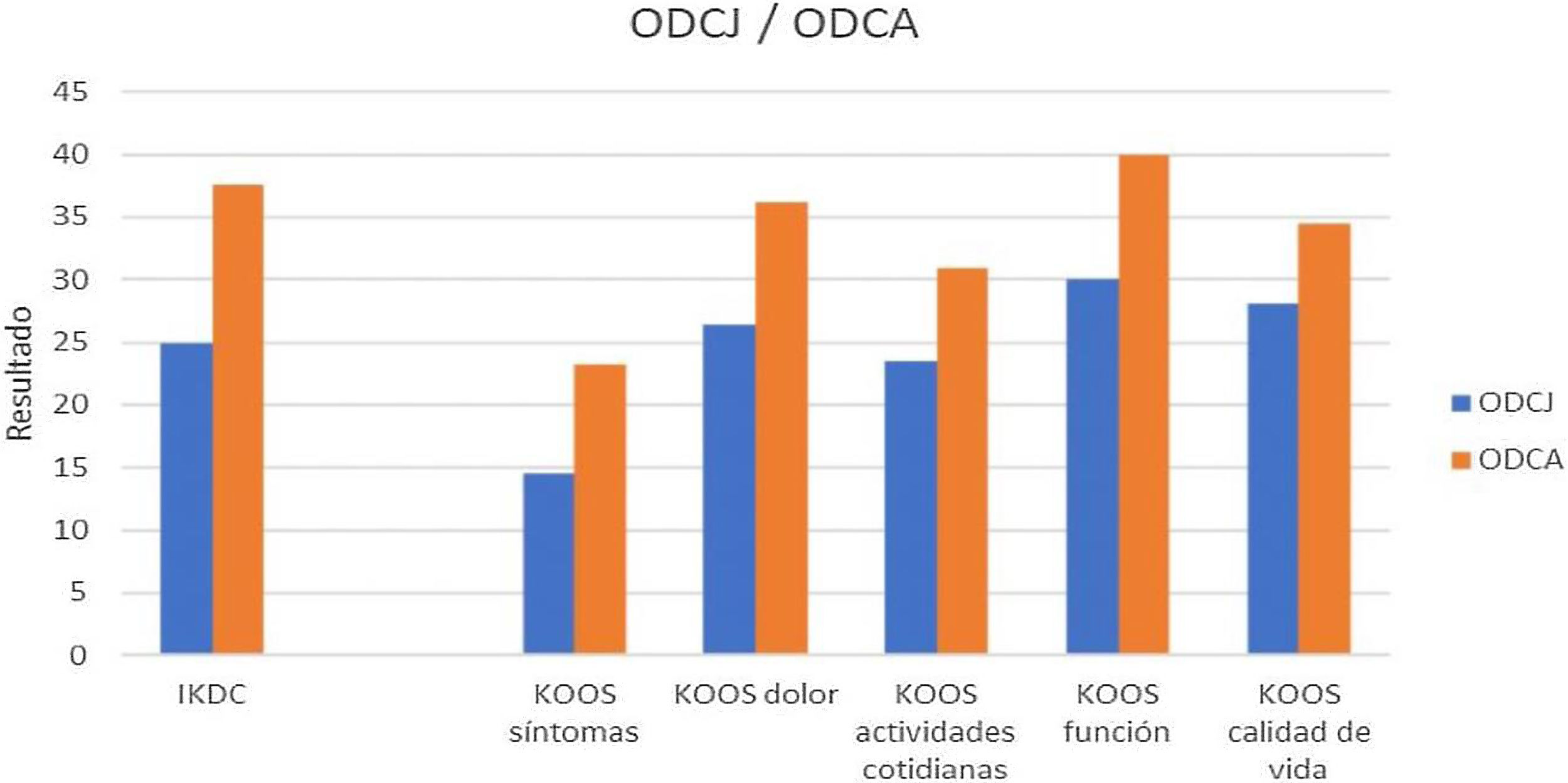
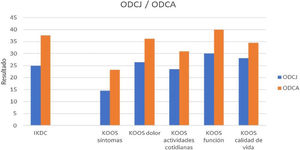
Otro punto analizado fue la comparación en los resultados KOOS e IKDC en pacientes con OCDJ frente a la osteocondritis disecante del adulto (ODCA). En nuestro estudio, se describen 6 casos de OCDJ (60%) frente a 4 de OCDJ (40%). Para el cuestionario IKDC, se obtuvo una mediana (P25,P75) de diferencia pre/posquirúrgica en OCDJ de 25 (15,25, 34,87) y en ODCA de 37,55 (27,75, 47,27). Respecto al cuestionario KOOS, para la valoración de síntomas (14,5 [9,8, 26,1] en OCDJ y 23,21 [13,39, 27,67] en ODCA), dolor (26,34 [18, 33,33] en OCDJ, 36,11[17,36, 38,19] en ODCA), actividades cotidianas (25,53 en [13,84, 30,88], OCDJ, 30,88 [8,08, 39,34 en ODCA]), función (30 [16,25, 42,5] en OCDJ, 40 [17,5; 40] en ODCA), calidad de vida (28,12 [11,75, 39,06] en ODCJ, 34,42 [31,27, 42,18 en ODCA]) (fig. 3). Se describe una mejoría clínica superior en los casos de OCDA.
DiscusiónEl tratamiento de la osteocondritis disecante sigue estando en debate. Se debe siempre optar por un tratamiento conservador en aquellas lesiones consideradas estables. No menos importante es educar al paciente para la restricción de actividades deportivas, evitando el salto, pivotaje e impactos de repetición, así como aquellas actividades que impliquen dolor. Se observa ambigüedad en la literatura en cuanto al uso de ortesis o inmovilizadores y suele reservarse para pacientes incumplidores, pues no se ha comprobado la efectividad de su uso5. Nuestro protocolo de tratamiento conservador consistía en descarga durante 2-3 semanas, seguido de fisioterapia (control de edema, ganancia de movilidad, fuerza y propiocepción) junto con la restricción de las actividades deportivas de riesgo durante un período entre 3-6 meses, considerando como consolidación la ausencia de dolor o la presencia de signos de reosificación en las pruebas de imagen3,4,6. En caso de dolor persistente tras 6 meses y/o desarrollo de signos de inestabilidad en pruebas de imagen, como describimos en el apartado de evaluación, la opción quirúrgica era valorada. En este sentido, Krause et al.4, analizaron una cohorte de 62 pacientes (72 lesiones OCDJ estables) a los 6 y 12 meses, con control de RNM y bajo un tratamiento conservador (restricción de actividad hasta mejoría del dolor). Observaron un 26% de éxito del tratamiento conservador a los 6 meses y un 49% a los 12 meses. Describieron cómo la edad, el tamaño, área de lesión OCD y el tamaño de la lesión quística eran los mejores predictores de curación en los primeros 6 meses, estableciendo un normograma para el cálculo de probabilidad de curación y un punto de corte del 48% para el éxito del tratamiento conservador. En el período de 12 meses, el tamaño de la lesión quística <1,3mm era el único predictor de curación con validez. Andriolo et al.5 llevaron a cabo una revisión sistemática sobre el tratamiento conservador de la OCD en rodilla, encuentran solo series de casos y casos clínicos publicados. Los tratamientos conservadores descritos eran la restricción de la actividad física, cinesiterapia, terapias físicas instrumentales (ondas de choque, iontoforesis), limitación de la carga e inmovilización, siendo la restricción del deporte y de las actividades de alta intensidad, junto con la fisioterapia, el tratamiento conservador más favorable. La tasa de curación global fue del 61,4% (variabilidad 10,4-95,8%).
En la osteocondritis disecante se describen dos subtipos en función del estado de la fisis, juvenil (OCDJ) y del adulto (OCDA). Algunos estudios han defendido que se trata de la misma enfermedad en diferentes momentos evolutivos3. En aquellos casos con cierre de la fisis (OCDA), el tratamiento difiere en algunos aspectos. Presentan lesiones inicialmente más inestables, con menor tasa de consolidación precisando con más frecuencia fijación interna o técnicas reconstructivas13. En lesiones inestables, no se dispone de bibliografía que analice el tratamiento conservador como primera línea de tratamiento en este tipo de lesiones. En nuestra serie, las lesiones inestables se dieron en 2 rodillas con fisis cerradas y 4 con fisis abiertas.
Una vez que fracasa el tratamiento conservador, la cirugía es descrita como el siguiente paso. Pudimos observar que 4 pacientes considerados para tratamiento conservador fracasaron en esta modalidad terapéutica, decidiéndose en última instancia el tratamiento quirúrgico. Ishikawa et al.14, analizaron la fijación in situ de lesiones estables artroscopicamente (Ghul I-II), observando un fracaso de un 23% (3/13), el cual correspondía a lesiones inestables en RNM (Dipaola) y llegando a concluir la importancia de no infravalorar la potencial inestabilidad de la lesión en las pruebas de imagen.
El tratamiento quirúrgico en OCD se plantea ante lesiones estables que no responden al tratamiento conservador y ante lesiones inestables. Dentro del arsenal terapéutico se describen: perforaciones (retrógradas, anterógradas), fijación interna (tornillos, implantes bioabsorbibles), procedimientos de reconstrucción y la terapia regenerativa celular. Las lesiones estables de OCDJ que han fracasado tras el tratamiento conservador pueden ser intervenidas mediante perforaciones transarticulares o retroarticulares15. Sin embargo, la estabilidad intraoperatoria debe ser evaluada, como ha sido comprobado en este estudio, 4 casos eran estables en pruebas de imagen e inestables intraoperatoriamente. Sanders et al.16, observaron como la incidencia acumulativa de artrosis y la incidencia de artroplastia era mayor ante la retirada del fragmento frente a la fijación o al injerto osteocondral, por ello aconsejan tratar al fragmento osteocondral o al defecto.
Nuestra serie obtuvo un 80% de consolidación en el primer año, teniendo 2 casos de retardo de consolidación que se trataron mediante restricción de la actividad física, consiguiendo la consolidación completa a los 15 y 18 meses, respectivamente. No fue necesaria ninguna reintervención. Perrelli et al.6 analizaron 39 intervenciones de OCDA con diferentes implantes: 51,2% con tornillos Herbert, 23,1% con tornillos canulados y 25,7% con implantes bioabsorbibles. No encontraron diferencias funcionales ni de consolidación entre los diferentes implantes, aunque los implantes no bioabsorbibles requerían una segunda revisión artroscópica para la retirada (74,3%). Tuvieron una tasa de fracaso del 20,5% con 4 reintervenciones y 4 con baja puntuación. Describieron un 40,8% de alteraciones en la RNM postoperatoria, de los cuales el 17,9% con consolidación incompleta y 7,6% de ausencia de consolidación al año, entre otros. Observaron correlación estadística entre la alteración en la RNM y baja puntuación en los test funcionales. En nuestro caso la puntuación más baja en IKDC subjetivo postoperatorio fue el caso n.° 6 con 85, el cual manifestó una consolidación incompleta en RNM anual. Sin embargo, no realizan grupos de comparación según cierre de fisis. Schlechter et al.7 analizaron una cohorte de OCDJ intervenidos con implante bioabsorbible, presentando un solo fracaso de 38, relacionado directamente con la cirugía (tornillo ligeramente protruido). En la revisión se observó consolidación completa del fragmento al décimo mes. Wu et al.17 llegan a comparar fijación interna en OCD inestable según cierre de fisis (OCDJ/OCDA), concluyendo la no existencia de diferencias. Obtuvieron un éxito de 70,4% en OCDJ y 78,3% en OCDA, sin diferencias en curvas de supervivencia a los 5 años. En nuestro estudio tampoco fueron observadas.
En cuanto a los procedimientos de cirugía de preservación articular, son reservados para aquellas situaciones en las que el fragmento no es sintetizable: es conminuto o hay un gran deterioro cartilaginoso. También se reservan tras fracasos de las técnicas previamente comentadas. Dentro de estos procedimientos, encontramos: condrectomía con nanofractura, mosaicoplastia/OAT (osteochondral autograft transplant), híbridas, aloinjerto y terapia reparativa celular con condrocitos autólogos cultivados más injerto óseo (autologous chondrocyte implantation, o matrix assisted autologous chondrocyte transplantation) o armazones biomiméticos acelulares. Existe escasa evidencia acerca de la condrectomía y las nanofracturas en OCD de menor tamaño (<2,5 cm2), debido a la baja calidad mecánica del fibrocartílago y las limitaciones en cuanto al defecto de la lesión15. Gudas et al.18 realizaron un estudio prospectivo aleatorizado, comparando OAT frente a perforaciones, mostrando un 41% de fracasos en el grupo de microfracturas frente al 0% en OAT. Miniaci y Tytherleigh19 evaluaron la fijación de la OCD inestable mediante mosaicoplastia sobre la lesión, con excelentes resultados. Chadli et al.20, han propuesto técnicas híbridas de mosaicoplastia asociada a la fijación del fragmento con tornillos metálicos, obteniendo buenos resultados a largo plazo y sin cambios degenerativos. Sin embargo, Filardo et al.15, realizaron una revisión sistemática del OCD, observando limitaciones del OAT respecto al tamaño del defecto, el sitio donante, el fibrocartílago formado en la periferia, la demanda técnica, un mayor coste y una reconstrucción menos anatómica.
Ante lesiones de mayores dimensiones, el aloinjerto osteocondral (Fresh OsteoChondral Allograft)15,21,22 se describe como una alternativa sin limitación de tamaño, sobre todo en defectos óseos de OCDA> 2m2. Cotter et al.21 han observado un 35,9% de reintervenciones y un 5,1% de fracaso final tras 7 años de seguimiento. Sadr et al.22 han descrito un 23% de reintervenciones y un 8% de fracaso, con un 95% de satisfacción. Sin embargo, la disponibilidad de tejido (acceso a donantes sanos, conservación y asepsia del aloinjerto, viabilidad de condrocitos, estado inmunológico), el alto coste y la dificultad técnica, entre otros, suponen una limitación para esta técnica.
La implantación de condrocitos autólogos es un procedimiento de regeneración de la superficie articular, que implica dos intervenciones, la obtención y cultivo y su posterior implantación. Esta técnica ha obtenido buenos resultados en el tratamiento del defecto del cartílago articular, si bien la OCD implica también hueso subcondral. Por ello, han sido descritas técnicas con aporte de autoinjerto esponjoso para rellenar el defecto y sobre este, son implantados los condrocitos protegidos por cubiertas de periostio o por membrana de colágeno porcino23. Bhattacharjee et al.24 analizaron histológicamente 17 OCD tratadas con injerto + ACI, mostrando reparación del cartílago a nivel histológico, aunque con anomalías a nivel del hueso subcondral (quistes) en el 90% de las RNM. Sin embargo, la hipertrofia y delaminación perióstica han supuesto una cirugía de revisión, entre otros problemas como la distribución no homogénea de condrocitos o la pérdida celular en suspensión líquida. Debido a ello, han surgido las técnicas matrix assisted autologous chondrocyte transplantation, para la protección y soporte de los condrocitos15. Aunque son técnicas de alto coste y no exentas de complicaciones (hipertrofia del injerto). Sadlik et al.25 han propuesto el uso de un concentrado de aspirado medular en una base de ácido hialurónico junto con injerto óseo autólogo, para tratar estos defectos en un solo tiempo. Incluso, algunos estudios recientes han propuesto el uso de estructuras tridimensionales compuestas de colágeno I e hidroxiapatita sin células26,27 o células mesenquimales alogénicas derivadas de cordón umbilical28, para evitar una técnica en dos pasos, facilitar la técnica quirúrgica y disminuir el coste. Los pacientes intervenidos en nuestra investigación no presentaron grandes lesiones osteocondrales ni conminución del fragmento, entre otras razones, por la rapidez del diagnóstico y tratamiento, por tanto, no han sido necesarias este tipo de técnicas.
El estudio ha presentado como limitaciones una muestra reducida (n=10) lo que obliga al uso de test no paramétricos (Wilcoxon, U de Mann-Whitney), comparando medianas y trabajando sobre rangos de orden. Tampoco se dispone de grupo control con lesiones inestables tratadas de forma conservadora. Todo ello implica una menor potencia estadística; aunque, no por ello, implica un menor potencia clínica. Respecto a la clasificación International Cartilage Repair Society, a pesar de ser la clasificación más utilizada en la actualidad, este estudio fue iniciado utilizando las clasificaciones de Ghul y Dipaola, por tanto se decidió mantener estas clasificaciones para evitar sesgos.
En conclusión, el implante bioabsorbible es una opción válida, reproducible, para lesiones inestables con integridad de la lesión, con una gran mejora de la función, de la calidad de vida y con escasez de complicaciones.
Nivel de evidenciaNivel de evidencia IV.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.