Evaluar los resultados clínicos en pacientes con inestabilidad femoropatelar sometidos a reconstrucción del ligamento patelofemoral medial (LPFM) con auto y aloinjerto.
Pacientes y metodologíaEvaluación clínica retrospectiva de 28 pacientes con inestabilidad femoropatelar sometidos a cirugía de reconstrucción LPFM; se analizaron un grupo de 13 pacientes (13 rodillas) en que se utilizó autoinjerto obtenido de los tendones isquiotibiales y otro grupo de 15 pacientes (16 rodillas) con aloinjerto. El grupo total correspondió a 13 hombres y 15 mujeres con edades entre 15-38 años. Se estudió la morbilidad asociada al injerto y técnica quirúrgica, se realizó evaluación clínica con escala de Kujala, pre y postoperatoria y se evaluaron sus complicaciones. El seguimiento fue mayor a 12 meses.
ResultadosNo encontramos episodios de reluxación ni complicaciones asociadas al injerto en ninguno de los grupos. El puntaje promedio postoperatorio de la escala de Kujala en el grupo de autoinjerto fue de 89,2 y en el grupo de aloinjerto fue de 92,6 (p>0,05). En el grupo de autoinjertos un paciente fue reoperado por mala posición del material de osteosíntesis y en el grupo de aloinjertos un paciente presentó una fractura de rótula no desplazada provocada por los túneles óseos realizados y otro paciente requirió movilización bajo anestesia por déficit de flexión.
ConclusiónNo encontramos diferencias significativas entre ambos grupos y los resultados clínicos fueron similares.
The purpose of the study was to evaluate the functional results after medial patellofemoral ligament (MPFL) reconstruction in patients using auto- and allograft.
Patients and MethodsA retrospective study was conducted on 28 patients with recurrent patellar dislocation, with 13 patients (13 knees) undergoing MPFL reconstruction with hamstring autograft, and 15 patients (16 knees) with reconstruction surgery with allograft. The total group included 13 males and 15 females, with an age range of 15 to 38 years. The graft-related morbidity was studied and a clinical assessment was performed using the pre- and postoperative Kujala score. Associated complications were reported for each group. All the patients had more than 12 months of follow up.
ResultsNo recurrent dislocations or graft related complications were reported in either group. The post-operative Kujala subjective knee score was 89.2 in the autograft group, and 92.6 in the allograft group (p >.05). One patient in the allograft group received a revision surgery due to poor positioning of anchors. Another patient in the allograft group had non-displaced patella fracture related to the bone tunnels and another patient had flexion deficit and needed mobilization under anesthesia.
ConclusionThere were no significant differences between both groups, and the results were comparable.
La inestabilidad patelar recurrente es una patología frecuente que se da principalmente en pacientes jóvenes. Se han descrito diferentes técnicas quirúrgicas para su tratamiento aunque sus indicaciones y resultados son motivo de discusión. Sin embargo, la reconstrucción del ligamento patelofemoral medial (LPFM) ha ganado adeptos, por el bajo índice de reluxaciones (0-10%)1–3. Los estudios anatómicos han demostrado que el LPFM es el principal estabilizador medial de la rótula contribuyendo al 80% de su desplazamiento lateral4,5. Por otra parte, en más del 90% de los casos de inestabilidad recurrente se observa una lesión del LPFM6, lo que asociado a la limitada capacidad de cicatrización del ligamento aumenta la laxitud del retináculo medial7,8. El LPFM tiene una función primordial en la articulación femororotuliana, sin embargo, las técnicas de reconstrucción son muy diferentes según los autores. En relación con el injerto se han empleado diversos métodos de fijación y distintos tipos, como son autoinjertos del tendón del m. semitendinoso9–11, m. gracilis12, m. adductor magnus13, tendón cuadricipital14, tendón patelar15 o sintéticos16 y aloinjertos17, sin encontrar un consenso sobre el injerto ideal. El uso de aloinjertos muestra ventajas en relación con la morbilidad y por tanto permite una recuperación más acelerada pero no son muy utilizados. El objetivo del presente estudio es evaluar los resultados clínicos de los pacientes sometidos a reconstrucción del LPFM con aloinjerto y compararlos con aquellos en que se utilizó autoinjerto, enfocado a las recidivas, resultados y complicaciones. Nuestra hipótesis de trabajo es que la reconstrucción del LPFM con aloinjerto muestra mejores resultados y permite una recuperación más acelerada, sin morbilidad asociada a la zona dadora.
Pacientes y metodologíaSe realizó una revisión retrospectiva de 28 pacientes operados de reconstrucción del LFPM en nuestro centro, desde enero de 2007 a febrero de 2012. Todos los pacientes presentaban historia de inestabilidad patelar con un mínimo de 2 episodios de luxación. El trabajo contó con la aprobación del comité de ética de nuestro centro.
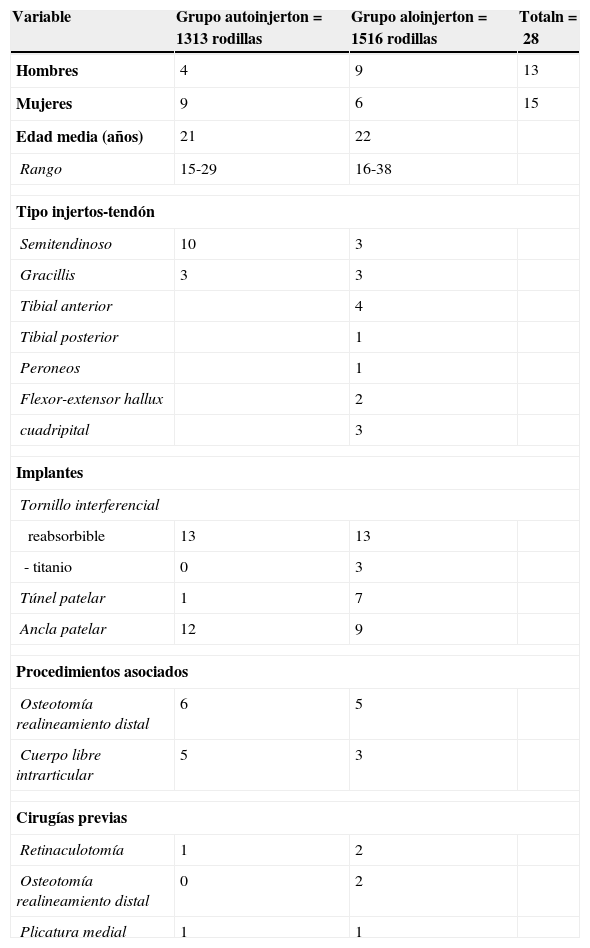
Los pacientes se dividieron, de forma aleatorizada, según el tipo de injerto que fue utilizado: grupo 1, pacientes sometidos a reconstrucción de LPFM con autoinjerto isquiotibial y grupo 2, pacientes con reconstrucción de LPFM con aloinjerto. En el grupo 1 entraron 13 pacientes (13 rodillas), 9 mujeres y 4 hombres, con una edad promedio de 21 (15-29) años, con un seguimiento medio de 17 (15-29) meses. El grupo 2 correspondió a 15 pacientes (16 rodillas), con 6 mujeres y 9 hombres, con una edad media de 22 (16-38) años y un seguimiento medio 42 (80-29) meses. La reconstrucción del LFPM se llevó a cabo, en ambos grupos, de forma única o asociada a osteotomía de realineamiento en caso de presentar un índice surco intertroclaer a tuberosidad anterior de la tibia (SIT-TAT) superior a 20mm. Siete pacientes de ambos grupos presentaron algún tipo de procedimiento quirúrgico previo asociado a la inestabilidad (tabla 1).
Demografía de los pacientes intervenidos
| Variable | Grupo autoinjerton=1313 rodillas | Grupo aloinjerton=1516 rodillas | Totaln=28 |
|---|---|---|---|
| Hombres | 4 | 9 | 13 |
| Mujeres | 9 | 6 | 15 |
| Edad media (años) | 21 | 22 | |
| Rango | 15-29 | 16-38 | |
| Tipo injertos-tendón | |||
| Semitendinoso | 10 | 3 | |
| Gracillis | 3 | 3 | |
| Tibial anterior | 4 | ||
| Tibial posterior | 1 | ||
| Peroneos | 1 | ||
| Flexor-extensor hallux | 2 | ||
| cuadripital | 3 | ||
| Implantes | |||
| Tornillo interferencial | |||
| reabsorbible | 13 | 13 | |
| - titanio | 0 | 3 | |
| Túnel patelar | 1 | 7 | |
| Ancla patelar | 12 | 9 | |
| Procedimientos asociados | |||
| Osteotomía realineamiento distal | 6 | 5 | |
| Cuerpo libre intrarticular | 5 | 3 | |
| Cirugías previas | |||
| Retinaculotomía | 1 | 2 | |
| Osteotomía realineamiento distal | 0 | 2 | |
| Plicatura medial | 1 | 1 | |
Todos los aloinjertos utilizados procedían del banco de injertos de nuestro centro, obtenidos mediante técnica quirúrgica estéril, sin irradiar, que fueron posteriormente crioconservados18. Los aloinjertos utilizados en cada cirugía, según la disponibilidad del nuestro banco, fueron semitendinoso (3), tibial anterior (4), tibial posterior (uno), cuádriceps con pastilla ósea (3), aloinjerto de gracilis (2), aloinjerto híbrido de flexor y extensor hallucis longus (2) y peroneos (uno) (tabla 1). Los pacientes fueron evaluados con escala de Kujala preoperatorio y postoperatorio19. Se evaluó además la morbilidad asociada al injerto y a la técnica quirúrgica y se valoraron, al final del seguimiento, los episodios de reluxación y las complicaciones.
Técnica quirúrgicaA todos los pacientes se les realizó una artroscopia diagnóstica y aquellos 11 casos en que se planificó una osteotomía de realineamiento distal, esta se realizó antes de la reconstrucción del LPFM. Utilizamos torniquete de isquemia en todos los pacientes. El abordaje fue una doble incisión femoral y patelar. Sobre la patela se realizó una incisión de 3-4cm en línea con el borde medial del tendón patelar, exponiendo subperiósticamente el borde medial de la patela en sus 2 tercios superiores. La capa profunda del retináculo permanece intacta. Sobre el fémur se realizó una incisión longitudinal de 2cm, entre el epicóndilo femoral y el tubérculo del aductor mayor, con la rodilla en ligera flexión, cuidando no lesionar la rama principal del nervio safeno. Mediante un periostotomo curvo se diferenció el intervalo entre el retináculo y la cápsula. El periostotomo se introdujo desde la incisión patelar hacia la incisión femoral para dejar un túnel retinacular por donde se pasó una sutura en asa para introducir posteriormente el injerto. El punto de fijación femoral fue localizado con una aguja guía de 2,4mm, justo por detrás del epicóndilo femoral medial y distal al tubérculo del aductor mayor. Una vez elegido el punto preciso de la inserción femoral se realizó un túnel de 6-7mm con una broca canulada, dependiendo del diámetro del injerto con una profundidad de 25-30mm. El injerto se fijó en el fémur con un tornillo interferencial reabsorbible en 26 casos y con tornillo interferencial de titanio en los 3 casos restantes cuando se utilizó aloinjerto de tendón cuadricipital.
Los 2 cabos restantes del injerto se pasaron de forma extraarticular entre la capa profunda y la capa media del retináculo hacia la patela. Para su fijación se utilizaron en los primeros casos 2 túneles transóseos paralelos en la rótula y sutura no reabsorbible. Ante el riesgo de fractura patelar, modificamos la técnica quirúrgica, prefiriendo el uso de anclas de titanio y sutura no reabsorbible. El punto crítico de la fijación se determinó con la rodilla en 30° de flexión, evitando la sobretensión medial y reevaluando la correcta tensión del injerto en diferentes rangos de flexo-extensión. En extensión se evaluó la tensión del injerto desplazando lateralmente la rótula hasta un máximo de 7-9mm.
PostoperatorioEl protocolo de rehabilitación se inició en el postoperatorio inmediato con un movilizador pasivo continuo de rodilla durante las primeras 48 horas, en un rango inicial de 0-30° y luego según la tolerancia del paciente. Además, se iniciaron ejercicios isométricos del m. cuádriceps. Se realizó el mismo protocolo en aquellos pacientes en que asociamos una osteotomía de realineamiento distal. En el momento del alta se utilizaron bastones, durante 2-3 semanas, para cargar parcialmente según la tolerancia y se colocó una órtesis articulada, aumentado progresivamente el rango de movilidad que se retiró a las 6 semanas, siempre y cuando hubiera control muscular de la extremidad para prevenir caídas e inestabilidad rotacional en la rodilla. La fisioterapia se enfocó al fortalecimiento del m. cuádriceps, músculos rotadores de la cadera para, al mismo tiempo, evitar la fibrosis de los tejidos blandos articulares que pudieran ocasionar una rigidez articular. A los 3 meses se inició el entrenamiento dinámico de la extremidad, comenzando con ejercicios dirigidos a la actividad deportiva del paciente.
Tratamiento de los datos y análisis estadísticoEl análisis estadístico se realizó con pruebas no paramétricas, utilizando el test de U de Mann-Whitney para comparar las puntuaciones de Kujala, pre y postoperatorios, así como los resultados entre ambos grupos. Se clasificó además en forma cualitativa los resultados del test de Kujala20, considerando como mal resultado ≤64 puntos; resultado aceptable entre 65-84 puntos y un resultado bueno a excelente cuando se superaban los 85 puntos.
ResultadosLa puntuación media de la escala de Kujala pre-operatoria fue de 53,8 puntos en el grupo de los autoinjertos y 60,2 puntos en el grupo de los aloinjertos. La puntuación postoperatoria aumentó a 89,1 y 92,6 puntos respectivamente. Ambas diferencias fueron estadísticamente significativas. No encontramos diferencias significativas entre los grupos ni la puntuación pre- ni tampoco postoperatoria. Se recogieron resultados buenos y excelentes (Kujala >85) en 11 de las 13 rodillas (84,6%) del grupo de autoinjertos y en 14 de las 16 rodillas (87,5%) del grupo de aloinjertos. En el resultado global el 86,2% de las rodillas operadas se correspondió con resultados buenos y excelentes.
La puntuación media postoperatoria del subgrupo de pacientes en que asociamos osteotomía de realineamiento fue de 93,8 puntos en el grupo de autoinjerto y 92,9 puntos en el grupo de aloinjerto. En los pacientes en que se realizó solo la reconstrucción del LPFM, la puntuación media fue 84,5 y 92,4 puntos respectivamente. No encontramos diferencias estadísticamente significativas entre los subgrupos.
Todos los pacientes recuperaron su rango de movilidad articular en la rodilla operada, excepto un paciente del grupo de aloinjerto que requirió movilización bajo anestesia por déficit de flexión a los 6 meses de la intervención, una mujer a quien se le reconstruyó de forma aislada el LPFM, quien evolucionó favorablemente después de la movilización, sin requerir otro procedimiento.
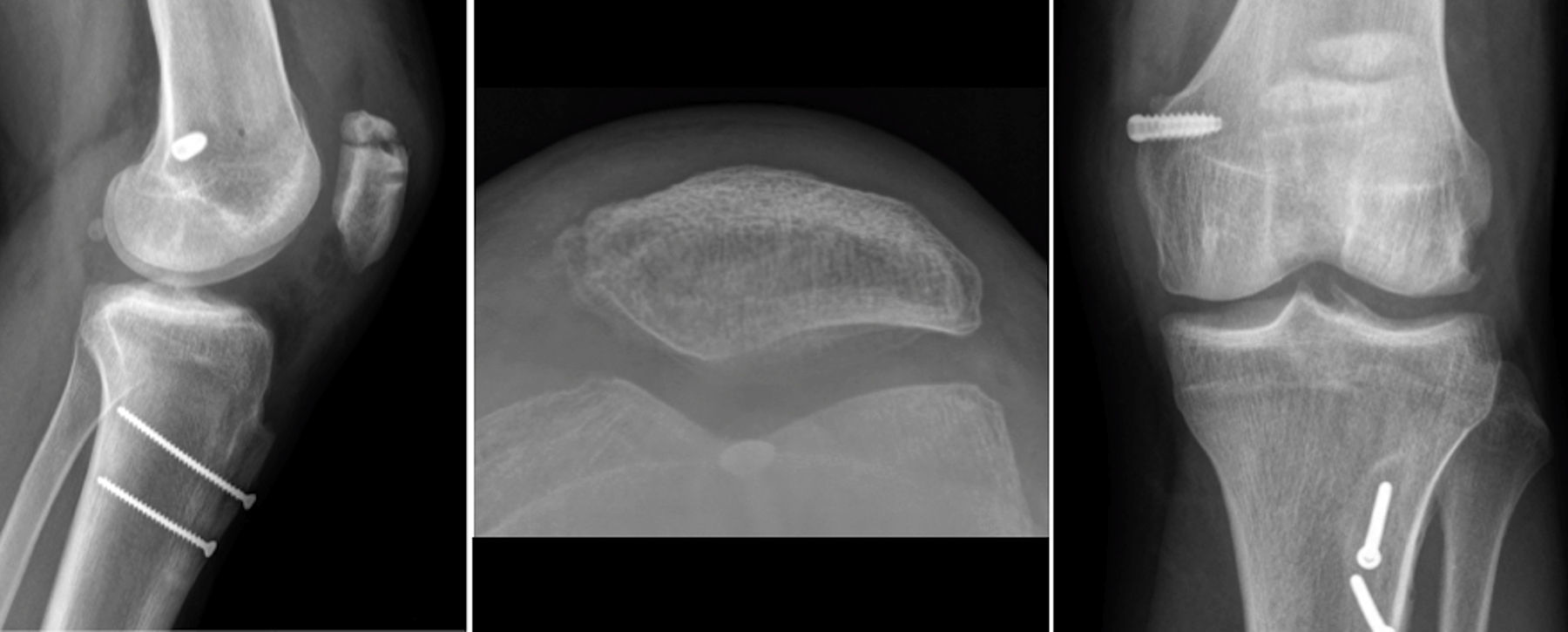
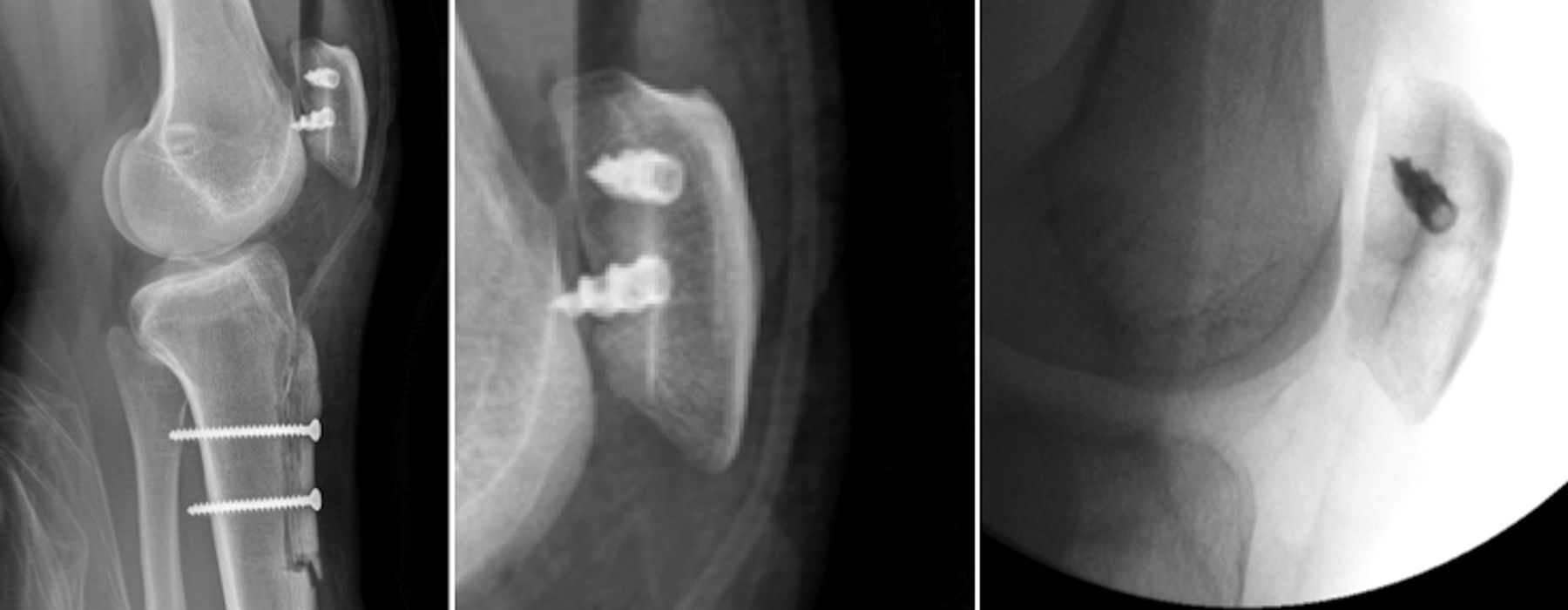
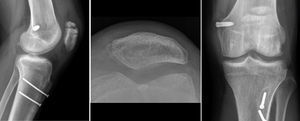
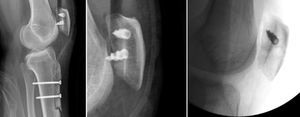
Entre las complicaciones señalar que en el grupo de aloinjerto un paciente presentó una fractura de rótula a los 3 meses de la cirugía (fig. 1). Fue una fractura no desplazada por un traumatismo directo en un paciente con túneles patelares transóseos que se trató en forma ortopédica con buena resolución. En el grupo de autoinjerto se reoperó un paciente por mala posición del material de fijación, a quien se reintervino para reubicar una de las anclas patelares (fig. 2). Al final del seguimiento ningún paciente mostró nuevos episodios de luxación o subluxación después de la cirugía de reconstrucción del LPFM, ni tampoco ninguna infección postoperatoria.
La reconstrucción del LPFM ha demostrado buenos resultados, con bajas tasas de reluxación y una escala de Kujala final que varía entre 84-92 puntos1–3 y está indicado principalmente en los casos de luxaciones recidivantes, sin alteraciones óseas. Nuestra serie de pacientes presentó resultados comparables a lo descrito en otros artículos, sin tasa de reluxaciones y con una puntuación de Kujala media global al final del seguimiento de 90 puntos. El uso de aloinjertos favorece el inicio de la rehabilitación ya que evita la morbilidad de la zona dadora, disminuyendo así el dolor inicial y permitiendo el trabajo precoz de los músculos isquiotibiales. Sin embargo, estas ventajas teóricas no se vieron demostradas en el seguimiento final ya que no encontramos diferencias en los resultados postoperatorios obtenidos en el grupo de autoinjertos. Conviene destacar que en la serie no encontramos infección postoperatoria ni fallo del aloinjerto, complicaciones que clásicamente se han asociado al uso de injerto cadavérico en otras cirugías de reconstrucción ligamentosa21. Por otro lado, tampoco vimos, en el grupo de autoinjerto, hematomas ni desgarros sintomáticos de la zona dadora que pudieran enlentecer la rehabilitación postoperatoria.
En cuanto a la complicaciones observadas en nuestra serie, tanto la rigidez articular como la fractura de rótula son problemas recogidos en la bibliografía, relacionados con la técnica más que con el tipo de injerto. La rigidez articular ha sido descrita como un problema frecuente en los procedimientos extraarticulares proximales, en particular en la reconstrucción de LPFM22 aunque no ha sido frecuente en nuestra casuística. El déficit de movilidad se puede deber a varios factores, tales como el derrame postoperatorio, retardo en el inicio de la movilización, falta de un protocolo de fisioterapia adecuado y fallo en la isometría de la fijación del injerto que puede restringir la flexión completa de la rodilla. Conviene identificar de manera temprana estos factores que pueden provocar rigidez y retrasar la rehabilitación. Hay series publicadas que señalan hasta un 20% de pacientes que requirieron movilización bajo anestesia23; sin embargo, los autores reconocen retraso en el inicio de la rehabilitación por la baja resistencia de su fijación femoral. En nuestro estudio observamos tan solo una paciente que requirió movilización bajo anestesia pero recuperó la movilidad completa. La fijación femoral y patelar adecuada ofrece una resistencia inicial adecuada permitiendo la movilización articular segura desde el primer día con un bajo riesgo de producir una artrofibrosis.
Presentamos un caso de fractura de rótula; descrito en la bibliografía24–26. Todas las fracturas se han asociado al uso de túneles patelares, siendo el diámetro y la orientación de los estos un factor de riesgo a considerar. Es por ello que modificamos la técnica quirúrgica, utilizando anclas en la fijación patelar. Si bien existen estudios biomecánicos que han demostrado que la fijación con túneles transóseos presentan una mayor resistencia que las anclas aunque la diferencia no es significativa27.
Se debe tener en cuenta que nuestra serie cuenta con pacientes operados previamente de episodios de reluxación, pacientes con luxación recidivante sin un mal alineamiento óseo y pacientes con luxación recidivante con mala alineación. Nuestras indicaciones fueron a los pacientes que presentaban luxación recidivante sin alteración del SIT-TAT solo se les realizó reconstrucción del LPFM; cuando presentaban una luxación recidivante traumática con alteración del SIT-TAT, se les realizó osteotomía de realineamiento distal con la técnica de Elmslie-Trillat y reconstrucción del LPFM. En el subgrupo de pacientes con autoinjerto en que se realizó una reconstrucción aislada del LPFM se observó una menor puntuación de la escala de Kujala postoperatoria, no existiendo una diferencia estadísticamente significativa con aquellos del mismo grupo en que se asoció una osteotomía, ni con aquellos del grupo de aloinjerto con reconstrucción aislada. Dentro del grupo de aloinjertos los resultados para ambos subgrupos fueron equivalentes. Creemos que la asociación de una osteotomía agrega mayor complejidad a la cirugía y a su rehabilitación, sin embargo, esto no se vio reflejado en los resultados finales obtenidos.
El realineamiento ha sido controvertido apelando algunos autores a que es no demostrable el beneficio de la reconstrucción en pacientes que tienen una causa anatómica para su inestabilidad. Sin embargo, consideramos que una reconstrucción del LPFM beneficia la cirugía de inestabilidad, principalmente en aquellos casos en que después de la osteotomía se observa insuficiencia de las estructuras mediales o pacientes hiperlaxos, por la alta tasa de lesión del LPFM en las luxaciones recidivantes, hasta un 94% de los casos28, y la importancia del LPFM en la biomecánica de la articulación femoropatelar. Cabe destacar que de los pacientes que presentaban cirugía de inestabilidad previa, a 2 de ellos se les había realizado realineamiento distal por SIT-TAT alterado, presentando reluxación posterior a su primera cirugía y que mejoraron significativamente en la escala clínica tras la reconstrucción del LPFM. En una revisión sistemática sobre los resultados de la reconstrucción del LPFM, Buckens et al.28 plantearon la heterogeneidad de las series con distintos procedimientos coadyuvantes, los cuales pueden subestimar el real éxito de la reconstrucción, pese a lo cual concluye que la reconstrucción ofrece resultados funcionales superiores o al menos iguales que otras técnicas clásicas de corrección de inestabilidad. La heterogeneidad de los pacientes de nuestra serie enfatiza la importancia de la adecuada selección del paciente y la necesidad de evaluar en cada caso la indicación quirúrgica correcta que asegure un óptimo resultado pues el tipo de injerto elegido no influye en el resultado de la reconstrucción del LPFM.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.