Evaluar los resultados de un implante de poliuretano en 10 pacientes con dolor persistente tras meniscectomía parcial.
Material y métodosEstudio prospectivo descriptivo de 10 pacientes que fueron intervenidos para colocación artroscópica de un implante meniscal de poliuretano.
Se realizó evaluación funcional, de resonancia magnética y radiología simple antes de la intervención, a los 6 meses, un año, y en el seguimiento final con un mínimo de dos años. La evaluación clínica incluyó las escalas de Lysholm, KOOS y EVA. En resonancia magnética (RM) se evaluó la morfología y la intensidad de la señal del implante según los criterios de Genovese et al.
ResultadosSe encontraron diferencias significativas entre la media de puntuación de Lysholm antes de la cirugía (63,5 puntos), a los 6 meses (76,8 puntos) (p=0,001), al año (83,3 puntos) (p<0,001) y al final del seguimiento (84,4 puntos) (p<0,001).
En la puntuación del KOOS se hallaron diferencias significativas entre las medias en el preoperatorio (64,23 puntos) y 6 meses (73,66 puntos) (p=0,001), un año (81,39 puntos) (p<0,001) y el seguimiento final (83,34 puntos) (p<0,001).
Los valores promedio de la EVA fueron de 5,7 puntos en el preoperatorio, 3,6 puntos a los 6 meses (p<0,001), 1,9 puntos al año (p<0,001) y 1,9 puntos al final del seguimiento (p<0,001).
La radiología mostró cambios degenerativos en un caso.
En la RM, el tamaño del implante y la intensidad de la señal de RM disminuyeron progresivamente, no llegando a alcanzar nunca los de un menisco normal.
ConclusionesVeinticuatro meses después de la cirugía se ha encontrado una mejora significativa en todos los parámetros clínicos, salvo en un paciente que precisó reintervención. El tamaño del implante se redujo y en ningún caso se alcanzó una imagen de RM similar a la de un menisco normal.
El procedimiento demostró ser seguro y útil para el tratamiento del dolor persistente tras meniscectomía.
To present the results of a polyurethane meniscal scaffold implant in 10 patients with persistent pain after meniscectomy.
MethodsProspective, descriptive study of ten patients who underwent arthroscopic implantation of a polyurethane meniscal scaffold. Functional, MRI, and radiography assessment was performed pre-operatively and at 6-months, 1-year, and a final follow-up at a minimum of two years. Clinical evaluation included Lysholm score, KOOS and VAS. The MRI morphology and signal intensity of the implant were evaluated according to the criteria of Genovese et al.
ResultsStatistically significant differences were found between the mean Lysholm score before surgery (63.5 points), and that at 6 months (76.8 points) (p=.001), one year (83.3 points) (p<.001) and final follow-up (84.4 points) (p<.001).
KOOS showed significant differences between before surgery (64.23 points), 6 months (73.66 points) (p=.001), one year (81.39 points) (p<.001) and final follow-up (83.34 points) (p<.001).
The mean values for VAS were 5.7 points in the pre-operative evaluation, 3.6 points at 6 months-follow-up (p<.001), 1.9 points at one year (p<.001), and 1.9 points at final follow-up (p<.001).
Radiology showed degenerative changes in one case.
In MRI, the size of the implant and the intensity of the MRI signal gradually decreased, but it never changed to that of a normal meniscus.
ConclusionA significant improvement was found in all the clinical parameters 24 months after the surgery, except in one patient who underwent furher surgery. The scaffold reduced its size and but never achieved an MRI image similar to that of a normal meniscus.
The procedure proved to be safe and useful for the treatment of persistent pain after meniscectomy.
La relación entre meniscectomía y la aparición de fenómenos artrósicos en el cartílago articular de la rodilla fue descrita por Fairbanks1 en 1948. Para prevenirlos se han desarrollado técnicas de sustitución meniscal, entre las cuales el aloinjerto se ha utilizado ampliamente con prometedores resultados2.
En los últimos años se han empleado implantes meniscales con objeto de prevenir los cambios degenerativos en la rodilla tras una meniscectomía parcial. Estos implantes han sido diseñados como andamios para albergar la proliferación celular nativa con el objetivo de regenerar el tejido meniscal3–5.
El implante meniscal de colágeno (CMI®; Ivy Sports Medicine, Gräfelfing, Germany) se ha utilizado en pacientes con meniscectomía parcial medial y lateral y ha mostrado resultados prometedores a medio6–8 y largo plazo9.
El Actifit® (Orteq Ltd, Londres, Reino Unido) es un implante sintético acelular biodegradable de poliuretano alifático diseñado para rellenar el defecto generado después de una meniscectomía por lesiones parciales irreparables. El objetivo del tratamiento con este implante es proporcionar alivio del dolor y, potencialmente, restaurar la funcionalidad del menisco perdido. Este implante tiene una porosidad del 80%, se compone de un polímero lentamente biodegradable con segmentos de policaprolactona y uretano y ha demostrado buenos resultados en series previas10,11.
El propósito de este estudio es dar a conocer los resultados clínicos y radiológicos a medio plazo de la implantación del implante meniscal Actifit® en un grupo de 10 pacientes con dolor persistente postmeniscectomía con un seguimiento mínimo de 24 meses.
La hipótesis de este trabajo es que los pacientes mejorarían el dolor y la funcionalidad después de la implantación y que esta mejora persistiría en el tiempo.
Material y métodoEntre enero de 2009 y noviembre de 2010, diez pacientes que cumplían los criterios de inclusión se sometieron a la colocación artroscópica de un implante meniscal Actifit® en un estudio prospectivo.
Los criterios de inclusión fueron:
- 1.
Dolor de rodilla persistente después de meniscectomía parcial medial o lateral.
- 2.
Pérdida de más de 50% del tejido meniscal.
- 3.
Muro y cuernos anterior y posterior del menisco intactos.
- 4.
Edad 16-50 años.
- 5.
Articulación estable.
- 6.
Clasificación del cartílago articular según la Sociedad Internacional de Reparación del Cartílago (ICRS) ≤ 2 en ambos compartimentos medial y lateral.
- 7.
Alineación normal de la extremidad (eje mecánico=0 +/- 3 grados).
Los criterios 2, 3 y 6 se habían confirmado en todos los pacientes en el momento de la meniscectomía artroscópica y fueron reevaluados antes de la implantación mediante resonancia magnética (RM) preoperatoria.
Todos los pacientes dieron su consentimiento informado antes de la cirugía.
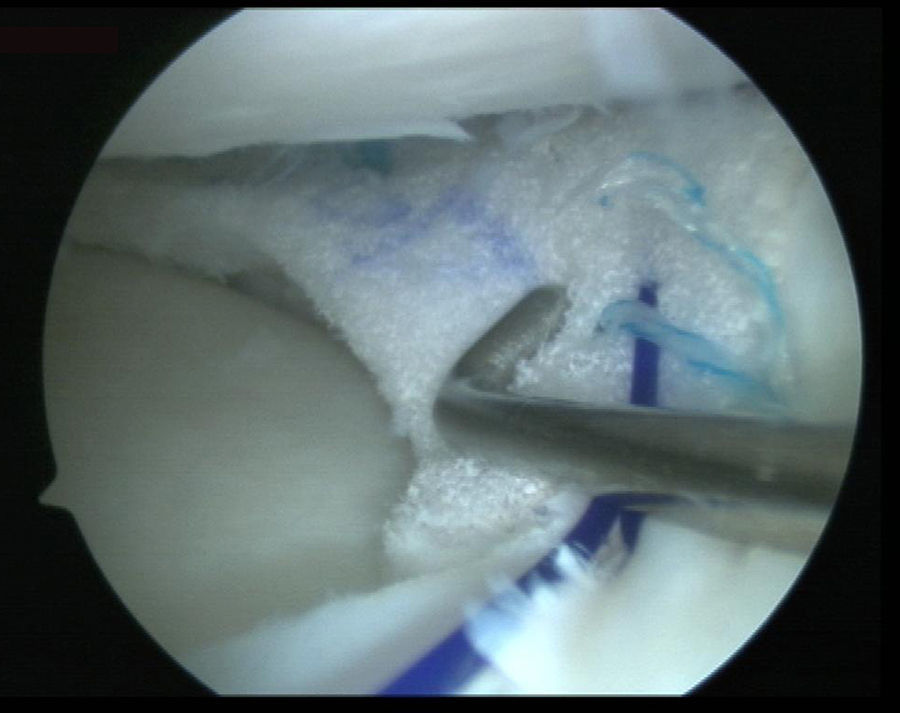
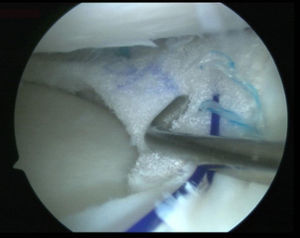
Técnica quirúrgicaTodos los pacientes fueron sometidos a una artroscopia realizada por el mismo cirujano. Después de una exploración diagnóstica completa a través de unos portales anteromedial y anterolateral estándar, se regularizó el tejido meniscal remanente hasta alcanzar un tejido sano. A continuación se realizaron punciones de fuera a dentro a través del muro meniscal con una aguja espinal de calibre 18 desde el exterior de la articulación y se cruentó la sinovial por encima y por debajo del menisco con una fresa motorizada con objeto de lograr un adecuado aporte de sangre12. Después de ello se midió el defecto utilizando la regla y la cánula guía rígida suministrada con el implante y se recortó este hasta un tamaño que se adaptase al lecho meniscal, procediéndose a su colocación intraarticular a través del portal del compartimento afectado. El portal correspondiente se amplió con una pinza atraumática para un paso más fácil del implante. A continuación, el implante fue suturado usando implantes Ultra Fast-Fix® (Smith and Nephew Endoscopy, Andover, MA) y, cuando fue necesario, con suturas fuera-dentro para el extremo anterior del implante (fig. 1). Las suturas se colocaron en un patrón vertical cada 4 a 5mm a lo largo del borde de menisco y en un patrón horizontal en los extremos anterior y posterior del implante. La estabilidad de los injertos fue probada con un gancho palpador.
Rehabilitación postoperatoriaInmediatamente después de la operación se comenzó con ejercicios isométricos de cuádriceps, así como movilización activa entre 0° y 60° empleando una ortesis. El rango de movimiento se incrementó hasta 90° después de 3 semanas y se permitió movilidad libre a las 6 semanas, momento en el que se retiró la ortesis. El apoyo fue permitido a partir de las 4 semanas, con un aumento gradual en la carga hasta el 100% a las 9 semanas después de la implantación. La actividad física sin restricciones fue permitida al sexto mes, sin embargo la vuelta a los deportes de contacto fue permitida solo después de 9 meses.
Evaluación radiológicaTodos los pacientes fueron sometidos a evaluación funcional y radiológica preoperatoriamente, a los 6 meses, un año, y en el momento del control final. Se realizó radiología telemétrica de las extremidades inferiores en bipedestación y una radiografía posteroanterior con 45° de flexión de las rodillas (radiografía de Rösenberg) para evaluar la alineación de la extremidad inferior, así como el estado de la interlínea articular según los criterios de Ahlbäck13.
Para la evaluación de RM se empleó un aparato de 1.5 Teslas usando secuencias axiales ponderadas en T2 y secuencias spin-eco potenciadas en T1, supresión grasa y spin-eco rápida en los planos coronal, sagital y transversal para evaluar el tamaño, la morfología y la intensidad de la señal del implante siguiendo los criterios descritos por Genovese et al.14 (tabla 1).
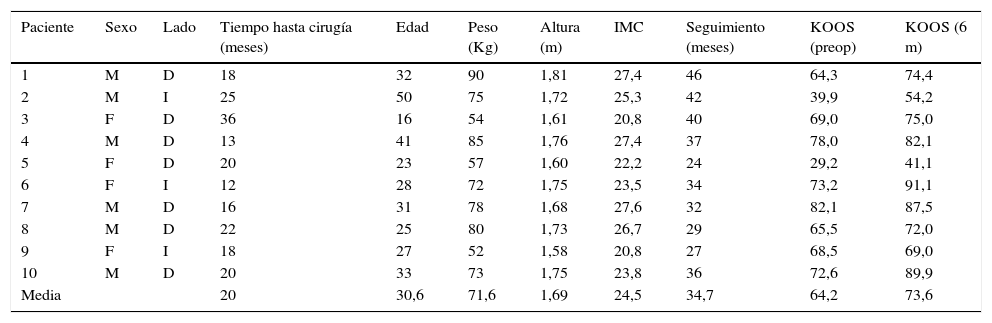
Datos demográficos y resultados clínicos para cada paciente
| Paciente | Sexo | Lado | Tiempo hasta cirugía (meses) | Edad | Peso (Kg) | Altura (m) | IMC | Seguimiento (meses) | KOOS (preop) | KOOS (6 m) |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | M | D | 18 | 32 | 90 | 1,81 | 27,4 | 46 | 64,3 | 74,4 |
| 2 | M | I | 25 | 50 | 75 | 1,72 | 25,3 | 42 | 39,9 | 54,2 |
| 3 | F | D | 36 | 16 | 54 | 1,61 | 20,8 | 40 | 69,0 | 75,0 |
| 4 | M | D | 13 | 41 | 85 | 1,76 | 27,4 | 37 | 78,0 | 82,1 |
| 5 | F | D | 20 | 23 | 57 | 1,60 | 22,2 | 24 | 29,2 | 41,1 |
| 6 | F | I | 12 | 28 | 72 | 1,75 | 23,5 | 34 | 73,2 | 91,1 |
| 7 | M | D | 16 | 31 | 78 | 1,68 | 27,6 | 32 | 82,1 | 87,5 |
| 8 | M | D | 22 | 25 | 80 | 1,73 | 26,7 | 29 | 65,5 | 72,0 |
| 9 | F | I | 18 | 27 | 52 | 1,58 | 20,8 | 27 | 68,5 | 69,0 |
| 10 | M | D | 20 | 33 | 73 | 1,75 | 23,8 | 36 | 72,6 | 89,9 |
| Media | 20 | 30,6 | 71,6 | 1,69 | 24,5 | 34,7 | 64,2 | 73,6 |
| Paciente | KOOS (1 año) | KOOS (final) | Lyshom (preop) | Lysholm (6 m) | Lysholm (1 año) | Lysholm (Final) | EVA (preop) | EVA (6 m) | EVA (1 año) | EVA (Final) |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 78,0 | 80,4 | 64 | 76 | 80 | 85 | 5 | 3 | 1 | 1 |
| 2 | 54,8 | 55,4 | 39 | 60 | 60 | 60 | 8 | 5 | 5 | 5 |
| 3 | 89,9 | 94,0 | 67 | 76 | 91 | 95 | 5 | 3 | 1 | 0 |
| 4 | 88,1 | 91,1 | 77 | 82 | 91 | 91 | 6 | 3 | 0 | 1 |
| 5 | 48,2 | 49,4 | 36 | 52 | 56 | 56 | 9 | 7 | 4 | 4 |
| 6 | 92,9 | 92,9 | 72 | 90 | 91 | 91 | 5 | 2 | 1 | 0 |
| 7 | 90,5 | 99,4 | 84 | 88 | 93 | 100 | 3 | 2 | 2 | 2 |
| 8 | 91,7 | 92,3 | 60 | 90 | 90 | 90 | 7 | 5 | 3 | 3 |
| 9 | 88,1 | 82,1 | 64 | 64 | 86 | 81 | 5 | 4 | 1 | 2 |
| 10 | 91,7 | 96,4 | 72 | 90 | 95 | 95 | 4 | 2 | 1 | 1 |
| Media | 81,3 | 83,3 | 63,5 | 76,8 | 83,3 | 84,4 | 5,7 | 3,6 | 1,9 | 1,9 |
EVA: escala visual analógica; IMC, índice de masa corporal; KOOS: knee injury and osteoarthritis outcome score.
La evaluación clínica, realizada de manera presencial en cada uno de los momentos del seguimiento por un evaluador independiente, incluyó la escala de 100 puntos de Lysholm15, el Knee injury and Osteoarthritis Outcome Score (KOOS) y la escala visual analógica de evaluación del dolor de rodilla.
Análisis estadísticoDebido al limitado tamaño de la muestra se decidió el empleo de pruebas no paramétricas para el análisis de los datos obtenidos. Se emplearon los test estadísticos de Mann-Whitney para el análisis de las escalas medidas con el sexo de los pacientes, Wilcoxon para el análisis de los diferentes resultados de las escalas funcionales en los tiempos de seguimiento, y el coeficiente de correlación de Spearman para detectar las posibles correlaciones entre variables cuantitativas. En todos los casos se consideró el nivel de significación estadística para valores de p≤0,05. El análisis de los datos se realizó a través del programa estadístico SPSS software versión 15.0 (SPSS.inc.,Chicago, USA)
ResultadosSeis pacientes eran hombres y cuatro mujeres, con una edad media de 30,6 años (rango 16 a 50 años). Siete de las rodillas fueron derechas (70%) y tres izquierdas (30%). Nueve habían sufrido una meniscectomía medial y en un caso lateral. La media de índice de masa corporal fue de 24,5kg/m2 (rango de 20,8 a 27,6kg/m2). El tiempo medio entre la meniscectomía previa y la colocación del implante fue de 20 meses (rango 12 a 36 meses). La media de seguimiento fue de 34,7 meses (rango 24-46 meses).
Hallazgos quirúrgicosLa evaluación del cartílago mostró una clasificación ICRS de 0 en todos los compartimentos y en todos los pacientes a excepción de uno, el de mayor edad, que tenía cambios condrales grado 2 en el cóndilo femoral medial.
Resultados clínicosLos resultados funcionales se resumen en la tabla 2.
Criterios morfológicos y de intensidad de señal de resonancia magnética basados en los de Genovese et al.14
| Característica | Tipo 1 | Tipo 2 | Tipo 3 |
|---|---|---|---|
| Morfología y tamaño | Implante totalmente reabsorbido | Implante pequeño con morfología regular y/o irregular | Implante con forma y tamaño idéntica al menisco normal |
| Intensidad de la señal | Marcadamente hiperintenso | Moderadamente hiperintenso | Isointenso respecto al menisco normal |
Se encontraron diferencias entre los resultados de la escala de Lysholm medidos en el momento preoperatorio (media de 63,5 puntos) frente a los resultados al año (media de 83,3 puntos) (p=0,005) y al final del seguimiento (media de 84,4 puntos) (p=0,005), pero no entre los resultados al año de la cirugía y los obtenidos a final del seguimiento (p=0,350).
Se encontraron diferencias estadísticamente significativas entre la media de la puntuación preoperatoria del KOOS (64,23 puntos) y la media al cabo de 6 meses de seguimiento (73,66 puntos) (p=0,001), un año después de la cirugía (81,39 puntos) (p<0,001) y al final del seguimiento (83,34 puntos) (p<0,001).
En cuanto a los datos de la escala VAS se encontraron diferencias estadísticas entre el preoperatorio (valores promedio de 5,7 puntos), los 6 meses (media de 3,6 puntos) (p=0,040), el año (1,9 puntos) (p=0,040) y el final del seguimiento (1,9 puntos) (p=0,050). No existieron diferencias entre los resultados al año de la cirugía y los obtenidos al final del seguimiento (p=1).
El tiempo previo a la cirugía no pareció ser determinante de cara a influir en los resultados finales, no presentando correlación ni con la escala Lysholm recogida al final del estudio (p=0,430), KOOS (p=0,530) ni con la escala VAS final (p=0,890). El IMC de los pacientes no presentó correlación con otras variables.
Resultados radiológicosLos resultados radiológicos se resumen en la tabla 3.
Criterios de resonancia magnética: características morfológicas e intensidad de señal del complejo implante/menisco a un año y seguimiento final
| Característica | Tipo 1 | Tipo 2 | Tipo 3 | ||||||
|---|---|---|---|---|---|---|---|---|---|
| Morfología y tamaño | Implante totalmente reabsorbido | Un año | Final | Implante pequeño con morfología regular y/o irregular | Un año | Final | Implante con forma y tamaño idéntica al menisco normal | Un año | Final |
| 0 | 0 | 5 | 10 | 5 | 0 | ||||
| Intensidad de la señal | Marcadamente hiperintenso | Un año | Final | Moderadamente hiperintenso | Un año | Final | Isointenso respecto al menisco normal | Un año | Final |
| 6 | 4 | 4 | 6 | 0 | 0 | ||||
El estudio radiológico simple no mostró cambios degenerativos o estrechamiento de la interlínea articular (Ahlbäck grado 0), salvo en el caso de peor evolución, en el que al final del seguimiento, se observó una progresión a grado 1.
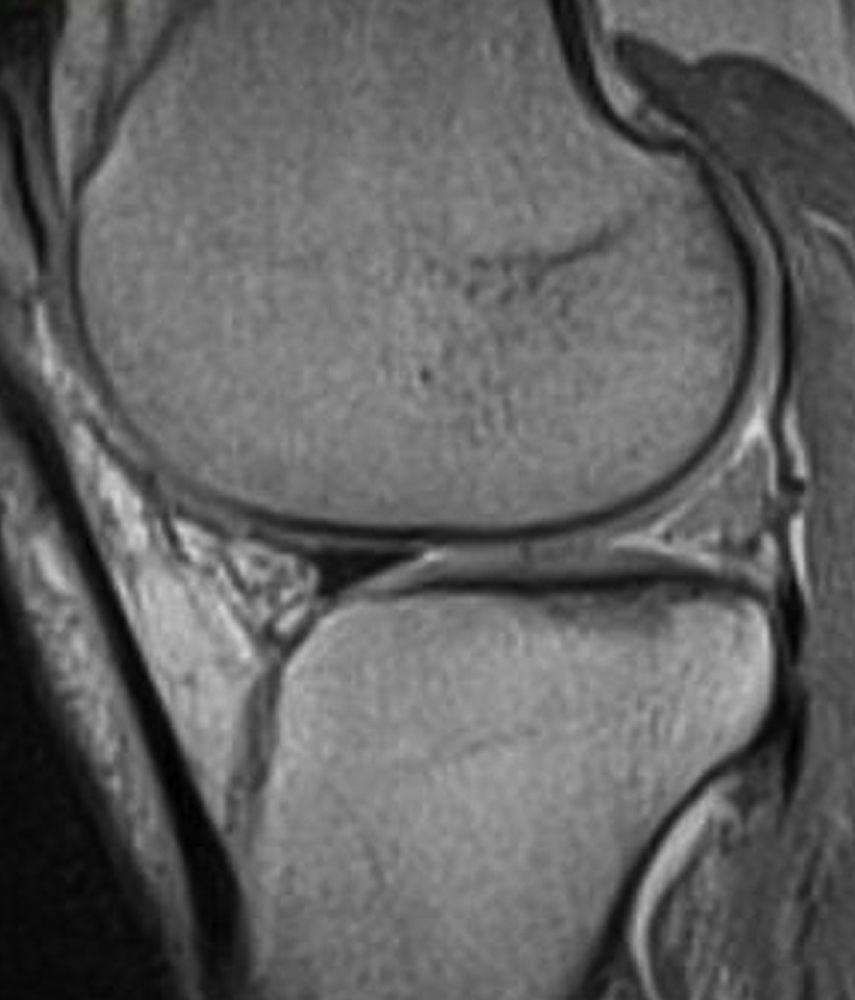
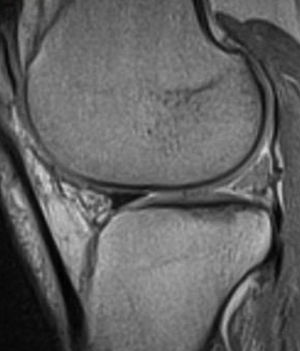
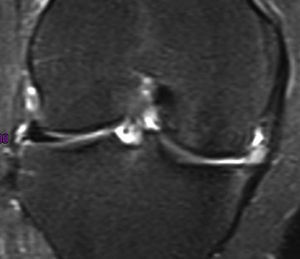
En la RM, el implante meniscal era del mismo tamaño que el menisco normal (tipo 3) en 5 de los pacientes un año después de la cirugía (fig. 2), pero al final del seguimiento el tamaño había disminuido en todos los pacientes. En ninguno de los casos la morfología se clasificó como de tipo 1, ya sea a los seis meses, doce meses o en el seguimiento final. La intensidad de la señal de RM disminuyó progresivamente pero no llegó a ser en ninguno de los casos igual a la de un menisco normal.
ComplicacionesLas únicas complicaciones inicialmente observadas fueron la aparición de episodios de derrame durante el postoperatorio inmediato en tres de los pacientes (30%) tratados mediante artrocentesis. Cuatro semanas después de la cirugía este problema se había resuelto en todos los pacientes.
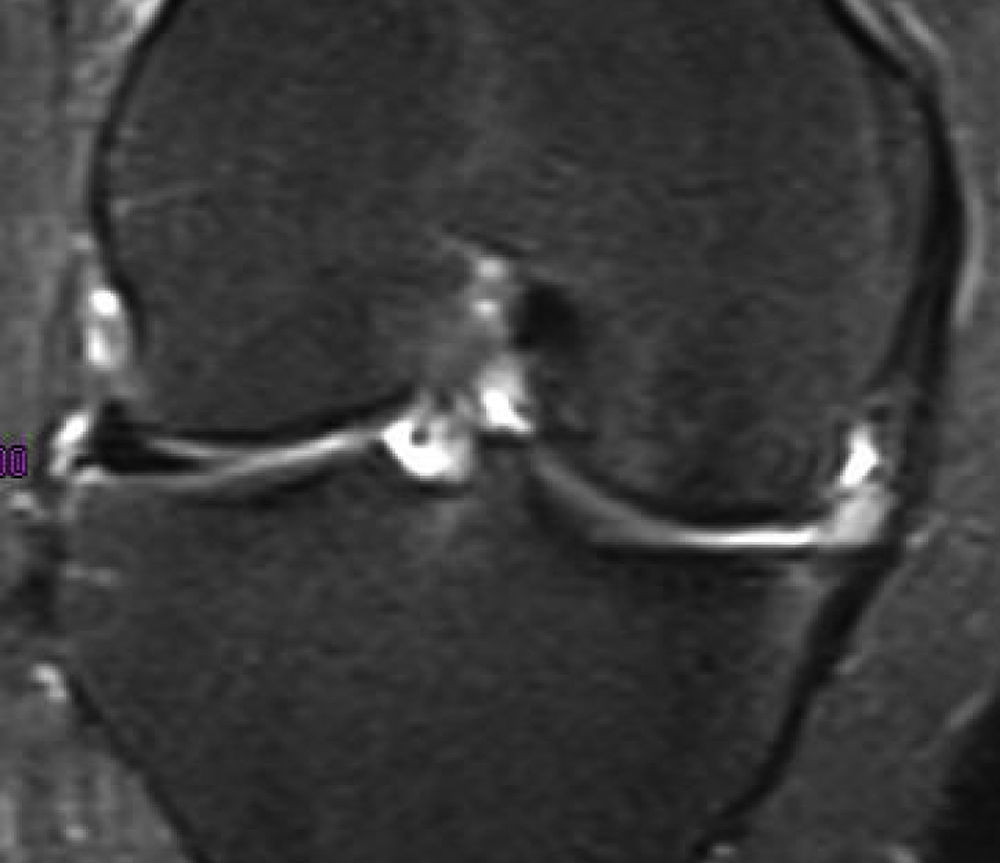
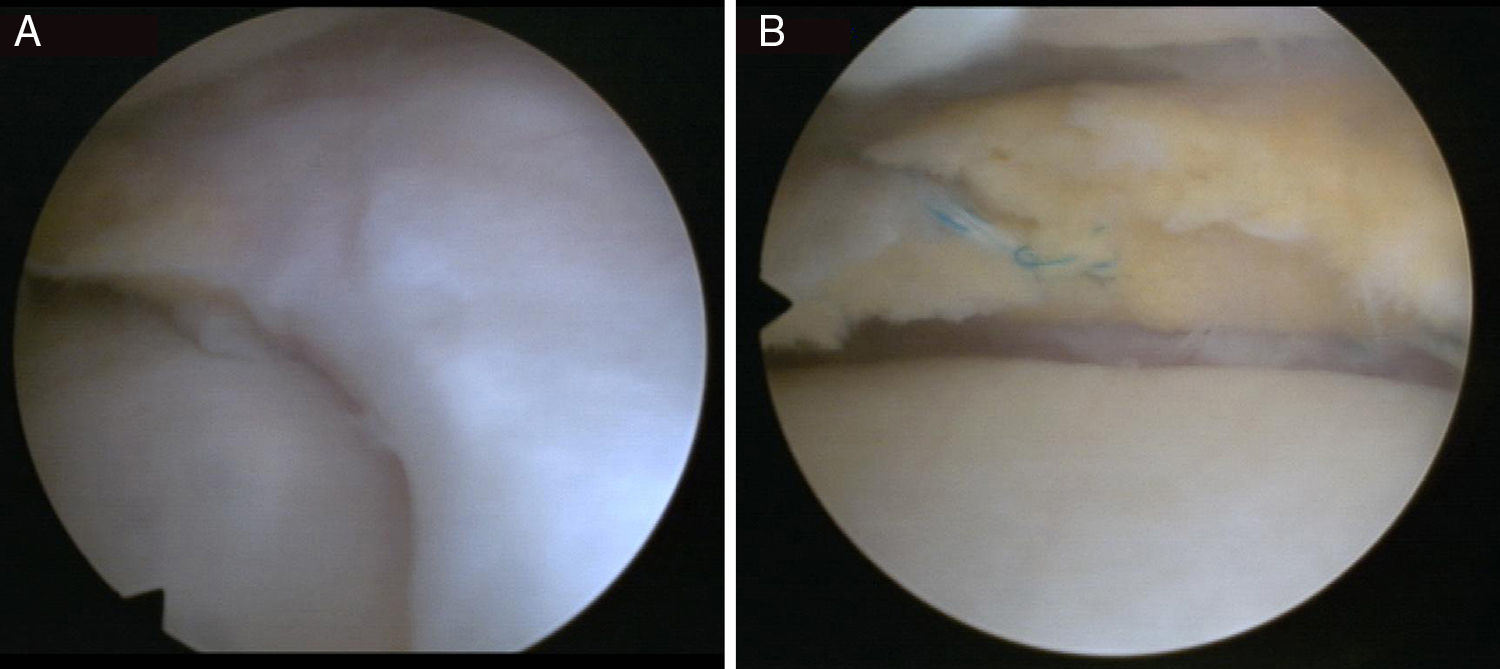
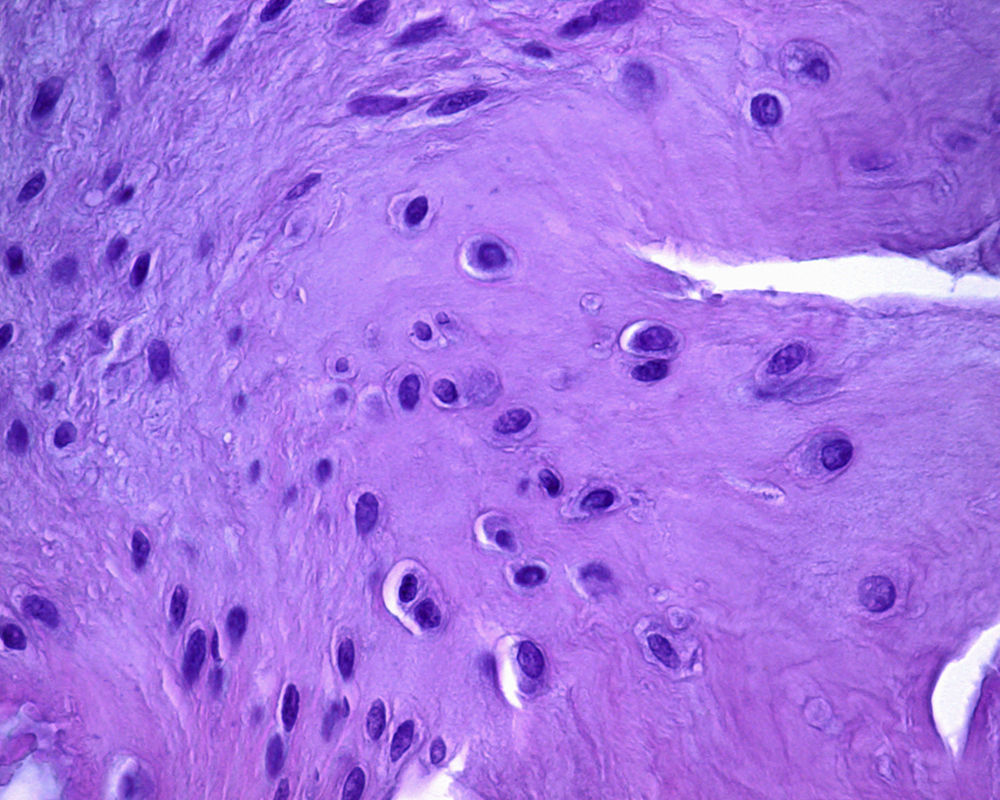
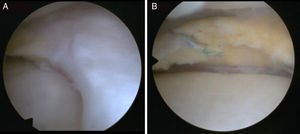
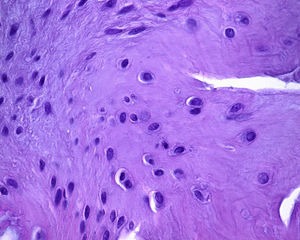
En uno de los pacientes, el de mayor edad y con peor evolución, la RM mostró dos años después de la cirugía extrusión del implante con una morfología de tipo 2 y un tipo de señal 1 (fig. 3). Se realizó una artroscopia debido a la persistencia del dolor observándose una progresión de los cambios degenerativos del cartílago del cóndilo medial (ICRS 3). El implante se hallaba completamente integrado con el cuerno anterior del menisco, con una morfología similar a la de un menisco normal en este área (fig. 4A), pero en su zona posterior mostraba fibrilación y rotura, con un color amarillento (fig. 4B). La biopsia realizada en la zona media del implante mostró la presencia de fibrocartílago con características similares a la de los menisco normales en la hematoxilina y eosina (fig. 5). El implante se dejó in situ y se retiraron las suturas que eran visibles.
Todos los resultados de las escalas de valoración clínica empleadas mostraron una mejora significativa. Esta mejora fue progresiva hasta el año posterior a la cirugía cuando se estabilizaron todas las puntuaciones. Efe et al.16, en una serie de 10 pacientes, mostraron a corto plazo que el implante Actifit® podía ser utilizado de manera segura para tratar los defectos segmentarios del menisco medial que causaban dolor y limitación funcional permitiendo una mejoría clínica que aparecía a los 6 meses y aumentaba progresivamente hasta los 12 meses. En la serie de De Coninck et al.17 se observó también una mejoría de EVA, IKDC, Lysholm y KOOS.
A diferencia de la serie de Verdonk et al.12, en la que la mejora en todos los indicadores clínicos progresó hasta los 24 meses, en nuestra serie aunque también fue significativa a los seis meses en todos los pacientes excepto en uno, se incrementó únicamente hasta el año, momento en el que llegó a su punto máximo sin variar a partir de entonces.
Estado del cartílago y el meniscoVerdonk et al.11, en un estudio multicéntrico en 52 pacientes, mostraron mediante resultados histológicos y de RM el crecimiento de tejido dentro de los implantes meniscales en el 81,4% de los casos. En 44 de ellos se realizó una segunda artroscopia un año después, obteniéndose biopsias que mostraban la presencia de tejido fibrocartilaginoso similar al menisco normal e integración del implante con el menisco nativo.
El único caso de nuestra serie en el que se realizó una segunda artroscopia, los datos histológicos obtenidos mostraron la presencia de tejido condral con características similares a las del menisco nativo y una integración completa con él en el asta anterior.
A diferencia de las series de Efe16 y Verdonk11 en las que se observó a los 12 meses una mejora de las características del cartílago en 20 y 17,5% de los casos respectivamente, en la nuestra el único paciente que tenía ya una alteración basal del cartílago en el momento de la cirugía experimentó una progresión de los cambios degenerativos.
RadiologíaEn nuestra serie, al igual que en la de Verdonk et al.11, la RM mostró que el implante no produjo reacción inflamatoria, sinovitis o efectos adversos en el resto de los compartimentos de la rodilla.
Spencer et al.18 evaluaron las imágenes de un grupo de pacientes tratados con Actifit ® con un seguimiento de hasta 36 meses y no observaron una progresión de cambios artrósicos. Los implantes mostraron una buena integridad estructural. Sin embargo, la señal de RM del tejido regenerado en el implante no mostraba una diferenciación a fibrocartílago, sino una señal de edema que persistía hasta los 19 meses después de la cirugía. Efe et al.16 no observaron reabsorción de los implantes, y todos ellos mostraban al final del seguimiento de un año, una señal hiperintensa (Genovese tipo 2). En nuestro estudio se observaron resultados similares, pero con un tiempo de seguimiento más prolongado, con una reducción del tamaño de los implantes en el 100% de las rodillas, sin ser reabsorbidos, pero sin mostrar en ningún caso una apariencia RM similar a la del menisco normal. Estos hechos no impidieron, sin embargo, una mejoría de los parámetros clínicos de los pacientes. Esta falta de correlación entre los resultados clínicos y la apariencia o el tamaño del menisco resultante ha sido descrita anteriormente en varios trabajos, incluyendo tanto implantes de poliuretano17 como de colágeno9,14.
LimitacionesLas principales limitaciones de este estudio son el pequeño tamaño de la muestra y que no hay un grupo de control. Una posibilidad sería la de comparar los resultados de este grupo con un grupo de control con tratamiento conservador o limpieza artroscópica.
Se necesitan estudios con mayor número de casos, preferentemente aleatorizados y con un tiempo de evolución más largo para evaluar si el implante es eficaz para proporcionar un efecto condroprotector.
ConclusionesEn esta serie de casos se encontró, a corto plazo, una mejora significativa en todos los parámetros clínicos. En uno de los pacientes el procedimiento fracasó. El tamaño del implante se redujo y en ningún caso se alcanzó una imagen de RM similar a la de un menisco normal.
El procedimiento demostró ser seguro y útil para el tratamiento del dolor persistente tras meniscectomía.
Nivel de evidenciaNivel de evidencia iv.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.