Jueves, 7 de junio; Viernes, 8 de junio
Moderadores:
Rafael Sempere Soria
Francisco Gómez Alonso
139
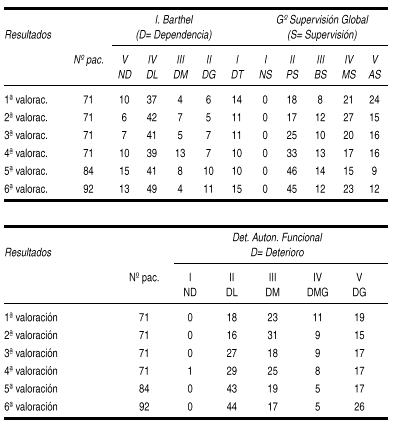
EFICACIA DE UN PROGRAMA DE REHABILITACION EN LA RECUPERACION FUNCIONAL DE PACIENTES ANCIANOS AFECTOS DE FRACTURA DE CADERA
Sacanella, E.; Garrigos, A.*; Durany, S.*; Crespo, M.; Perramón, A.*
Hospital Clinic. Barcelona.
Introducción: La fractura de fémur es un problema de elevada prevalencia en la población anciana y es una causa importante de deterioro funcional y de aparición de complicaciones. Es conocida la importancia de la rehabilitación precoz en el tratamiento de estos pacientes y en su recuperación funcional. Por lo tanto el continuum asistencial entre el hospital de agudos y los centros de convalescencia puede mejorar la evolución de estos pacientes.
Objetivo: Evaluar la eficacia de un programa de rehabilitación coordinado entre el Hospital Clínic (HC) y una Unidad de Convalescencia (UC) de su entorno (Fundació Conviure de Barcelona) en la recuperación funcional de pacientes mayores de 65 años afectos de fractura de fémur.
Métodos: Se han analizado 40 pacientes mayores de 65 años que ingresaron durante el año 2000 en el Hospital Clínic afectos de fractura de fémur y que se incluyeron en un programa de rehabilitación consensuado entre el hospital de agudos y la Unidad de Convalescencia. La situación funcional de los pacientes se evaluó con el índice de Barthel (IB) basal, al alta hospitalaria y al alta del centro de convalescencia. Asimismo se valoró el índice de Norton al alta hospitalaria y de la Unidad de Convalescencia y se recogieron el tiempo de ingreso en el hospital de agudos y en la Unidad de Convalescencia, así como el motivo y destino al alta desde la Unidad de Convalescencia. Se realizó una T-Student para datos apareados para analizar los diferentes parámetros.
Resultados: La edad media del grupo estudiado fue 77,6 ± 13,4 años, el 65% eran mujeres. El 60% de casos eran fracturas pertrocantéreas y el resto de cuello de fémur. La estancia media hospitalaria fue 15,6 ± 9,4 días y de 53,5 ± 27,8 días en la Unidad de Convalescencia. Se observó una mejoría funcional significativa según el IB al alta de la Unidad de Convalescencia respecto al alta del HC (66,3 ± 35,4 vs 39,5 ± 18,5 puntos, p< 0,001) aunque al alta de la Unidad de Convalescencia el estado funcional no había alcanzado el nivel basal inicial (66,3 ± 35,4 vs 91, 7 ± 12,8 puntos, p< 0,001). A destacar que al alta de la UC el 70% de pacientes tenían un IB > 60 (dependencia leve) y en el 20% de pacientes era de 100 (autonomía total). No se observaron cambios significativos en el índice de Norton al alta hospitalaria y de la Unidad de Convalescencia. El motivo de alta desde la Unidad de Convalescencia fue en el 75% de casos por alcanzar los objetivos propuestos, circunstancia que no fue posible en el 7% de pacientes. Además se observó un 7% de éxitus. El destino al alta de la Unidad de Convalescencia fue a su domicilio en el 86% de los casos y un 10% reingresaron en el hospital de agudos por complicaciones graves.
Conclusiones: La implantación de protocolos conjuntos entre el hospital de agudos y la UC para el tratamiento rehabilitador de la fractura de fémur en pacientes mayores de 65 años es eficaz ya que obtiene una importante recuperación funcional de los mismos, lo que permite el retorno a domicilio en la mayor parte de casos.
140
ALTERACIÓN DE LA MARCHA CON HALLAZGO SORPRENDENTE
Vuelta Calzada, M. E.; Antón Jiménez, M.
Unidad de Geriatría. Complejo Hospitalario de Cáceres. Cáceres.
Introducción: En la práctica médica diaria, se tiende a minusvalorar la sintomatología clínica del anciano y a obviar la importancia del diagnóstico Biológico. Dado que múltiples patologías médicas se manifiestan como un síndrome geriátrico resulta fundamental encontrar la causa responsable para poder llevar a cabo un tratamiento eficaz. Exponemos a continuación un ejemplo de ello:
Caso clínico: Mujer de 66 años que acude a la Consulta Externa de Geriatría por presentar caídas de repetición desde hace dos meses. Como antecedentes personales tan sólo destacaba hipertensión arterial y fractura de Colles hace dos años. Seguía tratamiento con antidepresivos tricíclicos y benzodiazepinas por trastorno depresivo-ansioso. Era independiente para las actividades básicas de la vida diaria e incluso colaboraba en las tareas propias de la residencia donde se encontraba institucionalizada. En la anamnesis detallada se describen varias caídas que no eran accidentales ni estaban asociadas a disminución del nivel de conciencia, movimientos convulsivos, localidad neurológica ni a otra sintomatología. Ocasionalmente presentaba incontinencia urinaria de urgencia. La explotación física era anodina, no se constataba deterioro cognitivo evidente (MMSE 22/30) y la clínica parecía explicarse por el efecto anticolinérgico de los psicofármacos que fueron retirados de forma progresiva.
En una segunda revisión médica se identifican alteraciones de la personalidad y de la conducta como «risa y llanto fácil», perseverancia, coprolalia, agresividad física, alimentación compulsiva. El estudio analítico, electrocardiográfico y radiológico fue normal. Ante el curso subagudo se solicita estudio tomográfico craneal objetivándose una severa hidrocefalia triventricular y una gran formación quística en fosa posterior que, según se comprueba en la resonancia magnética nuclear, comunica con el IV ventrículo y comprime a su vez el acueducto de Silvio provocando una hidrocefalia obstructiva. Se aprecia también gran hipoplasia vermiana con atrofia del cuerpo calloso compresivo y silla turca vacía.
Con el diagnóstico de hidrocefalia obstructiva secundaria a gran quiste aracnoideo en el contexto de un síndrome de Dandy-Walker, la paciente es remitida para valoración neuroquirúrgica.
Conclusiones: 1. Existen patologías, incluso congénitas, como es el caso de esta paciente que no se manifiestan clínicamente hasta edades avanzadas. 2. Ante todo síndrome geriátrico se debe llegar a un diagnóstico etiológico.
141
FRACTURA DE FÉMUR EN PACIENTES NONAGENARIOS: MORBIMORTALIDAD A LOS TRES MESES
Formiga, F.; López-Soto, A.*; Sacanella, E.*; Mascaró, J.; Masanés, F.*; Vidaller, A.
UFISS de Geriatría. CSU de Bellvitge y Hospital Clinic*. L'Hospitalet de Llobregat. Barcelona.
Objetivos: Describir la morbi-mortalidad a los tres meses de la intervención quirúrgica por fractura de fémur en una cohorte de pacientes nonagenarios.
Método: Estudio prospectivo de los iodos los pacientes entre 90-99 años intervenidos por fractura de fémur en la CSU de Bellvitge y el Hospital Clinic de Barcelona, durante el período del 1 enero -31 agosto 2000. Se excluyeron los pacientes que recibieron tratamiento conservador (5), con fracturas patológicas (2) o con polifracturas (3). El índice de Barthel (IB) se cuantificó por dos profesionales diferentes (índice previo-ingreso-alta-tres meses). Cuatro pacientes con un IB previo de < 20 fueron excluidos. Se cuantificó la comorbilidad mediante el índice de Charlson (IC) y la movilidad con un índice previamente validado (valores de 0-9). Todos los pacientes recibieron valoración geriátrica global.
Resultados: Se estudiaron 106 pacientes 75 mujeres (70%) y 31 varones con una edad media de 92,4 años (rango 91-99). La estancia media hospitalaria fue de 16 días. El IC fue de 1,1 ± 0,2. La mortalidad durante el ingreso fue del 10% (11 pacientes). A los tres meses se revaloraron 75 pacientes (10 nuevos fallecimientos, cinco reingresos, y cinco pérdidas de seguimiento). El IB medio fue de 53, superior al suyo propio al alta (30; p< 0,001), pero persistía un descenso respecto a su IB previo al ingreso (79, 26; p< 0,003). A los tres meses en el 91% de los pacientes seguía existiendo un descenso en el IB. La media del índice de movilidad previo fue de 5,9 pasando a 2,6 años tres meses. El 52% de los pacientes eran capaces de salir independientemente de casa previamente a la fractura, pasando al 6% a los tres meses. Sólo nueve pacientes no volvieron a su domicilio habitual.
Conclusiones: La fractura de fémur en los pacientes nonagenarios comporta una disminución de la capacidad funcional que, aunque ligeramente recuperada, persiste a los tres meses del alta. No obstante, la tasa de mortalidad y la escasa pérdida del domicilio habitual sugiere que la cirugía seguida de recuperación debe ser el tratamiento de elección en estos pacientes.
142
FRACTURAS DE CADERA EN UNA RESIDENCIA DE ANCIANOS. EFECTIVIDAD DE LOS RECURSOS SANITARIOS EN LA RECUPERACION FUNCIONAL
Raíz Grima, S. L.; Martínez de Azagra Garde, U.; Vargas Román, I.; Martínez, S.; Martínez de la Mata. S.
Residencia para Personas Mayores de Colmenar Viejo. Servicio Regional de Bienestar Social. Colmenar Viejo. Madrid.
Objetivo: Estudiar la utilidad de los recursos sanitarios de una residencia de ancianos en las fracturas de cadera para su recuperación funcional.
Métodos: Estudio descriptivo longitudinal durante un período de 5 años (1996-2000) que incluye 30 pacientes que tuvieron fractura de cadera. Se revisan las historias clínicas y los informes de alta hospitalaria de Traumatología, se recogen datos sociodemográficos, asistenciales, así como específicos de la fractura, se utilizan la clasificación Anatómica de Especialidades Farmacéuticas para el consumo de fármacos, CIE 9 para clasificar los diagnósticos médicos, la clasificación sistema OASIS para el mecanismo de caídas, y la escala física y psíquica del Hospital de la Cruz Roja para valorar el estado funcional.
El análisis estadístico se realiza mediante el programa EpiInfo 6.04.
Resultados: La incidencia anual de fractura de cadera es de 1,5%, siendo más frecuente en mujeres con un estadio funcional previo de 1-2 de la escala funcional de la Cruz Roja (42%). La edad media era de 86,7 años (DE: 8,3). Un 40% consumían hipnóticos. La fractura más frecuente era la subcapital (53,4%), el lugar más frecuente era la habitación (63,3%). El mecanismo de caída predominaba por causas extrínsecas. El tratamiento hospitalario fue de osteosintesis en el 53,3%. Las complicaciones más frecuentes fueron las infecciosas (20%). Las técnicas de rehabilitación utilizadas fueron en el 70% de: reeducación de la marcha, puesta en pie y carga cinesiterapia y mecanoterapia, con una media de 66,36 días (DE 21,3). El 51% de los pacientes lograron alcanzar un estadio funcional físico grado 1-2 (Cruz Roja) tras el tratamiento rehabilitador. Se encontró relación significativa entre el grado funcional alcanzado y los tratamientos rehabilitadores utilizados (p< 0,001), así como el estado funcional previo y su estado funcional postratamiento (p< 0,002).
Conclusiones: La utilización de los recursos sanitarios disponibles en la residencia es una buena alternativa de apoyo al hospital para conseguir una recuperación funcional de los ancianos con fractura de cadera.
143
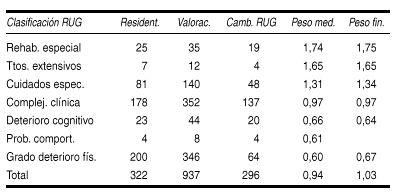
FACTORES PREDICTIVOS EN LA REHABILITACION DE FRACTURA DE FÉMUR
De Eugenio Huélamo, R. M.; Petit Olivé, N.
Giromèdic. Girona.
Objetivos: Evaluar los factores que influyen de forma significativa en la rehabilitación de pacientes mayor o igual de 65 años con fractura de fémur.
Diseño: Estudio observacional retrospectivo.
Ámbito: Unidad de Convalecencia del Centro sociosanitario Mutuam Girona.
Sujetos: 200 pacientes mayor o igual de 65 años, ingresados de forma consecutiva en la Unidad de Convalecencia, para hacer rehabilitación después de cirugía.
Método: Período de noviembre de 1997 a junio de 2000. Variables: edad, sexo, tipo de intervención quirúrgica, tiempo transcurrido desde la caída hasta la intervención, tiempo desde la intervención hasta el inicio de la carga, tiempo de ingreso en la Unidad de Convalecencia, estado funcional previo, al ingreso y al alta (Barthel), estado cognitivo al ingreso y al alta (MEC), patologías asociadas, complicaciones post-quirúrgicas y evaluación de la marcha al ingreso y al alta (Tinetti). Análisis estadístico: SPSS para Windows.
Resultados: De los 200 pacientes, el 78,5% eran mujeres y el 21,5% hombres, con una media de edad de 81,3 años. Las patologías asociadas mas prevalentes fueron toma de ansiolíticos i/o hipnóticos y poliartrosis invalidante. El 67,5% consiguieron la marcha autónoma. El nm de patologías asociadas se relacionó de forma estadísticamente significativa con la edad, el tº transcurrido desde la intervención hasta el inicio de la carga, la derivación por complicaciones y con las complicaciones postquirúrgicas. El grado de autonomía al alta, se ha relacionado también con el nm de patologías asociadas, de forma que, a más patologías menos marcha autónoma y más dependencia. Entre las patologías asociadas, la demencia y la toma de ansiolíticos y/o hipnóticos, son las que se relacionaron de forma más significativa con el grado de autonomía al alta. El nm de días de ingreso de los pacientes intervenidos con prótesis, fue menor de forma estadísticamente significativa. La edad se relacionó con una mayor dependencia al alta.
Conclusiones: Los factores predictivos más significativos que hemos observado son: la edad, el nm de patologías asociadas, la demencia y la toma de ansiolíticos y/o hipnóticos. El tipo de intervención quirúrgica, influye en el nm de días de ingreso, pero no en los resultados finales de la rehabilitación.
144
ANALISIS DE CAIDAS EN RELACION AL PERFIL DEL USUARIO
García, A.; Ribera, T.; Hervàs, A.; Muñóz, J.
Residencia para Personas Mayores de Sant Vicenç de Castellet de la Generalitat de Cataluña. Cataluña.
Descripción: La voloración, seguimiento y análisis de las caídas es una prioridad en la atención geriátrica de nuestro centro. En el primer año de funcionamiento de la residencia y debido al alto riesgo de caídas, se ha realizado un estudio de los resultados obtenidos a través del seguimiento continuado de las mismas con el objetivo de una mayor valoración de los riesgos: el perfil del usuario con más incidencia de caídas.
Objetivos: Conocer la incidencia de las caídas con relación a:
* El grado de dependencia al inicio y al año.
* A la movilidad del usuario y al equilibrio.
* A las patologías (con más incidencia de caídas).
Material y métodos: El trabajo se ha realizado sobre una muestra de 92 usuarios ingresados durante el primer año de funcionamiento (de agosto 99 a julio 00). Para la obtención de la información se ha utilizado: hoja de registros de caídas, el informe de valoración inicial de fisioterapia, la historia clínica de atención primaria de salud (HCAP), escala Barthel y test de Tinetti. Realizados los grupos diagnósticos se han relacionado con el índice de caídas, al igual con los grados de dependencia y niveles de movilidad.
Resultados y conclusiones:
* Como patología base que puede condicionar una caída tenemos el mayor porcentaje de usuarios que presentan demencia seguida de patologías inflamatorias degenerativas patologías cerebrovasculares en tercer lugar.
* Según grado de dependencia tenemos que el usuario que padece más caídas al año, con una media de 2,4, es el dependiente severo.
* El dependiente leve es el grupo con más usuarios pero con menos caídas, no llegan a una caída por año.
* Con relación a la movilidad, el usuario con más incidencias de caídas es el que precisa ayuda de una persona para la deambulación. La persona con un grado de dependencia severomoderado, que precisa ayuda para la deambulación y con demencia es el perfil de usuario con más incidencias de caídas.
145
ANEMIA EN ANCIANOS. FACTOR DE RIESGO PARA CAER
Reig, L.; Fontecha, B.; Fernández, M.; García, S.; Sánchez, P.
Centro sociosanitario del Consorci Creu Roja a Catalunya. L'Hospitalet de Llobregat (Barcelona).
Introducción: La presencia de anemia en ancianos es frecuente y, a menudo, está infravalorada. Está descrita su implicación como factor de riesgo para caídas. El objetivo de este trabajo es analizar la presencia de anemia en el momento inmediatamente posterior al diagnóstico de fractura de cadera.
Pacientes y métodos: Se ha analizado de forma retrospectiva el primer homograma realizado en urgencias a todos los pacientes de 65 años o más, diagnosticados de fractura de fémur durante el período 1998-2000. Han sido excluidos aquellos realizados desde la unidad de hospitalización para evitar falsos positivos derivados del sangrado del foco de fractura y/o instauración e sueroterapia. El punto de corte para el diagnóstico de anemia se ha establecido en cifras de hemoglobina (Hb) de 120 g/L para mujeres y 140 g/L para varones, asimismo se han analizado de forma estratificada por edad y gramos de Hb.
Resultados: De 522 pacientes, cumplían los criterios de inclusión 290. Edad media 82,8 años (DE 7,4). Relación varón/mujer 1:5. La cifra media de Hb fue 10,79 (DE 19,1). y el hematocrito 33,4 (D.E. 0,056). Cumplían el criterio de anemia 225 pacientes. Estratificando la edad en cuatro grupos (65,75; 75-85; 85-95 y > 95) la proporción de pacientes con anemia ha sido, respectivamente, 68%, 77,2%, 81,9% y 80%. Tomando como criterio de severidad Hb ¾ 100 g/L, cumplían este criterio 104 pacientes (36%) y la proporción por grupos de edad ha sido 3,4%, 14,8%, 16,20% y 1,38%.
Conclusiones:
1. La presencia de anemia en nuestro grupo de estudio fue de 77%.
2. En el análisis por grupos etarios las proporciones son similares.
3. La presencia de anemia puede ser un factor de riesgo para caer.
4. Limitaciones del estudio: desconocemos el tiempo transcurrido entre la fractura y la determinación de Hb (influencia del saneado del foco de fractura en los resultados) aunque se ha intentado minimizar; y si la variable de estudio (anemia) era conocida o no previamente a la caída.
5. Pueden ser de interés estudios prospectivos que analicen la importancia de este factor en la aparición de caídas.
146
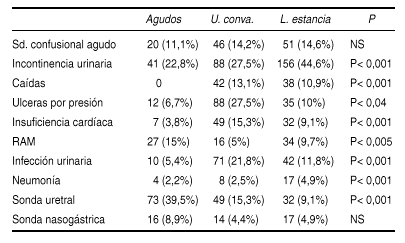
PSICOFARMACOS Y CAIDAS EN EL ANCIANO HOSPITALIZADO
De la Chica, A.; Doncel, C.; Garzón, C.; Gómez, A. J.; Huquet, M.; M. Manzanares, C.
Hospital Universitario Virgen Macarena. Sevilla.
Introducción: Psicofármacos y caídas son comunes en ancianos, a pesar del numero de estudios no esta claro si el uso de estos es un factor de riesgo para las caídas en la población anciana.
Objetivo: Valorar en un grupo de pacientes hospitalizados, (n= 83) en su mayoría, por fractura de cadera tras caída, la posible relación de estos con la toma previa de psicofármacos.
Método: Análisis estadístico de las variables: edad, sexo, funcionalidad, procedencia y motivo de IC, tipo y número de psicofármacos, lugar de la caída; y estudio de las posibles correlaciones, mediante el programa estadístico de Stargraffics.
Resultados: Revisamos un total de 83 interconsultas realizadas a la Unidad de Geriatría procedentes en su mayoría del Servicio de Traumatología (69,88%). Edad media= 80,32. Distribución por sexo: V= 25,3% M= 74,7%. Según funcionalidad: Katz: A 55,42% B: 22,89% C 7,23% D 9,64% E 1,2% F 3,61%. Tras someter a las variables edad y grado de funcionalidad, a análisis de regresión simple no encontramos relación estadísticamente significativa (p> 0,10) entre ambas. Según Procedencia: Traumatología 69,88; Otros Servicios 30,12. Entre los pacientes ingresados tras caída y fractura de cadera, el mayor porcentaje de ellos sufrieron la caída en el domicilio (53,01%), el resto fueron caídas extradomiciliarias. Respecto al motivo principal de la interconsulta constituyen un alto porcentaje la valoración de su especialidad (25,3%) seguidos en importancia por: control de TA (12,05%), Deshidratación (9,64%), Reagudización de EPOC (9,64%), control de glucemias (7,23%) y SCA (7,23%).
Respecto a la toma de psicofármacos solo un 28,92% del total de pacientes revisados tomaban algún psicofármaco. Del total de individuos que los tomaban previo al ingreso, un 19,28% de los mismos lo hacían de un solo PF, y un 9,64% tomaban dos, no existiendo en nuestra serie de pacientes ninguno que consumiera previo a la hospitalización > 2 psicofármacos; no encontramos tras analizar los datos, relación estadísticamente significativa (p> 0,10) entre la toma o no de psicofármacos y la procedencia de los pacientes de Servicio de traumatología (y consecuentes ingresados por fractura secundaria a caída) y de otros servicio (ingresados por otros motivos).
Conclusiones: La mayoría de las interconsultas revisadas, nuestros pacientes no tomaban psicofármacos previa a la hospitalización.
No se encontró relación estadísticamente significativa entre los que tomaban PF y aquellos que procedían del Servicio de Traumatología.
Los fármacos que con más frecuencia consumían previo al ingreso lo constituyen la toma de un solo PF y concretamente las BDZ de vida media corta.
147
PROPUESTA DE CUANTIFICACION DEL RIESGO DE CAIDAS DEBIDAS AL TRATAMIENTO FARMACOLOGICO
Riberta Montaña, R.; Pérez Carré, M.; Ferré Jodrá, A.
Centros Asistenciales de Torribera. Santa Coloma de Gramanet. Barcelona.
Introducción: Los fármacos son uno de los factores importantes dentro de la causalidad multifactorial de las caídas, estando también bien establecida la relación entre éstas y la polimedicación. Poco a poco, la evidencia científica, aparte de dilucidar los mecanismos mediante los cuales los medicamentos pueden contribuir a desencadenar una caída, va discriminando los riesgos relativos (RR) atribuibles a cada fármaco, demostrándose además que sólo influyen factores como el número total y el tipo de fármaco, sino también otros, tales como la corrección de la indicación, la dosis que se está administrando para esta indicación y, debido a la aparición de fenómenos de tolerancia farmacológica, el tiempo transcurrido desde el inicio del tratamiento.
Objetivo y método: Se elabora una propuesta de cuantificación del riesgo de caída por tratamiento farmacológico (TF) en ancianos, en base a una revisión crítica de la evidencia científica Medline 1985-2000, libros monográficos sobre el tema, otorgando, en función de esta evidencia, diferentes pesos a los factores valorados. Inicialmente se asigna una puntuación a cada fármaco del TF, como resultado de la suma de la valoración numérica de los siguientes items: 1. RR de caída atribuible al fármaco (valores 0-10). 2. Dosis prescrita (comparada con la recomendada en ancianos) (0-15). 3. Valoración de la corrección indicación-fármaco en el momento de la valoración (0-5). Tiempo transcurrido desde el inicio del tratamiento o desde un cambio importante de dosis en un tratamiento estabilizado (0-5). Los items sólo se valoran si el medicamento aparece en el listado de fármacos relacionados con caídas, con los cual la valoración para uno o más fármacos puede ser cero. Posteriormente, y dado que se conocen los RR de caída en función del número total de fármacos, se asigna una puntuación (0-35) relacionada con el grado de polifarmacia (aquí quedarían englobados los riesgos debidos a potenciación de efectos adversos y los de aparición de interacciones farmacológicas de consecuencias negativas en lo que se refiere a caídas). Finalmente, se añade una tercera puntuación (0-15) en función del número de psicofármacos presentes en el total de fármacos.
Conclusiones: A igualdad y/o control de los factores extrínsecos y del resto de factores intrínsecos que favorecen las caídas, habría un relación lineal entre puntuación total y riesgo de caída por TF. A nivel poblacional, dadas las importantes diferencias a nivel de deterioro global, podrían establecerse para cada grupo diferentes puntos de corte/alarma, a partir de los cuales deberían extremarse las medidas preventivas y/o adoptarse medidas específicas (p. ej. optimización del TF). Quedaría para un futuro inmediato la realización de trabajo experimentales, preferentemente prospectivos, para determinar la validez y utilidad de esta propuesta y, en su caso, asignar los puntos de corte.
148
CAÍDAS EN RESIDENCIAS DE PERSONAS MAYORES
Gomariz Guijarro, A.; Almela Hernández, J.; Hernández Hernández, C.; López Oliva, J. J.; Martínez Cano, M.; Martínez López, M.; Sánchez Campayo, C.
Residencia Personas Mayores Espivardo. Murcia.
Método: Se elaboró un protocolo de registro de caídas que constaba modelo de registro el cual contenía aspectos sobre el lugar, hora, circunstancias, consecuencias, si fue presenciada o no... así como las pautas para registrar la caída. Se registraron todas las caídas que se produjeron durante un año en la Residencia, la cual consta de cuatro unidades independientes (asistida, geropsiquiátrica, válidos y mixta) con una población similar en cuanto a número, aunque muy diferente en cuanto a características.
Resultados: Se registraron un total de 264 caídas, siendo 87 las personas que sufrieron una caída o más (el 47% de la población). En cuanto al lugar más habitual de las caídas, este fue la habitación con 73 caídas (27,65% del total. En cuanto al sexo 60 caídas (22,73%) lo fueron de varones, mientras que 204 (77,27%) lo fueron en mujeres. 103 (39,02%) caídas fueron presenciadas por algún miembro del personal mientras que 161 (60,98%) no lo fueron. En lo referente a las consecuencias, 205 (77,65%) caídas, no tuvieron ninguna consecuencia física, 37 (14,02%) provocaron una contusión, 17 (6,44%) herida que precisó sutura y 5 (1,89%) fractura ósea y hospitalización.
Conclusiones: En el medio residencial, las caídas son una importante fuente de morbi-mortalidad. En cuanto a sus causas, tanto extrínsecas como intrínsecas, un apreciable número de ellas serían evitables con medidas de seguridad adecuadas (barandillas, cinturones de seguridad en sillas de ruedas, valoración de las caídas de repetición, etc.) estando pendiente el estudio comparativo en el presente año tras aplicar diversas medidas de seguridad extraídas del estudio de las circunstancias de las caídas y protocolo de actuación tras caídas de repetición.
Se pudo tomar conciencia del gran número de caídas que se produjeron desde la silla de ruedas, supuesto que no se valoró para incluirlo en el registro. Los resultados sirvieron para modificar el registro y poner medidas de seguridad a todos los residentes que hacen vida cama - silla de ruedas.
149
NUTRICION ARTIFICIAL ENTERAL MEDIANTE GASTROSTOMIA. EXPERIENCIAS EN 49 PACIENTES CONTROLADOS POR UNA UNIDAD DE ATENCION DOMICILIARIA
Aguilar, J.; Aroca, J.; Cuadras, F.; Doz, A.; López, M.; Diestre, G.
Corporació Sanitaria Parc Taulí. Sabadell.
Introducción: La gastrostomía endoscópica percutánea es una técnica de nutrición enterar utilizada en pacientes con dificultades para la ingesta por vía oral, con el tubo digestivo indemne y cuando se prevé que se mantendrá un tiempo no inferior a cuatro semanas. En nuestro hospital utilizamos la gastrostomía percutánea radiológica (GPR). Varios estudios han demostrado la misma efectividad que con la gastrostomía percutánea endoscópica. Desde 1998, el seguimiento en el domicilio de los pacientes portadores de gastrostomía lo realiza el equipo PADES (Programa de Atención a Domicilio-Equipo de Soporte).
Objetivo: Describir las características de los pacientes portadores de gastrostomía o gastroyeyunostomía como técnica de nutrición artificial enterar.
Material y métodos: Estudio retrospectivo, observacional y descriptivo. Criterios de inclusión: 1 Pacientes atendidos por el PADES entre junio-1997 y diciembre-2000 portadores de gastrostomía, gastroyeyunostomía o yeyunostomía; 2. Que hayan recibido por lo menos una visita en el domicilio. Hemos revisado las historias clínicas y recogido los datos de un sistema de información elaborado por el PADES. En el período analizado se solicitó la intervención del PADES en 57 pacientes. De ellos ocho no llegaron a ser visitados en su domicilio por fallecer antes. En el momento de cerrar el estudio permanecen controlados 29 pacientes.
Resultados: Ha entrado en el estudio 49 pacientes, 57% varones, 43% mujeres, que han recibido 131 visitas en el domicilio, 2,6 visitas por paciente. En tres pacientes pudo retirarse la sonda de gastrostomía por recuperación del problema que la generó. La retirada se llevó a cabo en el domicilio sin incidencias.
Los pacientes vivían mayoritariamente en sus domicilios (80%). Sólo 10 pacientes estaban ingresados en centros geriátricos. El 71% tenían más de 65 años (35 pacientes). En 46 pacientes la técnica usada fue la GRP y en 3 otras técnicas. Los diagnósticos principales fueron AVC 2,5%, neoplasia 20,5 demencia 18,5% y Parkinson 16,5%. Se hicieron 131 visitas al domicilio 56 programadas y 44% urgentes. El motivo de las visitas programadas ha sido el recambio en un 68%. En las urgentes la dislocación fue el motivo más frecuente en un 48,2%. El número total de complicaciones fue de 73, lo que representa 1,5 por paciente, siendo las principales la dislocación 38% y el granuloma 25%. El recambio de la sonda se ha realizado en 92 ocasiones, pudiendo ser llevado a cabo en el domicilio en un 72%, sin complicaciones. Durante el seguimiento fallecieron el 34,7% de los pacientes. Un 64% falleció en los seis meses siguientes a la colocación de la gastrostomía.
Discusión: La técnica de la gastrostomía es segura y puede ser controlada en el domicilio. Las complicaciones tardías son fáciles de resolver. El mayor beneficio probablemente lo obtienen los pacientes, que no deben trasladarse al hospital, y sus familias, que pueden recibir soporte y educación sanitaria en el propio domicilio y de manera regular.
150
VALORACION DEL ESTADO NUTRICIONAL DE INGRESO HOSPITALARIO
Morales, C.; Saló, E.; Bernades, S.; Bernard, J. A.; Vidal, C.; Trapé, J.
Hospital General de Manresa. Manresa (Barcelona).
Introducción: La prevalencia de pacientes geriátricos ingresados va en aumento. Uno de los síndromes geriátricos que empeora el pronóstico del proceso agudo es la presencia de malnutrición. Es importante determinar el riesgo o presencia de malnutrición de manera precoz para poder instaurar medidas correctoras.
Objetivos: Evaluar el estado nutricional de pacientes de más de 75 años que ingresan en el Hospital General de Manresa. Establecer la validez de la albúmina, prealbúmina o transferrina como indicador de la masa protéica visceral en el modelo anatómico. El objetivo final es protocolizar, a partir de los resultados, el método más idóneo y de fácil realización, para identificar precozmente los pacientes hospitalizados, desnutridos o con riesgo de desnutrición, para aplicar las medidas nutricionales correctoras.
Material y método: Es un estudio transversal prospectivo donde se incluyeron los pacientes de 75 o más años que ingresaron en el Hospital General de Manresa desde el día 7 de febrero al 9 de marzo del 2000, con la previsión de 7 o más días de ingreso. Cumplían los criterios de inclusión 46. Se pudieron recoger la totalidad de los datos en 31 de ellos. Se realizó la evaluación clínica, con el diagnóstico principal, antecedentes patológicos, tratamiento farmacológico, MNA (Mini Nutritional Assesment). Datos antropométricos. Datos bioquímicos con determinación de albúmina, prealbúmina y transferrina. Se comparó la validez entre el modelo anatómico con las distintas determinaciones bioquímicas y el MNA y se Elaboraron las curvas ROC con cada una de las proteínas para determinar el punto que mejor discrimina el estado nutricional del paciente.
Resultados: A partir de las curvas ROC observamos en el caso de la albúmina y tomando como punto de corte el valor de 35,9 g/l, que la sensibilidad es del 71,4% y la especificidad del 60%. Para un valor de prealbúmina de 13,6 mg/dl, la sensibilidad es del 61,9% y la especificidad del 40%. Para un valor de transferrina de 203,0 mg/dl la sensibilidad es del 65% y la especificidad es del 50%. El estado nutricional al ingreso según la clasificación de Gasull con las diferentes proteínas plasmáticas es el siguiente: un 64,5% de desnutridos con la determinación de la albúmina, un 83,9% de desnutridos con la determinación de prealbúmina y un 61,3% de desnutridos con la determinación de transferrina. El estado nutricional al ingreso a partir del MNA detecta un 67,7% de desnutrición.
Conclusiones: La proteína que mejor determina el estado nutricional comparado con el MNA es la albúmina pues es la que tiene un mejor equilibrio entre sensibilidad y especificidad. Es un buen parámetro para determinar el estado nutricional de los pacientes que ingresen en el hospital y de fácil realización. La prealbúmina mejora la sensibilidad pero con baja especificidad. Constatamos la necesidad de detectar la desnutrición de forma precoz en los hospitales de agudos con el objetivo de adoptar medidas correctoras y mejorar la evolución de los pacientes de edad avanzada.
151
BENEFICIOS NUTRICIONALES DE LA ALIMENTACION ENTERAL EN PACIENTES CON DEMENCIA EN FASE SEVERA
Pazos Núñez, M. O.; De la Peña Liñán, C.
Residencia de Personas Mayores «Plata y Castañar». Madrid.
Objetivos: Pretendemos demostrar como una adecuada nutrición aporta grandes beneficios en la prevención primaria y secundaria de algunas de las patologías más prevelentes en ancianos con demencia. Los pacientes con demencia en fase avanzada suelen llegar a estos estadios con graves problemas de alimentación, que conlleva una severa pérdida de peso y del índice de masa corporal; si la nutrición es primordial en cualquier anciano, en una demencia avanzada aún más si cabe, ya que va a influir de manera directa en la morbilidad y pronóstico de todas sus principales patologías, por ello consideramos importante hacer esta muestra que constata claramente esta directa influencia, analizando UPP, estreñimiento, parámetros bioquímicos, peso e infecciones más prevalentes.
Material y método: El estudio se realiza en el período comprendido desde enero de 2000 a enero de 2001 de la residencia de la CM Plata y Castañar gestionada por el grupo Eulen. Se realiza con una población de 11 ancianos con el siguiente perfil: Demencia en fase severa. Sometidos a nutrición enteral con una fórmula preparada comercialmente. Todas ellas con cifras de MNA< 17. Con al menos dos de los siguientes parámetros en niveles de deplección moderada: linfocitos, Proteínas totales, Albúmina y Transferrina. Estreñimiento. Portadores de alguna UPP. Haber padecido algún episodio de Infección respiratoria y/o urinaria durante el año previo.
Resultados: El aumento de peso en el plazo de un año ha variado entre los 8-16 kg (los tres casos de defunción producida durante el año del análisis sólo consiguieron un aumento de 3 kg pero el fallecimiento se produjo entre los 6-8 meses del estudio. Mejora constatada en los ocho casos que sobreviven de al menos dos parámetros bioquímicos, consiguiendo niveles de deplección leve o normal. En todos los casos ha habido mejoría en el estreñimiento, el número de UPP se ha reducido a la mitad y en la actualidad no existe ninguna de G IV; asimismo se han reducido en más del 50% los episodios de infecciones tanto respiratorias como urinarias.
Conclusiones: Los beneficios de una nutrición adecuada en ancianos con Demencia avanzada irían destinados más a la mejoría de determinados problemas crónicos y/o patologías prevalentes que a la repercusión que tendría sobre un aumento de la expectativa de vida, para así conseguir que el camino final de su existencia se pueda desarrollar sin curas traumáticas, enemas de limpieza, con menor índice de infecciones y en definitiva con un incremento en la calidad de vida de los ancianos institucionalizados.
152
USO DE LOS COMPLEMENTOS VITAMINICOS PROTÉICOS EN ANCIANOS DE UN CENTRO SOCIO-SANITARIO
Martínez, N.; Pujol-Xicoy, A.; Antolín, M.; Lynd, F.; Royo Castera, J.
Fundació Sociosanitaria de Barcelona. Hospital Sant Gervasi. Barcelona.
Introducción: Los complementos vitamínicos y proteicos son a menudo utilizados en centros sociosanitarios, muchas veces de forma empírica, por supuesta malnutrición. No siempre se comprueban estos déficits antes de iniciar el tratamiento o se mira su eficacia tras el tratamiento. Aunque no tienen efectos secundarios, su uso racional y el perfil del paciente ingresado en un centro sociosanitario, frecuentemente polimedicado, aconsejan un conocimiento del uso que de ellos se hace, qué eficacia tienen en cuanto a incrementar niveles en los análisis y si existe alguna modificación en la situación clínica global del paciente.
Objetivo: Nuestra intención es conocer cuál es el uso de los complementos vitamínicos y proteicos en un centro sociosanitario.
Método: Consultamos en Farmacia un día determinado qué enfermos toman complementos vitamínicos y proteicos y cumplimentamos un cuestionario que incluye datos epidemiológicos, clínicos y analíticos.
Resultados: Nuestro centro cuenta con 288 camas, repartidas en unidades: hemodiálisis, psicogeriatría, larga estancia, agudos, convalescencia y cuidados paliativos. El número de pacientes que recibe Complementos Vitamínicos y Protéicos es de 91 (32%). Los más utilizados son el Acido fólico (39 pacientes, 13%) y los suplementos protéicos (27 pacientes, un 9%); a continuación las sales de hierro y los complejos multivitaminas (9 y 10 pacientes respectivamente, un 3%). Los 10 casos tratados con Acido fólico tienen una media de 79 años, sin diferencias entre hombres y mujeres. En siete casos (70%) se disponía de datos previos del déficit vitamínico y en 6 de ellos se comprobó analíticamente la eficacia del tratamiento. En cuanto a los suplementos protéicos predominan en mujeres (80%) frente a los hombres (20%) y la media de edad es de 82 años. En el 75% de los casos se disponía de datos previos al tratamiento, si bien el incremento en la cifra de proteínas totales y/o albúmina sólo se produjo en un 33%. En ningún caso se han recogido efectos secundarios con ninguno de los fármacos utilizados.
Conclusión: Alrededor de un 30% de los pacientes ingresados en un centro sociosanitario recibe complementos vitamínicos o proteicos por diferentes motivos. En general se dispone de datos previos al inicio del tratamiento y el efecto es bioquímicamente visible en el caso del ácido fólico, no tanto con las proteínas. Clínicamente no se aprecia repercusión.
153
ESTUDIO DESCRIPTIVO DEL ESTADO NUTRICIONAL DE LOS RESIDENTES DE UNA RESIDENCIA ASISTIDA
Catena, J.; González Ferrero, A.; Cuquejo, J. C.
Gers S. A. Residencia Asistida Jaume Nualart. Cornellá de Llobregat (Barcelona).
Resumen: Un estado de riesgo de desnutrición conduce a una mayor fragilidad del paciente geriátrico. La evaluación geriátrica integral debe incluir la evaluación nutricional.
Objetivo: Conocer el nivel nutricional del residente.
Método: Valoraciones: historia clínica (Barthel, MEC, patología principal), medidas antropométricas (peso, talla, IMC, CB y CP), datos bioquímicos (albúmina y colesterol total en sangre) y valoración rápida del estado nutricional (MNA).
Resultados: Población 70 residentes. Sexo: M-55 (79%) H-15 (21%). Edad media 84,11 a: 60-69 a: M-0 H-4 (6%); 70-79 a: M-9 (13%) H-4 (6%); 80-89 a: M-27 (38%) H-4 (6%); >= 90 a: M-19 (27%) H-3 (4%). Barthel medio 45. MEC medio 20. Patología principal: demencia 31 r (44%); neuropsiquiátrica 13 r (19%); osteoarticular 12 r (17%); cardiovascular 7 r (10%); neumopatía crónica 3 r (5%); endocrinopatía 2 r (3%); digestiva 1 r (1%); hematológica 1 r (1%). IMC: < 21: 18 r (26%); >= 21: 36 r (51%); no IMC (causa: patología principal) 16 r (23%). CB: < 21: 11 r (16%); 21-22: 10 r (14%); > 22: 49 r (70%). CP: < 31: 6 r (9%); >= 31: 64 r (91%). Album: pendiente resultados. Colesterol total: pendiente resultados. MNA: < 17: 1 r (1%); 17-23,5: 14 r (20%); > 23,5: 39 r (56%); imposible MNA 16 r (23%).
Conclusiones:
* Según MNA, 1 r (1%) presenta desnutrición, 14 r (20%) están en situación de riesgo, 39 r (56%) su situación es normal y 16 r (23%) no es posible.
* En 16 r (23%) no se ha conseguido el IMC/MNA debido a su patología principal y de no disponer del material adecuado. En estos, a la espera de los resultados bioquímicos, se han considerado las CB y CP, si bien estos parámetros pueden estar modificados por presentar atrofia muscular secundaria a la patología principal: 6 r resultados bajos, 3 r resultados moderados y 7 r resultado normal.
* La presencia de riesgo y mal nutrición se asocia al paciente frágil. Según este estudio, 15 residentes (21%) estarían en esta situación.
* Dos residentes han perdido un 10% de su peso en un período de seis meses. En ambos casos, el resto de parámetros son normales, partieron inicialmente de un sobrepeso, autónomos y función cognitiva normal.
* Acciones derivadas: revisión de las dietas (aporte calórico, proporciones adecuadas de principios inmediatos y cantidades ingeridas) y suplementos nutricionales en malnutrición.
154
VALORACIÓN DEL ESTADO NUTRICIONAL EN PACIENTES CON DETERIORO COGNITIVO INGRESADOS EN UNA UNIDAD DE PSICOGERIATRÍA
Sabartés, O.; González, P.; Crusellas, E.; González Soria, C.; Sánchez, R.
Fundación Sociosanitària de Manresa. Hospital de Sant Andreu de Manresa. Barcelona.
Objetivo: Análisis descriptivo de los parámetros nutricionales en pacientes diagnosticados de deterioro cognitivo grave ingresados en una unidad de psicogeriatría en comparación con la población sana.
Material y método: Se seleccionaron 28 pacientes de la unidad de psicogeriatría del Hospital de Sant Andreu (18 mujeres y 10 hombres) con deterioro cognitivo severo (estadio GDS de Reisberg > 5). Se estudiaron variables antropométricas: peso, talla, índice de masa corporal, circunferencia del brazo, pliegue tricipital y variables bioquímicas: hemoglobina, albúmina, proteínas totales, linfocitos, colesterol. Igualmente se evaluó de forma cuantitativa la ingesta calórica de cada paciente y se analizó el estado nutricional mediante el MNA. Los resultados se compararon con los valores antropométricos obtenidos por Esquius en la población geriátrica de Manresa y los valores analíticos de referencia de nuestro laboratorio. Se aplicó un análisis univariado y análisis de varianza.
Resultados: Puede apreciarse una disminución franca del peso y del resto de variables antropométricas en todos los pacientes. La albúmina también se halla disminuida en un 75% de los pacientes, al igual que las proteínas totales aunque en menor proporción.
El peso se correlaciona con todas la variables antropométricas pero no con las bioquímicas.
155
VALORACION DEL ESTADO DE LA BOCA EN PACIENTES INGRESADOS EN UN CENTRO DE MEDIA ESTANCIA
Trujillo, S.; Lozano, A.; Carral, E.
Centro Sociosanitario L'Aliança. Barcelona.
Objetivo: Conocer el estado dental de los pacientes ingresados en el Centro Sociosanitario (CSS), así como los cuidados habituales que realiza sobre la boca.
Pacientes y métodos: Se recogen de la historia clínica y por entrevista datos de filiación, edad, sexo, dieta, índice de masa corporal, datos referentes a higiene y cuidados de la boca, número de pieza dentarias, prótesis y tipos así como satisfacción molestias habituales.
Resultados: Se entrevistan un total de 50 pacientes ingresado con una media de edad de 80,60 (DE 9,47) de los cuales 11 (22%) son hombres y 39 (78%) mujeres. Tienen estudios primarios o saben leer y escribir 42 (84%) pacientes y el 50% viven solos. En un 64% cobran una pensión inferior al salario mínimo interprofesional. Un 58% realiza una dieta de fácil masticación y el 30% una normal presentado en 9 (18%) pacientes un IMC compatible con desnutrición. El 48% de los encuestados reconoce no acudir nunca al dentista, el 20% cuando le duele y el 32% acude con regularidad cada 6-12 meses. La media de piezas dentarias por enfermo es de 8,34 (DE 9,00) siendo la causa de la pérdida en 25 (50%) la caries y en 14 (28%) la extracción para construir la prótesis. El 80% de los pacientes es portador de prótesis y los que no llevan en el 40% de los casos es por problemas de desplazamiento, 20% no le hace falta y el 10% no lo cree necesario. La media de antigüedad de las prótesis es de 14,92 (DE 8,72) años. En el 40% la prótesis es completa superior e inferior, en el 17% es de tipo PPR superior e inferior y en 5 (12,5%) pacientes es fija siendo el material más frecuente la resina con 29 (72,5%) y de metal-resina en 8 (20%). El 60% de los pacientes no se retira la prótesis para dormir. En un 86% los pacientes se encuentran satisfechos con su dentadura y el 82% manifiesta no tener dolor. En 23 (46%) pacientes hay bruxismo y en 15 30%) interposición lingual.
Conclusiones: La causa más prevalente de pérdida dental fue las caries y la adaptación de las prótesis. La mayoría de los pacientes están satisfechos con la prótesis y no presentan molestias. El grado de higiene es bueno.
Acuden poco a la consulta del dentista. No se retiran la prótesis para dormir. No se encontró relación entre nivel económico y los estudios con el ser o no portador de prótesis.
156
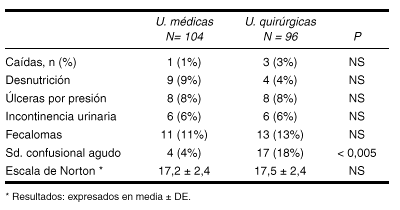
ESTUDIO DEL ESTADO Y CUIDADOS DE LA BOCA EN PACIENTES QUE PRESENTAN PATOLOGIA OSTEOARTICULAR SENIL INGRESADOS EN UNA UNIDAD DE REHABILITACION
Guirao, M.; Vilarmau, M.; Boada, P.; Nogueras, A.
Corporación Sanitaria Parc Tauli. Barcelona.
Introducción: Las personas mayores presentan habitualmente déficit en el autocuidado, con los consiguientes riesgos de problemas bucales. Actualmente son pocos los servicios que disponen de programas de control de los problemas bucales dentro del control programado.
Objetivo: Determinar cuáles son los principales problemas bucales que presentan los pacientes con diagnóstico de fracturas.
Establecer factores de riesgo potenciales para problemas bucales.
Determinar pautas de cuidados específicos para los problemas bucales.
Metodología: Estudio observacional de los pacientes con diagnóstico principal de patología osteo-articular, dados de alta de la unidad de Rehabilitación S. S. del Hospital de Sabadell, en el período comprendido entre el 15 de enero al 15 de marzo del 2001. La unidad consta de 20 camas. Para la evaluación se registraron en un cuestionario, cumplimentado, el primer y último día del ingreso del paciente en la unidad y que contenía variables demográficas, diagnósticos, farmacológicas, estado de la boca y pautas de cuidados ofrecidos.
Resultados: De los 18 pacientes estudiados, 13 mujeres (73%). La media de edad fue de 74 años. Estancia media de 30 días. El diagnóstico más frecuente, la fractura de fémur seguido por el politrafracturado y en tercer lugar la gonartrosis. Los principales diagnósticos secundarios fueron: HTA (67%), EPOC (28%), y hepatopatía (22%). Los trastornos emocionales estaban presentes en un 67%. El uso de fármacos de riesgo, decreció: antidepresivos del 56% al 50%, antiagragantes del 89% al 61%, los antiinflamatorios del 56% al 44%, y los protectores gástricos del 67% al 44%. El no total de fármacos pasó de 8 a 7. El índice promedio del Barthel al ingreso fue de 60 y al alta de 80. Los porcentajes de mejoría en los problemas bucales detectados fueron los siguientes: Lengua seca del 61% al 22%. lengua saburral del 17% al 0%, mucosa seca del 50% al 11% y labios secos del 83% al 39%.
El registro de la pauta de cuidados estuvo presente en el 89%, y las principales pautas establecidas fueron, potenciación higiene (89%), colutorios (39%), cacao (67%), caramelos ácidos (33%), manzanilla + limón hielo (33%), cocacola (17%). Del 89% de los pacientes autónomos para su higiene bucal, al ingreso se paso al 100% al alta. El número de cuidadores principales presentes fue sólo del 22%.
Conclusiones:
* La patología osteoarticular no se puede considerar de riesgo por sí misma, pero sí lo son la pluripatología y la plurifarmacología con que se asocia.
* La educación sanitaria impartida durante el ingreso aumenta la autonomía para los cuidados de la boca.
* La utilización de medidas no farmacológicas y adaptadas individualmente disminuye la prevalencia de problemas bucales en esta población.
157
FACTORES RELACIONADOS CON LA INCONTINENCIA EN PACIENTES INGRESADOS EN UN CENTRO SOCIOSANITARIO
Cardiel, A.; Freixes, M.; Carral, E.
Centro Sociosanitario L'Aliança. Barcelona.
Objetivos: Describir las características de los pacientes, previamente continentes, ingresados en un centro sociosanitario (CSS) y comparar los factores de riesgo entre el grupo de incontinentes y continentes al ingreso.
Pacientes y métodos: Se revisan los datos de los pacientes ingresados en el año 2000 en un centro sociosanitario de 186 camas dedicado a la media estancia. Se analizan la edad, sexo, diagnóstico de ingreso, situación funcional previa y al ingreso, estado cognitivo según el mini-examen cognoscitivo (MEC), comorbilidad según el índice de Charlson, presencia de úlceras por presión, polifarmacia y se comparan en los dos grupos.
Resultados: De un total de 727 pacientes dados de alta durante el período se revisaron 504 (69,32%) que presentaban la condición de ser continentes antes del ingreso, 172 (34,12%) eran hombres y 332 (65,87%) mujeres. La media de edad era de 77,46 años (DE 9,43). Los diagnósticos de ingreso más prevalentes fueron las fracturas 155 (30,75%), la patología vascular cerebral 94 (18,65%) y patología respiratoria 28 (5,55%). Presentaban una media de Barthel previo de 91,56 y de 47,57 al ingreso, un 28,03% tenían un MEC inferior a 24/35, la media del índice de Charlson era de 1,47, el número medio de fármacos al ingreso era de 6,01 y en 124 (24,60%) pacientes se objetivo la presencia de úlceras por presión. En el momento del ingreso había 191 (37,89%) enfermos incontinentes de los cuales 36 (7,14%) eran portadores de sonda vesical. Los pacientes con incontinencia tenían una media de edad de 79,46 años significativamente (p= 0,0001) superior a los continentes, un índice de Barthel al ingreso inferior a 60 (p= 0,001), presencia de úlceras por presión (p= 0,001) y un MEC inferior a 24 (p= 0,001). La comorbilidad (p= 0,1) y la polifarmacia (p= 0,8) no presentaron diferencias significativas.
En 71 (37,17%) casos se recuperó la continencia en el momento del alta siendo el índice de Barthel al alta el único factor con significación (p= 0,001). De los 313 pacientes continentes al ingreso 306 (97,76%) lo seguían siendo al alta, 3 (0,95%) fueron exitus y otros 3 (0,95%) salieron como incontinentes ocasionales.
Conclusiones: La edad, la dependencia funcional, las úlceras por presión y un MEC inferior a 24 son factores relacionados con la incontinencia al ingreso de pacientes previamente continentes.
La mayoría de pacientes que ingresan continentes lo siguen siendo al alta.
158
USAG. UNA SOLUCION OPTIMA PARA LA RACIONALIZACION DEL USO DE ABSORBENTES PARA LA INCONTINENCIA DE ORINA
Villar, A.; Codina, A.; Valls, V.; Gregorio, I.
USAG-Dap Mataró. Institut Catalá de la Salut. Montgat (Barcelona).
Objetivo: Conseguir la máxima eficiencia en la utilización de absorbentes para la incontinencia priorizando las necesidades de los incontinentes y sin olvidarse de las «necesidades» de la administración y de la sociedad.
Método: Normalizando todos los pasos que se siguen desde que los geriátricos solicitan los absorbentes que necesitan cada mes hasta que la USAG entrega las recetas validadas a cada una de las residencias.
Resultados: Durante el período de julio de 1998 a febrero de 2001, el gasto mensual total ha experimentado pequeñas fluctuaciones, siendo en el último mes del estudio un 16,1% más bajo que al inicio. Pero si se tiene en cuenta el número total de incontinentes declarados por mes, el último mes ha sido un 63,4% más que en el primer mes del estudio y un 14,2% más que el quinto mes a partir del cual no ha variado significativamente. Lo que sí ha cambiado, experimentando un descenso casi constante ha sido el gasto total por incontinente y mes, siendo al final del estudio un 43,4% más bajo que al principio. Por otra parte se ha producido un cambio de tendencia en la demanda de absorbentes de los tipos super noche y noche, pasando el super noche de un 74% a un 8,8%; el noche de un 13,8% a un 57,6%, iniciándose además la utilización de forma habitual del absorbente noche de talla grande que se ha situado en un 18,4%.
Conclusiones: 1. Ser conscientes que la incontinencia es un problema siempre agravado por la edad. 2. Conocer todos los tipos de absorbentes para la incontinencia y la indicación de cada uno de los mismos según el tipo de absorción para así intentar llegar a la máxima eficiencia posible (optimización de los recursos versus calidad). 3. Utilizar adecuadamente los absorbentes de incontinencia limitando, si es preciso con normas desde la administración, la utilización del tipo Super Noche al 5% del consumo global de cada residencia, centro, persona incontinente, o a uno por incontinente cada 24 horas (en este último supuesto tener en cuenta que no es necesario un absorbente super noche para cada incontinente) implementando la utilización del Noche. 4. Cumplimentar adecuadamente las recetas con C.N., evitando equívocos en la dispensación y garantizando la utilización del absorbente prescrito. 5. Unificar criterios las diferentes administraciones, facilitaría el reconocimiento por parte de todos de la necesidad de ser eficientes para poder redistribuir los recursos. 6. Más implicación por parte de la industria farmacéutica. 7. Tener presente que la población mayor va en aumento a una velocidad superior al resto de la población y de la misma manera, también lo va la de la gente mayor incontinente.
159
PREVALENCIA E INCIDENCIA DE LA INCONTINENCIA URINARIA EN UNA UNIDAD DE CONVALECENCIA GERIÁTRICA TRAS EL INGRESO EN UN HOSPITAL DE AGUDOS
Sabartés, O.; González, P.; Ortega, C.; Sánchez, R.; Rius, M.; Vilamau, Q.
Fundación Sociosanitaria de Manresa. Hospital de Sant Andreu. Manresa (Barcelona).
Objetivo: Analizar y determinar la prevalencia e incidencia de incontinencia urinaria de un grupo de ancianos tras un ingreso en el hospital de agudos, al ingreso en una unidad de convalecencia y rehabilitación y al alta de la misma después de aplicar un programa de reeducación de la continencia.
Material y métodos: Se realizó un estudio retrospectivo y descriptivo de los pacientes ingresados en la unidad de convalecencia desde el 1 de enero de 2000 hasta el 31 de diciembre del mismo año. A todos los pacientes ingresados (n= 376) se les efectuó una valoración geriátrica integral que incluía una evaluación de los síndromes geriátricos en las primeras 48 horas del ingreso y al alta de la unidad. El protocolo del estudio incluía un programa de reeducación vesical (técnica de control-registro y modificación de conducta) indicada en un grupo de pacientes con incontinencias de urgencia y funcional y con función mental mínimamente conservada.
Resultados: Se revisaron un total de 376 pacientes con una edad media de 82,9 ± 6,1 años (64,9% mujeres), de los cuales eran previamente continentes 180, parcialmente incontinentes 112 y con incontinencia urinaria total 84. La estancia media en la unidad de convalecencia fue de 36 ± 8 días. Se excluyó del programa de reeducación de esfínteres a aquéllos con incontinencia urinaria total previa (84), y a los que eran incapaces de obedecer órdenes sencillas por presentar trastornos de funciones superiores (22). De los pacientes previamente continentes incluidos (n= 169) presentaban incontinencia urinaria al ingreso en la unidad de convalecencia el 42,01% (71). Al alta la incontinencia persistía en un 5,9% de los casos (10 paciente). Se incluyó en el protocolo al 75,2% (101) de los pacientes con incontinencia urinaria parcial previa, resolviéndose al alta en un 24,8% (25 pacientes) de los casos.
Conclusiones: La prevalencia de la incontinencia urinaria en una unidad de convalecencia tras el ingreso en el hospital de agudos por un proceso intercurrente en el anciano frágil es muy elevada, tendiendo a revertir tras un programa de reeducación vesical en más de las dos terceras partes de los pacientes previamente continentes.
160
ESTUDIO DESCRIPTIVO Y CORRELATIVO DE ÚLCERAS POR PRESION EN UN CENTRO DE DIA PSICOGERIATRICO
Campos Dompedro, J. R.; Palomo Pérez, S.; López Alonso, B.; García Santiago, E.; Perea Valencia, R.
Centro de Día Bizia. Vitoria. Álava.
Introducción: Estudio descriptivo de la zona, estadio y tratamiento de las UPP en población mayor con demencia severa durante 12 meses. Población: N= 49 el 28,57% con UPP, sexo: varón 42,9%, mujer 57,1%, Media de Barthel 23.357. Cuidador principal: varón 24,1%, mujer 78,6%; cónyuge 64,3%, hijo: 28,6%. Edad media 63,23, estado civil: casado 57,1%, viudo 42,%. Apoyo informal: 85,7%, número de apoyos 2.357. Barreras arquitectónicas y ayudas técnicas 100%. Corta estancia: 64,3% con media de 15,57 días. Ayuda formal (SAD): 57,1% de L-V y 28,6% F-S.
Metodología: Se revisa la historia clínica de los 49 usuarios del CD estudiando localización, número, estadio y tratamiento de las úlceras por presión aparecidas durante los 12 meses. Curas cada 24-48-72 horas con seguimiento semanal.
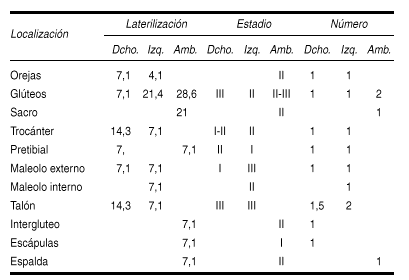
Resultados: Las úlceras aparecidas más importantes por localización, grado, número y estadio son:
Resultados: Con C. Pearson con dos variables de una muestra relacionadas con número de UPP encontramos:
1. SAD no correlación con 0,1695 y p= 0,562.
2. Apoyos al cuidador si correlación con 0,6790 y p= 0,008.
3. Ingreso en Corta Estancia no correlación con 0,0873 y p= 0,767.
4. Edad del cuidador principal correlación directa con 0,6090 p= 0,027.
5. Indice de Barthel correlación inversa con 0,3127 p= 0,276.
Conclusiones:
1. El SAD no se relaciona con la aparición de UPP.
2. A mayor número de UPP más apoyo familiar.
3. A mayor edad del cuidador principal mayor número de UPP.
4. Confirmamos que a mayor dependencia del usuario mayor aparición de UPP.
5. La no asistencia al Centro no se asocia a mayor aparición de UPP.
161
USO RACIONAL DE MEDICAMENTOS EN LA RESIDENCIA DE MAYORES LA CAÑADA
García Cebrián, F.; Carrión Martínez, A.
Residencia de Mayores la Cañada. Paterna (Valencia).
En la Residencia de Mayores la Cañada hemos realizado un Estudio de Utilización de Medicamentos (EUM) durante el año 2000 utilizando como métodos de medida indicadores de cantidad como Dosis Diaria Definida (DDD) e indicadores de calidad como grupos terapéuticos de Utilidad Terapéutica Baja (UTB) y otros indicadores reverenciados en el PARME, Plan de Armonización de las Medidas y Objetivos en materia de Uso Racional de Medicamentos en la Comunidad Valenciana.
Nuestro objetivo inmediato ha sido calcular un estándar de situación de la Residencia de Mayores La Cañada en el año 2000 como referencia para los estándares de situación y mejora de años sucesivos y que, al mismo tiempo, nos permita una práctica sociosanitaria óptima respecto al uso racional del medicamento que sea comparable con las demás instituciones sociosanitarias.
Hemos resumido los resultados obtenidos en una tabla en la que reseñamos diez indicadores de cantidad, calidad y coste-eficacia cuantificados mensualmente además del valor medio de los mismos en el año 2000. El análisis de los mismos nos ha permitido definir nuestra situación actual en cuanto a uso racional del medicamento y conocer nuestro consumo por grupos terapéuticos lo que redundará en la optimización de la farmacoterapia de nuestros pacientes con los objetivos de disminuir la aparición de reacciones adversas a los medicamentos (RAM) e interacciones no deseadas así como una eficacia máxima de los tratamientos farmacológicos prescritos.
162
ESTUDIO COMPARATIVO DE CONSUMO DE FÁRMACOS AL INGRESO EN CENTRO GERONTOLÓGICO AMMA MUTILVA Y CON POSTERIORIDAD A LA PUESTA EN MARCHA DEL PROCESO DE ACOGIDA
Beltrán, A. M.; Roldán, J.; Morales, P.; Izco, A.; Duque, R.; Ramírez, I.
Centro Gerontológico AMMA Mutilva.
Introducción: El Centro Gerontológico AMMA Mutilva presta atención a sus residentes a través de le gestión de procesos. El procese de acogido se utiliza en el ingreso del paciente, y dentro de él existe un subproceso, el de atención médica, por medio del cual podemos determinar el número y tipo de fármacos más adecuados.
Objetivo principal: Conocer y comparar el consumo de fármacos y posibles Reacciones Adversas a Medicamentos (RAM) al ingreso en el centro residencial y tras la puesta en marcha del plan de cuidados individualizado en el Centro Gerontológico AMMA Mutilva.
Hipótesis: Los usuarios institucionalizados en AMMA Mutilva presentan un conjunto menor de fármacos que con anterioridad al ingreso.
Población y métodos: La población está constituida por 190 usuarios institucionalizados del Centro Gerontológico AMMA Mutilva.
La recogida de datos se realizó a través del proceso de atención médica, utilizando para ello la historia clínica (diagnóstico, número de fármacos, grupo a los que pertenecen los fármacos consumidos y la RAM secundarias por empleo simultáneo de dos o mas fármacos.
Mediciones y resultados: El análisis estadístico se realizará con el programa SPSS, se utiliza la comparación de medias para variables numéricas a través del chi cuadrado.
Conclusiones: Se espera que las diferencias sean significativas y podamos llegar a la conclusión que un plan de atención individualizado realizado a partir de un proceso de acogida y más concretamente de un subproceso de atención médica, sirva en este caso para adecuar en el residente el consumo de fármacos a su estado y evite la polimedicación.
163
PROTOCOLOS Y REGISTROS DE LA ACTUACION FARMACÉUTICA EN UNA RESIDENCIA DE ANCIANOS ASISTIDA
Ramírez, R.; Imaz, S.; Narro, T.; Ugarte, N.; Tobia, M.; González, A.
Farmacia-Residencia de la Rioja. Albelda de Iregua.
Introducción y objetivos: La documentación es parte fundamental del sistema de calidad. Los protocolos de actuación aseguran la calidad y uniformidad de las operaciones que realizamos y evitan los errores propios de una comunicación oral y de operar.
Los registros como pilares fundamentales de la documentación junto con los protocolos son las herramientas de trabajo que utilizamos en nuestra Actuación Farmacéutica diaria en la residencia de ancianos asistida.
Material y métodos:
* Frotocolo de Autorización. Administración.
* Protocolo de Hº de Residente. F. Titular.
* Protocolo de Atención Farmacéutica. F.T (P. Hº de paciente).
* Protocolo diario Auxiliar.
* Frotocolo médico-farmacéutico. Médicos.
* Protocolo de Actuación Farmacéutica. F. Titular.
* Protocolo Farmacéutico. F. Adjunta.
* Protocolo de incumplimiento. Auxiliar.
* Protocolo de causas de incumplimiento. DUE.
* Protocolo de m. a demanda y m. puntuales. DUE y médicos.
* Registros de PRM (problemas relacionados con los medicamentos). F. Titular.
* Registros de RAM. F. Titular.
Resultados: Con la utilización de los protocolos y la incorporación del farmacéutico al equipo multidisciplinar hemos conseguido un intercambio mutuamente beneficioso entre los distintos profesionales.
Todos participamos en beneficio del residente para conseguir los mejores resultados de sus tratamientos farmacológicos.
Conclusiones: «Escribe lo que haces y haz lo que escribes». Esta es nuestra filosofía. Estos procedimientos aseguran la calidad y la uniformidad de las operaciones que realizamos en la residencia y permiten valorar nuestra actividad.
164
PRESCRIPCION INAPROPIADA DE FARMACOS EN PACIENTES MAYORES DE 75 AÑOS
Morán Escudero, A.; Gómez Navarro, E.; Calvete Modregón, C., Cruz Jentoft, A.
Centro de Salud Daroca. Madrid.
Los pacientes mayores que usan fármacos inadecuados, tienen mayor riesgo de sufrir reacciones adversas. El objetivo de nuestro estudio es conocer la prevalencia del uso inapropiado de fármacos en ancianos residentes en la comunidad.
Para ello revisamos las historias de 185 pacientes mayores de 75 años elegidos mediante un muestreo sistemático de entre los 756 sujetos registrados en un Centro de Salud del Área 4, que atiende a una población urbana de Madrid. Se definió el uso inadecuado con los criterios de Beers adaptados por Stuck. et al. Estos criterios definen fármacos que deben evitarse en pacientes mayores, a cualquier dosis o circunstancia clínica.
La media de edad era de 82,9 años, medicándose al menos con un fármaco el 89,2% de los pacientes. De ellos, un 7,9%, tomaba algún medicamento inadecuado según los criterios conservadores escogidos, siendo las mujeres el grupo de mayor prevalencia. La media de fármacos usados era de 3,6% por persona medicada, siendo el dipiridamol, diazepam y amitriptilina los fármacos más utilizados de forma incorrecta.
Con este estudio hemos llegado a la conclusión que el número de personas mayores de 75 años que toman algún medicamento inadecuado para su edad, en este Centro de Salud, es bajo pero significativo, existiendo aún margen para poder mejorar la prescripción farmacológica en este grupo de edad.
165
ANÁLISIS DE LA FARMACOTERAPIA DE UNA UNIDAD DE SUBAGUDOS EN UN CENTRO SOCIOSANITARIO
Alaez, F.; Lozano, A.; Aguas, M.; Carral, E.
Centro Sociosanitario La Alianza. Barcelona.
Introducción: En Cataluña se creó el Programa Integral de Urgencias (PIUC) como plan específico de atención en previsión de la epidemia de gripe y que incluía todos los niveles asistenciales.
Objetivo: Valorar las características y el tratamiento farmacológico de los pacientes ingresados en el centro socio sanitario dentro del PIUC.
Método: Se realizó un seguimiento prospectivo desde el 1 de diciembre del 2000 hasta el 15 de marzo del 2001 de todos los pacientes que fueron dados de alta durante este período. Los datos de los pacientes se recogieron de las historias clínicas y la información sobre el tratamiento farmacológico del programa de dispensación en dosis unitarias. Finalmente los datos fueron introducidos en una base de acces y procesados posteriormente con el programa SPSS PC para Windows.
Resultados: El número de pacientes dados de alta durante este período fue de 123 (51,2% hombres) con una media de edad de 80,43 años (DE 7,36). La estancia media fue de 9,68 días (DE 3,68) y los diagnosticas más frecuentes fueron: insuficiencia respiratoria (53,7%), neumonía (10,6%) e insuficiencia cardíaca (7,3%).
La media del Charson fue de 2,35 (DE 1,69), la del índice del barthel al ingresa de 73,54 (DE 22,04) y al alta de 80,53 (DE 22,83), obteniéndose una mejora significativa (t= 5,67 p= 0,005).
El coste de los fármacos/ingreso fue de 8.971 ptas y el coste de los fármacos/estancia de 875 ptas. La media del número de fármacos al ingreso fue de 9,04 (DE 2,86) y al alta de 8,23 DE 2,87, siendo esta disminución significativa (t= 4,6 p= 0,0005).
La distribución del gasto por grupos farmacológicos fue: 24,9% aparato respiratorio, 22,9% antiinfeciosos, 13,7% sangre y órganos hematopoyéticos y 9,1% aparato digestivo. Los antibióticos más utilizados fueron: levofloxacino, amoxicilina/clavulánico y cefuroxima.
Un 72,4% de los pacientes fueron al domicilio al alta, solo un 6,5% necesitaron reingreso en un hospital de agudos y un 2,5% fueron exitus.
Conclusión: El paciente tipo es de edad elevada, con importante comorbilidad que presentan mejoría funcional significativa con una estancia media corta y permiten la descongestión de otros niveles asistenciales. El coste del tratamiento farmacológico, en este tipo de paciente, es similar al del hospital de agudos pero se produce una disminución de los costes globales de atención sanitaria.
166
INTOLERANCIA A LA LACTOSA EN EL ANCIANO: ANALISIS GENÉTICO DE UNA POBLACION ASTURIANA
Collado Ríos, J.; Leguina Esperanza, A.
Unidad de Geriatría. Hospital Cruz Roja de Gijón. Gijón. Asturias.
Objetivos: Estudio de la intolerancia a la lactosa en una población asturiana, su mecanismo de control génico, y las implicaciones clínico dietéticas que conlleva.
Pacientes y métodos: Población en estudio: 62 pacientes ingresados en la Unidad de Geriatría del HCR de Gijón. Edad media de 76,34 años, elegidos aleatoriamente entre los que cumplían los criterios de inclusión. Método: Técnica de Arola et al (1987). Determinación de la actividad lactasa por la presencia en orina de galactosa, tras estimulación estandarizada con lactosa.
Resultados: La proporción de mujeres incapaces de metabolizar la lactosa fue del 72% y del 73,62% en los hombres. No se encontraron diferencias significativas entre sexos (*2 = 0,016, g. l. 1). El porcentaje de individuos que no metabolizan la lactosa fue muy superior a los que si podían hacerlo (*2 = 12,65, 1 grado de libertad, p< 0,001). La intolerancia a la lactosa se ha encontrado solamente entre individuos malabsorbedores. De ellos fueron tolerantes 71,11% frente a un 28,88% intolerantes (*2= 8,02, 1 grado de libertad, p< 0,01), lo que indica una adaptación de la población estudiada a la ingesta de leche en la dieta habitual. La absorción de la lactosa en la edad adulta se debe a la presencia de un gen dominante. Los individuos absorbedores son homocigotos o heterocigotos para dicho alelo, mientras que los individuos no absorbedores son homocigotos recesivos. La frecuencia genotípica del alelo recesivo (LAC-) fue de 0,85 y la del dominante (LAC+) de 0,15.
Conclusiones:
1. La frecuencia de individuos incapaces de metabolizar, la lactosa en la población estudiada es del 72,58%.
2. Un 30% de los individuos no absorbedores muestran síntomas importantes de intolerancia.
3. La alta prevalencia de la malabsorción/intolerancia detectada, recomienda una valoración detenida de las indicaciones dietéticas en la utilización de la leche especialmente en la población geriátrica.
4. Debido a la importancia clínica que la intolerancia a la lactosa puede alcanzar en la población geriátrica, sería deseable la introducción de un protocolo específico para un correcto diagnóstico de la misma antes de cualquier recomendación dietética.
167
PREVENCION DE LA FRAGILIDAD EN MAYORES DIABÉTICOS TIPO 2 EN UN CENTRO DE SALUD
Sineiro Galiñanes, E.; Meleiro Rodríguez, L.; Pache Muiños, C.; Vázquez Troitiño, F.; Vázquez Domínguez, C.
Centro de Salud de Coruxo. Vigo (Pontevedra).
Objetivo: Disminuir la fragilidad de las personas mayores con diabetes tipo 2 (DM2) conocidas en nuestro Centro de Salud (CS). Es sabido que el mal control metabólico de la enfermedad conlleva un aumento de las complicaciones micro macrovasculares y neurológicas, las cuales aumentan la dependencia del mayor. Fomentar los autocuidados y medidas higiénico-dietéticas.
Método: Estudio descriptivo transversal en un CS de carácter suburbano del Ayuntamiento de Vigo. Individuos de (65 o más años diagnosticados de DM2 pertenecientes a nuestro CS (N= 163). Elaboramos una hoja de registro y revisamos todas las HC de los mayores de 65 años del archivo de crónicos que habían sido visitados al menos una vez durante el año. Recogiendo entre otros datos: Sexo, IMC, Tensión Arterial (TA), EKG, hábito tabáquico, Fondo de Ojo (FO), control perfil lipémico, HbA1c, tratamiento. Análisis estadístico con SPSS.
Resultados: En nuestro CS hay 54 ancianos frágiles, de los que 14 son DM2 que a su vez representan el 8,6% de los 163 pacientes DM2 mayores de 65 años. De éstos 61 (37,42%) son hombres y 102 (62,58%) son mujeres. La edad media es de 75,7 años (± 7,3). Dos personas (1,22%) no habían sido visitadas por su médico o por su enfermera por su DM2, habiendo sido visitados por su médico al menos dos veces 117 personas (71,79%), y por enfermería al menos en tres ocasiones 137 (84,05%). Se remitieron a oftalmología para realizar FO a 114 personas (69,93%) y se le realizó un EKG a 132 (80,98%). No fumaban 159 individuos (97,54%). Se consiguieron valores inferiores de TA a 140/90 en 67 mayores (41,87%). La cifra de HbA1C inferior a 7,5 se alcanzó en 106 (74,12%). En el control de Colesterol Total este fue inferior a 250 mg/dl en 120 personas (81,62%). Respecto al HDL 134 (93,7%) tenían cifras superiores a 35 mg/dl. El LDL era inferior a 160 mg/dl en 107 (73,29%). Por debajo de 200 mg/dl de Triglicéridos había 134 sujetos (91,16%). A pesar de que la media de pérdida de peso fue de 1,20 kg (± 5,25), el IMC inferior a 30 sólo se consiguió en 78 mayores (55,31%). Respecto al tipo de tratamiento, 56 (34,36%) personas se trataron solo con dieta, a 91 (55,83%) se le añadieron antidiabéticos orales, a dos (1,23%) se les trató con antidiabéticos orales más insulina y a 14 (8,59%) sólo insulina.
Conclusión: Comparando nuestros resultados con los de GEDPAS (Grupo de estudio de la diabetes en la Atención Primaria de Salud) de 1998 para la población general diabética española, obtenemos un mejor control que su media salvo en el control del IMC. Esto, junto con el discreto porcentaje de ancianos frágiles diabéticos, nos anima a continuar trabajando en la educación sanitarios para conseguir unos adecuados hábitos higiénico-dietéticos y aumentar el nivel de autocuidados de nuestros mayores, evitando así las complicaciones de la DM2 que llevan a la fragilidad consiguiendo una mejor calidad de vida.
Palabras clave: Fragilidad. Diabetes tipo 2. Control metabólico.
168
CONTROL GLUCÉMICO EN DIABÉTICOS TIPO 2 DE 65 O MAS AÑOS DE EDAD. ANALISIS DE SUPERVIVENCIA
Matía Martín, P.*; Cuesta Triana, F.; León Carralafuente, E.; Martín Sánchez, S.; Rubianes, M.; García, M.
C.E.P. Peña Prieta. Hospital Virgen de la Torre. Endocrinología. * Hospital Clínico San Carlos. Servicio de Geriatría. Madrid.
Objetivo: Describir la evolución de diabéticos tipo 2 de 65 o más años de edad, atendidos en una consulta de Atención Especializada de Endocrinología (AEE) durante al menos 6 meses, respecto al tiempo requerido para conseguir objetivos de control glucémico según las pautas de la American Diabetes Association, ADA del año 2000 (HbA1c < 7%). Valorar su relación con edad, sexo, tiempo de evolución de la diabetes, macroangiopatía, HbA1c e Indice de Masa Corporal (IMC) al inicio, y seguimiento de educación diabetológica.
Material y métodos: Se seleccionaron los diabéticos tipo 2 de 65 o más años de edad atendidos en la consulta o en la Unidad de Educación Diabetológica desde el 1 de febrero hasta el 15 de marzo de 2001. Se excluyeron los sujetos con menos de seis meses de seguimiento en AEE, los pacientes con visitas esporádicas, y los que presentaban patología con bajo pronóstico vital. Para los análisis univariado y estratificado se utilizó análisis de supervivencia con Kaplan-Meier, categorizando variables cuantitativas. Como estadístico de contraste se utilizó el test de Log Rank, valorando la asunción de proporcionalidad. El modelo de riesgos proporcionales de Cox se usó con variables cuantitativas.
Resultados: Se reclutaron 74 pacientes (60,8% mujeres) entre 65 y 85 años de edad mediana 73 años, rango intercuartílico (RI) 69 a 78, con una mediana de seguimiento en consulta de 21 meses. La media de evolución desde el diagnóstico de diabetes era de 15,12 años (DE 9,33). La media de HbA1c al inicio era 8,25% (DE 1,46) y al final del seguimiento de 7,55% (DE 1,25) diferencia de medias (df) 0,76; IC 95% 0,43, 1,08; p< 0,001. La media acumulada de HbA1c durante el seguimiento fue de 7,66% (DE 1,17). Doce pacientes (16,2%) cumplían objetivos de control glucémico al ser remitidos a la consulta, por lo que fueron eliminados del análisis de supervivencia, y 34 (54,8% de los 62 restantes) llegaron a conseguir el objetivo de control. La mediana de supervivencia para el grupo que consiguió control glucémico fue de 6 meses. En este momento, sólo el 30,7% de toda la cohorte alcanzó objetivos. A los seis meses, los sujetos de 80 o más años de edad (19,35%) cumplieron objetivos en mayor proporción que los menores: 50% vs 26% (log rank 3,38, p= 0,0661). No se observaron diferencias en el momento de control glucémico según sexo, tiempo de evolución de la diabetes, macroangiopatía (aunque sí tendencia a control más precoz en este grupo) e IMC. Sólo cuatro pacientes no recibieron educación diabetológica durante el seguimiento, y en ninguno de ellos se alcanzaron objetivos.
Conclusiones: En la sede descrita se ha logrado un control glucémico óptimo (HbA1c < 7%) en algún momento del seguimiento en el 54,8% de los sujetos. No obstante, en muchos casos son necesarios más de seis meses para alcanzar dichos objetivos. El diagnóstico de macroangiopatía parece potenciar la consecución de esta meta, probablemente por intensificación de cuidados por parte del médico y del propio paciente. La observación de un control más precoz en sujetos mayores de 80 años es de controvertida interpretación. La educación diabetológica parece tener un papel crucial en la persecución de objetivos. Queda por demostrar si la intensificación del control metabólico es eficaz y útil en este grupo de edad, sobre todo en lo que se refiere a desarrollo de eventos vasculares y calidad de vida.
169
UTILIDAD DE LA DETERMINACION DEL TRASTORNO DEL RITMO Y DE LA CONDUCCION EN PACIENTES INGRESADOS EN RESIDENCIAS DE ANCIANOS
Monserrat Delgado, J. L.; Monserrat Pérez, J. L.; Pinos, J.; Vaisman, F.
Matua Textil de Caldes de Montbui. Barcelona.
Objetivo: Estudio de las arritmias y de los trastornos de conducción que existen en pacientes ingresados en residencias geriátricas para poder corregir los déficits de las patologías que pudiesen ser la causa de mala perfusión cerebral, posibles embolias y algunas muertes súbitas.
Los objetivos eran la determinación de todos los trastornos electrocardiográficos, determinación del porcentaje de pacientes no diagnosticados, tratamientos de dichos trastornos como profilaxis de algunas muertes cardíacas y AVC y objetivar el porcentaje de pacientes con tratamiento antagregantes/anticoagulante.
Método: Se realizó un ECG y una tira de un minuto en DII en todos los pacientes en estudio, realizándose el diagnóstico del mismo por un cardiólogo; determinando las arritmias y los trastornos de conducción sobre una muestra de 100 pacientes integrados en cuatro residencias geriátricas ubicadas en el ABS de Caldes.
Resultado: Los resultados obtenidos fueron que el porcentaje de AC por FA es del 12% (de los cuales eran desconocidos el 50%); el 63% no tenían antecedentes cardíacos, pero de ellos el 76,7% tenían alguna alteración electrocardiográfica; de los 12 pacientes con ritmo irregular y AC por FA sólo la mitad estaban tratados (cuatro con antiagregantes y dos con anticoagulantes), y las patologías más frecuentes son: 21% hemibloqueo anterior izquierdo, 7% bloqueo completo izquierdo, 10% bloque completo derecho, 7% bloqueo aurículo-ventricular, 12% AC por FA, 11% de arritmia sinusal, 4% infarto septal, 6% amputación del tabique, 4% marcapasos errante, 5% marcapasos externo.
Conclusiones: Las conclusiones a las que se llegaron fueron que el screanting electrocardiográfico es un instrumento fácil y muy útil de realizar al ingreso y una vez al año para el diagnóstico y tratamiento posterior de las patologías eléctricas cardíacas: el 63% fueron considerados inicialmente sin patología cardíaca y una vez realizado el estudio se demuestra que en realidad dichos pacientes si tenían patología (76,77); y de las AC por FA el 50% están sin tratar y sólo el 16% de los diagnosticados están descoagulados.
170
MORIR EN EL HOSPITAL POR INSUFICIENCIA CARDÍACA: ANALISIS DE LA TOMA DE DECISIONES EN LA POBLACION ANCIANA
Formiga, F.; Espel, E.; Maristany, J.; Chivite, D.; Blancas, D.; Pujol, R.
UFISS de Geriatría-Servicio Medicina Interna. CSU de Bellvitge. L'Hospitalet de Llobregat. Barcelona.
Objetivos: El curso evolutivo de la insuficiencia cardíaca (IC) avanzada es difícil de predecir, frecuentemente no existe la sensación de enfermedad terminal: y el fallecimiento ocurre en el hospital con tratamiento intensivo. Se analiza la situación clínica y la toma de decisiones de los pacientes ancianos que fallecen en el hospital por IC.
Método: Estudio retrospectivo de 150 pacientes > 65 años fallecidos consecutivamente por IC en la CSU de Bellvitge durante el período 1999-2000. Se excluyeron los pacientes con diagnóstico de IC pero que fallecieron por muerte súbita o por otra causa. Se cuantificó la comorbilidad mediante el Indice de Charlson (ICh) y la clase funcioral de la New York Heart Association (NYHA). Se recogió la presencia o no de un ecocardiograma reciente <18 meses). Se investigó sobre la existencia o no de ordenes sobre reanimación, graduación de actuaciones, y sobre la información del pronóstico al paciente y la familia (todo ello por escrito). También se evaluó la existencia de retirada de la medicación antes del fallecimiento y la iniciación de tratamiento paliativo.
Resultados: Se valoraron 118 pacientes; 60 mujeres (5%) y 58 varones, el promedio de edad fue de 79 años (rango 65-97), el 95%, provenían de su domicilio y el 45% tenían algún ingreso hospitalario por IC en los seis meses previos. El fallecimiento ocurrió a los 13 (1-90) días de media. El ICh fue de 3,5. La media de medicamentos fue de 6,6. La clasificación de la NYHA fue: II 6%, III 50%, IV 44%. Un 34% tenían un ecocardiograma reciente. El 100% recibieron algún tipo de instrumentalización. Sólo en el 32% existían órdenes claras sobre reanimación en su historia clínica, en el 10% sobre la graduación de actuaciones, El porcentaje de información escrita sobre grado de conocimiento del enfermo (3%) y la familia (19%) de la situación actual era bajo. En un 18% existió retirada de medicamentos y en un 22% inicio de tratamiento paliativo (promedio 2,4 días antes del fallecimiento).
Conclusiones: La identificación de los pacientes con IC terminal no está bien establecida si se atiende a la toma de decisiones en esos pacientes ancianos en el momento del fallecimiento.
171
CONOCIMIENTO POR PARTE DE LOS PACIENTES DEL USO DE DIURÉTICOS EN EL FALLO CARDIACO
Olivan-Martínez, C.; O'Brien, A.; Baines, P.; Thomas, P.
Prince Phillip Hospital Llavelli. Bedforshire (Inglaterra).
Objeto: Explorar el conocimiento de los pacientes tratados con diuréticos y su actividad hacia ellos.
Métodos: Estudio prospectivo en 70 pacientes con fallo cardíaco, tratadas con diuréticos, en el Hospital de Día y en las Consultas Externas.
Resultados: Media de edad 78 años (rango entre 64 y 88). El 15%, no conocían que tomaban diuréticos, estos pacientes fueron excluidos del estudio.
De los 59 que conocían que estaban en diuréticas, 36 (61%) decían saber el mecanismo de acción, de los cuales 21 (58%) estaban equivocados.
De los pacientes que decían conocer el mecanismo de acción, un 31%, pensaba que esto les hacia tomar la medicación regularmente.
De los pacientes, que conocían que estaban en diuréticas, 51 (86,4%) admitían no conocer los efectos secundarios y 33 (55,9%) incluso no sabían si parar la medicación podía causarles problema.
Nueve (15,2%) consideraron parar la medicación sin consultar al médico y 20 (33,9%) declararon haber dejado de tomar la medicación en ocasiones.
Conclusiones: El conocimiento de los pacientes de este grupo es bajo, sólo un tercio de los pacientes conocía por qué tomaba diuréticos.
La pérdida de dosis declarada por los pacientes es alta, un tercio había perdido alguna dosis.
Deberá mejorarse la educación farmacológica en este grupo de pacientes y con esto mejoraríamos la toma diaria de los diuréticos.
172
ANÁLISIS RETROSPECTIVO SOBRE FACTORES DE RIESGO CARDIOVASCULAR EN UNA UNIDAD GERIÁTRICA DE AGUDOS
García Martín, M. R.; Fernández Martínez, N.; Carrasco Meza, V. H.; Vecino Vecino, C.; Montes Lluch, M.; Guillén Llera, F.
Hospital Universitario de Getafe. Servicio de Geriatría. Getafe. (Madrid).
Objetivos: Análisis sobre factores de riesgo cardiovascular (FRCV) en una unidad geriátrica de agudos (UGA).
Método: Se realiza un estudio retrospectivo sobre los pacientes que ingresan en la UGA en diciembre 2000 y enero de 2001, aplicando un protocolo diseñado en File Maker 5.0.
Se registran datos de filiación, FRCV al ingreso (hipertensión arterial (HTA), diabetes (DM), hiperlipemia), motivo de ingreso y su relación con FRCV, patología previa cardiovascular y situación funcional y tratamiento al ingreso y al alta.
Resultado: Se revisan 237 pacientes, de los cuales presentan FRCV 160 (67,5%). Su edad media es de 84,7 (rango entre 64-96), semejante a la general del servicio de Geriatría durante el año 2000 (84,06). El FR más frecuente es la HTA (81,2%), después DM (39%) y por último la hiperlipemia (11%). El motivo de ingreso se relaciona con FRCV en 44,6% de los casos, el más frecuente cardiológico (insuf. cardíaca y cardiopatía isquémica) en 27,5%, seguido de patología cerebrovascular en 15,6%. No se relaciona en 55,4% predominando patología infecciosa (neumonía e infecciones urinarias. Presenta patología previa relacionada con FRCV el 65%, cardiológica en 47,3% de los casos, neurológica en 29,3% y Sd. metadiabético en 16,1%. Al ingreso precisaban insulina el 15,6% y antidiabéticos orales (ADO) el 16,8%. En cuanto la HTA un 38,5% no recibe tratamiento y de los que si lo tienen un 44,8% reciben diuréticos, un 28,5% IECA y un 19% antagonistas del calcio. Al alta un 65% mantiene el tratamiento y el resto utilizan diuréticos un 43%, IECA 33,2% y antagonistas del calcio en 15,6%. En la hiperlipemia 84,3% no tiene tratamiento.
Conclusiones:
1. Un 67,5% de los pacientes presentan algún FRC.
2. El motivo de ingreso se relaciona en 44,6% con FRCV.
3. La patología cardiológica es la más frecuente tanto como motivo de ingreso como patología previa asociada.
4. La mayoría de los pacientes mantiene su tratamiento al alta.
5. La hiperlipemia es un FRCV infradiagnosticado e infratratado.
173
HALLAZGOS ECOCARDIOGRÁFICOS EN LA ENFERMEDAD CEREBROVASCULAR ASOCIADA A FIBRILACIÓN AURICULAR
San Cristóbal Velasco, E.; Medina García, A.; Juárez Maldonado, O.; Suárez Linares, M.; Montero Rodríguez, A.; Solano Jaurrieta, J. J.
Servicio de Medicina Interna-Geriatría. Hospital Monte Naranco. Oviedo.
Objetivo: Evaluar los hallazgos ecocardiográficos y describir el patrón de morfología ventricular, en los pacientes ingresados en nuestra Unidad de Ictus con una enfermedad cerebrocascular (ECV) asociada a fibrilación auricular (FA).
Material y método: Estudio observacional, longitudinal y prospectivo. Se analizan los pacientes ingresados en nuestra Unidad de Ictus, con historia de FA desde el 31-3-00 al 28-2-01 (n: 105, 65,7% sexo mujer, 82,9 ± 6,14 años). Se realizó un Eco Doppler 2D en el 73,3% de los pacientes, siendo analizado según la convención de Penn y la fórmula de Devereux para valoración de la masa ventricular.
Resultados:
Con respecto al patrón de morfología ventricular el 52,23% de los pacientes presentaban un patrón hipertrófico (43,28% concéntrico y 8,95% excéntrico) y un 32,83% un remodelado ventricular.
Conclusiones: El 95,5% de los pacientes presentaban hallazgos ecocardiográficos patológicos, siendo los más frecuentes la hipertrofia ventricular izquierda (52,2%), disfunción ventricular izquierda (37,4%) y dilatación auricular izquierda (42,6%).
174
CARACTERÍSTICAS DIFERENCIALES, SEGÚN SEVERIDAD DE LOS PACIENTES INGRESADOS EN UNA UNIDAD DE ICTUS, DEPENDIENTE DE UN SERVICIO DE GERIATRÍA
Suárez Linares, M.; Montero Rodríguez, A.; San Cristóbal Velasco, E.; Expósito Blanco, A.; Arche Coto, J. M.; Solano Jaurrieta, J. J.
Servicio de Medicina Interna-Geriatría. Hospital Monte Naranco. Oviedo.
Objetivo: Conocer las características diferenciales por grupos de severidad en la Enfermedad Cerebrovascular (ECV), utilizando los criterios del «Stroke Unit Triallist», basados en el índice de Barthel en la primera semana de evolución (IB < 15 ECV severa, IB 20-45 ECV moderado, IB >= 50 ECV leve) de los pacientes ingresados en nuestra Unidad de Ictus.
Material y método: Estudio observacional, longitudinal y prospectivo. Se analizan los pacientes ingresados en la primera semana de evolución durante el año 1999 y 2000. Se estudian las siguientes variables: factores sociodemográficos (edad, sexo, convivencia, ayuda social formal e institucionalización), clínicos (diagnóstico previo de ECV, demencia o fractura de cadera, presencia de fibrilación auricular (FA), características de la EVC actual en el momento del ingreso y puntuación en la escala de Orpington).
Los datos fueron analizados con el paquete estadístico SPSS utilizando los tests de chi cuadrado y eta de Anova.
Resultados: En el período de estudio ingresaron 571 pacientes en la primera semana de evolución del ictus (estancia en Neurología: 5,4 ± 2). Se clasifican como ECV Leve el 24% (n: 137), moderada el 20,7% (n: 118) y severa el 55,3% (n: 316).
1. Factores sociodemocráticos: La edad resultó menor en el grupo de ECV leve (78 ± 7 vs 80 ± 7 P< 0,001).
2. Características clínicas: No se encontraron diferencias en el antecedente de ECV ni fractura de cadera, mientras que si es posible establecerlas en demencia previa (7,3% vs 15,% vs 22,2%) y fibrilación auricular 24% vs 28% vs 40%). Fueron más severas la ECV hemorrágica y de localización izquierda. Respecto a la exploración al ingreso el grupo de ECV severa presenta mayor frecuencia de pérdida sensorial, hemianopsia, afasia, disfagia, heminegligencia, vía parenteral, sonda nasogástrica y vesical y peores puntuaciones en la respuesta motora de Glasgow, Escala de Orpington y balance muscular braquio-crural (p< 0,001 en todos los casos).
Conclusiones: Es posible detectar diferencias sociodemográficas y clínicas al ingreso entre los grupos de severidad. La edad, la presencia de deterioro cognitivo y fibrilación auricular, tipo y localización de la ECV y la exploración neurológica al ingreso difieren entre los grupos previamente establecidos.
175
EVOLUCIÓN EN FUNCIÓN DE SEVERIDAD DE LOS PACIENTES INGRESADOS EN UNA UNIDAD DE ICTUS, DEPENDIENTE DE UN SERVICIO DE GERIATRÍA
Montero Rodríguez, A.; Suárez Linares, M.; Cano Cáceres, E.; San Cristóbal Velasco, E.; Expósito Blanco, A.; Solano Jaurrieta, J. J.
Servicio de Medicina Interna-Geriatría. Hospital Monte Naranco. Oviedo.
Objetivo: Conocer la evolución en función de los grupos de severidad en la Enfermedad Cerebrovascular (ECV), utilizando los criterios del «Stroke Unit Triallist», basados en el Indice de Barthel en la primera semana de evolución (IB ¾ 15 ECV severa, IB 20-45 ECV moderado, IB >= 50 ECV leve) de los pacientes ingresados en nuestra Unidad de Ictus.
Material y método: Se analizan los pacientes ingresados en la primera semana de evolución de la ECV (estancia en Neurología: 5,4 ± 2), durante los años 1999-2000 (n: 571, 66,5% mujeres, edad: 80 ± 6,9) en lo que se refiere a factores clínicos (mortalidad y complicaciones), asistenciales (rehabilitación, valoración social, cambio de ubicación al alta y estancia) y evolución funcional.
Los datos fueron analizados con el paquete estadístico SPSS.
Resultados: Se clasifican como ECV Leve el 24% (n: 137), moderada el 20,7% (n: 118) y severa el 55,3% (n: 316).
No se detectaron diferencias en lo que se refiere a complicaciones (depresión, convulsiones, hombro doloroso, úlceras por presión, dermatitis, TVP) excepto para neumonía (0,7% vs 5,1% vs 26%), infección urinaria (4,4% vs 6,8% vs 20,9%), retención urinaria (0,7% vs 3,4% vs 10,4%) y agitación (8,4% vs 16,9% vs 6,6%). La mortalidad fue del 26,9% en el grupo de ECV severa y un 0,8% en el moderado (p< 0,001). La ECV leve generó una estancia menor (9,2 ± 7,4 vs 18,2 ± 13,4 vs 20,6 ± 14,7 p<0,001), mientras que recibieron en mayor proporción fisioterapia los de ECV moderada y severa (59,3% y 13,8 ± 10 sesiones por pacientes y 48% y 15,8 ± 10 sesiones vs 32,8% y 7,7 ± 5 sesiones/paciente; p<0,05).
El IB al alta fue de 84,4 ± 13 vs 62,6 ± 14 vs 21,8 ± 24 (p< 0,001), con una ganancia media en el IB de 20,3 ± 10,6 vs 30,2 ± 13 vs 19,3 ± 22 (p< 0,001), consiguiendo un IB > 55 puntos un 97% vs 87% vs 18% respectivamente. Requirieron valoración por el trabajador social un 48% de pacientes, necesitando institucionalización al alta con mayor frecuencia los de la ECV severa (19,1% vs 6,8% vs 0,7% p< 0,001).
Conclusiones: La clasificación en función del IB en la primera semana, permite diferenciar la evolución de nuestros pacientes. Los incluidos en una ECV severa sufren mayor número de complicaciones y mortalidad, una peor evolución funcional, a pesar de recibir tratamiento rehabilitador en un porcentaje alto de pacientes.
176
FACTORES DE RIESGO Y PATOLOGÍA CARDIOVASCULAR EN LA ENFERMEDAD CEREBROVASCULAR ASOCIADA A FIBRILACIÓN AURICULAR
San Cristóbal Velasco, E.; Juárez Maldonado, O.; Fernández Fernández, M.; Suárez Linares, M.; Virgos Soriano, M. J.; Solano Jaurrieta, J. J.
Servicio de Medicina Interna-Geriatría. Hospital Monte Naranco. Oviedo.
Objetivo: Evaluar los factores de riesgo y patología cardiovascular en los pacientes ingresados en una Unidad de Ictus con una enfermedad cerebrovascular (ECV) asociada a fibrilación auricular (FA).
Material y método: Estudio observacional, longitudinal y prospectivo. Se analizan los pacientes ingresados con historia de FA desde el 1-1-00 al 28-2-01, en nuestra Unidad de Ictus. Se estudian las siguientes variables:
1. Características basales: Edad, sexo, convivencia, medicación previa y situación funcional previa mediante el Indice de Barthel (IB).
2. Factores de Riesgo Vascular (FRV) y comorbidad previa: Hipertensión arterial, ECV, Demencia, Cardiopatía Isquémica, Diabetes mellitus, Embolismo arterial previo, Insuficiencia Cardíaca e Isquemia crónica de MMII.
3. Tipo, localización y severidad de la ECV.
Resultados: Se incluyen en el estudio 133 pacientes (28,2% del total de ingresos), el 69,2% fueron mujeres, con una edad media de 82,4 ± 6. El IB previo era de 83,3 ± 26,2 y el IB al ingreso de 19,36 ± 25,9. Un 20,3% vivían solos y un 6,8% en residencia.
En las tablas siguientes se describen los FRV y tratamientos previos:
El 94,7% de los pacientes presentó una ECV de perfil isquémico, la localización más frecuente fue la hemisférica derecha (48,1%) y el 54,9% se incluyo en el grupo de ECV severa.
Conclusión: La ECV de origen embólico se produce en pacientes con múltiples FRV y enfermedades cardiovasculares asociadas, entre ellas destacan las elevadas tasas de fenómenos embólicos previos, lo que puede modificar su evolución y pronóstico.
177
CARACTERÍSTICAS PREDICTIVAS DE DOS INSTRUMENTOS DE SEVERIDAD DE LA ENFERMEDAD CEREBROVASCULAR
Cáceres Cano, E.; Suárez Linares, M.; Juárez Maldonado, O.; San Cristóbal Velasco, E.; Expósito Blanco, A.; Solano Jaurrieta, J. J.
Servicio de Medicina Interna-Geriatría. Hospital Monte Naranco. Oviedo.
Objetivo: Determinar las propiedades predictivas del índice de Barthel y la Escala Pronostica de Orpigton en la primera semana de evolución de la Enfermedad Cerebrovascular (ECV), respecto al resultado funcional al alta.
Material y método: Se analizan los pacientes ingresados en la primera semana de evolución de la ECV (estancia en Neurología: 5,4 ± 2), durante los años 1999-2000 (n: 571, 66,5% mujeres, edad: 80 ± 6,9), excluyendo los Exitus (n: 86, 15,2%).
Variables: Indice de Barthel (IB) y la Escala Pronóstica de Orpington en la primera semana de evolución del evento vascular e IB al alta.
Análisis estadístico: Usamos el coeficiente de determinación (R2) y Regresión logística.
Resultados: Regresión lineal: La EPO explicaría el 72% (R2 =72,3%) y ambas un 77% de la varianza del IB al alta (cambio en R2 =5,2%). (p< 0,001), en todos los casos).
Regresión logística: Utilizando los puntos de corte habituales en ambas escalas, la EPO presenta una especificidad del 78,3)% y una sensibilidad del 90,6%, mientras que el IB una especificidad del 90,8% y una sensibilidad del 84,8%, para predecir funcionalidad al alta.
Conclusión: Ambas escalas, de valoración funcional y de déficit, predicen la situación funcional al alta correctamente. El uso conjunto de ambas añade escasa información.
178
EPIDEMIOLOGÍA DE LA ENFERMEDAD CEREBROVASCULAR (ECV) EN UNA UNIDAD DE GERIATRÍA
García Gutiérrez, R.; Arana Llanderal, A.; Antón Jiménez, M.; González Guerrero, J. L.
Unidad de Geriatría. Complejo Hospitalario de Cáceres. Cáceres.
Objetivo: Describir las características epidemiológicas de la patología cerebrovascular atendida en la Unidad de Geriatría de Cáceres en el año 2000.
Método: se recogieron de forma retrospectiva los datos de pacientes ingresados por ACVA en un año, incluyendo presencia de factores de riesgo cardiovascular, situación funcional y social basal, tratamiento antiagregante o anticoagulante previo, así como el tipo y localización de la lesión.
Se realiza análisis estadístico de tipo descriptivo.
Resultados: Durante el año 2000 ingresaron en nuestra unidad de agudos 93 pacientes con ECV aguda, con una media de edad de 83 años (71-97), con predominio del sexo femenino (66,7%). La mayor parte de pacientes viven en domicilio acompañados (64,5%), un 14% viven solos y un 21,5% están institucionalizados con mayor tasa de institucionalización en mujeres (25,8% frente a un 12,9% en varones). La media ± desviación estándar del índice de Barthel basal fue de 83,5 ± 29,3.
En cuanto al tratamiento previo un 7,5% estaban anticoagulados y un 35,6% tomaban antiagregantes.
Factores de riesgo cardiovascular: 54,8% eran hipertensos (con mayor prevalencia de HTA entre las mujeres: 66%, versus 33% en los varones), 29% presentaban FA, 29% un ACVA previo, 17% cardiopatía isquémica previa, 31% diabetes y 9,7% dislipemia.
Tipo de lesión: 69% de origen aterotrombótico, 25,8% de origen cardioembólico y sólo un 4,3% de ictus hemorrágicos. Localización de la lesión según TAC craneal: ACM derecha: 29%, ACM izquierda: 36.6%. ACA: 4,3%, lacunares: 10,8% y vertebro-basilar: 19,4%.
Conclusiones:
Los resultados obtenidos son superponibles a los hallazgos epidemiológicos descritos en la población española sobre enfermedad cerebrovascular.
Destacar en cuanto a los factores de riesgo cardiovascular la mayor prevalencia de HTA en la mujeres (p< 0,05) y el mayor porcentaje de cardiopatía isquémica en hombres: 25,8%.
Es preciso insistir en el control de los factores de riesgo más frecuentes para prevenir la ECV.
179
EFICACIA DE UN PROGRAMA DE REHABILITACION EN LA RECUPERACION FUNCIONAL DEL ACCIDENTE VASCULAR CEREBRAL
Garrigós, A.*; Durany, S.*; Masanés, F.; Crespo, M.; Perramón, A.; López-Soto, A.
UFISS de Geriatría. Hospital Clínic Barcelona. * Fundació Conviure. Barcelona.
Introducción: La patología vascular cerebral es una de las primeras causas de deterioro funcional y comorbilidad en los ancianos. Condiciona en numerosas ocasiones situaciones de dependencia para las actividades básicas de la vida diaria que dificultan el retorno de los mismos a su domicilio. Las Unidades de Convalescencia pueden contribuir a mejorar la situación de estos pacientes y a educar/adiestrar a las familias en la atención a pacientes muy dependientes.
Objetivo: Analizar la evolución y el destino al alta de los pacientes mayores de 65 años ingresados en el Hospital Clínic (HC) por un accidente vascular cerebral y que fueron derivados a una Unidad de Convalescencia (UC) de su entorno (Fundació Conviure de Barcelona).
Métodos: Se han analizado 20 pacientes mayores de 65 años que ingresaron durante el año 2000 en el HC afectos de un accidente vascular cerebral y que fueron derivados a la UC (Fundació Conviure). La situación funcional de los pacientes se evaluó con el índice de Barthel (IB) basal, al alta hospitalaria y al alta de la UC. También se valoraron el índice de Norton al alta hospitalaria y de la UC y el tiempo de ingreso en el hospital de agudos y en la UC, así como el motivo y destino al alta desde la UC. Se realizó una T-Student para datos apareados para analizar los diferentes parámetros.
Resultados: La edad media del grupo estudiado fue 73,6 ± 6,8 años; el 50% eran mujeres. El 80% correspondía a un accidente cerebrovascular isquémico y el 20% restante hemorrágicos. La estancia media hospitalaria fue 14,0 ± 5,2 días y de 55,4 ± 41,8 días en la UC. En el grupo global de pacientes se observó una discreta mejoría del IB a la salida de la UC respecto al hospital (25,8 ± 29,1 vs 22,8 ± 19,6 puntos, P= n.s.) aunque quedaba muy lejos de la situación basal previa (25,8 ± 29,1 vs 93,2 ± 9,5, p < 0,001). Al alta de la UC el 50% de pacientes mantenían un IB < 20 (dependencia total), el 33% un IB entre 20-60 (dependencia moderada-severa) y sólo en el 10% el IB era superior a 60 (dependencia leve). No se observaron cambios entre el índice de Norton al alta hospitalaria y de la UC. No obstante, se alcanzaron objetivos puntuales importantes, en tres de tres pacientes se consiguió retirar alimentación enteras y en cinco de seis casos la sonda vesical. El destino al alta de la UC fue a su domicilio en el 65% de casos y al hospital de agudos por complicaciones graves en el 29% de casos. Además, hubo un 5%) de exitus en la UC.
Conclusiones: Los pacientes ancianos que después de sufrir un accidente vascular cerebral permanecen con un deterioro funcional importante, mejoran levemente durante la estancia en la UC. No obstante, alcanzar objetivos puntuales (retirada de sondas) y el entrenamiento familiar consigna la reincorporación del paciente al domicilio en la mayoría de casos.
180
VALORACION DEL ESTADO COGNITIVO EN EL PACIENTE MAYOR DE 85 AÑOS INGRESADO EN UN HOSPITAL DE AGUDOS
Ortiz, J.*; Bechich, S.*; Aguas, M.*; Oliveras, M.; Guallar, A.**
* Hospital Sagrat Cor. ** Residencia Geriátrica Sant Joan de Deu. Martorell.
Introducción: El ingreso hospitalario comporta en el paciente mayor un deterioro de su capacidad funcional y nivel de dependencia previo, que conlleva un mayor consumo de recursos hospitalarios y, en ocasiones, un cambio en la estructura familiar previa a la enfermedad. El deterioro cognitivo asociado a la pérdida funcional secundaria al ingreso hospitalario puede agravar el equilibrio familiar, y manifestarse como factor pronóstico de internamiento del paciente en una institución geriátrica.
Objetivos, material y métodos: Con el objetivo de determinar la incidencia del deterioro cognitivo en el destino al alta de los pacientes mayores de 85 años ingresados en un hospital de agudos, se han analizado 179 pacientes hospitalizados en el hospital del Sagrat Cor de Barcelona, recogiendo en todos ellos la capacidad funcional previa y durante el ingreso, valoradas por el índice de Barthel, la valoración cognitiva valorada por el Cuestionario Mental de Pfeiffer, la presencia de comorbilidad, valorada por el índice de Charlson, la convivencia previa, la presencia de depresión, demencia, existencia de AVC previo o como responsable del ingreso, la incontinencia vesical y/o fecal en el momento del alta, la dificultad de transferencias y deambulación, y el destino al alta hospitalaria.
Resultados: 94 pacientes presentaban deterioro cognitivo, presentando una capacidad funcional tanto previa (IBP) como durante el ingreso (IBI) inferior a la del total de la muestra (69,04; 26,12 vs 76,57; 35,81), una mayor comorbilidad (IC) (2,15 vs 1,72), así como un mayor predominio de la patología médica, (64,89% vs 56,42%) la incontinencia de esfínteres era predominante en este grupo (81,91%, 61,70% vs 70,39%, 40,78%) al igual que la dependencia alimentaria, y la imposibilidad para transferencias y deambulación. (72,34%, 26,60%, 74,47% vs 55,87%, 18,99%, 66,48%). El destino hacia una institución geriátrica ha sido significativamente mayor en el grupo con deterioro cognitivo. (30,86% vs 24,02%).
Conclusiones: El deterioro cognitivo es un factor pronóstico de institucionalización en los pacientes mayores de 85 años ingresados en hospitales de agudos.
La dependencia funcional y el predominio de patología médica son más acentuados en los pacientes con alteración del estado cognitivo.
181
ESTADIAJE DE PACIENTES CON DEMENCIA TIPO ALZHEIMER MEDIANTE LA ESCALA GDS DE REISBERG
Forcano, M.; Perlado, F.
Hospital San Jorge. Zaragoza.
Objetivo: Clasificar a los pacientes de consulta con demencia tipo Alzheimer utilizando la escala GDS de Reisberg.
Método: Estudio descriptivo, de tipo prospectivo, durante los meses de julio a diciembre del 2000. Inclusión de pacientes de consultas externas del Hospital San Jorge de Zaragoza, con demencia tipo Alzheimer según criterios DSM-IV. Muestra aleatoria, formada por 67 pacientes vistos en dos días prefijados de la semana. Entrevista al paciente y al familiar con recogida de datos sobre: edad, sexo, procedencia, vivienda habitual, cuidador principal, motivo de la consulta, tiempo de antigüedad de los síntomas de demencia, realización del MEC y Test del Reloj de Watson, estadio de la escala Reisberg, si llevaba tratamiento específico y/o neurolépticos, conocimiento y uso de AFEDA por el familiar o cuidador.
Resultados: De los 67 pacientes seleccionados, 60 completaron el estudio: 50 eran mujeres y 10 varones, con una edad media de 78 años. 55 pacientes fueron remitidos desde su Centro de Salud. El motivo de consulta fue la presencia de síntomas cognitivos en 45 y psicóticos en 15. El MEC fue < 24 en 47 y el Test del Reloj, patológico en 49. El tiempo de evolución del síndrome demencial era > 5 años en 3, entre 1-5 años en 36 y < 1 año en 21. El cuidador principal más frecuente fue el hijo/a (29), seguido del cónyuge (22). La mayoría vivían en el domicilio (56). Según la escala GDS de Reisberg se agruparon: estadio 1 (1), estadio 2 (5), estadio 3 (10), estadio 4 (12), estadio 5 (15), estadio 6 (13) y estadio 7 (4), siendo el promedio de fase Reisberg 4,5. Llevaban tratamiento específico 39, neurolépticos 20 y una asociación de ambos 9. Entre los que recibían tratamiento específico la mayoría se encontraban en estadios 3, 4 y 5 de Reisberg. Existía relación entre la puntuación en el MEC, Test del Reloj, tiempo de evolución y los estadios Reisberg. Desconocían la existencia de AFEDA 30 familiares.
Conclusiones: 1. Los pacientes seguidos en nuestras consultas por demencia tipo Alzheimer presentan una media de 4,5 en la escala Reisberg. 2. La mitad de los familiares desconocen la existencia de AFEDA: se debería dar mayor información sobre las Asociaciones de Familiares de Enfermos de Alzheimer.
182
EVALUACION DE UN PROGRAMA DE ENTRENAMIENTO DE MEMORIA PARA PERSONAS MAYORES DE 75 AÑOS CON TRASTORNOS DE MEMORIA ASOCIADOS A LA EDAD
Barrenengoa Cuadra, M. V.
Residencia Reina de la Paz. Bilbao.
Objetivos: Proporcionar conocimiento sobre funcionamiento de la memoria y desarrollar estrategias para la recogida y codificación de datos y evocación y utilización efectiva de los mismos.
Cambiar ideas erróneas sobre metamemoria y autopercepción de eficacia. Reforzar autoestima y motivación, así como favorecer la participación e integración en el grupo.
Metodología: Se utiliza el Método UMA (Unidad de Memoria del Ayuntamiento de Madrid). El programa se desarrolla en nueve sesiones de hora y media dos días por semana, más dos sesiones de seguimiento. Se realizan evaluaciones pre y post-entrenamiento.
Resultados: Solicitan participar 81 residentes, cuya media de edad oscila entre 80-85 años. Realizan la evaluación previa 71 personas. La presencia de déficit cognitivos y/o sensoriales es significativa. 58 personas completan el tratamiento. El resto, asiste al menos a tres sesiones y abandona por enfermedad, problemas personales y en algunos casos, trastornos sensoriales y/o cognitivos graves.
El 60% obtiene una mejora media de 2 puntos en la escala RBMT cuya máxima puntuación es 12. Destaca el resultado en el item correspondiente a pares de palabras: recuerdo por aprendizaje y recuerdo demorado en el que se llega a duplicar el resultado obtenido en la evaluación previa.
Un 20% de los participantes mantiene las puntuaciones previas y el resto desciende 1-2 puntos.
El resto de los objetivos quedan ampliamente cumplidos, lo que se deduce de las observaciones de los diferentes equipos, así como verbalizaciones y encuestas a los usuarios.
Conclusiones: Los resultados obtenidos justifican la efectividad del programa. La mejora más significativa se da en personas cuyos resultados en la evaluación previa eran más bajos. Es conveniente reducir el contenido de las sesiones, aumentando el número de las mismas para adaptarlo al ritmo de este grupo de edad. Deseamos señalar las limitaciones que ofrece el programa a aquellas personas con déficits sensoriales graves y con problemas cognitivos o conductuales, en cuyo caso puede ser contraproducente.
183
EVALUACIÓN DE SÍNTOMAS PSIQUIÁTRICOS Y CONDUCTUALES EN ANCIANOS CON DEMENCIA
De Azpiazu, P.; Pujol, J.; Salamero, M.; Cuevas, R.
Hospital General de Granollers. Hospital Clínico de Barcelona. Barcelona.
Síntomas psiquiátricos que afectan a la conducta de pacientes demenciados son difíciles de valorar sin instrumentos específicos diseñados y validados al efecto.
La sencillez de aplicación, incluso para personal con poca formación específica es un elemento capital a la hora de elegir el instrumento. Partiendo de este criterio se han elegido las escalas: RAGE de V. Patel y Cornell Scale for Depression in Dementia de G. Alexopoulos, procediéndose a la traducción y validación de las mismas previa autorización de los autores originales.
El estudio se llevó a cabo en forma multicéntrica con participación de diez centros que se detallan en el trabajo completo.
Escala de Cornell: Se incluyeron 96 pacientes de más de 60 años que cumplieran criterios de demencia DSM-IV. Se administraron las escalas con intervalo de 3 días a cargo del mismo investigador. La fiabilidad test-retest para cada ítem ofreció un índice kappa de Cohen 0,61 a 0,84. La fiabilidad de la puntuación total ofreció un coeficiente de Spearman r= 0,93. La consistencia interna según * de Cronbach fue de 0,81.
Escala RAGE: se incluyeron 58 pacientes con las mismas características que los anteriores que presentaban conductas agresivas a juicio de los cuidadores, aplicándose la escala RAGE en el mismo intervalo por los mismos investigadores. En este caso el índice kappa fue de 0,57 a 0,85. El coeficiente de Spearman fue igual a 0,93 y el * de Cronbach para la consistencia interna fue 0,90.
Estos datos confirman la validez de la versión en castellano.
184
SERVICIO DE ESTANCIAS DIURNAS DE ALZHEIMER Y DEMENCIA (SED) DE LA RESIDENCIA DE VALIDOS DE CACERES
Román García, M. M.; Crespo Cadenas, B.; Alcalá Caldera, C.; Santiago Gómez, P.; Jara González, J.; Mamajón Silva, E.
Centro de Día de Mayores. Junta de Extremadura. Cáceres.
Introducción: La implantación de nuevos servicios sociosanitarios genera la necesidad de su evaluación y seguimiento, así como la de investigar instrumentos idóneos, que permitan favorecer su reconocimiento y asentamiento definitivo como modelo asistencial: dada la diversidad actual de los mismos.
Objetivos: General: Disponer de un instrumento útil, global y estructurado para realizar la evaluación y seguimiento de los SED de Alzheimer. Específicos: Obtener datos para procesamiento informático. Observar evolución tanto del servicio como de los usuarios. Medir y registrar intervenciones concretas sobre estructura, proceso y resultados.
Metodología: Mediante la revisión exhaustiva y el uso de los modelos de evaluación existentes y de la bibliografía disponible, así como la de algunos instrumentos específicos (IE) validados, se ha llegado, a lo largo de dos años, a la elaboración de un registro propio de indicadores que recoge las necesidades específicas de nuestro servicio.
Resultado: La estructuración de indicadores de evaluación y seguimiento en forma de tabla de registro:
1. Número de plazas por programa (M/T).
2. Ratio personal cuidador/usuario por programa (M/T).
3. Número de ingresos acumulados.
4. Número de expedientes valorados acumulados.
5. Indice de Ocupación (%).
6. Número de personas en lista de espera.
7. Adecuación de los usuarios al perfil.
8. Porcentaje de usuarios que no superaron período de adaptación.
9. Número de programas de intervención con los usuarios.
10. Número de programas de intervención con familia.
11. Número de reuniones programadas/acumuladas de equipo multiprofesional.
12. Porcentaje de familiares en grupos de autoayuda.
13. Porcentaje de familiares en programa de intervención individual.
14. Número de sesiones de psicoterapia a familiares acumuladas.
15. Porcentaje de familiares dados de alta en el programa de intervención individual.
16. Número de profesionales diferentes implicados en el SED.
17. Número de cambios definitivos de profesionales.
18. Número de cambios temporales de profesionales.
19. Número de altas de usuarios a Institución.
20. Número de altas de usuarios a domicilio.
21. Número de seguimiento al alta.
22. Número de usuarios con cambio de programa.
23. Número de actividades de voluntariado.
24. Número de voluntarios que apoyan puntual o habitualmente el programa.
25. Número de actividades de proyección exterior.
26. Número de actividades de docencia.
27. Número de actividades de investigación.
28. Número de actividades/actuaciones de coordinación sociosanitaria.
29. Número de dietas por programa.
30. Porcentaje de usuarios que utilizan la vía de comunicación habitual.
31. Registro de incidencias (IE).
32. Satisfacción de usuarios y familiares (TE).
33. Resultados funcionales (Is. Es.).
34. Evolución de la sobrecarga del cuidador (IE).
Conclusiones: La utilización de nuestro registro de indicadores de evaluación y seguimiento, y la de los instrumentos específicos (IE) referidos, nos ha permitido: Disponer de un instrumento único e interprofesional, de fácil manejo. Observar la evolución del SED de Alzheimer y Demencia, así como la de los usuarios a lo largo de sus dos años de existencia. Trasmitir mejor la información de uno a otro servicio y entre las Instituciones y profesionales implicados en los mismos. Registrar datos y elaborar memorias. Promover mejoras y corregir errores. Mejorar la coordinación sociosanitaria.
185
MOTIVO DE INGRESO HOSPITALARIO DE LOS PACIENTES CON DEMENCIA
Pons, A.; Soteras, R.; Mandusic, I.; Sandiumenge, M.; Busqué, C.; Sellarés, R.
Fundación Sanitaria de Igualada. Cáceres.
Introducción: Los pacientes afectos de demencia, tanto de tipo Alzheimer, vascular o mixta-no diagnosticada, presentan una serie de procesos intercurrentes que motivan su ingreso hospitalario, en este trabajo efectuamos un estudio retrospectivo de los enfermos afectos de dichas patologías que precisaron ingreso en nuestro centro hospitalario en los años 1999 y 2000.
Material y métodos: De un total de 325 pacientes ingresados con demencia, pero que sin ser esta la causa de ingreso, 32 estaban afectos de enfermedad de Alzheimer, 69 de demencia tipo vascular y 224 de demencia mixta-no diagnosticada. Valorándose el diagnóstico principal motivo de ingreso y las patologías asociadas activas.
Resultados: Del total de pacientes con demencias los procesos causantes de ingreso por orden de importancia fueron: bronquitis aguda, AVC, ICC, neumonía, MPOC, Infección tracto urinario, neumonía por aspiración, deshidratación, diabetes, HDA la suma de estos procesos suponía el 75% del total de los ingresos. En los pacientes con demencia tipo Alzheimer los procesos causantes de ingreso fueron por orden de importancia: deshidratación, infección del tracto urinario, bronquitis aguda y neumonía. En la demencia de tipo vascular los procesos causantes de ingreso fueron: Complicaciones diabetes, bronquitis aguda, neumonía por aspiración, sobreinfecciones respiratorias no neumónicas, AVC e infecciones tracto urinario. En las demencias no filiadas-mixtas los procesos causantes de ingreso fueron: MPOC, ICC, bronquitis aguda, AVC, neumonía, Infección tracto urinario, neumonía por aspiración, HDA.
En cuanto a patologías asociadas al diagnóstico principal cabe destacar en el total de las demencias las más frecuentes por orden de importancia son: diabetes, HTA, ACx FA, deshidratación y anemia. Por tipos, la demencia tipo Alzheimer por orden de importancia: deshidratación, diabetes. En la demencia de tipo vascular las patologías asociadas en orden de importancia fueron diabetes, HTA , ACx FA y en las no diagnosticadas-mixtas fueron diabetes. HTA. ACx FA, Insuficiencia renal.
Conclusiones: 1. Un grupo reducido de patologías provoca la mayoría de ingresos. 2. Los motivos de ingreso son diferentes según tipo de demencia. 3. Presencia de patología asociada además de la demencia. (Presente en 302 pacientes de 325).
186
TERAPIAS BLANDAS EN PERSONAS CON DEMENCIA
González Glaría, B.; Franch, C.; López, R.; Cervera, M. J.; Galiana, M. J.; García Navarro, J. A.
Hospital Santa Creu. Jesús-Tortosa. Tarragona.
Objetivos: Valorar evolución funcional y de test cognitivos en pacientes incluidos en un programa de atención domiciliaria a personas con demencia.
Material y métodos: Se analizan los datos de 47 personas con demencia incluidas, desde septiembre 1999 a febrero 2000, en un programa de atención domiciliaria tras 6 meses y al año de inclusión. El programa PADMA realiza a domicilio: terapia cognitiva y fisioterapia geriátrica sobre el paciente así como educación, orientación y apoyo a la familia. Los pacientes han sido incluidos una vez, realizado el diagnóstico de demencia y pautado tratamiento específico por unidades especializadas (UFISS de demencias o en servicios de neurología). Se recogen 1. Datos funcionales, según la escala de Lawton y Brodie (actividades instrumentales) y Barthel (básicas) al ingreso, a los seis meses y al año; 2. Datos cognitivos según el Minimental Test y Camcog a los seis meses y al año. Se analizan los datos funcionales de todos los pacientes que completan los seis meses (35) y el año (20), datos cognitivos de minimental a los seis meses de 21 personas y de Minimental y Camcog al año de 13 personas. Se aplica estadística descriptiva y analítica (ANOVA) incluida en el paquete estadística SPSS.
Resultados: Se han incluido progresivamente 47 pacientes, con una edad media de 75,8 a, siendo el 54,3% mujeres, con diagnóstico de Enfermedad de Alzheimer 81%, Frontal 11%, Lewy 4%, Vascular 2% y Mixta 2%. Al ingreso presentan las siguientes características: Estadio funcional FAST 4 el 30%, 5 el 30%, 6 20,6% y 7 el 13,4%; Situación funcional: LAWTON 82,2% entre 0 y 2, BARTHEL 67,5% mayor de 75; Escalas cognitivas: MMT 16,3; CAMCOG 48,2. El análisis de los datos evolutivos muestra un mantenimiento funcional a los seis meses y al año, una mejoría en cifras de Minimental a los seis meses y un mantenimiento al año, y un mantenimiento de puntuaciones de CAMCOG al año. Hay mejoría significativa a los seis meses en los ítems del Minimental de memoria reciente, concentración y orientación temporal. La mejoría a los seis meses y el mantenimiento al año es independiente del tratamiento con anticolinesterásicos.
Conclusiones: En nuestros pacientes, tras un trabajo de terapia cognitiva y fisioterapia sobre ellos y una educación formación apoyo a sus familiares hay inicialmente una mejora y posteriormente un mantenimiento de las puntuaciones de los test cognitivos y de funcionalidad. Esto es independiente del tratamiento con anticolinesterásicos en nuestra muestra.
187
UTILIZACIÓN DE ANTIDEPRESIVOS EN PACIENTES GERIÁTRICOS
Caro Aragonés, I.*; Aguas Compaired, M.**; López Marco, M. P.*; Carral Rodríguez, E.**
* Centro Geriátrico Hogares Mundet. Diputación de Barcelona. ** Centro Socio Sanitario La Alianza. Barcelona.
La depresión es un enfermedad altamente prevalente en el anciano, aunque parece ser que ha sido tradicionalmente infratratada. La introducción de los inhibidores selectivos de la recantación de serotonina ha supuesto un cambio en el patrón de uso de los antidepresivos debido a su mayor tolerabilidad y facilidad de manejo.
Objetivo: Evaluar el consumo de antidepresivos en una población geriátrica institucionalizada.
Método: Se realizó un corte de prevalencia, a partir de los perfiles farmacoterapéuticos de los pacientes de edad superior o igual a 60 años, recogiendo, entre otras, las siguientes variables: edad, sexo, número de fármacos totales (excepto tópicos), número de psicofármacos y tipo de antidepresivos prescritos. El registro de los datos se ha realizado mediante la base de datos Access y procesado con el SPSS PC 6.0 para Windows.
Resultados: Se incluyeron 379 pacientes (70,7% mujeres) con una edad media de 81,01 años (DE 8,67) de los cuales un 38,5% tenían prescrito algún antidepresivo.
La media del número de fármacos prescritos fue de 5,90 (DE 2,99) y la del número de psicofármacos de 0,75 (DE 0,80). Los antidepresivos más utilizados fueron paroxetina (35,6%), fluoxetina (14,4%), venlafaxina (10,27%), sertralina (8,9%), fluvoxamina (8,2%), mirtazapina (8,2%) y citalopram (7,5%).
El número de psicotropos fue mayor en el grupo de pacientes que tenían prescrito un antidepresivo (0,88) respecto a los que no lo tenían (0,67) (F= 6,30 p= 0,01).
Discusión: Se observa un alto porcentaje de uso de antidepresivos. No hay homogeneidad a la hora de elegir un antidepresivo, por lo que sería conveniente definir claramente las características diferenciales, efectos adversos en el anciano y protocolizar su utilización.
La utilización de antidepresivos va acompañada de un mayor número de psicofármacos por lo que deberían monitorizarse sus posibles interacciones.
188
APORTACION A LA VALORACION COGNITIVA EN RESIDENCIAS DE ANCIANOS
López Mongil, R.; García García, M.; Elguero Angulo, J. L.; Boronat Martín, M.; Rioja Martín, B.
Centro Asistencial «Dr. Villacián». Unidad Geriátrica. Valladolid.
Introducción: En las residencias, habitualmente, se atienden por períodos prolongados de tiempo a ancianos con grados severos de incapacidad funcional y/o mental, es decir, ancianos frágiles o de alto riesgo.
Cuando iniciamos el estudio de los problemas causantes de la incapacidad en el anciano que vive en la Unidad Geriátrica del Centro Asistencial «Dr. Villacián» aparecen el Deterioro Cognitivo, la Demencia y el Delirium encabezando el listado de los síndromes geriátricos.
Objetivos: El propósito de este trabajo fue aportar un nuevo modelo de presentación para facilitar la administración del Mini Examen Cognoscitivo o MEC de Lobo, como instrumento más útil y recomendado para la valoración rápida de los trastornos cognitivos en residencias y centros socio sanitarios.
Método: Se incluyen ciertas modificaciones a la versión española del Mini Mental State Examination de Folstein (MMSE), estudiando qué evalúa cada pregunta, para permitir analizar las principales funciones mentales:
* Orientación temporal y espacial * Memoria inmediata * Atención/concentración * Cálculo * Memoria reciente o diferida * Agnosia (Reconocimiento de objetos y «Cierre los ojos») * Lenguaje (Disartria/Afasia) * Capacidad Ejecutiva (Pensamiento Abstracto) * Apraxia: Ideomotora (Realizar orden en tres fases) Habilidades constructivas (Escritura) Copiar Figura (Capacidad visomotora).
Resultados: Esta presentación del MEC no sólo se diseña para medir el deterioro cognitivo, sino que con unas «adaptaciones» (se ha convenido dividir las áreas cognitivas de la exploración), se analizan las principales funciones mentales, así como se valora la fase de la demencia en que se encuentra el residente cuando se completa el uso de este test cognitivo con la valoración de la capacidad funcional.
Conclusiones: Con esta presentación se hace más breve y fácil la aplicación (puede considerarse una exploración neuropsicológica sistematizado) y contribuiremos a un mejor conocimiento del residente permitiendo, en la valoración continuada, estimar el área de la función mental en la que se produce el declive, resaltando las características diferenciales de cada etapa de la enfermedad.
189
FIABILIDAD DE LAS ESCALAS COGNOSCITIVAS EN LA DETECCIÓN DE LA DEMENCIA
López Arrieta, J. A.*; Calzadilla, R.**; Robles Agudo, F.*; Sanz Segovia, F. J.*; Garrido Cantarero, G.***; Beltrán de la Ascensión, M.*
* Servicio de Geriatría. Hospital Cantoblanco-HGUGM. ** Becario del Instituto de Cooperación Iberoamericana. *** Servicio de Medicina Preventiva. Madrid.
Fundamento: La demencia es un síndrome clínico caracterizado por un deterioro cognoscitivo global con repercusión en la vida de relación del individuo y sin afectación del nivel de conciencia. El deterioro mental se objetiva con la ayuda de escalas que han demostrado una buena correlación con el deterioro de las funciones corticales superiores en los exámenes que han servido para su validación y que se han difundido por su fácil administración pero por si mismas no son suficientes para discernir a los pacientes con y sin deterioro cognoscitivo global.
Objetivos: Conocer las características diagnosticas de las escalas mentales más utilizadas el diagnóstico precoz de la demencia.
Material y métodos: Estudio de observación retrospectivo que recoge los datos de los pacientes que acudieron a la Unidad de Memoria del Hospital de Cantoblanco de enero a diciembre de 2000. Los datos analizados provienen de las puntuaciones parciales y totales de: 1. Miniexamen cognoscitivo de Lobo (MEC), Kendrick Digit Copy Test (KDCT), CAMCOG y Test del Informador (TI).
Resultados: Se recogieron los datos de 120 pacientes, con una edad media de 72,01 (SD 10,51) años (mínimo 43, máximo 86); 85 (70,8%) fueron mujeres y 35 (29,2%) hombres; 70 (58,3%) tenían demencia y el resto no. Las características diagnósticas para demencia son:
Conclusión: 1. Ninguna de las escalas cognitivas más utilizadas son fiables por sí mismas para discriminar a pacientes con demencia. 2. Su diagnóstico de demencia se fundamenta en la historia clínica y en la exploración neuropsicológica minuciosa.
190
¿PRESENTAR MAYOR MALESTAR PSIQUICO LOS PACIENTES DOMICILIARIOS QUE LOS QUE ACUDEN A CONSULTA?
Menacho Pascual, I.; Egido Polo, A.; Losa Quintana, P.; Guerrero Gancedo, M.; Hernández Boluda, H.; Molist Brunet, N.
ABS Raval Sud. Barcelona.
Objetivo: Valorar el nivel de malestar psíquico de una población en programa de atención domiciliaria (atdom) y compararlo con el de una población control (no-atdom).
Material y métodos: La totalidad de pacientes de atdom y población control ambulatorio cumplimentaron: Cuestionario de salud general de Goldberg (GHQ-28), escala de depresión de Yesavage, escala de Barthel para las actividades de la vida diaria (AVD), cuestionario portátil del estado mental de Pfeiffer (SMPQ), escala analógica de dolor (EVA) y escala analógica de soledad. Estudios estadísticos: chi-cuadrado, ANOVA y análisis de regresión múltiple.
Resultados: 60 pacientes incluidos en atdom (73% mujeres) y 48 no-atdom (62,5% mujeres), con edad media de 80,7 DS 6,7 años, sin diferencias significativas entre grupos.
Cuatro pacientes de atdom no contestaron al GHQ-28, Yesavage, EVA y escala de soledad por deterioro cognitivo moderado, diagnóstico de demencia (SMPQ > 5). Cuatro pacientes no-atdom no devolvieron contestado el GHQ-28.
Presentaron malestar psíquico según GHQ-28 (punto de corte 5/6) 30 pacientes de atdom y 18 de no-atdom. Estaban deprimidos 11 pacientes de atdom y tres de no-atdom según Yesavage.
La mujer presenta mayor puntuación en el GHQ-28 (7,26 vs 5,06, p= 0,108), Yesavage (12,58 vs 9,62 p= 0,015) y manifiestan más dolor (4,7 vs 2,7 p= 0,0002). Si consideramos la forma de convivencia y las dos muestras en conjunto, los ancianos que viven sólo con los hijos tienen más malestar psíquico, GHQ-28 (9,6 vs 2,16 p= 0,04); mayor depresión, Yesavage (13,2 vs 7,3 p= 0,06); más dolor, EVA (6,4 vs 3,5 p= 0,03) y perciben mayor soledad (5,2 vs 0,8 p= 0,0007) comparado con los que conviven con cónyuge e hijos; presentando puntuaciones intermedias los que viven solos, con el cónyuge u otros familiares.
Conclusiones: Los pacientes de atdom tienen mayor sufrimiento psíquico, más depresión, mayor limitación para las AVD y más deterioro cognitivo que la población control.
Vivir con el cónyuge e hijos supone un factor de protección frente al malestar psíquico, la depresión y el sentimiento de soledad.
191
ESTUDIO DE EVOLUCION DE DETERIORO COGNITIVO EN CONSULTAS EXTERNAS DE GERIATRIA
Jiménez Páez, J. M.; Carrasco Meza, V. H.; Guerrero Frías, F.; Salcedo Camacho, M. J.; Montes Lluch, M.; Guillén Llera, F.
Servicio de Geriatría Hospital Universitario de Getafe. Madrid.
Objetivos: Filiación del deterioro cognitivo, grado del mismo, características funcionales de los pacientes, terapéutica específica utilizada y evolución durante el primer año de seguimiento.
Método: Se aplicó protocolo que incluía variables de filiación, antecedentes personales, diagnósticas, de tratamiento y evolución; a pacientes que acudieron a Consulta Externa de Geriatría (CEG) desde enero de 2000.
Resultados: Se incluyó a 87 pacientes, edad media 80,37 (66-90, DS 5,2), hombres 24 (27,59%) y mujeres 63 (72,41%). 79 (90,8%) pacientes se controlaron al menos 3 veces durante el seguimiento. Se diagnosticaron, de acuerdo a criterios DSM-IV, 54 (62,07%). Demencias Tipo Alzheimer (DTA) y 17 demencias de otras etiologías, en 16 de los pacientes no se cumplió criterios de Demencia. De los pacientes con DTA, 35 (64,81%) tenían un Lobo < de 20. En la situación funcional para Actividades Básica de la Vida Diaria (ABVD) tenían un Barthel > 60,45 (83,33%) de los pacientes y 49 (90,74%) tenían < 3 en la Escala Cruz Roja (ECR) funcional al inicio del estudio. En la tercera visita se encontró un Barthel >60 en 43 (79,62%) pacientes, y 44 (81,48%) con < 3 en ECR funcional. Se trató con Anticolinesterásicos a 37 (68,51%) de los pacientes con Alzheimer. Se prescribió donepezilo en 25 (46,29%) y rivastigmina en 12 (22,22%). En la segunda visita, no se registró el uso de neurolépticos en 42 (77,7%) lo que disminuyó a 39 (72,22%) en la tercera visita. La evolución, en opinión del clínico y del familiar, fue favorable en 33 pacientes (61,11%).
Conclusiones: 1. La Demencia Tipo Alzheimer supone el 62% de los pacientes con deterioro estudiados. 2. En el 27% de los pacientes con Enfermedad de Alzheimer se utilizaron neurolépticos, siendo la risperidona el más usado. 3. Se trataron con anticolinesterásicos 37 de los 54 casos con Enfermedad de Alzheimer. 4. La mayoría de los pacientes tratados mantuvieron, al año, la situación funcional previa al inicio del tratamiento.
192
IMPACTO DE LA DEPRESION EN PACIENTES ANCIANOS HOSPITALIZADOS EN UNA UNIDAD GERIATRICA DE AGUDOS (UGA)
Montes Lluch, M.; Castro Cristóbal, C.; García Martín, R.; Camuñez Montiel, M.; Guillén Llera, F.
Servicio de Geriatría. Hospital Universitario de Getafe. Madrid.
Objetivos: Conocer la incidencia del diagnóstico de síndrome depresivo en una UGA, características de los pacientes y tratamiento que realizan, así como las modificaciones del tratamiento que se realizan durante el ingreso.
Material y método: Estudio retrospectivo de informes de alta e historias clínicas, de pacientes ingresados en el año 2000 en la UGA, seleccionando los diagnosticados de depresión y utilizando protocolo prediseñado e informatizado en File Marker 5.0.
Resultados: Se revisaron 1.184 ingresos, en los cuales 101 pacientes estaban diagnosticados de síndrome depresivo (36 (37,11%) como diagnóstico principal o secundario y 61 (62,83%) en los antecedentes personales). No fue posible revisar los datos de 4 pacientes. La edad media fue de 82,02 años, siendo 22 (22,66%) hombres y 75 (77,25%) mujeres. La situación basal media (ECR) fue de 2,21/5 funcional y 1,33/5 mental. En 36 (37,11%) ocasiones se trataba de reingresos y en 17 (17,53%) se eran el 2º reingreso o posteriores. La estancia media fue de 10,43 días. Los modos de convivencia más habituales eran rotando con hijos (22,66%), con único hijo/a (21,63%), en residencia (21,63%), con el cónyuge (18,54%) y solo/a (18,54%). Las enfermedades concomitantes más frecuentes fueron HTA (54,54%), IC (45,52%), DM (30,90%), Osteoartrosis (25,75%), ictus (24,72%) y BNCO (16,48%). El 38,11% de los pacientes tomaba seis o más fármacos. El 54,54% no tomaba tratamiento antidepresivo específico. Durante el ingreso se modificó el tratamiento al 44,29% de los pacientes, quedando sin tratamiento el 47,38% de los mismos. De los pacientes tratados, aumentó el porcentaje de tratamiento con Sertralina (del 34,88 al 56%), velanfaxina (del 9,30 al 10%) y mirtazapina (del 4,65 al 6%). Se disminuyó el uso de fluoxetina (del 13,95 al 6%), nortriptilina (del 16,79 al 8%), paroxetina (del 6,97 al 4%), mianserina (del 4,65 al 2%), citalopram (4,65 al 4%) y la trazodona (4,65 al 4%). No se usaron otros antidepresivos. El seguimiento al alta se realizó en un 43,26% de los casos en la consulta externa de Geriatría, en el 28,84% en el centro de Salud, en el 4,12% de los casos en Salud Mental y en el 6,18% en otros. La mortalidad fue del 6,18%.
Conclusiones: Los síndromes depresivos afectan a aproximadamente el 10% de los pacientes ingresados en una UGA, aunque un porcentaje importante no precisa tratamiento previo ni al alta. Los pacientes afectos presentan una situación funcional buena y mental muy buena. Actualmente los IRSS, fundamentalmente la sertralina. son los fármacos más usados, en probable relación con la pluripatología y la polifarmacia presentes en esta población.
Este estudio ha sido becado por Pfizer, S. A.
193
EL PACIENTE PSICOGERIÁTRICO EN UNA RESIDENCIA ASISTIDA
Prieto Castillejo, A.; Pérez Chamizo, M. A.; Santos Fontoura, M.; Trinidad Trinidad, R.; Sánchez Lazo, M.; Castilla Rilo, J. G.*
Residencia de Personas Mayores «Parque Coimbra». Móstoles. Madrid. * Hospital Doce de Octubre. Servicio de Neurología. Madrid.
Objetivo: El objetivo del estudio es conocer las características de la población geriátrica ingresada en nuestro Centro de trabajo con patología psiquiátrica en la actualidad (enero 2001).
Material y métodos: El trabajo se ha realizado sobre una población de 220 residentes ingresados en ese momento, de los cuales 155 presentaban patología psiquiátrica. Se han recogido las siguientes variables: edad, sexo, patología psiquiátrica según criterios del DSM-IV (pacientes ya diagnosticados al ingreso, pacientes con criterios diagnósticos al ingreso, no diagnosticados previamente, y diagnósticos establecidos durante su estancia en la residencia), problemas de conducta según el listado del NPI, inclusión en programas específicos, consumo de fármacos, procedencia, apoyo familiar y derivación.
Resultados: Del total de pacientes estudiados (220), 155 presentaban patología psiquiátricas (70%), siendo mujeres el 76,7% y hombres el 23,3%; la edad media ha sido de 83 años. El 48% venían diagnosticados previamente, el 32,9% cumplía criterios diagnósticos pero, no estaban diagnosticados y el 15,4% presentaban un trastorno psiquiátrico establecido posteriormente a su ingreso. La patología psiquiátrica mas frecuentemente ha sido: demencial (49%), trastorno del sueño (36,7%), trastorno del estado de ánimo (22,4%); delirium (12,1%), esquizofrenia (7,1%). Los problemas de conducta más frecuentes en demencias son agitación 57% y apatía 52% y en los trastornos depresivos apatía 100% y trastorno del sueño 53,8%. El consumo medio de fármacos por paciente ha sido de 1,15 y estaban incluidos en programas específicos el 21,9% de los pacientes. Dentro de las variables socio-demográficas: el 58,7% procedían de su domicilio, el 36,1% de otras residencias. El apoyo familiar es bueno en el 64,5%. La derivación a un centro psiquiátrico sólo se ha producido en el 2,5% de los casos.
Conclusiones: Los cuadros psiquiátricos en el anciano están infradiagnosticados considerados un componente normal de la vejez. La patología más frecuente en el ámbito residencial es la demencia seguida de los trastornos del estado de ánimo. Es importante la eficaz participación de los médicos generalistas y de los getiatras en la detección precoz y en el manejo terapéutico de los enfermos psicogeriátricos, así como del resto del equipo interdisciplinar para conseguir una buena adaptación del paciente a estos centros residenciales.
194
TRASTORNOS DEL SUEÑO EN LA DEPRESIÓN. ESTUDIO COMPARATIVO SEGÚN EDAD
Doncel Fernández, C.; De la Chica Casado, A.; Fernández-Villamor Ortiz, R.; Garzón Rodríguez, C.; Martínez Gacio, E.; Huguet Carrasco, M.
Unidad de Geriatría. Hospital Universitario Virgen Macarena. Sevilla.
Introducción: Son conocidos los cambios en el patrón del sueño y en el estudio polisomnográfico con la edad (con la edad aumenta el tiempo en la cama, el tiempo en dormirse y los despertares nocturnos. Aumenta el sueño NoREM (fase 1) y disminuyen las fases 3 y 4 del sueño NoREM y la fase REM). Intentamos estudiar estos cambios con la edad en pacientes depresivos.
Objetivos: Analizar las diferencias, si las existiese, de los enfermos diagnosticados de depresión que refieren trastornos del sueño, según la edad.
Material y métodos: Se estudiaron 23 enfermos diagnosticados de Depresión (o en fase depresiva del trastorno bipolar), en el Centro de Salud Mental Macarena Centro, que acudían a consulta reglada y que referían en ese momento trastornos del sueño. Se realizó el estudio durante tres meses. Se les realizaban 10 preguntas en función del diario del sueño (tomado de Brocklehurst). A su vez, se recogía información sobre la medicación ansiolítica y antidepresiva.
Resultados: El perfil del paciente diagnosticado de depresión < de 65 años y que refería trastornos del sueño en el momento de la consulta seria: Hombre de 45 años. Se acuesta > 24:00 h, tarda entre 30 y 90 min es dormirse. Se despierta entre 1 a 3 veces en la noche, por «pensamientos». Está despierto en cada ocasión durante 15 a 45 minutos. Se despierta antes de las 7:00 h, y se levanta antes de las 8:00 h. Se despierta «cansado», y define su sueño como regular-malo. No toma alcohol. El perfil del paciente diagnosticado de depresión de > 65 años y que refiere trastornos del sueño en el momento de la consulta seria: Mujer de 67 años. Se acuesta > 24 horas, tarda entre 30 y 90 minutos en dormirse, se despierta > 3 veces, para «orinar», tarda en dormirse cada vez entre 15 y 45 min. Se despierta antes de las 7:00 horas, y se levanta antes de las 8:00 h. Se despierta «cansado» y define su sueño como «Regular», no toma alcohol.
Conclusiones: No se aprecian diferencias significativas entre los dos grupos estudiados. El número de enfermos es escaso; la mayoría de los pacientes depresivos ya estaban tratados con hipnóticos al acudir a la consulta y no referían trastornos del sueño (referían otros síntomas depresivos por lo que no entraban en el estudio).
195
CAPACIDAD FUNCIONAL Y ALTERACION NEUROPSIQUIATRICA COMO MEDIADOR DE LA CALIDAD DE VIDA DE LOS CUIDADORES DE PACIENTES CON DEMENCIA
Castilla, J. G.*; Bermejo, F. P.*; Tárraga, L.**; Sánchez. F.*; Muñoz, D.*; Trincado, R.*.
* Hospital «12 de Octubre» Servicio de Neurología. Madrid. ** Fundació ACE de Barcelona.
Objetivo: Analizar la calidad de vida que perciben los cuidadores informales de pacientes con demencia (E. Alzheimer, E. Parkinson, etc.).
Métodos: Entrevista estructurado, a una muestra de 50 pacientes y sus cuidadores principales, seleccionados de forma aleatoria de la Policlínica del Servicio de Neurología del Hospital, con información de variables sociodemográficas y de aspectos relacionados a la atención al enfermo, y con los siguientes instrumentos para valorar al paciente: GDS (categorización del deterioro), MMSE (cognitiva), PGC IADL y RDRS-2 (funcional), NPI (alteraciones neuropsiquiáticas).
Los instrumentos utilizados para estimar la calidad de vida del cuidador (sobrecarga emocional y la percepción de su estado subjetivo de salud) serían: Escala de Zarit, DSQoL, NHP y WHOQOL-BREF.
El estudio descriptivo de las variables recogidas, así como la relación existentes entre ellas, fueron analizadas mediante el paquete estadístico SPSS 10,0.
Resultados: Las relaciones significativas encontradas entre las distintas variables son: Entre las escalas que valoran la calidad de vida, existen correlaciones entre todas ellas, oscilando entre r: 0,615, p < 0,0001 (NHP y WHOQOL) y r: 0,836, p < 0,0001 (Zarit y DSQoL).
La capacidad funcional del paciente también tiene una relación significativa con todas ellas, en especial para la escala funcional RDRS-2, que oscilan sus correlaciones entre r: 0,453, p < 0,002 (Zarit) y r: 0,514, p < 0,0001 (DSQoL).
La sobrecarga del cuidador medida por el Zarit, se relacionaba con las alteraciones neuropsiquiátricas del paciente (r: 0,537, p < 0,0001), en especial para los delirios (r: 0,304, p < 0,032) y la agitación (r: 0,385, p< 0,006).
Conclusiones: La calidad de vida de los cuidadores de pacientes con demencia está influenciada fundamentalmente por el nivel funcional del enfermo, especialmente en las ABVD, y por las alteraciones neuropsiquiátricas, en el aspecto de sobrecarga que percibe el cuidador.
196
ALTERACIONES CONDUCTUALES EN DEMENCIA
Obiol Madrid, C.
Residencia Geriátrica Bell Resguard. El Masnou (Barcelona).
Objetivo: Cuantificar la magnitud de las diferentes alteraciones conductuales en el transcurso de la enfermedad de nuestros residentes diagnosticados de demencia, sea cual sea su etiología.
Método: Revisión de las historias clínicas de los residentes que cumplen los criterios de demencia del DSM-IV, apoyados por un Mini Mental Test, cuantificando las alteraciones conductuales aparecidas desde su ingreso.
Resultados: 61 residentes ingresados, 28 de los cuales cumplen criterios de demencia. De los 28 residentes con demencia, cinco son hombres y 23 son mujeres. Nueve residentes están diagnosticados de demencia tipo Alzheimer, siete de demencia vascular, dos están diagnosticados de demencia por otra causa y 10 residentes no tienen filiada su demencia.
Veintiséis de los 28 residentes con demencia han presentado alteraciones conductuales durante su ingreso. Estos dos residentes están diagnosticados de «demencia vascular».
Conclusión: Las principales alteraciones conductuales de los pacientes con demencia ingresados en nuestro centro son las alteraciones del sueño y la deambulación errática, seguidas por las conductas reiterativas y por las reacciones catastrofistas.
197
FACTORES PREDICTIVOS DE MORTALIDAD EN LA NEUMONÍA ADQUIRIDA EN LA COMUNIDAD (NAC)
Robles Agudo, F.; Garrido Cantarero, G.*; Franco Gómez, S.**; García-Peñuela Negrón, J. L.**; Zori Calvo, D.**; Sanz Segovia, F.
Servicios de Geriatría, Medicina Preventiva* y Neumología**. Hospital de Cantoblanco. Hospital Gregorio Marañón. Madrid.
Objetivo: Valorar enfermedades predisponentes (EPOC, hepatopatía, insuficiencia cardíaca, insuficiencia renal, AV, demencia, diabetes, diabetes, neoplasia, deterioro funcional, UPP, SNG datos clínicos (fiebre, tos, expectoración, disnea, dolor pleurítico, alteración de la conciencia, aspiración, hipotensión, taquicardia y taquipnea) y analíticos (leucocitos, hematocrito, glucemia, creatinina, sodio, proteínas, albúmina, PO2) que puedan conllevar una evolución complicada de la NAC en el anciano.
Material y métodos: Estudio prospectivo de todos los pacientes >= 75 años ingresados en nuestro centro durante el año 2000 con diagnóstico de neumonía. Para el análisis estadístico se han comparado las variables cualitativas dos a dos mediante el test de la chi cuadrado o el test de Fischer cuando fue necesario. Las variables cuantitativas se han comparado mediante un t test o un análisis de la varianza cuando ha sido preciso.
Resultados: Se han estudiado 78 pacientes, 36 varones (40,2%) y 42 mujeres (53,8%,). La edad media (± DS) era de 84,41 ± 6,25 años. Fallecieron 19 sujetos (24,1%). En los fallecidos la edad media era de 84,15 ± 5,65 años y la estancia media de 8,84 (± 5,41 DS) días y en los supervivientes de 84,49 ± 6,52 años y de 20,15 (± 13,75 DS) días. En el análisis bivariante la mortalidad se asocia signficativamente con: edad, demencia, deterioro funcional, úlceras por presión, SNG, aspiración, fiebre, alteración del nivel de conciencia, hipotensión (TAS < 90 mmHg), taquipnea > 30, hipoproteinemia, hipoalbuminemia, acidosis, hipoxemia (PO2 < 60 mmHg). En el análisis multivariante mediante regresión logística de todas las variables que inicialmente se asociaban con la mortalidad, en el análisis bivariante, sólo la edad (p = 0,03) y la hipoxemia (p = 0,01), y marginalmente la fiebre (p = 0,09) y la aspiración (p = 0,07) aparecen como significativas en el modelo.
VariableOR (Odds Ratio)
Edad1,2231
Hipoxemia46,59
Conclusiones: 1. La mortalidad de la NAC en ancianos mayores de 75 años en nuestro medio fue del 24,1%. 2. Realizando un análisis de logística se obtuvieron las siguientes variables predictoras de mortalidad: La edad y la hipoxemia. Por cada año que aumenta la edad los sujetos tienen 1,2 veces más probabilidad de morir y los hipoxémicos tienen 46 veces más probabilidad de morir que los no hipoxémicos.
198
NEUMONÍA ADQUIRIDA EN LA COMUNIDAD EN MAYORES DE 75 AÑOS
Robles Agudo, F.; Franco Gómez, S.*; De la Fuente Garbisu, I.*; Delgado Fernández, J. M.*; Ropa Molina, S.*; López Arrieta, J. M.
Servicios de Geriatría y Neumología*. Hospital de Cantoblanco. Madrid.
Objetivo: Describir las características de las neumonías adquiridas en la comunidad (NAC) y derivadas desde un Hospital Terciario a un Hospital de Apoyo.
Material y métodos: Hemos incluido a todos los pacientes >= 75 años ingresados por neumonía en el último año. Se han recogido datos referentes a enfermedades concomitantes, características clínicas, analíticas radiológicas, complicaciones y mortalidad. El estudio realizado ha sido una descripción de las variables cualitativas mediante frecuencias y de las cuantitativas mediante media y desviación estándar.
Resultados: De un total de 94 ingresos por neumonía, hemos estudiado a 78 pacientes >= 75 años (36 varones y 43 mujeres), con una edad media (± DS) de 84,41 (± 6,25) años (rango 75-100); de los que 27 (34,6%) vivían en residencia. Enfermedades concomitantes: EPOC (30,4%), IC (19%), IR (11,4%), diabetes (29,1%), ACV (31,6%), demencia (51,9%), deterioro funcional (67,1%), UPP (29,1%), SNG (27,8%). Los datos clínicos mas relevantes fueron: fiebre (63,3%), tos (55,7%), expectoración (63,3%), disnea (70,9%), dolor pleurítico (10,1%), confusión (54,4%) y taquipnea > 30 (35,4%). En la Rx de tórax se objetivó afectación de un lóbulo en (65,8%). 2 lóbulos en (27,8%) y más en (6,3%), derrame pleural en (17,7%) capitación en 2 casos. En la analíticas leucocitos > 12.00 (56,4%), hematocrito < 30 (12,8%), glucemia >= 250 (12,8%), creatinina >= 1,4 (23,1%), hiponatremia < 130 (15,4%) e hipernatremia > 145 (16,7%), proteínas ¾ 6 (30,2%) y albúmina ¾ 3 (26,5%). Observamos insuficiencia respiratoria parcial (PO2 < 60 mmHg) en el 63,6%. La mortalidad fue de 24,1% y la estancia media global de 17,39 (± 13,16 DS) días y la estancia media de los supervivientes de 20,15 ± 13,75, superior a la duración del ciclo antibiótico: 14,79 ± 5,85 días; en relación fundamentalmente a factores sociales que dificultan el alta.
Conclusiones:
1. Elevada prevalencia de deterioro funcional y demencia en la muestra.
2. Los síntomas respiratorios fueron los más frecuentes, si bien más del 50% tenían confusión.
3. La mortalidad es elevada 24,1% también la estancia media 17,44 (± 13,08 DS) días. Menor en los procedentes de residencia 14,66 (± 13,99 DS) días, que en los no institucionalizados 18,84 (± 12,60 DS) días. Muchos de estos realizan la solicitud de plaza durante el ingreso, dada la precariedad de su situación.
4. Estos datos muestran las características de la población con neumonía derivada a nuestro centro. Esta muestra no es representativa de la totalidad de las neumonías que ingresan en un Hospital Terciario, sí de las filtradas y derivadas a un Hospital de Apoyo.
199
RENTABILIDAD DE LA MICROBIOLOGÍA EN LA NEUMONÍA ADQUIRIDA EN LA COMUNIDAD (NAC)
Robles Agudo, F.; Urmeneta Rada, A.*; Franco Gómez, S.**; De la Fuente Garbisu, I.**, Ropa Molina, S.**; Delgado Fernández, J. M.**
Servicios de Geriatría, Microbiología* y Neumología. ** Hospital de Cantoblanco. Madrid.
Objetivo: Conocer la etiología de las neumonías adquiridas en la comunidad.
Material y métodos: Estudio Prospectivo de un año de duración de las NAC que ingresaron en el Centro realizándose un protocolo que incluía: tinción de gram y cultivo de esputo, hemocultivos, serología para gérmenes atípicos con segunda determinación a las 3-4 semanas.
Resultados: Incluimos 78 pacientes >= 75 años (36 varones y 43 mujeres). La edad media (± DS) fue 84,41 ± 6,25 años (rango: 75-100). El 51,28% presentaban factores de riesgo de aspiración. El esputo se recogió en 35 casos (42,2%) y de ellos 14 (40%) tenían en la tinción de gram un grado de Murray-Washington (MW) de 5. El 100% habían recibido tratamiento antibiótico previo en el Servicio de Urgencias del Hospital de referencia. El cultivo de esputo fue positivo en 13 (37,1%). Se consideraron positivos el aislamiento de 3 BGN enterobacterias (klebsiella pneumoniae, enterobacter aerógenes, citrobacter freundi), cuatro BGN no fermentadores: 3 Pseudomonas aeruginosa y un acinetobacter baumanni, 2 Haemophilus Influenzae, 2 S. aureus y 1 S. pneumoniae. Los hemocultivos se recogieron en 35 casos (42,2%). De ellos el 45,7% estaban en tratamiento antibiótico y 3 (8,6%) fueron positivos; aislándose: 1 S. pneumoniae, 1 Pseudomona aeruginosa y 1 S. aureus. La serología se remitió para primera muestra (48,2%) y para y segunda muestra (15,7%), considerándose positivos: 3 Mycoplasmas pneumoniae y 1 Legionella pneumophila. El 27,7% habían recibido tratamiento antes del ingreso. De estos 23 pacientes, el 47,8% con amoxicilina-clavulánico, el 21,7% con cefalosporinas de segunda generación y el 13% con macrólidos.Al ingreso los antibióticos empíricos más utilizados fueron: amoxicilina-clavulánico (49,4%) y ceftriaxona (32,9%). A 11 pacientes (14,1%) se lees asoció desde el inicio un macrólido como segundo antibiótico. En 25 pacientes la evolución inicial no era favorable y por persistencia de la fiebre se instauró un nuevo tratamiento empírico con: cefalosporinas de tercera generación (ceftazidima-24%, ceftriaxona-16%, cefotaxima-4%), levofloxacino (18%) e imipenem (12%). Sólo en 11 pacientes el antibiograma originó cambios en el tratamiento empírico y en ningún caso por motivo de las serologías para gérmenes atípicos, cuyos resultados llegan muy tarde.
Conclusiones: 1. La cumplimentación de protocolos de diagnóstico etiológico de neumonías presenta numerosas dificultades, en nuestro caso el protocolo completo se concluye en menos del 50% de la muestra: CE (42,2%), hemocultivos (42,2%) y serología para gérmenes atípicos (48,2% y 15,7% para primera y segunda muestra respectivamente). 2. Baja rentabilidad de la microbiología. 3. Se estableció diagnóstico microbiológico en el 21,79% de los pacientes. 4. Los gérmenes más frecuentes fueron GRAM negativos. 5. El tratamiento de la neumonía es fundamentalmente empírico.
200
NEUMONÍA INTRAHOSPITALARIA
Sanz Segovia, F.; Urmeneta Rada, A.*; Peláez Herrera, F.**; Álvarez Larrar, F.**; Fernández Bujarrabal, J.**; Beltrán de la Ascensión, M.
Servicios de Geriatría, Microbiología* y Neumología. ** Hospital de Cantoblanco. Madrid.
Objetivo: Analizar las características de los pacientes >= 75 años que desarrollan neumonía durante su ingreso en el Hospital.
Metodología: Estudio prospectivo de las neumonías nosocomiales aparecidas en nuestra cama de agudos en el último año.
Resultados: Hemos recogido 16 neumonías en 14 pacientes (dos pacientes tuvieron dos procesos distintos en el mismo ingreso), con una edad media ± DS de 85,73 ± 5,75 años; de los que solamente dos vivían en residencia. Los antecedentes más frecuentes eran: ACV (73,3%), demencia (66,7%), deterioro funcional (100%), úlceras por presión (46,7%), SNG (60%) sospecha de aspiración (80%). Entre los hallazgos clínico analíticos: fiebre (93,3%), expectoración (93,3%), confusión (80%), disnea (73,3%), leucocitosis > 12.000 (60%), hematocrito < 30 (26,7%), hiponatremia, sodio < 130 (40%), proteínas ¾ 6 (66,7%), albúmina ¾ 3 (80%) y PO2 < 60 (40%). El esputo se recogió en el 60%. Los gérmenes aislados en esputo fueron: 2 pseudomonas aeruginosa, 1 BGN, y 1 estafilococo aureus meticilina resistente. Los hemocultivos se recogieron en el 60%, si bien el 93,3% presentó fiebre. En el momento de la recogida de la muestra el 77,8% se encontraban en tratamiento antibiótico, fundamentalmente por infecciones de orina y/o úlceras por presión sobreinfectadas. Todos los hemocultivos fueron negativos. Los antibióticos empíricos más utilizados tras el diagnóstico de neumonía fueron: amoxicilina-clavulánico (26,7%), imipenem (26,7%), ceftazidima (20%), tobramicina (13,3%), ceftriaxona (6,7%) y cotrimoxazol (6,7%). En el seguimiento, por persistencia de picos febriles, a dos pacientes en tratamiento con amoxicilina-clavulánico se les inició ciclo con ceftazidima e imipenem, respectivamente. La mortalidad fue del 40% y la estancia media global de 41,93 (± 26,15 DS) días. La estancia antes de la neumonía fue de 18,93% (± 13,41 DS) días y la posterior de 23 (± 21,89 DS) días.
Conclusiones: 1. La mortalidad de la neumonía nosocomial es muy elevada: 40% 2. Se presentan en pacientes de edad muy, avanzada, malnutridos, con úlceras por presión y con importante deterioro funcional, mental social, todas ellas condiciones que dificultan el alta tras la resolución del «teórico» proceso agudo que motivó el ingreso. 3. Muchos pacientes, habían sido informados de alta clínica antes de instaurarse la neumonía, retrasada por problema social. La estancia post-neumonía se prolonga más tiempo del que fue necesario para resolver el proceso que motivó el ingreso. 4. La existencia de pacientes geriátricos de larga estancia es un hecho y si sus necesidades no se satisfacen adecuadamente en domicilio o residencias permanecerán ocupando camas hospitalarias de agudos.
201
NEUMONÍAS PROBABLEMENTE ASPIRATIVAS EN PACIENTES GERIÁTRICOS
Robles Agudo, F.; Martín Scapa, C.*; Fernández Bujarrabal, J.**; García-Peñuela Negrón, J. L.**; Zori Calvo, D.**; Morera Pérez, M. L.**
Servicios de Geriatría, Microbiología* y Neumología.** Hospital de Cantoblanco. Madrid.
Objetivo: Conocer las características de los pacientes con neumonía y factores de riesgo de aspiración: alteración del nivel de conciencia, disfagia, portador de SNG, vómitos, consumidor de psicofármacos (neurolépticos y benzodiazepinas) y mala higiene bucal.
Metodología: Estudio procpectivo de todos los pacientes >= 75 años ingresados, en el último año, en los Servicios de Geriatría y/o Neumología de nuestro Centro con diagnóstico de neumonía y sospecha de aspiración.
Resultados: 40 pacientes de un total de 78 ingresos por neumonía presentaban uno o mas factores de riesgo de aspiración. La edad media (± DS) fue de 85,31 ± 5,15 años. Comorbilidad: EPOC (20%), IC (15%), IR (10%), diabetes (40%), ACV (50%), demencia (72,5%), deterioro funcional (87,5%), UPP (47,5%), SNG (52,5%). Con diferencias significativas respecto al resto de pacientes con neumonía para: EPOC: 42,1% (p < 0,034), ACV: 13,2% (p < 0,0001), demencia: 28,9% (p < 0,0001), UPP: 7,9% (p<0,0001) y SNG: 2,6% (p< 0,0001). En la presentación clínica: fiebre (75%), tos, (40%), expectoración (65%). disnea (70%), dolor torácico (5%), confusión (82,5%). Con diferencias significativas para: fiebre: 50% (p < 0,02), tos: 73,7% (p< 0,003) y confusión: 23,7% (p< 0,0001). La localización radiológica más frecuente fueron los lóbulos inferiores (73%). Analíticamente destaca la presencia de insuficiencia respiratoria parcial en el 57,5% y en particular la hipoproteinemia: 44% (p< 0,009) y la hipoalbuminemia: 65% (p< 0,015), si bien la albúmina sólo se había determinado en el 50% de la muestra. Durante la evolución presentaron inestabilidad hemodinámica (TAS < 90 mmHg) 14 pacientes (35%) frente a 3 (7,9%) del resto (p< 0,004). La mortalidad fue del 42,5% (17 exitus) y en el resto de 5,3% (2 exitus), con diferencia significativa (p< 0,0001).
Conclusiones: 1. Las neumonías, con perfil clínico de etiología aspirativa, representan el 51,28% de nuestros ingresos por este proceso. 2. Se presentan en enfermos con enfermedad cerebrovascular, demencia, malnutridos, portadores de SNG, dependientes (vida cama-sillón) y con UPP. 3. Manifiestan menos sus síntomas y se detectan por la presencia de fiebre y/o confusión. 4. Cursan con una elevada mortalidad 42,5%. 5. El critaje de nuestros ingresos, en la urgencia del Hospital de Referencia, condiciona la valoración global de los mismos.
202
NEUMONÍA EN PACIENTES PROCEDENTES DE RESIDENCIA
Pedreira Copín, C.; Beltrán de la Ascensión, M.*; Sanz Segovia, F.*; Morera Pérez, M. L.**; López Arrieta, J. M.*; Robles Agudo, F.*
Residencia PP. MM. Dr. González Bueno. Servicios de Geriatría* y Neumología**. Hospital de Cantoblanco. Madrid.
Objetivo: Conocer el perfil clínico de los pacientes con neumonía, procedentes de residencias, en el contexto del análisis conjunto de las neumonías ingresadas en nuestro hospital.
Material y métodos: Estudio prospectivo de los pacientes >= 75 años que han ingresado en nuestro Centro durante el año 2000 con diagnóstico de neumonía y procedentes de residencia.
Resultados: De los 78 ingresos por neumonía, 27 (10 varones y 17 mujeres) procedían de residencia con una edad media (± DE) de 86,85 ± 6,43 años, frente a 83,11 ± 5,87 años de las procedentes de domicilio (p< 0,05). Las patologías de base más frecuentes en este grupo, con diferencia significativa respecto a los demás fueron: demencia: 70,4% (p< 0,014), deterioro funcional: 85,2% (p< 0,012). UPP: 44,4% (p< 0,020) y SNG: 44,4% (p< 0,020). Los síntomas de presentación más frecuentes: confusión (70,4%), fiebre (51,9%) y disnea (55,6%). El 46,7% tenía una frecuencia respiratoria >= 30, el 65,4% insuficiencia respiratoria parcial y el 35% proteínas ¾ 6. La estancia media (± DE) fue de 14,66 ± 13,99 días y en los supervivientes de 16,42 ± 16.
La mortalidad fue del 29,6%. frente al 21,6% en los procedentes de domicilio: diferencia no significativa. Utilizando el índice pronóstico de Fine et al (N Engl J Med 1997: 336: 243-250) el 33,3% (9) pertenecían a la clase IV y el 66,7% (18) a la clase V. El coeficiente de correlación intraclase con la clasificación de la SEPAR (Sociedad Española de Neumología y Cirugía Torácica) es de 0,6755 (0,50-0,75: regular y > 0,75: buena).
Conclusiones: 1. Los pacientes con neumonía procedentes de Residencia tienen mayor edad y mayor prevalencia de demencia, deterioro funcional. UPP y SNG. 2. La mortalidad es elevada: 29,6%, 3. Pertenecen a las clases de Fine: IV y V, en teoría claros candidatos a manejo hospitalario, circunstancia que no compartimos. Este índice incluye diferentes factores predictivos de mala evolución y premia algunos característicos de este grupo: edad muy avanzada, alteración del nivel de conciencia y vivir en residencia.
203
ANALISIS DE LA FUNCION PULMONAR DE LOS ANCIANOS EN NUESTRA UMLE
Gandarillas, M. A.*; Martínez, J. A.*; Zurbano, F.**
* Hospital Santa Clotilde, HH San Juan de Dios. ** HUM de Valdecilla. Santander. Hospital Santa Clotilde. Santander.
Objetivos: Se pretende analizar los valores de la función pulmonar y parámetros que intervienen en nuestros pacientes.
Material y método: Personas mayores de 70 años, de ambos sexos, colaboradoras sin patología pulmonar conocida, sin hábitos tóxicos ni exposición laboral.
De los sujetos en un principio susceptibles de realizar la prueba, fueron eliminados el 68% por mala colaboración; realizándose el estudio en 42 pacientes. Se les ha medido talla y peso, espirometría (CVF, FEVI, Tiffeneau, MEF 75, 50, 25), medición de frecuencia cardíaca y SaO2. Se ha utilizado: tallímetro Seca, espirómetro Spirolyser SPL-100 y Oximeter Microspan 3040.
La espirometría se realizó con el paciente sentado, con pinza nasal y realizando entre tres y cinco maniobras, escogiendo la mejor de ellas.
Se ha utilizado el IMC para descartar a aquellos cuya obesidad condicionase su función respiratoria considerando el IMC de 17,30-25 normal, de 25-30 sobrepeso y mayor de 30 obesos.
Resultados: 42 pacientes, 14 hombres 33,3% y 28 mujeres 66,5%, Edad media: 80,02 años Talla media: 157 cm. Peso medio: 65,21, IMC medio: 26,45.
Desnutrido 1, IMC normal 16, con sobrepeso 16 y obesos 7; hemos de tener en cuenta la cifosis que presentaban un gran número de las personas estudiadas.
Todos los sujetos presentaban una frecuencia cardíaca entre 50 y 100 p.m., la SaO2 fue en todos ellos superior al 94% lo que confirma la normalidad en el intercambio gaseoso del pulmón. Ningún paciente presenta obstrucción al flujo aéreo definido por una disminución del FEV por debajo del 80% del teórico índice de Tiffeneau bajo, sin embargo en 15 pacientes (35,7%) observamos una disminución en los flujos entre el 25 y el 75% de las CVF sin que pudiésemos descubrir una causa que lo justificase.
8 pacientes el 19% presentó un síndrome restrictivo caracterizado por una CVF baja, inferior al 80% del teórico con un Tiffeneau normal, analizado este grupo observamos que cinco tenían una importante pérdida de masa muscular, uno estaba desnutrido y dos obesos.
Conclusiones:
El 19% de los pacientes considerados normales tenían un síndrome restrictivo justificado por alteraciones de columna o masa muscular.
Ningún paciente presentó síndrome obstructivo aunque un porcentaje significativo mostró disminución a los flujos medios hecho comentado por otros autores que encuentran altas tasas de falsos positivos en el análisis del FEV 25-75% lo que no debe inducir a poner tratamiento médico en personas mayores que por otra parte son vulnerables a los efectos secundarios de la medicación empleada.
El conocimiento del descenso esperado en la función pulmonar que normalmente acompaña al proceso de envejecimiento es un factor muy importante a la hora de tomar una decisión terapéutica.
204
PREVALENCIA DE INFECCIÓN Y COLONIZACIÓN POR MARSA EN UN CENTRO GERIÁTRICO
Lladó Arnal, M.*; Martínez García, E.**; Espinosa Val, C.*; Pera Blanco, G.***; Parés Palom, R.*; Puig Domingo, M.* **
* Antic Hospital St. Jaume i Sta. Magdalena (PASS). ** Hospital de Mataró. *** Unitat de Recerca del CSdM. Mataró (Barcelona).
Resumen: La existencia de casos de infección por MARSA en centros geriátricos es un fenómeno cada vez más reportado en los últimos años en España aunque existen pocos datos al respecto.
Objetivos: Estudiar la prevalencia de portadores y sujetos infectados por MARSA en nuestro centro, sus características, procedencia y relación con los factores de riesgo conocidos.
Método: Se recogieron 87 muestras de frotis nasales y 15 muestras de secreciones y úlceras de 87 pacientes, y frotis nasales de 74 sujetos del personal sanitario, realizándose cultivos en los medios habituales.
Resultados: El 8% de los pacientes (6/87) presentaron infección por MARSA siendo predominantemente la localización en úlceras vasculares (3/6); 4/6 pacientes eran también portadores en fosas nasales; tres casos procedían del domicilio y los otros tres habían sido ingresados en el hospital de agudos durante el último año; 5/6 pacientes presentaban patología relevante asociada (Charlson de 2-7), habían recibido antibióticoterapia mayoritariamente y corticoterapia en algunos casos; en 4/6 casos la edad fue mayor de 70 años. Por otra parte se detectaron 9% de portadores entre los pacientes y 9% entre el personal sanitario. Todos los casos de pacientes y el 50% de portadores presentaban la misma cepa de MARSA.
Conclusiones: 1. La prevalencia de infección por MARSA en nuestro centro es relativamente baja, similar a la descrita para otros centros de nuestro país y algo superior a la de otros países; la prevalencia de portadores es similar a la de la población general española. 2. Es necesario mantener medidas de prevención dado que la tipología de pacientes favorece la infección por MARSA. 3. No parece necesario el estudio rutinario de portadores entre el personal sanitario.
205
INFECCIONES DEL TRACTO URINARIO EN UN MEDIO GERIATRICO RESIDENCIAL. INCIDENCIA, ETIOLOGIA Y VALORACION DEL TRATAMIENTO
Fernández Fuertes, I.; Casas Martínez, A.; Vázquez Piñeiro, A.; Freire Fojo, A.; Pazos Seco, J. M.; Rozamontes Vázquez, M. J.
Residencia Asistida para Personas Mayores de Laraxe. Cabanas (A Coruña).
Objetivo: Analizar la incidencia de infección urinaria en una residencia sociosanitaria asistida, conocer los gérmenes patógenos más frecuentes y realizar una valoración de los tratamientos antibióticos empíricos, en función de los antibiogramas obtenidos con posterioridad.
Método: Se realizó un estudio retrospectivo de las historias clínicas de todos los pacientes ingresados en la residencia en un período de tiempo de 14 meses (enero de 1999-febrero de 2000), con el fin de conocer los episodios de infecciones urinarias padecidos por cada uno de los residentes en este período de tiempo.
Se elaboró una hoja de recogida de datos donde se anotó la siguiente información: realización de tira reactiva de orina (Combur10 TestR S), obtención de muestras para cultivo así como el método de recogida (micción espontánea o sondaje vesical). En el caso en que se inició tratamiento empírico, se tomaron datos del antibiótico utilizado, la dosis y pauta. Posteriormente se revisaron los resultados de los cultivos, anotando en cada caso el o los gérmenes identificados, así como su sensibilidad a distintos antibióticos (a través de antibiograma).
Resultados: Se estudiaron 158 pacientes, realizándose 433 tiras reactivas de orina, de las cuales 126 fueron positivas. La recogida de muestras para estudio microbiológico fue posible en 100 casos, de los que en 84 se inició el tratamiento antibiótico, empírico, debido al estado clínico de los pacientes. En los 16 casos restantes los pacientes no fueron tratados hasta disponer de antibiograma. De los 100 cultivos realizados un 8% resultaron negativos y un 92% positivos, éstos últimos correspondían a 42 pacientes. La incidencia de infección urinaria encontrada en nuestro medio fue del 26,5%. En la tabla 1 se recogen los microorganismos patógenos encontrados. En la tabla 2, aparecen reflejados los antibióticos que se utilizaron en el tratamiento empírico y el coste tratamiento/día de cada uno de ellos. A partir de los antibiogramas se recogió el número de casos en los que existía sensibilidad a cada antibiótico.
Conclusiones: 1. La incidencia de infección urinaria en nuestro medio es de un 26,5%, valor que se corresponde con el encontrado en la bibliografía para este tipo de centros. 2. Los microorganismos responsables son en su mayoría Gram- (86%), frente a un 14% atribuidas a Gram +. Es E. coli el microorganismo más frecuentemente aislado. 3. La vista de los resultados de sensibilidad y teniendo en cuenta el factor coste, el tratamiento empírico de elección en nuestro medio sería amoxicilina/clavulánico oral y como alternativa cefuroxima axetilo oral. El tratamiento parenteral de elección lo constituiría la cefotaxima, en aquellos casos donde la vía oral no sea viable.
206
INFECCIONES NOSOCOMIALES EN ANCIANOS INGRESADOS EN UNA UNIDAD DE MEDIA ESTANCIA (UME)
Gómez, P. L.; Estrada, A.; Prieto, A.; Lázaro, M.; Ribera, J. M.
Servicio de Geriatría. Hospital Clínico San Carlos. Madrid.
Objetivos: Valorar: 1. Número de infecciones nosocomiales (tipo y gérmenes) que presentan los ancianos ingresados en la UME. 2. Perfil de los infectados. 3. Repercusión funcional, estancia media, ubicación al alta de los infectados.
Material y métodos: Estudio descriptivo prospectivo. Período de estudio: diciembre 2000-marzo 2001. Protocolo preestablecido con 30 ítems: variables demográficas, microbiológicas, clínicas, funcionales y terapéuticas. Análisis estadístico.
Resultados: Pacientes ingresados en UME (65,8% mujeres). Edad media 84,3 + 6,1. Grupo A (pacientes infectados): 22 (53,65%). Grupo B (pacientes no infectados): 19 (46,35%). Infección única: 19; 2 infecciones: 2; > 2 infecciones: 1. Tipo de infecciones: Infecciones del tracto urinario (ITU): 16 casos (Gérmenes: E. Colli (15); Proteus Mirabillis (3); Enterococo (3); Pseudomona (2); Klebsiella (2). Colitis pseudomembranosa: nueve casos (se aisló en todos toxina Clostridium).
Infección de úlceras por presión: tres casos (polimicromianas); Neumonías por aspiración: tres casos. Sepsis por stafilococo meticilin resistente (SAMR): un caso. GEA: un caso. Situación funcional (Grupo A): 95,4% Katz F-G; (Grupo B): 68,4% Kartz F-G; Motivo de ingreso (Grupo A): Rehabilitación: 16; Convalencia: 2; Ubicación: 4. (Grupo B): Rehabilitación: 14; Convalencia: 3; Ubicación: 2. Patologías crónicas: (Grupo A): 55% > 3 enf. Crónicas. Grupo B: 48% > 3 enfermedades crónicas.
Portador de sonda urinaria (Grupo A): 45,4%. Grupo B: 42,3%. Días de estancia en UME hasta el diagnóstico de infección: 68,1% > 5 días. Estancia media: Grupo A: 43,3. Grupo B: 32. Exitus: Grupo A: 4. Grupo B: 1.
Conclusiones:
1. Son muy frecuentes en las infecciones nosocomiales en una UME.
2. Las infecciones más frecuentes son las urinarias y la colitis pseudomembranosa.
3. Los enfermos infectados tienen peor situación funcional.
4. La estancia media es más elevada.
207
DOLOR EN EL HOSPITAL RICARDO BERMINGHAM DE FUNDACION MATIA
González Larreina, R.; González Oliveras, J. L.
Hospital Ricardo Bermingham-Fundación Matia. San Sebastián. Guipúzcoa.
Introducción: El Hospital Ricardo Bermingham está distribuido en tres servicios: Cuidados Paliativos (UCP) para cáncer en fase terminal con 14 camas, Rehabilitación (R) de fracturas y secuelas neurológicas con 37 camas, y Medicina y Larga Estancia (MyLE) con 52. El control del dolor, es un índice de calidad en nuestro hospital, y el principal objetivo a conseguir.
Objetivos: Cuantificar el dolor y su etiología; analizar la relación entre los tipos de dolor con las patologías y con los servicios; evaluar el uso de analgésicos según la escala de la OMS de forma pautada o a demanda en las distintas patologías y servicios.
Metodología: Estudio transversal de todos los pacientes ingresados en los tres servicios. La valoración del dolor se realiza por personal médico y enfermería desde el momento del ingreso y después a lo largo de la evolución, mediante escalas verbales y exploración. Variables: edad, sexo, servicio, patología causante, tipo de dolor, analgésicos utilizados, analgesia fija, a demanda, vía de administración del analgésico. Análisis estadísticos: exploratorios, para medir la asociación entre variables (test de la chi-cuadrado), así como H de Kruskal-Wallis (equivalente no paramétrico del análisis de varianza de un factor).
Resultados: Se estudian 93 pacientes, 31 hombres y 62 mujeres, edad media de 75,86 años. Tienen dolor 51 (54,83%) y no 42 (45,17%). Por servicios tienen dolor el 81,80% de los ingresados en UCP, el 63,3% de los de R, y el 44,2% de los de MyLE. Las patologías más frecuentes son las secuelas neurológicas del ACVA (24,7%), el cáncer (17,2%) las secuelas de fracturas (17,2%), la demencia (11,8%), encamamiento y enfermedades reumáticas (8,6%).
Se observan diferencias significativas (0,000) entre servicios y patologías: cáncer en UCP, secuelas de ACVA y fracturas en R, y secuelas de ACVA y demencias en MyLE. Se observan diferencias significativas (0,001) entre servicios y tipo de dolor: somático y mixto en UCP, somático y neuropático en R y MyLE. Se observan diferencias significativas (0,000) entre servicios, patologías y uso de diferente escalón analgésico y vía de administración.
Todos los enfermos con dolor tienen pauta fija de analgésico, un 37,25% tienen previstas dosis de rescate a demanda. Un 7,52% del total de 93 pacientes estudiados tienen analgesia a demanda pero ninguno de ellos tiene dolor estando actualmente en fase de retirada de analgesia.
Conclusiones:
1. Alto porcentaje de pacientes con dolor.
2. Alto porcentaje de control del dolor.
3. Situaciones dolorosas: deambulación, movilización, agonía en cáncer.
4. Vía oral en R y MyLE, y vía subcutánea en UCP.
5. Paracetamol y morfina son los analgésicos más usados.
6. Mínimo uso hospitalario de tramadol y de fentanilo transdérmico.
208
CARACTERISTICAS SOCIO-DEMOGRAFICAS Y FUNCIONALES DE LOS PACIENTES INGRESADOS EN UNA UNIDAD DE CUIDADOS PALIATIVOS
Alonso Álvarez, M.; Virgós Soriano, M. J.; Expósito Blanco, A.; Fernández Fernández, M.; Palacios, M. J.; San Cristóbal Velasco, E.
Servicio de Medicina Interna y Geriatría. Hospital Monte Naranco. Oviedo.
Objetivo: Conocer las características de los pacientes ingresados en una Unidad de Cuidados Paliativos.
Material y método: Se realizó un estudio retrospectivo de los pacientes ingresados en la Unidad de julio a diciembre de 2000. Se trata de pacientes con patología oncológica en situación terminal, sin que la edad sea criterio de ingreso. Se recogieron datos sociodemográficos, clínicos y funcionales.
Resultados: Se revisaron las historias clínicas de 143 pacientes. La edad media fue de 72,2 años (44-94) siendo el 61,5% varones.
Aproximadamente la mitad de los enfermos residía en el área urbana de Oviedo. Un 11% ya era conocido de la Unidad y cerca del 10% reingresó durante el período de estudio.
El 98% procedía de los Servicios de referencia, en su mayor parte del Servicio de Cirugía General (32,2%), seguido de los Servicios de Urgencias (14%), Neumología (9%) y Oncología (8,4%).
El tiempo medio transcurrido desde el diagnóstico hasta el ingreso fue de 15 meses y el 75% de los pacientes presentaba metástasis.
Fallecieron durante el ingreso un 71% de los pacientes. Entre los que se fueron de alta, el destino más frecuente fue el domicilio (casi el 80%).
En cuanto a la situación funcional, la puntuación media del Índice de Barthel al ingreso fue de 35,5 puntos, siendo capaces de caminar, de manera independiente o con ayuda, sólo una cuarta parte de los pacientes. La puntuación media del Karnosfky fue de 38.
Conclusiones: Los pacientes que ingresan en nuestra Unidad se caracterizan por ser una población de edad media muy avanzada y encontrarse en situación muy evolucionada de su enfermedad.
209
CARACTERISTICAS CLINICAS DE UN GRUPO DE PACIENTES EN FASE TERMINAL
Virgós Soriano, M. J.; Cano Cáceres, E.; Alonso Álvarez, M.; Expósito Blanco, A.; Juárez Maldonado, O.; Martínez Celada, M.
Servicio de Medicina Interna y Geriatría. Hospital Monte Naranco. Oviedo.
Objetivo: Describir las características de los pacientes oncológicos ingresados en la Unidad de Cuidados Paliativos dependiente del Servicio de MI-Geriatría de nuestro Hospital.
Pacientes y métodos: Se revisaron las historias clínicas de los pacientes que fueron alta hospitalaria entre el 1 de julio y el 3 1 de diciembre de 2000.
Resultados: El número de altas durante dicho período fue de 143, de ellos 14 fueron reingresos, la edad media fue 72 años y el 61% fueron varones. El tiempo medio transcurrido desde el diagnóstico del cáncer hasta el ingreso fue de 15 meses.
La distribución por tumores fue: colon y recto (N= 21), pulmón (N= 19), tracto digestivo superior (N= 19), riñón y vías urinarias (N= 11), ORL (N= 10), hígado y páncreas (N= 10), tumor primario no filiado (N= 9), mama (N= 8), próstata (N= 7), SNC (N= 6) y otros (N= 9).
La media de síntomas presentados en el momento del ingreso fue de 2 ± 1. El número de fármacos utilizados fue de 5 ± 2. Presentaron dolor en algún momento durante el ingreso 97 pacientes (68%). Se utilizó morfina en 108 pacientes, siendo la dosis media utilizada en las últimas 24 horas de estancia de 95 ± 122 mg, la vía de administración más frecuente fue la subcutánea (58% de los casos).
Fallecieron 101 pacientes (71%), de ellos precisaron sedación 36, el tiempo medio desde que se inició hasta el exitus fue de 18 ± 18 horas, la causa más frecuente de sedación fue la disnea (86%).
Conclusiones: En nuestra muestra los tumores de origen digestivo seguidos de los pulmonares fueron los más frecuentes. El síntoma predominante fue el dolor precisando dosis de morfina muy variables para su control. La principal causa de sedación fue la disnea.
210
APROXIMACION PRONOSTICA EN UN GRUPO DE PACIENTES ONCOLOGICOS EN FASE TERMINAL
Virgós Soriano, M.J.; Alonso Álvarez, M.; Arche Coto, J. M.; Fernández Fernández, M.; Expósito Blanco, A.; Solano Jaurrieta, J. J.
Servicio de Medicina Interna y Geriatría Hospital Monte Naranco.Oviedo. Asturias.
Objetivo: Valorar las diferencias en un grupo de pacientes oncológicos en fase terminal en función de que se halla producido o no exitus durante su estancia.
Pacientes y métodos: Se revisaron las historias clínicas de los pacientes oncológicos en fase terminal que fueron alta hospitalaria entre el 1 de julio y el 31 de diciembre de 2000. El total de altas hospitalarias se dividió en dos subgrupos: Pacientes que fueron exitus (N= 101), y pacientes que no fueron exitus (N= 42).
Resultados: Se encontraron diferencias significativas (p< 0,05) en las medias de: Actividad al ingreso (41% de los exitus estaba encamada, frente al 5% de los que no fueron exitus), índice de Barthel al ingreso (28 + 27 en el grupo que fue exitus frente a 59 + 31), índice de Karnosfky al ingreso (34 + 12 frente a 47 + 11), días de estancia (10 + 9 frente a 16 + 12), valores de albúmina (2,4 + 0,5 frente a 2,9 + 0,4), número de fármacos utilizados en las últimas 24 horas de la estancia hospitalaria (4,7 + 2,3 frente a 6,3 + 2,5), utilización de la vía oral (80% de los exitus frente al 97% de los no exitus) utilización de la vía subcutánea (70% frente al 32%) y utilización de la vía endovenosa (80% frente al 40%).
Las características fueron similares en cuanto a la edad, sexo, estadio tumoral, meses desde el diagnóstico del cáncer, número de síntomas al ingreso, presencia o no de dolor, valores de hemoglobina, número de fármacos pautados al ingreso y dosis de morfina en las últimas 24 horas de estancia.
Conclusiones: Los pacientes que fallecieron presentaron una menor capacidad funcional y menores niveles de albúmina en el momento del ingreso. Precisaron menor número de fármacos para el control sintomático en el último día de estancia, y requirieron en mayor porcentaje la utilización de las vías subcutánea y endovenosa.
211
ESTUDIO DE PREVALENCIA DEL DOLOR EN UNA UNIDAD DE CONVALESCENCIA DE 70 CAMAS
Vilarmau, M.; Nogueras, A.; Guirao, M.
Corporación Sanitaria Parc Tauli. Sabadell. Barcelona.
Introducción: Son múltiples los estudios que demuestran la infravaloración y déficit de tratamiento del dolor de los pacientes ingresados.
Objetivos: Conocer la prevalencia, intensidad y tratamiento del dolor que presentan los pacientes ingresados en la unidad de convalescencia del Hospital Tauli, así como las diferencias según el evaluador sea el médico, enfermería o el propio paciente.
Método: Corte de prevalencia, mediante revisión de la historia clínica y encuesta a doble ciego al propio paciente, al médico y a la enfermera responsables. Variables recogidas: presencia de dolor, intensidad de 0 a 10 (VAS), mejoría, uso de analgésicos, fármacos adyuvantes, tratamiento no farmacológico, diagnóstico principal, y datos demográficos. Presentamos el estudio descriptivo de los datos.
Resultados:
Nº de pacientes con presencia de dolor según
De los 31 pacientes que dicen tener dolor, la intensidad es de 5 de promedio; el médico discrepa en siete casos y enfermería en 11; la intensidad del dolor en los casos en que no discrepan es de 4,29 y 5,2 respectivamente.
Coincidencia sobre la presencia de dolor del médico con enfermería en 52/64; del médico con el paciente en 47/74 y de enfermería con el paciente en 47/74.
Conclusiones: 1. Un 67% recibe tratamiento para el dolor. 2. La analgesia es insuficiente, con una prevalencia de dolor del 48% y una intensidad de 5 cuando está presente. 3. Existe discrepancia sobre la presencia de dolor entre médico y enfermería, así como entre ambos y el paciente, apareciendo un 10% de pacientes que expresan dolor y que no reciben tratamiento alguno.
212
HALLAZGOS INCIDENTALES EN AUTOPSIAS DE ANCIANOS INSTITUCIONALIZADOS
Gómez-Busto, F.; Artaza, I.; Atares, B.; Moreno, V.
Foro de Geriatría AGURE. Servicio de Anatomía Patológica. Hospital Txagorritxu. Vitoria-Gasteiz.
Objetivo: Estudiar los hallazgos secundarios inesperados o incidentales en la autopsias realizadas en ancianos institucionalizados.
Material y método: Se revisaron los hallazgos de las autopsias realizadas en los centros geriátricos atendidos por miembros del Foro AGURE de Vitoria-Gasteiz en el período de junio/1998 a enero/2001.
Resultados: Número de autopsias: Año 1998: 11; 1999: 15; 2000: 22;
En total se realizaron 48 necropsias (20 completas; Cráneo + Tórax: 9; limitadas a cerebro: 18) correspondientes a 34 mujeres y 14 varones con una edad media de 84,8 años (rango 63-99).
Hallazgos por aparatos:
Cardiovascular: Estenosis coronarias 9 (31%); Arterioesclerosis aórtica complicada: 14 (48%); Hipertrofia cavidades: 8 (27,5%); Infartos no esperados: 5 (16,6%); Valvulopatías: 4; Pericarditis fibrinosa: 2. Pulmón: TBC residual: 7 (24%) Edema: 5 (17%); Bronquiectasias: 4; Enfisema: 4; Pleuritis fibrinosa: 1; Osificación Pulmonar: 2. Riñón: Pielonefritis Crónica: 13 (45%); Nefroangioesclerosis: 10 (34%). Hidronefrosis: 2; Quistes simples: 4. Digestivo: Congestión hepática: 15 (52%); Colelitiasis: 8 (27,5%); Esteatosis hepática: 4; Pancreatitis crónica: 3; Esofagitis: 2; Quiste pancreático: 1; Apendicitis aguda por fecalito: 1. Tiroides: Bocio multinodular: 13 (43,3%). Genito-Urinario: Pólipos endometriales: 4; Cistitis polipoide: 4; Mama fibroquística: 2; Vagintis aguda: 1; Prostatitis: 1; Hipertrofia prostática: 1.
Tumores:
Pulmón: Tumorlet (2). Riñón: Ca Células Claras: 2. Digestivo: Ca Páncreas: 1; Ca Gástrico: 1; Ca Colon: 1; Ca Boca: 1. Mama: Ca Mama: 1. Utero: Leiomiomas: 2. Encéfalo: Meningioma 1; Subependimoma: 1. Neuromas: 2.
Comentarios:
Los hallazgos incidentales son altamente frecuentes en las autopsias de los pacientes añosos.
213
ANÁLISIS DESCRIPTIVO DE LOS ANCIANOS FALLECIDOS EN UNA UNIDAD DE AGUDOS DE GERIATRÍA: ¿MARCA DIFERENCIAS LA INSTITUCIONALIZACIÓN PREVIA?
Palomo Martínez, V. M.; Álvarez Álvarez, L.; Yela Gonzalo, J. G.; Hornillos Calvo, M.; Jiménez Jiménez, M. P.
Sección Geriatría. Hospital Universitario de Guadalajara. Guadalajara.
Introducción: Nuestra unidad se caracteriza por tener una mortalidad superior a otras unidades de agudos, derivado de un mayor porcentaje de ancianos dependientes. En nuestra área sanitaria existe un porcentaje de ancianos institucionalizados superior a la media nacional.
Objetivo: Describir las características de los ancianos que fallecen en una unidad de agudos de Geriatría (UGA) y analizar si existen diferencias según su situación social previa.
Método: Estudio retrospectivo. Se revisaron los informes de alta de los pacientes fallecidos en nuestra UGA durante el año 2000. Se analizaron las variables: edad, sexo, estancia media, situación funcional y mental previas (según las escalas de Cruz Roja), ubicación previa, comorbilidad (Indice de Charlson), porcentaje de ingresos para tratamiento paliativo, demencia y días transcurridos desde el inicio de los síntomas. Se aplica estadística descriptiva y Chi-cuadrado y T de Student del paquete estadístico SPSS.
Resultados: Han sido incluidos 171 pacientes (22,7% de los ingresos). La edad media fue de 85,5 ± 5,8, siendo mujeres el 55%. Procedían de residencia el 25,3%. Con una estancia media de 10,3 ± 10,7 días. Días desde el inicio de síntomas 5,07 ± 11. Indice de Charlson 3,06 ± 1,5, CRF previo 2,75 ± 1,69. CRM previo 1,75 ± 1,70. Tenían demencia el 43,6%. Ingresaron para tratamiento paliativo exclusivamente el 14% de ellos, de los cuales el 7% eran oncológicos. La causa de muerte más frecuente fue la patología respiratoria (29,50%), seguida del ACVA (23,5%) y la patología cardíaca (18,7%). No hubo diferencias significativas comparando las variables estudiadas en los subgrupos de domicilio y residencias, salvo en la situación previa mental y funcional (p< 0,0001).
Conclusiones: Una alta proporción de la población que fallece en una UGA tiene deterioro funcional y mental previo grave, sobre todo la institucionalizada. Aunque tienen una alta morbilidad, no hay diferencias con los ancianos que vivían en sus domicilios.
214
ESTUDIO DE MORTALIDAD EN RESIDENCIAS
Serrano, M.; Neira, M.; López,. A.*; Ramírez, P.
Residencia Mirasierra. Residencia Parque Coslada*. Grupo Quavitae. Madrid.
Objetivos: El objetivo del estudio es describir las características clínicas, funcionales y mentales de los residentes fallecidos, comparando estas con las de los residentes vivos y analizar cuales de esas circunstancias se asocian a una mayor mortalidad.
Método: Estudio descriptivo: Se revisaron las historias clínicas de los 49 residentes fallecidos desde noviembre de 1999 hasta enero de 2001 recogiendo datos sobre antecedentes médicos, síndromes geriátricos, situación funcional y mental. Posteriormente se hizo análisis comparativo de los resultados con residentes vivos.
Resultados: La edad media de la muestra es de 86 años y 77% son mujeres. La causa más frecuente de fallecimiento ha sido la infección respiratoria, seguida de la patología cardíaca. La cardiopatía es la antecedente médico más frecuente en la muestra (59%). La anemia estaba presente en el 61%.
Los síndromes geriátricos aparecen en un alto porcentaje de los fallecidos; deterioro cognitivo (65%), inmovilismo (55%), polimedicación (53%), malnutrición (51%).
El 79% de los fallecidos tenían un Barthel ¾ 55, el 75% un Pfeiffer >= 5 y el 61% un Norton ¾ 12.
El 71% de los fallecidos había precisado ingreso en la Unidad de Cuidados Especiales y Reagudizaciones de la Residencia (UCER). Dicha unidad se utiliza para estabilización de pacientes con patología aguda.
Conclusiones: El deterioro funcional, el deterioro cognitivo moderado-severo, la presencia de síndromes geriátricos asociados, la cardiopatía y la necesidad de atención médica continuada son circunstancias que se presentan con una alta prevalencia en el estudio de mortalidad en residencias.
215
CARGA DE CUIDADOS DE ATENCION DIRECTA EN ANCIANOS INSTITUCIONALIZADOS DE NAVARRA
Guijarro García, J. L.; Font Arellano, M. T.
Casa de Misericordia de Pamplona. Pamplona (Navarra).
Objetivo: Conocer la carga de trabajo de atención directa en ancianos dependientes residentes en instituciones geriátricas de Navarra.
Método: Se seleccionan 13 residencias en distintos puntos de Navarra, con diferente titularidad, tamaño, y tipo de asistencia.
Se estudian 228 ancianos con edad media de 83 años, de los cuales 152 son mujeres y 76 hombres.
Se emplea como escala de valoración para clasificar según grado y tipo de invalidez el VMIR'99, ideada y validada para tal efecto. La carga de trabajo de los cuidadores se determina con la suma de los tiempos empleados en satisfacer las necesidades básicas del anciano agrupadas en cinco clases de tareas, en los tres turnos del día completo. Se correlaciona con tipos, grados de invalidez y residencias. La estadística se realiza con el SPSS 6,1 para Windows.
Resultados: El tiempo medio de movilización es de 7,4 minutos; el de higiene de 36,2'; el de alimentación de 19,5'; el de acompañamiento de 11,3' y el de descanso de 8,1'.
En el turno de mañana se consumen en estas actividades 36,2 minutos, en el de tarde 31' y en el de noche 9,3'. El tiempo global es de 82,3 minutos por cada anciano. El tiempo global en la invalidez moderada es de 66,5 minutos y en la invalidez grave de 91,3'. La media de tiempo que consume cada cuidador con cada anciano es de 80 minutos/día, siendo media hora más en los que tienen invalidez grave.
La mortalidad en un año es de un 20% y el empeoramiento funcional del 14%.
Conclusiones: En las actividades de higiene es donde más tiempo se consume y en las de movilización en las que menos. El tiempo de alimentación es el parámetro más sensible de los que miden la carga de atención directa. La motricidad, incontinencia, equilibrio, memoria, sociabilidad y entretenimiento son los factores que más influencian la carga de cuidados. El grado de incapacidad es el primer determinante de la carga de atención directa del anciano. La clase de incapacidad no influye en la carga de cuidados.
216
SISTEMA RUG T-18 DE CLASIFICACIÓN DE PACIENTES GERIÁTRICOS EN UN CENTRO SOCIOSANITARIO. EXPERIENCIA DE DOS AÑOS
Álvarez Álvarez F. M.; Salmerón Álvarez, M.; Rodríguez-Hevia, A.
Servicio de Geriatría. Fundación Sanatorio Adaro. Sama de Langreo. Asturias.
Objetivo: Comprobar si la implantación de este sistema ha supuesto un cambio en el perfil de los ancianos ingresados mediante su utilización desde enero de 1999 hasta febrero de 2001. Se comparan también los datos obtenidos en el estudio preliminar de marzo de 1998 (N= 75) frente a un estudio realizado en febrero de 2001 (N= 103) sobre el total de residentes en ambas ocasiones (concertados y no concertados). La Fundación Sanatorio Adaro es el primer centro sociosanitario del Principado de Asturias que utiliza este sistema de clasificación de pacientes geriátricos como medio de evaluación preingreso, seguimiento y financiación mixta sobre un total de 84 camas concertadas.
Método: Estudio descriptivo en ambos casos. Para la primera parte del trabajo se utilizó el sistema RUG (Resource Utilization Groups) en su versión T-18 (Fries et al. 1989) aplicado mensualmente a todos los pacientes ingresados en el sanatorio a través de los Servicios Sociales. Para la segunda parte se estudiaron en todos los pacientes variables demográficas (sexo, edad y lugar de procedencia), su situación funcional mediante el índice de Barthel (Barthel et al. 1965), y diagnóstico de demencia (CIE - 10), así como su gravedad según la Clinical Dementia Rating (CDR. Hughes et al. 1982). Se clasificaron también según el sistema RUG T - 18 en ambas ocasiones. El análisis de resultados se realizó con parámetros de estadística básica y se representan en forma de tablas y figuras.
Resultados: En los años 1999, 2000 y hasta febrero de 2001 un total de 935, 1.021 y 174 evaluaciones respectivamente. Los resultados para las cinco grandes categorías del Sistema RUG T-18 en cada año fueron los siguientes: 1999= Rehabilitación (R) 8,6%; Cuidados Especiales (S) 9,7%; Clínicamente Complejos (CC) 22,6%; Alteraciones Conductuales (B) 20,5%; Funciones Físicas Reducidas (P) 38,5%. 2000= (R) 8,8%; (S) 13,1%; (CC) 32,8%; (B) 15,0%; (P) 30,3%. 2001 = (R) 7,5%; (S) 17,2%; (CC) 28,7%; (B) 25,90%; (P) 20,70%. Edad: 79,8+/-10,9 vs 78,1±11,2. Mujeres 69,3% vs 67%. Procedencia: Domicilio 49,3% vs 43,71%. Residencias 29,3% vs 23,3%. Hospital 21,3% vs 33%. Barthel: Dependencia total - severa (< 40) 60% vs 59,2%. Moderada (45-60) 14,7% vs 13,6% Leve (65-95) 18,7% vs 20,4% Independencia (100) 6,6% vs 6,8%. Demencia: 48% vs 64,1% CDR: 0,5 5,5% vs 3% 1 13,91% vs 10,6% 2 13,9% vs 22,7% 3 66,7% vs 63,6%.
Conclusiones: 1. Progresiva disminución de residentes del grupo de funciones físicas reducidas, a favor de los pacientes de Cuidados Especiales y Clínicamente Complejos. 2. Aumentan residentes con Alteraciones Conductuales, sin cambios en los grupos de rehabilitación. 3. No existen diferencias en cuanto a edad media y sexo predominante, aumentando significativamente el porcentaje de ingresos procedentes de hospitales. 4. Similar grado de incapacidad con discreta disminución de los grados severos. 5. Importante incremento del porcentaje de residentes con demencia y en mayor grado de severidad.
217
IMPLEMENTACIÓN DEL RAI/RUG III (RESIDENT ASSESSMENT INSTRUMENT/RESOURCE UTILIZATION GROUPS) COMO SISTEMA DE EVALUACIÓN Y CLASIFICACIÓN EN UNA MACRORESIDENCIA DE ANCIANOS
Izagirre Araña, A.; García Magriñá, P.; Calvo Aguirre, J. J.; Unamuno Urzelai, B.; Aguirrezabal Ondarra, M.
Residencia Ancianos Zorroaga. San Sebastián. Guipúzcoa.
Objetivo y método: La residencia ancianos Zorroaga es un centro históricamente dedicada a la atención al anciano desde hace tres siglos. La tendencia actual a trabajar en equipo y la búsqueda de una calidad continuada de atención nos llevó hace dos año a decidir la implantación del sistema RAI como método de evaluación continuada de residentes, y en aras de obtener los grupos RUG existentes en nuestro medio residencial. Los objetivos que nos planteamos fueron: mejorar la coordinación interdisciplinar en el centro, obtener una toma de decisiones con una mayor integración multidisciplinar, mejorar los planes de cuidados individualizados, clasificar a los residentes según sus necesidades de recursos, y en suma, mejorar la calidad asistencial del centro. Por todo ello, en noviembre de 1999 se libera del trabajo a una enfermera a la que se le forma en la aplicación del RAI/RUG III. En enero de 2000 se comienza a aplicar el RAI a todos los residentes. La coordinación del RAI/RUG III ha sido realizada por una enfermera quien ha obtenido y recogido la información de cada uno de los residentes de las diferentes entidades profesionales. Esta valoración previa se ha discutido diariamente en una mesa de trabajo en la que además participaban la auxiliar responsable del residente, la asistenta social, el médico geriatra, y cuando la enfermera coordinadora lo creía necesario acudían también otros profesionales. La residencia Zorroaga cuenta con 310 residentes, con una edad media de 83 años, de los cuales el 70% son mujeres y aproximadamente un 60% son dependientes.
Resultados: En esta comunicación evaluamos los resultados obtenidos hasta el 27 de julio de 2000 en que cerramos el primer ciclo de trabajo. Se evaluaron 330 episodios en 318 residentes. Los grupos clasificatorios principales RUG III obtenidos son los que se presentan a continuación.
Rehabilitación11% (n= 36).
Funciones físicas reducidas 59% (n= 195).
Cuidados especiales 2% (n= 6).
Cuidados intensos 0% (n= 0).
Clínicamente complejo 12% (n= 39).
Deterioro cognitivo 10% (n= 33).
Alteraciones de la conducta 6% (n= 21).
Conclusiones: El RAI nos ha permitido realizar 330 planes de cuidados individualizados y concebidos desde una perspectiva multidisciplinar e integradora. Esto ha dado lugar a muy diversas intervenciones. Los datos obtenidos nos han permitido realizar un estudio comparativo con otras instituciones que han aplicado esta misma metodología y con el método de valoración de residentes vigente en Guipúzcoa (Sakontzen). Concluimos destacando como muy positivo este método de trabajo, de valoración y clasificación en un centro residencial como el nuestro.
218
PROGRAMA INFORMÁTICO DE ATENCIÓN INDIVIDUALIZADA EN LA RESIDENCIA ZORROAGA
Gutiérrez Labayen, A.; Izagirre Araña, A.; Cruz Montes, M.; Calvo Aguirre, J. J.
Residencia de ancianos Zorroaga. San Sebastián. Guipúzcoa.
Hace diez años nos planteamos la necesidad de desarrollar un programa informático de acuerdo a las necesidades de nuestros residentes y conforme a nuestra metodología de trabajo. Al inicio de los 90 comenzamos a utilizar el programa que presentamos y hoy, una década más tarde, tenemos la experiencia suficiente con el mismo para presentarlo públicamente.
Este programa de gestión sociosanitaria integral, está realizado en Clipper, corre bajo MS-DOS y está distribuido en red Windows 98. Mantiene los datos de la Historia Sociosanitaria con un sistema mixto de texto y datos, registra la valoraciones médicas y de enfermería. Los datos de salud se almacenan en ficheros con campos compatibles xBase, permitiendo la explotación externa o una eventual futura migración a Windows. La hoja evolutiva y las anotaciones se registran en ficheros de longitud variable asistidos por un editor de textos interno.
Permite guardar y conocer datos relativos a la morbilidad, salud de los residentes, emitir informes, planificar tratamientos, emitir recetas y cuantificar las cargas de trabajo en función de la dependencia.
Los procesos mecanizados son: fichero sanitario (información de ingreso, bioética, datos médicos y Enfermería (informes), datos sanitarios (tratamientos crónicos, recetas, material fungible, medicación, val. cargas de trabajo, hospitalización, altas y bajas y evaluación funcional, psicológica y de enfermería). Los datos médicos incluyen: episodios, test Sakontzen, evaluaciones funcionales y de enfermería, curas, constantes y parámetros, consultas externas y vacunaciones.
La navegación entre los datos y procesos se realiza mediante menús jerárquicos y teclas de función. Todo el personal sanitario utiliza las diferentes partes del programa. La fase de aprendizaje se ha realizado en la propia Residencia sin cursos especiales.
Desde el menú de datos sanitarios se accede a los procesos que ayudan a realizar el trabajo diario como mantenimiento completo de la medicación, incidencias y episodios, grado de dependencia para cada uno de los AVD, necesidades individuales y grupales de recursos, dietas, cargas de trabajo individuales y grupales, listados generales y selectivos, tratamientos activos e históricos, utilización de recursos, decisiones anticipadas de los residentes, aspectos bioéticos, diferentes test, etc.
En esta década hemos codificado las historias completas de los 850 residentes habidos en la Residencia Zorroaga y el instrumento informático se ha hecho imprescindible en nuestro quehacer diario. La aceptación del medio ha sido excelente por todo el personal sanitario. Nos queda la posibilidad en el futuro de migrar este programa con todas sus posibilidades a un sistema basado en Windows para estar en sintonía con las tendencias actuales de la informática
219
INTERVENCIONES MULTIDISCIPLINARES EN UN CENTRO SOCIO SANITARIO
Casals, A.; Closa, A.; Monell, N.; Pérez, B.; Pizarro, G.; Martínez, N.
Fundació Sociosanitaria de Barcelona. Barcelona.
Introducción: Fundació Sociosanitària de Barcelona-Hospital San Gervasi es un Centro Socio-Sanitario (CSS) con unidades de Convalecencia, Larga Estancia, Cuidados Paliativos y Sida, en el que trabajan profesionales de diferentes disciplinas. Hemos considerado realizar un estudio para observar las diferentes intervenciones en las unidades y reforzar el conocimiento mutuo.
Objetivo: Recoger las intervenciones realizadas por cada disciplina en las distintas unidades para evaluar cuantitativamente la diferenciación de las actuaciones de los profesionales.
Metodología: El equipo se forma, como mínimo, de un profesional por disciplina (Medicina, enfermería, rehabilitación, terapia ocupacional, psicología y trabajo social). Se escogen las patologías de mayor intervención multidisciplinar según praxis diaria. Por cada disciplina se elabora una hoja de registro, valorando el tipo de muestra y temporalidad (todos los pacientes ingresados durante el período 1-2-01 al 28-2-01). El protocolo de registro de datos se realiza en el momento del alta médica o al finalizar el período de estudio.
Resultados: En la disciplina médica y en la de enfermería la intervención para controlar síntomas en las Unidades de Sida y Cuidados Paliativos engloba el 100% de los casos. Rehabilitación atiende al 52% de los casos en la Unidad de Convalecencia con ejercicios de marcha asistida. En terapia ocupacional el mayor porcentaje de intervención se da en la Unidad de Sida en un 75% con terapia del ocio. Por otra parte en trabajo social se observa una mayor actuación con el enfermo en la Unidad de Sida (100%) teniendo en cuenta que en las otras unidades es con la familia donde predomina la asistencia. Es en la Unidad de Cuidados Paliativos donde en un 91,6% se realiza intervención psicológica con el fin de reducir el impacto emocional del paciente y de la familia causado por el diagnóstico.
Conclusiones: Las unidades de Sida y Cuidados Paliativos son las que reúnen un mayor número de intervenciones por parte de todas las disciplinas, amén de las intervenciones en Convalecencia y Larga Estancia donde confluyen en menor grado.
220
SISTEMAS DE AGRUPACION COMO INDICADORES CUANTITATIVOS ASISTENCIALES EN CMLE DE PPMM
Vázquez, A.; Segura, M.; Pazos, J.; Taboada, A.; Carro, E.; Rodríguez, A.
Residencia Asistida para Personas Mayores Cabanas. Vigo. Pontevedra.
Objetivo: Análisis del gasto en relación con los Cuidados Integrales a personas mayores en CMLE, las Necesidades Asistenciales y el Producto Asistencial consumido por las mismas.
Método: El Producto Asistencial se divide, en relación con el gasto, en dos grupos: 1. Producto Homogéneo cuyo gasto se reparte equitativamente entre todos los usuarios e integrado por los Servicios de Limpieza y Alojamiento, Hostelería y Gestión y Administración. 2. Producto Individualizado, en el que el gasto lo determinan varios factores: Dependencia, Patologías, Necesidades Asistenciales Sociales y Sanitarias, Trastornos Conductuales y Relaciones Sociofamiliares.
El estudio se realiza mediante el Sistema de Valoración RAI © y su agrupador RUG, que nos clasifica a los residentes en grupos de Isorecursos, aportando información sobre carga laboral y producto asistencial consumidos.
Resultados: La Evaluación Sistemática en nuestro Centro, dio como resultado que el 65-70% del gasto es plantilla de personal (paquete individualizado), mientras que el 30-35% restante se movería en el paquete de las necesidades homogéneas.
A continuación se muestra, la clasificación de los residentes según las categorías RUG y el peso medio y final de cada una de ellas, a lo largo del período estudiado.
Realizando una facturación homogénea y retrospectiva estableceríamos una selección negativa de personas con más necesidades, frente a las que demandan menos recursos. Se plantea la necesidad de la evaluación del coste de una forma prospectiva, con lo que evaluaríamos el coste del producto individualmente.
Conclusiones: 1. Se ha demostrado a través del © interRAI, que este instrumento es válido para medir Producto Asistencial en forma de Isorecursos. 2. La consideración de que la aplicación de este Método aportaría un mayor valor de Justicia Social, en un Sistema en el que la cofinanciación del producto es uno de los ejes del pago. 3. Se plantearía la posibilidad de la implantación de este instrumento (CMBD-SS, RAI, RUG), a la hora de establecer unos Sistemas de Protección Universal a la Dependencia, en contraposición al Sistema de Subsidiariedad que en el momento actual forma parte de la Prestación de Servicios Sociales.
221
ADAPTACIÓN DE LOS RECURSOS SOCIOSANITARIOS A LAS NECESIDADES DEL ANCIANO FRÁGIL
González, P.; Sabartés, O.; Ortega, C.; Galí, N.; Flores, E.
Fundació Sociosanitària de Manresa - Hospital de Sant Andreu. Manresa (Barcelona).
El Hospital de Sant Andreu de Manresa dispone de 156 camas, distribuidas en varias unidades asistenciales: 81 camas de larga estancia, 37 de convalecencia y rehabilitación, 28 de psicogeriatría y 10 de cuidados paliativos. En el caso de convalecencia, el objetivo de la unidad es ofrecer la posibilidad de completar la recuperación del paciente o que ha sufrido una enfermedad aguda intercurrente, una intervención quirúrgica o cualquier tipo de proceso que haya supuesto una merma en su capacidad funcional. En el caso de cuidados paliativos, el objetivo es el control de síntomas y soporta familiar a patologías con posibilidades terapéuticas más escasas.
Nuestra experiencia en los últimos años nos ha llevado a ampliar los criterios de ingreso en las unidades de media estancia (convalecencia y cuidados paliativos), adaptándolos a diferentes perfiles de usuario. Existe un grupo de pacientes con pronóstico funcional reservado, pero que se beneficiarían de un ingreso más prolongado con el fin de lograr la adaptación a su discapacidad, mantener en descarga la extremidad intervenida antes de comenzar una rehabilitación activa, completar curas de muñón previamente a la adaptación de una prótesis, o lograr el aprendizaje de técnicas sanitarias por parte del cuidador principal. Se trataría, en definitiva de ancianos que por causas intercurrentes ven aumentada su fragilidad.
Objetivo: Analizar la optimización de los recursos de media y larga estancia en un centro sociosanitario.
Pacientes y método: Se analizan de forma retrospectiva 35 casos de pacientes que reúnen criterios de ingreso en unidades de media estancia pero que por su complejidad clínica y su situación sociofamiliar necesitan un ingreso más prolongado. Se diseña un plan de actuación para la gestión de dichos casos de acuerdo con el departamento de trabajo social, que se pone en funcionamiento el 1 de junio de 2000. Tras la reunión multidisciplinar y por consenso del equipo, estos pacientes pasan a ocupar una cama de larga estancia de forma temporal, utilizando recursos de media estancia.
Resultados:
Descarga MI23,5
Complicación clínica2,9
Paliativo falta soporte familiar14,7
Adaptación prótesis11,7
Úlceras: curas de enfermería23,5
Control médico6,8
Problemática familiar8,8
Otros2,9
Conclusiones: 1. El trabajo multidisciplinar al servicio del usuario permite detectar los problemas médicos, psicológicos y sociales de cada uno de los casos facilitando soluciones alternativas. 2. Se consigue una mayor rotación de usuarios y por tanto una mayor opimización del recurso de media estancia. 3. Posibilidad de aumentar la comunicación entre los profesionales de los diferentes niveles asistenciales de la red sociosanitaria. 4. Dar respuesta a problemas sanitarios y sociales de casos.
222
ESTREÑIMIENTO EN UNIDADES DE MEDIA-LARGA ESTANCIA
Acasa, J.; Ibartagal, X. Rouget, J.; Villanueva, L.; Olivares, A.; Arana, I.
Fundación Matia. San Sebastián. Guipúzcoa.
Objetivo: Detectar prevalencia de estrechamiento y factores implicados en su aparición en una unidad de media-larga estancia.
Material y método: Estudio descriptivo transversal recogiendo pacientes > 65 años a los que se administra laxantes como criterio de estreñimiento, se analizan las historias médicas el día 5 de diciembre del 2000. La unidad de media-larga estancia está constituida por 88 pacientes: 36 pacientes en unidad de rehabilitación y 52 en unidad de convalecencia. Se procesa la información mediante programa informático SPSS 10.0.
Resultados: Un 45,5% pacientes ingresados toma laxantes, 46,6% no toma y en un 8% son pacientes < 65 años ingresados por diferentes enfermedades discapacitantes.
De los pacientes estreñidos la media de edad es de 79,2 años, un 75% son del sexo femenino, con dependencia severa (media índice de Barthel: 24,8).
En cuanto al motivo de ingreso el 37,5% son ACVA, un 30% fracturas de cadera, un 15% debidos a demencias y en un 10% convalecencia de patología cardiorespiratoria. Un 27% son diabéticos, en un 22% sufren de algún tipo de cardiopatía, un 7,5% presentan insuficiencia renal y un 5% son hipotiroideos como causas sistémicas de estrechamiento. De los antecedentes digestivos 2 pacientes tenían antecedentes de carcinoma colorrectal, otros 2 de estenosis isquémica y esta documentada la existencia de hemorroides en un 5%.
La media de número de fármacos es de 4,6: toman opiáceos en un 5%, fármacos con efecto anticolinérgicos un 60%, diuréticos un 40%, anticomiciales 12,5%, antiácidos 42,5%, suplementos de hierro 8% como fármacos directamente implicados en la producción de estrechamiento.
Los laxantes utilizados son en un 57,5% lactulosa, un 10% parafina y en un 27% se utilizan asociaciones de laxantes con diferentes mecanismos de acción.
Conclusiones: La prevalencia de estreñimiento observada es inferior a la publicada en otros estudios para unidades de larga estancia. La tipología es de un paciente dependiente, con gran inmovilidad, obligando a extremar las medidas higiénico-dietéticas mediante la movilización e hidratación abundante de estos pacientes. Es de destacar la alta prevalencia de fármacos anticolinérgicos principalmente psicofármacos implicados en la producción de estreñimiento.
El estreñimiento en las unidades de media-larga estancia debe considerarse como un síndrome geriátrico en relación a su gran incidencia y Prevalencia, etiología variada y múltiple, así como la dependencia funcional que genera.
223
ESTUDIO DE PREVALENCIA Y MANEJO DEL ESTREÑIMIENTO EN RESIDENCIAS DE ANCIANOS: DATOS PRELIMINARES
Villafranca Pontes, C.; Camps Álvarez, A. L.; López Tierno, T.; Álvarez Berenguer, M. A.; Serrano Garijo, P.; Fillat Boix, O.
RRPM de la Finca Vista Alegre. Centro Municipal Geriátrico de Madrid, CIDE. Madrid.
Objetivo: Conocer la prevalencia del estreñimiento en las personas mayores institucionalizadas y estudiar los factores relacionados con el mismo.
Material y método: Este trabajo forma parte de un proyecto mucho más amplio y, en esta primera fase, se realiza un estudio transversal, registrando datos de los residentes en relación con enfermedades padecidas, incapacidades, y hábitos higiénico dietéticos. Para el estudio del estreñimiento se utiliza la frecuencia defecatoria, datos subjetivos sobre el estreñimiento y el test de Agachan. En este primer trabajo se han incluido 106 personas, residentes habituales de dos centros de Madrid. Los datos se han procesado con SPSS.
Resultados: La edad media es de 84,3 años (DE= 5,4) y un 71% de los usuarios son mujeres. El número medio de enfermedades por residente es de 3,2 y la puntuación media en el Barthel es de 93,5 puntos (DE= 11,7) y de 1,86 (DE= 2,08) en el Pfeiffer. El 35% de los usuarios refiere estreñimiento. Quienes se consideran estreñidos, indican menor frecuencia evacuatorio y mayor esfuerzo para defecar. La puntuación en el test de Agachan es claramente diferente en ambos grupos: estreñidos 6,88 (DE= 3,71) y no estreñidos 2,33 (DE= 7,36) y, por supuesto, el consumo de laxantes.
Conclusiones: Los datos precedentes muestran una prevalencia de estreñimiento en residencia más baja de la esperada, posiblemente por tratarse de una población bastante autónoma.
224
ESTRATEGIAS PARA RACIONALIZAR LA UTILIZACION DE LA HEPARINA DE BAJO PESO MOLECULAR EN UN CENTRO SOCIO SANITARIO
Aguas, M.; Aláez, F.; Aisa, L. I.; Cardiel, A.; Lozano, A.; Soria, X.; Carral, E.
Centro Sociosanitario L'Aliança. Barcelona.
Objetivo: Racionalizar la utilización de la heparina de bajo peso molecular, para la profilaxis del tromboembolismo, en un centro Socio Sanitario.
Material y método: El estudio consta de tres fases:
Primera fase. Con el fin de conocer su utilización, se realizó un estudio prospectivo y longitudinal, incluyendo todos los pacientes que ingresaron en el centro en un período de dos meses.
Segunda fase. Realización de protocolos en las patologías más frecuentes en el centro para unificar su utilización.
Tercera fase. El Servicio de Farmacia notifica periódicamente, de la duración de cada tratamiento con heparina, al médico responsable del paciente, con el fin de intentar reducir su duración.
Resultados: Primera fase. Se han estudiado un total de 121 pacientes (67,8% mujeres), con una media de edad de 77,83 (DE 14,08) años. Los diagnósticos más frecuentes fueron: 28,9% fractura de fémur y 13,2% accidente vascular cerebral. A un 59,5% se les prescribió heparina con una duración media de tratamiento de 37,35 días (DE 27,2).
La media del número de factores de riesgo de tromboembolismo de los pacientes tratados con heparina (1,89 DE 1,05) fue superior (p= 0,004) a la de los pacientes que no se les prescribió (1,28 DE 1,13). La movilidad valorada por el índice de Barthel (caminar y transferencias) al ingreso, en los pacientes que se les prescribió heparina, fue inferior (p= 0,0005) a la de los pacientes que no se les prescribió.
Segunda fase. Se han realizado los protocolos de utilización de la heparina en los pacientes con prótesis de cadera y en los de accidente vascular cerebral.
Tercera fase. Comparando él número de unidades de heparina /100 estancias, durante los siete meses anteriores y posteriores a la implantación de esta medida, se ha obtenido una reducción significativa de 50,63 a 44,30 unidades de heparina/100 estancias (p= 0,03).
Conclusiones: Se objetiva la escasez de protocolos sistemáticos para la utilización de heparina es patologías prevalentes en centros socio sanitarios. Con las estrategias utilizadas se ha conseguido racionalizar y unificar la utilización de la heparina de bajo peso molecular en el centro.
225
ANTICOAGULACIÓN EN UN HOSPITAL DE MEDIA/LARGA ESTANCIA
Vinuesa Acosta, F. J.; Martín Pérez, E.; Carrillo Santos, J. C.; Romero Morell, C.; García Monlleo, J.
Unidad de Geriatría. Hospital Universitario San Rafael. Hermanos San Juan de Dios. Granada.
Objetivos: Analizar el perfil del paciente ingresado en nuestro hospital que sigue tratamiento anticoagulante, así como la indicación de este tratamiento en aquellos pacientes que han presentado caídas, deterioro cognitivo o alto grado de dependencia funcional tras sufrir accidente vascular cerebral (AVC).
Material y métodos: Estudio retrospectivo, longitudinal de los pacientes ingresados en el Hospital San Rafael de Granada durante un período de dos años, que en algún momento durante su ingreso estuvieron en tratamiento con anticoagulantes orales (ACO) y presentaban diagnóstico de enfermedad cerebrovascular. Analizamos las siguientes variables: edad, sexo, estancia media, diagnósticos, inicio de tratamiento y cese (si lo hubiese), medicación, complicaciones asociadas al tratamiento y las contraindicaciones establecidas para el uso de estos fármacos.
Resultados: Se analizaron un total de 1.048 pacientes ingresados durante el período comprendido entre mayo de 1998 y mayo de 2000, de los cuales 41 han estado en tratamiento con ACO y presentado AVC. El perfil del paciente anticoagulado fue de una edad media 67,96, siendo el 16,6% mayores de 75 años, siendo significativo que no había ningún hombre por encima de los 75 años anticoagulado. El 58,3% eran mujeres. Siendo el diagnóstico principal y motivo de la anticoagulación el ictus de probable origen cardioembólico, mientras que el diagnóstico secundario más frecuente era la fibrilación auricular de causa no valvular.
Su destino al alta fue mayoritariamente próximo a un centro de control de anticoagulación y un 4,1% a medio rural lejano de centros de control de ACO. Falleció un paciente de la muestra.
Conclusiones: La edad fue contraindicación de ACO. Mas del 80% tienen una indicación clara de anticoagulación. El 27% de los pacientes con FA no realizaba prevención primera con ACO o antiagregantes. El número de caídas fue menor que el del resto de pacientes ingresados, no motivando retirada de tratamiento.
El deterioro funcional no influyó en la retirada del tratamiento anticoagulante, y probablemente debería por el bajo nivel funcional de algunos pacientes dados de alta (25% I. Barthel < 40).
226
MENOPAUSIA Y DISLIPEMIA: PROYECTO ADRASTEA
Galera, I. M.; Barba, J. M.; Grupo Adrastea
Grupo Adrastea. Murcia.
Tras la menopausia, existe una menor producción de esteroides ováricos que se asocia a diversos procesos patológicos como un aumento del riesgo de enfermedad cardiovascular y osteoporosis.
Son objetivos del presente estudio:
1. Evaluar el perfil lipídico de un grupo de mujeres postmenopáusicas y su tratamiento (dieta, hipolipemiantes...).
2. Valorar el resto de los factores de riesgo cardiovasculares: HTA, Obesidad-Sobrepeso, Intolerancia a glucosa-diabetes...
Material y método: Se incluyen en el estudio mujeres postmenopáusicas mayores de 50 años, que acuden espontáneamente a consulta médica en Atención Primaria. Realizándoles un estudio de sus Factores de Riesgo Cardiovascular (perfil lipídico completo, glucemia basal, TAS y TAD), IMC. Anotando los distintos tratamientos farmacológicos prescritos, con especial énfasis en los hipolipemiantes, y dieta; asi como el perfil hepático. Los datos obtenidos son procesados por un paquete estadístico adecuado (SPSS 6.0).
Resultados: El numero total de parientes incluidas fue de 625, su edad media: 58 ± 6,7 años. La antigüedad de su menopausia era de 8,3 ± 6,2 años.
El perfil lipídico fue:
Colesterol total: 234 ± 36 mg/dl.
Triglicéridos: 153 ± 64 mg/dl.
HDL-C: 53 ± 13 mg/d.
LDL-C: 154 ± 29 mg/dl.
Los otros parámetros:
Glucemia basal: 103 ± 24.
TAS: 138 ± 15.
TAD: 83 ± 9
IMC: 27,9 ± 4,3.
El tratamiento hipolipemiante prescrito:
Dieta 37%, Fármacos: 5%, Dieta y fármacos 36% y Sin tratamiento: 22%.
Conclusiones: Se desprende de los datos obtenidos que: 1. Las cifras de TA, y Glucemia basal se hayan dentro de los parámetros normales. 2. El Sobrepeso-Obesidad Grado I (IMC: 27-30) es la media obtenida. 3. Las alteraciones lipídicas a pesar de los tratamientos, es la norma.
227
HIPOACUSIA EN ANCIANOS, TIPOS Y SU DETECCION EN ATENCION PRIMARIA
Fernández Villar, J.; Díez López, M. M.
Centro de Salud «Vidriales». Santibañez de Vidriales (Zamora).
Objetivos: Describir los tipos de hipoacusia entre la población anciana y diseñar un cuestionario breve para su detección desde la consulta de atención primaria.
Material y métodos: Se trata de un estudio descriptivo transversal. El estudio se realiza en el ámbito de una zona básica de salud rural. Muestreo aleatorio de una población igual o mayor de 65 años (n= 1.550). Tamaño de la muestra seleccionada n= 170.
Se realiza exploración otoscópica para descartar presencia de tapones de cerumen y se administra un cuestionario que consta de 10 preguntas previo a la audiometría, considerada el estándar de referencia.
Resultados: 51,7% mujeres y 48,3 varones, edad media 74,7 años. Prevalencia de hipoacusia bilateral según audiometría 26,3%, no se han encontrado diferencias estadísticamente significativas por sexos. La distribución por tipos es: 51% neurosensoriales, 15% transmisivas, 8% mixtas y 26% indeterminadas. Las preguntas más sensibles fueron: ¿Tiene dificultades para oír cuando le hablan susurrando? con una sensibilidad del 63%; ¿Tiene problemas auditivos para escuchar la radio o la televisión? (Sensibilidad 62%); ¿Tiene problemas de audición en un restaurante o bar con familiares o amigos? (Sensibilidad 75%). Si se combinan las tres preguntas la sensibilidad es del 90%.
Conclusiones: Una cuarta parte de la población anciana tiene problemas auditivos, en la mitad de los casos secundarios a pérdidas neurosensoriales, que pueden influir negativamente en su calidad de vida. Un cuestionario breve y de fácil administración en atención primaria es útil para detectar dichos problemas.
228
ESCORBUTO. PATOLOGÍA A RECORDAR EN GERIATRÍA
González Guerrero, J. L.
Complejo Hospitalario San Pedro de Alcántara. Unidad de Geriatría. Cáceres.
Objetivo: Exponer un caso clínico de escorbuto para recordar que esta patología, aunque infrecuente, no debe olvidarse en los pacientes ancianos.
Descripción del caso: Mujer de 74 años con antecedentes de HDA recidivante, desde al menos 3 años, sin filiar la etiología a pesar de diversos y repetidos estudios digestivos. Situación basal: Independiente para AIVD; no alteración mental; vive sola.
EA: Ingresa por presentar, tras una extracción dentaria, sangrado importante por lecho alveolar, con expulsión de coágulos y posteriormente de sangre roja, así como melenas, con repercusión hemodinámica. En la anamnesis refiere episodios reiterados de gingivorragias, epístaxis y melenas. No refiere dispepsia, dolor abdominal, síndrome constitucional ni otros datos de interés. En la exploración destaca piorrea y restos sanguíneos en la cavidad oral; tacto rectal con heces melénicas. P Complementarias: Anemia normocítica normocrómica leve. Plaquetas 140.000/mm3. Estudio de coagulación normal, salvo TTPA 50s. Bioquímica normal. Fe 18µg/dl, transferrina 214µg/dl, ferritina 12 ng/dl. Test de Coombs negativo. Fólico y B12 normal. Resto de estudio analítico (EEF, M. tumorales, ANA, complemento) normal. Gastroscopia sin alteraciones.
Reinterrogada la paciente refiere una dieta inadecuada durante largo tiempo. Ante la sospecha de déficit de vitamina C se solicitan niveles de ácido ascórbico en plasma y orina siendo indetectables. Se pauta tratamiento con vitamina C con desaparición de la sintomatología y normalización analítica. La paciente fue seguida en consultas hasta que, meses después, dejó de acudir.
Derivada tiempo después por su médico de cabecera, en la anamnesis destaca disnea progresiva y sangrados frecuentes por encías. Hace una dieta anárquica. En la exploración destaca mal estado general, palidez marcada, disnea de reposo y restos sanguíneos en cavidad oral. En la analítica se objetiva anemia microcítica hipocroma severa, Fe 18 µg/dl, Transferrina 401µg/dl, Ferritina 6 ng/dl; resto de analítica normal, salvo niveles de ácido ascórbico en plasma y orina indetectables.
Conclusiones:
1. El escorbuto es una patología infrecuente, pero dado que los ancianos son población de riesgo, debe sospecharse ante pacientes con hemorragias de causa no aclarada, especialmente si tienen factores favorecedores (dieta inadecuada, aislamiento, escasos recursos económicos).
2. Si los factores sociales favorecedores no se modifican, parece aconsejable hacer seguimiento de los casos a largo plazo para evitar la recidiva.
229
ESTADO DE SALUD EN LOS ANCIANOS QUE RECIBEN DIALISIS
Olivan-Martínez, C.; O'Brien, A.; Carmichael, Almand, M.; Ingram, W.
Southend Hospital. Bedforshire (Inglaterra).
Objetivo: El objeto de este estudio es comparar la morbilidad y los resultados del tratamiento con diálisis, entre un grupo de ancianos y otros dos grupos de adultos, en el Hospital de Southend.
Métodos: Comparamos los resultados y la morbilidad entre tres grupos, divididos por edad, que recibieron diálisis entre los años 1994-1996 inclusive, también diferenciamos entre los que se presentaron con Insuficiencia Renal Crónica (IRC) y los que se presentaron con Insuficiencia Renal Aguda (IRA).
Resultados: El numero total de pacientes fue de 97. A) El grupo (55-65) fue de 32. B) El grupo (65-75) fue de 49. C) El grupo (mayor de 75) fue de 16.
En el grupo de IRA el tiempo medio comprendido entre la presentación de los síntomas y el comienzo de la diálisis fue de 5, 11, 45 días respectivamente y para el grupo de IRC fue de 877. 757 y 575 días respectivamente.
El tiempo medio de estancia en el hospital después de la diálisis fue de 44, 13 y 17 días en el grupo de IRA y 15, 20, 26 respectivamente en el grupo crónico (IRC).
El tiempo medio de vida después de la diálisis fue de 12, 23 y 24 meses en el grupo de IRA y 16, 22 y 32 respectivamente en el grupo de IRC.
Conclusiones: Los resultados ofrecen variaciones pequeñas, según los diferentes grupos de edad, por lo cual la edad no es motivo de exclusión en el tratamiento de la diálisis para los ancianos.
230
ANALISIS DE LA FUNCION TIROIDEA EN LOS PACIENTES NONAGENARIOS INGRESADOS EN UN HOSPITAL DE AGUDOS
Masanés, F.; Formiga, F.*; Sacanella, E.; Chivite, D.*; Mascaró, J.*; López-Soto, A.
UFISS de Geriatría del Hospital Clinic de Barcelona y de la CSU de Bellvitge de L'Hospitalet de Llobregat*. Barcelona.
Introducción: La presencia de alteraciones de la función tiroidea en pacientes ancianos es un hecho conocido, aunque existen pocos estudios su incidencia en las edades más extremas. Su correcto diagnóstico es importante para disminuir la morbimortalidad de este grupo de pacientes.
Objetivo: Analizar de manera prospectiva la incidencia de alteraciones en la función tiroidea, no diagnosticadas previamente, en una población de pacientes nonagenarios ingresados en un hospital de tercer nivel.
Método: Se estudiaron los pacientes ingresados en el Hospital Clínic y en la CSU de Bellvitge, con una edad igual o superior a los 90 años, durante el primer trimestre del año 2000. A todos los pacientes se les practicó una analítica con niveles de TSH y T4.
Resultados: Se analizaron 135 pacientes, 88 mujeres (65%) y 47 varones (35%), con un promedio de edad de 91,9 ± 1,2 años (rango 90-99). Los diagnósticos de admisión más frecuentes fueron: infecciones respiratorias (29%), insuficiencia cardíaca (21%), fractura de fémur (16% y patología neurológica (10%). Un total de 27 pacientes (20%) presentaron alguna alteración en la función tiroidea. En 14 (10,4%) se detectó un hipotiroidismo subclínico, en 6 (4,4%) un hipotiroidismo clínico y en 7 (5,2%) un hipertiroidismo subclínico.
Conclusiones: La presencia de alteraciones de la función tiroidea no diagnosticada previamente en pacientes muy ancianos, es un hecho frecuente. La determinación prospectiva de la función tiroidea en estos pacientes es necesaria dada la escasa expresividad clínica del hipotiroidismo en este grupo poblacional.
231
DISCRIMINACIÓN POR LA EDAD EN LOS ENSAYOS CLÍNICOS
Gutiérrez, B.; Cruz Jentoft, A. J.
Unidad de Geriatría. Hospital Ramón y Cajal. Madrid.
Antecedentes: Las personas mayores son excluidas por ageísmo de los ensayos clínicos. No hay evidencia de si esta situación está cambiando.
Objetivo: Conocer si en los ensayos clínicos propuestos actualmente a un Comité Etico de Investigación se sigue produciendo una discriminación injustificada de las personas mayores, y si esta situación está cambiando recientemente.
Método: Revisión de los protocolos de ensayos clínicos presentados ante el Comité Ético de Investigación Clínica de nuestro centro en el año 1995 y entre enero de 1999 y mayo 2000. Valoración de los criterios de edad usados para la selección de la muestra.
Resultados: Se revisaron en 1995 un total de 32 protocolos, y en 1999-2000 otros 140 protocolos. De los 32 presentados en 1995, en uno se trataban problemas no aplicables a los mayores y tres se ocupaban específicamente de los mayores de 65 años. De los 28 restantes, en 12 (43%) existió un límite no justificado de edad por encima del cual se excluían los sujetos a estudio. De los 140 revisados en 1999-2000, en 54 se trataban problemas no aplicables a mayores, y 6 se ocupaban sólo de enfermos mayores. De los 80 restantes, en 33 (41%) se aplicó un límite de edad injustificado.
El límite de edad utilizado fue variable, repartiéndose de forma bastante homogénea entre los 65, 70, 75 y 80 años.
Conclusión: Más del 40% de los protocolos de ensayo clínico presentados en nuestro centro establecen un límite superior de edad no justificado, que excluye del estudio a los sujetos mayores. Este hecho refleja conductas ageístas en la investigación actual, y no presenta visos de ir disminuyendo. La variabilidad de los límites de edad usados subraya la arbitrariedad de los mismos.
232
APROXIMACIÓN AL MALTRATO EN EL ANCIANO ATENDIDO EN DOMICILIO
Sánchez del Corral Usaola, F.; Pajares Carabajal, G.; García Ocaña, R.; Varela Cerdeira, M. V.; Alonso Babarro, A.
Equipo de Soporte Atención a Domicilio (ESAD) Área 5. Madrid.
Objetivo: Describir la frecuencia de maltrato y abuso en paciente geriátrico atendido en domicilio por un ESAD.
Método: Estudio descriptivo transversal.
Para definir maltrato y abuso se utilizaron los criterios del Centro Nacional Americano de Abuso al Anciano. De acuerdo con estas definiciones se valoró en sesión multidisciplinaria cada caso para definir tipo de maltrato.
Se selecionaron los últimos 100 pacientes geriátricos atendidos por el ESAD (tamaño de la muestra elegido de forma aleatoria dada la imposibilidad de calcular el tamaño de la muestra), excluyendo patología oncológica terminal y aquellos cuyos datos clínicos o demográficos básicos no estaban completos.
La valoración de los pacientes había sido solicitada por el Médico de Atención Primaria ante problemática clínica y/o social compleja.
Todos los pacientes han sido atendidos en domicilio.
Se presentan datos preliminares de un estudio más ambicioso sobre la conveniencia de incluir en la valoración integral del anciano domiciliario, datos específicos sobre posible maltrato.
Resultados: De los pacientes revisados 45 no sufrieron maltrato, 34 sufrieron negligencia, nueve autonegligencia, tres ensañamiento terapéutico, dos rechazo de medicación, dos explotación financiera, dos abandono, dos abuso físico y un caso de abuso psicológico; 16 de ellos sufrieron más de un tipo de maltrato oscilando los tipos de maltrato sufridos entre uno y cuatro por cada paciente.
Los responsables del maltrato fueron profesionales sanitarios en el 47% de los casos, el cuidador principal el 29% otros familiares en el 4% de los casos, y autonegligencia en el 20% restante.
Los pacientes que eran objeto de negligencia se encontraban en peor situación funcional (IB 29,85 DS 30,66 vs 46,67 DS 35,36, (p= 0,031), requerían mayores cuidados médicos (número de visitas 4,5 DS 4,53 vs 2,7 DS 2,66 (p= 0,036).
No se encontraron diferencias estadísticamente significativas para el resto de variables clínicas, funcionales, mentales, afectivas y sociales estudiadas.
Conclusiones: 1. Entre los ancianos atendidos por nuestro ESAD el maltrato en domicilio es elevado. 2. El mayor número de maltratos en nuestro medio es responsabilidad del personal sanitario. 3. El anciano objeto de negligencia precisa mayor atención sanitaria.
Estos resultados iniciales avalan la necesidad de investigar siempre la posibilidad de maltrato en la valoración inicial del paciente domiciliario.
233
CONSULTAS EXTERNAS, DERIVACION A URGENCIAS, PRUEBAS COMPLEMENTARIAS Y ANALICAS EN MEDIO RESIDENCIAL
De la Peña Liñán, C.; Roldán Fernández, N.; Arroyo González., C.; Pagola Sáez, R.; Guerrero Díaz, M. T.
Residencia de Personas Mayores Plata y Castañar. Madrid.
Introducción: Dado que un 3% de todos los ancianos viven en residencias un porcentaje elevado de este grupo presenta déficits funcionales y/o mentales que dificultan su traslado fuera de la residencia para la realización de pruebas complementarias y/o la valoración por otros Especialistas, sería necesario que el médico que trabaja en una residencia tuviera fácil acceso a la petición de pruebas que ayudaran en el diagnóstico y tratamiento de las patologías que estos ancianos pudieran presentar.
Material y métodos: El estudio se realiza en una residencia asistiera de 220 plazas, y se analizan el número total de derivaciones a Atención Especializada y pruebas complementarias efectuadas durante el año 2000, resultando 72 interconsultas a Especialistas, 66 visitas a la Urgencia hospitalaria, 234 pruebas complementarias y 412 analíticas.
Resultados: Un 15% de nuestros ancianos han precisado valoración por los Especialistas del Arca (Oftalmología y Traumatología fueron las más solicitadas).
Durante el año 2000, ha sido necesario realizar 66 derivaciones a la Urgencia del Hospital (las patologías cardíaca y traumatológica fueron las más frecuentes).
Un 30% de residentes han precisado diferentes pruebas complementarias (EKGs. Rx tórax, Rx óseas y urocultivos fueron las más realizadas). Asimismo, se ha realizado, al menos, un control analítico anual que ha permitido la detección de diversas patologías no conocidas previamente (DM tipo II, insuficiencia renal, anemia por déficit de B2 y/o fólico, hipotiroidismo. hipoproteinemia).
Conclusión: Consideramos que la edad per se no debe ser un criterio excluyente para la realización de pruebas complementarias ni para la derivación hospitalaria: se seguirán siempre unos criterios de derivación racionales y acordes con la situación, basal del anciano y su pronóstico vital, evitando además traslados innecesarios.
234
URGENCIAS INTERNAS EN UN HOSPITAL DE MEDIA-LARGA ESTANCIA
González Oliveras, J. L.; González Larreina, R.; Uriarte Bilbao, J. A.; Sánchez Iturri, D.; Berecibar Oyarzabal, C.
Hospital Ricardo Bermingham, «Fundación Matia». San Sebastián. Guipúzcoa.
Introducción. El hospital Ricardo Bermingham está distribuido en tres secciones: Rehabilitación con 37 camas, Medicina y Larga Estancia con 52 y Cuidados Paliativos con 14 camas. La cobertura asistencial de las Urgencias Internas es una parte del trabajo del Equipo de Médicos de Guardia.
Objetivos: Cuantificar y evaluar los avisos al equipo de guardia por los problemas urgentes que se generan en los pacientes ingresados en el Hospital.
Metodología: Se analizó de forma prospectiva los avisos a los médicos de guardia durante dos meses (agosto y noviembre de 2000). Cada médico de guardia en cada aviso rellenó un impreso en el que se registraba edad, sexo del paciente, la sección de ingreso, día de la semana, si era festivo, hora, motivo del aviso, persona demandante del aviso, si hubo modificaciones terapéuticas o si originó traslado del paciente a otro Centro. Para el análisis estadístico se utilizó el programa SPSS valorando las frecuencias y el test de la chi-cuadrado.
Resultados: Se valoran un total de 267 avisos en estos dos meses. Fueron 134 hombres y 133 mujeres con una edad media de 74 años. La media del número diario de avisos fue de 4,38 (oscila de 1 a 19). El 53,2% de los avisos ocurrió en festivo. La mayor incidencia de avisos fue el sábado (30,3%), el domingo (19,9%) y el viernes (14,6%). La franja horaria que generó más avisos fue de 17 a 23 horas y especialmente de 18 a 21 horas. En los festivos hubo un pico de avisos de 10 a 12 horas. Los motivos de aviso más importantes y por orden decreciente fueron: fallecimiento (32), alteración de glucemia (20), Disnea (16), dolor de aparato locomotor (16), secreciones respiratorias (15), nauseas-vómitos (11), encargo explícito de seguir evolución de un paciente (11), delirium-agitación (10), dolor oncológico (10), fiebre (9), ansiedad-angustia (9), Dolor abdominal (9)... En el 54,3% de los casos se hicieron cambios terapéuticos. Solo un 2,6% fue trasladado a otro centro. En un 87,3% se vio a los pacientes a petición de enfermería. El resto, por encargo del médico de planta o del médico de guardia del turno anterior. Un 2,6% por insistencia familiar.
La mayor demanda desde la U. Paliativos fue por fallecimiento, dolor, angustia o secreciones respiratorias; desde Rehabilitación por dolor de aparato locomotor; desde Medicina por fallecimiento, secreciones respiratorias, fiebre o para controlar la evolución del paciente.
Conclusiones: Las urgencias internas se acumulan especialmente en los festivos por la menor actividad del hospital, pero también porque la franja horaria de cobertura por dicho equipo es mayor. Las últimas horas del turno de tarde son las más sobrecargadas en avisos. En un centro de nuestras características los fallecimientos tienen una incidencia muy alta. Estos y los diferentes tipos de dolor, así como las urgencias cardio-respiratorias y psiquiátricas capitalizan la mayor parte de los avisos a los médicos de guardia.
235
VALORACION FUNCIONAL DE PACIENTES ANCIANOS EN UN SERVICIO DE URGENCIA
Osuna, C. M.; Garnica, A.; Feijoo, R.; Mesa, C.; Alonso, P.; Sánchez Guevara, A.; Mora, J.; Ribero, J. M.
Servicio de Geriatría. Hospital Universitario San Carlos. Madrid.
Objetivos: 1. Describir el perfil funcional del paciente anciano >= 75 años) que acude al servicio de Urgencias de un Hospital terciario. 2. Establecer la concordancia entre la Valoración Funcional no Geriátrica (VFNG) y una Valoración Geriátrica (VG).
Métodos: Ancianos >= 75 años escogidos al azar que acudieron al Servicio de Urgencias. Se obtuvieron variables demográficas y 1. Datos de valoración funcional recogidos por médicos no geriatras: independencia o dependencia para las actividades básicas de la vida diaria (IABVD vs. DABVD), vida cama-sillón, presencia de demencia, deterioro cognitivo (leve, moderado, severo), continencia y 2. Datos de valoración geriátrica con las escalas de Katz, Cruz Roja Psíquica (CRP), Cruz Roja Psíquica (CRF). Los datos fueron analizados utilizando el índice de concordancia de Kappa.
Resultados: n= 79. Edad media 82,6 (DE 5,3). Mujeres 60,8%. Datos obtenidos en la VFNG: En casi la mitad de la muestra (46,8%) no se recoge ningún dato sobre la valoración funcional. La realización de las ABVD fue evaluada en el 44,3% de la muestra, siendo el 25,3% clasificados como IABVD y el 19% como DABVD. Sólo se obtuvieron datos acerca de la movilidad en el 11,4% de la muestra que fueron descritos como la presencia de vida cama-sillón. No se valoró la presencia o no de demencia en el 94,9% de la muestra, sin embargo, se recogen datos sobre deterioro cognitivo en el 15,2% de la muestra. El 55,7% fue valorado como incontinente. Valoración geriátrica: el 67,1% presentan un Katz A-C. El 70,9% deambulan de forma independiente o con un apoyo. En la valoración cognitiva el 77,2% presenta una puntuación en el CRP 0-1. Concordancias: La concordancia entre los datos obtenidos en la valoración de las ABVD (IABVD-DABVD vs Katz) es aceptable con índice Kappa 0,70 (I.C. 95%: 0,46, 0,94). La correlación en valoración cognitiva (demencia vs. CRP) fue de 0,69 (IC 95%: 0,29, 1.00).
Conclusiones: 1. La mayor parte de los pacientes >= 75 años que acuden al Servicio de Urgencias son funcionalmente independientes. 2. La concordancia entre los dos tipos de valoración funcional recogidas (geriátrica vs no geriátrica) es aceptable. 3. Dado el perfil funcional de la muestra analizada, una valoración no geriátrica parece suficiente para una primera evaluación en un Servicio de Urgencias.
236
IDENTIFICACION DE LA POBLACION MAYOR DE 75 AÑOS EN RIESGO DE PERDER SU CAPACIDAD FUNCIONAL EN LA COMUNIDAD
Ajraz, T.; Andueza, C.; Araya, P.; Huerta, M.; Morales, G.; Pérez, V.; Vega, X.; Sequeira, D.
Centro de Estudios Multidisciplinarios en Gerontogeriatría. Universidad de Valparaíso. Valparaíso (Chile).
Resumen: Las caídas en los ancianos, suponen un problema de Salud Pública escasamente valorado en su magnitud, tanto por su frecuencia como por sus consecuencias inmediatas y a largo plazo, ya que son la principal causa de lesiones, incapacidad y muerte en este grupo etario.
Un estudio realizado por el Ministerio de Salud en 1999, un 36% de los ancianos encuestados refieren haber sufrido una caída en el último año, teniendo repercusiones tanto físicas como sociales. Siendo las caídas susceptibles de prevenir y disminuir su impacto, un grupo de estudiantes de Enfermería-Obstetricia se propuso identificar a aquellos adultos mayores que sufrieron caídas en un período de tiempo determinado, identificando los motivos que ocasionaron las caídas.
Objetivos: Identificar los factores de riesgo asociados a las caídas; Describir las características de las caídas.
Materiales y métodos: La muestra estuvo constituida por 140 ancianos mayores de 70 años que pertenecen al Centro de Salud Barón, a los cuales se les aplicó una encuesta que recogía datos generales de identificación y salud, factores de riesgo para las caídas y características de las caídas, durante el mes de enero del 2000 por alumnas seminaristas de la carrera de enfermería y obstetricia.
Resultados: Del total de la muestra, un 63% corresponden a mujeres y el 36,9% a hombres cuyas edades fluctuaban entre los 70 y 95 años, el 36,9% vive en compañía de su pareja, un 12,1% presenta riesgo de perder su funcionalidad; un 75% de ellos presentaron caídas en el último año, un 70% de las caídas se dieron fuera del hogar y un 30% al interior de ella; el mayor porcentaje de caídas se dio en la mañana, mientras caminaba o bajaba escaleras; para 14 ancianos, las caídas tuvieron como consecuencia fracturas, heridas, hematomas; el 80% de ellos presentaba factores de riesgo asociados a las caídas, siendo los principales, las enfermedades cardiovasculares (47,8%), patología articular, (52,8%), problemas visuales en un 77,8%; problemas de la marcha en un 55%, polifarmacia en un 34,2%.
237
TRAYECTORIA CLÍNICA APLICADA AL ANCIANO FRÁGIL EN HOSPITALIZACIÓN DE AGUDOS
Serra, L.; Hernández, A.; Palomar, D.; Mateu, I.; Vila, R.
Consorci Sanitari de Maresme. Mataró. Barcelona.
Objetivos: Establecer una base de trabajo con método, con el fin de unificar criterios, evitar variabilidades, y poder evaluar todo el proceso.
Metodología: Protocolizar las intervenciones de todos los profesionales necesarios en el proceso asistencial: médicos, enfermeras, rehabilitadores, trabajadores sociales, dietista...
Llegar al consenso y elaboración de la Trayectoria Clínica.
Resultados: Implementación de la Trayectoria Clínica del anciano frágil. Evaluación permanente de su cumplimiento.
Conclusiones: Que el consenso entre todos los profesionales y la protocolización de sus actuaciones reducen la variabilidad en las actuaciones y permiten establecer medidas correctoras.
Que la Trayectoria obliga a todos los miembros del equipo a diseñar y pactar sus intervenciones proporcionando método y orden en sus actuaciones y optimizando la eficacia y la eficiencia.
Se adjuntará Trayectoria Clínica utilizada.
238
VALORACION GERIATRICA DE PACIENTES INGRESADOS EN UNA UNIDAD DE AGUDOS DE GERIATRIA
León Ortiz, M.; Gallego Moreno, J. A.; Estrella Cazalla, J. D.; Luengo Márquez, C.; Romero Rizos, L.; Abizanda Soler, P.
Hospital Nuestra Señora del Perpetuo Socorro. Albacete.
Objetivos: Describir la valoración geriátrica integral (VGI) de los pacientes ingresados en una unidad de agudos de geriatría para conocer su tipología que sirva para adecuar recursos.
Método: A 243 pacientes ingresados en un período de 3 meses (octubre diciembre 2000) en la unidad geriátrica de agudos del Hospital Perpetuo Socorro se les realizó una VGI al ingreso. 92% procedían de urgencias, 5% eran ingresos programados y 3% fueron traslados. Se recogieron: edad, sexo, I. Barthel previo y al ingreso, independencia para realizar AIVD previa deambulación, trastornos en la esfera mental (demencia, depresión, AMAE y deterioro cognitivo pendiente de filiar), problemática social, institucionalización, caídas, alteración en la visión y audición, úlceras por presión, peso, talla, índice de masa corporal (IMC), pliegue tricipital, circunferencia del brazo y fármacos al ingreso.
Resultados: Edad media 83 años (DE 6,1), mujeres 57,3%, peso 64,6 kg (DE 16,6), talla 1,58 m (DE 9,5), IMC 25,7 kg/m2 (DE 6), pliegue tricipital 13,1 (DE 6,9), circunferencia brazo 23,1 cm. (DE 6,1) y fármacos al ingreso 4,4 (DE 2,5). La media del I. Barthel previo fue 64,7 (DE 36,1). Puntuación 100 21,5% 60-95 43,8% 35-55 10,7% ¾ 30 24%. La media del I. Barthel al ingreso fue 42,4 (DE 38,9). Puntuación 100 11,7%, 60-95 28,9%, 35-55 10%, ¾ 30 el 49,4%. Independientes para las AIVD al ingreso fueron el 39,2%. Respecto a la deambulación, eran autónomos el 41,8%, con bastón el 19,4%, con andador el 9,3%, con ayuda el 8,9%, cama-sillón el 19%, y confinados a cama el 1,3%. Presentaron trastornos en la esfera mental 43,2%: demencia el 30,5%, depresión 7%, AMAE el 4,9% y deterioro cognitivo pendiente de filiar el 5,8%. Problema social para el alta lo tuvieron el 4,5%. Institucionalizados estaban el 4,5% habían sufrido caídas previas el 21,8%. Disminución de visión el 38,3%, alteración en la audición el 34,6%, y úlceras por presión el 8,6%. Los principales diagnósticos fueron enfermedades del aparato respiratorio, enfermedades cerebrovasculares e insuficiencia cardíaca siendo responsables del 70% de los ingresos.
Conclusiones: Los enfermos que ingresan en una unidad de agudos geriátrica, se caracterizan por un grado leve de incapacidad funcional y mental que pasa a ser de grado moderado cuando ingresan. La VGI permite detectar un elevado número de síndromes geriátricos susceptibles de abordaje integral.
239
CAMBIOS EN LA CAPACIDAD FUNDACIONAL Y ESTADO COGNITIVO DE PACIENTES INGRESADOS EN UNA UNIDAD DE HOSPITALIZACION DOMICILIARIA
Tarazona, E.; Soriano, E.; Ruiz, V.; Valdivieso, B.; Bahamontes, A.; Román, M. J.
Hospital La Fe. Valencia.
Objetivo: El ingreso hospitalario condiciona una pérdida de capacidad funcional y deterioro del estado cognitivo en pacientes ancianos. El objetivo de este estudio es describir el perfil de los pacientes atendidos en una Unidad de Hospitalización a Domicilio (UHD) y analizar los cambios en la capacidad funcional y deterioro cognitivo en distintos momentos evolutivos.
Método: Estudio de seguimiento de 268 pacientes mayores de 65 años, que ingresaron de forma consecutiva en la UHD del Hospital Universitario La Fe de Valencia, con tres mediciones transversales: al ingreso en UHD, al alta y al mes. Instrumentos: Indice de Barthel (0-20) y Minimental Test adaptado por Lobo et al (deterioro < 24). Análisis descriptivo con estadísticos habituales y análisis de cambio mediante el test de McNemar.
Resultados: El 50,4% son hombres con edad media de 74,7 años; edad media de las mujeres 79,3 años. Casados (53,4%) Viudos (44%). El 51% vive con su cónyuge, el 37% con hijos. El 13% son analfabetos. Diagnóstico principal: enfermedades respiratorias (42,2%), cardiocirculatorias (21,3%) y demencias (11,9%). El 81,7% son enfermos crónicos reagudizados. El 71% presentaban deterioro cognitivo al ingreso, apreciándose una mejoría significativa al alta y al mes de seguimiento (McNemar p< 0,10 y p = 0,001 respectivamente). El 81% presentan algún grado de dependencia a su ingreso, que mejora de forma significativa al alta (McNemar p< 0,001), sin apreciar mejoría significativa al mes (McNemar p= 0,12).
Conclusiones: 1. Los pacientes presentan con elevada frecuencia deterioro cognitivo y algún grado de dependencia para las actividades básicas de la vida diaria en el momento de su ingreso en una Unidad de Hospitalización a Domicilio. 2. La reducción del deterioro cognitivo y del grado de dependencia en el momento del alta podría explicarse por la reducción de la estancia hospitalaria y el retorno precoz al domicilio, facilitando la integración del paciente en su entorno habitual, lo que facilita la recuperación funcional y la adquisición de una mayor autonomía.
240
PRESENCIA DE CRITERIOS DE PACIENTE GERIATRICO EN UN SERVICIO DE GERIATRIA DE AGUDOS
Flaquear Terrasa, N.; Angelet Carbo, C.; Gorgas Soria, C.; Perlado Ortíz de Pinedo, F.
Hospital San Jorge. Zaragoza.
Objetivo: Verificar la presencia de criterios de paciente geriátrico en una muestra de los pacientes hospitalizados en el Servicio de Geriatría de agudos del Hospital San Jorge de Zaragoza.
Material y métodos: Se trata de un estudio prospectivo descriptivo llevado a cabo en una muestra aleatoria de pacientes hospitalizados durante el año 2000 (n= 120) correspondiente al 10% del total de la hospitalización en el mismo año. Se analizaron las siguientes variables: sexo, edad, procedencia del ingreso, días de estancia, diagnóstico principal, diagnósticos secundarios, y los siguientes criterios de paciente geriátrico: presencia de inestabilidad, incontinencia, avanzado deterioro cognitivo (diagnóstico de demencia) y alta dependencia funcional (puntuación superior a 8 en la escala funcional de Plutchik). Para la comparación de medias se utilizó la prueba t para muestras independientes.
Resultados: Fueron estudiados 120 pacientes, 44 hombres y 76 mujeres, de edad media 86,45 años. La procedencia fue 73 de los servicios de urgencias de otros hospitales, 33 directamente de domicilios y 14 directamente de residencias de ancianos. Presentaban uno o más criterios geriátricos 97 pacientes (80,8%), de ellos, un criterio 25, dos criterios 35, tres criterios 31 y cuatro criterios 6. El orden de prevalencia de criterios fue inestabilidad (71), alta dependencia (59), incontinencia (49) y demencia (32). La estancia media global en pacientes con criterios geriátricos en la muestra fue 18,33 días, frente a una estancia media de 17,78 días en la muestra total examinada (p no significativa). Tampoco se hallaron diferencias significativas en las estancias medias según la procedencia de los pacientes. Hubo diferencias significativas en las estancias de pacientes con alta dependencia frente a no dependencia (21,34 y 14,33, respectivamente; p= 0,007). Asimismo, se hallaron diferencias de estancia media significativas en pacientes con un criterio frente a pacientes con tres criterios (p= 0,016), pero no frente a pacientes con dos criterios, y en pacientes con dos criterios frente a pacientes con 3 criterios (p= 0,056).
Conclusión: En nuestro estudio se comprueba la alta prevalencia de criterios de paciente geriátrico en la población hospitalizada en el Servicio de Geriatría, y la necesidad de que existan al menos dos criterios de paciente geriátrico para obtener diferencias estadísticamente significativas en las estancias medias de los pacientes.
241
PACIENTES NONAGENARIOS INGRESADOS EN UN HOSPITAL GENERAL
Marcillas, J.; Reig, L.; Marchena, P.; Tapias, J.; Conangla, G.; Gil, N.
Consorci Sanitari de la Creu Roja a Catalunya. Hospital Hospitalet. L'Hospitalet de Llobregat. Barcelona.
Objetivo: Describir las características clínicas y la evolución de los pacientes mayores de 90 años ingresados en un hospital general.
Método: Se realizó un estudio prospectivo de todos los pacientes mayores de 90 años ingresados durante el año 2000 en el hospital. Independientemente del servicio de ingreso del paciente, éste era visitado por un médico del servicio de geriatría, que completaba un formulario específicamente diseñado, registrando la siguiente información: datos de filiación, antecedentes patológicos, medicación, intervención quirúrgica durante el ingreso, parámetros analíticos, test de Barthel al ingreso y al alta, test de Pfeiffer al ingreso, diagnósticos al alta, evolución.
Resultados: Se registraron un total de 203 ingresos correspondientes a 177 pacientes, con una edad media de 92 ± 2 años, de los que el 73% eran mujeres. La mayoría de ellos (48,5%) presentaban un grado de autonomía parcial, siendo totalmente dependientes el 26,1%. La principal vía de ingreso fue a través de Urgencias (90,9%), y remitidos por el médico de cabecera (74,7%). La mayoría de sujetos ingresaron en el servicio de Geriatría (44,1%), Cirugía ortopédica y Traumatología (15,8%) y Medicina Interna (14,1%). Durante el ingreso fueron intervenidos quirúrgicamente un 23% de los pacientes. La estancia media fue de 11 ± 8 días, con un mínimo de 1 y un máximo de 63 días (mediana 10 días). En cuanto a los antecedentes patológicos, la mediana se situó en 2 por paciente, siendo los más frecuentes la hipertensión arterial (50,3% de los casos), la insuficiencia cardíaca (32,4%), el accidente vascular cerebral (21%), la diabetes mellitus tipo 2 (21%) y la enfermedad pulmonar obstructiva crónica (17,6%). La mediana de fármacos por paciente al ingreso era de 3, siendo los más frecuentemente utilizados los cardiovasculares (58,8%), seguidos por los diuréticos (29,9%), sistema nervioso central (23,7%), y en menor proporción digestivos y tónicos-vitamínicos. La complicación más frecuente durante el ingreso fue la infección urinaria (22,5%). La mortalidad fue del 27% (48 exitus), principalmente por fallos multiorgánicos. En el análisis bivariable, se asociaron de forma estadísticamente significativa con la mortalidad la elevación de la glucemia, los leucocitos y el sodio plasmático, las puntuaciones bajas en las escalas de Barthel y las puntuaciones elevadas del test de Pfeiffer.
Conclusiones: En los pacientes nonagenarios ingresados, existe un gran predominio de mujeres, con ingreso fundamentalmente en Geriatría y a través de Urgencias, alto consumo de fármacos cardiovasculares y una mortalidad muy elevada relacionada con elevaciones de glucemia, leucocitos y sodio plasmático, valores altos en el test de Pfeiffer y bajos en el test de Barthel.
242
ESTUDIO MULTICÉNTRICO DE LA INCIDENCIA DE SINDROMES GERIATRICOS Y COMPLICACIONES DURANTE LA HOSPITALIZACION EN PACIENTES ANCIANOS
Vilá, A.; San José, A.; Armadans, L. I.; Roure, C.; Jacas, C.; Vilardell, M.
Grupo para el estudio de RAM en población anciana. Master en Gerontología Clínica. Departamento de Medicina. Universidad Autónoma de Barcelona. Barcelona.
Objetivos: Evaluar la incidencia de síndromes geriátricos y complicaciones en personas ancianas hospitalizadas o ingresadas en centros sociosanitarios.
Material y método: Estudio multicéntrico prospectivo en pacientes mayores de 65 años y seguidos durante su ingreso hospitalario o sociosanitario (máximo un mes). A nivel hospitalario participaron unidades médicas y a nivel sociosanitario unidades de convalecencia y larga estancia. Se analizó la aparición de complicaciones durante la hospitalización como serían: síndromes geriátricos (síndrome confusional agudo, caídas, incontinencia urinaria, úlceras por presión), infecciones nosocomiales (neumonía, infección urinaria, bacteriemia), descompensación de insuficiencia cardíaca y las instrumentalizaciones recibidas (sonda urinaria, Sonda nasogástrica/gastrostomía) y aparición de reacciones adversas a medicamentos (RAM).
Resultados: Se incluyeron 865 pacientes. 185 (21,4%) de cuatro unidades hospitalarias, 325 (37,6%) de ocho unidades de convalecencia y 355 (41,0%) de 10 unidades de larga estancia. La incidencia de síndromes geriátricos, complicaciones e instrumentalizaciones se resumen en la siguiente tabla.
Conclusiones: Los pacientes mayores de 65 años ingresados en unidades de agudos, media y larga estancia presentan una alta incidencia de síndromes geriátricos y complicaciones intrahospitalarias. Es necesario desarrollar en estos tres niveles asistenciales estrategias preventivas y terapéuticas ajustadas a las necesidades de los pacientes.
243
PREVALENCIA Y INCIDENCIA DE SÍNDROMES GERIÁTRICOS EN PACIENTES ANCIANOS INGRESADOS EN HOSPITAL DE AGUDOS
Vilá, A.; Fornaguera, J.; Guzmán, M.; Cot, R.; Arilla, M.; Grupo Geriatría.
SCIAS. Hospital de Barcelona. Barcelona.
Objetivo: Conocer la prevalencia y la incidencia de síndromes geriátricos en nuestro hospital.
Método: Estudio prospectivo en pacientes consecutivos mayores de 70 años ingresados en áreas de Medicina, Cirugía y Traumatología. Fueron excluidos los pacientes ingresados en la Unidad de Cuidados Intensivos y los que tuvieron una estancia media inferior o igual a tres días. Al ingreso se determinó: riesgo de caídas, estado nutricional, hábito deposicional, úlceras por presión, incontinencia urinaria, síndrome confusional agudo. Durante la hospitalización se evaluó la aparición de las siguientes complicaciones: caídas, desnutrición, úlceras por presión, fecalomas, incontinencia urinaria, síndrome confusional agudo (SCA). La escala de Norton se determinó al ingreso y al alta.
Resultados: Se incluyeron 200 pacientes (89 varones 111 mujeres, edad media 79,5 ± 6,7). El Norton al ingreso era de 16,8 ± 2,7 y tenían riesgo de caída 92 pacientes (46%). Presentaban desnutrición 18 (9%) pacientes, incontinencia urinaria 15 (28%), constipación crónica 74 (37%) y SCA 13 (7%). La incidencia de los síndromes geriátricos durante el ingreso hospitalario se resume en la tabla.
Incidencia
Caídas, n (%) 4 (2%)
Desnutrición13 (6,5%)
Ulceras por presión16 (8%)
Incontinencia urinaria12 (6%)
Fecalomas24 (12%)
SCA21 (11%)
Conclusiones: En nuestro estudio casi la mitad de los pacientes tenían riesgo de caídas al ingreso pero la incidencia de caídas fue baja. La frecuencia de trastornos deposicionales y de SCA es alta en nuestra población. Las medidas preventivas deberían iniciarse por los síndromes geriátricos de mayor prevalencia y gravedad.
244
HOSPITALIZACIONES GENERADAS DESDE LA RESIDENCIA DE ANCIANOS ZORROAGA EN LOS ÚLTIMOS SIETE AÑOS (1994-2000)
Diosdado Domínguez, M.; Izagirre Araña, A.; Calvo Aguirre, J. J.
Residencia de Ancianos Zorroaga. San Sebastián. Guipúzcoa.
Introducción: Uno de los pilares en los que se sustenta la coordinación sociosanitaria es aquella que surge del flujo de pacientes desde la Residencia al Hospital y viceversa. Con frecuencia se debate desde las dos instancias sobre la idoneidad de los traslados o sobre un hipotético aumento de las hospitalizaciones durante los fines de semana y festivos, debido a una atención insuficiente en el medio residencial.
Método: Hemos evaluado todos los ingresos hospitalarios que se han generado desde la Residencia de ancianos Zorroaga (310 plazas) en un período de siete años. Los hemos valorado por meses, años, tiempos de estancia, fecha de ingreso en laborable o fin de semana/festivo y servicio de ingreso hospitalario.
Resultados: En siete años se han producido 861 ingresos hospitalarios (X= 123 ingresos/año) con una tendencia regular en el número de ingresos anual. Los ingresos son más frecuentes en los primeros cinco meses del año (X= 100) respecto a los siete restantes (X= 77). La estancia media hospitalaria de nuestros residentes ha sido de 10 días con una mínima variabilidad durante los siete años. La estancia hospitalaria más larga se produce en los meses de agosto (13 días) y la más corta en los de junio (8 días). El Servicio en donde más ingresos hospitalarios se han producido ha sido el de Medicina Interna (34%), seguido de Oftalmología (12%) y Traumatología (11%). La correlación entre la fecha de ingreso laborable/festivo nos demuestra que los ingresos son menos frecuentes en los festivos/fines de semana, ya que en esas fechas se producen únicamente un 21% de los ingresos hospitalarios, mientras que en el calendario de estos siete años un 31% correspondían a festivos/fines de semana. Los ingresos en festivo/fin de semana siempre han sido menores que su correlación real en el calendario, aun en el mes que más se han producido (abril: 28%) .
Conclusiones: Concluimos destacando la elevada estabilidad que se aprecia en la evolución de los ingresos hospitalarios en estos siete años, tanto a nivel de estancia media anual, como del número de hospitalizaciones anuales. Asimismo resaltamos que en nuestro medio es un mito que no se cumple que se produzcan más ingresos hospitalarios en días festivos/fines de semana y que esto ha sido una constante durante los siete años. Correlacionamos este hecho con el excelente nivel de cualificación profesional de las enfermeras y con la estabilidad laboral del equipo sanitario en general.
245
HOSPITAL DE DÍA, ESTRUCTURA ADECUADA PARA EL DIAGNÓSTICO DEL ANCIANO FRÁGIL
De Tena-Dávila Mata, M. C.; Esteban y Peña, M.; Molín Díaz, E.; Puente de Andrés, P.; Romero Cuaparro, R.; Serrano Garijo, P.
Centro Municipal Geriátrico. Madrid.
El Hospital de día es un nivel intermedio de salud con fines terapéuticos, rehabilitadores y de valoración geriátrica donde acuden pacientes mayores con incapacidad funcional.
Objetivo: Conocer la capacidad de este recurso para la detección de diagnósticos nuevos cualitativa y cuantitativamente, en pacientes mayores derivados por los servicios de atención primaria y que por primera vez se ponen en contacto con los servicios geriátricos municipales.
Material y método: Estudio sobre 57 pacientes, a los cuales se les realizó una valoración geriátrica multidimensional con protocolos sobre patologías de alta prevalencia en geriatría (visión, audición, malnutrición, trastornos cognitivos y del estado de ánimo), contempladas en el programa del anciano en atención primaria. Se procesaron los datos por el paquete estadístico SPSS.
Resultados: La edad media de los pacientes es de 75 años, la distribución por sexos cuatro mujeres por un hombre. El motivo de derivación a la consulta de valoración geriátrica fue en el 85% de los casos un proceso puramente rehabilitador (traumatológico, proceso crónico con dolor, neurológico). El 74% de la muestra tenía una incapacidad inferior a II de CRF, y Barthel medio de 90 puntos. El promedio de diagnósticos previos es de cinco por paciente (pluripatología). Durante el tiempo de ingreso se hace una media de tres nuevos diagnósticos, siendo los más frecuentes las alteraciones de la visión (16%), los trastornos de memoria (14%) desnutrición (10%), hipoacusia 9%, alteraciones bioquímicas inespecíficas (7%), caídas 7%; comprobando que el peso de los nuevos diagnósticos recae sobre Síndromes Geriátricos. En el 90% el alta fue por mejoría, el resto se mantuvo estacionado.
Conclusiones: Se demuestra que el Hospital de Día es un nivel adecuado por su multidisciplinaridad para detectar diagnósticos que ensombrecen el pronóstico y empeoran la calidad de vida del paciente mayor sin dependencia, pero con características de fragilidad.
246
PERFIL DE FRAGILIDAD DE LOS PACIENTES GERIATRICOS VALORADOS EN EL HOSPITAL DE DIA
Pareja Sierra, T.; Rodríguez Couso, M.; Esteban Dombriz, M. J.; Urbina Torija, J.
Hospital General del Insalud. Servicio de Geriatría. Guadalajara.
Objetivo: Describir las características de los pacientes valorados en este nivel asistencial y analizar su grado de fragilidad.
Material y métodos: Estudio descriptivo, retrospectivo de los pacientes que han sido valorados en un período de seis meses. Se analizan datos socio-demográficos, ingreso hospitalario previo, grado de incapacidad física y mental, diagnósticos médicos, tratamientos, pruebas complementarias y seguimiento.
Resultados: El número de paciente es de 104, 73 mujeres (70,19%) y 31 hombres (29,8%). La edad media es de 83,7 años y un 51% tienen más de 85 años, 60 (57,6%) son viudos. Viven en domicilio 78 (75%). El cuidador principal son los hijos 49 (47%) o el cónyuge en 22 (21,1%).
Proceden fundamentalmente del Servicio de Geriatría 80 (76,9%). 22 (21,1%). Habían tenido ingreso hospitalario previo en el mes anterior.
La incapacidad mental es leve (CRM: 0-1/5) en 71, (68,2%) y la incapacidad física es moderada (CRF 2-3/5) en 61, (58,6%).
El número de diagnósticos por paciente es 6,3.
Los diagnósticos principales son: ICC 48 pacientes, (46.1%), depresión 41 pacientes, 39,4%) ACVA y EPOC.
Los diagnósticos más prevalentes son HTA (64,4%) e ICC (46%).
El número de fármacos por paciente es de 6,54, siendo diuréticos e hipotensores los más prescritos, (50%).
El seguimiento se realiza en 25 (24%) como asistencia a tratamiento y en 62 (59,6%) a controles periódicos.
Conclusiones:
1. La mayor parte de los pacientes proceden del Servicio de Geriatría, viven en domicilio y los cuidadores son los hijos y/o cónyuge.
2. Edad elevada con incapacidad mental leve pero mayor deterioro funcional (moderado).
3. Presentan elevado número de diagnósticos médicos, problemas geriátricos y de consumo de fármacos.
4. En este nivel asistencial se benefician de un seguimiento muy estrecho acudiendo a tratamiento rehabilitador, control médico y de enfermería para evitar deterioro mayor, ya que presentan un elevado grado de fragilidad.
247
INCIDENCIA DE SÍNDROMES GERIÁTRICOS EN PACIENTES HOSPITALIZADOS: ESTUDIO COMPARATIVO EN PACIENTES MÉDICOS Y QUIRÚRGICOS
Vilá, A.; Puig, C.; Murciano, S. J.; Diez-Cascón, E.; Galí, J.; Grupo Geriatría.
SCIAS. Hospital de Barcelona. Barcelona.
Objetivo: Evaluar la incidencia de síndromes geriátricos en pacientes ingresados en unidades médicas y quirúrgicas para determinar el impacto que representarían posteriores medidas preventivas.
Material y método: Estudio prospectivo en pacientes consecutivos mayores de 70 años ingresados en áreas de Medicina, Cirugía y Traumatología. Fueron excluidos los pacientes ingresados en la Unidad de Cuidados Intensivos y los que tuvieron una estancia media en el hospital inferior o igual a 3 días. Se evaluó la aparición de las siguientes complicaciones durante el ingreso: caídas, desnutrición, fecalomas, úlceras por presión, incontinencia urinaria y síndrome confusional agudo. El riesgo de desarrollo de úlceras por presión se evaluó mediante la escala de Norton.
Resultados: Se incluyeron 200 pacientes (89 varones 111 mujeres, edad media 79,5 ± 6,7) de los cuales 104 ingresaron en unidades médicas y 96 en unidades quirúrgicas. La incidencia de síndromes geriátricos se resume en la siguiente tabla.
* Resultados: expresados en media ± DE.
Conclusiones: En el presente estudio la incidencia de síndromes geriátricos durante el ingreso hospitalario es baja, aunque cabe destacar la elevada incidencia de síndrome confusional agudo y fecalomas en los pacientes de áreas quirúrgicas. Las estrategias preventivas deberían centrarse en aquellos síndromes de mayor prevalencia y gravedad.
248
INICIO DE LA ACTIVIDAD ASISTENCIAL EN UN CENTRO SOCIOSANITARIO
Fontecha, B.; Fernández, M.; García, S.; Reig, L.; Sánchez, P.
Centro Sociosanitario Consorci Sanitari Creu Roja a Catalunya. L'Hospitalet de Llobregat (Barcelona).
Introducción: El Centro Sociosanitario del Consorci Sanitari de la Creu Roja de Hospitalet de Llobregat (Barcelona) inicia su actividad en marzo del 2000 con un total de 41 camas, 19 de larga estancia y 22 de convalecencia. De forma progresiva y hasta diciembre se amplían a 30 camas de convalecencia y 41 de larga estancia. El objetivo del trabajo es describir las características de los pacientes atendidos en esta fase inicial.
Pacientes y métodos: Se describen sexo, edad, procedencia, diagnósticos principales, estancia, estado funcional, cognitivo y destino al alta del centro.
Resultados: Han sido dados de alta un total de 124 pacientes durante los primero 9 meses de funcionamiento del centro, 96 eran de la unidad de convalecencia y 28 de la de larga estancia.
Un 61,5% (59 pacientes) de los enfermos de convalecencia y un 53,6% (15 pacientes) de larga estancia eran mujeres. Los enfermos de media estancia provenían en su mayoría de un hospital de agudos (77,1%), mientras que los de larga estancia su procedencia era más irregular (domicilio 21,4%, hospital 50% y otro centro 28,8%). Los diagnósticos predominantes en convalencia eran accidente vascular cerebral (AVC) en 22,9% de casos y fractura de fémur en 20,8%, mientras que en larga estancia los diagnósticos eran más heterogéneos coincidiendo como más frecuente el AVC (25%).
En cuanto a la valoración cognitiva un 20,8% de los pacientes de convalecencia tenían un Blessed superior a 8, sugestivo de deterioro cognitivo, y un 50% de los de larga estancia. La estancia media fue de 42,8 días en convalecencia y de 51,8 días en larga estancia.
En el momento del alta los pacientes de convalecencia volvieron a su domicilio en un 57,3% y un 9,4% fueron exitus. La distribución al alta de los enfermos de larga estancia fue diferente, un 21,5% fue a domicilio y un 60,7% fue exitus. La situación funcional previa al ingreso se correlacionó de forma significativa con la mortalidad en el grupo de larga estancia (p= 0,0001).
Conclusiones: Los datos iniciales de convalecencia son muy semejantes al perfil clásico descrito para estas unidades: predominio de mujeres, edad media de 75 años, procedentes en su mayoría de hospitales de agudos con enfermedades discapacitantes como AVC y fractura de fémur, con buena recuperación funcional y alto porcentaje de altas a domicilio.
En la unidad de larga estancia el perfil es de edades superiores con peor capacidad funcional previa y al ingreso y con una mayor mortalidad relacionada con un índice de Barthel previo bajo.
249
PACIENTES EN ESTADO VEGETATIVO PERMANENTE (EVPM): UN NUEVO ENFOQUE ASISTENCIAL
Domingo, V.; Bermejo, E.; Elvira, M. J.; Trívez, A.; Carrillo, M. E.; Solís, J.
Fundación Instituto San José. Madrid.
Objetivos: Descripción de una Unidad de EVPm dentro de un centro sociosanitario, tras 14 meses de funcionamiento.
Método: Estudio descriptivo de la Unidad, con mención de objetivos asistenciales, criterios de ingreso, características arquitectónicas, dotación de personal, número de pacientes, su tipología y problemas clínicos principales, además del apoyo psicosocial y espiritual al grupo familiar.
Resultados: El objetivo de la Unidad es atender las necesidades asistenciales de estos pacientes de una forma integral e interdisciplinar, prestando apoyo al grupo familiar siguiendo unos criterios éticos uniformes. Teniendo una capacidad de 10 camas, se realizaron 20 ingresos desde octubre de 1999 a enero de 2001, con seis fallecimientos y cuatro altas.
El paciente tipo es un varón de 40 años de edad, con encefalopatía postanóxica, portador de SNG o PEG y sonda vesical, con traqueostomía y úlceras por presión. Sufre infecciones frecuentes, hipertonías, crisis neurovegetativas y convulsivas, así como déficits nutricionales. En pacientes mayores de 60 años la causa principal es demencia evolucionada. El trabajo de psicología está orientado a evaluar y potenciar los recursos de afrontamiento de la familia. El trabajo social se encarga de velar por los intereses del enfermo incapaz, así como de orientar a la familia en los trámites administrativos pertinentes.
Conclusiones:
Existe una creciente demanda de la asistencia a este tipo de pacientes, con la necesidad de creación de unidades de EVPm.
Por la patología de los pacientes y repercusión socio-familiar, se requiere un abordaje y equipo interdisciplinar para el adecuado funcionamiento de este tipo de unidades.
En relación a lo anterior, estas unidades podrían ubicarse en centros sociosanitarios.
250
ANCIANOS Y TRATAMIENTO EN UN BALNEARIO ESPAÑOL Y FRANCÉS
Cerrada, A.; Casado, J. M.; Palomo, S.; Ribera, J. M.; Diestro, P.; Herisson, C.; Carbonell, R.
Hospital Clínico San Carlos. Madrid.
Objetivos: Evaluar características, patología, consumo de fármacos y evolución objetiva y subjetiva en dos grupos de pacientes ancianos que acuden a un balneario en España (Cáceres) y Francia (Balaruc).
Método: Selección randomizada de 52 pacientes en España y 76 en Francia. La información se obtuvo mediante encuesta el primer y último día de la cura evaluando: sexo, edad, situación social, patología principal, medicación antes y después del tratamiento y mejoría subjetiva y objetiva. Se realizó análisis descriptivo estadístico comparando resultados entre el grupo español y francés.
Resultados: En España: mujeres: 67%, casados: 67%, viudos: 27%. Edad media: 71 años (58% > 70). La patología principal fue la reumatológica (98%) la patología respiratoria estuvo presente en un 33%. Número de fármacos: 3,2, reducción: 6%, supresión: 2% después de la cura. Incremento de movilidad en 85% de los pacientes y el 80% mejoraron sintomatología respiratoria. Prácticamente el 100% de los pacientes refirieron mejoría subjetiva, satisfacción y repetición del programa. En Francia: mujeres: 63%, casados: 79%, viudos: 9% divorciados: 9%. Edad media: 61,4 (71% < 65). 100% patología reumatológica. Fármacos: 2,1, incremento: 4% después de la cura. Evolución objetiva en términos de movilidad mejoró en el 61% de los casos. Evolución subjetiva positiva fue percibido en un 64% (29% gran mejoría).
Conclusiones: Los pacientes españoles son mayores, con mayor consumo de fármacos y más porcentaje de viudos. La patología respiratoria es frecuente y es tratada en el propio balneario. La mejoría subjetiva y objetiva es mayor en este grupo sin aumento del consumo de fármacos. La situación social es ligeramente diferente en el grupo francés, con mayor porcentaje de divorciados y casados. No hay diferencias significativas en sexo y patología principal; mujeres con patología reumatológica crónica, si bien los balnearios franceses están más especializados en una sola patología.
251
ESTANCIAS TEMPORALES EN RESIDENCIAS
Blanco, P.; Gómez, V.; Medina, L.; Sanz, M.; Martín,. C.; Ramírez, P.
Residencia Mirasierra. Grupo Quavitae. Madrid.
Objetivos: Analizar las estancias temporales en una residencia asistida, evaluando los resultados obtenidos tras una intervención interdisciplinar.
Material y métodos: Estudio descriptivo sobre estancias temporales durante el año 2000. Se analizaron las historias recogidas por los departamentos médico, psicología, terapia ocupacional, fisioterapia y trabajadora social.
Resultados: Ingresan 52 estancias temporales, 75% mujeres, 25% varones. El 50% de los ingresos procede del hospital. Se establecen dos grupos según el motivo de ingreso, rehabilitador en 62% de los casos y el resto por motivo social. Las principales causas de ingreso para rehabilitación son la fractura de cadera en el 21% y el ACVA en el 10%. Entre los antecedentes que se recogen en estos pacientes, destaca demencia 26%, ACVA 31%, caídas en un 59% de las cuales el 56% se asocian a fractura ósea. Analizando en ellos la situación funcional y mental al ingreso, más de la mitad (60%) presentaban un Barthel inferior a 55 puntos y el 34% un Pfeiffer >= 5. El 100% de estos residentes fueron incluidos en programas de fisioterapia y el 94% en programas de terapia ocupacional. En el momento del alta se observa una gran mejoría funcional de los residentes incluidos en los programas objetivándose por un aumento del Barthel (el 63% al alta tiene un Barthel >= 55), un aumento global de 3,82 puntos en el Tinetti y porque en un 31% de los que al ingreso utilizan silla de ruedas se consigue la retirada.
Por problemática social ingresaran 20 estancias temporales, siendo las principales causas la enfermedad o descarga del cuidador principal. Entre los antecedentes destaca la demencia, la cual estaba presente en un 60% de los casos, el ACVA en 20%, caídas en 45% que se asocian a 20% de fracturas. La valoración funcional y mental muestra un importante deterioro global, apareciendo un 55% con Barthel < 55 y un 75% con Pfeiffer >= 5 errores. El 85% de estos ancianos se incluyen en programas de fisioterapia y el 46% en programas de terapia ocupacional, no encontrándose significativas mejorías funcionales ni mentales en el momento del alta.
Si analizamos el destino al alta hay que destacar que el 36,8% de los ingresos sociales y el 30% de los del grupo de rehabilitación sufren institucionalización.
Conclusiones: 1. Existe un alto porcentaje de ingresos temporales con finalidad rehabilitadora. 2. La intervención interdisciplinar consigue una mejoría significativa a nivel funcional de estos ancianos, que hace pensar en la importancia de estas plazas con fin rehabilitador. 3. Un número considerable de nuestras estancias temporales sufre institucionalización definitiva.
252
ESTUDIO DE FACTORES ASOCIADOS A INGRESO EN UCER
Neira, M.; Serrano, M.; López, A.; Ramírez, P.
Residencia de Personas Mayores Mirasierra. Quavitae. Madrid.
Objetivos: Este estudio tiene como objetivo analizar las características de los pacientes que ingresan en ésta Unidad con la finalidad de conocer factores pronósticos que faciliten un plan de intervención.
Método: Se estudiarán de forma retrospectiva los ingresos en UCER durante seis meses, recogiendo datos descriptivos sobre la muestra. Se realizaron análisis de contingencia, análisis de diferencia de medias, y análisis discriminantes sobre las variables objetos de estudio.
Resultados: En el tiempo de duración del estudio de septiembre del 2000 a febrero del 2001, ingresaron en UCER 79 pacientes. La edad media de la muestra es de 86,6 años y un 80% mujeres. Las causas mas frecuentes de ingreso fueron las infecciones respiratorias o reagudizaciones de BNCO y las altas del hospital. Otras causas de ingresos fueron ACVA, Traumatismo craneoencefálico (TCE), infección urinaria (ITU) y gastroenteritis aguda. La estancia media es de cinco días. El 78% fueron dados de alta por curación o mejoría, el 6% precisaron traslado al hospital y el 9% fallecieron, el restante 7% sufrieron una cronificación del proceso. Los antecedentes médicos más frecuentes son: cardiopatía (47%), ACVA (34%), arritmia (26%), fractura de cadera (25%), BNCO (16%) y patología tumoral (10%). Un 53% tiene anemia y un 30% hipoalbuminemia. Los síndromes geriátricos de mayor prevalencia son: deterioro cognitivo moderado-severo (59%), inmovilismo (50%), polimedicación (53%) malnutrición (24%) y síndrome depresivo (10%). El 11% precisaba nutrición enteral con sonda SNG y 10% oxigenoterapia crónica.
Comparando las características de la muestra con las de la población general residente, vemos que no hay diferencias en cuanto a la edad y el sexo. La prevalencia de cardiopatía, ACVA o anemia, es mucho más alta entre residentes que ingresan en UCER que en el resto de la población residencial y son factores relacionados con el ingreso en UCER.
Conclusiones: Los datos obtenidos nos permiten pronosticar aquellos pacientes con una mayor necesidad de cuidados y seguimiento. Se han observado ciertas relaciones entre las variables, evidenciándose la asociación entre distintos antecedentes personales y características cognitivo-funcionales del residente con el pronóstico de evolución en UCER así como con el riesgo de ingreso en la Unidad. Presentan prevalencia significativa en éste estudio: la anemia, el deterioro cognitivo moderado-severo (Pfeiffer >= 5), polimedicación, inmovilismo (Barthel ¾ 55) y los ingresos previos en esta Unidad.
253
EFECTO DEL INGRESO EN SERVICIOS QUIRÚRGICOS SOBRE LA CAPACIDAD FUNCIONAL DE PACIENTES CON 85 O MÁS AÑOS
Espinosa, C.; Valls, J.; Crespo, U.; Puig, M.; Lladó, M.; Roig, T.
Antic Hospital Sant Jaume i Santa Magdalena. Mataró (Barcelona).
El ingreso en servicios hospitalarios, particularmente en los servicios quirúrgicos puede comportar una pérdida de la capacidad funcional en un número considerable de pacientes.
Objetivo: Determinar el efecto del ingreso en las unidades de cirugía, sobre la capacidad funcional de los pacientes con 85 ó más años.
Sujetos y método: Se valoraron 198 sujetos de edad media 89 años (85-102) ingresados del 1 de enero al 31 de diciembre del año 2000 en el Servicio de Cirugía General (n= 122; 62%) y Traumatología (n= 75; 38%).
El 76% eran mujeres y el 23% hombres. Más del 50% presentaban comorbilidad y el 40,5% habían sufrido caídas durante el año previo al ingreso. Se llevo a cabo la valoración geriátrica integral, que incluía la independencia para las AVD 1 (medida mediante la escala de Lawton), el cálculo del índice de Barthel previo al ingreso y durante la estancia hospitalaria y las complicaciones médicas que aparecieron a lo largo de ingreso. Una vez valorados todos estos aspectos se detectaron una serie de problemas y se propusieron recomendaciones.
Resultados: El 81,4% eran previamente dependientes para las AVD I.
Existió una pérdida funcional durante el ingreso en 74 pacientes (38%), ya que al ingreso el 69,2% de sujetos (n= 137) tenían un Barthel mayor o igual a 60 y al alta sólo el 31,8% (n= 63) conservaban un Barthel mayor o igual a 60.
Se produjeron caídas durante el ingreso en el 7,6% de los casos. Se detectaron un promedio de tres problemas por paciente en 173 sujetos (87,5%).
Conclusiones: 1. El ingreso hospitalario en un servicio quirúrgico se asocia a pérdida funcional en un porcentaje importante de sujetos con 85 o más años, por lo que es importante llevar a cabo medidas preventivas y actuar en forma lo más temprana posible para al minimizar al máximo esta problemática. 2. La valoración geriátrica permite la detección precoz de los problemas en los pacientes ancianos hospitalizados y la puesta en preventivas y terapéuticas.
254
ATENCIÓN DOMICILIARIA GERIÁTRICA: ATENCIÓN PRIMARIA, EQUIPOS DE SOPORTE Y CRITERIOS DE COMPLEJIDAD ASISTENCIAL
Esteban Pérez, M.; Pedrol Saperas, M. L.; Boira Senlím R. M.; Castells Trilla, G.
Equipo PADES (Programa Atención Domiciliaria Equipo Soporte) de Reas. Grupo SAGESSA. Reus. Tarragona.
La atención domiciliaria al paciente geriátrico se practica habitualmente por parte de la atención primaria de salud (APS) y/o por los equipos específicos de soporte (ES). En este último caso, la atención debería ser complementaria, no sustitutoria y orientada al abordaje de las situaciones de mayor complejidad. La diferente preparación y posibilidades de los equipos de APS hacen difícil la definición sobre cuales son en la práctica tales situaciones.
Objetivo: Establecer criterios para definir las situaciones de mayor complejidad en atención domiciliaria geriátrica, marco de atención de los ES.
Material y métodos: Análisis v catalogación de las situaciones de mayor complejidad de la actuación asistencial del equipo en los últimos 5 años. Criterio de inclusión: Consenso de equipo. Dimensionado: Técnica de tormenta de ideas. Agrupación del dimensionado y estructuración: Diagrama de Ishikawa. Orientación del dimensionado: Pluridisciplinar. Consenso externo en grupo de trabajo interdisciplinar con profesionales de APS.
Resultados: Se obtienen cinco áreas marco de complejidad asistencial: Clínica, instrumental y terapéutica, relativa al circuito asistencial, social y bioética. Area clínica: Se consideran las situaciones de enfermedad avanzada y paliativa para las enfermedades prevalentes en geriatría y los grandes síndromes geriátricos. Instrumental y terapéutica: Manejo de estrategias y técnicas habitualmente hospitalarias en domicilio. Circuito asistencial: Indicadores centinela de inadecuada utilización de los recursos y niveles asistenciales. Social: Anciano. itinerante, indefinición y/o alta sobrecarga del cuidador principal. Bioética: Dilemas curativo-paliativo y medidas de soporte.
Conclusiones: 1. La complejidad en atención domiciliaria geriátrica no es exclusivamente clínica, sino pluridisciplinar 2. Este planteamiento permite un marco amplio para la definición del papel asistencial de los distintos equipos de atención domiciliaria geriátrica (APS, ES).
255
EVALUACION DE LA ACTIVIDAD DE UNA UNIDAD DE MEDIA ESTANCIA DE PSICOGERIATRIA
Ferré, A.; Capdevila, M.; García, E.; Cisneros, P.; Mercadal, P.; Martínez, M.
Departamento de Psicogeriatría. Centro Asistencial Torribera. Santa Coloma de Gramanet. Barcelona.
Introducción: El Programa Vida als Anys define Unidad de Media Estancia de Psicogeriatría (UMEPG) como aquella destinada a atender a pacientes con deterioro cognitivo y que presentan alguna problemática aguda que comporte pérdida de funcionalidad y/o trastorno del comportamiento susceptibles de ser evaluado/mejorados. La crisis social aguda es también criterio de ingreso.
Objetivo: Evaluar la actividad de una UMEPG considerando el tiempo de ingreso, el perfil clínico de los pacientes, los cambios obtenidos, a nivel funcional y del comportamiento (agresividad, sueño), la reducción de fármacos, los diagnósticos de base y la procedencia y destino final de los pacientes.
Método: Se analizó un total de 38 pacientes ingresados consecutivamente, evaluándose comorbilidad (I. Charlson, ICh), presencia de síndromes geriátricos (inmovilidad, incontinencia, confusión, demencia, úlceras por presión, polifarmacia y desnutrición), grado de deterioro cognitivo (GDS), trastornos del comportamiento y del sueño (NPI abreviado), número de fármacos, número de psicofármacos, situación funcional (I. Barthel-IB) y procedencia y destino final. Para el análisis de datos se utilizó el programa estadístico SPSS.
Resultados: La media de edad fue de 78,5 años. El objetivo al ingreso fue evaluador y/o terapéutico en un 80% de los casos. El promedio de estancia fue de 44 días. La media de I.Ch fue 2,3. Tenían GDS > 4 el 82,% (67 el 57%), la media de número de síndromes geriátricos fue de 3,47 (predominando, tras demencia, incontinencia e inmovilidad). La media de I. B al ingreso fue del 31%, y al alta 43%, la presencia de agresividad o trastorno del sueño al ingreso alta fueron respectivamente 32/18% y 50/11%, la media de fármacos y psicofármacos al ingreso/alta fue respectivamente 5,0/4,6 y 2,5/2,0. Las patologías basales predominantes fueron: demencia (78%), depresión (18%), fracturas (15%) y E. Parkinson (9%). La procedencia fue domicilio (78%), hospital (18%) y residencia (4%). El destino final fue en un 53% domicilio y en un 35% residencia. Fueron estadísticamente significativas las variaciones ingreso/alta de funcionalidad, trastorno del sueño, número de fármacos y número de psicofármacos.
Conclusiones: Se trata de un grupo de pacientes con un alto porcentaje de demencia evolucionada y un alto grado de dependencia funcional. Se observó mejoría global de funcionalidad y de trastornos de agresividad y sueño, así como reducción global del número de fármacos. La mitad de los pacientes volvieron a domicilio y en un tercio de los casos hubo un cambio de recurso.
256
PERFIL DE LOS PACIENTES DE LA UNIDAD DE REHABILITACION GERIATRICA DEL HOSPITAL RICARDO BERMINGHAM DE MATIA FUNDAZIOA
Orbegoso, A.; González Oliveras, J. L.; Yanguas, J.; Villar, M.
Hospital Ricardo Bermingham Matia Fundazioa. Usurbil. Guipúzcoa.
Objetivos: Analizar los perfiles de los pacientes geriátricos que ingresan en la Unidad del Rehabilitación del Hospital Ricardo Bermingham.
Estudiar los perfiles adecuados al alta.
Método: Valoración integral de 40 pacientes desde enero a marzo del 2001 a través de las siguientes pruebas: Informe Social, OARS, Barthel, Lawton, Mini-Mental State, GDS y Hamilton.
Resultados: La edad media es de 79 años con un 67% de mujeres. Situación previa al ingreso 72,5% autónomos para las AVD. Motivos de ingreso: fracturas (57%), ACVA (27,5%) y otros (15,5%). Previo al ingreso vivían con sus familiares (57,5%), solos (40%) institución (2,5%). Al mes de ingreso, la media en la escala Barthel es 60 puntos y en la Lawton de 4 puntos. Al alta hospitalaria regresan al domicilio previo (47,5%), ingresan en Residencia (37%) y con familia (15%). La media en las restantes escalas: MEC= 23,8; GDS= 4,1; Hamiton: PSIQ: 13,0; SOM: 5,7.
Relación significativa entre: Estado civil-Alta hospitalaria (Cc= 0,54; p= 0,013); Sexo-Motivo de Ingreso (Cc= 0,47; p= 0,015); Estado Civil Convivencia (Cc= ,52; p= 0,020); Estado Civil-Apoyo Social (Cc= 0,59; p= 0,001).
Interrelación significativa entre: Edad-Ansiedad Somática (r= 0,434; p= 0,005); Edad-MEC (r= 0,399; p= 0,011); MEC-AVDI (r= 0,494; p= 0,001) AVDB-AVDI (r= 0,441; p= 0,004); AVDI-Depresión (r= 0,315; p= 0,048); Depresión-Ansiedad Psíquica (r= 0,479; p= 0,002); Depresión-Ansiedad Somática (r= 0,330; p= 0,038); Ansiedad Psíquica-Ansiedad Somática (r= 0,361; p= 0,022).
Conclusiones:
El perfil del usuario de esta Unidad de Rehabilitación Geriátrica, es una mujer de 79 años, casada o viuda con una fractura de cadera.
El alta hospitalaria está influida por la situación sociofamiliar: las personas viudas y/o casadas tienen mejor apoyo social que los solteros y/o separados.
El apoyo social percibido de las personas viudas no coincide con el apoyo social real que reciben.
Estos pacientes no presentan deterioro cognitivo acusado, ni sintomatología depresiva; sí se observaron signos de ansiedad psíquica elevada.
257
PACIENTES GERIÁTRICOS FRÁGILES EN UNA UNIDAD DE CONVALECENCIA. DESCRIPCIÓN DE PARÁMETROS FUNCIONALES, NUTRICIONALES Y MENTALES
Cubí, D.; Pérez-Castejón, J. M.; Escabia, F.; Blasco, M.; Guinovart, C.; Amblàs, J.; Guyer, H.; Espautella, J.
Hospital Santa Creu. Vic. Barcelona.
Objetivos: Describir las características de los pacientes geriátricos que ingresan en una Unidad de Convalecencia con criterios amplios de ingreso, posthospitalización de agudos.
Métodos: se incluyen todos los pacientes mayores de 74 años que ingresan consecutivamente a partir de setiembre del 2000, en la Unidad de Convalecencia del HSC de Vic, procedentes de un hospital de agudos. Se excluyen aquellos que ingresan con diagnóstico de cáncer. Durante la primera semana de ingreso se realiza la recogida de datos que incluye: 1. Datos demográficos, 2. Indice de Comorbilidad de Charlson, 3. Situación preingreso al hospital de agudos (índice de Barthel, I. Lawton, pérdida funcional y/o nutricional), 4. Situación al ingreso en la Unidad de Convalecencia: estado cognitivo (Pfeiffer), situación funcional (IB), emocional (Yesavage) y nutricional (MNA, parámetros antropométricos, albúmina y colesterol). Se recoge información de la mortalidad.
Resultados: De los primeros 100 pacientes incluidos, el 71% son mujeres y la edad media es de 83 años. En los tres meses previos al ingreso en el hospital de agudos, el 38% ya habían tenido pérdidas en la capacidad funcional, el 37% en el estado nutricional, y el 19% en ambos. La pérdida de capacidad funcional en el momento del ingreso en la unidad (después de la hospitalización en agudos) es de una media de 40 puntos de Indice de Barthel, respeto al Barthel basal. El 36% de los pacientes presentan criterios de malnutrición según el MNA y el 63% riesgo de malnutrición. En el 25% el IMC es inferior a 22. La mitad de los pacientes tienen más de tres errores en el test de Pfeiffer, y la mayoría presentan puntuaciones altas de sintomatología depresiva recogida en la escala de Yesavage: el 49% de seis a nueve puntos (depresión probable) y el 15% más de nueve puntos (depresión establecida). La mortalidad recogida en el seguimiento es hasta ahora del 15%.
Conclusiones: En nuestra Unidad de Convalecencia, la población atendida posthospitalización de agudos presenta características de fragilidad previa, importante discapacidad funcional aguda, y marcada presencia de síndromes geriátricos destacando las alteraciones nutricionales, cognitivas y emocionales. La mortalidad de este grupo de pacientes es elevada.
258
DETECCIÓN DE SÍNDROMES GERIÁTRICOS Y DECISIÓN FINAL TRAS EVALUACIÓN DE, PACIENTES EN UNA CONSULTA DE VALORACIÓN GERIÁTRICA
Sanz Segovia, F. J.; Beltrán de la Ascensión, M.; Robles Agudo, F.; López Arrieta, J.; Calzadilla. R.
Servicio de Geriatría. Hospital General Universitario Gregorio Marañón. Área Cantoblanco. Madrid.
Objetivos: Descripción de los principales síndromes geriátricos para toma de decisiones y ubicación final de los pacientes después de su evaluación en una Consulta de Valoración Geriátrica (CVG).
Metodología: Estudio prospectivo de todos los pacientes vistos en la CVG de marzo 2000 a febrero 2001, recogiendo sus datos demográficos y variables clínicas determinantes para este estudio.
Resultados: Han sido evaluados un total de 80 pacientes nuevos en la CVG, 31 varones (38,7%) y 49 mujeres (61,3%), con una edad media de 78,6 ± 7,8 SD. El 75% de los mismos fueron remitidos por sus EAP. El 93,7% tenían síndromes geriátricos (SG); un 54,6% presentaban de uno a dos, el 37,3% de tres a cuatro y el 8% de cinco a seis. Las caídas (42,5%), deterioro cognoscitivo (42,5%), incontinencia (36,2%) y deterioro funcional (35%) fueron los SG más frecuentes. El 15% de los pacientes tenían un índice de Barthel (IB) ¾ 35, resaltando que en el 55% de los casos el deterioro funcional era reciente ¾ 3 meses). Un 32,1% presentaba un SPMS de Pfeiffer de 3-7 errores y el 12,8% de 8 a 10, por otro lado, únicamente el 11,2% de nuestros pacientes vivía solo. La recuperación funcional era la expectativa más frecuente del paciente y/o familia (61,2%) seguida de la necesidad de estudio y/o diagnóstico adecuado (48,7%). El deterioro funcional (DF) fue el juicio diagnóstico principal (43,7%) seguido del deterioro cognoscitivo (26,2%), solicitándose valoración por otras especialidades en el 81,2% de los casos, siendo la más demandada la de Rehabilitación (47,6%). Tras la evaluación inicial se decidió seguimiento por su MAP en el 11,2% casos, revisión en consulta externa en el 18,8% e ingreso en el 70% restante. Este se llevó a cabo en el Hospital de Día Geriátrico en el 70,3% casos, en la Unidad de Valoración Geriátrica en el 24% y el resto en la Unidad de Agudos. siendo el motivo de ingreso más frecuente la recuperación funcional (85,1%) seguido del estudio (35,1%).
Conclusiones: 1. Más del 90% de los pacientes atendidos en una CVG tienen SG, siendo las caídas. deterioro cognoscitivo, incontinencia y deterioro funcional los más frecuentes. 2. En más de la mitad de los casos el deterioro funcional es reciente y, por tanto, potencialmente reversible. 3. La decisión de ingreso se produce en dos tercios de las evaluaciones, fundamentalmente para recuperación funcional siendo el Hospital de Día el recurso más utilizado. 4. Estos datos justifican una vez más la necesidad de dotar la asistencia geriátrica con equipos multidisciplinarios.
259
AVANCES QUE PERMITEN MEJORAR EL DIAGNOSTICO EN CENTROS GERIATRICOS
López Mongil, R.; Pozo Román, T.; González González, X.; López Peña, M.; Ortega Sandoval, J. M.; Martínez Pastor. B.
Centro Asistencial «Doctor Villacian». Valladolid.
Introducción: Con la llegada del siglo XXI, el estudio de la patología geriátrica se encuentra en un nuevo momento crucial. Ciertamente, es evidente que ha llegado una revolución con las nuevas tecnologías de la información. La telemedicina engloba la teleasistencia, teleconsulta o telediagnóstico, telecolaboración entre médicos y los servicios de información a profesionales, incluyendo la formación continuada.
Objetivos: El objetivo de esta comunicación consiste en proporcionar a los médicos de residencias y centros socio-sanitarios una herramienta de ayuda en la determinación de probables diagnósticos, específicamente en las enfermedades cutáneos de ancianos en situación de dependencia o incapacidad, así como analizar posibles utilidades de la «telemedicina».
Método: El estudio ha sido realizado en el Centro Asistencial «Doctor Villacian» de Valladolid utilizando una cámara fotográfica digital para visualización inmediata con disquete de 3 1/2. Se han analizado diferentes lesiones dermatológicas. Cuando se detecta una dermatosis y existen dudas diagnósticas, se fotografía la lesión, se reúnen los datos reseñables de la historia clínica y ambos se envían al dermatólogo con un sistema de identificación.
Resultados: Este procedimiento nos ha permitido obtener información especializada y plantear el tratamiento, así como observar la evolución de algunos procesos; todo lo cual supone para el médico de residencia una nueva forma de trabajo, con la participación de especialistas colaborando en el diagnóstico.
Por otro lado, la función de vídeo que aporta esta cámara nos ha servido para grabar la secuencia de una paciente diagnosticada de demencia de Huntington, extraordinariamente infrecuente, con finalidad docente.
Conclusiones: Este procedimiento permite aprovechar las nuevas tecnologías de una forma económica y con un gran interés para mejorar los cuidados en ancianos frágiles con necesidades cada vez más complejas.
260
CARACTERISTICAS SOCIODEMOGRAFICAS Y VALORACION GERIATRICA EN PACIENTES NUEVOS QUE ACUDEN A CONSULTA EXTERNA DE GERIATRIA
Estrella Cazalla, J. D.; Sánchez Jurado, P. M.; Gallego Moreno, J. A.; Luengo Márquez, C.; Romero Rizos, L.; Abizanda Soler, P.
Hospital Perpetuo Socorro. Albacete.
Objetivos: Descripción de datos de valoración geriátrica integral (VGI) de los pacientes nuevos que acuden a la consulta externa de geriatría (CEG).
Método: A 400 pacientes consecutivos nuevos de CEG (enero-diciembre 2000) se recogieron según protocolo datos de VGI. Se compararon las características según motivo de consulta mediante «chi» cuadrado y Anova.
Resultados: Edad 78,1 (DE 6,5). Mujeres 63,3%. Domicilio: Albacete 50,1%, pueblo > 15.000 habitantes 20,7%, pueblo pequeño 29,2%. Movilidad: independientes 69,4%, 1 bastón 15,9%, andador o 2 bastones 5,1%, ayuda de persona/s 5,7%, cama-sillón 3,9%. Presentaban caídas 30,4%, disnea 20,1%, incontinencia 33,5%, fecal 7,5%, problemas de visión 54,8%, audición 29%, úlceras de presión 1,4%. I. Katz: A 43,5%, B 23,4%, C 14,3%, D-E 8,3%, F-G 10,5%. I. Barthel 86,3 (DE 22,9). I. Lawton 4,1 (DE 3,2). Test Pfeiffer 3,5 (DE 3,1). MMSE Folstein 18,9 (DE 6,6). Antecedentes de alergia 8,1%, HTA 54,7%, Diabetes 21,5%, Hiperlipidemia 17%, Fumador antiguo 16,7% o actual 3,5%, Bebedor antiguo 3%, actual 2%. Enfermedad pulmonar 24,1%, cardíaca 26,9%, gastrointestinal 34,9%, genitourinaria 31,6%, ictus 16%, neoplasia 6,6%, demencia diagnosticada 7,8% depresión 15,4%, cirugía previa 50,5%, con media de cirugías 0,85 (DE 1,1) por paciente, fractura de cadera 5,3%. Media de fármacos 3 (DE 2,3), 29,8% de ellos tomaban psicotropos. Peso 66 kg. (DE 12,4). Talla 1,53 (DE 8,4) metros. PAS 153,5 (DE 25,9) mmHg. PAD 82,7 (DE 13,9) mmHg. FC 75,8 (DE 13) lat/min. Sat. O2 por oximetría 94,5% (DE 4). Motivos de consulta: Deterioro cognitivo (DC) 46,3%, patología médica por diagnosticar (PMD) 22,9%, Grandes síndromes geriátricos (GSG) 13,9%, deterioro funcional (DF) 7,6%. Los pacientes con DC fueron más jóvenes, con menor deterioro funcional, presentaban menos caídas y peor puntuación en Pfeiffer (p< 0,01). Los de PMD fueron los más viejos, con mejor funcionalidad y situación mental (p< 0,001). Los de GSG presentaron características intermedias. Los de DF fueron mayores y de predominio hombres, con I. Barthel y Lawton más bajos y deterioro cognitivo moderado (p< 0,001).
Conclusiones: La tipología del paciente nuevo de CEG es anciano pluripatológico, con polifarmacia, con elevado número de síndromes geriátricos, deterioro funcional leve y mental moderado.
261
METODOLOGIA DE TRABAJO DE ENFERMERIA EN UNA RESIDENCIA PP. MM. ASISTIDA
Alcalde Román, M. M.; Campos López, F.; Pazos Núñez, M. O.
Residencia PP MM «Plata y Castañar». Madrid.
Objetivos: Este trabajo pretende describir el método de trabajo de enfermería en la residencia, Plata y Castañar de Madrid, y como el uso de programas y protocolos favorece la atención integral del anciano, optimiza los recursos y estimula el trabajo en equipo, logrando de esta forma mejorar la calidad de vida del anciano y adecuar en cada momento las actuaciones a las necesidades detectadas.
Método: Se realiza una descripción detallada del trabajo de enfermería desde el ingreso de un residente, la valoración inicial por parte de todos los departamentos, la detección de patologías y necesidades, su inclusión en los diferentes programas y protocolos según sus carencias; el desarrollo de dichos programas en el tiempo, la reevaluación de las actuaciones por parte del equipo interdisciplinar de modo individualizado para cada residente, y la adecuación de dichas actuaciones a las necesidades cambiantes del anciano de forma integral.
Resultados: Nuestra experiencia en los cuatro años de actividad de la residencia, nos ha demostrado que el trabajo de enfermería mediante programas y protocolos de actuación, mejora de manera considerable la calidad de los cuidados. El trabajo interdisciplinar y la revisión temporal de las actuaciones hace que estas no se mantengan en el tiempo de forma innecesaria, y favorece la evolución de las mismas en paralelo a la evolución de cada anciano. La existencia de programas interdisciplinares, favorece la comunicación entre el equipo, y proporciona una visión integral del individuo; además se produce un intercambio de conocimientos entre los profesionales de las diferentes áreas, lo que en definitiva hace que nuestro trabajo sea más completo. Por otra parte la existencia de programas exclusivos de enfermería (o en los que enfermería lleva el peso de su desarrollo), nos ha permitido mejorar los resultados en campos tan importantes como UPP, Incontinencia urinaria; el uso de protocolos optimiza el trabajo diario en situaciones como Urgencias, HTA, Diabetes, Vacunaciones... El registro de las actividades no sólo es un soporte de consulta sino que nos proporciona un arma de autoevaluación y aprendizaje y nos estimula a la creación de nuevos protocolos.
Conclusiones: El trabajo de enfermería apoyado en programas y protocolos, y en el equipo interdisciplinar, es la mejor forma de optimizar los recursos, tanto humanos como materiales, elevar la calidad de los cuidados y en definitiva mejorar la calidad de vida de nuestros residentes.
262
UNIDAD GERIATRICA DE DIAGNOSTICO SIN INGRESO
Pons, A.; Olvera, M.; Panisello, J. M.; Soteras, R.; Sellarés, M.
Fundación Sanitaria de Igualada. Igualada. Barcelona.
Introducción: La Unidad de Diagnóstico Sin Ingreso (UGDSI) se trata de una unidad geriátrica de diagnóstico ambulatorio para pacientes mayores de 75 años de edad, aun con relativa autonomía, que evitando el ingreso, sean atendidos de forma preferente y con los mínimos desplazamientos posibles.
Estructura, composición e inicio de la UGDSI: Hemos de contar de un espacio físico adecuado, es decir, sin barreras arquitectónicas, espacioso, adecuado y con posibilidades de realizar extracciones analíticas y curas. Con un equipo de trabajo interdisciplinado es decir además del médico, enfermera especializada y asistente social, así como interconsulta preferente y ágil con los profesionales que se precise. Tener circuitos predefinidos según patologías más frecuentes, de manera que podamos agrupar pruebas diagnósticos.
Previamente a la puesta en marcha, se informó al servicio de Urgencias del Hospital, al Servicio de Medicina y otros servicios hospitalarios, Atención Primaria y al Centro Sociosanitario.
Perfil del paciente: Estará dirigida a pacientes con las siguientes características: mayores de 75 años. Autonomía conservada (dependencia mínima). No patologías agudas-críticas. Patologías subagudas-crónicas. Estudios diagnósticos.
Funcionamiento: Se realiza visita, después se programan las pruebas a realizar, haciendo hincapié, en agruparlas para evitar desplazamientos innecesarios, una vez se llega a una conclusión se hace informe de alta tipo hospitalario y se comunica telefónicamente los resultados, en la mayoría de los casos, al médico que nos ha solicitado la visita.
Resultados:
Conclusiones:
* Se trata de un buen recurso alternativo al ingreso hospitalario.
* Mínimos desplazamientos (1,9 visitas por enfermo). No ingresos-no yatrogenia.
* Rapidez (días ingreso alta 5,6 días).
263
INFLUENCIA DE LA SUPERVISION, EN LA AUTONOMIA FUNCIONAL DE LOS PACIENTES ANCIANOS
Juaristi, S.; Etxezarreta, B.; Rodríguez, J.; Larrea, F.; Fernández, M.; Madina, I.
Hospital San Juan de Dios. Arrasate. Guipúzcoa.
Introducción: La práctica clínica nos dice que 12 valoración de la Autonomía Funcional (AF) se basa en el análisis de las ABVD. Sin embargo, existen otros factores que influyen en la AF, como son aquellos que originan la necesidad de «Supervisión» en el normal desarrollo de la vida diaria, que necesitan ser tenidos en cuenta. Consecuentemente, al estar directamente relacionado el Gº de AF con la carga asistencial, particularmente con aquella de Enfermería, su mejor conocimiento nos permitirá una valoración más precisa de dicha carga asistencial y, por lo tanto, facilitará la asignación de recursos dentro del equipo asistencial. De ahí la importancia de valorar el Gº de Supervisión.
Material y métodos: La presente comunicación forma parte de un programa de intervención multidimensional, con más de dos años de experiencia, cuyos resultados finales se concretizan en una Valoración de Deterioro de las vertientes: Autonomía Funcional, Somática, Psíquica, correspondiendo con 5 niveles: I= MoDeterioro (ND); II= Deterioro Leve (DL); III= Deterioro Moderado (DM); IV=Deterioro Moderadamente Grave (DMG); V= Deterioro Grave (DG). El Deterioro de la Autonomía Funcional, le hemos analizado a través de la interrelación entre el I. Barthel (ABVD) y el Gº de Supervisión Global (elaboración propia) (NS: No Supervisión; PS: Poca Supervisión; BS: Bastante Supervisión; MS: Mucha Supervisión; AS: Alta Supervisión), que analiza items de los campos somato-orgánico y psico-social).
Población: En total se han realizado seis valoraciones distanciadas en un período de ± 1/2 año, al grupo de pacientes ingresados en nuestra Unidad de Psicogeriatría.
Conclusiones:
1. La valoración del Gº de Supervisión en la vida diaria unido a la valoración de dependencia para las ABVD (I. Barthel), permite un más completo y preciso conocimiento del estado de autonomía funcional, en los pacientes institucionalizados, de lo que se derivará un mayor conocimiento de las cargas asistenciales y consecuentemente facilitará una más adecuada asignación de recursos.
2. En este sentido, la necesidad de supervisión durante el diario desarrollo de la vida, agrava significativamente la autonomía funcional de la persona anciana, independientemente del estado de las ABVD.
3. El equipo de enfermería sigue siendo el grupo profesional más adecuado para realizar la valoración y seguimiento del estado de autonomía funcional por el grado de conocimiento que les permite su trabajo directo y continuado con los pacientes, viéndose fortalecida su intervención en el plan de cuidados.
264
EL ESTADO SOMATO-ORGANICO EN LA MULTIDIMENSIONALIDAD DE LA PERSONA ANCIANA
Urcelay Corral, C.; Varona Alonso, M. A.
Hospital San Juan de Dios. Arrasate. Guipúzcoa.
Introducción: La multidimensionalidad en la asistencia al paciente anciano, es ampliamente aceptada en el conocimiento y la praxis geriátrica. Pero el llevarlo a la práctica obliga a elaborar una metodología de trabajo que permita conocer la evolución en el tiempo, al menos de las dimensiones más fácilmente cuantificables como los estados de la Autonomía Funcional, Somato-Orgánico y Psíquico. Dentro de dicha multidimensionalidad, la vertiente Somato-Orgánica ocupa un puesto prominente, derivado de su fuerte incidencia sobre las otras vertientes y, en consecuencia, sobre el estado de salud global siendo directa o indirectamente, donde se produce la mayor demanda de atención dentro del sistema sanitario.
Material y métodos: La presente comunicación forma parte de un programa de intervención multidimensional, con más de dos años de experiencia, cuyos resultados finales se concretizan en una Voloración de Deterioro de las tres vertientes arriba mencionadas (Funcional, Somática, Psíquica) correspondiendo con 5 Gºs: I= MoDeterioro (ND); II= Deterioro Leve (DL); III= Deterioro Moderado (DM); IV= Deterioro Moderadamente Grave (DMG); V= Deterioro Grave (DG). En lo que se refiere a la dimensión Somato-Orgánica se han contemplado separadamente los Intercurrentes, analizando por cada uno de ellos el Gº de Incidencia sobre la salud somática a través de cinco niveles: 1= No incidenica (NI); 2= Incidencia Leve (IL); 3= Incidencia Moderada (IM); 4= Incidencia Importante (Ii); 5= Incidencia Muy Importante (IMi). Su interrelación nos ha permitido llegar a determinar el grado de Deterioro Somato-Orgánico.
Población: En total se han realizado seis valoraciones distanciadas en un período de ± 1/2 año, al grupo de pacientes ingresados en nuestra Unidad de Psicogeriatría.
Incidenica de procesos y valoraciones de deterioro
Conclusiones:
1. Es importante la elaboración de una metodología de valoración-seguimiento multidimensional del paciente anciano que «cuantifique», «cualifique» y «documente» la evolución, entre otras, de la dimensión somato-orgánica, permita conocer su interrelación con el resto de dimensiones y valore respuesta a intervenciones terapéuticas.
2. Según nuestros resultados, los procesos intercurrentes inciden más negativamente sobre el estado de salud somato-orgánica de los pacientes ancianos que los procesos crónicos. Consecuentemente, las medidas de prevención de procesos intercurrentes, adquieren un significado importante en la mejora de su estado de salud.
265
IMPORTANCIA DEL CONTROL PONDERAL EN EL ANCIANO
López Rocha, A.; Lerma Laguna, R.; Morales López, I.; Expósito Cepeda, C.; Ortega Del Sol, E.; García Reino, M.
Centro Geriátrico. Aranjuez.
Los alimentos son sustancias nutritivas que tomamos diariamente para la recuperación de energía gastada en la actividad diaria. La práctica en nuestro quehacer profesional, nos enseña la dificultad que presentan los ancianos para nutrirse bien (físicos, sociales y económicos) y es el control de su peso el primer dato de alarma.
Objetivos:
1. Detección precoz de una ingesta inadecuada de nutrientes, cuali-cuantitativa.
2. Actuación sobre los cambios ponderales.
Material y métodos: Se emplea una báscula, siempre la misma. Se realiza un seguimiento de seis años en un centro geriátrico de larga estancia con 500 residentes. El día del ingreso se hace el control del peso como dato de referencia. Se hace un seguimiento mensual en horario de tarde, empleándose una ficha copilatoria de datos donde incluye: personales, talla, edad, hora, fecha y peso. Se adjunta un gráfico evolutivo para poder observar de un modo más rápido las oscilaciones sufridas. Revisados los controles y según un ascenso o descenso ponderal, se prescribe sobrealimentación racionada o dieta hipocalórica, previa exploración física, analítica (si es muy llamativo el dato 5-6/kg/mes) y una valoración psíquica. Se conciencia al personal gerocultor de la importancia del control ponderal, la consecuencia de sus cambios en la salud del anciano y observar su adaptabilidad al centro.
Resultados:
1. Tras el primer mes de estancia: a) El 60% de los residentes estudiados bajan entre 1-2 kg. b) 20% aumentan de 1-2 kg. c) El 20% restante se mantienen en el mismo peso del día del ingreso.
2. El segundo mes de estancia y tras adoptar las medidas oportunas, el 20% del total siguen bajando de peso entre 1-2 kg/mes.
3. En el tercer mes de estancia y control del peso, se estabiliza en la media de descenso ponderal del centro, entre el 3-4%/mes.
Conclusiones:
1. El control del peso es un parámetro fácil de obtener y de gran importancia en estas edades.
2. El seguimiento programado del peso, nos da una posible voz de alarma y una capacidad precoz de actuación.
3. Tan importante es instruir el personal gerocultor sobre el control del mismo, como también su determinación al ingresar en el centro. Con ello se valora el proceso de adaptabilidad psicofísica.
266
EVOLUCION DE LOS PACIENTES ORTOPÉDICOS CON ESTADO CONFUSIONAL AGUDO
Alcaldel, P.; Dapena, M. D.; Roca, F.; Azpiazu, P.
Hospital General Granollers. Granollers. Barcelona.
Objetivos: Conocer la evolución de los pacientes que durante su ingreso hospitalario en un servicio de traumatología han presentado un episodio de estado confusional agudo, valorando la evolución de su situación funcional, mortalidad, e institucionalización.
Pacientes y métodos: El estudio se realizó en un servicio de traumatología durante todo el año 2000. La solicitud de valoración la efectúa el equipo de traumatología, tras lo cual los pacientes son evaluados por un equipo interconsultor de UFISS (unidad funcional interdisciplinar sociosanitaria) que lleva a cabo la valoración geriátrica integral de manera sistemática, y se monitoriza su evolución hasta el alta hospitalaria. En nuestro grupo de estudio se incluyen los pacientes ortopédicos que se complican durante su ingreso con un episodio de estado confusional agudo. A los tres meses se realiza la revisión de su historia clínica, y se efectúa una llamada telefónica. Su situación funcional se considera igual si conserva las mismas actividades básicas previas al ingreso, o peor si ha perdido al menos una de dichas actividades con respecto al ingreso.
Resultados: De una población total de 168 pacientes valorados de una complicación médica, 33 (19%) presentaban delirium como motivo de consulta inicial (11 varones, 22 mujeres, edad media 83,4 años). La patología ortopédica era: 20 fracturas de fémur, seis artrosis programadas para prótesis, y siete otras patologías. En sus antecedentes destacaba: seis con deterioro cognitivo ya conocido, y 11 con un síndrome de demencia. El destino al alta hospitalaria: seis a residencias, 16 a domicilio, un exitus, y 10 a la unidad de convalecencia. Su destino a los tres meses era: 10 a residencia, cinco exitus, y 18 a domicilio. Su situación funcional a los tres meses de los supervivientes era: 16 se encontraban peor, y 12 igual.
Conclusiones: El delirium es una complicación relativamente frecuente en el paciente anciano ortopédico, especialmente con antecedentes de demencia o deterioro cognitivo. A los tres meses de evolución se asocia a un riesgo alto de institucionalización en residencias, a una mala evolución funcional, y a una elevada mortalidad.
267
ESTADO DE SALUD Y ENFERMEDAD EN UNA POBLACION VIEJA
Álvarez Chorén, I. L.; López Rodríguez, I.; Rodríguez Ledo, P.; Montiel Carracedo, M. D.; Rábade Cacharrón, J. M.; Méndez Fernández, J. A.
Centro de Salud Abadín. Lugo.
Objetivos:
Describir el estado de salud autopercibida de una población vieja.
Correlacionar la salud autopercibida con patologías pasadas o presentes.
Analizar la relación de los factores socioambientales con un peor estado de salud.
Materiales y métodos: Estudio transversal en 1.049 sujetos >= 65 años del medio rural gallego, realizando una entrevista, incluyendo las variables: sexo, edad, estado civil, convivencia, escolaridad, enfermedades cardiovasculares, y factores de riesgo cardiovascular.
Resultados: El 50,5% del total dice tener un nivel de salud regular, lo que es significativamente superior a la opción de buena salud (p< 0,0001; IC 95%: 12,28 25,92); el 31,4% dice tener buena salud; un 11,7% manifiesta que su salud es mala, porcentaje significativamente inferior al de buena salud (p< 0,0001; IC 95%: 11,57 27,83); 2,7% manifiesta que su salud es muy buena; 2,3% contesta que es muy mala. No hay diferencias significativas entre las muy buena salud y salud muy mala, (p= 1,000; IC 95%: 11,82 12,62). No hay diferencias entre sexos en las, modalidades de respuestas de las diferentes categorías.
Entre los que dicen tener una muy buena salud el 3,4% refiere padecer diabetes mellitus (DM), un 45% hipertensión arterial (HTA), y el 34,5% hipercolesterolemia. De los que responden tener buena salud, un 11,2% dice tener DM, el 41% HTA, y el 39%, hipercolesterolemia. Entre los respondedores de salud regular los porcentajes son un 11% para DM, un 47,4% para HTA, y el 31% para hipercolesterolemia. De los que la respuesta fue mala salud, un 14,6% fue para DM, el 44,7 para HTA, y el 25% para hipercolesterolemia. Entre los que decía que su salud era muy mala el 16,6% refería tener DM el 45,% HTA, y el 20,8% hipercolesterolemia.
El 6,4% dice haber sufrido algún ataque cardíaco. En este grupo la distribución por sexos es similar; la mayoría sufrió el ataque entre los 65 y 80 años (77,6%) (p= 0,004); el estado civil predominante es el de casados (64%). Seguido de los viudos (22%) (p= 0,101); el 91% vive en compañía (9% de aislamiento) (p= ,000); el 82% tiene menos de seis años de estudios (p= 0,891), y el 12% es analfabeto (p= 0,000).
Conclusiones:
El nivel de salud percibido por nuestra población es bueno.
El factor de riesgo, de los estudiados, que más dicen tener los entrevistados es la HTA. De los que responden presentar DM, la mayoría dice tener muy mala salud. No se establece ninguna diferencia entre los que dice padecer HTA y su nivel salud autopercibida. Tampoco hay diferencia entre los que refieren padecer hipercolesterolemia y tener salud muy buena, buena, y regular.
De los que sufrieron un ataque cardíaco, la mayoría eran casados, y de escolaridad; hay un porcentaje significativo de analfabetismo, y es de destacar el grado de aislamiento.
268
MIGLITOL EN DIABETES MELLITUS TIPO 2 Y MAYORES DE 65 AÑOS
Sellers, G.; Asín, I.; Domínguez, L.; Ravella, R.
CIBEST. Madrid.
Objetivo: Evaluar la efectividad y seguridad del tratamiento con Miglitol en pacientes mayores de 65 años, con diabetes Mellitus tipo 2. Con este objetivo se ha planteado un estudio observacional, prospectivo y multicéntrico.
Métodos: Se diseñó un estudio para reclutar 4.600 pacientes a partir de 920 investigadores de atención primaria. La muestra final fue de 3.547 pacientes. Cada paciente estuvo en tratamiento con Miglitol durante 12 meses, las visitas estaban distribuidas en basal, tercer mes, sexto mes y visita final en el mes 12. El objetivo fue evaluar la efectividad del tratamiento mediante la disminución de los valores de HbA1c y glucemia en ayunas así como la seguridad a partir de la aparición de reacciones adversas.
Resultados: La edad media de los pacientes fue de 71,7 ± 5,27 años. El 43,7% eran hombres. El 43,5% presentaba antecedentes de hipercolesterolemia, el 51,2% de hipertensión y el 28% presentaba ambos antecedentes. Evolución media de la enfermedad de ocho años y valores de glucemia en el diagnóstico, de 188 ± 53,18 mg/dl. Los valores de la glucosa disminuyeron significativamente (p< 0,001) a lo largo de las visitas, 181,1 ± 41,07 mg/dl en la visita basal, 146,6 ± 33,45 mg/dl en el tercer mes, 137,2 ± 28,5 mg/dl en el sexto mes, 133,1 ± 26,86 mg/dl en el 12º mes. Los valores de HbA1c en los momentos que se midieron, basal y sexto mes, fueron de 7,8 ± 1,38% y 6,93 ± 1,13% respectivamente (p< 0,001). Se encontraron 24 (0,7%) reacciones adversas en 13 pacientes, siendo los más frecuentes diarrea, nauseas, vómitos, meteorismo y dolores abdominales. Tras 12 meses de tratamiento sólo el 0,9% de los pacientes abandonaron el estudio. A lo largo de los 12 meses que duró el estudio, se registraron 13 Acontecimientos Adversos Graves, de los cuales siete fueron exitus, que en ningún momento se han relacionado con la medicación.
Conclusiones: Miglitol es un fármaco efectivo en el control de la Diabetes Mellitus tipo 2 en pacientes mayores de 65 años, que son complejos debido a su múltiple patología y polimedicación. La tasa de reacciones adversas fue del 0,7%.
269
PROGRAMA MÉDICO DE GESTION DE UNA RESIDENCIA
De la Peña Llerandi, A.
Centro Xerontolóxico de Caranza. Ferrol.
Nuevo programa médico que agiliza en gran medida la consulta y diagnóstico médicos y la tramitación de tratamientos y recetas.
Maneja una sólida base de datos, bien interrelacionada, de la que se pueden extraer toda clase de informes precisos y sencillas hojas para los residentes, explicándoles como cumplir los tratamientos.
* En soporte Access y Visual Basic.
* Funciona con Windows 95, 98, ME, 2000 y NT.
270
PERFIL NUTRICIONAL Y VALORACIÓN GERIÁTRICA EN LA CONSULTA EXTERNA
Montero, N.; Garnica, A.; Pastor, M. E.; Ribera, J. M.
Servicio de Geriatría. Hospital Clínico San Carlos. Madrid.
Objetivos: 1. Describir el perfil nutricional del paciente anciano que acude a Consultas externas de Geriatría. 2. Analizar la relación existente entre dicho perfil y parámetros clínicos y funcionales.
Material y métodos: Pacientes ancianos que acuden a consultas durante un mes. Se realizó valoración funcional (índices de Katz y Lawton, escalas de Cruz Roja Física y Psíquica). Se recogen situación social, síndromes geriátricos, diagnósticos y fármacos. Se midieron parámetros antropométricos (índice de masa corporal (IMC), talla, peso, circunferencias y pliegues) y datos analíticos relacionados. Se administraron el Mininutritional Assessment (MNA) y el Determine Your Health.
Resultados: n: 57. Edad media 80,6 % (DE 6,2). Mujeres 80,7%. La mayoría de pacientes era funcionalmente independiente y con un adecuado grado de movilidad, sin realizar actividades instrumentales. Deterioro cognitivo 56,1%. La mayor porte de los pacientes presentan un riesgo moderado de malnutrición (MNA 21,7, Determine 5). El IMC medio de la muestra es de 21,7. Seguía algún tipo de dieta el 61,45%. Los parámetros analíticos relacionados con riesgo de malnutrición (MNA) son colesterol y linfocitos, con tendencia a la significación estadística de los niveles de zinc. El diagnóstico de demencia se asocia con una puntuación menor del MNA (20,3 vs 23,4, p< 0,05). Esta relación no se mantiene con los resultados obtenidos del cuestionario Determine. Los datos de valoración funcional no se relacionan con los parámetros analíticos ni con los antropométricos.
Conclusiones: 1. La situación nutricional de los pacientes de nuestras consultas es deficiente, con un riesgo moderado de malnutrición. 2. La situación funcional no se relaciona con la puntuación del MNA en dicho grupo. 3. La demencia es el único diagnóstico que se asocia, de forma significativa, con un mayor riesgo de malnutrición.
271
PROTOCOLO DE CONTROL DE LAS INFECCIONES POR MESA EN RESIDENCIAS GERIATRICAS ASISTIDAS
Gaspar Alfonso, M. D.; Martínez Paul, C.; Vehils Blanco, M.; Chover Lara, J. L.; Calderón Martínez, D.; Salazar Cifre, A.
Centro Monte Arse. Sagunto.
Objetivos: Establecer los vectores (Personal o Residentes) de Introducción del SAMR en la Residencia Geriátrica. Determinar las vías de diseminación del SAMR entre los ancianos y su correspondencia con el personal que los atienda. Identificar las prácticas de riesgo en el manejo de los ancianos residentes. Determinar la filiación genética (finger printing) de las cepas aisladas y su correspondencia con las cepas aisladas en el Hospital de referencia a fin de determinar el origen y el fin de la colonización hospitalaria.
Material y método: Sujetos a estudio: Se considera población a riesgo la totalidad de ingresados y trabajadores de la residencia asistida Monte Arse (Segunto), que totalizan a septiembre de 2000 174 ancianos residentes y 88 trabajadores.
Diseño: Estudio longitudinal de cohorte prospectiva con seguimiento semanal durante dos años. Este diseño es el único que permite integrar las variaciones que las altas y bajas van a introducir en el desarrollo cotidiano de la observación.
Resultados: En el actual llevamos un total de 81 semanas de seguimiento. El número de capas identificadas como MRSA han sido de 28, que representan el 58,3% de las muestras obtenidas. La distribución del MRSA en el primer análisis entre la población de la residencia fue del 8,7% entre los trabajadores de la Residencia y del 7,14% entre los residentes. Aspecto que corroboraba la hipótesis de la transmisión horizontal trabajador-residente.
La aplicación de las medidas de identificación permitió concentrar en el sector de alta dependencia la práctica totalidad de los aislamientos MRSA. La evolución temporal del brote presentó dos curvas epidémicas.
Conclusiones: Pese a que el estudio no está finalizado podemos concluir que la transmisión del MRSA en las Residencias Asistidas viene condicionada por múltiples factores entre los que podemos destacar los siguientes: 1. La importación de casos procedentes de otros territorios de riesgo: hospitales, residencias no asistidas y pluripatologías que hacen susceptible al huésped. 2. La alteración de las normas de higiene universal en el manejo de los pacientes con limitaciones físicas o cognitivas.
Como conclusión más destacable entre otras cabe resaltar que la aplicación de protocolos estrictos en el manejo físico de pacientes limita, no solo la infección de los residentes y su posible exportación a otros servicios sanitarios sino, y es la más importante, limita la probabilidad de infección entre los trabajadores y, por tanto, el riesgo de transmisión horizontal.
272
UTILIZACIÓN DE ANTIULCEROSOS EN LAS RESIDENCIAS GERIÁTRICAS DE LA CIUDAD DE BARCELONA
González, M. E.; Garolera, D.; Gras, R.; Vázquez, M.; Parellada, A.; Bendahan, G.
Cap Manso. DAP Eixample. Barcelona.
Introducción: Diversos estudios evidencian una elevada polimedicación en residencias geriátricas (RG) como un riesgo elevado de presentar reacciones adversas a medicamentos y interacciones medicamentosas.
Objetivos: Analizar la adecuación de la utilización de medicamentos antiulcerosos en RG de Barcelona ciudad.
Método: Descriptivo transversal. Se revisan 300 historias clínicas de residentes usuarios del Instituto Catalán de la Salud que viven en seis RG.
Resultados: 116 residentes toman antiulcerosos (AU), 78% mujeres con una media de edad de 82 ± 10 DE. El 24% de los pacientes ingresados en la RG toman AU sin ninguna causa que lo justifique, de ellos 47% la prescripción procede del hospital y 38% por el médico de la RG.
El 57% de los tratados con AINES utiliza como protector gástrico la ranitidina, prescripción procedente principalmente del médico de la residencia.
Conclusiones: 1. La mayoría de los AU se prescriben sin antecedentes patológicos específicos en pacientes polimedicados o con tratamiento antiagregante. 2. Hay que mejorar la coordinación de los diferentes niveles asistenciales a fin de llevar a cabo el tratamiento mas adecuado en cada situación y adecuar la profilaxis de la toxicidad gastroduodenal por Aines según las evidencia científicas, en polimedicados y en pacientes que toman tratamiento antiagregante. 3. Necesidad de hacer revisiones periódicas de los GP.
273
UTILIDAD CLINICA DEL TEST CONDUCTUAL DE MEMORIA RIVERMEAD (RMBT) CON PERSONAS MAYORES
Montorio, I.; Izal, M.; Márquez, M.; Losada, A.
Facultad de Psicología. Universidad Autónoma de Madrid. Madrid.
En este trabajo se presentan los resultados de un estudio dirigido a analizar la utilidad del Test Conductual de Memoria RiverMead (RMBT) a través del análisis de sus cualidades psicométricas, en su aplicación a personas mayores. La muestra está compuesta por 260 personas que acudieron a la (Unidad de Memoria del Hospital de Cantoblanco con fines de evaluación diagnóstica.
Los resultados del estudio muestran que el RMBT presenta una elevada consistencia interna (*= 90), así como una adecuada validez convergente con las puntuaciones en instrumentos que evalúan funcionamiento cognitivo a través de pruebas de ejecución (WMS, MMSE, WAIS, KDCT) e informado por la familia (Test del Informador). La prueba es sensible a los efectos de la educación. Asimismo, el RMBT muestra una excelente validez predictiva ya que distingue razonablemente bien entre cuatro grupos diagnósticos (personas sin trastorno, personas con demencia, con Trastorno de Memoria Asociado a la Edad AAMI y con trastornos emocionales). Finalmente, el RMBT se muestra como una prueba sólida, ya que, al analizar su validez de constructo mediante análisis factorial, emergen dos factores principales, uno relacionado con aspectos declarativo-verbales y el otro con aspectos viso-espaciales y procedimentales. Al realizar un análisis de segundo orden, aparece un único factor. Como conclusión, parece que el RMBT es un instrumento sólido que ha demostrado su validez como instrumento de evaluación de la memoria en personas mayores españolas, así como su gran utilidad en la práctica clínica de cara a la facilitación del diagnóstico diferencial.
274
ANSIEDAD Y DEPRESION EN LA VEJEZ: ¿SOLAPAMIENTO O CONTINUIDAD?
Nuevo, R.; Montorio, I.; Izal, M.; Márquez, M.; Losada, A.
Facultad de Psicología. Universidad Autónoma de Madrid. Madrid.
El presente trabajo se sitúa en el marco de la reflexión sobre la validez de las categorías diagnósticas estándar (por ejemplo, DSM-IV) para los trastornos emocionales. Este estudio se dirige a analizar las características clínicas diferenciales del Trastorno de Ansiedad Generalizada (TAG) en población mayor respecto a sujetos que presentan ansiedad a un nivel subclínico y a personas sin trastorno emocional, prestando especial atención al papel de la depresión. La muestra de estudio estaba compuesta por 85 personas (personas sin trastorno, personas que padecían ansiedad a un nivel subclínico y personas con TAG). El estudio consiste en la realización de un análisis discriminante tomando como variable de clasificación los tres grupos diagnósticos y como variables criterio la severidad de la depresión la preocupación-rasgo, la ansiedad-rasgo, la metapreocupación, así como diferentes contenidos de preocupación. Los resultados indican que las personas con TAG se caracterizan, respecto a la población sin trastorno, por niveles elevados de preocupación-rasgo, una mayor severidad de la depresión, niveles elevados de metapreocupación y por preocupaciones por la salud. Asimismo, los sujetos diagnosticados de TAG se diferenciaban del grupo de ansiedad subclínica por el nivel de severidad de la depresión y la frecuencia de las preocupaciones por la salud. Estos resultados se discuten desde la perspectiva de la actual corriente de controversia que cuestiona las diferencias entre trastornos de ansiedad y trastornos del estado de ánimo e incluso ha llevado a sugerir una continuidad cronológica entre el TAG y la depresión Mayor (Barlow, 1991).
275
ESTUDIO DEL PROCESAMIENTO LINGÜÍSTICO EN PACIENTES CON ENFERMEDAD DE ALZHEIMER INCIAL Y PERSONAS MAYORES VARIABLES A TENER EN CUENTA EN EL DISEÑO DE PROGRAMAS DE INTERVENCIÓN DE LAS CAPACIDADES DE COMUNICACIÓN
Fernández Guinea, S.; Delgado Losada, M. L.
Departamento de Psicología Básica II (Procesos Cognitivos). Universidad Complutense de Madrid. Madrid.
Objetivo: Analizar la afectación del sistema de procesamiento lingüístico (acceso al léxico, memoria semántica producción oral y escrita, lectura y escritura, sintaxis, etc.), de pacientes en fases iniciales de EA y en personas mayores sanas. Determinar que variables se ven más afectadas por el proceso de envejecimiento normal y el neurodegenerativo de la EA con vistas a diseñar programas de estimulación de las capacidades de comunicación y del lenguaje.
Método: Sujetos: Dos grupos homogéneos en cuanto al género y nivel educativo. El primero formado por 20 pacientes diagnosticados de enfermedad de Alzheimer con un grado de deterioro leve o leve-moderado (media del MEC= 25/35) y el segundo por 20 personas mayores de 60 años sin enfermedades neurológicas o psiquiátricas. Éste se subdividió en dos subgrupos de 30 sujetos cada uno en función de la edad: uno formado por personas entre 60 y 74 años y el segundos por mayores de 74 años.
Pruebas aplicadas: Mini Examen Cognoscitivo (MEC) y la adaptación castellana del Test de Aprendizaje Verbal de California (TAVEC), tareas de fluidez verbal fonéticas y semánticas, Test de Vocabulario de Boston, tareas de decisión léxica, tareas de denominación oral, escrita, repetición, lectura y dictado, tarea de definiciones, encuesta semántica y subtest de Vocabulario del WAIS-III.
Procedimiento: Se aplicaron las pruebas en sesiones individuales.
Resultados: Se realizo un análisis de varianza (ANOVA) para comparar las puntuaciones de los grupos. Los resultados muestran una peor actuación de los pacientes con enfermedad de Alzheimer en etapas iniciales de la enfermedad con respecto a las personas mayores sanas. El proceso de envejecimiento parece afectar más a la capacidad para acceder al léxico fonológico y la EA al conocimiento léxico y semántica de los conceptos.
Conclusiones: Los programas de intervención en las capacidades de comunicación y lenguaje en personas mayores y con EA inicial deberían no utilizar material infantil, estar orientadas a las AVDs. entrenar en estrategias de asociación con múltiples modalidades sensoriales, emplear objetos y palabras de alta frecuencia de uso, etc.
276
ATENCIÓN Y ENFERMEDAD DE ALZHEIMER: UN PROGRAMA DE REHABILITACIÓN NEUROPSICOLÓGICA EFICAZ
Delgado Losada, M. L.; Fernández Guinea, S.
Departamento de Psicología Básica II (Procesos Cognitivos). Universidad Complutense de Madrid. Madrid.
Objetivo: Estudiar el funcionamiento del sistema atencional en personas con enfermedad de Alzheimer incial y valorar la eficacia de un programa de rehabilitación neuropsicológica, el «Attention Process Training» (APT), diseñado específicamente para mejorar las capacidades atencionales en personas con daño cerebral.
Método: La muestra estuvo compuesta por 20 personas con probable demencia tipo Alzheimer (criterios del DSM-IV y NINCDS-ADRDA) leve o leve-moderada (MEC 24-30; CDR < 1). Se asignaron de forma aleatoria a dos grupos (control y experimental) de 10 personas cada uno. Se realizó una evaluación neuropsicológica completa de todas las capacidades, especialmente de las componentes de la atención (subtest de dígitos del WAIS-III, Trail Making Test, Tareas de cancelación, Escucha dicótica, Test de ejecución continua, etc.) Los pacientes del grupo experimental recibieron un programa de entrenamiento (el APT) en atención sostenida, selectiva, alternante y dividida, aplicado de forma individual y en sus domicilios, de forma intensiva durante 36 semanas. Al final del mismo se volvió a realizar una evaluación neuropsicológica completa de todos los sujetos participantes del estudio.
Resultados: Los datos obtenidos en la evaluación previa muestran que los pacientes con EA inicial presentan un deterioro de los componentes del sistema atencional más complejo (atención alternante y dividida), pero los básicos están preservados (ámbito atencional, localizada, sostenida y selectiva). Los resultados del programa de entrenamiento ponen de manifiesto una mejora significativa en los distintos componentes de la atención, manifestada en los resultados de las pruebas, en la realización de las AVDs. y en la observación del propio paciente y familiares.
Conclusiones: Los programas de rehabilitación neuropsicológica resultan eficaces para retrasar el deterioro cognitivo e incrementar el nivel de independencia de pacientes con EA inicial.
277
CLIMA LABORAL Y SATISFACCIÓN EN UNA RESIDENCIA ASISTIDA
Pérez Chamizo, M. A.; Castilla Rilo, J. G.*; Santos Fontoura, M.; Prieto Castillejo, A.; Poveda Bachiller, S.; Herrero Marcelo, S.; Velasco González, M. J.
Residencia de PP MM Parque Coimbra. Móstoles. * Hospital «12 de Octubre». Madrid.
Objetivo: Conocer el ambiente social y satisfacción laboral en nuestro centro, relación entre ambos y planificación de una posible intervención para mejorarlos.
Métodos: Se entregó a los 130 de los trabajadores (100%), siendo anónima y voluntaria. Una escala reducida a 36 ítems basada en la escala de clima social WES (con las subescalas: implicación, cohesión, apoyo, autonomía, organización, presión, claridad, innovaciones, control, comodidad) añadiendo una subescala de carga de trabajo, además una escala tipo Likert 1-5 de safisfacción e importancia para la satisfacción personal de los siguientes aspectos: funcionamiento, condiciones ambientales, tareas del puesto, libertad, tiempo libre, ingresos, formación, promoción, reconocimiento, relaciones con los compañeros, superiores y residentes. El estudio descriptivo y relación entre las variables se realiza mediante el SPSS 10,0.
Resultados: Responde el 55,3% de los trabajadores. La media de la puntuación total en la escala de clima es 24,7 sobre 44. Los subtest que más alto puntúan (sobre 4) son: presión (3,30), cohesión (2,78), organización (2,77). Los que menos carga (0,9), autonomía (1,63) y apoyo (1,83). Correlacionan todas las variables con el total, excepto control y carga. La mayor satisfacción se refiere a la relación con los compañeros (4,13) tercera en importancia, relación con los residentes (4,03) séptima en importancia y en la relación con los superiores, novena en orden. Están insatisfechos con los Ingresos (1,5) siendo éstos los más importantes, con el reconocimiento (2,39) siguiente en importancia y que correlaciona con Apoyo r: 0,479, p< 0,0001 y Autonomía r: 0,421, p < 0,0001 de la escala de clima.
Conclusiones: En la organización se percibe cohesión, organización y comodidad, el trabajo se hace con una presión de tiempo limitada, lo que se relaciona con la percepción importante de carga de trabajo, uno de los frentes sobre el que debemos actuar.
Lo que mayor satisfacción ofrece a los trabajadores son las relaciones personales.