El delirium es una complicación frecuente y potencialmente prevenible del adulto mayor hospitalizado, asociado a mayor morbilidad y mortalidad. El objetivo de este estudio fue evaluar los costes asociados a delirium en pacientes mayores en un hospital universitario.
Materiales y métodosEstudio prospectivo de cohortes de pacientes de 65 años o más, ingresados en la Unidad de Agudos no Quirúrgicos. Un equipo de psicogeriatras investigaron delirium usando el Confusion Assessment Method (CAM-S) cada 48h. Se consignaron datos demográficos, duración de la estancia hospitalaria, tipo de unidad, costes de farmacia y coste total de la hospitalización. Se realizó análisis bivariado y multivariado de los costes en relación a diagnóstico de delirium y posibles variables confundentes.
ResultadosCuatrocientos cincuenta y cuatro pacientes fueron analizados, 160 (35,2%) de la cohorte con delirium y 294 (64,8%) de la cohorte sin delirium. La cohorte delirium tuvo mayor estancia hospitalaria y mortalidad del 7,0% comparado con el 1,7% del grupo control. La mediana de gasto total durante la estancia hospitalaria fue un 38,7% mayor en la cohorte con delirium versus la cohorte sin delirium (p<0,001). En el análisis ajustado por variables confundentes, el coste total es significativamente mayor en pacientes con delirium (p=0,01).
ConclusionesEste estudio confirma que la presencia de delirium se asocia a costes significativamente mayores. Considerando que la prevención del delirium es posible, conocer los costes asociados a éste puede contribuir a justificar la implementación de programas de prevención y mejorar la calidad de atención de personas mayores.
Delirium is a common and serious complication in older patients, associated with increased, potentially preventable, morbidity and mortality. The aim of this study was to evaluate the associated costs of delirium during hospitalization in a university affiliated hospital in Chile.
Materials and methodsProspective cohort study of consecutive patients 65 years and older, admitted to a medical ward. A psychogeriatric team assessed patients during the first and every 48h until discharge using the Confusion Assessment Method (CAM-S), length of hospital stay, pharmacy and total hospitalization costs were analyzed. Statistical analysis was performed using bivariate and multivariate analysis according to delirium diagnosis.
ResultsData from 454 patients was analyzed, 160 of them in a delirium cohort (35.2%) and 294 in a non-delirium cohort (64.8%). The delirium cohort had a longer hospital stay (DATA) and higher mortality (7.0% versus 1.7%). The median of total costs of delirium during hospital stay was 38.7% higher than the non-delirium cohort (P<.001). Total costs were significantly higher in the delirium cohort after adjustment of covariables (P=.01).
ConclusionsThis study confirms that delirium is associated with significantly greater costs. Considering that effective delirium prevention is possible, the knowledge of associated costs can help health care providers to justify prevention strategies and finally give better care for older patients.
El delirium es un síndrome especialmente frecuente en la población geriátrica alcanzando incidencias de hasta un 56% en pacientes hospitalizados. Está relacionado a mayor riesgo de morbimortalidad, deterioro funcional, institucionalización y rehospitalización1.
Algunos estudios asocian la presencia de delirium a un mayor coste económico1, los que derivarían de un aumento de estancia hospitalaria, necesidad de unidades de mayor complejidad, mayores insumos en farmacia y más estudios de imagen o de laboratorio. Estos estudios se han realizado con poblaciones hospitalarias específicas: Milbrandt evaluó pacientes críticos en ventilación mecánica2, Franco pacientes quirúrgicos durante los primeros 4 días del postoperatorio3, y finalmente Leslie realizó una evaluación de coste global en gastos de salud en pacientes médicos mayores de 69 años seguidos durante un año4.
El delirium se considera un marcador de estado e indicador de calidad de atención en adultos mayores5,6, dado que la implementación sistemática de medidas de prevención podrían reducir su incidencia en hasta un 30%5. Para evaluar el coste-efectividad de los protocolos de prevención es fundamental conocer el costo asociado al delirium.
A nuestro entender, no existen datos iberoamericanos que analicen el impacto económico del delirium en pacientes mayores de 65 años hospitalizados por patologías médicas. El objetivo de este estudio es evaluar el coste económico hospitalario asociado al delirium en un hospital universitario.
Material y métodoLa investigación se realizó en una cohorte de pacientes de 65 años o más, que ingresaron en la Unidad de Agudos de Pacientes no Quirúrgicos del servicio de Medicina del Hospital Clínico de la Pontificia Universidad Católica de Santiago de Chile, entre marzo y diciembre del 2006 y cuyos detalles se encuentran publicados7. Los sujetos fueron ingresados de forma consecutiva, previo consentimiento informado por el paciente o su responsable. Los criterios de inclusión fueron: edad y tener menos de 48 horas de hospitalización en la institución; los criterios de exclusión fueron: barrera idiomática, coma, afasia, intubación y alta precoz. Al ingreso al estudio y cada 48 horas un equipo médico entrenado pesquisó delirium usando el instrumento de tamizaje Confusion Assessment Method en su versión en español (CAM-S)8, hasta el alta del paciente o por un máximo de 12 días. Los sujetos que presentaron delirium en algún momento durante el seguimiento fueron incluidos en la cohorte con delirium y el resto en el grupo control. Se consignaron datos demográficos generales, carga de comorbilidad mediante el índice de Charlson9 y el índice de gravedad de la enfermedad (Acute Physiology and Chronic Health Evaluation II [APACHE II])10. Se evaluó la funcionalidad basal quince días previos al ingreso usando el índice de Barthel11 que mide 10 actividades básicas de la vida diaria y cuyos valores van de 0 a 100 de menor a mayor funcionalidad respectivamente. Como aproximación de deterioro cognitivo previo se usó el índice de funcionalidad instrumental de Pfeffer12 cuyos puntajes van de 0 a 30 de menor a mayor dependencia y puntajes sobre 7 son sugerentes de demencia13.
La duración de la estancia hospitalaria y la unidad de hospitalización fueron registradas en planillas especialmente diseñadas. Los costes fueron calculados después del alta según la facturación final de la hospitalización considerando de forma separada los gastos de insumos de farmacia y coste total de la hospitalización. Los valores de hospitalización y farmacia fueron sumados para obtener el coste total de la atención; esto se dividió por los días de hospitalización, de esta manera fue posible calcular el gasto por día/cama en los distintos servicios.
El análisis de los datos se realizó con el programa estadístico SPSS 15.0. Para el análisis bivariado de variables cualitativas se utilizó la prueba de χ2. Las variables cuantitativas fueron analizadas a través de la prueba T para igualdad de medias, excepto los datos de costes, que al no tener distribución normal se analizaron con test de rangos de Wilcoxon. Para ajustar el efecto del delirium sobre los costes por posibles variables confundentes, se expresaron los costes como Log10 para lograr distribución normal y se realizó una regresión lineal multivariada.
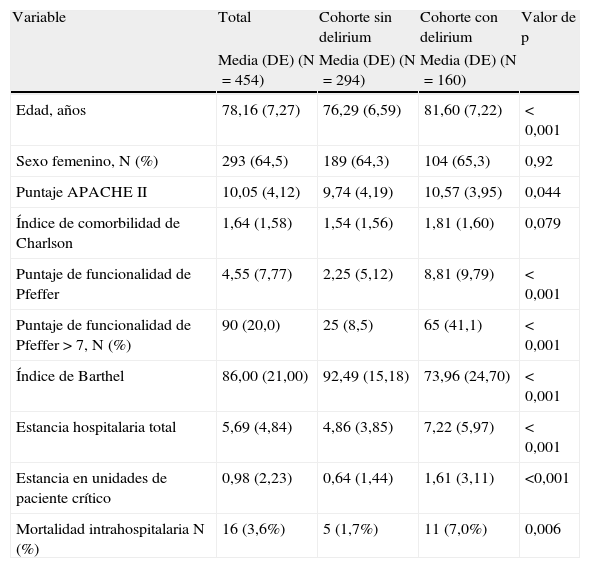
ResultadosCuatrocientos cincuenta y cuatro pacientes participaron, de los cuales 160 (35,2%) presentaron delirium y 294 (64,8%) no lo hicieron, constituyendo el grupo control. El grupo con delirium fue significativamente de mayor edad, peor funcionalidad basal y presentó más pacientes con sospecha de demencia. Además presentaron mayor estancia hospitalaria global (7,2±6,0 días versus 4,9±3,9 días; p<0,001), mayor estancia en unidades de mayor complejidad, tales como unidad de intermedios o cuidados intensivos (1,6±3,1 días versus 0,6±1,4 días; p<0,001), y mayor mortalidad intrahospitalaria (7,0% versus 1,7%; p=0,006) (tabla 1).
Características de las cohortes según delirium
| Variable | Total | Cohorte sin delirium | Cohorte con delirium | Valor de p |
| Media (DE) (N=454) | Media (DE) (N=294) | Media (DE) (N=160) | ||
| Edad, años | 78,16 (7,27) | 76,29 (6,59) | 81,60 (7,22) | < 0,001 |
| Sexo femenino, N (%) | 293 (64,5) | 189 (64,3) | 104 (65,3) | 0,92 |
| Puntaje APACHE II | 10,05 (4,12) | 9,74 (4,19) | 10,57 (3,95) | 0,044 |
| Índice de comorbilidad de Charlson | 1,64 (1,58) | 1,54 (1,56) | 1,81 (1,60) | 0,079 |
| Puntaje de funcionalidad de Pfeffer | 4,55 (7,77) | 2,25 (5,12) | 8,81 (9,79) | < 0,001 |
| Puntaje de funcionalidad de Pfeffer > 7, N (%) | 90 (20,0) | 25 (8,5) | 65 (41,1) | < 0,001 |
| Índice de Barthel | 86,00 (21,00) | 92,49 (15,18) | 73,96 (24,70) | < 0,001 |
| Estancia hospitalaria total | 5,69 (4,84) | 4,86 (3,85) | 7,22 (5,97) | < 0,001 |
| Estancia en unidades de paciente crítico | 0,98 (2,23) | 0,64 (1,44) | 1,61 (3,11) | <0,001 |
| Mortalidad intrahospitalaria N (%) | 16 (3,6%) | 5 (1,7%) | 11 (7,0%) | 0,006 |
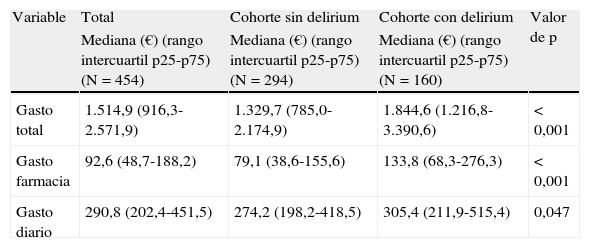
Los pacientes con delirium tuvieron una mediana de gasto total durante la estancia hospitalaria de 1.844,6 € versus 1.329,7 € en el grupo control (p<0,001), lo que corresponde a un 38,7% mayor en el grupo con delirium. Los gastos de farmacia resultaron un 69,2% superiores al del grupo sin delirium (p<0,001), así como el gasto hospitalario diario un 11,4% mayor (p=0,047) (tabla 2).
Gasto de las cohortes según delirium (€)
| Variable | Total | Cohorte sin delirium | Cohorte con delirium | Valor de p |
| Mediana (€) (rango intercuartil p25-p75) (N=454) | Mediana (€) (rango intercuartil p25-p75) (N=294) | Mediana (€) (rango intercuartil p25-p75) (N=160) | ||
| Gasto total | 1.514,9 (916,3-2.571,9) | 1.329,7 (785,0-2.174,9) | 1.844,6 (1.216,8-3.390,6) | < 0,001 |
| Gasto farmacia | 92,6 (48,7-188,2) | 79,1 (38,6-155,6) | 133,8 (68,3-276,3) | < 0,001 |
| Gasto diario | 290,8 (202,4-451,5) | 274,2 (198,2-418,5) | 305,4 (211,9-515,4) | 0,047 |
En el análisis de regresión lineal se ajustaron los costes por posibles variables confundentes: sexo, edad, índice de Pfeffer sugerente de demencia (> 7), Barthel, Charlson, APACHE II, días de estancia y mortalidad intrahospitalaria. El delirium se asoció significativamente a mayor gasto total (p=0,004) y de farmacia (p=0,012), mientras que pierde significancia en el coste diario (p=0,88). El análisis del gasto total, la única variable significativa en la regresión lineal además del delirium fue la duración de estadía hospitalaria (p<0,000).
DiscusiónEste estudio corrobora que los pacientes mayores hospitalizados que desarrollan delirium, implican una complejidad mayor para el sistema sanitario, evidenciado a través del incremento significativo de costes. La mediana de coste de hospitalización en el grupo con delirium fue un 38,7% mayor que en el grupo sin delirium. Estos aumentos se asocian fundamentalmente a una estancia hospitalaria más prolongada, mayor necesidad de uso de servicios de mayor complejidad, incrementos en el gasto diario (11,4%) y en gastos en insumos de farmacia (69%). Esto sería independiente de otros indicadores tales como la presencia de comorbilidad, mayor gravedad de enfermedad y reducción de funcionalidad. El análisis multivariado muestra que al ajustar por estas variables, incluida la duración de la estancia hospitalaria, el delirium se sigue asociando en forma significativa a mayor gasto total, pero el gasto diario pierde relevancia, es decir, un factor importante de la diferencia del coste estaría asociado a duración de la estancia hospitalaria.
A nuestro conocimiento, este es el primer estudio en Iberoamérica que analiza el impacto económico del delirium en pacientes mayores con patologías médicas en Unidades de Agudos de Pacientes no Quirúrgicos.
Los estudios previos publicados muestran hallazgos en la misma línea. Leslie et al estimaron el gasto total desde que se diagnosticó delirium hasta un año de seguimiento, encontrando que el coste por día de sobrevida en un paciente con delirium es aproximadamente 2,5 veces el de los pacientes sin delirium4. Milbrandt et al obtuvieron datos similares en Unidades de Pacientes Críticos, con costes aproximadamente del 30-40% mayores en delirium2.
El análisis del coste asociado al delirium es de gran relevancia, ya que existen intervenciones debidamente avaladas que han demostrado su eficacia en prevenir hasta un tercio de los casos de este síndrome5. Estas intervenciones son de carácter multidisciplinario y en los ambientes de investigación en que se han desarrollado han demostrado ser costo-efectivas14,15. La implementación de estrategias hacia la prevención del delirium podrían significar una redistribución de recursos que mejoren la calidad de atención de los pacientes mayores a través de la reducción de las múltiples consecuencias negativas asociadas a este problema.
Dentro de las posibles limitaciones de este estudio, podemos destacar que se evaluó exclusivamente los costos hospitalarios y no se consideraron los gastos post-alta y como ya se comentó, también estarían elevados en los pacientes con delirium al menos hasta un año post-diagnóstico4, sin embargo, esto se escapaba del objetivo original de este trabajo. Sin embargo, hubiese sido interesante contar con un mayor detalle del desglose del costo intrahospitalario, incluyendo los valores de gasto en insumos no farmacéuticos, laboratorio, imágenes y visitas de profesionales. Nuestro estudio muestra heterogeneidad entre los grupos con y sin delirium, siendo el grupo de delirium de mayor edad, mayor gravedad según APACHE y peor funcionalidad, esto concuerda con el estudio de Leslie4, que evalúa un grupo poblacional similar a diferencia del de Milbrandt2 cuyos pacientes son de Unidades de Pacientes Críticos en ventilación mecánica, por otro lado, en el análisis multivariado estas diferencias no comprometieron el resultado.
Creemos que nuestros resultados aportan al conocimiento acerca del grave problema de salud que es el delirium. La evidencia actual apoya que el delirium empeora el pronóstico del paciente, no es sólo un síntoma más de enfermedad, sino que representa un indicador de gravedad, asociado a mayor morbimortalidad, que eleva los costes asociados a la atención de salud, lo que sumado al hecho de que es prevenible, justifica su uso como marcador de estado e indicador de calidad de atención en adultos mayores6.
FinanciaciónEste estudio fue apoyado por un fondo concursable de la Pontificia Universidad Católica de Chile, DIPUC N.° 2005/15PI. No hubo ningún tipo de participación de dicha Institución en la investigación clínica ni en los contenidos de la investigación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.