En el anciano institucionalizado con limitación funcional se evidencia una mayor reducción de la funcionalidad de la musculatura respiratoria (MR). Los objetivos de este estudio son evaluar los resultados y costes de una intervención de entrenamiento de la MR mediante Pranayama en población anciana institucionalizada con limitación funcional.
Material y métodosEstudio controlado aleatorizado desarrollado en ancianos institucionalizados con limitación para la deambulación (n=54). La intervención consistió en el entrenamiento de la MR mediante Pranayama, durante 6 semanas (5 sesiones/semana). Los resultados se midieron en relación con la función de la MR mediante las presiones inspiratoria y espiratoria máximas y la ventilación máxima voluntaria, en 4 tiempos. También se valoró la satisfacción percibida por el grupo experimental (GE) a través de un cuestionario ad hoc. Se estimaron los costes directos e indirectos de la intervención desde la perspectiva social.
ResultadosEl GE reveló una mejora significativa de la fuerza (presiones inspiratoria y espiratoria máximas) y de la resistencia (ventilación máxima voluntaria) de la MR. Además, un 92% del GE refirió una satisfacción alta. Los costes sociales totales, directos e indirectos, ascendieron a 21.678€.
ConclusionesEsta evaluación revela que los resultados en términos de la función de la MR son significativos, que la intervención es bien tolerada y valorada por el residente, y los costes de la intervención son moderados.
The institutionalized elderly with functional impairment show a greater decline in respiratory muscle (RM) function. The aims of the study are to evaluate outcomes and costs of RM training using Pranayama in institutionalized elderly people with functional impairment.
Material and methodsA randomized controlled trial was conducted on institutionalized elderly people with walking limitation (n=54). The intervention consisted of 6 weeks of Pranayama RM training (5 times/week). The outcomes were measured at 4 time points, and were related to RM function: the maximum respiratory pressures and the maximum voluntary ventilation. Perceived satisfaction in the experimental group (EG) was assessed by means of an ad hoc questionnaire. Direct and indirect costs were estimated from the social perspective.
ResultsThe GE showed a significant improvement related with strength (maximum respiratory pressures) and endurance (maximum voluntary ventilation) of RM. Moreover, 92% of the EG reported a high satisfaction. The total social costs, direct and indirect, amounted to €21,678.
ConclusionsThis evaluation reveals that RM function improvement is significant, that intervention is well tolerated and appreciated by patients, and the intervention costs are moderate.
En el anciano institucionalizado el deterioro de las funciones motoras repercute de manera relevante en el desempeño de las actividades de la vida diaria (AVD)1. A este respecto, algunos estudios2,3 señalan que la función de la musculatura respiratoria (MR) es significativamente mayor en el anciano físicamente activo que en el sedentario, y asocian la limitación para deambular y otras AVD con reducción de la funcionalidad de la MR. En esta línea, Simões et al.4 evidencian la prevalencia de la reducción de la fuerza de la MR en las mujeres entre 60 y 89 años institucionalizadas, y enfatizan la necesidad de mejorar la función de la MR en esta población, para prevenir las complicaciones directamente relacionadas con esta reducción, por ejemplo la insuficiencia respiratoria. La mejora en la función respiratoria a través del entrenamiento de la MR ha sido estudiada fundamentalmente en el anciano sin limitación funcional y que vive en comunidad5–7. Un estudio previo analiza los resultados de esta intervención respiratoria en el anciano institucionalizado con limitación para deambular8. Existen diversas técnicas respiratorias, algunas ampliamente utilizadas como el dispositivo de carga umbral9,10, y otras menos conocidas como realizar ejercicios de control respiratorio (en yoga se denomina Pranayama), que pueden ser una alternativa útil para mejorar la MR en la población especialmente debilitada y/o con importante limitación para las AVD. Los resultados asociados con esta última técnica (a nivel respiratorio: descenso de la frecuencia respiratoria y mejora de la función muscular —presiones respiratorias máximas y ventilación máxima voluntaria) son corroborados por estudios previos en población diversa11–14, pero no en el anciano institucionalizado con limitación funcional. En consecuencia, este estudio se centra en evaluar una intervención respiratoria mediante Pranayama en esta población concreta.
Por otra parte, este estudio pretende colaborar en la mejora de toma de decisiones en las residencias. En España se está introduciendo un nuevo modelo de atención más cercano a las preferencias de las personas mayores. Este modelo denominado «Atención gerontológica centrada en la persona»15 promueve cambios en la gestión residencial. Uno de ellos consiste en seguir de cerca el desarrollo de las actividades del centro y evaluar los resultados y costes derivados de las mismas. La Asociación de Economía de la Salud16 recomienda la evaluación económica de las intervenciones en la gestión de servicios sanitarios y sociales para tomar decisiones privadas o públicas más sensatas. En este sentido, la Fundación Matia17 ha realizado una revisión de la literatura a nivel internacional sobre intervenciones implementadas recientemente centradas en la persona. Y de ella se extrae la necesidad de realizar evaluación económica en el ámbito residencial y en las actividades de rehabilitación, porque son bastante escasas. Además, la OCDE18 recomienda que se exija información sobre una serie de indicadores de calidad a las residencias y demás servicios sociosanitarios para personas mayores. Existen múltiples técnicas de evaluación económica a utilizar por parte de los gestores. El presente estudio ha escogido una técnica sencilla, que no aplica criterios de selección como la efectividad o la eficiencia, y clasificada como evaluación económica parcial según Drummond et al.19. Consiste en la descripción de los costes y de los resultados de una intervención. Esta técnica, también denominada análisis coste-consecuencia, busca facilitar a los responsables la interpretación de las conclusiones de las evaluaciones económicas (sobre todo ante resultados que no necesitan traducirse en valores monetarios y son complicados de obtener en determinados ámbitos sanitarios y grupos de población)20,21. El análisis coste-consecuencia ha sido aplicado previamente en el ámbito de rehabilitación y de los servicios sociosanitarios destinados a los mayores22–24.
Los objetivos de este estudio son: 1) evaluar los resultados de una intervención de entrenamiento de la MR mediante Pranayama en población anciana institucionalizada con limitación funcional; y 2) describir y estimar los costes de esta actividad preventiva respiratoria.
Material y métodosDiseñoEl presente estudio es un estudio controlado aleatorizado, aprobado por el Comité Ético de Investigación en Humanos de la Universitat de València, y desarrollado durante el primer semestre de 2009. Todos los procedimientos de reclutamiento, medición y entrenamiento aplicados han respetado las normas éticas de la Declaración de Helsinki.
ParticipantesLa muestra reclutada es de 54 ancianos institucionalizados procedentes de 2 residencias de Valencia (España). Ambos centros seguían criterios similares de admisión-clasificación de residentes, servicios de atención sociosanitaria y cualificación de los profesionales. Los centros pertenecían al ámbito privado y sector solidario, con plazas concertadas. Según el número de plazas de que disponen, eran calificados como centros de tamaño mediano (entre 50–70 plazas), y alrededor de un 60% de las plazas eran para usuarios con alta dependencia, grados ii (severa) y iii25. El reclutamiento se realizó atendiendo a los siguientes criterios de inclusión: a) incapacidad para deambular más de 10m, o el uso de silla de ruedas; b) puntuación del Mini-Examen Cognoscitivo de Lobo26≥20 puntos, para asegurar la adecuada colaboración en las pruebas de medición y entrenamiento. A continuación, se completó un cuestionario sobre el historial médico de los residentes para identificar condiciones de inestabilidad clínica que pudieran excluirles: a) problemas cardiorrespiratorios crónicos (p. ej., bloqueos auriculoventriculares y fibrilación auricular); b) episodio cardiorrespiratorio agudo (2 meses previos); c) problemas neurológicos, musculares o neuromusculares que pudieran interferir en las pruebas de medición o entrenamiento; d) fumadores activos o exfumadores (≤5 últimos años); y e) enfermos terminales. De los residentes potenciales, tan solo aquellos que cumplieron los criterios de inclusión y no presentaron ninguno de los criterios de exclusión fueron finalmente reclutados. Esto es, la muestra que participó en el estudio fue alrededor del 50% del número de residentes total.
Los residentes fueron asignados, a través del generador de números aleatorios del programa informático SPSS, a 2 grupos: control (GC, n=27) y experimental (GE, n=27). Para el cálculo del tamaño muestral, y dado que no existían estudios de condiciones similares a este, se acudió a literatura previa11–13 que mostraba efectos significativos de la técnica. Se optó por un tamaño muestral superior, que tuviera mayor potencia estadística que la de estos estudios para el mismo tamaño del efecto.
Programa de prevención con entrenamiento de la musculatura respiratoriaLa intervención consistió en el entrenamiento supervisado de la MR mediante ejercicios de respiración controlada (Pranayama). El protocolo se aplicó tan solo en el GE, 5 sesiones matutinas por semana, de 30min de duración, durante 6 semanas consecutivas. El programa de ejercicios respiratorios fue diseñado por un profesor de yoga cualificado (Yoga Siromani) y desarrollado por fisioterapeutas formados. El programa se centró en la respiración nasal lenta y profunda, realizando una espiración activa en todos los ejercicios, y sin incluir Yogasanas (práctica de diferentes posturas del cuerpo en bipedestación, sedestación y decúbito) ni meditación, a diferencia de estudios previos11,13. La dificultad de los ejercicios se aumentó semanalmente en función de los parámetros: a) aumento en el número de repeticiones (volumen de trabajo); b) aumento de la resistencia al respirar, pasando de utilizar 2 a una narina; c) intercalando tiempos de apnea y aumentando los tiempos del ciclo ventilatorio (inspiración: apnea postinspiración: espiración: apnea postespiración). El fisioterapeuta que supervisaba cada sesión recogió diariamente datos de la percepción subjetiva de esfuerzo según la escala Borg-CR1027. Una vez por semana, se obtuvo un registro de la saturación de oxígeno y la frecuencia cardíaca, antes e inmediatamente después de cada sesión de entrenamiento mediante el pulsioxímetro (SmartOx WM18000, Weinmann Medical Technology®, Alemania), con objeto de garantizar la seguridad de la intervención.
MedicionesEsta evaluación consistió solo en describir y estimar los resultados y costes derivados de esta intervención. No es una evaluación económica completa como el análisis coste-efectividad, pues no busca comparar los ratios incrementales de costes/resultados de diferentes intervenciones19.
Todos los participantes fueron medidos en 4 tiempos: preentrenamiento (tiempo 0), intermedio (semana 4), postentrenamiento (semana 7) y seguimiento (semana 10). Las variables resultado principales fueron: presión inspiratoria máxima (PImáx), presión espiratoria máxima (PEmáx) y ventilación máxima voluntaria (MVV). Como resultado secundario se valoró la calidad de la intervención recibida por el GE, a través de preguntas ad hoc, y del nivel de esfuerzo que realizaron los mayores durante las sesiones. Por otra parte, se estimaron los costes directos e indirectos de la intervención desde la perspectiva social (costes de los profesionales sanitarios, residentes y familias). En el estudio colaboraron 2 fisioterapeutas especializados en el ámbito respiratorio para realizar el reclutamiento y las mediciones, y 2 fisioterapeutas especializados en geriatría para supervisar el entrenamiento (no miembros de la plantilla de las residencias participantes). Los profesionales que realizaron las mediciones no participaron en el entrenamiento.
La función pulmonar se valoró mediante un espirómetro portátil Jaeger (VIASYS® Healthcare GmbBH, Hoechberg, Alemania). La PImáx y la PEmáx se midieron a través de un manómetro aneroide (Series 2000 Magnehelic® Pressure Gauge, Dwyer Instruments, Michigan City, Indiana, EE. UU.) con rango de sensibilidad de entre 0 a 300cm H20 de presión. Los valores de referencia utilizados para obtener los porcentajes fueron los recogidos por Enright et al.28. La MVV, volumen máximo de aire que una persona ventila voluntariamente durante un intervalo de 12s, se valoró mediante el espirómetro portátil Jaeger anteriormente especificado. Los valores de referencia empleados para obtener los porcentajes fueron los publicados por Neder et al.29. Todas las mediciones, la espirometría, así como la PImáx, la PEmáx y la MVV, siguieron los estándares requeridos por la American Thoracic Society y la European Respiratory Society30,31.
La calidad del servicio fue medida a través del grado de satisfacción percibido por los residentes del GE y se obtuvo a partir de la contestación a 2 preguntas al finalizar el programa de entrenamiento (semana 7): 1) Si tuviera que decidir ahora participar en este protocolo de ejercicios respiratorios, ¿cuál sería su contestación?; y 2) ¿Cómo de satisfecho está de haber participado en el protocolo de ejercicios respiratorios?, 1 es «Nada satisfecho» y 10 es «Muy satisfecho».
Los costes directos de los profesionales fueron aquellos relacionados con su retribución, material/equipamiento, formación, organización y transporte, y se estimaron en euros del año 2009, según los siguientes parámetros: a) salario base del fisioterapeuta en residencias32 (1.108,44€/mes, o 40h/mes⇒27,7€/h), utilizado para el cálculo de los costes de organización y retribución; b) precio medio de curso estándar de formación en Pranayama, 5 sesiones individuales de 2h (200€); c) bonometro Valencia33 (bonometro 10 viajes, zona-AB 9,30€); d) tasa de kilometraje para desplazamientos en coche particular34 (0,19€/km); e) facturas de materiales/equipos necesarios para las mediciones y el entrenamiento (espirómetro, manómetro anaeroide, boquillas-filtro y pulsioxímetro). Los costes indirectos de estos fisioterapeutas fueron sus costes de oportunidad, es decir el valor del trabajo que estarían efectuando en otro lugar distinto al que realizan en estas residencias (estimado según salario base del fisioterapeuta convenio colectivo sanidad privada en 200935: 1.210,24€/mes, o 40h/mes⇒30,25€/h). En lo que respecta a los residentes, los costes directos se relacionaron con el esfuerzo percibido durante el entrenamiento (según la escala Borg-CR1027). Sus costes indirectos fueron aquellos derivados de lo que dejarían de hacer en la residencia cuando acuden a la sesión de entrenamiento (normalmente participar en otras actividades lúdicas). Este coste se estimó según el salario base del trabajador social en residencias32 (1.108,44€/mes, o 40h/mes⇒27,7€/h). Finalmente, los costes directos e indirectos relacionados con la familia fueron los asociados a su participación en actividades cotidianas y sociales con sus parientes en la residencia. Al tratarse de una intervención de duración menor de un año, no hay necesidad de aplicar tipos de descuento a los costes.
Análisis estadísticoLos análisis estadísticos se realizaron mediante el programa SPSS versión 20. Se calcularon los estadísticos descriptivos de todas las variables (medias, desviaciones típicas, porcentajes e intervalos de confianza del 95% [IC95%]). Se emplearon las técnicas estadísticas y gráficas recomendadas para evaluar supuestos de normalidad, homocedasticidad, etc. y valores atípicos. Adicionalmente, se emplearon técnicas inferenciales (pruebas t y chi-cuadrado) para comparar ambos grupos en la línea base, así como análisis de varianza (ANOVA) mixtos 2(grupo)×4(tiempo) para analizar los efectos de la intervención mediante Pranayama vs. control. Se calcularon pruebas post-hoc ante diferencias estadísticamente significativas con corrección de Bonferroni, así como estimaciones del tamaño del efecto mediante eta al cuadrado parcial (η2). En el caso de las variables que no siguieron una distribución normal, se utilizaron pruebas no paramétricas (Mann-Whitney para comparar los grupos en variables cuantitativas).
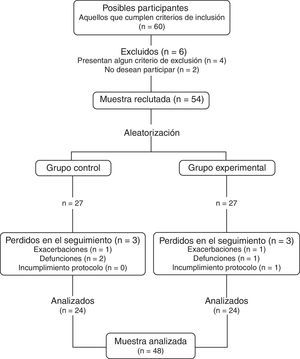
ResultadosLa muestra reclutada fue de 54 ancianos institucionalizados, de 85±6 años de edad media, un 93% mujeres. Un total de 48 residentes completaron el estudio (fig. 1). Las características basales demográficas y clínicas se muestran en la tabla 1. El 70% de la muestra analizada utilizaba silla de ruedas de forma permanente, debido a secuelas de accidente cerebrovascular (47%), úlcera-amputación de la extremidad inferior por diabetes mellitus (13%) y enfermedades osteoarticulares (10%). Respecto a la función pulmonar, la capacidad vital máxima y forzada fue ligeramente mayor en el GE, pero solo para los valores absolutos. En la función de la MR se observó una reducción generalizada del 30% para la PImáx, un 40% para la PEmáx y un 65% para la MVV.
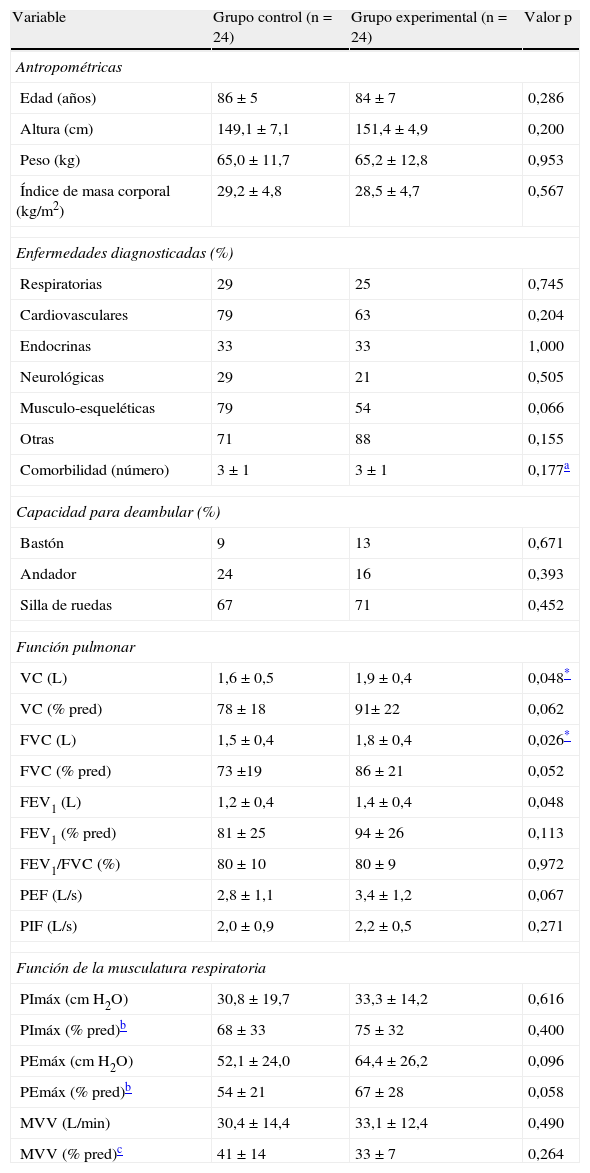
Características basales de los participantes de ambos grupos estudiados: porcentajes o medias±1desviación típica
| Variable | Grupo control (n=24) | Grupo experimental (n=24) | Valor p |
| Antropométricas | |||
| Edad (años) | 86±5 | 84±7 | 0,286 |
| Altura (cm) | 149,1±7,1 | 151,4±4,9 | 0,200 |
| Peso (kg) | 65,0±11,7 | 65,2±12,8 | 0,953 |
| Índice de masa corporal (kg/m2) | 29,2±4,8 | 28,5±4,7 | 0,567 |
| Enfermedades diagnosticadas (%) | |||
| Respiratorias | 29 | 25 | 0,745 |
| Cardiovasculares | 79 | 63 | 0,204 |
| Endocrinas | 33 | 33 | 1,000 |
| Neurológicas | 29 | 21 | 0,505 |
| Musculo-esqueléticas | 79 | 54 | 0,066 |
| Otras | 71 | 88 | 0,155 |
| Comorbilidad (número) | 3±1 | 3±1 | 0,177a |
| Capacidad para deambular (%) | |||
| Bastón | 9 | 13 | 0,671 |
| Andador | 24 | 16 | 0,393 |
| Silla de ruedas | 67 | 71 | 0,452 |
| Función pulmonar | |||
| VC (L) | 1,6±0,5 | 1,9±0,4 | 0,048* |
| VC (% pred) | 78±18 | 91± 22 | 0,062 |
| FVC (L) | 1,5±0,4 | 1,8±0,4 | 0,026* |
| FVC (% pred) | 73 ±19 | 86±21 | 0,052 |
| FEV1 (L) | 1,2±0,4 | 1,4±0,4 | 0,048 |
| FEV1 (% pred) | 81±25 | 94±26 | 0,113 |
| FEV1/FVC (%) | 80±10 | 80±9 | 0,972 |
| PEF (L/s) | 2,8±1,1 | 3,4±1,2 | 0,067 |
| PIF (L/s) | 2,0±0,9 | 2,2±0,5 | 0,271 |
| Función de la musculatura respiratoria | |||
| PImáx (cm H2O) | 30,8±19,7 | 33,3±14,2 | 0,616 |
| PImáx (% pred)b | 68±33 | 75±32 | 0,400 |
| PEmáx (cm H2O) | 52,1±24,0 | 64,4±26,2 | 0,096 |
| PEmáx (% pred)b | 54±21 | 67±28 | 0,058 |
| MVV (L/min) | 30,4±14,4 | 33,1±12,4 | 0,490 |
| MVV (% pred)c | 41±14 | 33±7 | 0,264 |
FEV1: volumen espirado forzado en el primer segundo; FVC: capacidad vital forzada; MVV: ventilación máxima voluntaria; PEF: flujo espiratorio punta; PEmáx: presión espiratoria máxima; PIF: flujo inspiratorio punta; PImáx: presión inspiratoria máxima; VC: capacidad vital; % pred: porcentajes con respecto a los valores de referencia.
El apartado «Enfermedades diagnosticadas (ED)» muestra los porcentajes de presencia de ED y la media del número de ED (comorbilidad):
Adicionalmente, se empleó una prueba no paramétrica de Mann-Whitney para comparar la comorbilidad entre los grupos.
Porcentaje según los valores de referencia de Neder et al.29; debe considerarse que solamente se analizó para 10 residentes de los 48 totales (20,8%) (es decir, solo para aquellos ancianos <80 años), pudiendo darse un gran sesgo. Se emplearon la prueba t (variables cuantitativas) y prueba de Chi-cuadrado (variables cualitativas) para obtener las diferencias entre ambos grupos.
En lo que respecta a la capacidad funcional y cognitiva, no se observaron diferencias significativas entre los grupos: índice de Barthel (GC=73,8±18,5 y GE=75,0±20,0; p=0,823) y Mini-Examen Cognoscitivo de Lobo (GC=23,8±3,8 y GE=26,0±2,4; p=0,078).
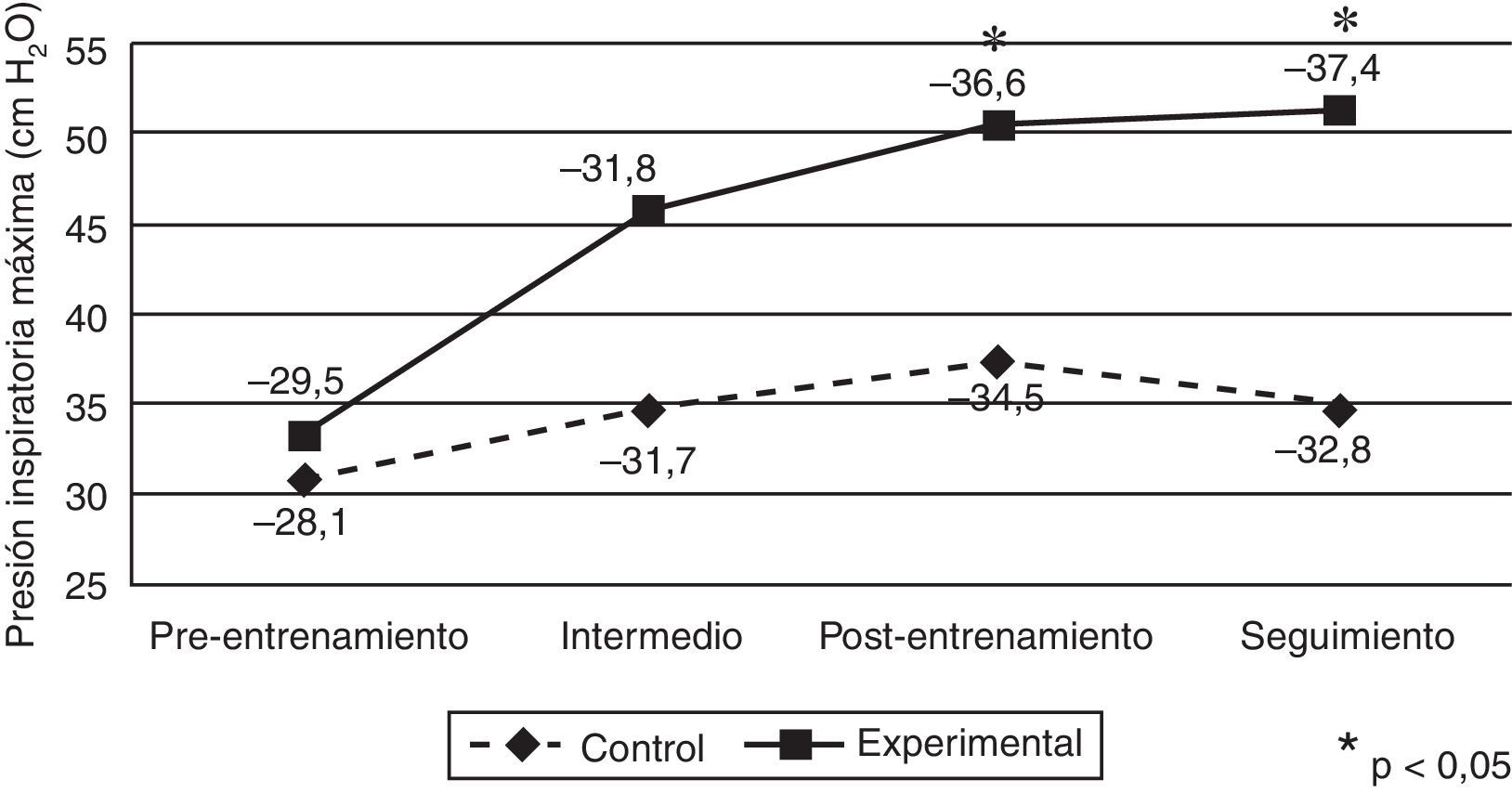
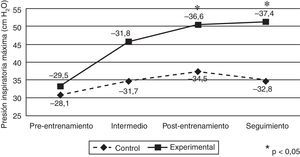
Efectos de la intervenciónEn cuanto a la variable relativa a la fuerza de la musculatura inspiratoria (PImáx, cm H2O), el GE mostró un incremento progresivo a lo largo del programa de entrenamiento y se observó una tendencia a la estabilización durante el periodo de seguimiento (fig. 2). Este comportamiento de mejora de la PImáx (cm H2O) se traduce en diferencias significativas entre los grupos para las mediciones postentrenamiento (GC=37,3±20,2 [IC95%: 29,4-45,2] y GE=50,4±18,1 [IC95%: 42,5-58,3]; p=0,022) y de seguimiento (GC=34,8±22,0 [IC95%: 26,4-43,2] y GE=51,3±18,5 [IC95%: 42,9-56,6]; p=0,007). Este resultado indica que el cambio a lo largo del tiempo en el GE es mayor y más estable, puesto que solo el GC vuelve a bajar en el seguimiento. El ANOVA estimado para evaluar el efecto de interacción, el que muestra si el tratamiento resulta efectivo, resultó estadísticamente significativo (F3,138=9,65; p<0,001; η2=0,173).
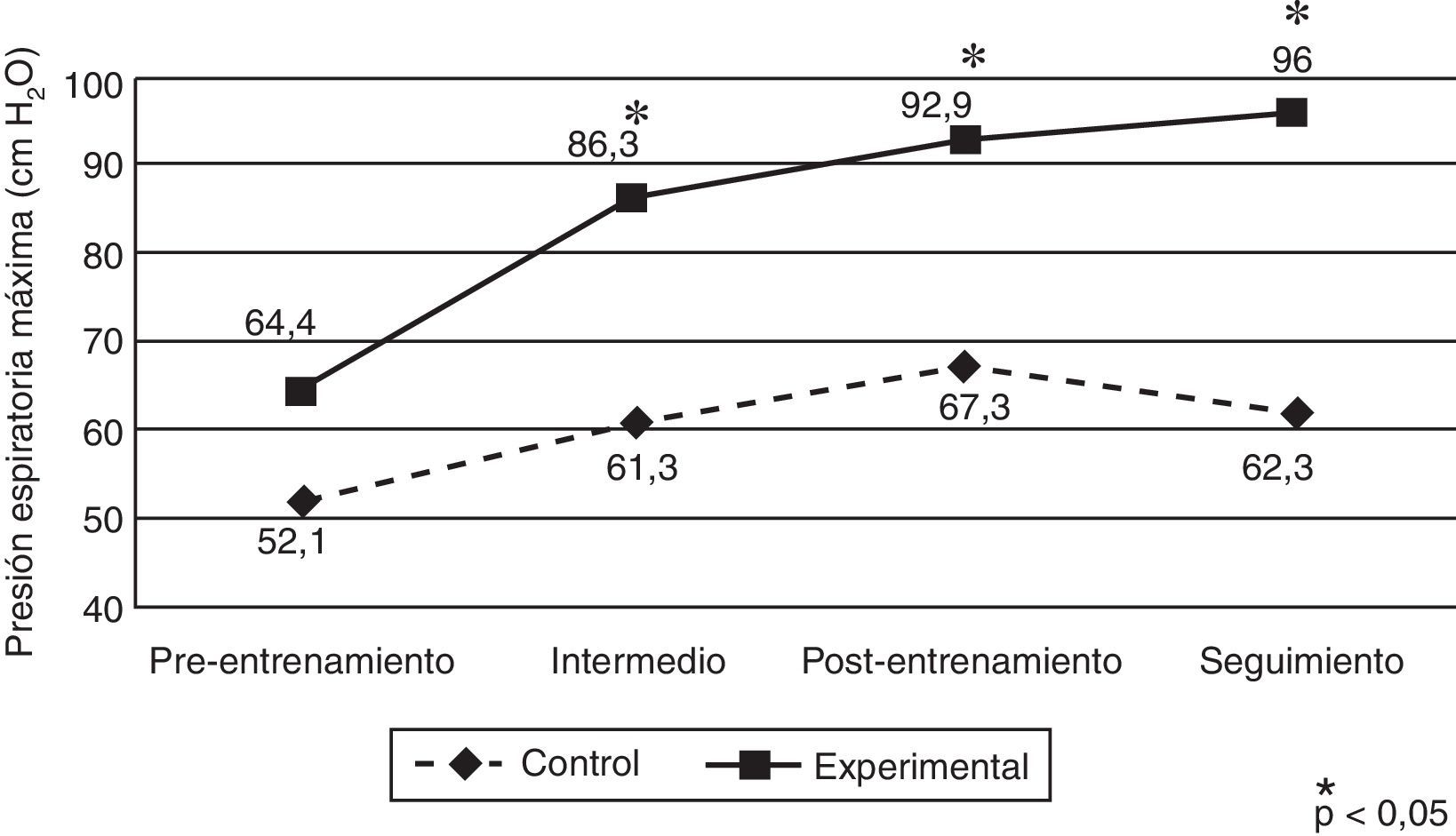
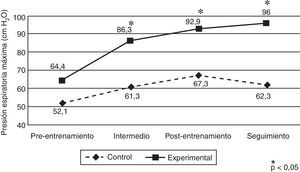
Con relación a la variable relativa a la fuerza de la musculatura espiratoria (PEmáx, cm H2O), el GE mostró una mejora que se traduce en diferencias significativas entre ambos grupos para las mediciones intermedia (GC=61,3±27,4 [IC95%; 49,4-73,1] y GE=86,3±30,1 [IC95%: 74,4-98,1]; p=0,004), postentrenamiento (GC=67,3±27,6 [IC95%: 55,3-79,3] y GE=92,9±30,6 [IC95%: 81,0-104,9]; p=0,004) y de seguimiento (GC=62,3±34,9 [IC95%: 48,8-75,8] y GE=96,0±30,6 [IC95%, 82,6–109,5]; p=0,001). El ANOVA estimado para evaluar el efecto de interacción resultó estadísticamente significativo (F3,138=7,60, p<0,001; η2=0,142) (fig. 3).
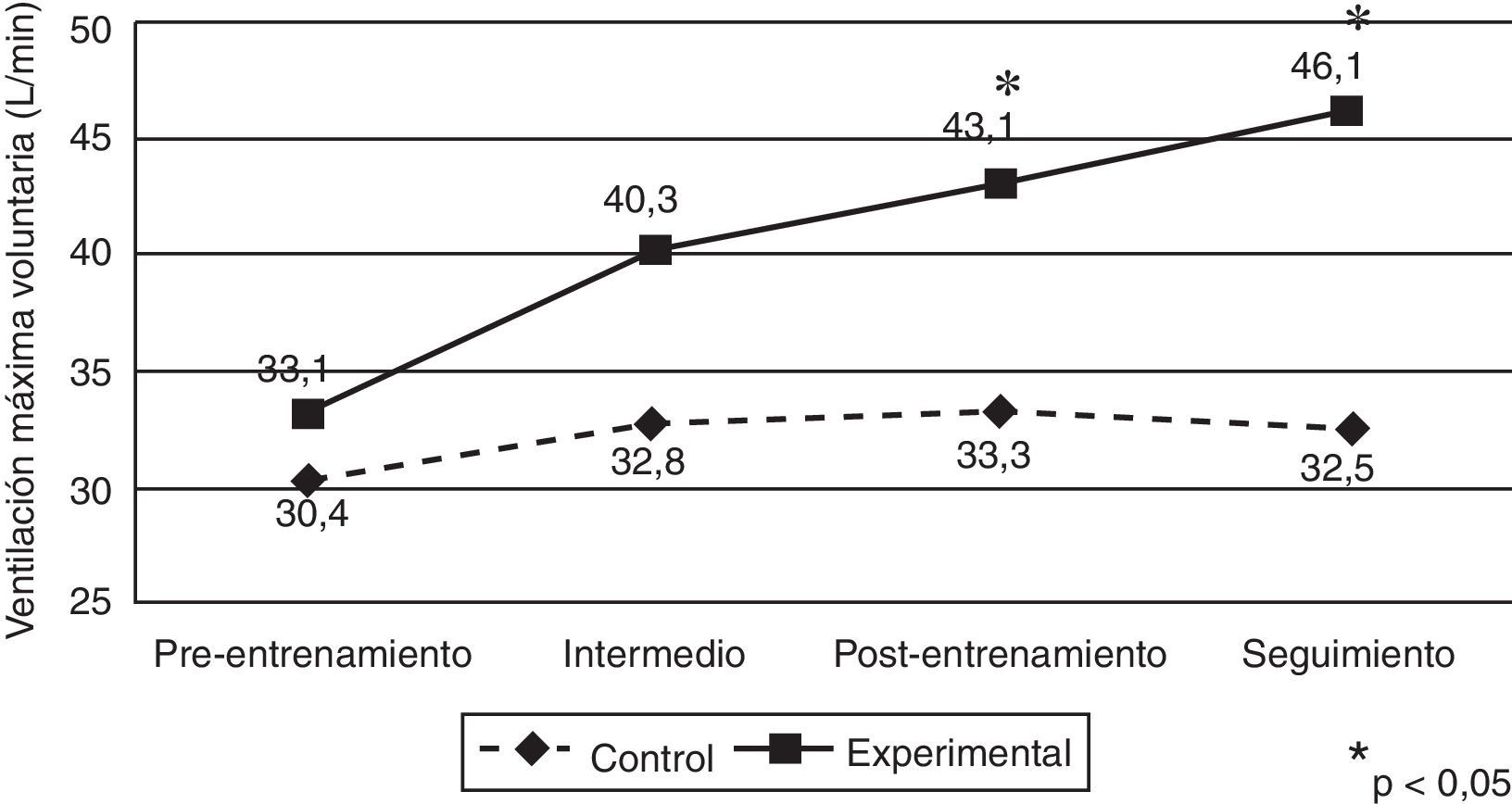
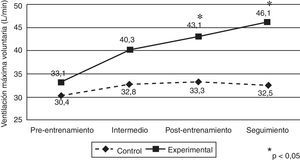
El comportamiento observado para la fuerza de la MR también se observó para la resistencia de esta (MVV, L/min), que aumentó de forma significativa en el GE para las mediciones postentrenamiento (GC=33,3±13,6 [IC95%, 27,0–39,6] y GE=43,1±16,8 [IC95%, 36,8–49,4]; p=0,033) y de seguimiento (GC=32,5±16,4 [IC95%, 25,8–39,2] y GE=46,1±16,2 [IC95%, 39,4–52,7]; p=0,006). En el caso del GE la línea base difiere de todos los demás tiempos (p>0,05), lo que indica estabilidad en el cambio, incluso en el seguimiento. El ANOVA estimado para evaluar el efecto de la interacción resultó estadísticamente significativo (F3,138=9,17, p<0,001; η2=0,166) (fig. 4).
En cuanto a la satisfacción derivada del entrenamiento, el 92% de las personas entrenadas contestaron que volvería a participar, mientras que un 4,2% no supieron qué contestar. Además, apuntaron una media de satisfacción percibida del 8,4±2,0 siendo la puntuación máxima el 10 («Muy satisfecho»). La media de sesiones de entrenamiento completadas fue de 24±4.
Finalmente, se midió el grado de esfuerzo percibido por los mayores durante el protocolo. La puntuación media de la escala Borg-CR1027 durante las 6 semanas de entrenamiento fue de 3,5±0,6 no mostrando diferencias estadísticamente significativas (p>0,05) entre las medias semanales, y siendo la puntuación de 3, un esfuerzo «Moderado».
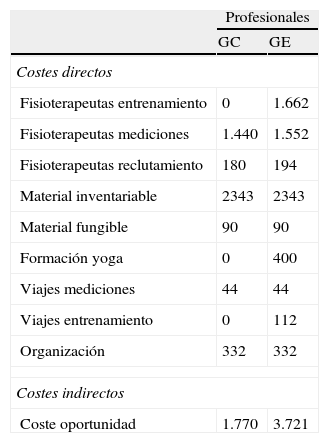
Costes sociales de la intervenciónTras la estimación correspondiente según los parámetros indicados en la metodología, el total de costes directos e indirectos de los profesionales ascendió a 16.650€ (tabla 2). En lo que respecta a los residentes, consideramos unos costes directos nulos debido a que solo mostraron un grado moderado de esfuerzo (según Borg-CR10) propio de la adaptación al entrenamiento respiratorio y necesario para la obtención de la mejora respiratoria. Sin embargo, sus costes indirectos (la actividad que dejaron de realizar en la residencia, y que normalmente consistía en otras actividades lúdicas programadas por la residencia) ascendieron a 5.028€. Por último, los costes directos e indirectos de la familia fueron nulos, dado que percibieron que sus mayores estaban más activos y esto no alteró su comportamiento habitual de visitas, ni supuso reclamaciones o quejas. En resumen, los costes sociales totales (directos e indirectos, para el GC y GE) de esta intervención fueron de 21.678€.
Costes sociales totales del protocolo entrenamiento (2.009€): grupo control (GC, n=27) y grupo experimental (GE, n=27)
| Profesionales | ||
| GC | GE | |
| Costes directos | ||
| Fisioterapeutas entrenamiento | 0 | 1.662 |
| Fisioterapeutas mediciones | 1.440 | 1.552 |
| Fisioterapeutas reclutamiento | 180 | 194 |
| Material inventariable | 2343 | 2343 |
| Material fungible | 90 | 90 |
| Formación yoga | 0 | 400 |
| Viajes mediciones | 44 | 44 |
| Viajes entrenamiento | 0 | 112 |
| Organización | 332 | 332 |
| Costes indirectos | ||
| Coste oportunidad | 1.770 | 3.721 |
| Residentes | ||
| GC | GE | |
| Costes directos | ||
| Esfuerzo | 0 | 0 |
| Costes indirectos | ||
| Coste oportunidad | 1.620 | 3.408 |
| Familia | ||
| GC | GE | |
| Costes directos | 0 | 0 |
| Costes indirectos | 0 | 0 |
| Profesionales | Residentes | Familia | ||||
| GC | GE | GC | GE | GC | GE | |
| Coste total por grupos | 6.199 | 10.450 | 1.620 | 3.408 | 0 | 0 |
| Coste total por colectivo | 16.650 | 5.028 | 0 | |||
| Coste social total | 21.678 | |||||
Este es el primer ensayo controlado aleatorizado en el que se describen y estiman los costes sociales y resultados de un programa de prevención respiratoria en el anciano institucionalizado con limitación funcional para las AVD. En respuesta al objetivo planteado en este estudio, podemos señalar que a través de un programa de Pranayama se puede mejorar la función de la MR, tanto en lo que respecta a la fuerza (PImáx y PEmáx) como a la resistencia (MVV) de la MR.
Con relación a estudios previos, nuestros resultados se suman a la evidencia de los efectos positivos del Pranayama a nivel de la función respiratoria12–14, pero en este caso en una población de edad avanzada (edad media 85±6 años), con comorbilidad y especialmente debilitada. En la línea de nuestros resultados, Santaella et al.14 observaron un mayor incremento en la PEmáx (34%, p<0,001) que en la PImáx (26%, p<0,001), pero en este caso la población anciana vivía en comunidad y realizaba desplazamientos regularmente (edad media 68±6 años). En este mismo estudio14 se argumenta que la respiración lenta en la que se intercalan la contracción isotónica concéntrica de la musculatura inspiratoria, la contracción isométrica postinspiratoria y la contracción isotónica e isométrica de la MR, parecen mejorar la capacidad de la caja torácica para generar presiones negativas y positivas durante el proceso de la respiración. Por otra parte, el diseño de investigación desarrollado en este estudio permite comparar la evolución de las variables resultado a través de mediciones consecutivas y de seguimiento, a diferencia de los estudios previos en los que se realizan la medición pre y postintervención12–14.
Con relación al grado de satisfacción percibida por el GE, la valoración positiva indica que la calidad de este protocolo según sus participantes es alta. Este es un hecho a destacar, dado el tipo de colectivo y contexto tan especial al que se aplica. A este respecto, Santaella et al.14 destacan que su muestra estaba compuesta por ancianos voluntarios sanos y altamente motivados, y que por lo tanto, los resultados que obtuvieron no se podían extrapolar a la población anciana con comorbilidad. Si a esto le añadimos las observaciones de Simões et al.4 respecto al anciano institucionalizado, podemos afirmar que la intervención mediante Pranayama se pudo acompañar de cierto grado de motivación al observar el elevado cumplimiento (24±4 sesiones completadas).
Respecto a los costes sociales directos e indirectos analizados, comprobamos que en general son moderados y recaen básicamente sobre los profesionales. Una vez descritos y comparados resultados con costes de la intervención, se percibe un predominio de efectos positivos frente a los negativos. Con esta sencilla evaluación hemos contribuido a generar información relevante para los gestores interesados en intervenciones centradas en la persona15 en el ámbito de las residencias y de rehabilitación, y se comprueba que es una intervención fácilmente asumible por las residencias. Esto está en consonancia con lo que indica la revisión de intervenciones centradas en la persona y preventivas realizada por la Fundación Matia17, que en su mayoría se muestran coste-efectivas.
Como limitaciones de esta intervención y futuras mejoras de este estudio, se deberían incluir: a) un grupo placebo, a fin de poder medir los efectos del entrenamiento y evitar la posible influencia del aprendizaje, al que atribuimos la tendencia a la mejora observada en el GC; b) otros resultados como la mejora en la disnea y la calidad de vida. Al respecto de la calidad de vida asociada a parámetros respiratorios y para la población anciana institucionalizada con amplia comorbilidad e incapacidad para deambular, debemos apuntar que no existen cuestionarios validados, de ahí la necesidad de su elaboración y validación previas. Por otra parte, se podría comparar el Pranayama con otras intervenciones de fisioterapia respiratoria y estimar un coste-efectividad.
Como conclusión, esta evaluación revela que los costes sociales del protocolo son moderados, aun cuando los fisioterapeutas son externos a la residencia, que los resultados en términos de la función de la MR son significativos, y que la intervención es bien tolerada y valorada por el residente. Por otra parte, las características de la población hacen especialmente relevantes estas conclusiones, tanto por su edad como por sus condiciones de funcionalidad general y específica de la MR.
Clínicamente, mejorar la función de la MR supone una mayor reserva funcional respiratoria, que ante la presencia de complicaciones y/o exacerbaciones frecuentes en esta población puede evitar casos de insuficiencia respiratoria que ocasionan el ingreso hospitalario y/o la mortalidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quieren agradecer a todos los mayores residentes su participación, y a la dirección y personal sociosanitario de las residencias de LARES Comunidad Valenciana que han permitido y colaborado en el desarrollo de este estudio. También queremos mostrar nuestro agradecimiento a todos los fisioterapeutas que han participado en el estudio. Laura Galiana es becaria del Programa VLC/Campus, subprograma Atracció de Talent.