Diversos autores han demostrado la eficacia de diferentes estrategias de hospitalización a domicilio en pacientes mayores. En estos procesos la identificación de factores pronósticos es imprescindible para una adecuada selección de candidatos.
Material y métodosSe analizó una cohorte de pacientes mayores atendidos en régimen de Hospitalización Domiciliaria Integral por descompensaciones de procesos médicos, ortopédicos o cerebrovasculares con deterioro funcional asociado durante 5años en una organización sanitaria integral. Se analizaron resultados al alta: resolución sanitaria (alta a atención primaria), recuperación favorable (ganancia funcional relativa ≥35%) y la combinación de estas dos variables. Por modelo multivariable de regresión logística se analizó la asociación entre las variables clínicas obtenidas de la valoración geriátrica integral efectuada al ingreso con resultados al alta favorables.
ResultadosSe incluyeron 484 pacientes, con edad 84,4 (6,7), género femenino 69%, Barthel basal 74,2 (22,6), cuidador principal familiar-privado/residencia 82/18% y procedencia unidades de hospitalización/urgencias-comunidad 55/45%. Los resultados por procesos (médico/ortopédico/ictus) fueron: resolución sanitaria 71,7/87,5/77,6%; recuperación favorable 72,1/84,9/73,5%; resolución sanitaria con recuperación favorable 67,1/81,6/67,3%. Se asociaron con resolución sanitaria y recuperación funcional favorable (OR [IC95%])—: el ingreso por proceso ortopédico (2,00 [1,22-3,29]), presentar una puntuación en índice de Barthel al ingreso >40 puntos (2,00 [1,18-3,38]) y la ausencia de úlceras por presión al ingreso (2,80 [1,68-4,65]).
ConclusionesLos pacientes con diagnóstico ortopédico, los que tienen una discapacidad no grave al ingreso y los que no presentan úlceras por presión al ingreso pudieron presentar mejores resultados de resolución sanitaria con recuperación favorable. Sufrir deterioro cognitivo o delirium, o estar institucionalizado, no se relacionaron con resultados menos favorables.
Several authors have demonstrated the efficacy of different hospital-at-home strategies in older patients. The identification of prognostic factors is key for improving the targeting process of candidates.
MethodsWe performed an analysis of a cohort of older patients attended due to disabling health crises (medical, orthopaedics, or stroke) by a hospital-at-home scheme developed in an integrated care institution over a 5-year period. Main outcomes were: health crisis resolution (discharge to Primary Care); functional resolution (relative functional gain ≥35%), and their combined variable. A logistic regression analysis was performed, including clinical variables from Comprehensive Geriatric Assessment at admission to detect factors related to favourable outcomes.
ResultsA total of 484 patients were included. The main characteristics were: age 84.4 (6.7), female gender 69%, baseline Barthel score 74.2 (22.6), family-private caregiver/nursing home 82%/18%, referral from hospital wards/emergency department-community in 55%/45%. The main results (for selected processes medical/orthopaedics/stroke) were: health crisis resolution 71.7/87.5/77.6%; functional resolution 72.1/84.9/73.5%; favourable crisis resolution (health crisis resolution with functional resolution) 67.1/81.6/67.3%. Favourable crisis resolution was associated with [OR (95%CI)]: orthopaedic as main diagnosis [2.00 (1.22-3.29)], Barthel score at admission higher than 40 points [2.00 (1.18-3.38)], and the absence of pressure ulcers at admission [2.80 (1.68-4.65)].
ConclusionsPatients presenting with an orthopaedic diagnosis, not having severe disability at admission, and not having pressure ulcers at admission could obtain better results on favourable crisis resolution. Suffering cognitive impairment or delirium, or being institutionalised, was not found related with less favourable results.
En pacientes mayores la aparición de enfermedades agudas y la descompensación de problemas crónicos (en forma de crisis de salud) suelen acompañarse de complejidad clínica, a menudo agravada por el deterioro funcional y la aparición de síndromes geriátricos asociados, como el delirium, con repercusiones en morbimortalidad durante la hospitalización. Se ha demostrado que en estos casos es posible conseguir resultados favorables mediante el ingreso en unidades geriátricas de agudos1-3. Así mismo, la presencia de comorbilidades y la aparición de nuevas condiciones geriátricas comportan que la trayectoria de hospitalización deba prolongarse en unidades de rehabilitación geriátrica4. La vulnerabilidad ante la hospitalización de los pacientes con fragilidad y/o multimorbilidad comporta la necesidad de buscar alternativas a la trayectoria habitual de ingreso hospitalario a partir de estrategias de atención integrada que permitan optimizar recursos y que puedan manejar con seguridad las agudizaciones, mejorar el deterioro funcional y facilitar la reinserción en la comunidad, después de la estabilización de la fase hiperaguda5,6.
En las últimas décadas diversos autores han demostrado que es posible desarrollar intervenciones de hospitalización a domicilio, equivalentes a la hospitalización geriátrica, en el seno de la comunidad, para pacientes y procesos seleccionados7. Este tipo de intervenciones pueden sustituir completamente la hospitalización8 o acortarla de manera significativa9.
En nuestro entorno, desarrollamos un dispositivo asistencial integrado capaz de dar respuestas a crisis de salud complejas en la comunidad, con resultados clínicos y económicos favorables respecto a la trayectoria hospitalaria convencional, con un acortamiento relevante de la estancia hospitalaria en el global de trayectorias analizadas10-14. El objetivo del presente trabajo fue determinar cuáles son los factores que se relacionan con resultados de salud favorables en una cohorte de pacientes atendidos por este dispositivo de hospitalización a domicilio, para identificar qué perfiles de pacientes y condiciones pueden beneficiarse más de este tipo de intervención en procesos agudos discapacitantes.
Material y métodosSe analizaron los resultados de una cohorte de pacientes mayores que fueron atendidos por un equipo de hospitalización a domicilio especializado en medicina geriátrica10 durante 5años (2009-2013) en la región sanitaria del Barcelonès Nord. Dicha actividad se llevó a cabo en el área de influencia de la organización sanitaria integral Badalona Serveis Assistencials (BSA), que incluye el Hospital Municipal de Badalona (hospital de agudos) y el Centre Sociosanitari el Carme (hospital de atención intermedia). El nuevo dispositivo asistencial fue desarrollado en base a la evidencia internacional existente sobre la necesidad de definir intervenciones integrales alternativas a la hospitalización de pacientes mayores con necesidad de intervenciones complejas en diferentes procesos (médicos, quirúrgicos ortopédicos y procesos paradigmáticamente discapacitantes como el ictus)7,15.
A partir de una unidad de hospitalización a domicilio vinculada al Servicio de Geriatría y Cuidados Paliativos de BSA y en colaboración con el servicio de rehabilitación comunitaria de Corporación Fisiogestión, se creó un equipo interdisciplinar capaz de proporcionar atención integral (sanitario-rehabilitador y con soporte de trabajadores sociales de atención primaria), constituyéndose así un programa denominado Hospitalización Domiciliaria Integral. Se pretendía que en nuestra área de influencia la introducción de esta intervención pudiese cambiar la trayectoria de hospitalización geriátrica convencional de los pacientes mayores con crisis de salud, en la línea de la evidencia internacional revisada6. Los pacientes que ingresaron procedían directamente de un servicio de urgencias hospitalario o de la comunidad (estrategia de evitación de ingreso convencional), o bien estaban hospitalizados en plantas médicas y quirúrgicas (estrategia de facilitación de alta de las unidades hospitalarias). A partir de estas dos estrategias del programa, se debía trabajar para conseguir una correcta adecuación del ingreso (convencional y domiciliario) en un contexto integrado de atención.
Previamente a su inclusión en el programa de hospitalización domiciliaria integrado los pacientes habían recibido una valoración sanitaria y de situación social. Las condiciones que debían cumplirse para aceptar el ingreso fueron: persona mayor con crisis de salud acompañada de pérdida funcional secundaria a la agudización (se incluían procesos médicos tributarios de hospitalización médica, procesos ortopédicos e ictus), el paciente debía estar hemodinámicamente estable y sin necesidad de seguimientos/tratamientos complejos que únicamente se pudiesen llevar en plantas de hospital de agudos (no necesidad de monitorización hospitalaria las 24h del día, ni de seguimiento por otros especialistas), debía existir disponibilidad de un entorno cuidador capaz de asumir los cuidados necesarios durante las 24h del día en el domicilio y finalmente el paciente y el cuidador debían dar su consentimiento. La existencia de deterioro cognitivo y/o el hecho de vivir en una residencia no fueron criterios de exclusión para entrar en el programa.
Una vez seleccionados los candidatos e incluidos en el programa, la intervención llevada a cabo por el equipo interdisciplinar consistía en la aplicación de protocolos domiciliarios equivalentes a los de las unidades hospitalarias de geriatría (con el objetivo de completar tratamientos agudos y rehabilitación, con visitas domiciliarias individualizadas, hasta un máximo de 2-3 al día, según necesidades) y en la definición de un plan interdisciplinar con revisión semanal entre los diferentes miembros del equipo (médico, enfermería, fisioterapeutas y terapeuta ocupacional10,11,14), hasta resolución sanitaria y funcional de la crisis de salud. Con este plan de trabajo, una vez completado y conseguida la resolución de descompensación, el paciente era derivado a los referentes sanitarios y de trabajo social de atención primaria para la continuidad de cuidados necesarios.
Para el presente estudio se analizaron las variables: edad, género, proceso diagnóstico, cuidador principal (familiar, cuidador privado o residencia), procedencia urgencias/comunidad o después de hospitalización aguda, duración de la hospitalización aguda y domicilio (propio o residencia). El estado funcional basal y en el momento de ingreso fue medido mediante el índice de Lawton, de actividades instrumentales16, y el índice de Barthel (IB), de actividades básicas17,18 (se definió pérdida funcional como IB basal−IB ingreso y ganancia funcional como IB alta−IB ingreso). Otras variables registradas fueron: el estado cognitivo (Mini-Mental State Examination de Folstein [MMSE])19, la comorbilidad (índice de Charlson)20 y la prevalencia y número de los principales síndromes geriátricos detectados por la valoración geriátrica integral realizada en el momento del ingreso (inmovilidad, deterioro cognitivo/demencia, delirium, depresión, úlceras por presión, trastorno de la marcha, caídas en el último año, incontinencia esfinteriana, polifarmacia en forma de 5 o más fármacos, estreñimiento, deterioro sensorial interferente en vida diaria y desnutrición).
Para evaluar el éxito terapéutico de la intervención en la unidad se registró la evolución hacia alguna de las tres siguientes situaciones clínicas (variables de resultado):
- 1.
Resolución sanitaria: alta a domicilio al final del ingreso en la unidad, sin (re)ingreso hospitalario agudo, ni derivación a recurso de media o larga estancia, ni fallecimiento.
- 2.
Recuperación favorable: definida como la existencia de una ganancia funcional relativa (GFR) ≥35% (GFR: cociente entre ganancia funcional/pérdida funcional expresado en porcentaje)18.
- 3.
Resolución sanitaria con recuperación favorable: cuando se cumplieron las dos condiciones anteriores.
Se consideraron como variables secundarias la duración de la intervención y la capacidad funcional al final del proceso (índices de Barthel y de Lawton al alta).
Análisis estadísticoSe realizó un análisis descriptivo de las principales características clínicas de la muestra global y de los grupos médico, ortopédico e ictus, considerándose las variables principales y secundarias. Se calcularon odds ratio ajustadas mediante regresión logística de las variables relacionadas con resultados de resolución sanitaria, recuperación favorable y resolución sanitaria con recuperación favorable para la intervención (análisis multivariante), introduciendo las variables que previamente habían sido halladas significativas en un análisis univariante (p<0,05) (χ2 para variables cualitativas y t de Student para variables cuantitativas). Los puntos de corte utilizados para analizar el impacto de la funcionalidad y del estado cognitivo en los resultados fueron tomados de la literatura índice de Lawton16,18 ≥5 vs. <5; índice de Barthel17,18 ≤40 vs. >40 y MMSE Folstein19 ≥21, 15-20 y ≤14. Se utilizó el programa estadístico STATA versión 15.
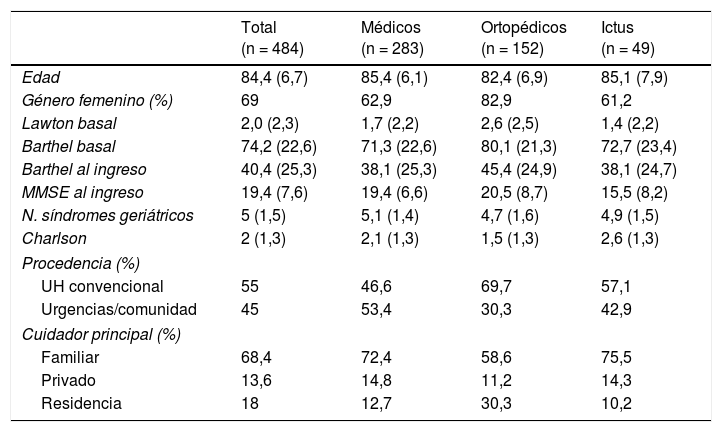
ResultadosSe incluyeron un total de 484 pacientes. Se trata de una población de edad avanzada, con leve discapacidad basal, comorbilidad alta y destacada presencia de deterioro cognitivo, que al ingreso presentaba una moderada pérdida funcional, con complejidad aguda debido a la aparición de síndromes geriátricos, donde destacaba el delirium. La mayoría de pacientes provenían de la unidad de hospitalización, y el principal motivo de derivación fue el proceso médico discapacitante, seguido del ortopédico. Aunque la mayoría de pacientes disponían de cuidador principal familiar, también se incluyeron pacientes institucionalizados. La tabla 1 muestra los datos basales y las características en el momento de ingreso en la unidad domiciliaria de tres perfiles clínicos en base al proceso diagnóstico desencadenante de la crisis. Para los pacientes derivados desde las unidades hospitalarias la estancia media en dichas plantas fue de 5,9días (la mediana de la hospitalización aguda en la trayectoria de hospitalización convencional para esta población según trabajos previos es de 11días)13. La duración de la intervención fue de 45,8 (21,1) días, con una mortalidad del 1%. Fueron resultados del global de la muestra: resolución sanitaria en el 77,3%, recuperación favorable en el 76,2% y resolución sanitaria con recuperación favorable en el 71,7%, índice de Barthel al alta 64,3 (29,3) e índice de Lawton al alta 1,5 (2).
Características basales y en el momento de ingreso en hospitalización domiciliaria por procesos diagnósticos (n=484)
| Total (n = 484) | Médicos (n = 283) | Ortopédicos (n = 152) | Ictus (n = 49) | |
|---|---|---|---|---|
| Edad | 84,4 (6,7) | 85,4 (6,1) | 82,4 (6,9) | 85,1 (7,9) |
| Género femenino (%) | 69 | 62,9 | 82,9 | 61,2 |
| Lawton basal | 2,0 (2,3) | 1,7 (2,2) | 2,6 (2,5) | 1,4 (2,2) |
| Barthel basal | 74,2 (22,6) | 71,3 (22,6) | 80,1 (21,3) | 72,7 (23,4) |
| Barthel al ingreso | 40,4 (25,3) | 38,1 (25,3) | 45,4 (24,9) | 38,1 (24,7) |
| MMSE al ingreso | 19,4 (7,6) | 19,4 (6,6) | 20,5 (8,7) | 15,5 (8,2) |
| N. síndromes geriátricos | 5 (1,5) | 5,1 (1,4) | 4,7 (1,6) | 4,9 (1,5) |
| Charlson | 2 (1,3) | 2,1 (1,3) | 1,5 (1,3) | 2,6 (1,3) |
| Procedencia (%) | ||||
| UH convencional | 55 | 46,6 | 69,7 | 57,1 |
| Urgencias/comunidad | 45 | 53,4 | 30,3 | 42,9 |
| Cuidador principal (%) | ||||
| Familiar | 68,4 | 72,4 | 58,6 | 75,5 |
| Privado | 13,6 | 14,8 | 11,2 | 14,3 |
| Residencia | 18 | 12,7 | 30,3 | 10,2 |
MMSE: Mini Mental State Examination; UH; unidades de hospitalización.
Las variables que no son porcentaje están expresadas como media (DS).
La tabla 2 muestra el análisis univariante realizado con los factores relacionados con resultados de resolución sanitaria, recuperación favorable y ambas. En ella puede observarse que, en general, la evolución favorable estuvo relacionada con la existencia de diagnóstico ortopédico, con una mejor situación funcional previa y al ingreso y con una menor comorbilidad. Asimismo se analizó la presencia/ausencia de síndromes geriátricos y su relación con resultados, observándose que la ausencia de síndromes geriátricos, como inmovilidad, demencia, delirium, úlceras por presión e incontinencia, se relacionaba de manera significativa con resolución sanitaria, recuperación favorable y resolución sanitaria con resolución favorable (resultados no mostrados en la tabla).
Relación entre las variables registradas y los resultados en salud valorados según tres posibles evoluciones favorables en el total de la muestra de pacientes: análisis univariado (n=484)
| Resolución sanitaria | Recuperación favorable | Resolución sanitaria con recuperación favorable | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Sí | No | p | Sí | No | p | Sí | No | p | |
| Edad* | 84,2 (6,5) | 85,2 (7,2) | 0,046 | 83,9 (6,5) | 86,1 (7,0) | 0,001 | 84,0 (6,5) | 85,5 (7,1) | 0,008 |
| Género | 0,816 | 0,644 | 0,913 | ||||||
| Masculino | 117 (78) | 33 (22) | 112 (74,7) | 38 (25,3) | 107 (71,3) | 43 (28,7) | |||
| Femenino | 257 (76,9) | 77 (23,1) | 257 (76,9) | 77 (23,1) | 249 (71,9) | 94 (28,1) | |||
| Proceso diagnóstico | 0,001 | 0,010 | 0,005 | ||||||
| Médico | 203 (71,7) | 80 (28,3) | 204 (72,1) | 79 (27,9) | 190 (67,1) | 93 (32,9) | |||
| Ortopédico | 133 (87,5) | 19 (12,5) | 129 (84,9) | 23 (15,1) | 124 (81,6) | 28 (18,4) | |||
| Ictus | 38 (77,6) | 11 (22,4) | 36 (73,5) | 13 (26,5) | 33 (67,3) | 16 (32,7) | |||
| Lawton basal | 0,061 | 0,015 | 0,016 | ||||||
| < 5 | 303 (75,6) | 98 (24,4) | 297 (74,1) | 104 (25,9) | 278 (69,3) | 123 (30,7) | |||
| ≥ 5 | 71 (85,5) | 12 (14,5) | 72 (86,7) | 11 (13,3) | 69 (83,1) | 14 (16,9) | |||
| Barthel basal | 0,004 | 0,103 | 0,011 | ||||||
| ≤ 40 | 28 (59,6) | 19 (40,4) | 31 (66) | 16 (34) | 26 (55,3) | 21 (44,7) | |||
| > 40 | 346 (79,2) | 91 (20,8) | 338 (77,3) | 99 (22,7) | 321 (73,5) | 116 (26,5) | |||
| Barthel al ingreso | <0,001 | <0,001 | <0,001 | ||||||
| ≤ 40 | 163 (68,8) | 74 (31,2) | 158 (66,7) | 79 (33,3) | 143 (60,3) | 94 (39,7) | |||
| > 40 | 211 (85,4) | 36 (14,6) | 211 (85,4) | 36 (14,6) | 204 (82,6) | 43 (17,4) | |||
| MMSE al ingreso | 0,003 | <0,001 | <0,001 | ||||||
| ≤ 14 | 72 (69,9) | 31 (30,1) | 66 (64,1) | 37 (35,9) | 62 (60,2) | 41 (39,8) | |||
| 15-20 | 103 (71,5) | 41 (28,5) | 103 (71,5) | 41 (28,5) | 93 (64,6) | 51 (35,4) | |||
| ≥ 21 | 199 (84) | 38 (16) | 200 (84,4) | 37 (15,6) | 192 (81) | 45 (19) | |||
| N síndromes geriátricos* | 4,8 (1,6) | 5,3 (1,3) | 0,007 | 4,8 (1,6) | 5,4 (1,4) | 0,001 | 4,8 (1,6) | 5,3 (1,3) | 0,001 |
| Charlson* | 1,9 (1,4) | 2,3 (1,3) | <0,001 | 1,9 (1,3) | 2,3 (1,4) | 0,012 | 1,9 (1,3) | 2,3 (1,4) | <0,001 |
| Procedencia | 0,588 | 0,915 | 0,839 | ||||||
| UH convencional | 203 (76,3) | 63 (23,7) | 202 (75,9) | 64 (24,1) | 192 (72,2) | 74 (28,7) | |||
| Urgencias/comunidad | 171 (78,4) | 47 (21,6) | 167 (76,6) | 51 (23,4) | 155 (71,1) | 63 (28,3) | |||
| Cuidador principal | 0,474 | 0,192 | 0,148 | ||||||
| Familiar | 261 (78,9) | 70 (21,1) | 260 (78,5) | 71 (21,5) | 246 (74,3) | 85 (25,7) | |||
| Privado | 48 (72,7) | 18 (27,3) | 46 (69,7) | 20 (30,3) | 42 (63,6) | 24 (36,4) | |||
| Residencia | 65 (74,7) | 22 (25,3) | 63 (72,4) | 24 (27,6) | 59 (67,8) | 28 (32,2) | |||
N: número; MMSE: Mini Mental State Examination.
Variables expresadas como n (%), excepto
En la tabla 3 se muestra que el proceso ortopédico y la ausencia de úlceras por presión fueron variables en el análisis multivariante, relacionadas con la resolución sanitaria. Asimismo se observa que el proceso ortopédico, una puntuación en el índice de Barthel al ingreso >40 y la ausencia de úlceras por presión fueron las variables relacionadas con recuperación favorable y con la resolución sanitaria con recuperación favorable.
Relación entre variables registradas y resultados en salud valorados según tres posibles evoluciones, en toda la muestra: análisis multivariante (n = 484)
| Variable | OR (IC95%) | p |
|---|---|---|
| Resolución sanitaria | ||
| Diagnóstico ortopédico | 2,44 (1,40-4,26) | <0,001 |
| Ausencia de úlceras por presión | 2,26 (1,34-3,84) | 0,002 |
| Recuperación favorable | ||
| Diagnóstico ortopédico | 1,97 (1,16-3.36) | 0,012 |
| Capacidad funcional al ingreso | ||
| Barthel ≤ 40 | ref. | |
| Barthel > 40 | 1,87 (1,08-3,25) | 0,026 |
| Ausencia de úlceras por presión | 2,80 (1,67-4,71) | <0,001 |
| Resolución sanitaria + Recuperación favorable | ||
| Diagnóstico ortopédico | 2,00 (1,22-3,29) | 0,006 |
| Capacidad funcional al ingreso | ||
| Barthel ≤ 40 | ref. | |
| Barthel > 40 | 2,03 (1,20-3,42) | 0,008 |
| Ausencia de úlceras por presión | 2,80 (1,68-4,65) | <0,001 |
OR (IC95%): odds ratio, intervalo de confianza del 95%.
Ajustado por edad, situación funcional (Lawton y Barthel basal) y cognitiva (Mini Mental State Examination ingreso), comorbilidad (Charlson) y número y presencia de síndromes geriátricos.
En este análisis de los factores pronósticos relacionados con resultados de personas mayores vulnerables con agudizaciones discapacitantes atendidas en nuestra unidad de hospitalización domiciliaria se ha visto que los factores asociados con alta a atención primaria (resolución sanitaria sin reingreso ni fallecimiento) fueron el hecho de presentar un proceso diagnóstico ortopédico y no tener úlceras por presión en el momento del ingreso. Estas mismas dos variables, junto con la presencia de una puntuación en el índice de Barthel de ingreso >40 puntos, se relacionaron también con recuperación funcional favorable y con resolución sanitaria con recuperación favorable de la crisis de salud. No se evidenciaron relaciones significativas entre otras variables relevantes de la población atendida, como el soporte social, la ubicación domicilio/residencia, la presencia de comorbilidades y de otros síndromes geriátricos aparte de las úlceras por presión (como delirium, deterioro cognitivo/demencia u otros).
El presente trabajo aporta datos reales de población española que ha podido ser atendida de manera segura y eficaz13 con una nueva trayectoria hospitalaria en la comunidad, sin haber hallado en el análisis factores geriátricos limitantes, a menudo restrictivos del ingreso en ensayos clínicos previos, como puedan ser el deterioro cognitivo, la presencia de delirium o la institucionalización6,15. Aunque son diversos los dispositivos de hospitalización domiciliaria especializados en geriatría que han demostrado resultados favorables en la literatura internacional21-28 respecto al manejo hospitalario convencional, no hemos encontrado referencias que centren el análisis de factores pronósticos en base a la valoración geriátrica integral del momento del ingreso en la unidad.
Sin embargo, algunos autores han evaluado algunos de los factores pronósticos por separado, como el deterioro cognitivo o funcional, o la relación entre ingreso domiciliario y la incidencia de delirium o de manejo conductual asociado a la demencia. El grupo de Turín, que analizó un dispositivo integral de hospitalización a domicilio equivalente al nuestro, demostró resultados eficientes en pacientes de edad avanzada con agudizaciones médicas de patologías crónicas, como EPOC21 o insuficiencia cardiaca22, no solo al finalizar la intervención, sino en el seguimiento comunitario de los usuarios, hasta seis meses del alta. En otros trabajos de estos mismos autores se analizaron intervenciones en pacientes con deterioro cognitivo y procesos agudos23-26. No solo se consiguieron resultados de resolución al alta respecto a los del control hospitalario, sin mayor mortalidad, sino que en el seguimiento a largo plazo (hasta 2años) evidenciaron que la mayoría de los pacientes seguían en domicilio, a pesar de un empeoramiento de su morbilidad crónica. Los trabajos de este grupo apoyan el hecho de atender a pacientes con deterioro cognitivo como alternativa a la hospitalización, con un resultado favorable en el control de la morbilidad asociada.
En relación con la presencia y la evolución del delirium, tanto el grupo italiano como otro grupo australiano ubicado en Sydney27,28 demostraron que los dispositivos de hospitalización a domicilio geriátricos representan una oportunidad para preservar el estado cognitivo y proteger a los pacientes de la aparición de un posible delirium en las agudizaciones, por lo que respecta tanto a su incidencia al principio de la agudización como a la evolución más favorable del ingreso domiciliario en cuanto a destino al alta a atención primaria (versus el control hospitalario) y en las morbilidades asociadas al delirium en el seguimiento posterior.
Respecto a la ubicación en domicilio o residencia, un trabajo danés29 de hospitalización domiciliaria ortogeriátrica en ámbito residencial mostró que seguir una trayectoria de hospitalización a domicilio, planificada desde el diagnóstico de fractura de fémur y con retorno rápido a la comunidad tras la cirugía, se relacionaba con favorables resultados clínicos en reingresos y en mortalidad respecto a la trayectoria de derivar a la residencia a los pacientes después del alta traumatológica.
Finalmente, en nuestro trabajo no detectamos que la tipología de entorno cuidador (familiar, privado o residencial) tuviese impacto a nivel pronóstico. En este sentido, es conocido que la provisión de atención hospitalaria en domicilio es bien recibida30 por el entorno cuidador, sin mayor sobrecarga7 respecto a los controles hospitalarios, siempre que se haya seleccionado correctamente este entorno.
Los factores pronósticos hallados en el presente estudio, tanto de resolución sanitaria como de recuperación funcional, son los mismos que habitualmente suelen hallarse en otros niveles asistenciales hospitalarios31-35. Este hecho sugiere que en el entorno de la hospitalización domiciliaria del paciente anciano las variables clínicas predictivas tienen un comportamiento similar al que tendrían en la hospitalización convencional. Merece la pena destacar que los pacientes procedentes de urgencias/comunidad (estrategia de evitación de ingreso convencional o adecuación de ingreso) tuvieron los mismos porcentajes de éxito terapéutico que los que procedían de plantas de hospitalización (estrategia de facilitación del alta). Las tres variables halladas en el análisis multivariante como predictoras de evolución favorable —diagnóstico principal de naturaleza ortopédica, capacidad funcional al ingreso menos deteriorada (índice de Barthel >40) y ausencia de úlceras por presión— coinciden con los hallazgos de otros autores en las plantas de hospitalización geriátrica. En general, los procesos ortogeriátricos tipo fractura32 suelen tener un mayor componente de reversibilidad que otras patologías, y por lo tanto suelen tener un mejor pronóstico. La capacidad funcional al ingreso33 se ha visto como un potente predictor de evolución funcional favorable. A su vez, las úlceras por presión son un indicador general de mal estado de salud y de mal pronóstico34. Su ausencia puede indicar un elemento facilitador de recuperación.
Son varias las limitaciones de nuestro estudio. En primer lugar, su carácter observacional, sin aleatorización versus un control de hospitalización convencional, limita la extrapolación de resultados. En este sentido, para apoyar la evidencia local consideramos necesario el desarrollo de nuevos diseños que incluyan pacientes de varios centros y puedan validar estos resultados para diferentes trayectorias (médicas, quirúrgicas e ictus) con nuevos datos que puedan facilitar la posible implementación de esta intervención clínica en nuestro entorno. En segundo lugar, la heterogeneidad de los perfiles de ingreso, incluyendo a pacientes de las dos estrategias (evitadora de ingreso y facilitadora del alta), con diferentes procesos clínicos médicos y quirúrgicos y diferentes grados de agudización, puede ser una dificultad a la hora de analizar resultados clínicos. Este ha sido uno de los motivos que nos ha hecho tener una visión pragmática en la definición de las variables de resolución de las crisis de salud atendidas, combinando variables de resolución sanitaria usadas en unidades de agudos (no reingreso/no mortalidad) con variables de recuperación funcional definidas por los autores en base a la evidencia de las unidades de rehabilitación geriátrica. Desde la perspectiva de creación de un nuevo dispositivo geriátrico, creíamos muy importante apostar por esta polivalencia y por atender las crisis de salud independientemente del tipo de tratamiento a recibir (tipo unidad geriátrica de hospitalización aguda solo, tipo intervención rehabilitadora solo, o tipo combinación de las dos). Así, nuestro modelo de hospitalización domiciliaria geriátrica adaptada al paciente mayor podría implementarse y evaluarse de manera polivalente (como en este trabajo) o por estrategias/modalidades y procesos individuales (como en otros trabajos), dependiendo de las necesidades/posibilidades de cada territorio. Otra publicación reciente de nuestro grupo analiza exclusivamente resultados de la trayectoria alternativa a la hospitalización aguda de pacientes mayores atendidos después de la agudización médica valorada en urgencias o en el hospital de día, con resultados de resolución, con seguimiento hasta 30días, satisfactorios14.
Este es un estudio pionero que avala, junto con otras publicaciones11-14, el desarrollo de dispositivos de hospitalización a domicilio especializados en medicina geriátrica en nuestro entorno asistencial. Es conocida la eficacia de la hospitalización a domicilio36 para el manejo de crisis de salud en pacientes mayores con comorbilidades crónicas agudizadas y con procesos infecciosos de buen pronóstico, pero es necesario adaptar este tipo de dispositivo a la población de edad avanzada. Como geriatras, tenemos la oportunidad de desarrollar intervenciones complejas desde nuestros servicios hospitalarios, trabajando conjuntamente con atención primaria y con los servicios comunitarios, para favorecer la resolución de los procesos tributarios de hospitalización con seguridad, minimizando las complicaciones de la hospitalización en plantas médicas y quirúrgicas, y trabajando por una rápida recuperación funcional y reinserción en la comunidad, con una aproximación integrada de la atención. La replicación de estos resultados por otros servicios de geriatría y en diseños de calidad multicéntricos puede suponer un impulso a la evidencia local aportada por nuestro grupo.
Como conclusión, hemos evidenciado que el manejo de agudizaciones discapacitantes tributarias de hospitalización geriátrica prolongada (hospitalización aguda y rehabilitación geriátrica) llevado a cabo por un equipo de hospitalización domiciliaria especializado en medicina geriátrica en la comunidad comporta resultados favorables de resolución de las mismas. Se han identificado los factores de presentar un diagnóstico ortopédico, una puntuación de índice de Barthel >40 puntos y no evidenciarse úlceras por presión en el momento de derivación como asociados a resolución favorable de las crisis de salud, sin determinar que ninguna de las comorbilidades geriátricas analizadas (como presentar deterioro cognitivo o delirium) o variables sociales sobre el tipo de cuidador principal o la ubicación tengan relación negativa con resultados clínicos de las mismas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.