El envejecimiento de la población suele llevar aparejado el sufrimiento de enfermedades crónicas, muchas veces en forma de pluripatología, que pueden generar fragilidad, discapacidad y, en último término, dependencia. La agravación de aquéllas y/o la intercurrencia de otros procesos agudos hacen que el anciano sea un asiduo cliente de nuestros hospitales. La hospitalización a domicilio (HaD) ha demostrado que puede jugar un papel importante en el suministro de cuidados de rango hospitalario a estos pacientes, sin menoscabo de la eficacia y de la seguridad, pero con indudables ventajas en el ámbito de su confort (físico, psíquico) y en el terreno de su situación funcional. Los medios técnicos disponibles en la actualidad y la profesionalidad del personal de estas unidades facilitan que cualquier enfermedad grave, médica o quirúrgica, sea subsidiaria de este tipo de atención en algún momento de su proceso asistencial hospitalario. La HaD permite una racionalización más eficiente de los recursos sanitarios y debería jugar un importante papel en la ansiada interconexión entre la atención primaria y la atención especializada.
The aging of population uses to evolve suffering from chronic diseases, many times in pluripathological shaped, which may engender frailty, disability and, as a last term, dependence. The aggravation of those and/or the appearance of others acute processes become the old people into a regular patient of our hospitals. The hospital at home (HaH) has showed that it may play an important role in the provision of range hospital cares to these patients, unimpaired of efficacy and security; but with indubitable benefits within the scope of their comfort (physical, psychical) and in the field of their functional condition. Available technical means at the present day and the staff's professionalism from these units make easier that any serious illness, medical or surgical, will be subsidiary in this type of attention sometime during their hospital care process. The HaH permits a more efficient rationalization of sanitary resources and should play an important role in the longed for interconnection between primary attention and specialized one.
El fenómeno demográfico del progresivo envejecimiento de la población, observado en las últimas décadas en todos los países del mundo desarrollado, se ha debido en gran medida al desarrollo de unas políticas sanitarias y de salud pública razonablemente acertadas. Éstas han conseguido transformar en morbilidad mucho de lo que antes era mortalidad y de esa manera cambiar la proporción entre enfermedades agudas y crónicas en favor de estas últimas, pero indudablemente a costa de un incremento progresivo de los costes sanitarios y de un aumento en la importancia relativa de éstos en los presupuestos globales de cada estado. Hasta tal punto se ha hecho prominente este fenómeno en los países de nuestro entorno que una institución internacional tan acreditada como la Organización Mundial de la Salud (OMS) ha tenido que alertarnos recientemente sobre el nuevo papel que los profesionales de la salud estamos abocados a jugar en los próximos años como responsables de la asistencia de unos pacientes cada vez más ancianos y cada vez con más comorbilidad1.
En el caso particular de España, a la fecha del 1 de enero de 2007 ya existían más de siete millones y medio de personas que habían cumplido los 65 años de edad, casi el 17% de la población, pasando de dos millones los que ya tenían al menos 80 años. Y se prevé que para el año 2020 este grupo etario supondrá casi nueve millones y medio de individuos, más del 19% de la población, de los que más de tres millones superarán los 80 años2. En nuestro país ya en este momento el colectivo anciano reivindica para sí gran cantidad de recursos sanitarios (el 70% del gasto farmacéutico, el 40% de las consultas de atención primaria y del 40 al 50% de las estancias hospitalarias), aunque a la vista de los datos demográficos apuntados arriba tal demanda seguirá creciendo inexorablemente en los próximos años3.
Y a ello hay que sumar otras situaciones que añaden carga negativa al problema como, por ejemplo, el hecho de que en nuestro país al menos la quinta parte de los ancianos ingresados en un hospital de agudos no deberían haberlo estado si hubiesen recibido una atención primaria efectiva y a tiempo, tanto para prevenir la aparición de la enfermedad o de sus complicaciones como para controlar la aparición de un episodio agudo o tratar una enfermedad crónica4. Además de que, en el caso concreto de los ancianos frágiles, sea notoria la escasez de otros dispositivos asistenciales más adecuados a su realidad socio-sanitaria (unidades de recuperación funcional específicas, unidades de hospitalización domiciliaria, hospitales de día geriátricos, unidades de media estancia o convalecencia, unidades de asistencia geriátrica domiciliaria, equipos de soporte de atención domiciliaria, residencias geriátricas asistidas o de larga estancia, etc.). De la misma manera, es evidente hoy por hoy la insuficiente formación de muchos profesionales sanitarios en la valoración integral sistemática de estos pacientes frágiles (más orientada a la situación funcional de éstos que a los aspectos biomédicos de sus patologías) en busca de los denominados síndromes geriátricos (deterioro cognitivo, depresión, delirium, caídas, inmovilidad, comorbilidad, polifarmacia, sarcopenia, malnutrición, deshidratación, úlceras por decúbito, alteraciones de la marcha, deterioro auditivo y/o visual, pobre autopercepción del estado de salud, baja frecuencia de contactos sociales e incluso per se la misma hospitalización), que en muchos casos han demostrado ser importantes factores predictivos de discapacidad, dependencia, consumo de recursos socio-sanitarios, institucionalización y mortalidad5.
Por otra parte, las tecnologías diagnósticas disponibles en la actualidad, generalmente menos agresivas y con menos posibilidad de iatrogenia para el paciente que las utilizadas antaño, han modificado el manejo diagnóstico de los pacientes a pesar de su ancianidad o pluripatología, aunque frecuentemente a costa de un incremento en los costes por tratarse de procedimientos más caros o inexistentes anteriormente. Lo mismo ha ocurrido en los últimos tiempos con el gran desarrollo experimentado en el arsenal terapéutico, que ha favorecido el tratamiento activo y no paliativo de muchas condiciones anteriormente intratables; pero a costa, una vez más, de un aumento en el gasto farmacéutico.
Conscientes de esta situación, los gestores de la Administración Sanitaria de nuestro país hace ya tiempo que empezaron a analizar el problema y, con mayor o menor acierto, han ido poniendo en marcha medidas al respecto. Y así, como partes indisolubles y fundamentales en el entramado de apoyo que nuestra sociedad debe ofrecer a estas personas, tanto los Servicios Sociales como los Servicios Sanitarios se han tenido que ir adaptando a la situación. En el primer caso, el ejemplo más reciente es la promulgación en diciembre de 2006 a nivel nacional de la denominada «Ley de Promoción de la Autonomía Personal y Atención a las personas en situación de dependencia»6. Y en cuanto a la Administración Sanitaria, cada vez con más frecuencia, los diferentes Sistemas de Salud Autonómicos (y también anteriormente el desaparecido INSALUD), tanto desde los Equipos de Atención Primaria (EAP) como desde la Asistencia Especializada, están desarrollando programas específicos de atención y continuidad asistencial para los pacientes con enfermedades crónicas7–10.
Por otro lado, desde hace mucho tiempo existe un consenso entre los profesionales que atienden a pacientes ancianos sobre la influencia negativa que tiene, sobre su grado de fragilidad, el hecho de separarlos de su entorno socio-familiar. Aunque padezcan diversas enfermedades crónicas y diversos grados de discapacidad, la recomendación generalizada sigue siendo que permanezcan en su domicilio el mayor tiempo posible, siempre y cuando un adecuado apoyo familiar y socio-sanitario les garantice una calidad de vida lo suficientemente digna.
Sin embargo, cuando estos ancianos sufren procesos intercurrentes severos, como puede ser una fractura de cadera, una infección urinaria grave o una descompensación aguda de una de sus múltiples patologías crónicas (insuficiencia cardíaca, enfermedad pulmonar obstructiva crónica [EPOC], etc.), el tradicional ingreso en un hospital de agudos es considerado todavía por muchos como el único sistema adecuado para atajar el problema de salud existente. Aunque ello conlleve asumir como inevitables algunos inconvenientes (tabla 1) derivados de la poca adaptación funcional y organizativa que han sufrido nuestros hospitales en todo este tiempo, más preparados todavía para atender a una población principalmente joven que para cubrir las necesidades de sus pacientes más añosos.
Inconvenientes de la hospitalización convencional para el anciano
| Psicológicos |
|
| Orgánicos |
|
Desde un punto de vista psicológico, por el hecho de adentrarse en un medio extraño para él, separado de su entorno habitual y con cierta merma en su intimidad, el anciano está expuesto a perder su identidad dentro del grupo socio-familiar al que pertenece. Incluso, en función de su capacidad de acomodación a la nueva situación, podría llegar a ver socavada su autoestima. Y ello también podría constituirse, sin duda, en un factor de riesgo más en la génesis de cuadros psicopatológicos frecuentemente detectados en estos pacientes (delirium11, depresión). Al contrario, también es cierto que la mera presencia de la familia junto al enfermo durante su tiempo de ingreso, con el soporte emocional que ello supone, puede contribuir a que psicológicamente tenga menos rechazo al medio hospitalario.
Por otro lado, en el caso del anciano, los procedimientos diagnósticos y terapéuticos a los que cualquier paciente es sometido en el hospital pueden generar más iatrogenia que en el adulto más joven y, entre otras cosas, hacer que afloren los comentados síndromes geriátricos, que hasta entonces estaban en un estadio preclínico, o que se produzca un agravamiento de éstos12. Así, en algunas ocasiones, la indicación de tales procedimientos no se ajusta suficientemente a las peculiares características del anciano como, por ejemplo, cuando se procede a la inserción de catéteres venosos centrales ante la dificultad de conseguir accesos venosos periféricos a pesar de que se podrían haber utilizado otras vías de administración de los fármacos o los fluidos. También cuando una insuficiencia renal o hepática no se detecta a tiempo y, por lo tanto, no se tiene en cuenta a la hora de determinar la dosificación de un fármaco; o cuando el paciente es sometido a polifarmacia, y por lo tanto expuesto a posibles interacciones perjudiciales, provocada por la participación simultánea de varios especialistas en el manejo del paciente sin un facultativo que coordine todo el proceso. Finalmente, el medio hospitalario, como ya es conocido, conlleva para el paciente el riesgo de infecciones nosocomiales (neumonía, infección urinaria, infección de la herida quirúrgica, diarrea por Clostridium difficile, etc.), cuya gravedad puede ser máxima en un paciente como el anciano frágil, cuyos órganos no tienen ya la reserva funcional del adulto. Todas estas circunstancias, añadidas al proceso agudo que motivó el ingreso, pueden traducirse en una merma de su capacidad funcional y en un empeoramiento de su calidad de vida, antesala a su vez de una progresiva dependencia y, finalmente, de su definitiva institucionalización en una residencia geriátrica cuando no de su fallecimiento5.
Teniendo en cuenta todo lo apuntado arriba y en busca de que los siempre escasos fondos asignados a la sanidad se utilicen de la forma más eficiente posible, los gestores hospitalarios de todo el mundo, y de España en particular, llevan muchos años poniendo en marcha fórmulas asistenciales alternativas a la hospitalización convencional de los pacientes, que en cualquier caso no supongan para el paciente una pérdida de oportunidad de cuidados13. Una de estas alternativas, cada vez más desarrollada en nuestro país, es la hospitalización a domicilio (HaD), de cuyas características va a versar esta monografía, enfocando el tema al paciente pluripatológico y de edad avanzada, sin duda uno de los que más se pueden beneficiar de este modelo asistencial14–17.
Historia de la hospitalización a domicilioLos inicios de este tipo de asistencia hospitalaria en el mundo moderno se remontan al año 1947 en Estados Unidos, cuando el Dr. Ephraim Bluestone, en el Montefiore Hospital del Bronx de New York, pone en marcha la primera Unidad del «Home Health Care», como una extensión del propio hospital hacia el domicilio del paciente, con el objetivo de descongestionar las salas hospitalarias y brindar a los pacientes un ambiente más humano y favorable a su recuperación. En Canadá en la década de 1960 comenzaron a funcionar unidades de HaD para pacientes dados de alta tempranamente tras una intervención quirúrgica, y en 1987 algunos hospitales de Montreal empezaron a administrar tratamientos antibióticos parenterales en el domicilio (Hôpital extra-mural). Ya en Europa, en 1951 el Dr. Siguier establece la primera Unidad de «L’hospitalisation à Domicile» francesa en el Hospital Tenon de París. En el Reino Unido comenzó en 1965 («Hospital Care at Home»), en Alemania (Haüslische Krankenpflege) y Suecia (hospital Based at Home) durante la década 1970, y en Italia («Ospedalizzacione a Domicilio») a principios de la década 1980. En todo este tiempo, esta modalidad asistencial se ha ido implantando con desigual éxito en muchos de los países de nuestro entorno, adaptando sus peculiaridades a las distintas estructuras demográficas, geográficas y sanitarias de cada lugar, llegando al punto de que en 1996 la oficina europea de la OMS inicia el programa «From Hospital to Home Health Care», dirigido a promover, estandarizar y registrar adecuadamente esta modalidad de atención18,19.
En España este tipo de asistencia comenzó a desarrollarse en 1981, de la mano del Dr. José Sarabia, en el Hospital Provincial de Madrid (actual Hospital Gregorio Marañón), siguiéndole otras unidades pioneras, como la del Hospital de Cruces de Baracaldo en Vizcaya (1983), la del Hospital Virgen del Rocío de Sevilla (1984), la del Hospital Universitario Marqués de Valdecilla de Santander (1984), la del Hospital General Yagüe de Burgos (1985) y la del Hospital Juan Canalejo de La Coruña (1987). En 1983 el Senado Español aprobó una moción en la que se reconoce la necesidad de crear las unidades de HaD en la Seguridad Social. Vienen mencionadas por primera vez en el Reglamento General de Estructura, Organización y Funcionamiento de los Hospitales de la Seguridad Social de 1985 (BOE n.o 55, 5/3/85) haciéndolas depender de las Direcciones de Enfermería, vuelven a mencionarse en la Ley General de Sanidad (BOE n.o 102, 2974/86) dentro de la Asistencia Especializada y por último en la reforma del Reglamento General de Estructura, Organización y Funcionamiento de los Hospitales gestionados por el Instituto Nacional de la Salud (BOE n.o 91, 16/4/87) donde se reasignan a la Dirección Médica. En 1989 el Ministerio de Sanidad y Consumo establece los requisitos mínimos que deben cumplir las unidades de HaD gestionadas por el antiguo INSALUD. A pesar de lo antedicho, durante todo este tiempo apenas se han puesto en funcionamiento en España ochenta unidades de HaD, repartidas además de forma muy desigual entre las diferentes autonomías como consecuencia de que algunas (Euskadi, Andalucía, Valencia, Galicia, Cataluña) hayan apostado claramente por esta modalidad asistencial en sus centros mientras que otras aún no la hayan implantado en ninguno de sus hospitales.
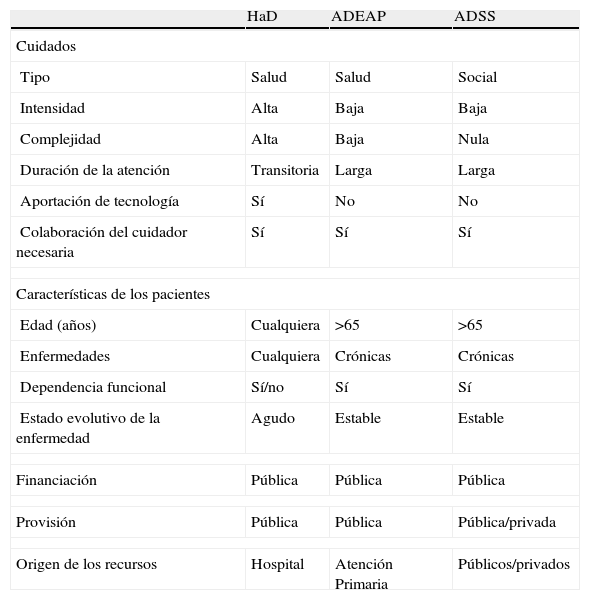
Concepto de la hospitalización a domicilioLa HaD a menudo se ha confundido con otro tipo de cuidados que se pueden llevar a cabo en casa del paciente. Es el caso de la atención domiciliaria convencional para casos agudos que prestan los EAP, o dispositivos especialmente diseñados para este fin (por ejemplo, el 061), caracterizada generalmente por ser una visita puntual, es decir, sin continuidad20. Incluso se ha llegado a identificar con la ayuda domiciliaria suministrada por los servicios sociales de algunas instituciones públicas (Ayuntamientos, Comunidades Autónomas) o privadas (Cruz Roja, Fundaciones, Asociaciones de Familiares). En la tabla 2, modificada de González-Ramallo et al, se resumen las diferencias entre la HaD, la atención domiciliaria de los EAP y la ayuda domiciliaria de los servicios sociales14.
Características diferenciales de hospitalización a domicilio, atención domiciliaria desde los equipos de atención primaria y ayuda domiciliaria de los servicios sociales en España
| HaD | ADEAP | ADSS | |
| Cuidados | |||
| Tipo | Salud | Salud | Social |
| Intensidad | Alta | Baja | Baja |
| Complejidad | Alta | Baja | Nula |
| Duración de la atención | Transitoria | Larga | Larga |
| Aportación de tecnología | Sí | No | No |
| Colaboración del cuidador necesaria | Sí | Sí | Sí |
| Características de los pacientes | |||
| Edad (años) | Cualquiera | >65 | >65 |
| Enfermedades | Cualquiera | Crónicas | Crónicas |
| Dependencia funcional | Sí/no | Sí | Sí |
| Estado evolutivo de la enfermedad | Agudo | Estable | Estable |
| Financiación | Pública | Pública | Pública |
| Provisión | Pública | Pública | Pública/privada |
| Origen de los recursos | Hospital | Atención Primaria | Públicos/privados |
ADEAP: atención domiciliaria desde los equipos de atención primaria; ADSS: ayuda domiciliaria de los servicios sociales; HaD: hospitalización a domicilio.
No obstante, incluso cuando se trata de cuidados domiciliarios que requieren cierto grado de continuidad, se pueden configurar diversos patrones de intervención en función de cuatro parámetros: la duración total de la atención (en días), la complejidad de los cuidados suministrados (aparataje, trascendencia de las decisiones clínicas, magnitud de las ayudas necesarias para realizar las actividades de la vida diaria, etc.), la intensidad (medida como número de visitas diarias necesarias) y la rapidez de respuesta (tanto mayor cuanto mayor es la agudeza o fragilidad del paciente)20. De hecho, la OMS incluye a la HaD dentro del concepto más general de servicios domiciliarios, que define como: «la provisión de servicios de salud por parte de cuidadores formales o informales, en el hogar, con el fin de promover, restablecer o mantener el máximo grado de confort, funcionalidad y salud, incluyendo cuidados tendentes a dignificar la muerte. Los servicios domiciliarios pueden ser clasificados por categorías en promoción, prevención, terapéuticos, rehabilitación, cuidados crónicos y paliativos». Específicamente, una buena definición de hospitalización domiciliaria sería: «trasladar al hogar del paciente el personal, los servicios y la tecnología necesarios para su recuperación o tratamiento en igual cantidad y calidad que en el hospital, propiciando la participación activa del paciente y su familia en el proceso terapéutico». En una reciente revisión en Cochrane, otros autores emplean una definición similar: «un servicio que proporciona tratamiento activo por parte de los profesionales de la asistencia sanitaria, en el hogar del paciente, para una enfermedad que de otro modo requeriría la atención del paciente en un hospital de agudos, siempre durante un período limitado»21. La definición que más se ajusta a la labor que realizan las unidades de HaD en España sería la dada por los franceses: «…alternativa asistencial que consiste en un modelo organizativo capaz de dispensar un conjunto de atenciones y cuidados médicos y de enfermería de rango hospitalario, tanto en calidad como en cantidad, a los pacientes en su domicilio cuando ya no precisan de la infraestructura hospitalaria pero todavía necesitan vigilancia activa y asistencia compleja…»19.
En definitiva, en nuestro país la HaD se puede definir como un modelo asistencial alternativo para el enfermo que requiere vigilancia activa y asistencia compleja propias de un hospital de agudos, es decir, no suministrables por su EAP ni por otros niveles asistenciales de rango superior; si bien en este caso, como característica diferencial, personal cualificado proveniente de dicho hospital es el encargado de proporcionar los cuidados médicos y de enfermería necesarios en cada caso en el propio domicilio del paciente.
La clave de este tipo de asistencia está en considerar al propio domicilio, concebido en una triple dimensión: física (vivienda y equipamiento), psíquica (afectos sentimientos y recuerdos) y social (familia, vecinos y amigos), como un arma terapéutica más, de modo que podamos considerarlo en ese momento como el mejor lugar terapéutico para el paciente, pero sin olvidar que es una alternativa más dentro de un abanico de opciones terapéuticas en el domicilio del individuo enfermo, a la que en un momento dado deberán seguir otras de rango no hospitalario19,20.
De lo anterior se infiere que la HaD no puede considerarse nunca como un sistema de seguimiento de enfermos crónicos, labor que corresponde a los EAP. Ni tampoco atenderá a aquellos pacientes que, a pesar de requerir atención hospitalaria, puedan obtenerla en estructuras funcionales de rango inferior (consultas externas, hospital de día, unidad de cirugía mayor ambulatoria, unidad de cuidados paliativos, etc.).
Por supuesto, la HaD nunca debe ser la solución «fácil» para sacar del hospital a los enfermos (generalmente añosos, pluripatológicos y con gran dependencia funcional) que bloquean camas por conflictos de tipo social. Como veremos más adelante, es precisamente cuando estos problemas se dan (vivienda insalubre, familia ausente o sin posibilidad de responsabilizarse del paciente, etc.) cuando la unidad de HaD no puede hacerse cargo del cuidado del enfermo. De hecho, también las unidades de HaD pueden sufrir en un momento dado la presencia de uno de estos pacientes, que podría ser dado de alta porque su situación clínica ya no requiere cuidados de un hospital de agudos pero que su familia y/o su EAP no pueden hacerse cargo de su cuidado ni existe la posibilidad de traslado a una residencia geriátrica; o bien, precisando aún cierto grado de cuidados continuos (médicos y/o de enfermería) o un programa de rehabilitación, por diferentes razones (administrativas, económicas, geográficas, etc.) no pueden acceder a un hospital de media-larga estancia que les facilite tales atenciones22.
Por otro lado, las unidades de HaD tienen unas limitaciones de personal y, por lo tanto, de tiempo disponible para la atención, que determinan su capacidad asistencial en cuanto al número de pacientes que pueden atender de forma simultánea. También el tipo de paciente que es atendido en cada unidad de HaD es un factor determinante de su capacidad asistencial, pues la complejidad de los mismos puede ser muy variable, como veremos más adelante. Dado que, como en cualquier otra unidad asistencial del hospital, a efectos de una gestión eficiente del recurso, es prácticamente obligatorio que exista una ocupación permanente de todas sus «camas», la única posibilidad de incrementar cuantitativamente su oferta asistencial es mediante la incorporación de más recursos humanos y materiales. Ello impide que las unidades de HaD sean utilizadas para incrementar de forma puntual, en un momento dado, la oferta de camas convencionales del hospital de agudos correspondiente mediante la transferencia precoz a éstas de algunos de sus pacientes (por ejemplo, en situaciones de saturación invernal del hospital o en busca de solución inmediata a las listas de espera quirúrgicas abultadas).
Características de la hospitalización a domicilioEn la tabla 3 se resumen las características generales de la HaD. Es norma de estas unidades informar detenida y exhaustivamente al paciente y a sus familiares sobre su sistema de funcionamiento, que excluye los servicios de hostelería y aseo del paciente, así como sobre el alcance de los cuidados estrictamente sanitarios que, en su caso concreto, se le pueden ofrecer en casa en sustitución de los que se le suministrarían en la planta del hospital. También en muchos casos se les plantea la necesidad de una colaboración estrecha por su parte con el equipo de la Unidad, en una serie de tareas sanitarias que muchas veces van a requerir un adiestramiento al efecto por parte del personal de enfermería. Sólo suministrándoles toda esta información y garantizándoles en caso contrario la asistencia hospitalaria convencional, el enfermo y su familia (o sus cuidadores) pueden decidir si aceptan de forma voluntaria (consentimiento informado) el ingreso en la unidad de HaD. En el caso del paciente anciano, la decisión al respecto recae con frecuencia en sus familiares directos, quienes en ocasiones, por diferentes motivos (pareja añosa o enferma, horarios de trabajo incompatibles, falta de espacio en el domicilio, etc.), no pueden asumir ni siquiera la responsabilidad que supone atender las necesidades básicas del enfermo en casa (vigilancia, aseo, alimentación, suministro de la medicación, etc.) mientras va a ser asistido por la unidad de HaD, por lo que se desestima su atención mediante esta fórmula.
Además, como ya apuntábamos al hablar del concepto de HaD, los procesos que se atenderán en la casa, tal y como corresponde a un hospital de agudos, deben ser a priori transitorios, es decir, tener prevista una solución a corto plazo con las medidas habituales. No obstante, existe algún tipo de paciente, como el pluripatológico o de edad avanzada, cuya complejidad clínica deriva con frecuencia en un alargamiento de su estancia en la unidad de HaD más allá de lo que en principio era previsible, máxime cuando, como ocurre habitualmente, es atendido por facultativos con una visión integral del paciente, que lejos de centrarse únicamente en los aspectos meramente terapéuticos del proceso que motivó su ingreso o traslado a la Unidad de HaD, atienden también cualquier tipo de complicación médica que pueda surgir y añaden a su actividad clínica tanto el control de la comorbilidad que acompaña al paciente como la investigación y el diagnóstico de nuevos procesos23.
Por supuesto, las prestaciones sanitarias de la HaD han de ser análogas a las que se obtendrían en cualquiera del resto de servicios hospitalarios, tanto en lo que se refiere a la profesionalidad y preparación del personal como a la adecuada utilización de los medios diagnósticos, medicamentos y material sanitario más idóneos en cada momento. En el caso de los facultativos, por su amplia formación asistencial y su abordaje holístico del paciente, los más idóneos son los especialistas en Medicina Interna, así como los especialistas en Medicina Familiar y Comunitaria de formación hospitalaria. En cuanto a la enfermería, sería recomendable que tuvieran experiencia hospitalaria y, a ser posible, de áreas específicas como Urgencias, Medicina Interna, Cuidados Intensivos, Cirugía, etc. En cuanto a la proporción entre ambos estamentos, la recomendación más generalizada es que existan dos enfermeras por cada médico; aunque son las circunstancias particulares de cada unidad de HaD (tipo de pacientes, cobertura geográfica, etc.) las que finalmente deben determinar dicha proporción. Además, en función de las necesidades y la organización de cada unidad de HaD, pueden ser necesarios en mayor o menor medida otros profesionales (auxiliares de enfermería, administrativos, fisioterapeutas, psicólogos, trabajadores sociales, etc.) En cualquier caso, no sólo va a ser necesario que todos sean buenos profesionales, sino que deben ser también buenos comunicadores y con un trato agradable, pues no hay que olvidar que el medio en el que se va a llevar a cabo la labor asistencial es terreno del paciente y de su familia, con los cuales es deseable que exista en todo momento la máxima empatía. No en vano, como se comentó más atrás, de su estrecha colaboración va a depender muchas veces el éxito terapéutico con el paciente.
En cuanto a disponer de suficientes medios materiales y de la opinión de otros especialistas tras valorar al paciente, no debe haber el más mínimo menoscabo respecto a lo que el paciente hubiera obtenido de ingresar en una planta de hospitalización convencional. Una buena comunicación de los profesionales de la unidad de HaD con los del resto de Servicios hospitalarios debe garantizar esta última cuestión, que muchas veces se concreta en el establecimiento de protocolos de colaboración y guías diagnóstico-terapéuticas que permitan el manejo de determinados grupos de pacientes con una calidad asistencial contrastada. Probablemente, como se comentaba en la introducción del trabajo, los pacientes ancianos portadores de procesos crónicos que se descompensan frecuentemente (insuficiencia cardíaca, EPOC, diabetes, hepatopatía crónica y otros) son uno de los grupos de pacientes que más se pueden ver beneficiados de tales protocolos, no ya sólo con otros Servicios hospitalarios, sino incluso con los EAP; en este caso, en aras de garantizar la continuidad asistencial20.
Por otro lado, el paciente debe tener asegurada la atención a lo largo de las 24h del día durante los 365 días del año, de manera que en cualquier momento pueda contactar con el equipo asistencial. Esta cobertura se organiza de diversas maneras según las peculiaridades de cada unidad de HaD y de cada hospital, generalmente mediante un horario laboral diurno, para la atención programada de los pacientes, y otro de guardia para las tardes y/o noches, que unas veces cubren los servicios de Urgencias intrahospitalarios o extrahospitalarios y otras, las menos, el propio equipo de HaD.
Por último, para que la HaD sea efectiva es imprescindible un alto grado de apoyo socio-familiar, que el personal de la unidad de HaD se encargará de fomentar mediante un arduo trabajo de educación sanitaria y mediante la implementación de medidas que traten de implicar a los servicios sociales de la zona. A pesar de todo ello, en alguna ocasión las circunstancias del paciente varían de forma tan rápida que el grado de colaboración familiar necesario para mantener un nivel suficiente de calidad asistencial en el domicilio es mayor del que se puede conseguir, momento en el que, de no obtener un apoyo inmediato de los servicios sociales, se debe plantear el traslado del paciente a una planta de hospitalización convencional por claudicación familiar.
Objetivos de la hospitalización a domicilioLa HaD, independientemente de los objetivos particulares que cada hospital se marque al crear y mantener en su estructura una de estas unidades, siempre tiene unos objetivos generales que cumplir (tabla 4).
En los tiempos que corren, todos los países de nuestro entorno han empezado a plantearse como una meta primordial para sus ciudadanos el llamado «bienestar social», siendo una parte fundamental de éste la salud. A este respecto, aunque la salud percibida por las personas se ha querido identificar con su calidad de vida, éste es un concepto mucho más amplio, que abarcaría algunos aspectos más de la experiencia humana, incluyendo los componentes físicos y materiales pero también (y sobre todo) otros como la satisfacción vital, la autoestima y el bienestar emocional, espiritual y social. En el caso del anciano, esta segunda acepción de calidad de vida adquiere una relevancia especial puesto que existen algunos aspectos específicos en la edad avanzada (como el grado de satisfacción con el propio envejecimiento, la adaptación a las pérdidas, a los cambios en la situación social y familiar, etc.), que quizá no son correctamente planteados si se limita el concepto de calidad de vida únicamente a lo relacionado con la salud. En tal sentido, un objetivo fundamental de la HaD es mejorar dicha calidad de vida, prestando al paciente una asistencia similar a la del hospital en su contexto familiar y favoreciendo de este modo su reinserción precoz al ambiente social que le es habitual. Además, las unidades de HaD con su labor de educación sanitaria, tanto del enfermo como de su entorno socio-familiar, pretenden que el enfermo alcance el mayor grado de autonomía posible en la cobertura de sus necesidades.
En muchos casos, cuando los objetivos asistenciales de la HaD ya se han cubierto, las características del enfermo (pluripatología crónica, síndromes geriátricos, etc.) o del proceso que motivó su hospitalización domiciliaria (por ejemplo, una neumonía) hacen recomendable un control por parte de un nivel asistencial de menor grado de complejidad. A este respecto, la interconexión entre la asistencia hospitalaria, de la que forman parte las unidades de HaD, y la extrahospitalaria, representada sobre todo por los EAP, es una meta fundamental de la HaD, de modo que el paciente tenga asegurada en todo momento una continuidad de cuidados. Existen múltiples experiencias sobre la planificación de las altas al domicilio desde la hospitalización convencional y desde los centros sociosanitarios, que han demostrado una reducción en los reingresos, en las futuras visitas a urgencias y en los costes sanitarios de los pacientes implicados24. De igual manera, en el caso de la HaD, además de los correspondientes informes de alta médica y de enfermería, la planificación del alta precisa a veces la realización de una entrevista (telefónica o personal) entre el médico de la unidad de HaD y el médico de atención primaria del paciente (y/o entre el personal de enfermería de HaD y del EAP), llegándose incluso en algunos casos a la ejecución de una visita conjunta al domicilio del paciente. Por otro lado, no es infrecuente que otros servicios del hospital, a falta de cauces de colaboración protocolizados o realmente desconocedores de las posibilidades asistenciales de la atención primaria, pretendan utilizar a la unidad de HaD como intercesor en el flujo de enfermos entre ambos niveles asistenciales. En tales casos, a pesar de que el paciente ya no cumpla criterios de adecuación de sus estancias en hospitalización convencional25, las unidades de HaD se hacen cargo de él con un doble objetivo: aliviar la presión asistencial del hospital y, lo antes posible, entrar en contacto con el EAP correspondiente para transferirle la atención del paciente, garantizándole mientras tanto una continuidad de cuidados.
Finalmente, como apuntábamos más arriba, el fomento de la HaD por parte de los gestores se ha basado en la mayoría de las ocasiones en aspectos económicos, de modo que entre los objetivos generales de cualquier unidad de HaD está la racionalización de los recursos hospitalarios, más en el sentido de lograr una mejor redistribución de los mismos que en el sentido de conseguir un ahorro efectivo de costes. Éste es un tema controvertido tanto en España como fuera de nuestras fronteras, debido sobremanera a que lo que todos llaman HaD presenta diferencias organizativas profundas en cuanto a lo que cada unidad hace (complejidad de cuidados, tecnología, etc.) a quién lo hace (enfermeras, médicos, fisioterapeutas, etc.), a la periodicidad con que lo hace (visitas diarias, semanales, etc.), a la cobertura horaria (12h, 24h) y al tiempo durante el que hace su labor (puntual, corto plazo, medio plazo, largo plazo, etc.). No obstante, cada vez existe más evidencia de que en algún grupo concreto de pacientes se pueden obtener importantes reducciones del gasto14,17,21,26–31.
Ventajas de la hospitalización a domicilioDe lo apuntado hasta ahora se infiere que la HaD tiene una serie de ventajas respecto a la hospitalización convencional, tanto en el caso del paciente y de la familia como en el caso del propio hospital (tabla 5)14,19,32.
Ventajas de la hospitalización a domicilio
| Para el paciente |
| Mayor bienestar psicológico |
| Menor deterioro nutricional |
| Descanso más reconfortante |
| Postura más activa en su recuperación |
| Trato más personalizado |
| Menor hospitalismo psíquico |
| Ausencia de infecciones nosocomiales |
| Para la familia |
| Participación más activa en los cuidados |
| Mejor organización de su rutina diaria |
| Más información del proceso |
| Seguimiento más directo |
| vMejor calidad de vida del grupo |
| Para el hospital |
| Alivio de la saturación asistencial |
| Reducción de los costes por proceso |
| Racionalización de recursos |
| Mejor calidad asistencial |
| Altos índices de satisfacción |
| vInterconexión primaria-especializada |
Aun estando gravemente enfermo, la HaD proporciona al individuo el bienestar psicológico de verse en su ambiente habitual, rodeado de su familia. Incluso puede hacer que perciba de diferente manera las molestias derivadas de las técnicas diagnóstico-terapéuticas de diversa agresividad a las que es sometido. No es necesario insistir mucho en lo que esto puede representar en el caso del paciente anciano. Por otro lado, al permanecer en su hogar, la condimentación de los alimentos no varía respecto a la habitual en la misma medida que lo hace cuando el enfermo tiene que tomar la dieta que le suministra el hospital. Ello teóricamente podría hacer que durante la HaD el deterioro nutricional33, tan frecuentemente asociado a las enfermedades agudas graves, sea menor (o al menos evolucione de forma más lenta), con lo que esto pueda suponer de factor pronóstico, máxime en el paciente de edad avanzada. Del mismo modo, al utilizar su propia cama, el enfermo es probable que descanse mejor durante su enfermedad y consiga un sueño nocturno más reparador que en el hospital, en donde además está con frecuencia sometido a horarios estrictos propios de la dinámica asistencial, pero realmente perturbadores para un buen descanso del paciente.
Además, la alteración que supone para el anciano el ingreso hospitalario convencional en sus rutinas diarias, sobremanera si tiene cierto grado de deterioro cognitivo, puede desembocar en cuadros de delirium con diferente grado de agitación psicomotriz y que suelen manifestarse por las noches, avivados por el insomnio que también suele sufrir en el hospital11. Algunos trabajos que comparan la HaD frente a la hospitalización convencional han demostrado beneficios en tal sentido, constatando una menor incidencia de episodios confusionales cuando el tratamiento médico o rehabilitador se realizó en la casa del paciente34,35.
Por otro lado, con el estímulo de la educación sanitaria por parte del personal de la unidad de HaD, el paciente puede mantener una autonomía suficiente en su domicilio, dejar de ser pasivo respecto de su proceso y tomar parte activa y consciente en su propia recuperación, al revés de lo que muchas veces ocurre en el hospital. De lo que no cabe duda es que el trato humano recibido durante la asistencia es más directo y personalizado que en el hospital, lo que puede ayudar al enfermo a superar el trance de la enfermedad sin perder su autoestima y su dignidad humana. Para algunos pacientes que padecen lo que se ha dado en llamar hospitalismo psíquico, es decir, una excesiva dependencia del hospital (frecuentes visitas al servicio de urgencias por problemas asumibles en su EAP, reiterados ingresos sin claros criterios de adecuación, etc.) como traducción de un alto grado de ansiedad, la HaD puede ser una eficaz herramienta que los ayude a tomar conciencia de que no necesitan estar físicamente ubicados en el hospital para mejorar de sus dolencias. Finalmente, una de las ventajas más importantes para el paciente es la imposibilidad de contraer las temidas infecciones nosocomiales, derivándose de ello que las complicaciones infecciosas que puedan aparecer en el transcurso de la HaD sean en general de pronóstico más favorable.
También los familiares, con la oportuna educación sanitaria que les proporciona la HaD, tienen muchas veces la posibilidad de sentirse útiles participando activamente en la recuperación de su pariente enfermo. Además, con el paciente en casa les es más fácil organizar sus actividades diarias en función de las necesidades de éste (rotación de cuidadores, por ejemplo) y se evitan los tiempos perdidos en desplazamientos y acompañamientos hospitalarios. Por otro lado, la forma de trabajo de las unidades de HaD, siempre en presencia de la familia, favorece que ésta esté informada a diario de la evolución de la enfermedad del paciente, redundando en una mayor tranquilidad y en una mejor empatía con el equipo asistencial. También es evidente que, con el paciente en casa, el grupo familiar disfruta en general de una mejor calidad de vida, pues su dinámica se ve menos alterada que cuando el enfermo permanece ingresado en el hospital (todos descansan mejor, su rutina de alimentación no se altera, se evitan gastos de traslado al hospital, se pierden menos días de trabajo, etc.).
A su vez el hospital también se beneficia en gran medida de la HaD. Sacar a los pacientes del hospital antes de su mejoría/curación definitiva o evitar su ingreso desde el Servicio de Urgencias o desde las consultas externas hace que exista una mayor disponibilidad de camas y, por lo tanto, pueda aumentar la rotación de enfermos por éstas, algo que siempre es importante pero más aún en períodos de saturación asistencial. Además, esto permite la atención en el hospital de mayor número de pacientes en las fases iniciales de la enfermedad, cuando generalmente se requieren abundantes medios diagnósticos, interconsultas, cirugía, etc., más complejos de gestionar y llevar a cabo cuando el paciente ya está en su domicilio. Así pues, el hecho de sustituir las estancias de hospitalización convencional por las ocasionadas en régimen de HaD, generalmente más baratas, puede hacer que se reduzcan los costes por proceso, aunque no siempre si la HaD supone una prolongación excesiva del tiempo total de ingreso del paciente; pero, sobre todo, consigue que el hospital pueda racionalizar mejor los costes, dirigiendo los recursos disponibles a los enfermos más necesitados de ellos. No cabe duda tampoco de que la HaD influye de forma positiva en la calidad asistencial del hospital percibida por los pacientes, como queda reflejado en los altos índices de satisfacción conseguidos en las encuestas al efecto31. Por último, como ya se viene comentando, la posición de las unidades de HaD es ideal para promocionar la ansiada interconexión entre los dos niveles asistenciales (atención primaria – atención hospitalaria) que garantice la continuidad asistencial de algunos pacientes que, como los ancianos frágiles y los pluripatológicos, cada vez frecuentan más los servicios de urgencias y suponen un importante porcentaje de los ingresos hospitalarios, sobremanera en los servicios médicos pero también en los servicios quirúrgicos (el 31,3 y el 9,8% de pacientes pluripatológicos, respectivamente, en un hospital universitario como es el Marqués de Valdecilla de Santander)36.
Tipo de pacientes en hospitalización a domicilioEn principio, cualquier enfermo con un proceso agudo que necesite cuidados de rango hospitalario debería ser subsidiario de ingreso en una unidad de HaD, si bien no todos pueden ser atendidos en este régimen desde el principio (captados directamente desde el Servicio de Urgencias, desde las consultas externas del hospital o desde los EAP) y deben permanecer algún tiempo ingresados en una sala de hospitalización convencional a cargo del correspondiente especialista antes de ser transferidos a la unidad de HaD. En la tabla 6 se encuadra la mayoría de los procesos de los que existe evidencia sobre su atención en régimen de HaD.
Principales procesos subsidiarios de hospitalización a domicilio
| Procesos médicos |
|
| Procesos quirúrgicos |
|
| Tratamientos endovenosos |
|
| Nutricion artificial (enteral/parenteral) |
|
| Cuidados paliativos (oncológicos/no oncológicos) |
|
En la mayoría de los trabajos publicados sobre la utilidad de la HaD en patologías concretas, la edad media de los pacientes suele ser avanzada, es decir, generalmente supera los 65 años. No obstante, se han publicado varios artículos centrados en este grupo de población, generalmente con pluripatología, que han demostrado eficacia y seguridad de la HaD en el abordaje de sus procesos así como una relación coste-efectividad aceptable, pues en la mayoría de los casos se ha demostrado que o bien es más barato o bien no es más caro que el cuidado en régimen de hospitalización convencional16,17,21,32.
Algunos procesos de alta prevalencia en nuestro medio, sobre todo en pacientes de edad avanzada, pueden servir como ejemplo. Es el caso de la EPOC, cuyas reagudizaciones provocan múltiples hospitalizaciones, demostrando la experiencia que un tratamiento y seguimiento continuado en domicilio por parte de una unidad de HaD permite la estabilización del paciente con una eficacia similar a la de la hospitalización convencional17,26,28,29,37–39.
Otro síndrome muy común en nuestros hospitales, que afecta sobremanera a los pacientes mayores de 65 años, es la insuficiencia cardíaca. Existen experiencias que demuestran que la intervención de una unidad de HaD en estos casos cursa sin deterioro de la capacidad funcional del paciente y sin incremento de la mortalidad, reduciendo los ingresos en hospitalización convencional y la frecuentación de urgencias40–42.
Los pacientes que sufren secuelas de accidentes cerebro-vasculares son otro buen ejemplo. En ellos la HaD, además de intervenir en la recuperación funcional del paciente, puede prestar su apoyo para resolver en el domicilio las complicaciones más frecuentes (neumonías por aspiración, necesidad de nutrición enteral, curas locales de grandes úlceras por decúbito, etc.), aprovechando la ocasión para realizar educación sanitaria de su entorno socio-familiar y ayudarlos así a adaptarse a la nueva situación. Del mismo modo, la HaD puede ayudar a reducir el fenómeno tan frecuente en estos pacientes del bloqueo de camas del hospital de agudos43,44.
Dentro de los procesos quirúrgicos, las unidades de HaD están perfectamente capacitadas para atender una buena parte del postoperatorio (complicado o no) de muchas cirugías en sustitución de la hospitalización convencional. En muchas ocasiones, de hecho, han jugado un importante papel de apoyo en la transformación de una cirugía tradicional en una cirugía de corta estancia o en una cirugía mayor ambulatoria45–48.
Otro grupo destacable de pacientes es el de los que presentan enfermedad vascular periférica con úlceras isquémicas no existiendo un claro criterio para cirugía radical (amputación), por lo que se intenta preservar el miembro afectado mientras se instauran tratamientos locales (curas) o generales (antibióticos, prostaglandinas). Otras veces, tras la amputación surgen complicaciones a nivel de la herida quirúrgica. En cualquiera de los casos precisan muchas veces monitorización médica y/o cuidados de enfermería que su EAP no puede ofrecerles, mientras que una unidad de HaD está perfectamente capacitada para ello.
En cuanto a los tratamientos parenterales a domicilio, existe una amplia experiencia entre las unidades de HaD de nuestro país, fundamentalmente en el tema de la antibioterapia intravenosa pero también en la administración de cualquier otro fármaco que se pueda utilizar en una planta de hospitalización convencional, incluida la transfusión de hemoderivados y la nutrición parenteral49–58.
Como último ejemplo, en el caso de los cuidados paliativos de pacientes en situación terminal, aun cuando no se trate de procesos agudos y de corta duración, algunas unidades de HaD asumen su realización cuando en el mismo hospital no existe una Unidad de Cuidados Paliativos a Domicilio específica o la Atención Primaria no dispone de equipos creados con tal fin, como los equipos de soporte de atención domiciliaria. Sin embargo, cuando estos dispositivos existen, las unidades de HaD todavía pueden jugar un importante papel de apoyo a las mismas cuando las necesidades del paciente excedan sus posibilidades de actuación en el domicilio (por ejemplo, transfusión de hemoderivados, realización de paracentesis evacuadoras, tratamiento antibiótico intravenoso, hidratación por vía intravenosa, etc.).
En resumen, continuamente seguimos encontrando en la bibliografía experiencias de HaD en los procesos más dispares59–65. Muchas de ellas aún no se han podido generalizar por precisar de una infraestructura y una organización muy complejas, como es el caso de la atención integral al paciente sometido a trasplante autólogo de células progenitoras hematopoyéticas66,67, pero no cabe duda de que amplían día a día el horizonte de este tipo de asistencia en el futuro.
Cartera de servicios de la hospitalización a domicilioEl desarrollo tecnológico en el ámbito sanitario ha supuesto en las últimas décadas la aparición de diverso aparataje que facilita la atención domiciliaria de los pacientes, sacando del hospital procedimientos y técnicas que antaño era impensable que se pudieran realizar fuera de éste con las suficientes garantías de seguridad y eficacia. Hasta el punto, incluso, de permitir que, dada la simplicidad de su manejo, sea el paciente o su familia quien se haga cargo del control de algunos de estos dispositivos.
Para la atención de todos los procesos referidos en el apartado anterior, las unidades de HaD deberían ser capaces de aplicar en la casa del paciente diversos procedimientos o técnicas de rango hospitalario (ver tabla 7). Evidentemente, en función de sus peculiaridades, de su experiencia y de sus recursos, cada unidad utilizará solamente aquellas que le sean necesarias para el manejo de sus pacientes14,19,38.
Técnicas aplicables en el domicilio
| Técnicas diagnósticas |
|
| Técnicas terapéuticas |
|
LCR: líquido cefalorraquídeo; pCO2: presión parcial de dióxido de carbono; pO2: presión parcial de oxígeno.
A modo de resumen de todo lo expuesto hasta ahora, como se indica en la tabla 8, los criterios que deben tenerse en cuenta al valorar la inclusión de un paciente en un programa de HaD dependerán del paciente, de su entorno socio-familiar y del médico responsable.
Requisitos de ingreso en hospitalización a domicilio
| Dependientes del paciente |
|
| Dependientes del entorno socio-familiar |
|
| Dependientes del medico remitente |
|
HaD: hospitalización a domicilio.
Así pues, en cuanto al paciente, destacar que la situación clínica debe ser subsidiaria de cuidados hospitalarios25 (visita médica frecuente, cuidados continuos de enfermería, terapias intravenosas, etc.), tanto si se trata de un ingreso directo en la unidad de HaD como si se trata de un traslado desde otro servicio del hospital; pero además, no debe presentar criterios de inestabilidad o de riesgo que hagan prever una mala evolución a corto plazo, es decir, la aparición de complicaciones graves que, una vez trasladado el paciente a su domicilio, obliguen al reingreso urgente en una planta de hospitalización convencional o en una unidad de cuidados intensivos.
Por lo que respecta a los criterios dependientes del entorno socio-familiar, es importante matizar que, en función de la ubicación del hospital del que dependa la unidad de HaD, de los medios de comunicación disponibles, de la demografía local y de las características sociales y geográficas, el área que puede abarcar cada unidad de HaD será diferente. En este sentido, es bastante frecuente el fenómeno de que los pacientes que residen habitualmente fuera del área de cobertura se trasladen al domicilio de un pariente ubicado dentro de dicha área para poder ser atendidos en régimen de HaD. Además, sin la existencia de un teléfono en el propio domicilio del paciente, que permita a cualquier hora un rápido establecimiento de contacto con él o con su familia, sería imposible ofrecer unos cuidados de rango hospitalario con las suficientes garantías de eficacia. En este mismo sentido, es básico asegurarse de que siempre existirá un cuidador principal, generalmente un familiar, que se hará responsable de la atención continuada del paciente y de que el paciente cumpla las indicaciones del personal de la Unidad de HaD.
Finalmente, desde el momento en que el paciente ingresa en la unidad de HaD, es muy importante mantener un estrecho contacto con el médico que propuso dicho ingreso o traslado. Ello favorecerá su asesoramiento a efectos diagnósticos y terapéuticos durante el proceso domiciliario, su rápida respuesta a cualquier complicación que surja (incluido el reingreso hospitalario convencional a su cargo) y el seguimiento posterior del paciente tras ser dado de alta de la unidad de HaD.
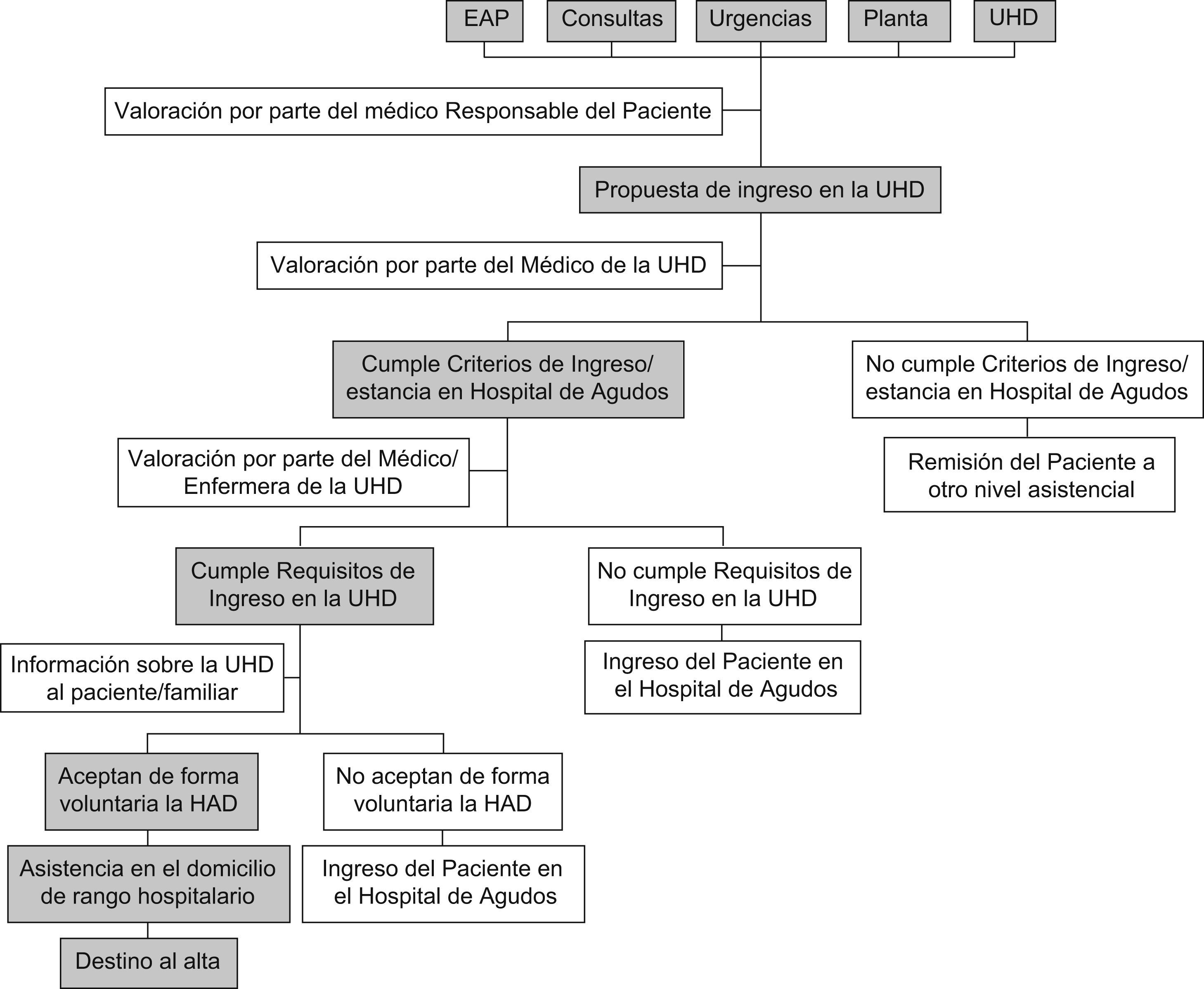
Aunque puede variar de unas unidades de HaD a otras, como norma general el paciente proviene del mismo hospital de agudos del que depende la unidad de HaD. En unas ocasiones es remitido desde una de las plantas de hospitalización convencional (lo cual supone un acortamiento de su estancia hospitalaria) y en otras procede de las consultas externas de las diferentes especialidades o del servicio de urgencias (lo cual evita el ingreso en el hospital de agudos)14,19, aunque cada vez es más frecuente que el paciente sea remitido directamente desde su EAP o ingrese por decisión del propio equipo de la unidad de HaD, cuando existen programas de continuidad asistencial para ciertos tipos de pacientes, entre los que el paciente pluripatológico podría ser el paradigma23. En definitiva, siempre debe existir un profesional facultativo que proponga la HaD para el paciente, con lo que ningún paciente de forma unilateral debería comunicarse directamente con la unidad de HaD para solicitar su ingreso (ver fig. 1).
En cualquier caso, lo habitual es que el proceso se inicie cuando el médico remitente, tras valorar la situación, propone a la unidad de HaD el ingreso del paciente. A continuación el médico de la unidad de HaD encargado de las interconsultas se encarga de determinar si el proceso que sufre el paciente en ese momento es subsidiario de ingreso o de estancia hospitalaria25. Si no es así, hace una propuesta para que el enfermo sea dirigido a otro nivel asistencial más acorde con su situación (consultas externas, hospital de día, unidad de corta estancia, unidad de cuidados paliativos, EAP, hospital de media o larga estancia, residencia geriátrica asistida, servicios sociales, etc.).
En caso afirmativo, el médico y la enfermera de la unidad de HaD determinan si el enfermo cumple los requisitos de ingreso en ésta mencionados arriba y, en tal caso, tanto a él como a su familia se les explica el funcionamiento básico de la unidad de HaD, incluida la manera de comunicarse durante las 24h del día con el equipo de guardia en el caso de que surgiera algún problema en el domicilio. También se les informa de los objetivos asistenciales que la unidad de HaD se plantea con el paciente en su domicilio y del grado de colaboración familiar necesario en cada caso. Todo ello en busca del consentimiento informado, es decir, de la aceptación voluntaria del sistema de HaD. Por el contrario, si el paciente no cumple criterios de ingreso en la unidad de HaD o, una vez informado, deniega tal tipo de asistencia siempre debe quedar hospitalizado de forma convencional.
En caso de que exista consentimiento, el paciente es trasladado a su domicilio y posteriormente el personal de la unidad de HaD acude al mismo para realizar su labor asistencial. Cuando ésta se da por finalizada, bien por curación/mejoría o bien por empeoramiento, el enfermo es destinado al nivel asistencial que se considere más adecuado para su control posterior (servicio de urgencias, planta de hospitalización, consultas externas, hospital de día, unidad de corta estancia, unidad de cuidados paliativos, EAP, hospital de media o larga estancia, residencia geriátrica asistida, servicios sociales, etc.).
Comentario finalLa HaD ha demostrado en muchos países, incluido el nuestro, que puede jugar un papel importante en el suministro de cuidados de rango hospitalario a pacientes con diversos procesos agudos o crónicos descompensados, que de no ser así obligarían a su hospitalización convencional. En el caso del paciente pluripatológico o de edad avanzada, sin menoscabo de la eficacia y la seguridad, conlleva ventajas incuestionables en el ámbito de su bienestar físico, de su psiquismo y de su situación funcional.
Junto con otras unidades alternativas a la hospitalización tradicional, como los hospitales de día, tanto médicos como quirúrgicos (o unidades de cirugía mayor ambulatoria), y las unidades de corta estancia, bien médicas o bien quirúrgicas (unidades de cirugía de corta estancia), las unidades de HaD están suponiendo una revolución en la gestión de la hospitalización de nuestros más modernos hospitales. Con ello cada vez se están pudiendo diversificar más los circuitos asistenciales en aras de una individualización de éstos prácticamente a la carta (buscando el mejor «lugar terapéutico» para cada paciente en cada momento)68 y se está introduciendo de forma paulatina en la gestión de los procesos hospitalarios la interdisciplinariedad a la hora de atender a cada uno de nuestros pacientes.
Declaración de conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.