Viernes, 7 de junio, 11.30 horas
Moderadores:
Nicolás Maturana Navarrete
Vocal Autonómico de la SEGG-Andalucía
Rafael Sánchez-Ostiz Gutiérrez
Vocal Autonómico de la SEGG-Navarra
64 EVOLUCION DEL TRATAMIENTO DEL DOLOR CRONICO CON FENTANILO-TTS EN PACIENTES ANCIANOS
Moreno, C.*; Ruiz, S.**; Air Corbe, J. R.***; Riego, R.****; Sastre, A.*****; Cid, F.******
* Residencia Parque los Frailes. ** Residencia Colmenar Viejo. *** Residencia Virgen de la Luz. **** Residencia Francisco de Victoria. ***** Residencia San Juan de Dios. ****** Hospital de Móstoles. Madrid.
Objetivos: Valorar la respuesta analgésica, los efectos secundarios y la satisfacción con el tratamiento con fentanilo-TTS.
Material y métodos: Estudio multicéntrico. Se incluyen pacientes con dolor crónico oncológico y no oncológico no controlado (EVA≥ 4) con tratamiento previo con opioides menores o mayores y edad > 65 años. La dosis inicial de fentanilo fue 25 µg/h. El cambio de parche se realizó cada tres días, incrementándose la dosis en 25 µg/h si no control del dolor. El estudio duró seis meses, realizándose evaluaciones: basal y los meses 1, 3 y 6. Los parámetros evaluados basalmente fueron estado mental (Pfeiffer) y funcional (Barthel), tipo de dolor y patología, tratamiento previo. Se realizó un seguimiento de la intensidad del dolor (EVA), efectos secundarios (criterios ampliados de la OMS), dosis de fentanilo y satisfacción con el tratamiento (mala, regular, buena, muy buena).
Resultados: Se han incluido 105 pacientes, de los que 87 fueron valorables. El seguimiento fue completado por 56 pacientes, siendo el éxitus (no relacionado con fentanilo-TTS) la causa más frecuente de interrupción. La edad media fue 80,8 años (DT 7,7). El estado mental (Pfeiffer) basal fue: 56% funcionamiento intelectual intacto, 23,8% deterioro leve y 20,2% deterioro moderado y la dependencia (Barthel) 58.6% leve, 14,9% moderada, 12,6% grave y 13,8% total. Presentaba dolor no oncológico el 74, 7% de los pacientes (musculoesquelético 43,8%, lumbalgia 23,8%, neuropático 7,6% e isquémico 6,6%) mientras que el 32,3% presentaba dolor oncológico siendo ca. de mama y ca. de colon los más frecuentes. El tratamiento previo fue opioides mayores en 7 pacientes. La EVA disminuyó en ambos grupos desde 7,8 a 3,8 (dolor no oncológico) p< 0,001 y desde 7,4 a 3,5 (dolor oncológico) p< 0,001. Las dosis finales de fentanilo fueron: 25 µg/h en el 51,8% de los pacientes, 50 µg/h en el 25% y 75 µg/h o más en el 23,3%. Los efectos secundarios más frecuentes: nauseas, vómitos, estreñimiento, somnolencia, y sudores tuvieron menor incidencia con fentanilo-TTS que con los tratamientos previos. La satisfacción con el tratamiento analgésico previo fue mayoritariamente mala (60%) o regular (38,8%) y con fentanilo fue mayoritariamente buena (78,6%).
Conclusiones: El parche transdérmico de fentanilo es una opción efectiva y segura para el tratamiento del dolor crónico en pacientes ancianos, estando estos más satisfechos con este tratamiento que con otros opioides previos (menores o mayores).
101 DIRECTIVAS ANTICIPADAS: ¿QUEREMOS PARA LOS DEMÁS LO QUE NO DESEAMOS PARA NOSOTROS?
Álvarez Fernández, B.*; Salinas Barrionuevo, A.*; Marín Carmona, J. M.**; López Trigo, J. A. **; Gómez Huelgas, R*.
* Unidad de Geriatría. Departamento de Medicina Interna. Hospital Carlos Haya. Málaga. ** Área de Mayores del Ayuntamiento de Málaga.
Objetivos: El objetivo de este trabajo es valorar los deseos de personas interesadas por un motivo u otro en las demencias, respecto de la aplicación a ellos mismos de medidas de soporte vital en caso de que sufran una demencia avanzada.
Método: Estudio prospectivo. Las personas elegidas para el estudio han sido los asistentes a varias jornadas sobre enfermedad de Alzheimer organizadas por la Asociación de familiares de Alzheimer de Málaga y Jerez de la Frontera. A estas personas se les pasó un cuestionario anónimo donde se preguntaba: edad, sexo, profesión, y se les planteaba la siguiente cuestión:
En caso de que sufra usted una incapacidad mental y física severa e irreversible en que no pueda realizar ninguna de las siguientes actividades:
Comunicarse con los demás.
Controlar la acción de orinar y defecar.
Tenga que ser lavado, vestido, alimentado y transportado.
Y su movilidad sea tan mala que no pueda ni siquiera cambiar de postura en la cama.
¿Desearía?
1. Que no se prolongue su vida por medios artificiales, tales como técnicas de soporte vital, líquidos intravenosos o alimentación artificial por medio de sonda nasogástrica o gastrostomía.
2. Que se le suministren los fármacos necesarios para paliar al máximo su malestar, sufrimiento psíquico y dolor físico causados por la enfermedad, aun en el caso de que pueda acortar su vida.
3. Nombrar a alguna persona que le represente a usted a la hora de tomar decisiones sobre estos temas cuando usted no tenga capacidad para expresar su opinión.
Resultados: El número de personas encuestadas fue 99 de las que el 84,7% eran mujeres, con una edad media de 34,6 años (rango 18-63). A la primera pregunta respondieron afirmativamente el 86,9%, a la segunda pregunta lo hicieron 94,9% y a la tercera el 86,8%. Tan solo encontramos diferencias significativas respecto al sexo en las respuestas a la primera pregunta, donde se observó una menor respuesta afirmativa en los hombres, (66,7% versus 91,6% en mujeres) (p< 0,02, IC 95%: 0,049-0,69). De la misma forma, se observaron diferencias significativa en las respuestas a esta misma pregunta según el nivel educativo de los encuestados. Mientras que sólo el 50% de los individuos del grupo profesional con menor nivel formativo contestaron afirmativamente a la primera pregunta, entre los individuos con un mayor nivel curricular la proporción de respuestas afirmativas se elevó al 91,2% (p< 0,01, IC 95%: 0,14-0,67). No encontramos diferencias significativas en las respuestas por edad, sexo ni profesión en las dos preguntas restantes.
Conclusiones:
1. En el ámbito estudiado (una población altamente sensibilizada con la problemática de la demencia y con un elevado nivel de conocimiento sobre la misma), la proporción de individuos que no desean para ellos medidas de soporte vital, incluida la nutrición artificial, en caso de demencia avanzada es claramente mayoritaria.
2. Existen algunas diferencias en relación con el sexo en cuanto al grado de rechazo de las medidas de soporte vital. Las mujeres rechazan de forma más contundente que los hombres estas medidas.
3. De la misma forma, los individuos con profesiones que requieren un nivel formativo superior se mostraron más contundentes en el rechazo sobre la indicación de medidas de soporte vital en caso de sufrir demencias avanzadas.
4. Ciertamente no son concordantes los deseos de los individuos (al menos en la población estudiada por nosotros), con lo que se viene practicando en gran número de casos con demencia avanzada, donde la nutrición artificial y otras medidas de soporte vital no son ni mucho menos excepcionales.
5. Debemos fomentar la realización de directivas anticipadas en la población general, como un método de preservación del principio ético de autonomía del paciente en caso de deterioro cognitivo.
6. Los médicos que nos dedicamos al diagnóstico y seguimiento de patologías crónicas, progresivas e incapacitantes, como la demencia, debemos acostumbrarnos a indagar las preferencias de nuestros pacientes respecto de situaciones clínicas que pueden ir apareciendo a lo largo de la enfermedad y hacerlas constar en la historia clínica. Es lo que se ha dado en llamar Atención Anticipada o Historia de Valores y es otro método de preservar el principio de autonomía.
7. Las medidas de soporte vital (alimentación artificial entre otras) no deben en ningún caso aplicarse o mantenerse de forma rutinaria sin una adecuada evaluación de los beneficios que queremos alcanzar, los perjuicios que podemos ocasionar y los criterios del paciente y de los que lo quieren.
124 SEDACION TERMINAL: UNA PRACTICA CLINICA EXPLICITA
Marín-Gámez, N.; Kessel-Sardiñas, H.; Rodríguez-Galdeano, M.; Barnosi-Marín, A.; Amat-Berenguel, E.; Lazo-Torres, A.
Hospital Torrecárdenas. Almería.
Objetivos: Una mala muerte es siempre una emergencia médica, y la asistencia al moribundo una obligación clínica ineludible. Nuestro propósito claro fue demostrar que es posible hacer de una «buena muerte» el estándar de calidad.
Método: Investigación clínica observacional y prospectiva, que describe los efectos de la intervención clínica «sedación terminal» en una serie de pacientes asistidos y en tiempo real.
Resultados: 36 enfermos moribundos (20 hombres, 55,5%; y 16 mujeres, 44,6%, con una edad media y SD de 70,47 y 13,7); afectos de una diversidad de condiciones médicas avanzadas e irreversibles (fallo respiratorio: 30%; neoplasia extensa: 23,3%; fallo cardíaco: 11%; fallo renal: 11,6%;... etc) recibieron vía parenteral: bien propofol (5 pacientes, 13%, con un rango de dosis de 8 a 480 mg; dosis media 164 mg), bien midazolam (13 pacientes, 36,1%, rango de dosis 2 a 100 mg, dosis media: 19,6 mg), y/o cloruro mórfico (23 pacientes, 64%, rango de dosis 5 a 600 mg, dosis media 156 mg), como intervención de sedación destinada a superar el último y extremo sufrimiento.
Todos los pacientes contaron con garantías sistemáticas que incluyeron tanto el consentimiento informado (autonomía), como la proporcionalidad, la segunda opinión, y un registro sistemático documentado según protocolo escrito. Se obtuvo el consentimiento expresado como n (%): 25 (69,4) a través de familiar en primer grado; 8 (22,2) mediante directiva verbal avanzada, y 3 (8,3) directamente por el propio paciente aún lúcido.
El intervalo desde inicio de sedación y la muerte, expresado en horas (media ± SD), fue de 39,56 horas; 17,32. La moda 12 horas, mediana 22,5 horas; el rango: 1-216. En todos los casos se alcanzó el confort necesario.
Conclusiones:
1. La asistencia que reciben los pacientes que mueren no debería, actualmente, estar tan retrasada respecto a otras formas de cuidados médicos.
2. Tenemos la capacidad de hacer de una «buena muerte» el estándar de cuidados.
3. El arte de «bien morir» no debería seguir siendo un tópico o una retórica, sino un objetivo alcanzable y digno del mayor respeto, algo sustantivo: estamos moralmente obligados a superar las discrepancias lingüísticas y culturales relacionadas con ese constructo insostenible y paralizador que se ha dado en llamar «eutanasia».
135 DOCUMENTACION DEL ABORDAJE LLEVADO A CABO EN LAS ULTIMAS 24 HORAS DE VIDA DENTRO DE UNA UNIDAD DE AGUDOS GERIATRICA
Nieto, M. D.; Farré, M. V.; Benavent, R.; Dapena, M. D.; Pulido, J.; Ariño, S.
Hospital General de Granollers. Barcelona.
Introducción: En España hasta la década de los 80 (todavía ocurre en algunas regiones) existía un alto porcentaje de fallecimientos en el domicilio sobre todo en pacientes ancianos.
Con el paso del tiempo debido a factores sociodemográficos y la postura cada vez más intervencionista de los propios médicos el paciente permanece en el hospital hasta su fallecimiento. La familia por otro lado opone resistencia al traslado del paciente en sus últimos días.
Objetivos: Conocer la tipología de paciente que fallece en nuestro servicio, teniendo en cuenta si se ha detectado la situación de terminalidad durante el ingreso y la actitud terapéutica llevada a cabo en las últimas 24 horas de vida.
Material y método: Se ha revisado de forma retrospectiva los pacientes fallecidos en la unidad de agudos de Geriatría durante el año 2000.
Se ha realizado una ficha donde se ha recogido los datos más relevantes que han podido condicionar el pronostico: datos sociodemográficos, edad, diagnósticos, situación funcional previa y otro apartado sobre la detección y la actuación llevada a cabo en las últimas 24 horas de vida.
Resultados: El número de pacientes analizados ha sido de 108 sobre un total de 130 fallecidos en el curso del año 2000. El 41% eran varones y el 58,3% mujeres. La edad media de 83,36 años con un máximo de 96 y un mínimo de 63 años. La estancia media en nuestro servicio de 9,51 días. El 59% de los pacientes procedían de su domicilio y el 19,4% de residencias. La situación funcional previa al ingreso era de dependencia parcial o completa en las siguientes ABVD: higiene: 40,6%, baño: 32,4%, vestido: 37,1%, transferencia: 35,1%, y alimentación: 25%. La incontinencia estaba presente en: incontinencia urinaria: 20,4%, incontinencia fecal: 0,9% y doble incontinencia: 32,4%. Presentaban diagnostico previo de demencia el 16,7% y de deterioro cognitivo el 24,1%. Los diagnósticos principales más frecuentes al ingreso: insuficiencia cardíaca en 13 caso, ACV en 10 casos, insuficiencia respiratoria aguda en 7 casos, neumonía en otros 7 y arritmia por fibrilación auricular en 5 casos. La detección de últimos días se pudo realizar en el 65,7%, con orden de no RCP en % El número de días transcurridos desde el ingreso hasta la orden de no RCP fue de 5,81 y desde la orden de no RCP hasta el exitus fue de 4,26 días. La familia tenía información sobre la gravedad en el 79,6% de los casos.
La presencia de síntomas estresantes en las 24 últimas horas fue la siguiente: disnea: 42,6%, dolor: 15,7%, ranera: 22,2%, nauseas/vómitos: 12%, estreñimiento: 39,8%, ansiedad: 13%, delirium: 2,8% y fiebre en %.
El abordaje de dichos síntomas se llevo a cabo con manejo de los siguientes fármacos: opioides: 57,4%, escopolamina: 42,6%, neurolépticos: 20,4%, antieméticos: 18,5% benzodiacepinas: 36,1%, AINE... y analgésicos... Un porcentaje considerable de pacientes continuaban portando tratamiento con antiarrítmicos: 18.5%, antibióticos: 47,2%, inotrópicos el 15,7% y sueroterapia el 50%.
Conclusiones:
La mayoría de los pacientes proceden del domicilio por lo que hace pensar que pacientes en situación de terminalidad institucionalizados no son trasladados al medio hospitalario.
Las patologías más frecuentes que han condicionado el fallecimiento de los pacientes han sido la cardiorrespiratoria y la neurológica.
La orden de no resucitar se refleja a los pocos días del ingreso orientando hacia la actuación a realizar en caso de empeoramiento.
La información a la familia se realiza en la mayoría de los casos, constando la misma en la historia clínica.
La situación de terminalidad se refleja en el 65% aunque como hemos deducido existe un abordaje de la sintomatología estresante, lo que puede indicar una ausencia de anotación de dicha situación en la historia clínica.
Se continúa manteniendo el tratamiento médico en un importante número de pacientes a pesar de la detección de terminalidad, por lo que creemos que habría de valorar nuestra actuación con vista a mejorar el bienestar del paciente, ahorrar costes y conseguir una muerte digna.
167 MARCADORES DE CONTINUIDAD EN LA ASISTENCIA A ENFERMOS CRÓNICOS Y CON DEPENDENCIA FUNCIONAL POR UN EQUIPO DE ATENCIÓN GERIÁTRICA DOMICILIARIA
Domínguez López, M.; Muñoz Romero, C.; Fabregat, P.; Miralles, J.; García Navarro, J. A.
Hospital de la Santa Creu. Tortosa (Tarragona).
Objetivos:
1. Analizar el perfil de los enfermos atendidos por el PADES una sola visita (actividad de valoración y gestión de casos) frente a los enfermos atendidos durante dos o más visitas (actividad de valoración y seguimiento).
2. Estudiar los factores predictores de necesidad de seguimiento por el equipo en estos pacientes.
Método: Análisis de los enfermos crónicos y con dependencia funcional atendidos desde junio de 1997 a febrero de 2002. Se recogen datos de filiación, características al ingreso (situación funcional Barthel, diagnóstico principal, procedencia del enfermo), datos de seguimiento (uso de psicofármacos y opiáceos, vía subcutánea, sistemas de nutrición enteral artificial, trastornos de conducta) y características del alta (motivo y destino al alta y situación funcional). Análisis estadístico descriptivo y mediante comparación de medias y proporciones. Regresión logística (paso a paso condicional, IC 95%).
Resultados: Se incluyeron en el análisis 789 enfermos, tras excluir los reingresos en la unidad. 47,65% fueron visitados una sola vez. 59,1% eran mujeres. 83,4% procedían del domicilio (66,4% atención primaria médica, 9% atención primaria social, 8% por iniciativa familiar); el 10,4% de media y larga estancia y el 6,2% de un hospital de agudos. Edad media 80,1 ± 9,8 años. Barthel al ingreso 42,51. Estancia media: 74,76 días. 2% precisaron el uso de vía subcutánea y 1,9% administración de opiáceos. 39,3% padecían una demencia y 54,5% tomaban algún psicofármaco. 1,4% eran portadores de SNG y 0,3% de PEG. 30,9% presentaron trastornos del comportamiento. Motivos de alta: estabilización clínica (23,5%), soporte social inadecuado (18%), agudización de procesos médicos (13,6%) y éxitus en el domicilio (13,6%). Los enfermos que precisan seguimiento presentan más uso de vía subcutánea (3,4% vs 0,5%, p< 0,005), opiáceos (2,9% vs 0,8%, p< 0,005), psicofármacos (62,9% vs 45,2%, p< 0,001) y trastornos del comportamiento (58,8% vs 24,2%, p< 0,001). El uso de psicofármacos es el principal indicador de necesidad de seguimiento (odds ratio= 1,74, IC 95% 1,25-2,42).
Conclusiones:
1. El uso de vía subcutánea, opiáceos, psicofármacos y la presencia de trastornos de conducta aparecen como marcadores de necesidad de seguimiento de enfermos crónicos por un equipo de atención domiciliaria especializada.
2. De los anteriores, el principal marcador de necesidad de seguimiento es el uso de psicofármacos.
179 CALIDAD DE LOS CUIDADOS PALIATIVOS EN PACIENTES MAYORES FALLECIDOS EN EL HOSPITAL
Güell Pérez, E.; Martínez Caballero, N.; Collados Navas, R.; Rexach Cano, L.; Cruz Jentoft, A. J.
Unidad de Geriatría. Hospital Ramón y Cajal. Madrid.
Objetivo: Conocer la calidad de los cuidados paliativos que reciben los enfermos mayores que fallecen en el hospital.
Método: Estudio retrospectivo, descriptivo, transversal. Se revisaron de forma estructurada las historias clínicas de 140 pacientes mayores de 70 años que fallecieron en nuestro hospital por cualquier causa a lo largo del año 2000, elegidos mediante un muestreo aleatorio sistemático.
Resultados: La muerte podía esperarse en 116 (83%) de los pacientes fallecidos, que consideramos enfermos terminales. Su edad media era de 80 años; el 66% eran varones. Su estancia media hospitalaria fue de 13 días (1 a 85 días). Un 11% estaban incluidos antes del ingreso en un programa de cuidados paliativos domiciliario. En la historia clínica se hacía referencia tanto a su terminalidad como a su agonía en un 53% de los casos. Se había recogido la presencia de algún síntoma en un 91%, las causas de los síntomas en un 81% y la intención de tratarlos en un 84%. Los síntomas sólo se controlaron en el 40% de los casos, siendo los más rebeldes la disnea y el dolor. En un 30% de los pacientes detectamos un uso incorrecto de los fármacos empleados con intención paliativa, especialmente la prescripción de fármacos no adecuados y el uso de asociaciones de opiáceos. Se realizó sedación en un 25% de los casos, siendo los motivos más frecuentes la agitación, la disnea y el dolor. En un 7% de estos casos la sedación no estaba justificada en la historia.
Conclusiones: La mayoría de los pacientes mayores que fallecen en un gran hospital son candidatos a recibir cuidados paliativos, aunque muy pocos están incluidos antes del ingreso en un programa de cuidados paliativos. Los médicos sólo detectan esta situación de terminalidad en la mitad de los casos. La valoración de los síntomas y los intentos de tratamiento son aceptables, pero el grado de control de los síntomas es escaso, en parte por cometerse errores frecuentes en la selección y uso de los medicamentos. La cantidad y calidad de los cuidados paliativos tiene aún grandes posibilidades de mejorar en centros como el nuestro.
194 SÍNTOMAS Y ASPECTOS PSICOSOCIALES DEL ANCIANO HOSPITALIZADO EN CUIDADOS PALIATIVOS
Ávila Tato, R.; Gómez Pavón, J.*; Vega, J.; Millán, R.; Martínez, N.; Sáez, S.; Lancho, P.
Unidad de Cuidados Paliativos. Hospital Virgen de la Poveda. * Servicio de Geriatría. Hospital de la Cruz Roja. Madrid.
Objetivo: Valorar la presencia de síntomas y los aspectos psicosociales del anciano con enfermedad oncológica en fase terminal al ingreso en una Unidad de Cuidados Paliativos.
Material y métodos: Estudio observacional de los pacientes ingresados en la Unidad de Cuidados Paliativos del Hospital Virgen de la Poveda del 1-2-97 al 1-1-2002. N: 549 (222 mujeres, edad media: 69 ± 12 años). Son analizados según protocolo de 64 ítems, de acuerdo a tres grupos: Grupo Adulto no anciano (A): 65 años; Grupo anciano B: de 66 a 75 años, Grupo Anciano C: > 75 años. Análisis estadístico bivariante realizado con χ2 para variables categóricas y T de Student para cuantitativas. 95% de IC, p< 0,05.
Resultados: Grupo A: 118 (40 mujeres, edad media: 55 ± 7 años). Grupo B: 104 (43 mujeres, edad media: 71 ± 2 años), Grupo C: 114 (49 mujeres, edad media: 83 ± 5 años). Los síntomas más frecuentes en el anciano tanto en el grupo B como C son respectivamente: Dolor (82%, 76%); Insomnio (73%, 72%), Anorexia (69%, 66%); estreñimiento (63%, 61%) Astenia (60%, 58%). Entre los grupos de edad no hay diferencia estadísticamente significativa con respecto al número y el tipo de síntomas, excepto en los neuropsiquiátricos (depresión, insomnio, delirium, ansiedad), en los que el grupo anciano tanto B como C presentó menos ansiedad (22% vs 10% vs 8%, p= 0,003) y mayor delirium (18% vs 28% vs 38%, p= 0,002). Igualmente el grupo anciano tanto B como C presenta mayor conspiración de silencio (19% vs 38% vs 64%, p< 0,001) y ausencia de cuidador primario (19% vs 31% vs 29%, p= 0,04).
Conclusiones: Al ingreso hospitalario los síntomas más frecuentes en el anciano oncológico terminal son el dolor, seguido del insomnio, anorexia, estreñimiento y astenia, y mayoritariamente no conocen el diagnóstico. Con respecto al adulto no anciano presentan menor ansiedad y mayor delirium con una habitual conspiración de silencio.
198 CARACTERÍSTICAS DEL USO DE LA VÍA SUBCUTÁNEA EN EL ANCIANO HOSPITALIZADO EN UNA UNIDAD DE CUIDADOS PALIATIVOS
Lancho, P.; Millán, R.; Vega, J.; Arranz, C.; Ávila Tato, R.; Gómez Pavón, J.*
Unidad de Cuidados Paliativos. Hospital Virgen de la Poveda. *Servicio de Geriatría. Hospital de la Cruz Roja. Madrid.
Objetivo: Analizar las características del uso de la vía subcutánea en el anciano oncológico terminal hospitalizado en unidad de cuidados paliativos.
Material y métodos: Estudio observacional longitudinal de los pacientes ingresados en la Unidad de Cuidados Paliativos del Hospital Virgen de la Poveda del 1-2-97 al 1-1-2002. N: 549 (222 mujeres, edad media: 69 ± 12 años). Son analizados según protocolo de 33 ítems, de acuerdo a tres grupos: Grupo Adulto no anciano (A): 65 años; Grupo anciano B: de 66 a 75 años, Grupo Anciano C: > 75 años. Análisis estadístico bivariante realizado con χ2 para variables categóricas y T de Student para cuantitativas. 95% de IC, p< 0,05.
Resultados: Grupo A: 118 (40 mujeres, edad media: 55 ± 7 años). Grupo B: 104 (43 mujeres, edad media: 71 ± 2 años), Grupo C: 114 (49 mujeres, edad media: 83 ± 5 años). De forma global el uso de la vía subcutánea se asocia a una peor situación funcional (2,14 ± 2,14 vs 1,33 ± 1,76, p= 0,001. El grupo Anciano (B y C) con respecto al Adulto Joven muestra una mayor dependencia funcional, manteniéndose incluso entre el grupo B y C (Katz 2,13 ± 2,17 vs 1,53 ± 1,80 vs 0,89 ± 1,41, p< 0,001) sin presentar diferencias con respecto a la presencia de úlceras cutáneas (por presión, tumorales, vasculares), número, grado y complicaciones de las úlceras. En el análisis por grupos de estudio, no hay diferencias estadísticamente significativas en:
a) el uso de la vía (78% vs 70% vs 79%, n.s.), sus indicaciones (control síntomas, agonía), número y vida media, fármacos administrados y la forma (bolo o bomba);
b) en la presencia de complicaciones (15% vs 14% vs 17%, n.s.) (hemorragia, no permeabilidad, extracción, induración o infección);
c) en el uso de hipodermoclisis (13% vs 16% vs 15%), ni en los ml/24 h perfundidos.
Conclusiones: En el anciano con enfermedad oncológica terminal, incluido el grupo de mayor edad, la vía subcutánea es de uso frecuente, sin diferencias en las características de su uso con respecto al adulto no anciano.
1006 DISCRIMINACION POR EDAD EN LOS TRATAMIENTOS ONCOLOGICOS Y PALIATIVOS: ESTUDIO DE CASOS Y CONTROLES
Estrella Cazalla, J. D.; Sánchez Jurado, P. M.; Gallego Moreno, J. A.; León Ortiz, M.; Martin Sebastiá, E.; Abizanda Soler, P.
Hospital Perpetuo Socorro. Albacete.
Objetivos: Valorar diferencias en el tratamiento oncológico y paliativo en pacientes con cáncer de mama y colorrectal en función de la edad.
Método: Estudio de casos (> 75 años) y controles (< 75 años). Cáncer mama: 38 casos y 38 controles. Cáncer colorrectal: 39 casos y 39 controles. Ajustados por estadio tumoral, escala ECOG, localización e histología. Casos y controles se obtuvieron de pacientes estudiados por el servicio de oncología en los años 1998 y 1999. Análisis descriptivo de los tratamientos y mediante Odds Ratio de la magnitud de la asociación.
Resultados: Cáncer de mama: 76 mujeres. Histología: carcinoma ductal infiltrante 73%, otras histologías 27%. Estadio: I 14,1%; II a 36,6%; IIb 22,5%; IIIb 2,8%; IV 22,5%. ECOG: 0-1 90,7%; 24%; 34%; Estos valores fueron similares en ambos grupos. Edad de los casos 79 años y controles 53,5. Los jóvenes recibieron más frecuentemente tratamiento curativo-adyuvante (OR 2,7 IC 95% 1,04 a 6,94) quimioterapia (QT) curativa (OR 28,6 IC 95% 7,3 a 112,7) y radioterapia (RT) curativa (OR 3,2 IC 95% 1,2 a 8,5). Las mayores de 75 años reciben más frecuentemente hormonoterapia (HT) curativa (OR 3,9 IC 95% 1,3 a 11,5). No hubo diferencias en cuanto a QT, RT ni HT paliativa. Cáncer de cólon: Mujeres 29, hombres 49. Colon 43, recto 33. Intervenidos quirúrgicamente 93%. Histología: adenoca 90%, desconocido 10%. Estadio: I 2,7%; II 28,8%; III 57,5%; IV 11%, ECOG: 0-1 95%; 25%. Estos valores fueron homogéneos en ambos grupos. Edad de los casos 78,5 y de los controles 61,4. Los jóvenes recibieron más frecuentemente tratamiento curativo-adyuvante (OR 2,69 IC 95% 1,04 a 6,94), QT curativa (OR 5,3 IC 95% 3 a 9,5) y QT paliativa (OR 7,8 IC 95% 1,6 a 37,7). No hubo diferencias entre grupos en cuanto a RT curativa (33%) o paliativa (8%). La prescripción de opiáceos fue similar en ambos grupos (15%), así como la derivación a Unidad de Medicina Paliativa (25%).
Conclusiones: La edad es un factor discriminante a la hora de administrar tratamientos oncológicos curativos, recibiendo menos los mayores de 75 años a pesar de tener igual histología, estadio tumoral y calidad de vida, con una expectativa de vida próxima a 10 años.
1126 INDICADORES DEL PROCESO DE MORTALIDAD INTRAHOSPITALARIA EN UNA UNIDAD GERIÁTRICA DE AGUDOS: ENFERMEDAD DE ÓRGANO VITAL AVANZADO, MUERTE PREVISIBLE, MUERTE PRECOZ Y MEDIDAS PALIATIVAS
Arias, E.; Gómez, A.; Jiménez Rojas, C.; Ruipérez I.
Servicio de Geriatría. Hospital Central de la Cruz Roja de Madrid.
Objetivos: Análisis descriptivo de los indicadores del proceso de mortalidad en pacientes ingresados en la Unidad Geriátrica de Agudos (UGA) del Hospital Central de la Cruz Roja (HCCR) en el año 2001. Motivo de ingreso, causa de muerte, presencia de enfermedad de órgano vital avanzado (EOVA), muerte previsible, precocidad de muerte y aplicación de medidas paliativas.
Material y métodos: Estudio retrospectivo descriptivo de las historias clínicas de 94 pacientes fallecidos en la UGA del HCCR durante el año 2001. Características demográficas, ubicación previa, motivo de ingreso, presencia de deterioro funcional severo (Escala de Cruz Roja Funcional CRF> 4, Índice de Barthel < 35) y presencia de deterioro mental severo (Escala de Cruz Roja Mental CRM> 4), comorbilidad y causa de muerte. Los datos considerados como indicadores del proceso de mortalidad (EOVA, muerte previsible, muerte precoz (primeras 72 horas) y aplicación de medidas paliativas) fueron obtenidos según el protocolo de la Comisión de Mortalidad Hospitalaria del centro.
Resultados: 94 pacientes (39 hombres y 56 mujeres) fallecieron en el período de estudio (10% total del ingreso en UGA). Edad media: 87,5 (Rango 71-105). El 17% estaban previamente institucionalizados. Los principales motivos de ingreso fueron: Neumonía (22,34%), Insuficiencia Cardíaca (12,76%), EPOC reagudizado (12,76%) y ACV (10,63%).
De los 94 pacientes, 39 (41.48%) presentaban deterioro funcional severo (CRF> 4, IB< 35) y sólo 7 (7,44%) incapacidad mental severa (CRM> 4). El 67,02% tiene una comorbilidad > 3.
Las principales causas de muerte fueron: neumonía en un 27,64% (la mitad de los casos de etiología aspirativa) e Insuficiencia cardíaca (13,82%) seguida de tromboembolismo pulmonar (8,5%) y sepsis (9,57%). Con respecto a los indicadores del proceso de mortalidad, se consideró la muerte previsible al ingreso en la mitad de los casos, con una mortalidad precoz del 20%. La EOVA estuvo presente en 44 pacientes (46,80%). Requirieron medidas paliativas 46 pacientes (48,93%).
Conclusiones:
1. Los pacientes que fallecen por proceso agudo en nuestra Unidad presentaron un elevado porcentaje de deterioro funcional severo y comorbilidad (46,8% eran portadores de EOVA).
2. Al ingreso la muerte se consideró previsible en la mitad de los casos, ocurriendo durante las primeras 72 horas en un 20,21% de los pacientes.
3. La causa principal de muerte fue la neumonía.
1149 MORTALIDAD HOSPITALARIA EN PACIENTES ANCIANOS
Martín, F. J.; Ramírez, S. P.; Fariñas, F.; Gil, P.; Ribera, J. M.
Servicio de Geriatría. Hospital Clínico San Carlos. Madrid. España.
Objetivo: Conocer los diagnósticos clínicos más frecuentes en un grupo de población anciana que fallece durante su estancia hospitalaria.
Material y métodos: Estudio descriptivo de pacientes fallecidos en la unidad de agudos del servicio de geriatría durante el período 1996-2000. Se recogen datos sobre edad, sexo, tiempo de estancia hasta su fallecimiento y diagnósticos codificados por la unidad de codificación del hospital. Los datos se recogen en una base de datos SPSS versión 10.0.
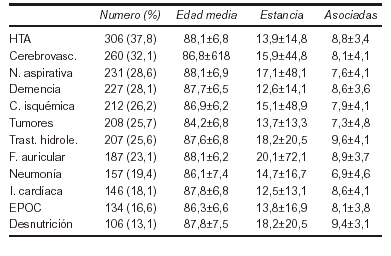
Resultados: Muestra 808 pacientes (edad media 86,7 ± 7,1 años) con un total de 5.396 diagnósticos; mujeres 485 (60%) hombres 323 (40%); estancia media hasta el fallecimiento 14,1 ± 12,4 días; número medio de diagnósticos por paciente 6,1 ± 4,1.
Conclusiones:
1. Las patologías cardiovasculares y cerebrovasculares son las entidades más frecuentes.
2. La patología infecciosa de tracto respiratoria afectan a la mitad de los fallecimientos en el anciano.
1150 DEMENCIA Y MORTALIDAD EN LA POBLACION ANCIANA
Ramírez, S. P.; Martín, F. J.; Fariñas, F.; Gil, P.; Ribera, J. M.
Servicio de Geriatría. Hospital Clínico San Carlos. Madrid. España.
Objetivo: Conocer las causas de mortalidad y las enfermedades asociadas en pacientes ancianos con demencia.
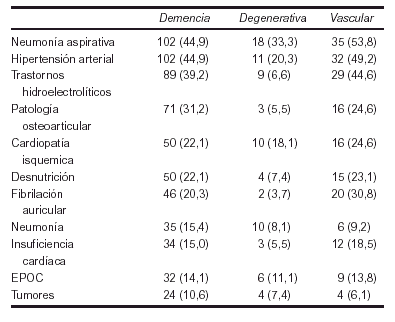
Material y métodos: Estudio descriptivo de pacientes que fallecieron en la Unidad de Agudos del Servicio de Geriatría durante el período 1996-2000 y que tenían el diagnóstico de demencia. Se recogen datos sobre edad, sexo, tiempo de estancia hasta el fallecimiento, número y tipología de las enfermedades asociadas. Las tipologías de la demencia se clasificaron en: a) Degenerativa, b) Vascular y c) Sin especificar. Los datos se recogen en base datos SPSS 10.0.
Resultados: Muestra total 227 pacientes. Edad media: 87,7 ± 6,5. Mujeres: 158 (69,6%) Tiempo estancia: 12,6 ± 14,1 Número de patologías asociadas: 8,6 ± 3,6 Tipo de demencia: Demencia Degenerativa: 54 (23,7%) Vascular: 65 (28,6%) Sin especificar: 108 (47,5%).
Conclusiones:
1. Existe un alto porcentaje de paciente con deterioro cognitivo sin especificar el tipo.
2. Más de la mitad de los pacientes con demencia presentan un proceso infeccioso de vías respiratorias.
3. La neumonía aspirativa es más frecuente en las formas vasculares que en las degenerativas.
4. La demencia vascular se asocia a patología cardiovascular sistémica.